Что такое гиперкератоз родинок
Обновлено: 23.04.2024
Доброкачественный невус - родинка. Причины появления и диагностика
а) Пример из истории болезни. К врачу обратилась молодая женщина, муж которой отметил изменение привычного вида родинок на ее спине. У нескольких образований вокруг коричневой пигментации появились белые ободки, а некоторые родинки полностью утратили пигмент, в результате чего на их месте остался светлый участок. Других жалоб у пациентки нет, но она хотела бы убедиться в отсутствии у нее рака кожи. В данном случае наблюдаются гало-невусы - редкий вариант обыкновенных невусов. Пациентку успокоили, сообщив о доброкачественном характере этих образований.
Множественные гало-невусы на спине Два гало-невуса крупным планом: один с оставшимися невоцитами, а другой полностью гипопигментированный
б) Распространенность (эпидемиология):
• Приобретенные невусы являются распространенными кожными очагами, которые формируются в раннем детстве и полностью отсутствуют лишь у немногих взрослых.
• У лиц с темным цветом кожи невусы встречаются реже.
• Доброкачественные невусы наблюдаются у 1% новорожденных, в детстве их количество возрастает, достигая максимума в пубертатный период. Новые невусы могут возникать уже во взрослом возрасте.
• Обычно у взрослых на теле насчитывается от 10 до 40 невусов. В популяционном исследовании, проведенном в Германии, у 60,3% из 2823 обследованных взрослых лиц (средний возраст 49 лет, 50% обследованных - женщины) имели от 11 до 50 очагов обыкновенного невуса, а у 5,2% был обнаружен, как минимум, один атипичный невус.
• Пик заболеваемости меланоцитарными невусами (МН) наблюдается между четвертым и пятым десятилетиями жизни; с каждым последующим десятилетием заболеваемость уменьшается.
в) Этиология (причины), патогенез (патология):
• Доброкачественные опухоли, состоящие из невусных клеток - производных меланоцитов (клеток, вырабатывающих пигмент), которые колонизируют эпидермис.
• Меланоцитарные невусы представляют собой очаги пролиферации меланоцитов, которые, контактируя друг с другом, образуют небольшие гнездные скопления клеток.
• Нa формирование новых невусов влияют ультрафиолетовое излучение, образование на коже пузырей (например, при солнечном ожоге) и генетические факторы.
• Во время беременности невусы обычно темнеют и/или увеличиваются, Меланогенез регулируется через эстрогенные и апдрогенные рецепторы меланоцитов.
• В зависимости от локализации невусных клеток выделяют три основных вида невусов (обыкновенных родинок):
- Пограничные невусы образованы невусными клетками, расположенными в дермо-эпидермалыюм соединении, и могут изменяться в пубертатном периоде, становясь сложными невусами (за исклю чением невусов, расположенных на ладонях, подошвах или гениталиях).
- Сложные невусы - родинки, часть невусных клеток которых мигрировала в дерму.
- Дермальные невусы состоят из невусных клеток, расположенных в пределах дермы (обычно обнаруживаются только у взрослых).
• Специальные категории невусов:
- Гало-невус - сложный или дермальный невус с симметричными четко очерченными гипопигментированными краями. Чаще всего встречается па туловище и развивается в подростковом возрасте. Может наблюдаться репигментация.
- Голубой невус - дермальный невус, который содержит большое количество коричневого пигмента, поглощающего более длинные световые волны и рассеивающего голубой свет (эффект Тиндаля). Цвет «голубых невусов» варьирует от светло-коричневого до голубого, серого или черного. Узлы, как правило, плотные вследствие склероза стромы. Невус обычно возникает в детстве и локализуется на конечностях, тыльной поверхности кистей и на лице. Редким вариантом является клеточный голубой невус - крупное образование размером более 1 см, которое обычно возникает на ягодицах и иногда подвергается злокачественной трансформации.
- Nevus spilus (невус рассыпанный или невус пятнистый) - лишенный волосяного покрова коричневатый очаг овальный или неправильной формы с более темными или черными точками, содержащими невусные клетки. Может возникать в любом возрасте независимо от воздействия солнца или присутствовать при рождении.
- Невус Беккера - коричневое пятно, волосистая бляшка или их сочетание. Локализуется па плечах, спине или иод молочными железами. Чаще встречается у подростков мужского пола. Очаги могут увеличиваться, распространяясь на всю поверхность плеча или предплечья. Хотя это образование называется невусом, оно фактически не имеет невусных клеток и не обладает злокачественным потенциалом.
- Невус Шпиц (ранее назывался доброкачественной ювенильной меланомой из-за клинического и гистологического сходства с меланомой) - безволосые красные или красновато-коричневые куполообразные папулы, обычно внезапно появляющиеся у детей, иногда после травмы. Цвет связан с чрезмерно развитой сетью сосудов. Может наблюдаться гиперплазия и гиперкератоз эпидермиса.
Как приобретенные, так и врожденные меланоцитарные невусы обладают потенциальным риском развития меланомы. Количество меланоцитарных невусов более 100 является значительным фактором риска развития кожной меланомы.
Два доброкачественных пограничных невуса на руке у 19-летней девушки. Невусы плоские и имеют форму пятна Сложный невус. Доброкачественный характер невуса подтвержден результатами биопсии Дермальный (или внутридермальный) невус. Невус имеет куполообразную форму с участками рассеянной пигментации Дермальный невус на узком основании (ножке) с мелкими телеангиэктазиями Три доброкачественных внутридермальных невуса на лице. Все невусы были удалены методом тангенциальной эксцизии Голубой невус на левой щеке, напоминающий меланому из-за темного цвета. Невус был полностью удален с хорошим косметическим результатом с помощью трепана диаметром 5 мм
г) Клиника. Большинство невусов окрашено в светло-коричневый или коричневый цвет, имеет круглую форму и четкие границы, их размер обычно менее 6 мм.
• Пограничные невусы - родники в виде пятна пли слетка приподнятого над поверхностью кожи образования округлой или овальной формы с гладкой поверхностью, равномерно окрашенного в коричневый пли черный цвет. Большинство родинок лишено волосяного покрова, а их размер варьирует от 1 до 6 мм.
• Сложные невусы слегка приподняты над поверхностью, симметричны, имеют цвет кожи, закругленные или овальные края и с возрастом часто все более выступают над поверхностью кожи. На таких невусах может присутствовать волосяной покров, а вокруг них иногда формируется белый ободок.
• Дермальные (или внутридермальные) невусы имеют цвет кожи или окрашены в коричневый цвет, иногда бледнеющий с возрастом. Обычно невусы куполообразные, но их форма может изменяться, встречаются полипоидные высыпания с узким основанием-ножкой. Часто такие невусы встречаются на лице, иногда сочетаясь с телеангиэктазиями. Размер невусов варьирует от 1 до 10 мм.
д) Типичная локализация на теле:
• Обычно располагаются на туловище выше пояса на открытых солнцу участках, но могут встречаться на любом участке кожного покрова, реже на волосистой части кожи головы, молочных железах и ягодицах.
• В австралийском исследовании белых детей меланоцитарные невусы различных размеров чаще всего встречались па наружной поверхности предплечий, шее и лице. У мальчиков плотность меланоцитарных невусов любого размера на шее была выше, чем у девочек, у девочек плотность меланоцитарных невусов размером более 2 мм была выше, чем у мальчиков на голенях и бедрах. На открытых солнцу участках кожного покрова обычно наблюдается большая плотность мелких и большая частота крупных меланоцитарных невусов.
е) Биопсия. При обоснованном подозрении на меланому необходима биопсия; предпочтительной в таких случаях является биопсия с захватом тканей под областью пигментации, например, глубокая тангенциальная биопсия, трепанобиопсия иглой, захватывающей очаг целиком или эллипсовидная эксцизия. Если необходимо удалить доброкачественный выступающий невус по косметическим соображениям, адекватным методом служит тангенциальная биопсия. Для исключения меланомы материал всех пигментированных очагов в обязательном порядке направляется на гистологическое исследование, даже если образование выглядит доброкачественным.
Пятнистый лентигинозный невус (nevus spilus) с обширными участками, лишенными пигмента, появившийся в подростковом возрасте Пятнистый (рассеянный) невус на ноге у молодой женщины, который присутствует с рождения Невус Беккера, развившийся в подростковом возрасте. Такие невусы часто имеют волосяной покров. О случаях трансформации невуса Беккера в меланому не сообщалось Невус Беккера на спине у 16-летнего подростка существует в течение двух лет. Невус лишен волосяного покрова, но в пределах невуса наблюдается выраженное акне - еще одна характерная черта невуса Беккера Невус Шпиц на правой ушной раковине у пациента препубертатного возраста. Для описания такого очага использовался термин «ювенильная меланома». Показано удаление образования Меланотическое пятно на губе. Хотя пятно доброкачественное, оно не является невусом
ж) Дифференциальная диагностика невусов - родинок. Обыкновенные родинки редко становятся атипичными или перерождаются в меланому. Такую трансформацию следует подозревать при появлении признаков атипии образования, к которым относятся асимметричность, неровность контуров, неравномерная окраска, размер более 6 мм и эволюция очага (так называемое правило ABODE - Asymmetry, Border, Colour, Diameter, Evolution).
При возникновении симптомов (таких как зуд, болезненность, раздражение или кровотечение) или изменении окраски очага (утрата или усиление пигментации) требуется экспертная оценка, а при необходимости - биопсия.
• Меланома представляет собой рак кожи, который может развиться из ранее существовавшего на коже невуса. Наиболее важным является умение отличить доброкачественный невус от злокачественной меланомы. Поскольку клиническая картина нередко обманчива, при наличии обоснованных подозрений необходима биопсия.
• Диспластический или атипичный невус представляет собой сравнительно плоское или тонкое и относительно широкое папулезное образование. Часто морфологическая картина напоминает мишеневидные очаги или очаги по типу «яичницы-глазуньи» с папулезным участком в центре и пятнистой зоной вокруг, причем обе части очага отличаются оттенками пигментации.
• Очаги себорейного кератоза являются доброкачественными образованиями, количество которых с возрастом увеличивается. Нередко таким очагам присуща гиперпигментация, что наблюдается и у многих невусов. Однако очаги себорейного кератоза более поверхностные и имеют вид «наклеенных» на кожу.
• Меланотические пятна на губе представляют собой доброкачественные темные пятна, которые не являются ни невусами, пи меланомами. Их можно удалять в косметических целях.
Папилломатозный мягкий эпидермальный невус представлен небольшой бляшкой мягкой консистенции, серой или не отличающейся по цвету от окружающей кожи. Клинически сходен с папилломатозный ме-ланоцитарным невусом или папилломатозной разновидностью себорейного кератоза. Гистологически характеризуется акантозом, папилломатозом, ортогиперкератозом. Встречается редко.
Бородавчатый эпидермальный невус
Бородавчатый эпидермальный невус (син.: бородавчатый невус) существует с рождения или раннего детства, редко появляется позже. Встречается часто — у 0,1-0,5% взрослых.
Чаще встречается у девочек, возможны случаи развития у членов одной семьи. Со временем элементы невуса становится более пигментированными и бородавчатыми. В детстве размер и количество элементов может постепенно увеличиваться, в дальнейшем их характер обычно не меняется. В пубертатном периоде возможней рост только бородавчатого невуса, в состав которого входят элементы сальных и апокриновых потовых желез. Спонтанная инволюция отмечается редко. Появление узлов или язв на поверхности невуса обычно свидетельствует о развитии опухолей, в первую очередь, базалиомы, болезни Боуэна или плоскоклеточного рака. В то же время злокачественная трансформация бородавчатого невуса происходит реже, чем сального или апокринного. Бородавчатый эпидермальный невус может ассоциироваться с другими пороками развития — с меланоцитарным невусом, невусом сальных желез, заболеваниями центральной нервной системы, эпилепсией.
Невус может быть солитарным или множественным, беспорядочно разбросанным по всему кожному покрову. Чаще он располагается в области конечностей, реже — на лице и других отделах головы, обычно линейно по ходу нервов, крупных сосудов, эмбриональных линий смыкания кожи. Описаны также случаи его распространения почти на всю поверхность спины, живота, конечностей. Форма бородавчатого невуса нередко зависит от его локализации: на туловище он обычно имеет форму поперечных полос и никогда не пересекает средней линии туловища; невус, располагающийся вблизи средней линии туловища, принимает вертикальное направление; в латеральной части туловища он часто S-образный; на конечностях — имеет линейный и вертикальный характер. При поражении лица в процесс может вовлекаться слизистая оболочка рта.
Бородавчатый невус имеет различные размеры: обычно он небольшой (до 1 см в диаметре), но может достигать 3-4 см. Клинически проявляется плотными, четко отграниченными бородавчатыми разрастаниями грязно-серого или слегка буроватого цвета (твердый эпидермальный невус). Поверхность бородавчатого невуса во многом определяется его гистологическим типом и локализацией. Так, эпидермолитический тип невуса напоминает вульгарную бородавку с эритематозным основанием. Невусы на ладонях и подошвах также имеют бородавчатую поверхность, на сгибах конечностей — бархатистую и мацерированную. Элементы обычно бессимптомны. Лишь при локализации в околоногтевой области они могут вызывать рецидивирующую паронихию и расщепление ногтевой пластинки.
Гистологически бородавчатый невус проявляется ортогиперкератозом, папилломатозом, акантозом с удлинением эпидермальных отростков, состоящих из высокодифференциро-ванных шиповатых клеток с четко выраженным базальным слоем и неравномерной выраженностью зернистого слоя, иногда — паракератозом. В некоторых случаях на этом фоне определяются структуры придатков кожи — сальных, потовых желез, волосяных фолликулов и др.
Бородавчатый односторонний невус — односторонняя разновидность бородавчатого эпидермального невуса, образующая очаги причудливых форм, иногда зостериформные. Имеет гистологические признаки эпидермолити-ческого гиперкератоза, которые сходны с таковыми при буллезном типе врожденной ихтиозиформной эритродермии: в шиповатом слое отмечают зернистую дистрофию кератиноцитов с повреждением связей тонофиламенты-десмосомы и разрывом клеточных контактов, перинуклеарный отек, увеличение количества неправильной формы кератогиалиновых гранул. Кроме того, существуют «мягкие» формы или формы с порокератозом.
Линейный порокератоз — другая разновидность бородавчатого эпидермального невуса, которая проявляется округлыми серовато-коричневыми сухими бляшками, клинически и гистологически сходными с проявлениями парокератоза Мибелли, от последнего он отличается расположением бляшек вдоль линий Blaschco, а также тем, что носит спорадический, а не врожденный характер. Очаг представляет собой бляшку с атрофическим центром, окруженным приподнятым кератотичес-ким валиком с желобком, заполненным роговыми массами. Гистологически в области атрофического центра обнаруживается небольшой гиперкератоз, атрофия мальпигиева слоя и фиброз верхней части дермы. Роговой валик характеризуется значительным гиперкератозом и акантозом, в центре его расположен глубокий желобок, заполненный роговыми массами («роговая пластинка»). Зернистый слой в области роговой пластинки отсутствует, во всех других местах он хорошо выражен. В дерме под роговой пластинкой выявляется хроническая воспалительная инфильтрация.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Невус кератотический
Невус кератотический является также вариантом обычных невомеланоцитарных невусов, но с эпидермальной гиперплазией. Среди обычных меланоцитарных невусов встречается в 6% случаев.
Средний возраст пациентов, у которых диагностируется кератотический меланоцитарный невус, — 34 года, преобладает у женщин. У наших пациентов он обнаруживался в 1,3% среди обычных и диспластических невусов всех возрастных групп.
Невус на поверхности имеет гиперкератотические наслоения и тем самым напоминает очаг себорейного кератоза. Локализуется чаще на туловище (76%), реже — на голове, шее (20%) и конечностях (4%).
При гистологическом исследовании кератотические изменения отмечаются, как правило, в сложном и дермальном меланоцитарном невусах, значительно реже — в пограничном.
Отмечается выраженная эпидермальная гиперплазия с наличием роговых псевдокист или без них, а также обнаруживаются гиперкератоз и папилломатоз. По клиническим и гистологическим признакам данная форма меланоцитарного невуса напоминает себорейный кератоз. Выясняется, что приобретенные мела-ноцитарные невусы могут сочетаться с себорейным кератозом.
Такие образования очень похожи на кератотическую форму меланоцитарных невусов. Существует мнение, что сочетание родимых пятен с себорейным кератозом не является случайным. Вероятно, меланоцитарные невусы могут провоцировать возникновение себорейного кератоза. Зрелые приобретенные меланоцитарные невусы, как правило, не растут. Однако себорейный кератоз, развивающийся в ассоциации с родимым пятном, может спровоцировать рост невуса.
Предполагается, что увеличение компонента себорейного кератоза в этой ассоциации может маскировать изменения, происходящие в меланоцитарном невусе (в том числе трансформацию в меланому). По нашим наблюдениям, можно по клиническим признакам выделить две формы кератотических невусов: невусы с гиперкератотическими наслоениями и невусы с зернышками ороговения на поверхности.
а - Невус кератотический.
б - Невус кератотический с зернышками ороговения на поверхности у пациентки 35 лет.
Очаг расположен под грудной железой слева. Пигментное образование существовало с раннего детства.
В течение последнего года опухоль стала увеличиваться в объеме (до 14 мм в наибольшем измерении), возникли зернышки ороговения на поверхности образования. При пальпации имеет консистенцию себорейного кератоза.
По клиническим признакам проводилась дифференциальная диагностика между невусом меланоцитарным, себорейным кератозом и эпидермальным невусом.
Иссечение, гистология — невус дермальный меланоцитарный.
в - Невус в области волосистой части головы.
г - Тот же невус через год. Определяются гиперкератотические наслоения. а - Себорейный кератоз с роговыми кистами
б - Мелкие плоские и равномерно возвышающиеся очаги себорейного кератоза у пациента 41 года.
Очаги поражения стали возникать после 35 лет.
в - Меланоакантома — гистологический вариант себорейного кератоза.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Гиперкератоз – это чрезмерное утолщение рогового слоя эпидермиса. Понятие гиперкератоз происходит от двух греческих слов hyper – много и keratosis – образование кератина. Клетки рогового слоя начинают усиленно делиться, что в сочетании с нарушениями слущивания эпидермиса и приводит к утолщению, которое может быть от нескольких миллиметров до нескольких сантиметров. Различают фолликулярный, лентикулярный и дессеминированный гиперкератоз. В основе заболевания лежит нарушение процесса слущивания поверхностного эпителия кожи, которое может возникнуть при избыточном сдавливании участка кожи, например, тесной одеждой или обувью.



Общие сведения
Гиперкератоз – это чрезмерное утолщение рогового слоя эпидермиса. Понятие гиперкератоз происходит от двух греческих слов hyper – много и keratosis – образование кератина. Клетки рогового слоя начинают усиленно делиться, что в сочетании с нарушениями слущивания эпидермиса и приводит к утолщению, которое может быть от нескольких миллиметров до нескольких сантиметров.
Причины гиперкератозов
Гиперкератоз не является самостоятельным заболеванием. Утолщение рогового слоя и нарушение процесса ороговения наблюдаются при ихтиозе, лишаях, эритродермиях и других заболеваниях. Даже у здоровых людей гиперкератоз проявляется в той или иной мере на локтях, стопах, иногда на коленях.
Экзогенные причины гиперкератозов, то есть причины, возникающие извне – это длительное и избыточное давление на кожу стоп, иногда на кожу тела из-за тесной или грубой одежды. Давление, как и любая внешняя агрессия, провоцирует защитные механизмы организма, в данном случае – усиленное деление клеток. Нарушается естественный процесс слущивания клеток: когда поверхностные клетки отшелушиваются, а вновь образующиеся клетки приходят на их место. И, как результат, происходит утолщение рогового слоя эпидермиса – гиперкератоз.
Поскольку большая часть нагрузки приходится на ступни, то именно они подвержены образованию гиперкератоза. Узкая, тесная и наоборот обувь большего, чем нужно, размера вызывают утолщение кожи стопы. Избыточная масса тела, особенно при высоком росте так же многократно увеличивают нагрузку на стопу. У людей с патологиями стопы, например при плоскостопии, из-за нарушений амортизационных свойств позвоночника гиперкератоз ступней встречается гораздо чаще. Приобретенные патологии стопы, а так же хромота приводят к перераспределению нагрузок на стопу, вследствие чего возникают зоны повышенного давления и локализованный гиперкератоз.
К эндогенным причинам гиперкератозов относятся различные системные заболевания, протекающие хронически. Наиболее часто эндогенной причиной гиперкератоза является сахарный диабет, так как в результате нарушения обмена веществ развивается целый комплекс причин ведущих к нарушению чувствительности. Притупляется тактильная и болевая чувствительность, развиваются нарушения обменных процессов, нарушается питание кожи и развивается ее сухость. Эти факторы являются основными при развитии гиперкератоза стоп при сахарном диабете.
Более редкими причинами гиперкератозов являются наследственные нарушения в образовании кератина, кератодермии, ихтиоз кожи, псориаз и другие заболевания при которых изменяется состояние эпидермиса.
Фолликулярный гиперкератоз

Фолликулярный гиперкератоз – это один из клинических симптомов кожных заболеваний, хотя гиперкератоз фолликулов наблюдается и как самостоятельный симптомом. В результате избыточного ороговения и нарушения отслойки верхних слоев эпидермиса происходит закупорка протока фолликула чешуйками кожи. У людей, чьи родственники страдали фолликулярным гиперкератозом, процент заболеваемости выше. Дефицит витамина А и С, а так же нарушения личной гигиены тоже являются факторами риска. При воздействии на кожу холода, жесткой воды и других физических факторов фолликулярный гиперкератоз может развиваться и у людей с неизмененными функциями кожи. После восстановления прежнего режима жизни симптомы гиперкератоза исчезают.
Клинически фолликулярный гиперкератоз проявляется в виде мелких красных прыщиков-бугорков на месте фолликулов, кожа становится похожей на гусиную. Поражаются участки тела склонные к сухости кожи. Это область локтевых и коленных суставов, ягодицы и наружная поверхность бедер. При длительном воздействии неблагоприятных факторов гиперкератоз фолликулов приобретает распространенный характер, поражается кожа рук и нижних конечностей. Вокруг узелков формируется красный, иногда воспаленный, ободок. Если же наряду с симптомами гиперкератоза имеется постоянное механическое воздействие, например грубой одеждой, то кожа становится шершавой и напоминает жабью кожу. Узелки фолликулярного гиперкератоза инфицируются при самостоятельном выдавливании или же при непроизвольной травматизации, что может привести к пиодермиям вторичного характера.
Фолликулярный гиперкератоз не является опасным для жизни состоянием, но между тем требует лечения, так как косметические дефекты могут послужить причиной психологических травм. Диагноз ставится на основании клинических проявлений. На сегодняшний день нет препаратов, которые бы могли решить проблему пациентов с фолликулярным гиперкератозом. В том случае, если этот симптом является одним из проявлений заболеваний внутренних органов, то их лечение или коррекция способны полностью устранить проявления фолликулярного гиперкератоза. А потому пациентам с фолликулярным гиперкератозом, который имеет длительное течение, необходимо обследование, как у дерматолога, так и у эндокринолога и терапевта.
Лечение фолликулярного гиперкератоза направлено на коррекцию работы внутренних органов и в применении смягчающих мазей и местных препаратов, которые содержат молочные и фруктовые кислоты, обладающие эффектом пилинга. Использование механических скрабов и пемзы при фолликулярном гиперкератозе противопоказано, так как травматизация может привести к инфицированию или к прогрессированию симптоматики.
Витамины А и С, принимаемые как внутрь, так и наружно в виде мазей способны скорректировать процесс слущивания эпителия и процесс образования новых клеток. Лечением фолликулярного гиперкератоза занимаются косметологи и дерматокосметологи, но с возрастом симптоматика гиперкератоза фолликулов обычно снижается или исчезает полностью. Это связано со снижением салообразования и снижением скорости деления клеток эпидермиса.
Лентикулярный и диссеминированный гиперкератоз
Причины этих гиперкератозов не изучены, в основе патогенеза лежит нарушение процессов образования кератина неясного происхождения, связанных с изменениями генома человека. Эти виды гиперкератозов диагностируются в основном у мужчин старшего возраста, но нередко симптомы начинают проявляться в юности.
Заболевание протекает хронически, без тенденций к регрессу, после инсоляции отмечаются обострения. В местах фолликулов появляются роговые папулы размером от 1 до 5 мм красновато-коричневого или желто-оранжевого цвета. Поражается тыльная поверхность стоп, голени и бедра, реже поражаются фолликулы рук, туловища и ушных раковин. В единичных случаях лентикулярный гиперкератоз диагностируют на слизистой оболочке рта. При удалении роговой пробки обнажается слегка влажное углубление с точечным кровотечением в центре. Папулы носят рассеянный характер, не склонны к слиянию, болезненных ощущений не вызывают. Незначительная часть пациентов отмечает небольшой зуд на пораженных лентикулярным гиперкератозом участках.
При диссеминированном гиперкератозе на коже появляются полиморфные элементы, напоминающие короткие и толстые волосы, которые располагаются изолированно без тенденции к слиянию на коже туловища и конечностей. Иногда имеются скопления группами в виде кисточки из 3-6 пораженных фолликулов. Для дифференциации диссеминированного и лентикулярного гиперкератозов от папиллом, ихтиоза и бородавок прибегают к гистологическому исследованию.
Лечение заключается в применении мазей, содержащих глюкокортикостероиды и ароматические ретиноиды. Опасности для жизни гиперкератозы не несут, однако являются косметическим дефектом. Химические пилинги, проводимые дерматокосметологами и процедуры, направленные на увлажнение и смягчение кожи при регулярном применении способны решить проблему. Следует помнить, что механическое воздействие, применение скрабов и пемзы являются крайне нежелательными, так как ведут к обострениям и к присоединению вторичных пиодермий.
Гиперкератоз стоп

Подошвенный гиперкератоз чаще всего является косметическим дефектом, хотя состояние кожи стопы часто свидетельствует о состоянии организма в целом. Поскольку гиперкератоз стопы может достигать нескольких сантиметров, то сухая кожа из-за давления тела склонна к образованию болезненных и кровоточащих трещин, что ведет к болям при ходьбе и к инфицированию.
Около 40% женщин и 20% мужчин после двадцати лет отмечают у себя клинические проявления подошвенного гиперкератоза, который помимо утолщения кожи клинически проявляется трещинами, болью и жжением при ходьбе и чувством скованности стоп.
Основными причинами гиперкератоза стоп является тесная и неудобная обувь, нерегулярный уход за ногами, наследственные и приобретенные патологии стопы, избыточная масса тела и заболевания внутренних органов при которых нарушается образование кератина.
Огрубение и утолщение кожи начинается постепенно. С возрастом кожа «сдается» и появляются симптомы гиперкератоза. Но, однако, правильный и адекватный уход за кожей ног способен полностью решить эту проблему, по крайней мере, клинически.
Если подошвенный гиперкератоз и появление омозолелостей наблюдается по всей поверхности пяток, то наиболее вероятной причиной является грибковое заболевание стоп или же эндокринные нарушения. Гиперкератоз по наружному краю пятки свидетельствует о развороте пятки вовнутрь вовремя ходьбы. И, чем отчетливее клинические проявления, тем больше изменен двигательный стереотип; основной причиной является врожденная или приобретенная косолапость и травмы двигательного аппарата.
Гиперкератоз внутреннего края стопы появляется при неправильном положении пятки, слабых связках голеностопного сустава и мышц голени. Избыточная масса тела, плоскостопие и высокие нагрузки на голеностопный сустав, как правило, являются основными причинами появления подошвенного гиперкератоза этой зоны. У пациентов с подобными проблемами быстро изнашивается внутренняя часть каблука, и обувь приходит в негодность. При гиперкератозе заднего края пятки достаточно изменить обувь на более удобную, чтобы состояние кожи стопы нормализовалось, так как обувь, при ношении которой единственной точкой опоры является пятка или основание пальцев является непригодной для постоянного ношения. Продольное плоскостопие ведет к огрубению средней части стопы.

Лечение подошвенного гиперкератоза проводится в кабинете врача-подолога. Это является симптоматической терапией, а потому необходимо устранить основную причину гиперкератоза стопы. Если это связано только с неудобной обувью, то необходимо выбирать для ежедневного ношения обувь, при которой нагрузка на стопу распределяется равномерно. Если имеются ортопедические заболевания, то их коррекцией должен заниматься врач-ортопед. Так же необходимо лечение или коррекция эндокринных нарушения, противогрибковая терапия, в том случае если причиной гиперкератоза является микотические поражения стоп.
При появлении трещин используют аппликации с синтомициновой мазью и смазывание пораженных участков раствором ретинола. После заживления трещин необходимо удалить избыток кожных масс. Лечение в домашних условиях несколько длительное и требует терпения. Применяются солевые ножные ванночки с прохладной водой, пемза и механическая шлифовка. Увлажнение кожи стоп и применение кератолитических мазей так же входят в схему лечения.
При устранении симптомов гиперкератоза в условиях кабинета подолога применяются более агрессивные размягчители, что позволяет за несколько процедур полностью избавиться от проявлений подошвенного гиперкератоза. Однако без должного ухода и профилактических процедур гиперкератоз стоп может вернуться вновь. Следует помнить, что с возрастом огрубение кожи стоп проявляется более отчетливо, а профилактикой гиперкератоза стоп является должный уход за ногами и ношение удобной обуви. Коррекция избыточной массы тела и профилактика грибковых заболеваний тоже помогают сохранить красоту и здоровье ног.
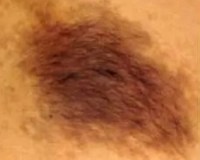
Невус Беккера – это пигментное образование кожи, которое имеет доброкачественное течение и низкий риск перерождения в меланому. Точные причины появления невуса не установлены, среди предрасполагающих факторов называют генетические дефекты, внутриутробные патологии, заболевания соединительной ткани. Патология проявляется полигональной пигментацией на теле, верхних конечностях, которая сопровождается патологическим оволосением. Для диагностики назначают клинический осмотр у дерматолога, цифровую дерматоскопию, гистологическое исследование ткани. Задача лечения – избавиться от косметического дефекта малоинвазивными или хирургическими способами.
МКБ-10


Общие сведения
Болезнь названа в честь американского дерматолога С. Беккера, который описал типичную клиническую картину в 1949 году. В медицинской литературе патология имеет несколько синонимичных наименований: волосяной эпидермальный невус, меланоз Беккера, пигментная волосяная гамартома. Изредка синдром носит двойную фамилию Беккера-Рейтера, чтобы подчеркнуть заслуги немецкого дерматолога, дополнившего сведения о заболевании. В практической дерматологии этот тип невуса встречается у 0,5% мужчин и 0,1% женщин, пик диагностики приходится на детский и юношеский возраст.

Причины
Этиологические факторы заболевания точно не определены. В дерматологии описаны семейные случаи меланоза Беккера, поэтому рассматриваются теории о наследственном происхождении дерматоза или внутриутробной аномалии развития. Часть авторов отмечают схожесть заболевания с эпидермальным невусом Сименса – гамартомой туловища. Возможные предрасполагающие факторы:
- Осложненная беременность. Появлению невуса способствуют нарушения уровня прогестинов и эстрогенов, мочеполовые инфекции у матери, воздействие тератогенных факторов. Риск развития патологии повышается у детей, рожденных от матерей с экстрагенитальными хроническими заболеваниями, длительными интоксикациями.
- Воздействие УФ-лучей. Манифестацию кожной симптоматики связывают с избыточным влиянием ультрафиолета, что бывает при проживании в теплых регионах страны, частых и длительных прогулках, чрезмерном загаре. Корреляция между инсоляцией и невусами лучше всего прослеживается в подростковом периоде.
- Соматические заболевания. Невус Беккера зачастую сочетается со склеродермией, мышечными дисплазиями, красным плоским лишаем. Описаны ассоциации заболевания с кольцевидной гранулемой, лимфангиомой, базалиомой.
Патогенез
Для невуса Беккера типичны множественные изменения в дермальных тканях. Определяется гиперкератоз и акантоз, реже встречаются роговые кисты. Заболевание не относится к типичным пигментным невусам, поскольку в дерме отсутствуют невусные клетки, количество меланоцитов не увеличено. Повышение меланоцитарной активности и уровня меланина в кератиноцитах обуславливают внешние проявления болезни.

Симптомы невуса Беккера
Половина случаев болезни проявляет себя у детей младше 10 лет, еще 25% случаев – в возрастном диапазоне 10-15 лет. Реже невус Беккера манифестирует в юношеском и молодом возрасте. У 80% больных патология проявляется очаговой пятнистой гиперпигментацией, которая сопровождается гиперкератозом. Пятна имеют неправильную форму, расположены четко на одной половине тела (до срединной линии). Излюбленная локализация: верхний плечевой пояс, плечи и предплечья.
Сначала на коже появляются небольшие коричневые пятна. Постепенно они группируются в очаги неправильной формы и достигают 20 см в диаметре. Зачастую высыпания располагаются вдоль линий Лангера. По краям новообразования возникают дополнительные пигментированные островки, которые сливаются с первичным очагом. К окончанию пубертата у 56% пациентов высыпание покрывается волосами, которые достигают нескольких сантиметров в длину.
В центре пигментированного очага кожа становится грубой и сморщенной, однако выросты и другие настораживающие изменения отсутствуют. В большинстве случаев невус Беккера остается без изменений на протяжении всей жизни. На фоне гормональных факторов оволосение может распространяться на непигментированные участки кожи, что вызывает дискомфорт у больных.
Осложнения
Невус Беккера характеризуется доброкачественным течением. Он крайне редко сопровождается кровотечением и изъязвлением, случаи малигнизации не описаны, поэтому болезнь считается меланомонеопасной. Значимую медико-социальную проблему представляет косметический дефект, который вызывает у пациентов психологические проблемы, стеснение при ношении купальников, дискомфорт во время интимной близости.
Особого внимания врачей-дерматологов заслуживает Беккер-невус синдром, который встречается только у женщин. Помимо типичных кожных изменений наблюдается односторонняя гипоплазия молочной железы на стороне поражения. Также характерно укорочение верхней конечности и недоразвитие костно-мышечных структур грудной клетки с той же стороны. Изредка синдром сопровождается spina bifida.
Диагностика
Первичное обследование пациента проводится врачом-дерматологом. Необходимо выяснить, как давно появился невус, как изменялся его внешний вид с течением времени. Решающее значение для постановки диагноза имеет клинический осмотр поверхности кожи: оценка формы, размера и расположения гиперпигментированных участков, наличия волос на коже и других особенностей. Дополнительную информацию дают следующие диагностические методы:
- Цифровая дерматоскопия. При осмотре кожи под многократным увеличением удается рассмотреть наружную поверхность невуса Беккера, исключить признаки малигнизации и других патологических процессов. Создание карты родинок и пигментных пятен позволяет контролировать течение болезни у конкретного пациента.
- Гистологическая диагностика. Исследование образца ткани под микроскопом требуется для верификации диагноза при нетипичном течении заболевания. К патогномоничным признакам относят повышение активности меланоцитов без увеличения их числа, отсутствие специфических для невуса клеток в дерме.
- Консультация генетика. Поскольку невус Беккера изредка сопровождается наследственными синдромами и внутриутробными пороками развития, требуется расширенная диагностика. В генетическом центре проводят полное обследование пациента и его ближайших родственников, по показаниям осуществляют кариотипирование, молекулярно-генетические исследования.
Дифференциальная диагностика
Меланоз Беккера по внешнему виду дифференцируют с гигантским меланоцитарным невусом, который возникает с рождения, имеет более насыщенный окрас и бугристую поверхность. Также по клиническим признакам исключают синдром Олбрайта-Мак-Кьюна-Штернберга, характеризующийся пигментацией цвета кофе с молоком и отсутствием оволосения пораженных участков. При гистологическом анализе проводится дифференциальная диагностика с пигментными невусами.

Лечение невуса Беккера
Малоинвазивные методы
Учитывая доброкачественный характер и безвредность заболевания, медицинская помощь требуется только для устранения косметического недостатка. Лечение проводится по желанию пациента. Способы борьбы с пигментацией подбираются индивидуально с учетом размеров, локализации и внешнего вида новообразования. К самым эффективным методикам относятся следующие:
Пациентам с невусом Беккера рекомендуют избегать длительной инсоляции и загара в опасные полуденные часы. В солнечные дни желательно наносить солнцезащитные кремы на открытые участки тела с пигментацией. Новообразование не стоит подвергать травматизации, постоянному трению одеждой, косметологическим процедурам, за исключением назначенных дерматологом.
Хирургическое лечение
При неэффективности или невозможности проведения малоинвазивных процедур рассматривают возможность оперативного удаления гиперпигментированных участков. К хирургическому вмешательству прибегают редко, поскольку оно оставляет видимые шрамы и требует широкого иссечения кожи по правилам онкологической настороженности. Операции используются при больших размерах невуса Беккера и дают 100% безрецидивное излечение.
Прогноз и профилактика
Невус Беккера отличается благоприятным прогнозом, поскольку он практически никогда не трансформируется в меланому. При этом у части пациентов развиваются психологические проблемы, особенно при большом размере пигментации и ее видимости для окружающих. Поскольку этиологические факторы патологии окончательно не изучены, первичные превентивные меры не разработаны. Пациентам показано регулярное наблюдение у дерматолога для контроля течения невуса.
1. Невусы у детей: органоидные эпидермальные невусы: клиническая картина, диагностика, лечение/ О.Б. Тамразова// Журнал «Педиатрия» им. Г.Н. Сперанского. – 2020. – №4.
2. Невус Беккера в практике дерматолога/ Ш.М. Гайнулин// Клиническая дерматология и венерология. – 2012. – №10.
Читайте также:

