Что такое герпетический вульвит у
Обновлено: 24.04.2024
Воспалительные заболевания наружных половых органов занимают лидирующее место среди патологии, встречающейся в детской практике, и являются причиной обращения к детскому гинекологу.
Наибольшая заболеваемость в детском возрасте приходится на период от 3 до 7 лет. Это обусловлено рядом особенностей эндокринной и иммунной систем, а также анатомо-физиологических особенностей строения гениталий:
Такие защитные механизмы, как десквамация и цитолиз поверхностных клеток эпителия влагалища, обусловленные влиянием половых гормонов, вследствие минимальной активности яичников, практически отсутствуют. Также в этом возрасте в вагинальном секрете низкий уровень интерферона и других гуморальных факторов защиты, постепенно увеличивающийся в процессе полового созревания девочек. Важную роль играет сопутствующая экстрагенитальная патология. В дошкольном возрасте вульвиты и вульвовагиниты составляют около 90% среди гинекологических заболеваний и более чем у половины носят рецидивирующий характер.
Основными возбудителями являются: Enterococcus spp., E. Coli, Staphylococcus epidermidis, Proteus mirabilis, стрептококки группы В и G, Staphylococcus aureus, а также анаэробы: Peptococcus spp., Veilonella spp, и др.
Клинические проявления вульвовагинита: гиперемия вульвы и преддверия влагалища, воспалительный отек малых половых губ и девственной плевы, желтоватый липкий налёт, экскориации, значительное скопление смегмы между малыми и большими половыми губами и под крайней плотью клитора .
Диагностика основывается на детализации жалоб, клинической картине и лабораторно-инструментальных методах исследования.
Для лечения преимущественно используются местные препараты и в редких случаях системная терапия. Поэтому препарат должен обладать высокой эффективностью, быть удобен в использовании и с минимумом побочных реакций.
Гексикон ® (производство "Нижфарм") - противомикробный и противопротозойный препарат, предназначенный для местного лечения и профилактики вагинальных инфекций. Выпускается в виде геля и Гексикон ® Д вагинальных суппозиториев, является антисептическим препаратом, обладает широким спектром антимикробного действия; оказывает быстрое и сильное действие на грамотрицательные бактерии (гонококки, хламидии, гарднереллы, уреаплазму, кишечную палочку, клебсиеллу и др.), грамположительные бактерии (стафилококки, стрептококки и др.), простейшие (трихомонады) и трепонемы.
Материалы и методы.
Исследование проводилось на базе поликлинического отделения МУ ДГКБ № 9 г. Екатеринбурга. Было проведено клинико-лабораторное исследование 65 пациенток в возрасте от 1 года до 16 лет с диагнозом неспецифический вульвовагинит. Из них - 40 девочек до менархе и 25 девочек - менструирующие.
Оценивались жалобы, длительность течения процесса, клиническая картина заболевания, сопутствующая патология, эффективность предыдущего лечения.
Основными жалобами при обращении были - наличие патологических белей - у 58 (89%) девочек, зуд вульвы - у 51 (78%), гиперемия слизистых - у 30 (46%), болезненность при мочеиспускании - у 17 (26%), неприятный запах - у 16 (25%), отечность слизистых - у 15 (23%) и 7 (10%) пациенток жалоб не предъявляли.
До начала лечения было проведено обследование: бактериоскопическое и бактериологическое исследование влагалищного отделяемого, анализ кала на яйца гельминтов и соскоб на энтеробиоз, общий и биохимический анализ крови, серологическое исследование (ИФА) и ПЦР при подозрении на ИППП (урогенитальные хламидии, микоплазма, уреаплазма, цитомегаловирус, вирус простого герпеса 2 типа), вагиноскопия по показаниям.
Сочетание вульвовагинита и сопутствующей патологии представлено в таблице № 1.
Анализ сопутствующей патологии показал, что основное место занимает патология желудочно-кишечного тракта, представленная гастродуоденитами, дисфункциональными расстройствами билиарного тракта, глистно-паразитарной инвазией. На втором месте патология мочевой системы (хронический пиелонефрит, дисметаболическая нефропатия) и кожные процессы. Далее - заболевания ЛОР органов (хронический тонзиллит), транзиторные иммунодефицитные состояния и вульвовагиниты на фоне гипогормональных состояний.
Лечение неспецифического вульвовагинита включает в себя:
После обследования было рекомендовано лечение препаратом Гексикон ® Д в виде суппозиториев вагинальных (42 девочкам) в возрасте от 10 до 16 лет, а девочкам до 10 лет Гексикон ® гель (23 пациенткам) по схеме 2 раза в день, продолжительностью 7 - 10 дней. После противовоспалительной терапии, II этап - коррекция биоциноза с использованием биопрепаратов местного (бифидумбактерин, нарине) девочкам до 10 летнего возраста и системного действия - вагилак, пациенткам более старшего возраста.
Результаты исследований.
На фоне лечения 62 (95%) из 65 пациенток отметили улучшение самочувствия, отсутствие субъективных и объективных клинических признаков воспалительных изменений слизистой оболочки вульвы и влагалища. У 57 (87%) пациенток нормализовались лабораторные данные, у - 5 (7%) пациенток по результатам микроскопии сохранялся воспалительный тип мазка при отсутствии жалоб (количество лейкоцитов уменьшилось с 60-70-100, сплошь в поле зрения до 20-40-50). 3 (4%) девочкам (две 4 лет и одна 8 лет лечение Гексикон гелем было прекращено на 2 -3-е сутки из-за индивидуальной непереносимости, проявившейся в зуде, резкой отечности, дизурии и яркой гиперемии вульвы. После отмены препарата отмечалось исчезновение симптомов. Среди пациенток, которым был назначен Гексикон ® Д (42 девочки) не было отмечено случаев непереносимости препарата.
До лечения при микроскопии преобладала кокковая (38%), коккобацилярная грамположительная флора (25%), мелкая палочка (11%), но и встречалась палочка Додерлейна (26%) в ассоциации.
При бактериологическом исследовании до и после лечения было выявлено:
Таблица №2.
| Микроорганизмы | Частота выделения, абс.(%) | |
| до лечения (из 65 пациенток) | после лечения (62 пациентки) | |
| Staphylococcus spp. | 4 (6,2%) | 2 (3,2%) |
| Streptococcus spp. | 3 (4,6%) | 2 (3,2%) |
| Enterobacteriaceae | 10 (15,4%) | - |
| E.coli | 14 (21,5%) | - |
| Bacteroides spp | 5 (7,7%) | - |
| Lactobacillus | 17 (26,1%) | 27 (43,5%) |
| Bifidobacterium | 6 (9,2%) | 13(21%) |
| Peptostreptococcus spp. | 5 (7,7%) | 2 (3,2%) |
| Микрофлора не выявлена | 7 (10,8%) | 16(25,9%) |
У пациенток, во влагалищном содержимом которых присутствовали лактобактерии до лечения, после окончания лечения отмечалось увеличение количества.
Итак, общая эффективность геля Гексикон ® составила 78,3% (стойкий эффект от лечения был достигнут у 18 пациенток из 23,включенных в исследование), эффективность свечей Гексикон ® Д - 100%. 3 пациенткам из 23 (13%), применявшим Гексикон ® гель, лечение было прекращено в связи с индивидуальной непереносимостью. У пациенток, применявших Гексикон ® Д, не было отмечено случаев индивидуальной непереносимости препарата.
Заключение
Достоинствами применения препаратов является:
Дополнительными преимуществами препарата Гексикон ® Д являются
После проведенного исследования, с учетом свойств и качеств препарата Гексикон ® Д, можно рекомендовать его для лечения неспецифических вульвовагинитов в детской практике, как эффективное средство с хорошей переносимостью.
Что такое вульвовагинит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Долго-Сабуровой Юлии Владимировны, гинеколога со стажем в 28 лет.
Над статьей доктора Долго-Сабуровой Юлии Владимировны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Вульвовагинит (от лат. vulva — наружные половые органы и vagina — влагалище) — воспалительное заболевание слизистой оболочки наружных половых органов и влагалища. Это одна из самых частых акушерско-гинекологических патологий. В ряде случаев возникают изолированные поражения только слизистой оболочки наружных половых органов (вульвит) или влагалища (вагинит).
Причины вульвовагинита
Причиной воспаления могут быть любые агрессивные факторы, которые способствуют повреждению эпителия слизистой оболочки.
Факторы риска вульвовагинита:
- механические — трение о грубую одежду или твёрдые предметы (например, седло велосипеда), повреждение при половом контакте, расчёсы, падения или удары при занятиях спортом, инородные тела;
- физические — воздействие тепла (термические ожоги), влажности (опрелости), охлаждения (обморожение) электричества, лазерного излучения (осложнения физиотерапевтического лечения) и радиационного облучения при лучевой терапии и т.п.;
- химические — повреждения из-за воздействия кислот, щелочей, спиртов, компонентов лекарственных средств;
- биологические — бактериальные, грибковые, паразитарные и вирусные инфекции, аутоиммунная агрессия, аллергия;
- сочетание двух и более повреждающих факторов. [1][2][3][4][5]
Также можно выделить ряд факторов, которые способствуют нарушению внутренней среды организма, гормонального баланса и равновесия во взаимодействии иммунной системы и микробиоты человека. К ним относят:
- приём антибиотиков, цитостатиков и глюкокортикоидов;
- сахарный диабет;
- гипотиреоз;
- беременность;
- лактацию;
- дефицит эстрогенов (стрероидных женских гормонов) в постменопаузе или при использовании такой группы гормональных препаратов, как агонисты гонадотропных релизинг-гормонов;
- анемии различного происхождения;
- заболевания желудочно-кишечного тракта;
- нарушение кровообращения из-за малоподвижного образа жизни и патологии венозной системы.
На возникновение вульвовагинита оказывают влияние психосоматические нарушения и сексуальная неудовлетворённость. Частая смена половых партнёров достоверно увеличивает риск заболеваемости.
Также имеет значение и способ контрацепции: при использовании внутриматочных и химическых контрацептивов частота вульвовагинитов возрастает.
Ещё одним немаловажным фактором возникновения воспалительных заболеваний вульвы и влагалища является гигиеническая агрессия:
- излишнее использование различных средств для интимной гигиены (в том числе с антибактериальными компонентами);
- частое бритьё, подмывание и спринцевание — промывание влагалища травяными отварами;
- ношение ежедневных гигиенических прокладок.
Также отрицательно влияет ношение тесной, многослойной одежды, синтетического нижнего белья, окрашенного дешёвыми красителями. [6] [7]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы вульвовагинита
Симптомы острого и хронического вульвовагинита
Острый вульвовагинит длится меньше двух месяцев, позже уже развивается хроническая форма болезни. Их симптомы похожи, но при хроническом вульвовагините чаще поражается кожа — появляется сухость, утолщение, уплотнение и т. п. Если обострения возникают не меньше четырёх раз в год, то хронический вульвовагинит считают рецидивирующим.
Причины вульвовагинита многообразны, чего нельзя сказать о симптомах. Клинические проявления нескольких случаев вульвовагинита, вызванных разными причинами, могут быть очень похожи. Они представляют собой пять признаков воспаления:
- покраснение воспалённого участка (гиперемия), вызванное притоком крови;
- отёчность, обусловленная выходом жидкости из сосудов в межклеточное пространство;
- повышение температуры в месте воспаления;
- болезненность участка воспаления;
- нарушение функциональных возможностей воспаленного органа.
На практике женщины с вульвовагинитом обычно предъявляют жалобы на зуд, жжение, отёчность, покраснение, болезненность наружных половых органов.
Нарушение функции выражается в том, что болезненными или невозможными будут любые попытки пенетрации — половой контакт, осмотр врача, даже введение лекарств. Также повреждённые слизистые оболочки могут трескаться, на них могут появляться эрозии и язвочки.
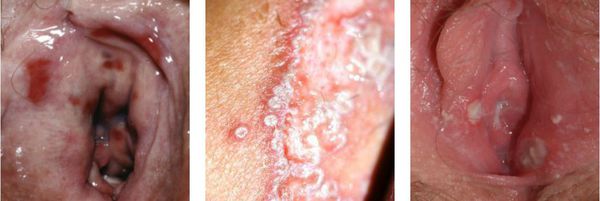
Моча, попадающая на воспалённую слизистую оболочку вульварного кольца, может вызывать болезненные ощущения. [1] [9] [10]
Выделения из влагалища
Очень часто в первом ряду жалоб при вульвовагинитах упоминают влагалищные выделения. В среднем в 70% случаев визиты к гинекологам связаны с жалобами на выделения из половых путей. Но всегда ли вагинальные выделения являются признаком воспаления? Нет, далеко не всегда.
В норме слизистые оболочки влагалища и шейки матки половозрелой женщины могут продуцировать от 15 до 70 мл жидкости. Количество вагинально-цервикального секрета зависит от анатомических особенностей и гормонального фона женщины, её возраста, фазы цикла, характера питания, интенсивности физической нагрузки, сексуальной активности, метода контрацепции и многих других причин. Например, многие женщины замечают, что после окончания очередной менструации выделений совсем немного, а вот в середине цикла и ближе к менструации количество выделений может быть значительным.
Выделения в середине цикла, как правило, прозрачные, или чуть белесоватые, или желтоватые, густые, тягучие. Это – слизь из шейки матки, выработка которой сопровождает процесс овуляции. Иногда в этих выделениях можно заметить прожилки крови или даже наблюдать небольшие кровотечения. Это нормально. В этот период наиболее вероятно зачатие.
В последнюю неделю перед менструацией можно заметить бело-желтовато-сероватые густые выделения, похожие на мазь или хлопья (иногда возникают "творожистые" выделения). В таком случае многие женщины пугаются, подозревая, что у них возникла "молочница". Хотелось бы предостеречь от поспешных выводов. Нередко такие выделения возникают в связи с активным слущиванием (отслаиванием) поверхностных слоёв эпителия слизистой оболочки влагалища. Это происходит под воздействием определённого уровня эстрогена и прогестерона, характерных для секреторной (второй) фазы менструального цикла. Именно в этот момент необходимо "прислушаться" к своему организму, вспомнив про пять признаков воспаления: если вы ощущаете зуд, боль, жжение, припухлость, болезненность при половом контакте (т.е. любой дискомфорт), то вероятность того, что у вас вульвовагинит очень высока. В этом случае необходим осмотр гинеколога. Если же никаких симптомов воспаления нет, а есть только выделения, то с визитом к гинекологу можно и повременить, особенно в том случае, когда Вы были у врача пару месяцев назад.
Если возникли сомнения по поводу своего состояния, можно воспользоваться тестами для определения рН влагалища. Нормальные показатели рН 4,0-4,5 в сочетании с отсутствием дискомфортных ощущений говорят о том, что беспокоиться не о чем. [11] Понаблюдайте за собой, отметьте в календаре дни, когда у вас появляются и исчезают эти выделения. Это поможет лучше узнать своё тело.
Если появился дискомфорт (а выделений может, кстати, и не быть), то визит к врачу лучше не откладывать. Пока будете ожидать приёма, попытайтесь вспомнить, не было ли каких-нибудь событий, которые могли спровоцировать воспаление — половой контакт, использование нового гигиенического средства или белья, приём антибиотиков в ближайшие 2-3 месяца.
Патогенез вульвовагинита
Патогенез вульвовагинита основан на формировании локального воспаления в результате повреждения слизистой оболочки и гибели клеток эпителия.
Воспалительная реакция — основа врождённой иммунологической защиты. Из повреждённых клеток в межклеточное пространство попадают различные ферменты и биологически активные вещества, которые способствуют усилению кровотока, расширению капилляров и увеличению их проницаемости. Из сосудов в очаг воспаления проникает жидкость. Таким образом, в месте повреждения возникает отёк, покраснение и повышение температуры.
Кроме жидкости из сосудов приходят лейкоциты, которые активируются за счёт тех же ферментов и биологически активных веществ. Они начинают выделять медиаторы воспаления и провоспалительные цитокины, которые действуют на сосуды и клетки иммунной системы и ещё больше усиливают воспаление.
Многие биологически активные вещества могут раздражать и повреждать нервные окончания и рецепторы, что вызывает различную гамму ощущений — от лёгкого жжения и покалывания до зуда и, наконец, сильной боли.
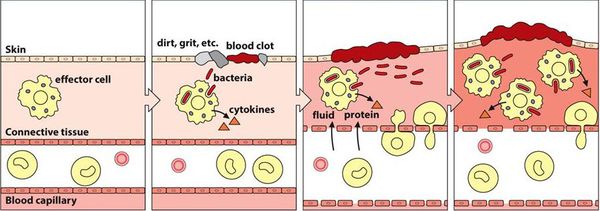
В самом начале статьи был приведён длинный список факторов, способствующих повреждению. Основной причиной повреждения являются различные инфекции. Но даже если изначально повреждение было неинфекционным (например, слизистая оболочка была подвергнута воздействию механического или химического фактора), микроорганизмы быстро активизируются и вызывают гораздо более бурное течение воспалительного процесса. Лейкоциты начинают фагоцитировать (пожирать) микроорганизмы, в результате чего активируется и привлекается ещё больше лейкоцитов. Далее всё будет зависеть от того, какая из противоборствующих сторон будет сильнее — повреждающие факторы или защитные.
Следует отметить, что особенности реакции воспаления очень индивидуальны и во многом генетически обусловлены. [8]
Классификация и стадии развития вульвовагинита
Причины воспаления бывают разными: инфекция (вульвовагинит при гельминтозах, бактериальный, кандидозный и вирусный вульвовагинит), воздействие физических и химических факторов (контактный и аллергический вульвовагинит).
Врач может отметить возможную причину вульвовагинита, но по Международной классификации болезней (МКБ-10) отдельно выделяют только постменопаузальный атрофический вульвовагинит, контактный зудящий вульвит и изъязвления вульвы. Например, при диабете врач указывает вульвовагинит как осложнение основной болезни, но отдельного заболевания «диабетический вульвовагинит» не существует. Хотя особенности этого состояния есть: как правило, пациентки чаще жалуются на зуд и болезненность, но выделений не очень много. Однако различия в симптомах не оказывают существенного влияния на тактику лечения.
Вульвовагинит может быть первичным и вторичным, т. е. самостоятельным заболеванием или симптомом и осложнением какой-то другой, более серьёзной болезни.
Генитальный герпес у женщин – персистирующая инфекция, вызываемая ВПГ-1, 2 и протекающая со специфическим поражением слизистых оболочек половых органов. Проявляется периодическими везикулярными высыпаниями в области урогенитального тракта, которые сопровождаются эрозированием, экссудацией, чувством жжения и болезненности. Часто нарушается общее самочувствие: возникает субфебрилитет, недомогание, нарушение сна. Диагностика генитального герпеса у женщин основана на лабораторной индикации вируса простого герпеса (ПЦР, выделение ВПГ на культуре клеток), его антигенов (ПИФ) или антител к нему (ИФА). Лечение герпетической инфекции проводится противовирусными и иммуномодулирующими препаратами.
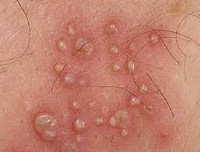
Общие сведения
Генитальный герпес у женщин - форма герпетической инфекции, при которой местные проявления локализуются преимущественно в области урогенитального тракта. Относится к заболеваниям, передаваемым половым путем, что дает основания рассматривать его как с позиций гинекологии, так и венерологии. Характеризуется пожизненным присутствием вируса в организме, рецидивирующим течением, прогредиентным развитием. В структуре ИППП генитальный герпес стоит на третьем месте по распространенности, уступая лишь гонорее и другим специфическим уретритам. Каждый год в России регистрируется около 20 млн. новых случаев генитального герпеса.
Женщины инфицируются генитальным герпесом в 2 раза чаще мужчин, даже при одинаковом количестве сексуальных контактов в течение жизни. Наивысшие пики заболеваемости отмечаются в возрастные периоды 20–24 года и 35–40 лет. Половая система 25% женщин репродуктивного периода инфицирована герпесвирусной инфекцией, однако истинная ситуация неизвестна ввиду большой частоты нераспознанных или латентно протекающих форм. Вместе с тем, даже бессимптомный генитальный герпес у женщин представляет угрозу репродуктивному здоровью, нередко становясь причиной невынашивания беременности, внутриутробного инфицирования плода, перинатальной смертности, тяжелых врожденных уродств.

Причины генитального герпеса у женщин
Наиболее значимыми факторами риска заражения женщин генитальным герпесом являются начало половой жизни в подростковом возрасте, незащищенные половые контакты, большое количество сексуальных партнеров. При половом акте с больным манифестной формой генитального герпеса заражение происходит в 75-80% случаев. Генитальный герпес у женщин нередко ассоциируется с другими ИППП, в первую очередь, с гонореей. Кроме этого, наличие язвочек и микроповреждений слизистых облегчает передачу ВИЧ-инфекции.
После репликации в месте первичной инвазии вирус герпеса трансневральным или гематогенным путем достигает паравертебральных ганглиев пояснично-крестцового отдела позвоночника, где персистирует на протяжении всей жизни. Под воздействием пусковых факторов (стресса, простуды, инсоляции, переутомления, менструации и других) происходит реактивация латентного вируса. По аксонам периферических нервов ВПГ мигрирует в эпителиальные клетки половых органов, что сопровождается возобновлением клиники генитального герпеса у женщин.
Классификация генитального герпеса у женщин
С учетом клинической ситуации и характера течения различают:
- первичный генитальный герпес – на момент установления диагноза экстрагенитальные проявления герпеса у пациентки никогда не возникали; антитела к ВПГ типа в крови отсутствуют;
- первый эпизод генитального герпеса – на момент установления диагноза у пациентки возникали экстрагенитальные проявления герпеса; в крови присутствуют Ат к ВПГ, однако половой герпес возникает впервые;
- рецидивирующий генитальный герпес – симптомы генитального герпеса у женщины возникают повторно;
- бессимптомное вирусовыделение – у пациентки генитальные проявления герпеса отсутствуют, однако это не исключает возможность заражения полового партнера.
Тяжесть течения генитального герпеса у женщин определяется с учетом частоты обострений: при легкой степени обострения случаются 1-3 раза в год, при средней – 4-6 раз в год, при тяжелой степени – каждый месяц.
В зависимости от локализации и распространенности генитального герпеса различают 3 стадии:
- поражается кожа промежности и слизистая оболочка наружных гениталий (герпетический вульвит)
- поражается влагалище, влагалищная порция шейки матки, шеечный канал, уретра (герпетический вульвовагинит, уретрит, кольпит, эндоцервицит)
- поражается матка, маточные трубы, мочевой пузырь (герпетический эндометрит, сальпингит, цистит). Кроме мочеполовой системы, в инфекционный процесс могут вовлекаться анус и ампула прямой кишки.
Симптомы генитального герпеса у женщин
Первичный генитальный герпес
В течение первичного генитального герпеса у женщин выделяют пять периодов: 1) инкубации, 2) продрома, 3) высыпаний, 4) обратного развития, 5) заживления.
Период инкубации, предшествующий клинической манифестации инфекции, может длиться от 2 до 14 суток. В это время в связи с минимальной репликацией вируса симптомы отсутствуют.
В течение продромального периода постепенно нарастают общие и местные проявления. Возникает недомогание, появляется субфебрилитет, возможны ознобы и миалгии. Из локальных симптомов наиболее типичными являются зуд и парестезии в области наружных гениталий, бели, дизурия.
Период высыпаний характеризуется появлением патогномоничных герпетических везикул на слизистых. Герпетические пузырьки диаметром 2-3 мм с прозрачным содержимым располагаются небольшими группами на эритематозных участках. Периодически происходит подсыпание новых элементов. С появлением сыпи общая симптоматика становится менее выраженной, однако местные проявления (зуд, жжение, отек, боль) сохраняются. На этом фоне у пациентки нарушается сон, появляется нервозность. Длительность этой фазы генитального герпеса у женщин составляет до 7-10 дней.
В период стабилизации и обратного развития сыпи пузырьки мутнеют, вскрываются, образуя мокнущие эрозии. Иногда на месте везикул формируются язвочки неправильной формы глубиной до 1 мм. Единичные эрозии могут сливаться в сплошную эрозивную поверхность. Эрозии и язвы болезненны, не кровоточат, но могут быть покрыты гнойным налетом.
Период заживления – характеризуется стиханием местных и общих симптомов. Эрозивно-язвенные элементы подсыхают, покрываются тонкой корочкой, под которой происходят процессы эпителизации. После отпадения корочки рубца не образуется, но некоторое время остается гиперемия или пигментация. С учетом последних двух периодов, каждый из которых длится по 2-3 недели, общая продолжительность первичного эпизода генитального герпеса у женщин составляет 5-7 недель.
Рецидивирующий генитальный герпес
Рецидивирующий генитальный герпес у женщин может протекать в типичной (манифестной) и атипичной клинической форме. При этом под типичной формой подразумевается наличие везикуло-эрозивных герпетических высыпаний в области наружных гениталий. Продолжительность повторных эпизодов короче, чем первичной формы – 7-10 дней.
Атипичные формы могут быть представлены отечным, зудящим, абортивным и субклиническим вариантами.
- Преобладающими симптомами отечного варианта служат диффузный отек и гиперемия вульвы.
- При зудящем варианте главным образом беспокоят глубокие, плохо заживающие трещины и выраженный зуд слизистой.
- Абортивный вариант генитального герпеса развивается у женщин, ранее получавших вакцинацию или противовирусную терапию. При данной форме некоторые стадии инфекции отсутствуют, зудящие папулы регрессируют в течение 2-3-х дней.
- Субклинический вариант герпеса протекает с микросимптоматикой (зудом, поверхностными трещинами) или без клинических проявлений.
Различным атипичным формам могут сопутствовать упорные бели из половых путей, вульводиния, патология шейки матки (псевдоэрозии, лейкоплакия шейки матки), кондиломы вульвы и влагалища, тазовый ганглионеврит. Генитальная герпетическая инфекция может осложняться крестцовой радикулопатией, ишурией, менингитом, гепатитом, диссеминированной инфекцией с поражением нескольких органов. Женщины, страдающие генитальным герпесом, относятся к группе риска по развитию цервикального рака.
Диагностика
Лабораторно-инструментальное обследование включает оценку анамнеза и жалоб пациентки, осмотр гинеколога, анализ биологических секретов. Для подтверждения герпетической этиологии инфекции проводится вирусологическая диагностика: выявление ДНК вируса методом ПЦР, выделение вируса на культуре клеток, обнаружение антител ВПГ в сыворотке крови (ИФА) и антигенов в исследуемом материале (ПИФ). Объектом исследования может становиться кровь, содержимое везикул, соскобы из урогенитального тракта, отпечатки с эрозий и др.
При гинекологическом осмотре в остром периоде обнаруживаются высыпания и изъязвления в области наружных гениталий. Генитальный герпес у женщин дифференцируют с дерматитом, чесоткой, красным плоским лишаем, пузырчаткой, контагиозным моллюском, стрептококковым импетиго, ИППП (сифилисом, венерической гранулемой).
Лечение генитального герпеса у женщин
На сегодняшний день не существует лекарственного препарата, способного элиминировать ВПГ. Поэтому медикаментозная терапия направлена на уменьшение количества рецидивов, сокращение сроков течения и тяжести клинических проявлений генитального герпеса у женщин. Обязательным является обследование и лечение полового партнера.
Этиопатогенетическая терапия предполагает применение противовирусных препаратов (ацикловир, валацикловир, фамцикловир). Доза и режим приема препарата подбирается с учетом формы и тяжести генитального герпеса. Дополнительно назначается местная обработка пораженных участков противовирусными гелями, кремами, мазями, аэрозолями. Трещины и эрозии можно обрабатывать антисептиками и анилиновыми красителями.
Для стимуляции образования антител и выработки эндогенных интерферонов применяются иммуномодуляторы (препараты вилочковой железы, меглюмин, интерферон альфа-2b и др.). Пациенткам с рецидивирующим генитальным герпесом проводится вакцинация герпетической вакциной. Введение противогерпетического иммуноглобулина (пассивная иммунизация) показана только лицам с иммунодефицитом: беременным, пациенткам с генерализованной инфекцией и т. д. Увеличить продолжительность ремиссии и снизить титр антител к ВПГ позволяют сеансы плазмафереза. Профилактика генитального герпеса у женщин – общая с профилактикой всех ИППП.

Основным местом локализации первичной генитальной инфекции ВПГ у женщин является шейка матки. Чаще всего, герпетические поражения у женщин локализуются на больших и малых половых губах (68,6%), в области вульвы (41,8%), клитора (35,7%), влагалища и шейки матки (84,4%).
ВПГ был изолирован из шейки матки во время первичного заражения у 88—90 % женщин с первичной инфекцией ВПГ-2, которые имели везикулезную сыпь на наружных гениталиях, у 65 % — с повторным эпизодом инфекции ВПГ-2, и у 80 % женщин с ВПГ-1. Большинство (89 %) женщин, выделяющих вирус при первичном эпизоде заболевания, имели изменения на шейке матки.
Особенностью генитального герпеса (Herpes genitalis) женских половых органов является многоочаговость. В патологический процесс нередко вовлекаются нижний отдел мочеиспускательного канала, слизистая оболочка ануса и прямой кишки. Вовлечение в инфекционный процесс этих органов может происходить вторично, вслед за возникновением герпеса наружных гениталий, но может протекать и как изолированное поражение.
Рецидивирующая герпетическая инфекция (РГИ) может проявляться клиникой вульвовагинита и цервицита, вызывать поражения слизистой матки, труб и придатков. В 83,6 % случаев при стойких, не поддающихся терапии кольпитах, лейкоплакиях шейки матки выделяют вирус простого герпеса (ВПГ) как один из ведущих этиологических факторов заболевания.
По некоторым данным, в 66 % случаев у женщин герпетическая инфекция (ГИ) протекает атипично. Об имеющейся длительно текущей хронической ГИ можно говорить на основании особенностей клинического течения, наличия герпетического антигена в эпителиальных клетках вульвы, влагалища и периферической крови.
д) хронических часто рецидивирующих сальпингоофоритах (воспаление маточных труб и яичников) и эндометритах, не поддающихся стандартной антибактериальной терапии;
У 1–2% женщин, поступающих в гинекологическую клинику, независимо от основного заболевания, обнаруживают цитологические доказательства ВПГ-инфекции.
Герпес наружных половых органов у женщин
При рецидивирующем герпесе (РГ) наружных половых органов у женщин, очаг поражения находится в области наружных гениталий и перианальной области. Герпетические высыпания у женщин возникают на больших и малых половых губах, области лобка и промежности.
Типичная форма РГ наружных гениталий характеризуется ярко выраженными симптомами болезни, классическим развитием очага поражения (эритема, образование везикул, развитие эрозивно-язвенных элементов, эпителизация) и субъективными ощущениями (зуд, чувство жжения, болезненность, недомогание). проявляется повторяющимися пузырьковыми высыпаниями. Выраженная симптоматика позволяет врачам визуально поставить диагноз РГГ, своевременно назначить лечение и информировать больного об инфекционном характере заболевания и опасности заражения полового партнера.
Герпес нижнего отдела урогенитального тракта, анальной области и ампулы прямой кишки
Поражение слизистых оболочек входа во влагалище, влагалища, влагалищной части шейки матки, цервикального канала, уретры, мочевого пузыря, анальной области и ампулы прямой кишки проявляется в двух клинических формах:
- очаговой, характеризующейся появлением типичных для простого герпеса слизистых оболочек везикулезно-эрозивных элементов,
- диффузной, при которой патологический процесс протекает по типу неспецифического воспаления.
Герпес верхнего отдела полового тракта (поражение матки, маточных труб).
Типичная клиническая картина герпетических поражений органов верхнего отдела мочеполового тракта проявляется симптомами неспецифического воспаления. Неспецифические герпетические поражения внутренних половых органов проявляются эндоцервицитом, эрозией шейки матки, вагинитом. Ряд авторов цервициты без наружных язв также относят к атипичным проявлениям ГГ.
Клинические проявления герпетических поражений внутренних половых органов не имеют специфических особенностей по сравнению с воспалительными процессами невирусной этиологии. Обычно больные предъявляют жалобы на выделения из влагалища, периодически появляющиеся боли в малом тазу, области проекции матки, яичников.
Герпетические поражения шейки матки
Герпетические поражения шейки матки могут носить типичный и нетипичный характер. В типичном варианте генитального герпеса – это всегда хорошо заметные множественные, довольно мелкие, с четкими границами округлые эрозии; высыпные элементы быстро минуют везикулярную стадию, в которой, кстати, эти элементы плохо различимы без применения кольпоскопии. Проблема причастности ВПГ к развитию нетипичных герпетических изменений слизистой шейки матки в настоящее время находится в стадии исследований.
При кольпоскопии в острый период герпетической инфекции шейки матки определяют изъязвление с неровными краями с сукровицей в области дна. Эволюция этого поражения идет от изъязвления с красным дном к простой эрозии до полного исчезновения в течение 3-х недель. К предшествующим изменениям относят маленькие буллезные образования, затем округлые микроэрозии с последующим формированием простых красных пятен, которые похожи на местный пятнистый кольпит.
Исследования показали, что выделение ДНК ВПГ с поверхности эрозии шейки матки в 60 % случаев сопровождается репликативной фазой ГИ (репликация и сборка вирусных частиц в инфицированных клетках). При эрозии и дисплазии шейки матки ВПГ-2 выявляется в 27,2% случаев непосредственно в соскобах со слизистой цервикального канала и сопровождается повышением титра специфических иммуноглобулинов в крови до диагностических уровней.
Особое значение влияние герпетической инфекции на состояние эпителия шейки матки имеет у женщин, длительно принимающих оральные гормональные контрацептивы. Известно, что длительный прием комбинированных стероидов в той или иной мере усиливает процессы плоскоклеточной метаплазии, а также может вызывать эффект эндоцервикальной гиперплазии, причем этот эффект в случае его развития наблюдается как в эпителии цервикального канала, так и в участках псевдоэрозии на фоне эктропиона, в полипах слизистой цервикального канала. В связи с этим прием оральных комбинированных контрацептивов может являться кофактором в развитии рака шейки матки, особенно в сочетании с герпетической инфекцией.
Герпетический цервицит
В настоящее время под термином экзоцервицит (эктоцервицит) понимают воспаление влагалищной части шейки матки. Эндоцервицит - воспаление слизистой оболочки канала шейки матки (цервикального канала). Понятие «цервицит» объединяет эти два термина.
Герпетический цервицит – это воспалительный процесс, вызванный ВПГ. Для клинических проявлений герпетического цервицита характерно разнообразие проявлений — от легкой гиперемии с небольшим количеством эрозий до тяжелого некротического поражения (под эрозией шейки матки понимают дефект эпителия в результате воспаления). Цервицит диагностируется у 70-90% женщин с герпетическим поражением половых органов. Шейка матки при герпетическом эндоцервиците отечна, часто имеет эрозии, легко кровоточит при манипуляциях.
Герпетический эндометрит
Эндометрит — это воспаление внутренней (слизистой) оболочки матки (эндометрия) с поражением как функционального, так и базального слоя. Эндометрит, вызванный вирусом простого герпеса, является следствием длительной персистенции (существования) вируса в эндометрии. Герпетический эндометрит, как правило, возникает при атипичном или бессимптомном течении ГГ, типичная форма отмечается редко (~20% случаев). Клинические симптомы при вирусном поражении эндометрия чаще всего отсутствуют или проявляются нетипично, что приводит к ошибкам в диагностике и позднему началу лечения.
При герпетическомпоражении ткани нарушаются факторы местного и общего иммунитета, целостность поверхности эпителия, что приводит к созданию благоприятных условий для развития других инфекционных процессов .
Клинически герпетический эндометрит чаще проявляется во второй фазе менструального цикла или во время беременности, что, возможно, обусловлено повышением уровня простагландинов в этот период или супрессией Т-клеточного звена иммунитета, способствующих реактивации ВПГ, персистирующего в эндометрии. Субклиническая латентная внутриматочная герпетическая инфекция является важным фактором невынашивания беременности. Эндометриты ВПГ-этиологии встречаются нечасто, но эти заболевания очень опасны и могут вызвать гибель женщины и плода.
Герпес уретры и мочевого пузыря (герпетический уретрит)
Герпетический уретрит у женщин субъективно проявляется болями и резями в начале мочеиспускания, частыми позывами к мочеиспусканию. У 4,8% женщин имеет место очень болезненное мочеиспускание, или задержка мочеиспускания в результате инфекции уретры и слизистой оболочки мочевого пузыря. Нормализация функции мочевого пузыря у больных с задержкой мочеиспускания обычно происходит в течение 6–10 дней.
При осмотре наблюдаются гиперемия наружного отверстия уретры, наличие скудных слизистых выделений; при уретроскопии в передней части уретры иногда удается обнаружить мелкие поверхностные эрозии, катаральное воспаление.
Герпетический цистит
Ведущими симптомами герпетического цистита являются цисталгия, появление болей в конце мочеиспускания, дизурические явления. При герпетическом цистите появляются гематурия (кровь в моче), появление болей в конце мочеиспускания, боли в области мочевого пузыря. У женщины это может быть первым и единственным признаком ВПГ-инфицирования мочеполовой сферы. Он нередко возникает в первые 1-3 месяца после начала половой жизни или после смены полового партнера.
Герпес анальной области и прямой кишки
Очаг поражения в анальной области обычно представляет собой рецидивирующую трещину, что нередко является поводом для диагностических ошибок. Такие больные с ошибочным диагнозом "трещина заднего прохода" попадают к хирургам. Зудящая форма герпеса ануса и герпетическое поражение геморроидальных узлов, также трудны для диагностики.
Поражение анальной области может возникнуть первично как самостоятельное заболевание или вторично – в результате затекания отделяемого влагалища и мацерации слизистой оболочки ануса при наличии у пациентки герпетического кольпита, сопровождающегося обильной экссудацией.
При поражении сфинктера и слизистой оболочки ампулы прямой кишки (герпетический проктит) больных беспокоят зуд, чувство жжения и болезненность в очаге поражения, возникают мелкие эрозии в виде поверхностных трещин с фиксированной локализацией, кровоточащие при дефекации. При ректоскопии определяется катаральное воспаление, иногда эрозии.
Герпес внутренних гениталий - субклиническая и бессимптомная формы.
Для субклинической формы герпеса внутренних гениталий (влагалища, матки, яичников и т.д.) типично отсутствие у пациентки жалоб, иногда имеются указания на периодически появляющиеся необильные слизистые выделения из влагалища. При гинекологическом осмотре симптомы воспаления не выявляются. При динамическом лабораторном исследовании мазков отделяемого канала шейки матки, влагалища и уретры периодически выявляется повышенное количество лейкоцитов (до 200–250 и выше в поле зрения), свидетельствующее о наличии воспалительного процесса. При вирусологическом исследовании мазков методом иммунофлюоресценции в лейкоцитах определяется антиген ВПГ.
Бессимптомная форма герпеса внутренних гениталий характеризуется отсутствием у больных каких-либо жалоб на половую сферу, объективных клинических данных, подтверждающих воспаление. При лабораторном исследовании отделяемого урогенитального тракта выделяется ВПГ, в то время как в мазках признаков воспаления (лейкоцитоза) нет. Бессимптомная форма герпеса внутренних гениталий выявляется у 20–40% женщин, страдающих РГГ ягодицы и бедра. Это важное обстоятельство необходимо учитывать при планировании беременности у женщин с этой формой РГГ в связи с существующей вероятностью развития во время беременности осложнений ВПГ-инфекции.
Согласно данным литературы, у 83,6% женщин, страдающих не поддающимися терапии кольпитами и лейкоплакией шейки матки, ВПГ является одним из факторов заболевания. Доказано, что ВПГ может быть причиной развития эндометрита и сальпингоофорита.
Герпетический вульвовагинит
У женщин часто встречаются герпетический вульвовагинит, особенностью течения которого является нередкое присоединение отека пораженной области. Вирус герпеса могут изолированно поражать вульву и влагалище. Заражение происходит от больных. Герпетический вульвовагинит проявляется мелкими пузырьками на гиперемированной вульве. Пузырьки содержат прозрачную, а при присоединении вторичной инфекции — гнойную жидкость. Через 5—7 дней пузырьки вскрываются с образованием эрозий и язвочек, которые покрываются струпом. В начале заболевания выражены жжение, боли и зуд в области вульвы. Общие симптомы включают головную боль, озноб, повышение температуры тела.
У женщин диагноз «атипичная форма генитального герпеса» ставится гинекологами для обозначения хронического воспалительного процесса вульвы при наличии лабораторно подтвержденной герпетической природы заболевания, в отличие от типичной картины болезни, при которой на слизистой оболочке этих органов имеются очаги поражения с везикулезно-эрозивными элементами.
Генитальный герпес во время беременности
Заболевание ВПГ женщин во время беременности может явиться причиной гибели плода, мертворождения, преждевременных родов. Герпесвирусы вызывают до 30% спонтанных абортов на ранних сроках беременности и свыше 50% поздних выкидышей, занимают второе место после вируса краснухи по тератогенности (развитие уродств плода).
Тяжелейшие формы неонатального герпеса развиваются при инфицировании новорожденного вирусом простого герпеса в родах. При первичном ГГ у матери инфицируется от 30% до 80% детей, при рецидивирующем герпесе – 3–5%. Инфицирование плода во время родоразрешения, если у матери в конце беременности имели место герпетические высыпания, происходит у 50% женщин, больных РГГ; при этом у 60–80% инфицированных детей развивается энцефалит.
Герпес менструальный
Менструальный герпес — это генитальный герпес (ГГ) с монотонным типом рецидивирования и тяжелым течением, характеризующийся ежемесячными обострениями инфекционного процесса до, во время или после менструации. Такое течение заболевания может стать для женщины сильнейшим психотравмирующим фактором, ограничивающим ее социальную активность и снижающим качество жизни.
Этот вариант ГИ является сложным для лечения. Поэтому разработка адекватных и эффективных способов лечения и профилактики рецидивов у больных с данными формами ГГ остается актуальной. Европейские стандарты лечения пациенток предусматривают длительную (годами) супрессивную терапию противовирусными препаратами , что не исключает повторного рецидирования ГГ и бессимптомного вирусовыделения, появления побочных эффектов и резистентности вирусов герпеса к лекарственной терапии.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Определение
Вульвит — воспаление наружных женских половых органов (вульвы), которое может возникать у представительниц женского пола любого возраста. В изолированном виде заболевание встречается достаточно редко и в основном у девочек. У взрослых женщин вульвит чаще протекает вместе с воспалением влагалища (вагинитом) и носит название вульвовагинит.
Причины появления вульвита
Вагинальные инфекции относятся к числу наиболее частых воспалительных заболеваний женских половых органов. В репродуктивном возрасте в 40-50% случаев они обусловлены бактериальными инфекциями, в 20-25% – грибами рода Candida и простейшими Trichomonas vaginalis, а также инфекциями, передаваемыми половым путем, и вирусами.
Первичный вульвит чаще выявляют у девочек, не достигших половой зрелости, в то время как у взрослых женщин первичное заболевание встречается редко.
К причинам первичного вульвита относят:
- химические, термические и механические воздействия;
- несоблюдение правил интимной гигиены;
- аллергические реакции, в том числе на парфюмерные и косметические средства, гигиенические прокладки;
- гельминтозы.
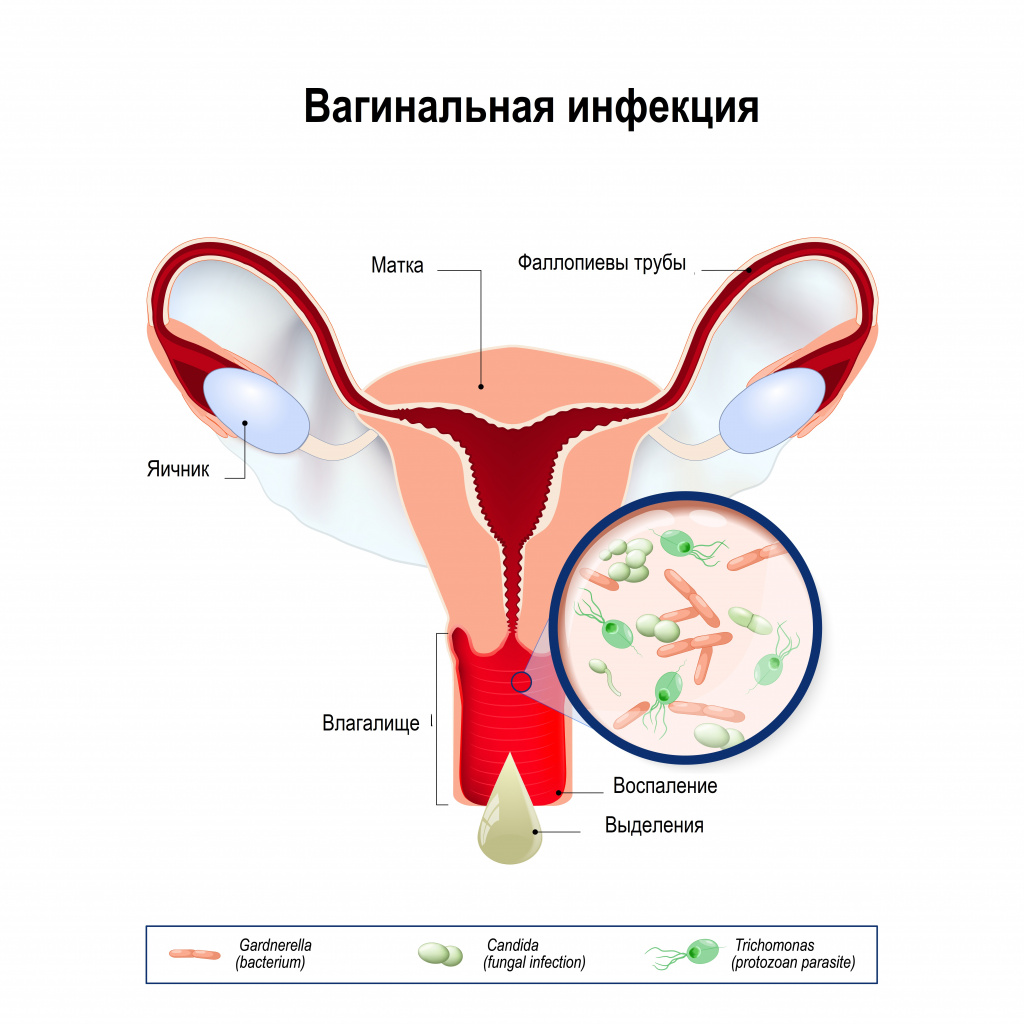
Провоцирующими факторами вторичного вульвита являются:
- вегетоневроз;
- тесное нижнее белье и одежда;
- повышенная потливость;
- прокладки и белье из синтетических тканей;
- нарушение правил интимной гигиены, особенно во время менструаций;
- травмирование слизистой оболочки и кожного покрова в области лобка;
- прием антибиотиков или курс лучевой терапии;
- постоянная влажность в области наружных половых органов;
- мацерация слизистой вульвы выделениями из цервикального канала или влагалища;
- обменные и гормональные дисфункции: сахарный диабет, авитаминоз, гипофункция яичников, лишний вес.
По клинической картине:
- острые (не более 1 месяца);
- подострые (до 3 месяцев);
- хронические (свыше 3 месяцев).
Первичные инфекционные вульвиты развиваются под воздействием патогенных микроорганизмов и вирусов:
- специфические (вызванные инфекциями, передающимися половым путем);
- неспецифические (инфекционные, а также вызванные условно-патогенной микрофлорой).
- на фоне хронических воспалительных патологий ЛОР-органов, дыхательной и мочевыводящей систем, дисбактериоза кишечника;
- на фоне аллергии (атопический вульвовагинит);
- на фоне экстрагенитальных (негинекологических) болезней: сахарного диабета, гепатохолецистита, лейкоза, гиперкортицизма, дисплазии соединительной ткани;
- на фоне выпадения яичников или снижения их функции;
- на фоне механических/химических/термических повреждений вульвы и влагалища;
- на фоне глистной инвазии, красного плоского лишая, склеродермии или дистрофии вульвы.
К основным симптомам острого вульвита можно отнести:
- постоянные зуд и жжение в области половых органов, которые особенно беспокоят во время ходьбы, при мочеиспускании, во время полового акта;
- боль в области влагалища;
- выделения из влагалища;
- прозрачные пузырьки на коже, заполненные жидкостью, склонные к изъязвлению и эрозированию;
- чешуйчатый внешний вид кожи;
- микротрещины в зоне вульвы;
- покраснение и отек в области половых органов и паха;
- боль во время полового акта, мочеиспускания и контакта с одеждой;
- резкий неприятный запах;
- общая слабость и лихорадка, если заболевание запущенное.
В редких случаях после заживления эрозий и язвочек наблюдается деформация гениталий, что в дальнейшем затрудняет половую жизнь.
Особенности течения вульвита у беременных
У беременных женщин вульвит диагностируется в редких случаях, потому что в этот период рН интимных органов меняется в щелочную сторону, что не позволяет бактериям активно размножаться. Заражение патогенными микроорганизмами происходит обычно половым путем.
Воспаление промежности во время беременности требует незамедлительного лечения. На ранних сроках беременности вульвит способен стать причиной выкидыша, на поздних сроках — преждевременных родов. При отсутствии лечения существует риск заражения плода во время прохождения по родовым путям с дальнейшим развитием поражений кожного покрова и даже пневмонии.
Особенности вульвита у девочек
Неспецифический вульвит является основной гинекологической патологией у маленьких девочек. Одна из его причина – недоразвитость слизистой влагалища и функциональное становление иммунитета, что облегчает присоединение бактериального воспаления. Риск инфицирования значительно повышается из-за редкой смены подгузников и неправильного ухода за половыми органами.
Инфицирование специфическими формами вульвита может возникнуть при использовании общих со взрослыми полотенец или мочалок.
Симптомы вульвита у детей сходны с симптомами у взрослых:
- сильная отечность половых органов;
- болезненное мочеиспускание;
- выделения различного вида и консистенции;
- появление неприятного запаха из половых органов.
При гинекологическом осмотре наружные половые органы воспаленные и отечные, иногда с белым налетом. При бактериальном неспецифическом вульвите налет приобретает гноевидный характер. Имеются следы расчесов, в тяжелых случаях – изъязвления. Введение зеркал болезненное. В комбинации с вагинитом отмечаются выделения из влагалища, его воспаление.
Микроскопия мазка выполняется с целью определения возбудителя вульвовагинальной инфекции.
Краткая характеристика Микроскопического исследования мазка, окрашенного по Граму Бактериоскопия (от лат. «скопео» – смотрю) – лабораторный метод исследования бактерий под микроскопом. Метод широко используется врачами разных специальностей при подозрении на инфекционный п.
Читайте также:

