Что такое герпес 6 недель
Обновлено: 25.04.2024
В последние годы в инфекционной патологии все большее значение приобретают герпес-вирусы (от греч. herpes — ползучий). Внимание, которое вирусологи и клиницисты проявляют в последние 25 лет к герпес-вирусным заболеваниям человека, связано
В последние годы в инфекционной патологии все большее значение приобретают герпес-вирусы (от греч. herpes — ползучий). Внимание, которое вирусологи и клиницисты проявляют в последние 25 лет к герпес-вирусным заболеваниям человека, связано с их значительной эпидемиологической ролью и социальной значимостью в современном мире. Неуклонный рост числа герпетических заболеваний у взрослых и детей обусловливает необходимость всестороннего изучения герпетической инфекции и разработки эффективных методов профилактики и лечения разнообразных форм этой инфекции. Среди вирусных инфекций герпес занимает одно из ведущих мест в силу повсеместного распространения вирусов, многообразия клинических проявлений, как правило, хронического течения, а также различных путей передачи вирусов.
Он входит в число наиболее распространенных и плохо контролируемых инфекций человека. Герпес-вирусы могут циркулировать в организме с нормальной иммунной системой бессимптомно, но у людей с иммуносупрессией вызывают тяжелые заболевания со смертельным исходом. По данным ВОЗ, смертность от герпетической инфекции среди вирусных заболеваний находится на втором месте (15,8%) после гепатита (35,8%).
Герпес-вирусы объединены в обширное семейство Herpesviridae и в настоящее время наиболее четко классифицированы. Семейство Herpesviridae включает в себя более 80 представителей, 8 из которых для человека наиболее патогенны (human herpes virus-HHV). Герпес-вирусы — филогенетически древнее семейство крупных ДНК-вирусов — подразделяются на 3 подсемейства в зависимости от типа клеток, в которых протекает инфекционный процесс, характера репродукции вируса, структуры генома, молекулярно-биологических и иммунологических особенностей: α, β и γ (табл. 1, по данным Н. Г. Перминова, И. В. Тимофеева и др., Государственный научный центр вирусологии и биотехнологий).
α-герпес-вирусы, включающие HSV-1, HSV-2 и VZV, характеризуются быстрой репликацией вируса и цитопатическим действием на культуры инфицированных клеток. Репродукция α-герпес-вирусов протекает в различных типах клеток, вирусы могут сохраняться в латентной форме, преимущественно в ганглиях.
β-герпес-вирусы видоспецифичны, поражают различные виды клеток, которые при этом увеличиваются в размерах (цитомегалия), могут вызывать иммуносупрессивные состояния. Инфекция может принимать генерализованную или латентную форму, в культуре клеток легко возникает персистентная инфекция. К этой группе относятся CMV, HHV-6, HHV-7.
Герпес-вирусы ассоциированы с малигнизацией и способны (по крайней мере, EBV и HVS) трансформировать клетки in vitro. Все герпес-вирусы сходны по морфологическим признакам, размерам, типу нуклеиновой кислоты (двухцепочечная ДНК), икосадельтаэдрическому капсиду, сборка которого происходит в ядре инфицированной клетки, оболочке, типу репродукции, способности вызывать хроническую и латентную инфекцию у человека.
Клонирование герпес-вирусов происходит по следующей схеме: спонтанная случайная адсорбция исходного «материнского» вируса на поверхности клетки-мишени, «раздевание вириона» — расщепление оболочки и капсида, инфильтрация вирусной ДНК в ядро клетки-мишени, формирование и созревание «дочерних» вирионов путем почкования на ядерной мембране. После инфицирования клетки, например вирусом простого герпеса 1 или 2 типов, синтез новых вирусных белков начинается через 2 ч, а число их достигает максимума примерно через 8 ч. В процессе созревания «дочерних» вирионов их оболочки капсиды и ДНК формируются из имеющихся внутри инфицированной клетки аминокислот, белков, липопротеидов и нуклеозидов. Эти молекулы поступают в инфицированную клетку из межтканевых пространств по мере истощения внутриклеточных резервов. В этом отношении вирусы зависят от интенсивности внутриклеточного обмена, который, в свою очередь, определяется природой клетки-мишени. Наиболее высокий темп обмена веществ характерен для короткоживущих клеток эпителиоидного типа, поэтому герпес- вирусы особенно хорошо колонизируют клетки эпителия и слизистых оболочек, крови и лимфатических тканей. Полностью сформированные и готовые к последующей активной репродукции «дочерние» инфекционные вирионы появляются внутри инфицированной клетки через 10 ч, а их число становится максимальным примерно через 15 ч. Количество вирионов в определенной степени влияет на темп распространения инфекции и площадь поражения.
Первая генерация «дочерних» герпес-вирусов начинает поступать в окружающую среду (межклеточные пространства, кровь, лимфу и другие биологические среды) примерно через 18 ч. Это можно пронаблюдать в клинической практике при неконтролируемых процессах (например, при ветряной оспе, опоясывающем герпесе, генерализации цитомегаловирусной инфекции) — элементы герпетической сыпи возникают на коже или слизистых оболочках волнами. В свободном состоянии герпес-вирусы находятся в течение весьма непродолжительного периода (от 1 до 4 ч) — именно такая продолжительность характерна для периода острой интоксикации при герпес-вирусных инфекциях. Срок жизни каждой генерации образовавшихся и адсорбированных герпес-вирусов в среднем составляет 3 сут.
В эпидемиологическом плане наиболее интересны следующие сведения о герпес-вирусах: вирионы чрезвычайно термолабильны — инактивируются при температуре 50–52°С в течение 30 мин, при температуре 37,5°С — в течение 20 ч, устойчивы при температуре 70°С; хорошо переносят лиофилизацию, длительно сохраняются в тканях в 50-процентном растворе глицерина. На металлических поверхностях (монеты, дверные ручки, водопроводные краны) герпес-вирусы выживают в течение 2 ч, на пластике и дереве — до 3 ч, во влажных медицинских вате и марле — до их высыхания при комнатной температуре (до 6 ч).
Уникальными биологическими свойствами всех герпес-вирусов человека является тканевой тропизм, способность к персистенции и латенции в организме инфицированного человека. Персистенция представляет собой способность герпес-вирусов непрерывно или циклично размножаться (реплицироваться) в инфицированных клетках тропных тканей, что создает постоянную угрозу развития инфекционного процесса. Латенция герпес-вирусов — это пожизненное сохранение вирусов в морфологически и иммунохимически видоизмененной форме в нервных клетках регионарных (по отношению к месту внедрения герпес-вируса) ганглиев чувствительных нервов. Штаммы герпес-вирусов обладают неодинаковой способностью к персистенции и латенции и чувствительностью к противогерпетическим препаратам в связи с особенностями их ферментных систем. У каждого герпес-вируса свой темп персистенции и латенции. Среди изучаемых наиболее активны в этом отношении вирусы простого герпеса, наименее — вирус Эпштейна-Барр.
По данным многочисленных исследований, к 18 годам более 90% жителей городов инфицируются одним или несколькими штаммами по меньшей мере 7 клинически значимых герпес-вирусов (простого герпеса 1 и 2 типов, варицелла зостер, цитомегаловирусом, Эпштейна-Барр, герпеса человека 6 и 8 типов). В большинстве случаев первичное и повторное инфицирование происходит воздушно-капельным путем, при прямом контакте или через предметы обихода и гигиены (общие полотенца, носовые платки и т. п.). Доказаны также оральный, генитальный, орогенитальный, трансфузионный, трансплантационный и трансплацентарный пути передачи инфекции.
Герпес-вирусные инфекции широко распространены в мире и имеют тенденцию к неуклонному росту. Особенностью герпес-вирусной инфекции является возможность вовлечения в инфекционный процесс многих органов и систем, чем и обусловлено многообразие вызываемых герпес-вирусами заболеваний, варьирующих от простых кожно-слизистых до угрожающих жизни генерализованных инфекций. Важное свойство герпес-вирусов — это способность после первичного инфицирования в детском возрасте пожизненно персистировать в организме и реактивироваться под влиянием различных экзо- и эндогенных провоцирующих факторов.
Инфицирование человека указанными герпес-вирусами сопровождается клиническими симптомами соответствующего острого инфекционного заболевания в среднем не более чем у 50% людей, в основном у детей: внезапная эритема (вирус герпеса человека 6 типа), афтозный стоматит (вирусы простого герпеса 1 или 2 типов), ветряная оспа (вирус варицелла зостер), инфекционный мононуклеоз (вирус Эпштейна-Барр), мононуклеозоподобный синдром (цитомегаловирус). У остальных пациентов инфекция протекает бессимптомно, что особенно характерно для подростков и взрослых людей. Помимо биологических свойств штамма герпес-вируса, влияние на течение острых и рецидивирующих герпес-вирусных заболеваний оказывают индивидуальные (возрастные, половые, фило- и онкогенетические) особенности иммунного ответа инфицированного человека на многочисленные антигены вируса.
Часто, особенно при снижении иммунореактивности организма, герпес-вирусы выступают в качестве вирусов-оппортунистов, приводя к более тяжелому, с необычными клиническими проявлениями, течению основного заболевания. Вирусы простого герпеса 1 и 2 типов, а также ЦМВ входят в число возбудителей TORCH-инфекций. Они играют важную роль в нарушении репродуктивной функции человека, развитии серьезных заболеваний матери, плода, новорожденного и детей младшего возраста.
Вызываемые вирусами ВПГ, CMV, ВЭБ заболевания рассматриваются как СПИД-индикаторные в связи с их частым обнаружением при данной патологии. В 1988 г. они включены в расширенное определение случаев, подлежащих эпидемиологическому надзору по поводу СПИДа. Результаты исследований последних лет свидетельствуют о роли некоторых герпес-вирусов (ВГЧ-8, ЦМВ, ВЭБ и др.) в развитии ряда злокачественных новообразований: назофарингеальной карциномы, лимфомы Беркитта, В-клеточной лимфомы, рака груди, аденокарциномы кишечника и простаты, карциномы цервикального канала шейки матки, саркомы Капоши, нейробластомы и др.
Наибольшую угрозу для здоровья представляют герпетические нейроинфекции (летальность достигает 20%, а частота инвалидизации — 50%), офтальмогерпес (почти у половины больных приводит к развитию катаракты или глаукомы) и генитальный герпес.
По-видимому, все известные герпес-вирусные инфекции могут рецидивировать, однако порог и причины трансформации острой формы в рецидивирующую для каждого типа герпес-вируса свои. В целом герпес-вирусные инфекции принимают рецидивирующее течение не более чем у 8–20% больных. Рецидивирующие герпес-вирусные заболевания у некоторых людей могут восприниматься как «хронические», когда они развиваются в течение многих лет, не только разрушая физическое здоровье и функции жизненно важных систем, но и психологически крайне неблагоприятно влияя на больного. Поэтому для практических целей герпес–вирусные инфекции классифицируют с учетом одновременно локализации процесса, рецидивирования и этиологии (табл. 2).
Причины рецидивирующего течения герпес-вирусных инфекций многообразны. Одна из них заключается в том, что трансформация острого герпес-вирусного процесса в хронический происходит при явном «попустительстве» иммунной системы. Если приобретенный иммунодефицит в результате химиотерапии или ВИЧ-инфекции легко объясним, то все попытки выяснить, чем обусловлен основной дефект иммунного ответа у иммунологически полноценных людей с рецидивирующим течением герпес-вирусной инфекции, оказались безуспешными. Другая причина заключается, по-видимому, в количественной и качественной особенности персистенции и латенции конкретного штамма герпес-вируса в организме больного.
Диагностика герпетической инфекции
Все методы индикации и идентификации вирусов основаны на следующих принципах:
- выявление вируса per se (электронная микроскопия);
- выявление и идентификация вирусов посредством взаимодействующих с ними клеток (накопление вирусов в чувствительных к ним клетках);
- выявление и идентификация вирусов с помощью антител (МФА, ИФА, РАЛ, ИБ, РН, РСК);
- выявление и идентификация нуклеиновых кислот (ПЦР, МГ).
Электронная микроскопия: быстрая диагностика позволяет обнаружить ГВ или их компоненты непосредственно в пробах, взятых от больного, и дать быстрый ответ через несколько часов. Возбудитель выявляют с помощью электронной микроскопии клинического материала при негативном контрастировании.
Серологические методы уступают по информативности и чувствительности другим способам лабораторной диагностики и не позволяют с достаточной степенью достоверности установить этиологию той или иной формы заболевания. Нарастание титров антител происходит
в поздние сроки (через несколько недель) после заражения или реактивации вируса, и в то же время оно может и не наблюдаться у иммунодефицитных лиц. Для установления 4-кратного нарастания титра антител к герпес-вирусной инфекции (показатель первичной инфекции) необходимо исследование парных сывороток. Серологические реакции (РСК, РН) обладают высокой специфичностью, но относительно низкой чувствительностью, а кроме того, сложны в постановке.
Широкое практическое применение получили иммунофлюоресцентный метод, ИФА, РАЛ, ИБ.
Наиболее точным методом диагностики герпес-вирусной инфекции является выделение вируса из различных клеточных культур.
Для обнаружения вируса герпеса используют молекулярно-биологические методы: полимеразную цепную реакцию и реакцию молекулярной гибридизации, которые позволяют выявить наличие вирусной нуклеиновой кислоты в исследуемом материале. ПЦР может считаться самой чувствительной и быстрой реакцией. Чувствительность метода дает возможность определить одну молекулу искомой ДНК в образцах, содержащих 10 клеток.
Лечение герпетической инфекции
Лечение герпетической инфекции до настоящего времени остается сложной задачей. Хроническое течение процесса приводит к иммунной перестройке организма: развитию вторичной иммунной недостаточности, угнетению реакции клеточного иммунитета, снижению неспецифической защиты организма. Несмотря на разнообразие лекарственных препаратов, использующихся для лечения герпетической инфекции, лекарственных средств, обеспечивающих полное излечение от герпеса, не существует. Герпес-вирусная инфекция относится к трудно контролируемым заболеваниям. Это связано, в первую очередь, с разнообразием клинических поражений, развитием резистентности вируса к лекарственным средствам, наличием у герпес-вирусов молекулярной мимикрии. Поэтому для успешного лечения герпетической инфекции необходимо правильно подобрать противовирусный препарат, его дозу и длительность лечения, использовать комбинацию различных лекарств. В схемы терапии для повышения эффективности лечения необходимо также включать иммунобиологические препараты, способствующие коррекции иммунного статуса, а также патогенетические средства, облегчающие состояние пациента.
В настоящее время все антигерпетические средства подразделяются на 3 основные группы антивирусных препаратов (табл. 3).
Механизм действия химиопрепаратов (аномальных нуклеозидов: валтрекса, вектавира, фамвира, цимевена) связан с угнетением синтеза вирусной ДНК и репликации вирусов путем конкурентного ингибирования вирусной ДНК-полимеразы.
В препаратах-иммуномодуляторах (алпизарин, имунофан, ликопид, полиоксидоний) активно действующие вещества обладают иммуностимулирующими свойствами в отношении клеточного и гуморального иммунитетов, окислительно-восстановительных процессов, синтеза цитокинов.
Препараты-индукторы ИФН (амиксин, неовир, циклоферон) сочетают этиотропный и иммуномодулирующий эффекты действия. Препараты индуцируют образование эндогенных ИФН (α, β, γ) Т- и В-лимфоцитами, энтероцитами, гепатоцитами.
Особое место среди средств антигерпес-вирусной терапии занимает герпетическая вакцина для активации клеточного иммунитета, его иммунокоррекции в фазе ремиссии. Вакцинация преследует 2 цели: предупреждение первичной инфекции и возникновения состояния латентности, а также предупреждение или облегчение течения заболевания.
Однако, несмотря на наличие обширного списка антигерпетических препаратов, герпес остается до сих пор плохо контролируемой инфекцией. Это обусловлено и генотипическими особенностями возбудителя, и длительной персистенцией вируса в организме, и формированием штаммов, устойчивых к антивирусным препаратам. Максимальный клинический эффект может быть получен только при рациональной комплексной терапии лекарственных средств с различным механизмом действия.
Санкт-Петербургской группой ученых вирусологов и инфекционистов во главе с В. А. Исаковым предложена программа лечения и профилактики герпетической инфекции (табл. 4).
Преимущества комплексной терапии ГИ.
- Сочетанное применение противогерпетических химиопрепаратов и иммунобиологических средств обеспечивает синергидный эффект.
- Благодаря снижению дозы противовирусного ХПП уменьшается вероятность развития побочных эффектов, сокращается токсическое воздействие на организм больного.
- Снижается вероятность возникновения устойчивых штаммов герпес-вирусов к данному препарату.
- Достигается иммунокорригирующий эффект.
- Сокращается продолжительность острого периода болезни и сроков лечения.
Таким образом, терапия ГИ является сложной и многокомпонентной задачей.
По вопросам литературы обращайтесь в редакцию.
Т. К. Кускова, кандидат медицинских наук
Е. Г. Белова, кандидат медицинских наук
МГМСУ, Москва
Вирусные инфекции приобретают особую актуальность в период беременности, так как могут влиять на здоровье не только будущей мамы, но и плода. Герпес среди них занимает одно из главных мест, поскольку это заболевание очень часто встречается у беременных женщин.
Герпетическая инфекция - это большая группа инфекционных заболеваний, вызываемых вирусами герпеса человека. Это одно из наиболее распространенных заболеваний человека. По данным многочисленных исследований, к 18 годам более 90% населения планеты инфицируются одним или несколькими штаммами вирусов герпеса. Среди инфекций, передающихся половым путем, генитальный герпес занимает второе место после трихомониаза.
Особенностью герпеса является его рецидивирующее течение. Находящийся в спящем состоянии вирус пробуждается при снижении иммунитета, а беременность сама по себе обладает свойством ослабления иммунных сил организма, так как организм женщины вынашивает наполовину чужеродный с иммунологической точки зрения плод, что невозможно без снижения интенсивности работы ряда звеньев иммунитета. Именно поэтому обострения герпеса во время беременности происходят довольно часто.
Многие беременные, обнаружив у себя пузырьковые высыпания, впадают в панику, тревожась о том, не повредит ли инфекция малышу. Чаще всего о наличии герпеса женщины знают еще до наступления беременности, и появление зудящих пузырьков, наполненных прозрачной жидкостью, говорит о «возрождении» заболевания. Но, к счастью, опасное влияние герпеса несколько преувеличено, и существует не так много ситуаций, когда герпес может стать причиной проблем при беременности.
Проявления заболевания
Клинические проявления герпеса зависят от многих факторов - типа вируса, локализации поражения, возраста и иммунного статуса человека. Классическая симптоматика - это появление группы мелких пузырьков, наполненных прозрачной жидкостью. Для герпеса характерно появление пузырьков при очередном рецидиве всегда в одном и том же месте.
При локализации в верхней половине туловища высыпания возникают преимущественно на губах (так называемая «простуда»), а также на слизистой носа, рта, конъюнктиве глаз, в области слухового прохода и на веках.
При генитальном варианте герпеса высыпания локализуются на половых губах, на коже промежности, внутренней поверхности бедер, лобке или вокруг заднего прохода.
За нес¬колько дней до появления сыпи может быть ощущение зуда и дискомфорта в месте будущих высыпаний (герпетический «звоночек»).
Сыпь сопровождается неприятными ощущениями, зудом, жжением, болью. Затем пузырьки лопаются, на их месте образуются сначала язвочки, затем корочки. Герпетические язвочки характерно болезненны, а образующиеся на их месте корочки исчезают бесследно через 2—3 дня, не оставляя на коже ни пигментации, ни рубцов.
Общая симптоматика заболевания весьма разнообразна: повышение температуры тела, увеличение лимфатических узлов (чаще – паховых), суставная и мышечная боли, упорные мигрени, раздражительность, отсутствие аппетита и т.д.
Типичная клиническая картина проявляется не более чем в трети случаях носительства генитального герпеса. Нередко генитальный герпес протекает бессимптомно или без характерных высыпаний.
Атипичное течение герпеса более коварно: отсутствие пузырьковых высыпаний с лихвой компенсируется многообразием общих проявлений, что часто создает трудности в постановке верного диагноза. Симптомы атипичного герпеса - жжение, трещины промежности, поло¬вых губ или заднего прохода, отек, покраснение слизистых оболочек. В таких случаях часто диагноз ставится неверно либо женщины, уверенные в наличии кандидоза (молочницы) или бактериального вагиноза, безрезультатно занимаются самолечением.
Тяжесть любых проявлений герпетической инфекции определяется состоянием иммунитета.
Разновидности вируса
Наиболее распространенными являются ВПГ 1 и 2 - вирус простого герпеса первого и второго типов. ВПГ 1 чаще всего проявляется в виде пузырьковых высыпаний на губах, возможны поражения глаз, ротовой полости, носа. Классическая локализация ВПГ 2 (генитального герпеса) - слизистая оболочка мочеполового тракта. В некоторых случаях наблюдается следующий феномен перекрестного инфицирования: виновником герпетических высыпаний верхней половины туловища является ВПГ 2 (генитальный) и наоборот - ВПГ 1 вызывает развитие инфекции нижней половины. Как правило, это связано с двумя причинами: нарушением элементарных правил гигиены, когда происходит самозаражение - перенос вируса через кожу и слизистые оболочки, и орально-генитальными контактами.
Заражение герпесом половых путей происходит в основном только через незащищенный половой контакт. В редких случаях возможна передача инфекции через поцелуй, использование общей посуды и белья. Это так называемый горизонтальный путь передачи. При вертикальном пути передачи происходит передача вируса от матери плоду во время беременности (при прохождении ребенка через родовые пути при условии наличия в слизистой вируса герпеса, то есть при родах в момент обострения герпес-вирусной инфекции). При локализации очагов на губах можно заразиться через общую посуду, полотенца и поцелуи. Надо отметить, что риск внутриутробного инфицирования плода при первичном герпесе составляет 50%, при рецидиве – не более 4%, во время родов при наличии высыпаний на шейке матки и наружных половых органов – 90%.
Как действует вирус?
Рассмотрим некоторые особенности взаимодействия вируса с организмом человека.
- Попадая в клетку, вирус герпеса (впрочем, как и любой другой вирус) проникает в ее ядро и заставляет клетку человека производить вирусы герпеса. Таким образом, клетка человека «собственноручно» производит новые поколения вирусов.
- Вирус простого герпеса (ВПГ) распространяется по организму по нервным волокнам. Для проведения периода простоя (ремиссии), когда человек никак не ощущает наличия вируса в организме, вирус выбирает нервные сплетения - ганглии. И проводит там время в ожидании снижения иммунитета хозяина. В этот период носительство герпеса никак не проявляется и обнаружить его практически невозможно. ВПГ первого типа депонирует в тройничном ганглии (это особое сплетение нервных волокон, находящееся в полости черепа), а ВПГ второго типа - в крестцовых ганглиях (нервных сплетениях органов малого таза).
При наступлении благоприятных для вируса условий (переохлаждение, стресс, беременность) происходит его выход и дальнейшее распространение по коже и слизистым оболочкам. - Под влиянием различных факторов, повреждающих иммунную систему, возможно ослабление контролирующих механизмов «хозяина» (организма человека) и переход к активному размножению вируса – так развивается рецидив, что проявляется обострением герпеса.
Обострения герпеса могут быть связаны с двумя факторами:
- уже имеющимся иммунодефицитом, что является пусковым механизмом для рецидива герпетической инфекции;
- влиянием вируса на сам иммунитет. Длительное нахождение герпеса в организме обладает прямым повреждающим действием на клетки иммунной системы. Таким образом, развивается порочный круг: ослабленный иммунитет запускает рецидив герпетической инфекции, а вирус герпеса еще более усугубляет имеющийся иммунодефицит.
Диагностика
Диагностика герпеса при типичной картине не представляет сложности для врача (да и для пациента тоже). Клинические проявления герпетической инфекции весьма яркие: характерные пузырьковые высыпания, рецидивирующее течение говорят сами за себя.
В случаях атипичного герпеса, вирусоносительства и при профилактическом обследовании методы лабораторной диагностики приобретают особое значение.
Основные направления лабораторных методов исследований:
- Определение непосредственно самих вирусных частиц. Для этого используются методы электронной микроскопии с использованием специальных методов окрашивания мазков, ИФА (иммуноферментный ана¬лиз) и ПЦР. Последний метод (полимеразная цепная реакция) широко распространен и дает достаточно точные результаты - он доступен, высокочувствителен, специфичен. Как правило, материал для анализа ПЦР берут путем соскоба (мазка) с шейки матки, влагалища, уретры, также исследуют соскоб со дна ранки или содержимое пузырька. При подозрении на скрытое течение инфекции исследуют еще мочу и слюну.
- Исследование крови на антитела к вирусу простого герпеса, при котором выявляется иммуноглобулины классов М и G. Если заражение человека произошло впервые (первичное инфицирование) или в момент диагностики соответствует острой фазе заболевания (рецидив), то в крови обнаруживают ранние антитела класса М.
Определение поздних иммуноглобулинов класса G свидетельствует о том, что встреча организма с вирусом уже произошла много ранее.
Особое внимание уделяется лабораторной диагностике в случае впервые выявленных симптомов герпеса при беременности. Такая ситуация может отвечать как первичному эпизоду, так и первому рецидиву (т.е. ранее организм уже встречался с вирусом, но проявлений не давал).
Если в крови есть IgG (поздние иммуноглобулины), значит, герпес рецидивирующий и угрозы для плода или эмбриона практически нет. Если в крови нет Ig, а есть IgМ, то необходимо проявить крайнюю степень настороженности, поскольку это является лабораторным подтверждением первичного эпизода.
Генитальный герпес и беременность
Особую же актуальность в период беременности приобретает именно генитальный герпес.
Во время беременности происходит мощная перестройка всех систем, в том числе и иммунитета. Беременность сама по себе является физиологическим иммуносупрессивным фактором, т.е. происходит закономерное снижение защитных свойств организма с целью предотвращения выкидыша. Обратной стороной такого иммунологического отступления является манифестация ранее «дремлющих» инфекций, в том числе генитального герпеса.
Очевидно, что при возникновении проблемы герпеса у будущей мамы появляется масса волнений. К счастью, в большинстве случаев эти тревоги безосновательны.
Когда же действительно есть повод для волнений? Наибольшую опасность представляет ситуация, когда заражение герпесом происходит у женщины во время беременности - первичный эпизод генитального герпеса. Такая ситуация характеризуется выраженными проявлениями, т.к. в организме матери нет защищающих от герпеса антител. Для плода риск особенно высок при заражении генитальным герпесом в первом и третьих триместрах. Инфицирование плода в первом триместре беременности приводит к возникновению гидроцефалии (накоплению жидкости в головном мозге), пороков сердца, аномалий развития желудочно-кишечного тракта и др. Такие случаи чрезвычайно редки, так как при первичном эпизоде герпеса, как правило, происходит самопроизвольное прерывание беременности до срока 10 недель.
Лечение герпеса во время беременности
При доказанном первичном инфицировании на ранних сроках беременности обсуждается вопрос о ее прерывании.
Лечение рецидивов герпеса во время беременности и вне ее не имеет принципиальных различий. В любом случае преследуются одинаковые цели: снижение выраженности симптомов (боль, зуд, лихорадка и т.д.), сокращение сроков заживления ран, предотвращение новых обострений. Следует помнить, что чем скорее начато лечение, тем больший эффект оно будет иметь. Если лечение начато в продромальный период (когда появляются начальные признаки заболевания – покалывание или легкий зуд на месте будущих пузырьков, озноб, недомогание), то это достоверно поможет снизить выраженность проявлений герпеса.
Особенностью лечения герпетической инфекции является точное соблюдение назначенной дозы и режима приема препаратов. Если пропущена очередная доза противовирусного препарата, то вирус герпеса может успеть в этот период размножиться, что приведет к неэффективности лечения.
Единственными препаратами, обладающими доказанной эффективностью в лечении герпетической инфекции, являются специфические виростатики – аналоги нуклеозидов (АЦИКЛОВИР, ВАЛАЦИКЛОВИР, ПЕНЦИКЛОВИР, ФАМЦИКЛОВИР).
Лечение герпетической инфекции при беременности подразумевает использование разрешенных противовирусных препаратов (ацикловир ЗОВИРАКС и валацикловир ВАЛТРЕКС) в виде мазей, кремов и таблеток.
Одновременно с противовирусными препаратами в комплексном лечении используют иммуномодуляторы (ВИФЕРОН), витамины, физиотерапевтические методы, местные антисептики для более быстрого заживления ранок.
Безусловно, целесообразность и курс лечения определяются в каждом индивидуальном случае. Ситуация сочетание беременности и герпеса должна находится под бдительным контролем врача и самолечение в этих случаях просто недопустимо.
Герпес новорожденных
В каких же случаях коварный вирус все-таки достигает своей цели и вызывает заболевание у новорожденных? В подавляющем большинстве случаев (90%) заражение происходит контактным путем при прохождении через родовые пути. Внутриутробное заражение новорожденного отмечается только в 5% случаев герпеса новорожденных. Причем важным условием является наличие у мамы именно первичного эпизода гениального герпеса, в случаях бессимптомного носительства или рецидивирующего герпеса инфицирование плода в родах случается не чаще, чем в 4% случаев.
Симптомы и признаки герпеса у младенцев появляются уже на 2-й неделе после рождения. Для герпеса новорожденного характерно наличие пузырьков на коже, слизистых оболочках (полости рта, половых органов) и конъюнктиве глаз. Чем более недоношенными рождаются дети, тем более сложнее протекает инфекция; в таких случаях часто встречается поражение головного мозга (герпетический энцефалит).
Профилактика
Специфических методов профилактики герпеса, к сожалению, не существует. Профилактика инфекции на этапе планирования, при беременности и после родов носит исключительно предупредительный характер. Применяются следующие меры:
Каковы возможные последствия инфицирования ВПГ во время беременности? Какие формы герпетической инфекции у беременной женщины наиболее опасны для плода и новорожденного? Каковы возможные варианты клинических проявлений герпетической инфекции у н
Каковы возможные последствия инфицирования ВПГ во время беременности?
Какие формы герпетической инфекции у беременной женщины наиболее опасны для плода и новорожденного?
Каковы возможные варианты клинических проявлений герпетической инфекции у новорожденных?
Частота распространенности вируса простого герпеса (ВПГ) среди беременных в США составляет 22-36%, в Европе — 14-19%. За период с 1966 по 1993 год частота случаев герпеса у новорожденных также возросла с 2,4 до 28,2 случаев на 100 тыс. новорожденных [19]. В России распространенность ВПГ среди популяции увеличилась в период с 1993 по 1997 год с 8,5 до 14,1 случаев на 100 тыс. населения [5]. Однако истинная частота врожденного герпеса и герпеса новорожденных остается неустановленной, так как в большинстве стран мира отсутствуют правила обязательной регистрации герпетической инфекции [17].
Герпетическая инфекция может протекать атипично, латентно, что представляет большие трудности для своевременного ее распознавания и является причиной диагностических ошибок.
Общепринятые бактериологические и микробиологические исследования не всегда позволяют выявить возбудителя в острой фазе заболевания, и нередко болезнь принимает хроническое течение, а женщины становятся носителями вирусной инфекции. Специфическая локализация ВПГ приводит к хроническим воспалительным процессам (эндометриту, цервициту, вульвовагиниту), а во время беременности – к поражению плаценты, плода и невынашиванию [2, 3, 7].
-
Установлено, что внутриутробное инфицирование плода ВПГ может происходить:
- трансплацентарно, трансцервикально или восходящим путем из инфицированного родового канала и гениталий;
- трансовариально — из полости малого таза по маточным трубам. Инфицирование новорожденного может происходить:
- в процессе родов — при прохождении плода через родовые пути;
- после родов (аэрогенно или при контакте с инфицированным медицинским персоналом, инструментарием, при нарушении санитарно-противоэпидемического режима, через молоко) [1, 9].
Внутриутробная герпетическая инфекция в ранний период беременности обычно заканчивается развитием уродства плода и самопроизвольным выкидышем. Инфицирование плода во II-III триместрах беременности может привести к развитию клинически манифестирующего герпеса у новорожденного в виде генерализованных или локальных проявлений (поражение ЦНС, глаз, кожи, ротовой полости) и латентного носительства [2, 4, 7, 10].
Влияние герпетической инфекции на течение беременности и состояние плода обусловлено двумя основными механизмами.
Во-первых, возможно инфицирование плаценты, околоплодных вод и оболочек, а также самого плода. Это может привести к повреждению плаценты, оболочек, тератогенным изменениям в тканях эмбриона и плода, к развитию локальных или генерализованных поражений, а также к латентной инфекции плода, с последующими клиническими проявлениями в постнатальном периоде.
Во-вторых, возможно влияние ГИ с развитием у беременной лихорадки, нарушений функции фетоплацентарной системы, гомеостаза, гормонального баланса. Указанные причины могут приводить к ранним и поздним выкидышам, задержке развития беременности, преждевременным родам, антенатальной гипотрофии, гипоксии, уродствам и гибели плода, развитию врожденных форм инфекции у новорожденных [6, 8, 11].
Многообразие клинических проявлений обусловлено длительностью и формой манифестации инфекции у беременной, свойствами и вирулентностью вируса, состоянием плацентарного барьера и защитных сил как матери, так и плода [6].
Изучение влияния герпетической инфекции на течение беременности, развитие плода и новорожденного показало, что наиболее серьезную опасность в любом триместре беременности представляют генерализованные формы ГИ у женщин и первичная инфекция во время родов.
Частота инфицирования новорожденного при наличии у беременной первичной герпетической инфекции достигает 40-50%, тогда как при рецидивирующей – 5% [12, 15, 20]. Такое различие обусловлено тем, что при рецидивирующей форме инфекции интенсивность и продолжительность выделения вируса меньше, чем при первичной. Кроме того, защитное действие оказывают специфические антитела, пассивно передающиеся новорожденному от матери, страдающей рецидивирующей формой герпетической инфекции. Следует иметь в виду, что внутриутробное инфицирование плода может происходить как при первичной, так и при рецидивирующей герпетической инфекции. При массивной вирусемии создаются благоприятные условия для трансплацентарного проникновения ВПГ в плод.
| Герпетические инфекции у беременных относятся к числу самых распространенных заболеваний, определяющих внутриутробное инфицирование, эмбрио- и фетопатии, акушерскую патологию. В последние годы отмечена тенденция к увеличению инфицирования беременных вирусом простого герпеса и способностью ГИ, при определенных условиях, к эндемическому распространению |
Поскольку беременность сопровождается иммуносупрессией, она может быть одним из естественных предрасполагающих факторов реактивации латентной герпетической инфекции и способствовать более частому рецидивированию, диссеминации ВПГ в организме, развитию генерализованной инфекции. Основные функциональные системы оказываются в “режиме предельной загруженности” и не могут адекватно и надежно реагировать на развитие инфекции. Решающее значение в этом сложном патологическом процессе, по-видимому, принадлежит состоянию иммунологической реактивности организма беременной.
По особенностям клинической картины течения заболевания выделяют: первичный (острый) и рецидивирующий (хронический) герпес [1].
Первичный генитальный герпес в типичных случаях начинается с локальных симптомов: болей, высыпаний на коже больших и малых половых губ, промежности, слизистой влагалища и шейке матки, дизурии, уретральных и вагинальных выделений, болезненности в паху. Инкубационный период, как правило, колеблется от трех до семи суток. Очень высок процент (до 60%) атипичного течения, когда единственным симптомом инфекции являются вагинальные выделения. Изменения могут проявляться в виде зуда, жжения, эритемы, отечности, единичных или сгруппированных везикул и папул, эрозии и язв, которые разрешаются к 6–12 дню. После отторжения корочек происходит эпителизация пораженных участков без существенных изменений кожи и слизистых оболочек. Иногда в области пузырьков некоторое время сохраняется гиперемия и пигментация [1, 6].
Больные с генитальным герпесом нередко жалуются на плохое общее самочувствие, быструю утомляемость, головные боли, бессонницу, субфебрильную температуру. Эти симптомы максимально выражены в продроме и в первые два дня после появления элементов поражений, и постепенно ослабевают в течение первой недели заболевания.
Средняя продолжительность активного выделения ВПГ из шейки матки и уретры — 5–6 дней от момента появления элементов поражения. В то же время следует иметь в виду, что выделение вируса может происходить достаточно длительно и при отсутствии видимых изменений слизистой оболочки.
Рецидивирующий герпес характеризуется длительным и упорным течением. Постоянные обострения процесса чередуются с периодами ремиссии различной продолжительности. Обострение рецидивирующего герпеса происходит после различного рода внешних воздействий или снижения защитных сил организма.
Частота рецидивов и продолжительность ремиссий весьма вариабельна: от одного раза в два-три года до ежемесячных обострений.
Клиническая картина при рецидивирующем генитальном герпесе напоминает вариант острого его течения. При рецидивах обычно слабее, чем при первичной острой инфекции, выражены экссудативные процессы, более длительно протекает заживление [1, 5, 6].
Многолетнее течение генитального герпеса может обусловить возникновение стойких локальных изменений в виде гиперпигментации кожи и слизистых оболочек. Частые рецидивы генитального герпеса, сопровождающиеся зудом, чувством жжения, болями, наиболее тяжело переносятся больными и нередко приводят к развитию невротических состояний. В зависимости от локализации генитальной герпетической инфекции выделяют следующие уровни герпетического поражения органов малого таза:
- поражение наружных половых органов;
- герпетические кольпиты, цервициты, уретриты, циститы;
- герпетические эндометриты, сальпингоофориты.
Клинические проявления герпетических поражений внутренних половых органов не имеют специфических особенностей по сравнению с воспалительными процессами невирусной этиологии. Больные отмечают боль и чувство тяжести внизу живота и в крестце, умеренные серозные выделения из половых путей. Как первичный, так и рецидивирующий генитальный герпес могут сочетаться с другими видами герпетической инфекции. Однако первичная инфекция во время беременности представляет большую угрозу для жизни самой женщины и плода, поскольку возрастает риск диссеминации ВПГ и развития герпетического энцефалита, гепатита.
Наиболее тяжело протекает генерализованная форма герпетической инфекции, характеризующаяся множественным поражением органов и систем организма.
Анализ наблюдений свидетельствует о том, что генерализованная герпетическая инфекция у женщин развивается преимущественно в III триместре беременности и почти всегда ассоциируется с первичным заражением вирусом простого герпеса. Генерализация инфекции происходит постепенно. Первыми вовлекаются в патологический процесс половые органы, влагалище и шейка матки, являющиеся входными воротами инфекции. В 1/3 случаев первичный очаг локализуется на губах, в полости рта, гортани, иногда на коже [1, 3].
От момента первичного заражения или peaктивации латентной герпетической инфекции до генерализации проходит от одного-двух дней до недели и более. Такая вариабельность сопоставима с основными этапами патогенеза ВПГ-инфекции: миграцией вируса, вирусемией различной продолжительности и интенсивности, поражением кожи или слизистой оболочки. Клиническая картина генерализованного герпеса характеризуется бурным и полиморфным течением. Однако четко можно выделить выраженные симптомы общей интоксикации: лихорадку, озноб, мышечные боли, общую слабость.
Почти всегда первой поражается печень. Развивающийся гепатит (в 80–90% случаев), по-видимому, характеризует классическое течение генерализованного герпеса и требует внимательного отношения при проведении дифференциального диагноза с вирусными гепатитами, холециститом и поражением печени на фоне нефропатии. Редко выявляются клинические признаки миокардита, панкреатита, энцефалита, нефрита [13, 18, 21].
Часто генерализованная герпетическая инфекция во время беременности сопровождается умеренной лейкопенией на фоне нейтрофилеза, тромбоцитопенией, повышением уровня ферментов печени. При отсутствии специфической терапии летальность очень высока (до 70 – 85%).
Герпетическая инфекция у новорожденного может быть проявлением как внутриутробного (врожденная), так и перинатального (интра- и постнатального) инфицирования. В результате анте-, интра- или постнатального инфицирования может развиться генерализованная или локальная форма заболевания, проявляющиеся симптомами поражения ЦНС, глаз, кожи, ротовой полости. Врожденная герпетическая инфекция характеризуется широким полиморфизмом и выявляется при рождении либо в первые 24 – 48 ч жизни новорожденного.
Инкубационный период герпетической инфекции, приобретенной новорожденным во время или после родов, колеблется от 2 до 30 дней [1, 12].
-
Клиническая картина в основном характеризуется синдромными патогномоничными поражениями:
- кожи и слизистых оболочек;
- центральной нервной системы (повышение внутричерепного давления, гипотония, гипорефлексия, апноэ, нарушение терморегуляции, двигательная гиперреактивность, судорожный синдром);
- органов дыхания (цианоз, одышка, пневмония);
- печени (гепатоспленомегалия, желтуха, повышение уровня трансаминаз, прогрессирующая гипербилирубинемия, врожденные пороки развития печени и желчевыводящих путей);
- ДВС-синдромом (кровотечения).
Локализованные поражения кожи, слизистой оболочки глаз или полости рта обычно проявляются на 10 – 11-е сутки после рождения и составляют 20 – 30% всех форм манифестации герпетической инфекции у новорожденных. При локализованной форме болезни имеются единичные или сгруппированные везикулярные высыпания, располагающиеся чаще на коже лица и конечностей. Везикулы быстро вскрываются, и образуются мелкие эрозии. Кроме везикулярных повреждений, может быть пятнистая эритема. Иногда наблюдается повторное появление свежих высыпаний.
Кожные проявления герпетической инфекции у новорожденных обычно протекают благоприятно, однако в ряде случаев (до 20%) наблюдаются неврологические нарушения. При этом клинические признаки поражения ЦНС отчетливо выявляются в более поздние сроки. Поражения глаз проявляются кератоконъюнктивитом и хориоретинитом. Герпетические проявления инфекции в полости рта у недоношенных наблюдаются в три раза чаще, чем у новорожденных, родившихся в срок. При этом в большинстве случаев характерным является поражение слизистой оболочки неба в виде участков поверхностного некроза эпителия, которые преимущественно локализуются на границе твердого и мягкого неба, симметрично с обеих сторон, реже – на небных дужках. Инкубационный период заболевания колеблется от 2 до 12 дней. У некоторых детей герпес в полости рта может проявляться в более поздние сроки — от 10 до 30 дней [8, 19, 22].
Локализованные поражения ЦНС встречаются у 30 – 35% новорожденных, проявляются в основном в 15 – 17-дневном возрасте и характеризуются более высокой летальностью – до 50 – 70%. Сочетание симптомов поражения герпетической инфекцией ЦНС с локализованными формами является неблагоприятным прогностическим признаком.
Особенно тяжело протекает генерализованная герпетическая инфекция у недоношенных детей. Летальность достигает 80 – 95%. При этой форме заболевания выявляются повреждения практически в каждом органе ребенка, однако наиболее выражены они в головном мозге, печени, легких, надпочечниках. Примерно у 60 – 70% детей генерализованная инфекция характеризуется поражением ЦНС.
При анализе клинической картины генерализованной герпетической инфекции и локализованного поражения ЦНС у новорожденных необходимо учитывать тот факт, что 20% из них могут не иметь никаких признаков поражения кожи, а это в значительной степени затрудняет диагностику заболевания.
Таким образом, у беременных с герпетической инфекцией должен быть предусмотрен комплекс диагностических, профилактических и лечебных мероприятий, направленных на исключение или уменьшение случаев возникновения врожденной внутриутробной инфекции, что должно быть обязательным условием создания эффективной системы профилактики и охраны здоровья матери и ребенка.
Генитальным герпесом называют склонную к рецидивированию инфекционную патологию кожных и слизистых покровов, а иногда и других органов.
Провоцируется ВПГ (аббревиатура от «вирус простого герпеса»).
Данная патология может иметь серьезные последствия.
В числе прочего неблагоприятно сказывается на протекании беременности и здоровье родившихся детей.
Примерно каждый пятый человек – носитель этого вируса, но симптомы генитального поражения обнаруживаются всего лишь у 5% зараженных.

Возбудитель генитального герпеса
Различают ВПГ 1-го и 2-го серотипа.
Около 80% генитальных герпесных поражений обусловлено ВПГ-2, также возможно инфицирование обоими типами.
Вследствие генитально-оральных контактов встречается ВПГ-2-обусловленные поражения ротоглотки.
Специфические особенности этого возбудителя:
- располагается и размножается в нервных и лимфатических узлах
- распространяется по организму с током крови
- может вызывать лимфоцитарные, нейтрофильные и макрофагальные изменения, ослабляя иммунитет на клеточном уровне
Как передается генитальный герпес
Возбудитель легко проникает через слизистые покровы.
Взрослые, как правило, заражаются при поцелуях и половых контактах.
Вероятность передачи при контакте гениталий составляет 75%, если у партнера имеются проявления болезни.
Частота обнаружения вируса зависит от целого ряда факторов – возрастной категории, специфики половой жизни, уровня социально-культурного и пр.
Среди девочек возраста до 15-ти лет положительные результаты анализов выявляются меньше, чем в 1% случаев.
Тогда как у женщин с имеющимися ЗППП данный показатель может достигать 60%.
Дети чаще заражаются через контакт с предметами, загрязненными выделениями больного.
Генитальный герпес при беременности – частая причина инфицирования детей внутриутробно (ВПГ попадает в детский организм с материнской кровью).
Также происходит заражение малышей в процессе рождения через пораженные родовые пути.

Первичный генитальный герпес при беременности, развившийся за месяц до родоразрешения, может приводить к плодному заражению с вероятностью 50%.
Если же при беременности диагностируется рецидив генитального герпеса или инфекция имеет асимптомное течение, то риск инфицирования составляет до 4%.
Статистически пути инфицирования ребенка распределяются так:
- 5% приходится на внутриутробное заражение (пренатальный путь)
- 75-90% ‑ на заражение в процессе естественных родов (интранатальный)
- остальные случаи – на результат контакта с инфицированным ухаживающим лицом (постнатальный)
Также существует возможность передачи при переливании крови, медицинских манипуляциях, трансплантации органов.
Симптомы генитального герпеса
Инкубационный период варьируется от двух до 12-ти суток, в течение которых возбудитель размножается в кожных слоях.
Болезнь протекает в несколько стадий.
При инфицировании первичном появляются герпесные проявления (типичные или атипичные).
Варианты развития болезни:
- бессимптомное течение (субклиническая форма)
- локальная зона поражения (имеются только одни «входные ворота» возбудителя)
- поражение одновременно нескольких мест (возбудитель внедряется в нескольких областях).
Скрытая инфекция характеризуется отсутствием следов ВПГ в анализируемых биологических образцах, но сохранением возбудителя в нервных узлах.
Подобное состояние бывает итогом инфицирования первичного или развивается после первых симптоматических проявлений.
Рецидивирование – возобновление симптоматики после бессимптомного периода.
Для типичной формы заболевания характерны:
- начальный период, длящийся до двух суток, характеризуется болезненностью, ощущениями жжения, покалываний, зуда, иногда нарушениями мочеиспускания
- период высыпаний – на отекших и покрасневших половых органах появляются пузырьки, которые самопроизвольно лопаются с формированием эрозий; больные жалуются на усиление болей, зуда, появление мокнутий (длительность около недели)
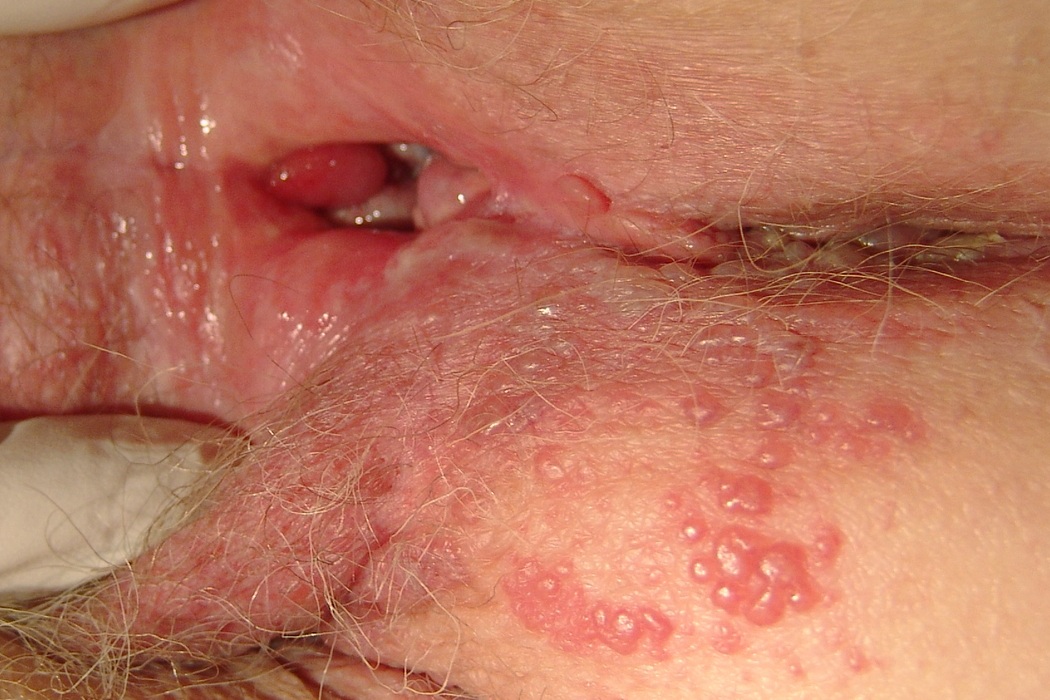
- регресс – на месте эрозий образуются корочки, после отпадания которых некоторое время сохраняются окрашенные участки (длительность около одной – двух недель)
Зачастую заболевание протекает без характерной сыпи.
При этом могут предъявляться жалобы только на умеренные отечность, покраснение.
Выраженные боли иррадиируют в близрасположенные органы и кожные участки без особых внешних проявлений.
Общая продолжительность проявлений при первичном заражении может достигать 6 недель.
Рецидив инфекции протекает менее выраженно.
Длительность до 15 суток, тяжесть симптомов менее интенсивная, корочки сходят примерно за 4 дня.
Помимо наружных половых органов вирус может поражать у женщин:
- влагалищные стенки с придатками (яичники, трубы)
- уретру
- мочевой пузырь
- лоханки почек
До 80% женщин с первичным инфицированием ВПГ-2 имеют проявления цервицита, в виде обширной эрозии (ярко-алой, с язвами) на шейке матки.

Особо сложное течение приобретает болезнь на фоне имеющегося состояния иммунодефицита (физиологического у новорожденных или приобретенного).
Какие особенности имеет генитальный герпес во время беременности
В общем случае, где-то у трети всех репродуктивного возраста женщин обнаруживаются антитела к ВПГ-2.
Но особую проблему представляет собой такой вариант болезни, как генитальный герпес, первичное заражение которым имело место во время беременности.
Такая форма обнаруживается у 2% инфицированных беременных.
Пациентки врача-гинеколога часто интересуются, опасен ли генитальный герпес при беременности?
Согласно статистическим данным каждый год регистрируется до 2000 эпизодов герпеса у новорожденных (неонатального герпеса).
Это состояние может стать причиной серьезных неврологических проблем и даже летального исхода.
Генитальный герпес опасен при беременности, вызывая:
- нарушения ее нормального протекания (прерывание/невынашивание/многоводие)
- патологические отклонения у плода: аборт самопроизвольный – например, в связи с такой причиной, как замершая беременность, которая может произойти в числе прочих причин и при генитальном герпесе (ответы врачей на консультациях часто включают подобный вариант); инфекцию внутриутробную; мертворожденность
- патологические отклонения у новорожденного: недоношенность; герпес врожденный; низковесность при рождении
Герпетическая инфекция у новорожденных может иметь следующие исходы:
- в 45% диагностируется локализованная форма (не приводит к смертельному исходу, может проявляться поражениями глаз, полости рта, кожи, вероятность заболеваний порядка 5%);
- в 35% обнаруживается поражение ЦНС (смертность при этой форме достигает 15%, вероятность проявлений болезни – 65%, может проявляться в виде менингоэнцефалитов, задержки умственного развития);
- в 20% выявляется диссеминированная (распространенная) форма (смертность составляет 60-80%, риск заболеваний – 40%, болезни – хориоретинит, микроцефалия, кальцификации внутричерепные, микрофтальмия).
Изучив все вышеуказанные моменты, становится ясным, почему при такой патологии, как генитальный герпес, планирование беременности играет весьма существенную роль.
Генитальный герпес: как устанавливают диагноз
Для исследования на герпес подходит практически любой материал:
- соскоб из влагалища, мочеиспускательного канала, маточной шейки
- слюна
- содержимое высыпаний
- моча
- кровь и др.
Для обнаружения вируса применяют:
- бакпосев – достаточно информативен, но в практических целях используется не рутинно из-за дороговизны и длительности проведения
- иммуноферментный анализ (ИФА) – применяют для обнаружения в крови антител к возбудителю (иммуноглобулинов классов M, G), не распространен широко, так как IgG – маркер контакта организма в прошлом с вирусом – обнаруживается у большинства взрослых здоровых людей
- полимеразная цепная реакция (ПЦР) – наиболее эффективный вариант с чувствительностью 95% и специфичностью около 100%
- цитологическое исследование – обнаруживает в образцах с зон высыпаний характерные клетки (многоядерные гигантские клетки Тцанка, продуцирующие антитела клетки Унна), в период обострения выявляет вирус у 75% больных
Исследование на антитела к ВПГ в рутинной практике не применяют.
Однако такое обследование проводится, если:
- на фоне отрицательных данных ПЦР, посева имеются симптомы болезни
- диагноз поставлен ранее по клиническим признакам и не имел лабораторного подтверждения
- болезнь обнаружена у полового партнера
Инфицирование вирусом простого герпеса увеличивает риск заражения ВИЧ.
В то же время ВИЧ может способствовать частому рецидивированию герпетической инфекции.
Поэтому при наличии свыше 6 обострений герпеса в год показано дополнительное обследование на ВИЧ.
Для подтверждения иммунодефицита, обусловленного ВИЧ, онкологией, аутоиммунными патологиями или болезнями крови, используется иммунограмма.
Как лечится генитальный герпес при беременности
Лечение генитального герпеса при беременности – прерогатива врача акушера-гинеколога.
Ведением инфицированных новорожденных занимаются педиатры и неонатологи.
В ситуации с регулярным рецидивированием и в случае иммунодефицитных состояний показана консультация иммунолога.
Первичный генитальный герпес на ранних сроках беременности – весьма серьезная проблема.
Его проявления весьма ярки из-за отсутствия в материнском организме защитных антител.
Состояние может закончиться плодной гибелью, выкидышем, патологическим изменением формирующихся органов ребенка.
Также опасно первичное заражение и в третьем семестре, чреватое патологиями печени, нервной системы, кожных покровов, селезенки у плода.
Все это определяет необходимость экстренной медицинской помощи в подобной ситуации.
При беременности единственными реально действующими препаратами при генитальном герпесе являются представители аномальных нуклеозидов: ацикловир и его производные.

Также назначаемый по жизненным показаниям, фармцикловир.
Врач определяет, чем лечить генитальный герпес при беременности и по каким схемам.
Принимается во внимание ряд факторов (иммунный статус пациентки, частота рецидивов, срок беременности и пр.).
Во время постановки на учет проводится подробнейший сбор анамнеза на предмет наличия у женщины и ее партнера генитального герпеса.
Если на стадии планирования у женщины обнаруживается обострение болезни, требуется подтверждение вирусологическое (культуральным методом) возбудителя.
К сожалению, выявить всех лиц с инфекцией, протекающей бессимптомно, невозможно даже лабораторными методами.
Поэтому тактика медицинской помощи определяется ситуацией.
Первичное заражение генитальным герпесом
Если первичный генитальный герпес возник во втором триместре беременности (также, как и в первом) или в прошлом имелась высокая частота обострений заболевания (свыше 6 эпизодов за год) назначается ацикловир в последние 4 недели перед родами.
Это позволяет снизить риск рецидива болезни.
Когда первичный генитальный герпес проявился после 34-й недели, например, на 37 неделе, беременности, с целью профилактики неонатальной инфекции планируется кесарево сечение.
Из-за того, что на момент родов может прийтись значительное выделение вируса, приводящее к заражению ребенка.
Если же первичный генитальный герпес возник при беременности (3 триместр, окончание периода) и невозможно избежать естественного родоразрешения, проводится лечение и матери и ребенка:
- матери назначается внутрь ацикловир в дозировке 200 мг 5 раз/сутки, периодом до 10 дней или по 400 мг, 3 раза/сутки
- новорожденному ацикловир назначается из расчета 20 мг/кг тела внутривенно 3 раза/сутки сроком до трех недель
Альтернативно может использоваться аналог ацикловира – валацикловир.

Кроме того, если при беременности произошло проявление такой патологии, как генитальный герпес, мази с ацикловиром в составе могут облегчить состояние беременной.
Поскольку средства наружного применения не всасываются в кровь, то они и не влияют на плод.
Согласно недавним исследованиям было установлено, что прием ацикловира и валацикловира в первом триместре беременности не повышает риск серьезных врожденных дефектов.
Признано, что ацикловир безопасен во время беременности и может назначаться по медицинским показаниям.
Относительным недостатком препарата является то, что он, возможно, снижает выработку антител на первичную вирусную инфекцию.
Также, как и любое лекарство, нуклеозиды могут приводить к развитию нежелательных эффектов (аллергическим реакциям, головным болям, нарушениям стула и др.).
При проявлении побочного действия необходимо обсудить с врачом дальнейшую тактику лечения.
Применение ацикловира строго обязательно в ситуациях с диссеминированными вариантами заболевания, сопровождающихся развитием у будущей матери энцефалита, гепатита и пр.
Использование иных медикаментозных средств (например, иммуномодуляторов и т.п.) не является оправданным.
Так как на сегодняшний день нет препаратов альтернативных по эффективности нуклеозидным производным.
Контроль после завершения лечения не требуется.
Рецидив генитального герпеса во время беременности
Инфицирование, эпизоды заболевания женщины могли иметь место задолго до задержки менструации (первого признака нового состояния организма).
Тогда при беременности вследствие физиологического снижения иммунитета генитальный герпес может обостриться.
Отличить рецидив ранее бессимптомной формы болезни от первичного инфицирования позволяет анализ крови на антитела.
При обнаружении IgG можно быть уверенным в том, что женщина встречалась с ВПГ ранее.
В ее организме есть защитные антитела, и угроза для будущего ребенка практически отсутствует.
В противной ситуации женщине необходима безотлагательная помощь специалиста.
Таким образом, если у беременной (либо ее партнера) имелся в анамнезе герпес генитальный, перед родами следует провести культуральное исследование.
А родоразрешение рекомендуется осуществлять без применения кесарева сечения.
В отсутствие симптоматики герпеса никаких мер, кроме стандартной профилактики ИППП, не принимается.
Если же у женщины инфекция в добеременный период носила бессимптомное течение, то риск заражения новорожденных достигает 0, 01%.
Хотя при этом составляет 2/3 всех эпизодов неонатального герпеса.
В связи с отсутствием достоверных данных предсказать развитие подобной ситуации весьма сложно.
В таком случае также рекомендуются лишь общие меры профилактики.
Особую категорию составляют беременные с ВИЧ.
Согласно исследованиям инфицирование герпесом увеличивает риск передачи ВИЧ ребенку.

Если инфицирование герпесом было первичным во время беременности, женщинам проводится в дополнение к антиВИЧ-терапии лечение против герпетической инфекции с 36-й недели.
Если же женщина была инфицирована до зачатия, решение о необходимости медикаментозного вмешательства принимает врач.
Профилактика генитального герпеса
На сегодняшний имеется экспериментальная вакцина Герпевак.
Проходит стадию клинических исследований и демонстрирует у женщин хорошую переносимость и высокую эффективность в отношении защиты от ВПГ.
Специфических методов профилактики инфицирования в период беременности не существует.
Рекомендуется придерживаться моногамных отношений, использовать презерватив.

Если установлено, что партнер женщины инфицирован, а сама беременная нет, то следует воздерживаться от половых отношений.
Либо постоянно пользоваться презервативом с одновременным приемом мужчиной 1 таблетки валацикловира каждый день на протяжении всей беременности (риск заражения снижается на 75%).
Следует также исключить орально-генитальные контакты.
Профилактика рецидивов при беременности проводится после 36й недели курсом ацикловира или валацикловира.
При подозрении на генитальный герпес при беременности обращайтесь к опытным специалистам нашего медицинского центра.
Читайте также:

