Что такое фототоксические и фотоаллергические реакции
Обновлено: 19.04.2024
Аллергия – это острая реакция иммунной системы организма на обычно безобидные вещества. Аллергия может возникать на шерсть некоторых видов животных, различные продукты, пыль, лекарства, химические вещества, укусы насекомых и цветочную пыльцу. Вещества, которые вызывают аллергию, называются аллергенами. В некоторых случаях аллергические реакции проявляются настолько слабо, что вы можете даже не знать о том, что вообще страдаете от аллергии.
Но аллергия может быть, напротив, чрезвычайно опасной и даже угрожать жизни. У людей, страдающих от аллергии, может возникать анафилактический шок – тяжелое патологическое состояние, связанное с чрезвычайно острой реакцией организма на аллерген. Анафилактический шок может быть вызван различными аллергенами: лекарственными препаратами, укусами насекомых, продуктами питания. Также анафилактический шок может возникать и из-за контакта кожи с аллергеном, например, с латексом.
Пищевая аллергия – это иммунная реакция, вызванная определенными продуктами и сопровождающаяся известными симптомами. Пищевая аллергия возникает, когда организм ошибочно принимает какой-то продукт за угрозу для организма и для самозащиты заставляет иммунную систему вырабатывать антитела. При повторном приеме аллергена иммунная система уже быстро узнает это вещество и немедленно реагирует, снова вырабатывая антитела. Именно эти вещества и вызывают аллергические симптомы. Пищевая аллергия почти всегда развивается таким образом.
В некоторых случаях у взрослых проходят аллергии, наблюдавшиеся в детском возрасте. Но если аллергия проявилась уже только во взрослом возрасте, избавиться от нее очень трудно. Аллергический насморк (специалисты называют это состояние ринит) или сенная лихорадка наблюдается у 1 человека из 10 и часто является наследственным. Люди с другими аллергическими заболеваниями, например с бронхиальной астмой или экземой, также часто страдают от аллергического насморка. Такие аллергии чаще наблюдаются у женщин, чем у мужчин. При аллергическом насморке могут появиться следующие симптомы: зуд в глазах, в горле, в носу и на нёбе, чиханье, а также заложенный нос, слезящиеся глаза, слизистые выделения из носа, конъюнктивит (покраснение и боль в глазах). В тяжелых случаях аллергический насморк может вызвать приступ астмы (у людей, страдающих от астмы) и/или экзему.
Причины возникновения аллергии
У некоторых людей иммунная система остро реагирует на определенные вещества (аллергены), вырабатывая различные химические вещества. Одно из них, гистамин, вызывает аллергические симптомы. Реакция организма может возникать при вдыхании, кожном контакте, введении аллергена или приеме его в пищу. Аллергенами могут быть шерсть животных, пух, пыль, пищевые продукты, косметика, лекарственные средства, пыльца, сигаретный дым.
Симптомы аллергии
Аллергическая реакция может проявляться на разных частях тела, а симптомы могут наблюдаться от нескольких минут до нескольких дней.
- верхние дыхательные пути: сенная лихорадка, астма;
- покрасневшие, слезящиеся глаза;
- боль и воспаление суставов;
- крапивница, экзема;
- диарея, рвота, расстройства желудка.
Осложнения
-
(тяжелая аллергическая реакция);
- затрудненное или свистящее дыхание;
- учащенный пульс;
- холодный пот;
- липкая кожа;
- крапивница;
- желудочные спазмы;
- головокружения;
- тошнота;
- коллапс (острая сосудистая недостаточность);
- судороги.
При отсутствии медицинской помощи тяжелая аллергия может привести к летальному исходу.
Что можете сделать Вы
Легкие аллергические реакции могут вызывать насморк, слезящиеся глаза, и другие симптомы, напоминающие простудные. Также может появиться небольшая сыпь. Если вы часто отмечаете у себя или своих близких такие реакции, то следует обратиться к врачу.
Помните, что в случае анафилактического шока аллергия влияет на весь организм в целом. Анафилактический шок может произойти в течение 15 минут после приема аллергена, поэтому необходимо принимать срочные меры (следует вызвать скорую помощь).
Избегайте продуктов питания, лекарств и других веществ, на которые у вас когда-либо была аллергия.
О вашей аллергии должно быть известно вашим друзьям, родственникам и коллегам. Всегда сообщайте всем врачам (включая стоматологов, косметологов и т.д.) обо всех ваших аллергических реакциях, особенно на лекарственные препараты. Это касается как препаратов по рецептам, так и безрецептурных средств. Прежде чем принимать любое лекарство, внимательно ознакомьтесь с упаковкой и инструкцией.
При легких формах аллергического насморка используйте противоотечные капли и спреи для снятия симптомов. Если аллергия вызвана лекарственным препаратом, немедленно прекратите его применение и проконсультируйтесь с врачом.
Принимайте антигистаминные препараты (средства от аллергии), назначенные врачом. При приеме антигистаминных средств, обладающих седативным эффектом, избегайте вождения автомобиля и управления механизмами, т.к. они могут вызывать сонливость. Однако сегодня существует ряд антигистаминных препаратов, не обладающих седативным эффектом. При аллергических реакциях на коже для снятия раздражения используйте в местах высыпаний противозудный крем или лосьон.
Лечение
Что может сделать ваш врач
Врач должен исключить возможность других заболеваний, а также провести тесты на выявление аллергена и прописать антигистаминные препараты и, если это необходимо, стероиды. Если аллерген определен, но контакт с ним неизбежен, врач должен ввести специальную вакцину для профилактики и лечения аллергии.
Также врач может рекомендовать специальную диету для пациентов, страдающих от пищевой аллергии.
Профилактические меры при аллергии
Постарайтесь определить вещества, вызывающие у вас аллергию, и всегда их избегать. Следите за тем, чтобы в вашем доме было чисто и не было пыли, пуха и клещей. Когда вы подметаете или пылесосите, выбиваете пыль из мебели, меняете постельное белье и при любых других контактах с запыленными предметами, закрывайте нос (используйте марлевую повязку или маску). При аллергии на домашних животных не держите их в своем доме.
Если у вас аллергия на медицинские препараты, всегда имейте при себе специальную карточку, на которой написано, на какие именно лекарства у вас аллергия. В этом случае, даже если вы без сознания или не сможете вспомнить название препарата, вы будете застрахованы от введения аллергена. Если у вас тяжелая аллергия, поставьте в известность об этом вашу семью и коллег и не забывайте сообщать об этом врачам.
Фототоксические и фотоаллергические реакции у ребенка
Термин «фоточувствительность» применяется для описания группы состояний, которые отличаются аномальной реакцией на воздействие света. Солнечный ожог является фототоксической реакцией, которая развивается в ответ на воздействие естественного коротковолнового УФ-излучения В-диапазона (УФ-В). Фототоксическое действие более длинных волн (УФ-А) намного слабее, однако если человек намеренно или случайно получит достаточно высокие дозы местного или системного фотосенсибилизатора, у него тоже могут развиться ожоги.
При фотоаллергических реакциях у восприимчивых пациентов под воздействием определенных фотосенсибилизирующих химических веществ или лекарств развиваются иммунологически опосредованные высыпания, которые активируются светом.
С фоточувствительностью связан ряд генетических и метаболических патологий, и идентификация кожных признаков может быть ключом к диагнозу. К фотодерматозам относится несколько специфических расстройств с необычными реакциями на свет. Для некоторых из этих заболеваний описан световой спектр действия или длины волн, которые провоцируют кожные высыпания. Кроме того, некоторые болезни обостряются под воздействием света. Для ведения пациентов с такими заболеваниями важно учитывать этот феномен.
При воздействии солнечного света на кожу активируется ряд биохимических реакций. Небольшие количества УФ-В активируют конверсию 7-дегидрохолестерола в витамин D3. Большие количества УФ-излучения вызывают эритему и отек, известные как солнечный ожог. Интенсивные реакции могут привести к образованию ожогов с пузырями на открытых солнцу поверхностях кожи. Процесс заживления сопровождается десквамацией, утолщением и гиперпигментацией кожи.
Хотя УФ-В в 100 раз превышает УФ-А по способности вызывать эритему кожи, большие количества УФ-А (в тысячу раз превышающие УФ-В), достигающие поверхности Земли, в значительной степени способствуют солнечному ожогу (10-15%). В пасмурные дни, когда 10-15% УФ-В по глощается и рассеивается облачным покровом, роль УФ-А еще более возрастает. Минимальная доза света, необходимая для образования дискретного участка солнечного ожога, называется минимальной эритемной дозой (МЭД). МЭД возрастает в зависимости от фототипа кожи.
Кожа фототипа 1 всегда подвержена солнечному ожогу, у лиц с этим фототипом кожи никогда не бывает загара. У таких людей белокурые или рыжие волосы, голубые глаза и часто имеются веснушки на открытых солнцу участках кожи. Люди с фототипом кожи 2 вначале всегда получают солнечный ожог, но иногда загорают после повторного воздействия солнца. При наличии фототипа кожи 3 иногда случается солнечный ожог, но его обладатели легко загорают. Люди с оливковым цветом кожи, которые всегда загорают, попадают в группу с 4-м фототипом кожи. Фототипы кожи 5 и 6 имеют представители рас с темной кожей.
Факторы, которые способствуют развитию солнечного ожога, усиливаются с увеличением высоты над уровнем моря, действием ветра, низкой влажностью и применением веществ, истончающих эпидермис, в частности обладающих отшелушивающим действием (местные ретиноиды, салициловая кислота, молочная кислота). Повреждение ДНК является инициирующим событием в развитии эритемного ответа. Последующее производство воспалительных медиаторов (простагландинов, гистамина) запускает клинический ответ. Факторы, препятствующие нормальным механизмам репарации ДНК (наследственные дефекты репарационных ферментов или антиметаболитов, таких как метотрексат), приводят к усиленному, рецидивирующему или длительному эритемному ответу.
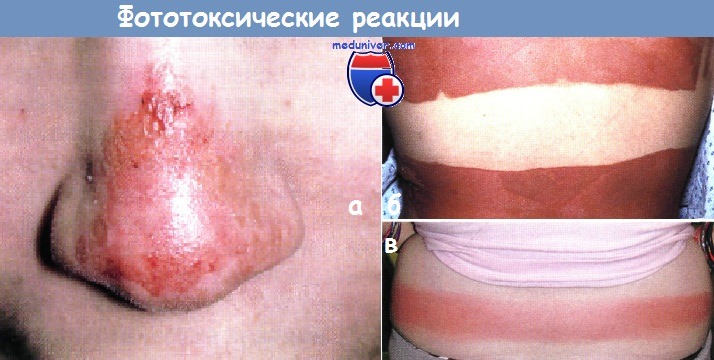
Фототоксическая реакция:
а - у 16-летний мальчик вернулся из поездки в горы, где катался на лыжах и забыл защитить нос солнцезащитным средством.
б - тяжелый солнечный ожог развился на открытых солнцу участках кожи после того, как эта девочка-подросток нанесла на кожу крем, обладающий сенсибилизирующим действием, и провела целый день на воздухе.
Обратите внимание на интактную кожу под купальным костюмом.
в - девочка-подросток играла в лакросс (разновидность хоккея на траве) и получила солнечный ожог на узкой полоске кожи над талией
Морщинистость, эластоз, лентиго и другие «возрастные» изменения кожи вызваны длительным воздействием солнечного света; максимальное воздействие солнца в течение жизни приходится на детский и молодой взрослый возраст. Установлено, что частота немеланомных видов рака кожи (БКРК и ПКРК) уменьшилась бы на 75-80%, если бы люди носили защитную одежду и пользовались солнцезащитными средствами экранирующего (поглощающего УФ-излучение) и блокирующего (отражающего солнечный свет) действия с раннего детства. В то время как большинство экранирующих солнцезащитных средств (например, парааминобензойная кислота, ее эфиры и циннаматы) хорошо защищают от УФ-В-лучей, количество средств защиты от УФ-А-излучения ограничено.
Солнцезащитный фактор (SPF) продукта определяется отношением МЭД незащищенной кожи к МЭД кожи, покрытой солнцезащитным экранирующим средством. Грудным детям, которых не следует оставлять на солнце, солнцезащитные средства требуются редко. Родителям детей, находящихся на стационарном лечении, особенно если у детей светлая кожа, настоятельно рекомендуют принимать меры их защиты от солнца. Люди с типами кожи 1-2 должны пользоваться экранирующими/блокирующими солнцезащитными средствами с SPF в диапазоне 15-30. Индивидуумы с более темной кожей будут в безопасности при применении защитных средств с более низким SPF, особенно после того, как постепенно удлиняющееся время нахождения на солнце приведет к появлению загара.
Недавно FDA издала новые стандарты относительно защиты от воздействия солнца, но более подробные рекомендации пока находятся в разработке.
В отличие от фототоксичности, фотоаллергические реакции предполагают иммунный ответ, который наблюдается у небольшого количества людей, сенсибилизированных к определенным веществам или лекарствам, под воздействием солнечного света. Во многих случаях замедленная реакция гиперчувствительности типа IV приводит не к солнечному ожогу, а к развитию экзематозного дерматита на открытых солнцу участках кожи. Известен ряд препаратов, которые вызывают и фототоксические, и фотоаллергические реакции. К некоторым из наиболее распространенных фотосенсибилизаторов относятся фурокумарины, налидиксовая кислота, красители, салициланилиды, ароматизаторы, парааминобензойная кислота, фенотиазины, сульфаниламиды, тетрациклины, тиазиды и родственные им сульфаниламидные диуретики и НПВС.
При применении ряда лекарственных средств, чаще всего НПВС, иногда наблюдается псевдопорфирия, кожная фоточувствительность с симптомами и кожными проявлениями, имитирующими порфирию у лиц без дефекта в метаболизме порфирина. Пациентов, принимающих такие лекарства, следует предупреждать о необходимости защищаться от риска фоточувствительности.
В редких случаях активированные светом экзематозные реакции персистируют в течение месяцев и лет. Персистирующая фотореакция развивается на фоне предшествующего фотоконтактного аллергического дерматита, но возможна также роль принимаемых внутрь препаратов. При актиническом ретикулоиде хронический дерматит часто распространяется на закрытые от солнца участки кожи, очаги лихенифици-руются и образуются узлы. Биопсия кожи в дополнение к хроническому дерматиту может показать напоминающий лимфому инфильтрат. У таких пациентов дерматит воспроизводится на здоровых участках кожи под воздействием УФ-А, УФ-В и иногда видимого света, и МЭД при различных длинах УФ-излучения значительно снижены.
Некоторые пациенты с атопическим дерматитом замечают обострение заболевания на открытых солнцу участках. Их следует отличать от пациентов с активированными светом экзематозными реакциями по отсутствию воздействия фотосенсибилизирующих лекарств и местных препаратов, по отрицательному результату в тесте на фотоаллергию и по наличию аномалий в МЭД только относительно УФ-В.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Реакции, возникающие на воздействие солнечных лучей, встречаются достаточно часто, особенно весной и летом. Фотосенсибилизация – что это такое в медицине? Феномен фотосенсибилизации представляет собой повышенную чувствительность организма к действию ультрафиолетового или видимого излучения. Реакции фотосенсибилизации могут возникать в любом возрасте. Они протекают как по немедленному, так и по замедленному типу. Врачи Юсуповской больницы определяют причину фотосенсибилизации, оказывают пациентам неотложную помощь при реакциях немедленного типа, проводят комплексную терапию и профилактику этого феномена.
Причиной фотосенсибилизации и развития фотодерматозов на участках кожи, которые подверглись воздействию солнечных лучей, могут быть химические вещества. При фотоаллергической реакции химическое вещество или лекарственное средство, которое содержится в коже, поглощает фотоны и образует новое соединение, которое связывается с мембранными и цитоплазматическими белками, образует антиген. Фотоаллергические реакции возникают лишь у людей с особенным типом иммунной системы.
Они могут ограничиваться местом нанесения препарата или проявляться на других участках тела, которые подверглись воздействию солнечного света, и прилегающих областях. Первое применение лекарственного средства приводит к повышению чувствительности, а кожные высыпания появляются только при повторном его использовании. Это аллергическая реакция замедленного типа.

Вещества, вызывающие фотосенсибилизацию
Чаще всего причиной фотоаллергических реакций являются галогенизированные салициланилиды для наружного применения, амбровый мускус (входит в состав лосьонов после бритья), бензокаин (содержится в мыле и моющих средствах). Вызвать фотосенсибилизацию, фотоаллергические и фототоксические реакции способны следующие лекарственные средства:
- Нестероидные противовоспалительные препараты, аналгетики-антипиретики (пироксикам, ибупрофен, кетопрофен, индометацин, фенбуфен, фенилбутазон, диклофенак);
- Антибиотики и противомикробные средства (триметоприм, сульфаниламиды, тетрациклин, доксициклин, миноциклин, окситетрациклин, фторхинолоны, пипемидовая и налидиксовая кислота, цефтазидим, гризеофульвин, амоксициллин;
- Н1- и Н2-блокаторы (прометазин, ранитидин, дифенгидрамин, циметидин);
- Препараты, которые применяются для лечения заболеваний сердечно-сосудистой системы (дигитоксин, амиодарон, фибраты, статины, фуросемид, миноксидил, метилдопа, нифедипин).
Фотосенсибилизация кожи может возникнуть при приёме нейролептиков, седативных средств и антидепрессантов (доксепина, препаратов на основе зверобоя, амитриптилина, флуоксетина), противодиабетических средств (хлорпропамида, глибенкламида). Реакцию фотосенсибилизации вызывают эфирные масла (апельсиновое, лаймовое масло, масло бергамота), сок петрушки, дудника лекарственного, люпина, дудника лесного и некоторых видов борщевика.
Причиной сенсибилизации часто становятся парфюмерные и косметические продукты, которые содержат мускус, масло бергамота, амбру, сандаловое масло, некоторые антибактериальные агенты, компоненты пищевых добавок (определенные подсластители), вспомогательные средства (сульфат кадмия), использующиеся при нанесении татуировок. Фотосенсибилизация чаще возникает после нанесения средств на кожу, но её развитие возможно и при системном применении лекарственных средств. Ультрафиолетовые лучи могут приводить к структурным изменениям косметического средства. Это ассоциируется с появлением повышенной чувствительности, оказывает местное повреждающее или раздражающее действие на кожу.
Если то или иное вещество обладает фотосенсибилизирующими свойствами, развитие фототоксической или фотоаллергической реакций не является неизбежным процессом. Вероятность развития реакций фотосенсибилизации возрастает при наличии следующих условий:
- Если кожа находится под воздействием ретиноидов, которые усиливают отшелушивание рогового слоя, ускоряют обновление кожи, повышают её чувствительность к ультрафиолетовому излучению;
- При использовании в дневное время косметики, растительных масел, которые содержат полиненасыщенные жирные кислоты. Они быстро окисляются на солнце, вследствие чего выделяются активные формы кислорода и другие продукты окисления, которые оказывают токсическое действие на кожу. Ультрафиолетовое излучение также приводит к образованию активных форм кислорода в коже;
- После любых процедур, которые направлены на отшелушивание рогового слоя, поскольку все виды пилингов снижают устойчивость кожи к ультрафиолетовому излучению;
- После татуажа (для перманентного макияжа иногда используют пигменты, которые содержат соли кадмия, обладающие фотосенсибилизирующими свойствами);
- После процедур с эфирными маслами;
- При использовании солнцезащитных средств, которые содержат парааминобензойную кислоту.
Фотосенсибилизация может возникать при употреблении пищевых продуктов, содержащих фуранокумарины и родственные им вещества (инжира, грейпфрут аи некоторые других цитрусовых, корня петрушки, укропа), овощей и фруктов, богатых каротиноидами (моркови, пастернака), ячменя, горчицы, лука зелёного, чеснока, куриных яиц.
Симптомы и диагностика
После непродолжительного воздействия солнечного света у пациентов с фотосенсибилизацией появляется крапивница. В течение нескольких часов у пациента сохраняется сыпь в виде волдырей розоватого оттенка. Они возвышаются над поверхностью кожи, при надавливании исчезают. Пациента беспокоит сильный зуд в месте поражения. Размер высыпания варьирует от нескольких миллиметров в диаметре до десятка сантиметров. Сыпь может сливаться в большие очаги и охватывать практически всю поверхность кожных покровов пациента.
Реакция фотосенсибилизации возникает после нанесения на кожу косметических средств или употребления продуктов, которые содержат фурокумарины, или приёма определённых лекарственных средств. Покраснение, воспаление заметно только на участках кожи, которые подверглись воздействию ультрафиолетового излучения. Признаки фотосенсибилизации развиваются в течение нескольких часов после пребывания на солнце.
При подозрении на фотосенсибилизацию врачи проводят фототестирование, определяют биодозу ультрафиолетового излучения (без отмены или с отменой тестируемого вещества). О наличии фототоксической реакции свидетельствует увеличение биологической дозы после отмены фотосенсибилизирующего вещества, зависимость характера реакций от дозы, их быстрое возникновение (в течение нескольких часов после применения). Аллергологи в диагностике фотосенсибилизации используются аппликационные фотопробы. Их проводят так же, как и обычные аппликационные пробы, только фотоаллергены наносят в 2ряда и один из рядов подвергают ультрафиолетовому облучению (доза меньше, чем биодоза). Воспалительная реакция развивается только на участке с нанесённым фотоаллергеном, который подвергнут облучению.
Лечение пациентов
Первым этапом лечения пациентов с фотосенсибилизацией является устранение вещества, вызвавшего её развитие, и ограничение пребывания на солнце. При остром течении фототоксической реакции врачи назначают топические глюкокортикоиды и нестероидные противовоспалительные средства для приёма внутрь. В более тяжёлых случаях аналгетики, проводят короткий системных глюкокортикоидов и цитостатиков (азатиоприна, циклофосфамида или циклоспорина).
При лечении фотосенсибилизации врачи Юсуповской больницы учитывают, что некоторые H1-блокаторы иногда сами по себе вызывают такую реакцию. Реакции фотосенсибилизации обычно разрешаются при применении защиты от ультрафиолетового излучения или после отмены препарата, вызывавшего их. Поскольку некоторые лекарственные средства присутствуют в коже длительное время, инсоляция способна спровоцировать развитие повторной реакции фотосенсибилизации даже через несколько недель после его отмены.
Чтобы избежать фотосенсибилизации, выполняйте следующие рекомендации врача:
- Выходя на улицу в весенне-летний период, пользуйтесь солнцезащитными средствами или отдавайте предпочтение дневному крему и декоративной косметике с ультрафиолетовыми фильтрами;
- Перед выходом на улицу не наносите на кожу питательный крем, так как в нём могут быть полиненасыщенные жирные кислоты и другие фотосенсибилизаторы;
- В солнечный день надевайте головной убор с широкими полями и старайтесь не проводить на солнце много времени;
- Косметические процедуры, которые сопровождаются отшелушиванием кожи, осуществляйте не в весенне-летние месяцы, а осенью или зимой;
- После процедуры пилинга защищайте кожу солнцезащитным кремом с максимальной степенью защиты (SPF больше 50);
- В весенне-летний период пользуйтесь косметикой, которая содержит антиоксиданты – витамины С, Е, растительные полифенолы, уменьшающие последствия влияния на кожу ультрафиолетового излучения;
- Тщательно оберегайте кожу от воздействия солнца при приеме лекарственных препаратов и пищевых добавок, которые обладают потенциальными фотосенсибилизирующими свойствами.
Лицам с высоким риском развития фотосенсибилизации врачи Юсуповской больницы советуют не применять парфюмерные средства, которые содержат фуранокумарины из натуральных источников (масло лаванды, бергамота, лимона, сандала, розмарина), которые могут повышать чувствительность кожи к солнечному свету. Амбра, которую используют для изготовления одеколонов и средств после бритья, также может стать причиной реакции фотосенсибилизации кожи. Не пользуйтесь губными помадами, которые содержат красители, способные вызывать фотосенсибилизацию. Выбирая средство, которое вы будете наносить на кожу в период активного солнечного воздействия, внимательно изучите его состав. Чтобы предотвратить фотосенсибилизацию, избегайте воздействия прямых солнечных лучей, не загорайте в часы высокой солнечной активности.
Фотодерматозы – группа заболеваний, обусловленных повышенной чувствительностью кожи к солнечному излучению.
Повышенная чувствительность кожи к солнечным лучам может возникать при заболеваниях внутренних органов (печени, надпочечников), при нарушении порфиринового обмена, витаминного баланса (гиповитаминоз РР), функции эндокринной системы (беременность, базедова болезнь). Также чувствительность к ультрафиолету может быть вызвана приемом некоторых лекарственных препаратов и воздействием других веществ.
Фотодерматозы разделяют на острые и хронические. Острые - солнечные ожоги, фототоксические реакции, фотоконтактный дерматит, солнечная крапивница, и др. Острые развиваются в результате инсоляции достаточно быстро - обычно в течение нескольких часов.
Хронические фотодерматозы развиваются менее остро и могут протекать упорно. Наиболее распространенный тип - полиморфные солнечные высыпания. Нередко хронические фотодерматозы связаны с другими заболеваниями (дерматозами или аутоиммунными заболеваниями), которые усиливаются при воздействии солнечных лучей. Другие виды хронических фотодерматозов: поздняя кожная порфирия, подострая кожная красная волчанка, дискоидная красная волчанка, оспа световая, пеллагра, стойкая световая реактивность, актинический ретикулоид.
В основе фотодерматоза лежат реакции, развивающиеся под воздействием веществ-фотосенсибилизаторов. Они могут быть экзогенными (внешнего происхождения) или эндогенными (внутреннего происхождения). Фотосенсибилизация вызывает различные воспалительные поражения кожи, возникающие даже после кратковременного воздействия на нее солнечных лучей.
Острые фотодерматозы
Солнечный ожог – наиболее частый тип фотодерматоза, который возникает у здорового человека при длительном воздействии на кожу ультрафиолетовых лучей. Через 30-60 минут после пребывания на солнце возникает интенсивное покраснение кожи, сопровождающееся жжением, зудом, болезненностью. Могут наблюдаться недомогание, головная боль, повышение температуры тела до 37-38 °С, тошнота. При тяжёлых ожогах отмечается припухлость кожи, на ней появляются пузырьки, заполненные прозрачной жидкостью. При обширных ожогах возможны тошнота, рвота, сильная жажда.
Симптомы солнечного ожога обычно проходят сами в течение 2-3 суток. При тяжелых ожогах следует обратиться к врачу.
Солнечная крапивница проявляется в виде уртикарной сыпи (розовых или красных зудящих волдырей). При отсутствии повторной инсоляции чаще проходит самостоятельно, иногда может быть нужно местное лечение или прием антигистаминных средств. Обычно достаточно защищать кожу от солнечного излучения, чтобы предотвратить солнечную крапивницу.
Экзогенные фотосенсибилизаторы – чаще всего это лекарственные препараты и химические вещества - вызывают фототоксические и фотоаллергические дерматитов с воспалением и высыпаниями, возникающим на открытых участках тела после воздействия солнечных лучей. К таким веществам относятся: деготь, сульфаниламидные препараты, отдушки, анилиновые красители, в частности эозин (входит в состав некоторых губных помад), псориазин, антипсориатикум, смолы, асфальт, каменноугольные масла, пек, свинец, фурокумарин, ряд растений (роза, клевер, водоросли, щавель, крапива, лебеда, лютиковые и другие луговые травы), некоторые духи, одеколоны, лосьоны, ореховое, бергамотовое, лавандовое масло и т. д. Развитию светочувствительности способствуют кислоты борная и салициловая, фенол, ртутные препараты, особенно белая осадочная ртуть. Эти вещества не рекомендуют использовать на открытых участках тела в весенне-летний период.
Фототоксические реакции могут быть вызваны лекарственными средствами и иными химическими соединениями. Такой фотодерматоз проявляется в виде покраснений, напоминающих солнечный ожог. Через несколько суток пораженная кожа начинает шелушиться. Возможны также отек, везикулы и пузыри.
Фотоаллергические реакции обусловлены иммунными механизмами – фотосенсибилизаторы образуют антигенные соединения, которые вызывают аллергическую реакцию. Такие реакции напоминают аллергический дерматит, часто сопровождаются сильным зудом, шелушением и утолщением кожи.
Лечение фотосенсибилизации в первую очередь заключается в устранении вызвавшего заболевание вещества и ограничении пребывания на солнце. При остром течении фототоксической реакции врач может назначить примочки, повязки, глюкокортикоиды для местного применения и нестероидные противовоспалительные средства внутрь. В тяжелых случаях могут потребоваться анальгетики и короткий курс глюкокортикоидов внутрь.
Хронические фотодерматозы
Полиморфный фотодерматоз - это самый частый среди фотодерматозов после солнечного ожога. Многие больные никогда не обращаются к врачу, поскольку высыпания чаще всего проходят самостоятельно. Заболевание возникает весной при первой инсоляции. В дальнейшем развивается толерантность к солнечному излучению, и сыпь самостоятельно проходит летом. На следующий год все повторяется. Полиморфный фотодерматоз проявляется красными зудящими папулами (узелками), которые нередко сливаются в бляшки. Из-за неравномерного слияния сыпь выглядит пятнистой. Чаще всего возникает на предплечьях, шее и груди.
Солнечная экзема и солнечная почесуха - заболевания, обусловленные нарушением порфиринового обмена в организме, характеризуются длительным рецидивирующим течением. Солнечная экзема отмечается летом, обостряется преимущественно после инсоляции; очаги локализуются на открытых участках кожи. Солнечное пруриго (летняя почесуха) возникает в виде зудящих узелков на лице и кистях у подростков; часто поражает и закрытые участки тела. Заболевание может сохраняться зимой.
Световая оспа возникает в виде пузырьков с вдавлением в центре на лице, тыле кистей и голенях в раннем детском возрасте; после завершения процесса остаются оспенновидные рубчики. Актинический ретикулоид напоминает стойкий фотодерматит.
Эти заболевания требуют постоянной защиты от солнечных лучей, часто - также консультации и лечения у дерматолога.
При тяжелом течении хронических фотодерматозов может быть необходимо медикаментозное лечение, направленное на снижение чувствительности кожи к воздействию солнечного излучения. Рекомендуется длительно применять хингамин или гидроксихлорохин в сочетании с витаминами группы В и кортикостероидными мазями.
Профилактика
Поскольку все фотодерматозы обусловлены инсоляцией, профилактика – ограничение воздействие ультрафиолетовых лучей - чрезвычайно важна для течения заболевания. Конечно, полностью исключить воздействие ультрафиолета невозможно, но разумные меры безопасности всегда эффективны.
При наличии хронических фотодерматозов следует максимально возможно ограничить инсоляцию, а также воздерживаться от проведения отпуска в южных странах.
В летнее время необходимо носить головные уборы и свободную легкую одежду, закрывающую тело. В послеполуденные часы следует оставаться в закрытых помещениях. При пребывании на солнце следует пользоваться солнцезащитной косметикой.
При фототоксических и фотоаллергических реакциях необходимо исключить контакт с веществом, вызывающим реакцию.
Врач может назначить препараты, имеющие фотозащитные свойства, например, никотиновую кислоту (витамин РР, витамин В3); парааминобензойную кислоту(витамин В7, витамин Н1 по химическому строению она близка к никотиновой кислоте); а также тиамин, кислоту пантотеновую, пиридоксин, цианокобаламин, рибофлавин.
В период обострения болезни рекомендуют молочно-растительную диету. Запрещают спиртные напитки.
Местно применяют салол, хинин, анестезин, кислоту парааминобензойную, метилурацил, ихтиол, цинковую пасту, ланолин.
Даже здоровым людям, не страдающим от фотодерматозов, следует применять солнцезащитные средства, не принимать солнечные ванны в послеполуденные часы и не проводить слишком много времени на открытом солнце, иначе риск получить солнечный ожог или даже фотоконтактный дерматит резко возрастает!
Перед началом применения любого препарата посоветуйтесь со специалистом и ознакомьтесь с инструкцией по применению.

Фоточувствительность – это гиперреакция кожи на солнечный свет. Она может быть идиопатической или может развиваться после воздействия определенных токсичных или аллергенных препаратов или химических веществ и иногда является одним из симптомов системного заболевания (например, системной красной волчанки, порфирии, пеллагры, пигментной ксеродермы). Диагноз ставится на основе клинических данных. Лечение зависит от типа фоточувствительности.
Помимо острых эффектов солнечного излучения Солнечный ожог Солнечные ожоги развиваются в результате избыточной экспозиции солнечного ультрафиолетового излучения, характеризуются эритемой, иногда сопровождаются болью и образованием пузырей. Лечение аналогично. Прочитайте дополнительные сведения и хронических эффектов солнечного излучения Хронические эффекты солнечного света Хроническое влияние солнечного света вызывает фотостарение, актинический кератоз и рак кожи. (См. также Обзор воздействия солнечного излучения (Overview of Effects of Sunlight)). Хроническое. Прочитайте дополнительные сведения может развиваться ряд менее распространенных реакций на инсоляцию. Несмотря на очевидность провоцирующего фактора, больных с выраженной фоточувствительностью необходимо обследовать для исключения системного или кожного заболевания, ассоциированного с повышенной фоточувствительностью, (например, системная красная волчанка Системная красная волчанка (СКВ) Системная красная волчанка – хроническое мультисистемное воспалительное заболевание аутоиммунной природы; поражает преимущественно молодых женщин. Наиболее часто заболевание проявляется артралгиями. Прочитайте дополнительные сведения , дерматомиозит Аутоиммунный миозит Аутоиммунный миозит характеризуется воспалительными и дегенеративными изменениями мышц (полимиозит) либо мышц и кожи (дерматомиозит). Проявления включают симметричную слабость, изредка чувствительность. Прочитайте дополнительные сведения и порфирия Обзор кожных порфирий Кожные порфирии обусловлены дефицитом (а в одном случае – избытком) некоторых ферментов пути биосинтеза гема (см. таблицу Субстраты и ферменты биосинтеза гема), приводящим к сравнительно постоянной. Прочитайте дополнительные сведения ).
Солнечная крапивница
У некоторых пациентов в месте воздействия солнечного света в течение нескольких минут развивается крапивница. Поражения обычно проходят в течение 24 часов. Редко при поражении больших площадей возможно развитие обморока, головокружения, осиплости и других общих симптомов. Этиология неясна, но могут участвовать эндогенные компоненты кожи, функционирующие как фотоаллергены, вызывая дегрануляцию тучных клеток, как и при других типах крапивницы. Солнечную крапивницу можно отличить от других типов крапивницы, поскольку волдыри развиваются только на открытых участках тела после воздействия ультрафиолета (УФ).
Солнечную крапивницу можно клиссифицировать на основании компонента УФ-спектра (УФ-А, УФ-В и видимый свет), вызывающего высыпания. При необходимости больным можно провести тестирование на участке кожи путем экспозиции естественного или искусственного света с определенной длиной волны (фотопробы).
Лечение солнечной крапивницы может быть довольно трудным и может включать H1-блокаторы, топические кортикостероиды и солнцезащитные средства. Если стандартная терапия не дает результата, можно попробовать снизить светочувствительность с помощью облучения узкополосным ультрафиолетом В или ПУВА-терапией (псорален + ультрафиолет A). Применение омализумаба (анти-IgE-терапия) дало успешные результаты у небольшого числа пациентов. Заболевание протекает хронически и может годами периодически обостряться, а затем ослабевать.
Химическая фоточувствительность
Известно более 100 веществ, которые при приеме внутрь или наружном нанесении усиливают склонность к развитию кожных реакций после экспозиции солнечного света. Ограниченное число ответственно за большинство реакций ( Некоторые вещества, вызывающие кожную фоточувствительность Некоторые вещества, вызывающие кожную фоточувствительность ). Реакции подразделяются на фототоксические и фотоаллергические. Фотопробы могут помочь в установлении диагноза. Лечение химической фоточувствительности включает применение наружных глюкокортикостероидных препаратов и исключение контакта с провоцирующим реакцию веществом.

При фототоксических реакциях абсорбирующие свет компоненты непосредственно образуют свободные радикалы и медиаторы воспаления, вызывая повреждение ткани, проявляющееся болью и эритемой (как при солнечном ожоге Солнечный ожог Солнечные ожоги развиваются в результате избыточной экспозиции солнечного ультрафиолетового излучения, характеризуются эритемой, иногда сопровождаются болью и образованием пузырей. Лечение аналогично. Прочитайте дополнительные сведения ). Для развития этой реакции не требуется предварительное воздействие солнечного света, она может возникнуть у любого человека, хотя степени проявления ее очень вариабельны. К типичным причинам фототоксических реакций относят наружные вещества (например, отдушки, каменноугольный деготь, содержащие фурокумарин растения [такие как лайм, сельдерей и петрушка], препараты, используемые для фотодинамической терапии) и принимаемые внутрь препараты (например, тетрациклины, тиазиды). Фототоксические реакции не затрагивают кожу, не подверженную воздействию солнца.
Фотоаллергические реакции – это иммунные реакции Обзор аллергических и атопических нарушений (Overview of Allergic and Atopic Disorders) Аллергические заболевания (в том числе атопические) и другие реакции гиперчувствительности являются следствием неадекватного или чрезмерно выраженного иммунного ответа на чужеродные антигены. Прочитайте дополнительные сведения IV типа. Абсорбция света вызывает структурные изменения в препарате или веществе, обеспечивающие его связывание с белками ткани, в результате чего вещество выступает в качестве гаптена, делая комплекс аллергенным. Необходима предварительная экспозиция аллергена. Реакция обычно экзематозная с эритемой, шелушением, зудом и иногда образованием везикул. Обычно фотоаллергические реакции вызывают лосьоны после бритья, солнцезащитные средства и сульфаниламиды. Фотоаллергия встречаеться реже, чем фототоксичность и реакция может распространяться на закрытые участки кожного покрова.
Полиморфный фотодерматоз
Полиморфный фотодерматоз является обычной фоточувствительной реакцией на УФ и, иногда, видимый свет. Вероятно, это не связано с системным заболеванием или приемом лекарственных препаратов. Данные о заболевании в семье некоторых пациентов предполагают генетический фактор риска.
Высыпания возникают на открытых участках кожного покрова, обычно через 30 минут (до нескольких часов) после экспозиции; однако иногда высыпания не возникают в течение нескольких дней. Высыпания сопровождаются зудом, покраснением и часто представлены папулами, но возможны высыпания в виде папуловезикул или бляшек. Они чаще наблюдаются у женщин и проживающих в северном климате при первом воздействии солнечного света весной или летом по сравнению с людьми, подверженными действию солнечного света в течение всего года. Высыпания часто регрессируют в течение нескольких дней или нескольких недель.
Диагноз полиморфного фотодерматоза устанавливается на основании данных анамнеза, осмотра кожи и исключения других фоточувствительных дерматозов. Для диагностики иногда требуется провокация высыпаний в ходе фото больным может помочь десенсибилизация пробы без приема пациентом препаратов с фотосенсибилизирующим эффектом.

Часто высыпания самостоятельно спонтанно регрессируют летом. Профилактические меры Профилактика Кожа может реагировать на солнечный свет хроническими (например, дерматогелиоз [фотостарение], актинический кератоз) или острыми (например, фоточувствительность, солнечный ожог) изменениями. Прочитайте дополнительные сведения включают использование солнцезащитного крема широкого спектра, и уменьшение воздействия солнечного излучения. Более тяжелым пациентам в начале весны может помочь десенсибилизация дозированной экспозицией УФ-света на фоне приема низкой дозы псоралена и фототерапии спектром УФ-А (ПУВА― Фототерапия Фототерапия Псориаз – это воспалительное заболевание, сопровождающееся образованием чаще всего эритематозных папул и бляшек с четкими границами и серебристыми чешуйками на поверхности. В развитии заболевания. Прочитайте дополнительные сведения ) или узкополосной фототерапии УФ-В (312 нм). Слабо выраженную сыпь лечат местными кортикостероидами. Больным с тяжелым течением заболевания, нарушающим трудоспособность, может потребоваться лечение пероральными иммуносупрессантами, включая преднизолон, азатиоприн, циклоспорин или гидроксихлорохин.

Некоторые данные свидетельствуют о том, что антиоксиданты, такие как натуральный экстракт тропического папоротника Polypodium leucotomos, могут помочь предотвратить полиморфный фотодерматоз, но необходимы дальнейшие исследования (1) Общие справочные материалы Фоточувствительность – это гиперреакция кожи на солнечный свет. Она может быть идиопатической или может развиваться после воздействия определенных токсичных или аллергенных препаратов или химических. Прочитайте дополнительные сведения .
Общие справочные материалы
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Читайте также:

