Что такое экзема легких и как ее лечить
Обновлено: 27.04.2024
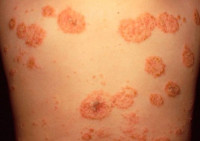
Монетовидная экзема (нуммулярная экзема) – зудящий хронический дерматит, являющийся разновидностью микробной экземы. Клинически проявляется высыпанием округлых ярко-красных монетовидных бляшек с чёткими границами, возвышающихся над здоровой кожей, ограниченных краевой каймой из эпителиальных клеток – остатков вскрывшихся везикул. Процесс сопровождается зудом, появляются расчёсы, присоединяется вторичная инфекция, образуются корки. Монетовидную экзему диагностируют клинически, при подозрении на инфекционную составляющую проводят микробиологическое исследование эпидермальных мазков. Лечение десенсибилизирующее, противовоспалительное.
Общие сведения
Монетовидная экзема – разновидность микробной экземы неясной этиологии, характеризующаяся генерализированными округлыми зудящими очагами. Заболевание широко распространено в дерматологии, составляет около 10% от общего количества дерматозов. У пациентов с ослабленной иммунной системой доля патологии возрастает. Возможно, это связано с тем, что монетовидная экзема полиэтиологична, но всегда имеет инфекционную составляющую, оказывающую негативное влияние на состояние иммунной системы. Кроме того, у больных монетовидной экземой выявляется предрасположенность к нарушениям иммунной регуляции и сопутствующим заболеваниям желудочно-кишечного тракта, в котором расположено около 80% иммунных клеток.
Дерматит одинаково часто встречается у мужчин и у женщин. Может диагностироваться в любом возрасте, пик заболеваемости приходится на период 30-50 лет. Расовая предрасположенность и эндемичность не выявляются. Монетовидная экзема развивается в любое время года, обостряется в период ОРВИ и ОРЗ. Заболевание является разновидностью экземы и входит в группу микробных экзем. Свое название патология получила из-за небольших округлых очагов, по форме напоминающих монеты. Современные дерматологи считают, что при данной форме экземы нарушено клеточное и гуморальное звено иммунитета, что заставляет сенсибилизированную кожу в ответ на действие любого антигена отвечать локальным иммунным воспалением в виде монетовидных очагов.

Причины монетовидной экземы
Любая форма экземы гетерогенна. Факторами, способствующими развитию монетовидной экземы, являются тонзиллит, кариес, гипергидроз, туберкулёз, некорректно принимаемые лекарственные препараты, соматические заболевания и стрессы, которые на фоне наследственной предрасположенности снижают иммунитет организма и вызывают развитие патологического процесса. Однако полной ясности в этиологии заболевания нет. Поскольку монетовидная экзема является разновидностью микробной экземы, причиной поражения кожи считаются бактерии, к которым сенсибилизирован организм.
Кожа при монетовидной экземе постоянно находится в состоянии готовности к активному взаимодействию с чужеродным антигеном. Особенностью такой аллергизации является постепенный переход от моновалентности к поливалентности. Вначале кожа даёт реакцию на один антиген, а со временем начинает реагировать на множество раздражителей. Вероятно, это происходит из-за наследственной предрасположенности. Генетика определяет мультифакторное наследование с выраженной экспрессивностью и пенетрантностью генов. Если болен один из родителей, вероятность развития экземы у ребёнка составляет 40%, если оба – 60%. Большую роль в возникновении монетовидной экземы играет несостоятельность пищеварительного тракта с ферментопатиями, дискинезиями и нарушенными мембранными барьерами, приводящими к прямому попаданию в организм чужеродных антигенов в виде нерасщеплённых, не до конца переваренных белков.
Иммунный механизм развития экзематозного процесса заключается в возникновении аллергической реакции антиген-антитело на уровне эпидермиса и дермы. В эпидермисе присутствуют эпителиальные клетки – кератиноциты. В дерме преобладают лимфоциты и тучные клетки. Лимфоидная популяция, состоящая из Т-хелперов и Т-киллеров, начинает процесс сенсибилизации наследственно аллергизированной кожи. Кератиноциты, выполняющие роль иммунорегуляторов, немедленно экспрессируют МНС II класса, которые обеспечивают взаимодействие между Т-лимфоцитами и макрофагами в процессе иммунного ответа. Избыток антител деструктирует кожу, иммунные реакции переходят в разряд аутоиммунных.
Вовлечение в процесс эпидермиса приводит к нарушению его защитной функции, облегчает проникновение в дерму инфекционного начала, которое дополнительно сенсибилизирует кожу, вызывает воспаление, повреждает клетки эпидермиса и дермы. Дермальные и эпителиальные клетки начинают вырабатывать цитокины и медиаторы, усугубляющие воспаление и сенсибилизацию сверхчувствительной кожи. Начинает преобладать стадия экссудации. Эпидермис и дерма отекают, сосуды дермы компенсаторно расширяются. Клинически это проявляется красной эритемой, на поверхности которой возникает полиморфная сыпь.
Симптомы монетовидной экземы
Типичная клиника монетовидной экземы отличается появлением розовой эритемы на фоне неизменённой кожи. Элемент имеет овальную форму, напоминает пятак диаметром до 3 см с чёткими очертаниями, возвышается над уровнем здоровой кожи. Появление пятна сопровождается невыносимым зудом. Типичное расположение эритемы – кожа конечностей.
Почти сразу на поверхности гиперемированного пятна возникают первичные элементы сыпи: серозные буллы, папулы и узелки, отражающие картину истинного экзематозного полиморфизма. Зуд заставляет больных расчёсывать воспалённую поверхность, в результате образуются экскориации, покрывающиеся геморрагическими корками. Одновременно уже существующие везикулы вскрываются, обнажая эрозивные поверхности, присоединяется вторичная инфекция. Оставшиеся и вновь подсыпающие везикулы трансформируются в пустулы и тоже вскрываются, образуя эрозии с гнойными «жирными» корками. Папулы сливаются между собой, формируют бляшки, по периметру которых отчётливо заметна фестончатая кайма из остатков эпителиальных клеток.
Высыпания могут распространяться на туловище и ягодичную область. При этом высыпавшие буллы вскрываются, оставляя открытые эрозивные поверхности, сочащиеся серозной жидкостью. Начинается процесс мокнутия. Крупные эрозии объединяются между собой, новые подсыпания не появляются, острота процесса понемногу снижается. «Серозные колодцы» подсыхают, на их поверхности образуются толстые жёлтые корки. Если в процесс вмешивается стафилококковая инфекция, при надавливании из-под таких корок выделяется гной.
В отличие от папул бляшки не сливаются, но стафилококк может обсеменить их периметр пустулами. При травматизации такого элемента происходит распространение процесса «отсевами» аллергидов, состоящих из вторичных булл, эритем и узелков. Вторичные аллергиды, объединяясь, образуют мокнущие эрозии. При дальнейшем распространении процесса и усугублении тяжести воспалительного компонента наблюдается ухудшение общего состояния пациента. При стихании воспалительных явлений кожа подсыхает, на ней могут появляться трещины. При частом чередовании ремиссий и обострений возможна трансформация монетовидной экземы в истинную.
Диагностика монетовидной экземы
Диагностика монетовидной экземы не вызывает затруднений. Диагноз выставляется дерматологом на основании клинической картины и данных анамнеза. С учётом сопутствующей патологии обязательно назначается стандартное лабораторное обследование: ОАК, ОАМ, биохимия. Пациенты консультируются гастроэнтерологом, неврологом, аллергологом, эндокринологом.
Гистопатология нетипична, морфологическое исследование осуществляется только для дифференциальной диагностики. Осложнённые формы требуют проведения иммуноферментного и аллергологического исследования сыворотки крови на антитела (специфические IgE/IgG, общий IgE). При подозрении на присоединение инфекции назначают микробиологические исследования эпидермальных мазков. При вторичном инфицировании проводят культуральное исследование с целью идентификации возбудителя и определения его чувствительности к антибиотикам. Дифференцируют монетовидную экзему с дерматитами, псориазом, чесоткой и дерматомикозами.
Лечение и профилактика монетовидной экземы
Монетовидная экзема – один из самых резистентных к терапии дерматитов. Целью лечения является достижение стойкой ремиссии. Прежде всего, необходимо санировать очаги хронической инфекции, откорректировать соматическую патологию, нормализовать работу нервной, эндокринной и пищеварительной систем.
Для снятия стресса используют седативные средства (лучше – на основе природных компонентов), применяют транквилизаторы, антидепрессанты, нейролептики, фиточаи и травяные настои. Десенсибилизацию организма проводят путем внутривенных вливаний солей натрия и кальция. Назначают десенсибилизирующие препараты. В осложнённых случаях показаны топические стероиды (по индивидуальным схемам короткими курсами), антибактериальные препараты, дезинтоксикационные и плазмозамещающие средства. Для предупреждения обострения назначают курс гистаглобулина. Дополнительно возможно использование витаминотерапии, препаратов очищенной серы и ферментов, улучшающих работу пищеварительного тракта. Для профилактики дисбактериоза показаны бифидосодержащие и лактосодержащие средства.
Тактика наружного лечения зависит от степени тяжести процесса. При выраженном мокнутии хороший результат дают гормональные аэрозоли, влажно высыхающие повязки, противовоспалительные примочки, антибактериальные и вяжущие препараты на основе цинка. При стихании процесса применяют мази с топическими стероидами, антибактериальными и антисептическими средствами. Топические стероиды эффективны и при зуде. Пиодермические наслоения лечат антибактериальной терапией внутрь и наружно в зависимости от распространённости поражения кожного покрова. Хороший эффект даёт УФО, ПУВА-терапия, фотофорез, ультрафонофорез, УВЧ-терапия, магнито-, озоно-, оксигенотерапия, иглорефлексотерапия, лечебные грязи, аппликации парафина. В тяжёлых случаях подключают гемосорбцию и плазмаферез.
Профилактика заключается в соблюдении режима питания с исключением потенциальных аллергенов. Следует ограничить контакты с косметическими средствами и бытовой химией, носить бельё из натуральных тканей, регулярно наблюдаться у дерматолога. Прогноз зависит от тяжести патологии и в целом рассматривается как относительно благоприятный с учётом нарушения качества жизни.
Эмфизема легких – это хроническое неспецифическое заболевание легких, в основе которого лежит стойкое, необратимое расширение воздухоносных пространств и повышенное вздутие легочной ткани дистальнее концевых бронхиол. Эмфизема легких проявляется экспираторной одышкой, кашлем с небольшим количеством слизистой мокроты, признаками дыхательной недостаточности, рецидивирующими спонтанными пневмотораксами. Диагностика патологии проводится с учетом данных аускультации, рентгенографии и КТ легких, спирографии, анализа газового состава крови. Консервативное лечение эмфиземы легких включает прием бронхолитиков, глюкокортикоидов, кислородотерапию; в некоторых случаях показано резекционное хирургические вмешательство.
МКБ-10
Общие сведения
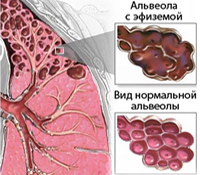
Эмфизема легких (от греч. emphysema - вздутие) – патологическое изменение легочной ткани, характеризующееся ее повышенной воздушностью, вследствие расширения альвеол и деструкции альвеолярных стенок. Эмфизема легких выявляется у 4% пациентов, причем у мужчин встречается в 2 раза чаще, чем у женщин. Риск развития эмфиземы легких выше у пациентов с хроническими обструктивными заболеваниями легких, особенно после 60 лет. Клиническая и социальная значимость эмфиземы легких в практической пульмонологии определяется высоким процентом развития сердечно-легочных осложнений, нетрудоспособности, инвалидизации больных и возрастающей летальностью.

Причины
Любые причины, приводящие к хроническому воспалению альвеол, стимулируют развитие эмфизематозных изменений. Вероятность развития эмфиземы легких повышается при наличии следующих факторов:
- врожденной недостаточности α-1 антитрипсина, приводящей к разрушению протеолитическими ферментами альвеолярной ткани легких;
- вдыхании табачного дыма, токсичных веществ и полютантов;
- нарушениях микроциркуляции в тканях легких;
- бронхиальной астме и хронических обструктивных заболеваниях легких;
- воспалительные процессы в респираторных бронхах и альвеолах;
- особенностей профессиональной деятельности, связанных с постоянным повышением давления воздуха в бронхах и альвеолярной ткани.
Патогенез
Под воздействием данных факторов происходит повреждение эластической ткани легких, снижение и утрата ее способности к воздухонаполнению и спадению. Переполненные воздухом легкие приводят к слипанию мелких бронхов при выдохе и нарушениям легочной вентиляции по обструктивному типу. Формирование клапанного механизма при эмфиземе легких вызывает вздутие и перерастяжение тканей легкого и формирование воздушных кист – булл. Разрывы булл могут вызывать эпизоды рецидивирующего спонтанного пневмоторакса.
Эмфизема легких сопровождается значительным увеличением легких в размерах, которые макроскопически становятся похожими на крупнопористую губку. При исследовании эмфизематозной легочной ткани под микроскопом наблюдается деструкция альвеолярных перегородок.
Классификация
Эмфизема легких подразделяется на первичную или врожденную, развивающуюся как самостоятельная патология, и вторичную, возникшую на фоне других заболеваний легких (чаще бронхита с обструктивным синдромом). По степени распространенности в легочной ткани выделяют локализованную и диффузную формы эмфиземы легких.
По степени вовлечения в патологический процесс ацинуса (структурно-функциональной единицы легких, обеспечивающей газообмен, и состоящей из разветвления терминальной бронхиолы с альвеолярными ходами, альвеолярными мешками и альвеолами) различают следующие виды эмфиземы легких:
- панлобулярную (панацинарную) - с поражением целого ацинуса;
- центрилобулярную (центриацинарную) – с поражением респираторных альвеол в центральной части ацинуса;
- перилобулярную (периацинарную) – с поражением дистальной части ацинуса;
- околорубцовую (иррегулярную или неравномерную);
- буллезную (буллезную болезнь легких при наличии воздушных кист - булл).
Особо выделяют врожденную долевую (лобарную) эмфизему легких и синдром Маклеода – эмфизему с неясной этиологией, поражающую одно легкое.
Симптомы эмфиземы легких
Ведущим симптомом эмфиземы легких является экспираторная одышка с затрудненным выдохом воздуха. Одышка носит прогрессирующий характер, возникая сначала при нагрузке, а затем и в спокойном состоянии, и зависит от степени дыхательной недостаточности. Пациенты с эмфиземой легких делают выдох через сомкнутые губы, одновременно надувая щеки (как бы «пыхтят»). Одышке сопутствует кашель с выделение скудной слизистой мокроты. О выраженной степени дыхательной недостаточности свидетельствуют цианоз, одутловатость лица, набухание вен шеи.
Пациенты с эмфиземой легких значительно теряют в весе, имеют кахектичный вид. Потеря массы тела при эмфиземе легких объясняется большими энергозатратами, расходуемыми на интенсивную работу дыхательных мышц. При буллезной форме эмфиземы легких возникают повторные эпизоды спонтанного пневмоторакса.
Осложнения
Прогрессирующее течение эмфиземы легких приводит к развитию необратимых патофизиологических изменений в сердечно-легочной системе. Спадение мелких бронхиол на выдохе приводит к нарушениям легочной вентиляции по обструктивному типу. Деструкция альвеол вызывает уменьшение функциональной легочной поверхности и явления выраженной дыхательной недостаточности.
Редукция сети капилляров в легких влечет за собой развитие легочной гипертензии и возрастание нагрузки на правые отделы сердца. При нарастающей правожелудочковой недостаточности возникают отеки нижних конечностей, асцит, гепатомегалия. Неотложным состоянием при эмфиземе легких является развитие спонтанного пневмоторакса, требующее дренирования плевральной полости и аспирации воздуха.
Диагностика
В анамнезе пациентов с эмфиземой легких отмечаются большой стаж курения, профессиональные вредности, хронические или наследственные заболевания легких. При осмотре пациентов с эмфиземой легких обращает внимание увеличенная, бочкообразная (цилиндрической формы) грудная клетка, расширенные межреберные промежутки и эпигастральный угол (тупой), выпячивание надключичных ямок, поверхностное дыхание с участием вспомогательной дыхательной мускулатуры.
Перкуторно определяется смещение нижних границ легких на 1-2 ребра книзу, коробочный звук по всей поверхности грудной клетки. Аускультативно при эмфиземе легких выслушивается ослабленное везикулярное («ватное») дыхание, глухие сердечные тона. В крови при выраженной дыхательной недостаточности выявляется эритроцитоз и повышение гемоглобина.
- Рентгендиагностика. При рентгенографии легких определяется повышение прозрачности легочных полей, обедненный сосудистый рисунок, ограничение подвижности купола диафрагмы и ее низкое расположение (спереди ниже уровня VI ребра), почти горизонтальное положение ребер, сужение сердечной тени, расширение загрудинного пространства. С помощью КТ легких уточняется наличие и расположение булл при буллезной эмфиземе легких.
- Исследование ФВД. Высокоинформативно при эмфиземе легких исследование функции внешнего дыхания: спирометрия, пикфлоуметрия и др. На ранних этапах развития эмфиземы легких выявляется обструкция дистальных отрезков дыхательных путей. Проведение теста с ингаляторами-бронходилататорами показывает необратимость обструкции, характерную для эмфиземы легких. Также при ФВД определяется снижение ЖЕЛ и пробы Тиффно.
- Лабораторные тесты. Анализ газового состава крови выявляет гипоксемию и гиперкапнию, клинический анализ – полицитемию (увеличение Hb, эритроцитов, вязкости крови). В план обследования необходимо включать анализ на α -1-ингибитор трипсина.
Лечение эмфиземы легких
Консервативная терапия
Специфическое лечение отсутствует. Первостепенным является устранение предрасполагающего к эмфиземе фактора (курения, вдыхания газов, токсических веществ, лечение хронических заболеваний органов дыхания).
Лекарственная терапия при эмфиземе легких симптоматическая. Показано пожизненное применение ингаляционных и таблетированных бронхолитиков (сальбутамола, фенотерола, теофиллина и др.) и глюкокортикоидов (будесонида, преднизолона). При сердечной и дыхательной недостаточности проводят оксигенотерапию, назначают диуретики. В комплекс лечения эмфиземы легких включают дыхательную гимнастику.
Хирургическое лечение
Хирургическое лечение эмфиземы легких заключается в проведении операции по уменьшению объема легких (торакоскопической буллэктомии). Суть метода сводится к резекции периферических участков легочной ткани, что вызывает «декомпрессию» остальной части легкого. Наблюдения за пациентами после перенесенной буллэктомии показывают улучшение функциональных показателей легких. Пациентам с эмфиземой легких показана трансплантация легких.
Прогноз и профилактика
Отсутствие адекватной терапии эмфиземы легких приводит к прогрессированию заболевания, нетрудоспособности и ранней инвалидизации вследствие развития дыхательной и сердечной недостаточности. Несмотря на то, что при эмфиземе легких происходят необратимые процессы, качество жизни пациентов можно повысить постоянно применяя ингаляционные препараты. Оперативное лечение буллезной эмфиземы легких несколько стабилизирует процесс и избавляет пациентов от рецидивирующих спонтанных пневмотораксов.
Существенным моментом профилактики эмфиземы легких является антитабачная пропаганда, направленная на предупреждение и борьбу с курением. Также необходимы раннее выявление и лечение пациентов с хроническим обструктивным бронхитом. Пациенты, страдающие ХОБЛ, подлежат наблюдению пульмонолога.
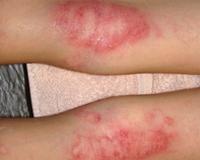
Мокнущая экзема — это острая форма экземы, которая протекает с выраженным экссудативным компонентом. Она проявляется отечностью, гиперемией кожи, образованием множественных везикулярных высыпаний и эрозий, сливающихся в очаги мокнутия. Для диагностики дерматоза проводится комплексное лабораторное обследование, гистологическое исследование биоптатов пораженных участков кожи, консультации смежных специалистов. Для купирования острой формы мокнущей экземы показано местное применение вяжущих препаратов, системное лечение антигистаминными, гипосенсибилизирующими, противовоспалительными средствами.
МКБ-10
Общие сведения
Экзема — самое распространенное кожное заболевание, на долю которого приходится 25-40% всех кожных патологий. Термин «мокнущая экзема» не используется в официальных классификациях, поскольку он отражает один из этапов островоспалительной кожной реакции, которая возникает при острой стадии различных клинических форм патологического процесса. Лечение дерматоза представляет сложную задачу ввиду хронического течения, частых рецидивов, сложного этиопатогенеза, поэтому болезнь не теряет своей актуальности в практической дерматологии.

Причины
Конкретные этиологические факторы болезни до сих по не установлены. Согласно современной общепринятой концепции, мокнущая экзема представляет собой мультифакториальное кожное поражение, протекающее с нарушениями функций эпидермиса. Она развивается при сочетании эндогенных и экзогенных провоцирующих факторов, основными из которых являются следующие:
- Генетическая предрасположенность. Если патология диагностирована у одного из родителей, риск заболеть составляет 40%, при наличии заболевания у обоих родителей — повышается до 50-60%. Отягощенная наследственность проявляется определенными генами HLA, которые контролируют иммунный ответ.
- Экзогенные факторы. Заболевание провоцируется негативным воздействием химических веществ (бытовая химия, профессиональные вредности), физических факторов (повышенная инсоляция, температурные перепады), аллергизацией при употреблении некоторых продуктов питания, лекарственных препаратов.
- Инфекционно-аллергические факторы. Дерматоз может возникать при попадании в организм бактериальных или грибковых агентов извне. Нередко он начинается на фоне хронических очагов инфекции, особенно при отсутствии адекватного лечения. Во втором случае появления экзематозных симптомов вызвано хронической сенсибилизацией организма к антигенным детерминантам микробов.
- Неврологические нарушения. Функциональные нервные расстройства с преобладанием парасимпатических влияний повышают вероятность появления мокнущих высыпаний. Патология периферических нервов, сопровождающаяся ухудшением микроциркуляции, провоцирует возникновение клинических симптомов в пораженной зоне.
- Соматические заболевания. Стимулируют развитие кожного поражения и отягощают его течение при несоблюдении схемы лечения многие патологии внутренних органов: желудочно-кишечного тракта, панкреатобилиарной системы, мочевыделительной системы. Важная роль отводится нейроэндокринным нарушениям, метаболическим расстройствам, возникающим вследствие поражения желез внутренней секреции.
Патогенез
Основной патогенетический компонент мокнущей экземы — иммунное воспаление в коже, протекающее по типу реакции замедленного типа. В его формировании выделяют 4 предрасполагающих фактора: нарушения клеточного и гуморального иммунитета, сенсибилизация к эндо- или экзоантигенам, изменение функции ЦНС, генетически обусловленные особенности иммунного ответа.
Образование типичных мокнущих поражений кожного покрова связывают с дисфункцией Т-лимфоцитов, которые выделяют в ткани провоспалительные вещества: интерлейкины, интерферон, фактор некроза опухолей. Одновременно усиливается выброс лейкотриенов, простагландинов, гистамина, что завершается острой воспалительной реакцией с преобладаем экссудативного компонента.
В патогенезе дерматоза немаловажную роль играют иммунологические расстройства, ассоциированные с конкретными антигенами главного комплекса гистосовместимости. У пациентов снижается активность Т-лимфоцитов хелперов и супрессоров, что проявляется угнетением иммунологической реактивности. Вследствие этого происходит активация хронической инфекции, замедляется выведение антигенов из организма.
Также в механизме развития мокнущей экземы выделяют снижение активности неспецифических защитных факторов — комплемента, лизоцима, фагоцитов. При этом повышается риск присоединения вторичной инфекции, осложненного течения болезни. Отягощает ситуацию аллергическая перестройка организма, из-за которой кожа приобретает повышенную поливалентную чувствительность к антигенам.
Классификация
На сегодня отсутствует общепринятая систематизация, что обусловлено разнообразием клинических вариантов патологии, разными точками зрения экспертов на причины и механизмы формирования дерматоза, подбор схем лечения. Практикующие дерматологи используют несколько вариантов классификации, при которых учитываются следующие признаки:
- По течению процесс бывает острым, подострым, хроническим.
- По клиническим проявлениям болезнь подразделяется на истинную, микробную, детскую, профессиональную, варикозную формы.
- По классификации Хорнштейна существует экзогенная, эндогенная, дисрегуляторная экзема.
- По классификации Американской академии дерматовенерологии выделяются конкретные нозологические единицы дерматоза (астеатотическая экзема, нумулярный дерматит, белый питириаз и т. д.).
Симптомы мокнущей экземы
Мокнущая экзема манифестирует покраснением и отечностью кожи с последующим появлением высыпаний в виде мелких пузырьков. При механическом воздействии или самопроизвольно везикулы лопаются, обнажая эрозии с интенсивным мокнутием. Характерным симптомом острой формы дерматоза являются «серозные колодцы» — эрозии, из глубины которых выделяется прозрачная или слегка желтоватая жидкость.
Постепенно мокнущие поверхности подсыхают с образованием тонких корок. Одновременно с этим на пораженных участках могут появляться папулы — мелкие розовые узелки, пустулы со стерильным содержимым. Присутствие на кожном покрове различных морфологических элементов называется истинным полиморфизмом сыпи, этот признак считается типичным для истинной (идиопатической) экземы, не встречается при других формах дерматоза.
Из субъективных ощущений без лечения на первое место выходит сильный кожный зуд, вследствие которого больные расчесывают кожу до крови, усугубляя течение процесса. Зачастую в результате интенсивного зуда возникают нарушения работоспособности, раздражительность, сон становится прерывистым и не снимает усталость. Обширные мокнущие эрозии сопровождаются болезненностью, которая усиливается при соприкосновении пораженной кожи с одеждой.
В клинической картине мокнущего дерматоза выделяют особенности, связанные с конкретной формой. Истинная экземы характеризуется симметричным расположением элементов с их локализацией на коже туловища, верхних и нижних конечностей. Для микробного поражения типичны асимметричные очаги мокнущих высыпаний на нижних конечностях. При детской форме очаги мокнутия имеют блестящую, гиперемированную поверхность.
Осложнения
В периоде мокнутия пораженная кожа представляет открытую раневую поверхность, которая становится хорошими входными воротами для патогенных микроорганизмов. Поэтому самым распространенным осложнением в остром периоде без лечения является присоединение вторичной бактериальной инфекции, наиболее часто вызванной стафилококками или стрептококками. В тяжелых случаях возникает флегмона, регионарный лимфаденит.
У больных с длительным стажем патологии мокнущие элементы и расчесы приводят к утолщению кожи, усилению кожного рисунка, гиперпигментации, повышенной сухости. Такие дерматологические изменения приносят дискомфорт, поскольку кожа теряет эластичность, формируется значимый косметический дефект, что особенно беспокоит женщин.
Диагностика
Данные анамнеза и кожные проявления дерматоза дают врачу-дерматологу ценную информацию для постановки диагноза и выбора лечения. Наличие множественных эрозий, серозного отделяемого, сероватых корок является подтверждением мокнущей стадии экземы. В сомнительных случаях, а также для выявления возможных первопричин болезни показаны:
- Гистологический анализ. На мокнущей стадии в биоптатах кожи определяется спонгиоз, мелкие везикулы, внутриклеточный отек эпидермиса. В структуре дермы наблюдается лимфоидно-клеточная инфильтрация вокруг сосудов, расширение поверхностной сети капилляров.
- Анализы крови. Для подтверждения инфекционно-аллергической этиологии измеряется уровень иммуноглобулина Е, производится аллергологическое исследование для обнаружения антител к специфическим антигенам. Чтобы оценить общее состояние здоровья, назначается клинический, биохимический анализ крови.
- Микробиологические исследования. При подозрении на микробную экзему, осложнении процесса вторичной инфекцией необходим бакпосев отделяемого кожных элементов. По его результатам устанавливают точный вид патогенного возбудителя, чувствительность к антибактериальным препаратам, подбирают подходящее для лечения средство.
- Консультации специалистов. Если при первичной диагностике у человека присутствуют признаки поражения внутренних органов, которые потенциально могли стать провоцирующим фактором мокнущего дерматоза, дальнейшее обследование и лечение проводится с участием профильных врачей. Чаще всего требуется помощь гастроэнтеролога, психоневролога, эндокринолога.
Лечение мокнущей экземы
Системная терапия
Терапия мокнущей экземы подбирается индивидуально с учетом предположительных причин развития заболевания, степени тяжести клинических проявлений, наличия у больного сопутствующих патологий или осложнений. Для уменьшения сенсибилизации организма больным рекомендуется соблюдать гипоаллергенную диету, из которой исключают жирные сорта рыбы и мяса, устрицы и другие морепродукты, кофе и какао-продукты, цитрусовые, томаты, бобовые.
Если обострение болезни связано с воздействием экзогенных факторов, их устранение является необходимым условием для успешности лечения. Учитывая конкретную ситуацию, пациентам может потребоваться сменить место работы, исключить бытовые аллергены, переехать в более подходящие климатические условия. Комплексное лечение мокнущего аллергодерматоза требует применения ряда препаратов:
- Антигистаминные средства. Для ликвидации кожного зуда в острой фазе применяются гистаминоблокаторы первого поколения, а после купирования симптоматики возможно продолжение лечения медикаментами второго и третьего поколения.
- Десенсибилизирующие препараты. Используются растворы кальция, натрия тиосульфат. Лечение уменьшает проницаемость сосудов, оказывает противовоспалительный эффект, нормализует метаболические реакции в дерме.
- Стабилизаторы клеточных мембран. Чтобы усилить эффективность антигистаминных препаратов, показано лечение стабилизаторами мембран тучных клеток. Некоторые авторы советуют применять полиненасыщенные жирные кислоты омена-3 для нормализации структуры мембран клеток.
- Глюкокортикостероиды. При генерализованных формах мокнущей экземы, отсутствии эффекта от других вариантов лечения применяются гормоны в режиме пульс-терапии или длительного приема.
- Иммунокорригирующие средства. Рациональная иммунокоррекция назначается для облегчения состояния при непрерывно рецидивирующей форме мокнущей экземы. Лечение включает препараты тимуса, стимуляторы лейкопоэза.
- Антибиотики. Лечение антибактериальными средствами требуется при микробной форме дерматоза и доказанной инфекционно-аллергической природе болезни.
Поскольку в патогенезе мокнущей экземы играют роль различные соматические нарушения, лечение включает коррекцию этих патологий. Чтобы нормализовать работу пищеварительного тракта, целесообразно использовать заместительную ферментную терапию, пробиотики и синбиотики, витаминно-минеральные комплексы. Чтобы сбалансировать состояние центральной нервной системы, в схему лечения включаются легкие седативные средства, по отдельным показаниям назначаются транквилизаторы, антидепрессанты.
Местная терапия
В фазе мокнутия используются примочки с вяжущими препаратами, которые уменьшают экссудацию, способствуют более быстрому появлению корочек и регрессу болезни. В острой стадии назначаются ежедневные процедуры длительностью 1-1,5 часа, которые предполагают постоянную смену повязок по мере их подсыхания. Затем переходят к нанесению мазей с топическими кортикостероидами, антисептиками, ингибиторами кальциневрина.
Из физиотерапевтических методов лечения наибольшую результативность показывает селективная ультрафиолетовая терапия, во время которой облучение проводится светом узкого диапазона (311 нм). Также выполняется низкоинтенсивное лазерное облучение красного или инфракрасного спектра, электропунктура биологически активных точек, локальная гипертермия. На этапе ремиссии хороший эффект дает озонотерапия, бальнеотерапия, пелоидотерапия.
Прогноз и профилактика
Правильное лечение мокнущей острой экземы дает возможность быстро купировать кожную симптоматику и улучшить состояние пациентов в целом, поэтому прогноз благоприятный. Спустя 5-6 дней интенсивной терапии уменьшается выраженность зуда, сокращается объем кожных поражений, а выздоровление в неосложненных случаях наступает спустя 3-4 недели. Менее оптимистичный прогноз при развитии экземы у страдающих иммуносупрессией, хроническими патологиями.
Профилактика болезни предполагает соблюдение личной гигиены, исключение типичных пищевых, бытовых и профессиональных аллергенов. Пациентам с экземой в ряде случаев помогает молочно-растительная диета. Обязательными превентивными мерами являются лечение сопутствующих расстройств и правильный уход за кожей тела: применение смягчающих кремов, мягких очищающих продуктов, избегание массажа сухой щеткой и других агрессивных воздействий.
2. Экзема в практике семейного врача: клинические формы, дифференциальный диагноз, лечение/ Е.А. Бардова// Клиническая иммунологии, аллергологии, инфектологии. — 2013. — №1.

Эмфизема легких связана с нарушением газообмена и патологическим расширением воздушных пространств на фоне значительных морфологических изменений в тканях альвеол. Указанные причины дают характерный внешний вид легких: они раздуваются, приобретают бледный оттенок, края округлены, эластичность тканей снижена. Возможно образование в бронхах пробок со слизистым или гнойным содержимым.
Причины
Факторы, способные вызвать указанное заболевание условно делят на две группы:
- к первой группе относятся явления, способствующие утрате тканями эластичности и прочности. Это патологическая микроциркуляция, последствия вдыхания табачного дыма, врожденные дефекты, сильное загрязнение вдыхаемого воздуха и наличие в них едких или агрессивных газообразных веществ;
- ко второй группе относятся факторы, провоцирующие повышение давления в респираторном отделе легких. Одновременно отмечается растяжение альвеол, увеличение размеров бронхиол и альвеолярных ходов. Сюда же относится хронический обструктивный бронхит, при котором создаются благоприятные условия для развития заболевания. Высока вероятность распространение воспалительного процесса на альвеолы с последующим развитием альвеолита и разрушения разделяющих их перегородок.
Симптомы
Большинство симптомов эмфиземы легких связаны с одышкой и кашлем с мокротой, которые вызваны патологическими изменениями в тканях легких.
- На начальном этапе эмфиземы одышка появляется только при интенсивной физической нагрузке и активном движении, а кашель содержит незначительное количество слизистых выделений.
- На втором этапе, или стадии легочной недостаточности, у пациента отмечается выраженная одышка, кашель с небольшим объемом мокроты, изменение формы пальцев рук, кровохарканье, заметный цианоз лица и конечностей.
- На третьей стадии, названной стадией легочно-сердечной недостаточности отмечается сильная одышка, кашель с большим количеством гнойно-слизистых выделений. У пациента из-за постоянного напряжения горла увеличиваются шейные вены и размер печени, заметны отеки, повышается венозное давление. Лицо становится опухшим, грудь приобретает округлую выпуклую форму.
Часто по признакам эмфиземы легких можно судить о характере заболевания:
- при нарушении бронхиальной проходимости пациенты жалуются на одышку, сухой кашель, чувство нехватки воздуха, хрипы и свисты при дыхании, вынужденное участие во вдохе и выдохе брюшных и плечевых мышц;
- при увеличении легочного объема у пациентов наблюдаются расширение грудной клетки, ослабление дыхания, выпячивание межреберных промежутков и характерный «коробочный» звук при дыхании;
- у лиц с дыхательной недостаточностью отмечаются одышка, кожный цианоз, деформация пальцев рук, увеличение правого желудочка сердца, тахикардия, набухание шейных вен, поверхностное дыхание с коротким вздохом и продолжительным выдохом.
Осложнения эмфиземы легких
Быстрое прогрессирование заболевания на фоне отсутствия лечения может стать причиной серьезных осложнений. Это:
- пневмосклероз;
- легочная дисфункция, делающая невозможным полноценное дыхание;
- превмоторакс;
- нарушения кровообращения;
- проблемы газообмена, вызывающие изменения в почках, печени и других органах.
Методы диагностики

Поставить пациенту точный диагноз позволяют:
- рентгенография, на снимке которой в легких заметны прозрачные участки, наполненные воздухом;
- спирометрия, позволяющая уточнить объем вдыхаемого и выдыхаемого воздуха. При эмфиземе второй показатель гораздо больше первого;
- пикфлоуметрия помогает уточнить скорость выдоха при приеме бронхорасширяющих препаратов и без их применения.
Дополнительным методом диагностики эмфиземы легких является анализ крови, по которому можно отследить наличие воспалительного процесса в организме и его интенсивность.
Набор необходимых диагностических мероприятий зависит от состояния конкретного пациента и необходимости в детализации картины его здоровья.
Лечение
В перечень основных задач лечебного курса при эмфиземе легких входят исключение осложнений, устранение инфекционного процесса и его симптомов, восстановление нормальной функции легких и дыхательных путей. Поэтому при разработке курса лечения предпочтение отдается следующим группам препаратов:
- составы для восстановления бронхиальной проходимости;
- препараты для выведения мокроты;
- средства устранения дыхательной недостаточности;
- медикаменты для восстановления работы сердца;
- препараты для борьбы с присоединившейся инфекцией.
Профилактические меры
В числе основных рекомендаций для снижения риска развития заболевания:
- своевременное лечение простуд, вирусных и бактериальных инфекций;
- контроль состояния полученных травм шеи и грудной клетки;
- отказ от вредных привычек;
- меры по очистке загрязненного воздуха от пыли и ядовитых химических соединений;
- активный образ жизни, занятия спортом.
Вопросы и ответы
Как лечится эмфизема легких?
Лечится ли эмфизема легких?
Какой основной симптом эмфиземы легких?
На заболевание указывают одышка после физической нагрузки или без нее (на поздних стадиях), а также кашель с большим объемом мокроты с гнойным или слизистым содержимым. Прочие симптомы – хрипы и свисты, выпячивание грудной клетки, отечность и опухание лица – могут меняться в зависимости от характера патологии.

Экзема – хроническая патология кожи, проявляющаяся в виде очагов воспаления на теле, руках, ногах и голове. Высыпания, формирующиеся на кожных покровах, проходят несколько стадий развития: первичное покраснение, плотные узелки, которые трансформируются в пузырьки, затем образуются мокнущие эрозии, которые в процессе заживления покрываются струпом (т.н. «корочкой»). Последняя стадия – шелушение. На фоне экземы часто развиваются вторичные гнойные инфекции. При длительном отсутствии лечения могут проявляться косметические дефекты кожных покровов у пациентов всех возрастов.
Причины и симптомы заболевания
Врачи не могут дать однозначный ответ на вопрос о том, каковы базовые условия развития патологии. Среди причин экземы у пациентов рассматриваются следующие факторы:
- генетическая обусловленность;
- хронические аллергии;
- патологии эндокринной системы;
- психоэмоциональные триггеры.
Врачи-дерматологи выделяют несколько видов экземы: истинную, микробную, профессиональную и себорейную. Клиническая картина в каждом случае оказывается уникальной, как и факторы, провоцирующие воспалительный процесс на поверхности кожи.
Симметричные очаги воспаления на открытых участках кожи, гиперпигментация, мокнутие поверхности. Позднее формируются многочисленные везикулы, на место которых постепенно развиваются микроскопические эрозии. На них скапливается экссудат. Пациенты испытывают приступы зуда, по мере заживления везикул возникает шелушение кожных покровов
Диагностика проводится врачом-дерматологом в ходе осмотра пациента. Симметричные высыпания на руках, ногах или лице свидетельствуют о том, что ребенок или взрослый столкнулся с истиной экземой.
Развивается на фоне травматических повреждений кожи, грибковых, бактериальных или вирусных инфекций. Очаги ассиметричны, сосредоточены на нижних конечностях пациента. Фактором риска становится варикоз. Несоблюдение правил личной гигиены приводит к ускоренному развитию патологии. Под кожей, примыкающей к патологическому очагу, формируются скопления инфильтрата
Диагноз устанавливается в ходе сбора анамнеза и визуального осмотра пациента. Врач обращает внимание на травматические повреждения кожных покровов нижних конечностей, микозы, варикозные изменения вен. Бактериологические исследования соскобов выполняются для выявления резистентности возбудителя экземы к антибиотикам
Развивается на фоне профессиональной деятельности пациента из-за регулярного контакта кожных покровов с аллергенами: химическими веществами, пылью, чистящими средствами, воздухом с атипичной влажностью. Размер высыпаний вариативен. Очаги воспалений могут располагаться на любой части тела пациентов. Характерный симптом экземы – обилие мелких везикул
Основной диагностический прием – исключение провоцирующего воспалительные процессы фактора. При подтверждении профессионального характера высыпаний дерматолог может назначить пациенту соответствующий курс лечения
Поражает кожные покровы волосистой части головы. Пораженные участки отличаются сухостью, обильным шелушением. Зуд усиливается после совершения гигиенических процедур. Зоны воспаления обладают выраженными границами. В некоторых случаях течение болезни осложняется формированием отечности и мокнущих трещин в поверхностных слоях кожи
Некоторые дерматологи не соглашаются с тем, что себорейная экзема может считаться самостоятельным типом патологии (изменения кожных покровов рассматриваются как частный случай истинного вида заболевания). Основной диагностический прием – гистологическое исследование клеток для исключения из диагностического заключения микробной экземы
Лечение и профилактика
Приведенная выше классификация экземы и описание симптомов болезни указывают на невозможность самостоятельного лечения. Консультация с дерматологом и последовательное соблюдение его рекомендаций остаются единственным способом для купирования сезонных обострений. Ключевой задачей врача становится выявление провоцирующих факторов. После этого формируется стратегия лечения – назначаются препараты для лечения экземы. Она может включать системную и местную терапию. Дополнительной опцией становятся физиотерапевтические процедуры.

Системная терапия
Основу медикаментозного лечения составляют антигистаминные препараты, которые призваны снизить риск развития острых аллергических реакций пациента на различные внутренние и внешние факторы. Седативные средства назначаются на фоне высоких психоэмоциональных нагрузок, которые переносят взрослые и дети. Плазмаферез и иные виды гемокоррекции применяются при тяжелом течении заболевания, осложненного системными патологиями.
При низкой эффективности проводимого лечения врач может назначить пациенту пероральный прием глюкокортикостероидов. На фоне улучшения состояния ребенка или взрослого доза гормональных препаратов снижается.
Местная терапия
На локальные очаги воспаление накладывается ретиноловая мазь. Альтернативой могут служить аппликации из паст с кератолитическими свойствами. Противовоспалительные и антисептические компоненты способствуют успешному устранению бактерий, вирусов или грибковых инфекций. При наличии значительного количества везикул пациенту назначаются препараты с индивидуально подобранными компонентами. Их сочетание базируется на клинической картине патологии и выявленной в ходе диагностики причине воспалительных процессов на кожных покровах.
Физиотерапия
Физиотерапевтические комплексы включают:
- озонотерапию;
- магнитотерапию;
- лазерную стимуляцию.

Профилактические меры
При обнаружении признаков экземы пациентам следует обратиться за консультацией к врачу-дерматологу. После подтверждения диагноза следует соблюдать диету – из рациона необходимо исключить блюда, которые могут спровоцировать аллергические реакции. Рекомендуется воздерживаться от употребления алкоголя и курения сигарет.
Правила личной гигиены при лечении экземы стоп, кистей, рук, ног или лица предполагают отказ от ароматизированного мыла. Для увлажнения кожи допустимо применять кремы на водной основе.
Статистика
Вопросы и ответы
Существуют ли различия в причинах развития экземы на руках и экземы на ногах?
Появление очагов воспаления на конечностях в большинстве случаев связано с травматическими факторами или воздействием агрессивных химических веществ. Формирование везикул или мокнутий на теле часто становится результатом аллергических реакций и системных патологий, выявленных у пациентов.
Каковы основные клинические рекомендации при диагностированной экземе?
Пациенту с подтвержденным диагнозом «экзема» следует обсудить с дерматологом целесообразность консультаций с другими врачами: эндокринологом, аллергологом, гастроэнтерологом. Их назначения могут снизить частоту обострений заболевания и снизить интенсивность реакций на факторы, провоцирующие воспалительный процесс.
Требуется ли пациентам с хронической экземой регулярно употреблять какие-либо препараты?
Медикаментозное и аппаратное лечение вместе с курсами физиотерапии назначается в периоды обострений. После купирования острых симптомов заболевания пациент не нуждается в систематическом приеме лекарственных препаратов. Значимую роль в этот период играет соблюдение ребенком или взрослым рекомендаций лечащего врача и профилактических мер.
Читайте также:

