Что такое дерматоз глотки
Обновлено: 27.04.2024
ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава РФ, 107076, Москва, Россия
Научный центр акушерства, гинекологии и перинатологии им. акад. В.И. Кулакова, Москва
РМАПО Минздрава России, Москва, Россия
РМАПО Минздрава России, Москва, Россия
Диагностика буллезных дерматозов с поражением слизистой оболочки рта
Журнал: Стоматология. 2015;94(4): 49‑52
ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава РФ, 107076, Москва, Россия
Буллезные дерматозы, при которых поражается слизистая оболочка рта (СОР), в большинстве случаев являются аутоиммунными заболеваниями. Наиболее распространенные заболевания этой группы — вульгарная пузырчатка, буллезный пемфигоид, плоский лишай. На ранних стадиях пузырных дерматозов, особенно при изолированном поражении СОР, диагноз не всегда удается поставить своевременно; требуется междисциплинарный подход к дифференциальной диагностике.
ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава РФ, 107076, Москва, Россия
Научный центр акушерства, гинекологии и перинатологии им. акад. В.И. Кулакова, Москва
РМАПО Минздрава России, Москва, Россия
РМАПО Минздрава России, Москва, Россия
При буллезных дерматозах изолированное поражение полости рта встречается в 60—90% случаев. Диагноз при первичном обращении за медицинской помощью больным с пузырными дерматозами ставится лишь в 9—30% случаев [4, 9].
На ранних стадиях развития заболевания при изолированном поражении слизистой оболочки рта (СОР) особую сложность представляет дифференциальная диагностика вульгарной пузырчатки, буллезного пемфигоида и плоского лишая (ПЛ), которая проводится с учетом клинических, патоморфологических, иммунологических признаков.
Вульгарная пузырчатка (пемфигус) — тяжелое аутоиммунное буллезное заболевание, характеризующееся нарушением межклеточных контактов в супрабазальных слоях эпидермиса, обусловленным продукцией IgG к белкам межклеточной адгезии, приводящим к акантолизу и образованию пузырей и эрозий на коже и (или) слизистых оболочках [6, 9, 11]. Пузырчаткой чаще болеют женщины трудоспособного возраста (40—60 лет).
Основной мишенью аутоантител являются структурные элементы десмосом на клеточной поверхности кератиноцитов: десмоглеины 1-го типа (молекулярная масса антигена — 160 kD), десмоглеины 3-го типа (молекулярная масса — 130 kD), а также десмоколлины, адгезирующие молекулы кадгеринового типа — трансмембранные гликопротеины с внеклеточным доменом — и другие белки [10].
При вульгарной пузырчатке в 67—85% случаев первые признаки заболевания отмечаются на слизистых оболочках. Поражения СОР длительное время (до нескольких лет от начала заболевания) остаются основным симптомом [4, 12].
Больных беспокоят резкая болезненность в местах высыпаний, затруднения при жевании и глотании, выраженная саливация, глубокие трещины в углах рта, препятствующие его открыванию [17].
Клиническая картина вульгарной пузырчатки характеризуется образованием пузырей размером от 1—2 мм до 10 см и более с тонкой покрышкой, прозрачным или мутным содержимым, овальной, грушевидной или неправильной формы на видимо неизмененных слизистых оболочках зева, щек (преимущественно в ретромолярной области), боковой поверхности языка, твердого и мягкого неба, подъязычной области, гортани, глотки, пищевода. Пузыри, быстро вскрываясь, образуют легкокровоточащие эрозии розовато-желтоватого цвета с блестящей влажной поверхностью, покрытые легко снимающимся фибринозным налетом, окаймленные обрывками эпителия (остатки покрышки пузыря) [5, 17] (рис. 1,). В некоторых случаях эрозии быстро увеличиваются в размерах, поражая обширные поверхности СОР. Преобладание эрозий над пузырными элементами на СОР приводит к трудностям в диагностике пузырчатки. Характерна медленная эпителизация эрозий даже при адекватной глюкокортикостероидной терапии [7].

Рис. 1. Клинические и морфологические признаки вульгарной пузырчатки. а — эрозии на слизистой оболочке рта у больного М. с вульгарной пузырчаткой; б — патоморфологическая картина в биоптате, взятом со слизистой оболочки рта: акантоз эпителия, надбазальный пузырь, акантолитические клетки в полости пузыря; в — реакция прямой иммунофлюоресценции (конфокальная лазерная сканирующая микроскопия ×1000). Фиксация IgG в межклеточных промежутках эпидермиса у больной вульгарной пузырчаткой.
Симптомы Никольского, Асбо-Хансена у больных пузырчаткой — положительные. При цитологическом методе диагностики в мазках-отпечатках со дна эрозий обнаруживаются акантолитические клетки.
Характерными признаками при патоморфологическом исследовании биоптатов, полученных из очага поражения на СОР, являются супрабазальные щели и пузыри (в некоторых случаях — в нижних отделах шиповидного слоя эпидермиса), в полости которых присутствуют нити фибрина и акантолитические клетки округлой формы с эозинофильной цитоплазмой и крупным гиперхромным ядром, которые могут располагаться изолированно или в виде небольших скоплений. В полости пузыря возможно наличие единичных эозинофильных лейкоцитов [16] (см. рис. 1, б). Биопсия неповрежденного пузыря СОР крайне затруднительна вследствие высокой ранимости покрышек пузырей.
«Золотым стандартом» в диагностике пузырчатки для выявления фиксированных иммуноглобулинов в слизистых оболочках и коже является иммунофлюоресцентный метод. Однако при постановке прямой реакции иммунофлюоресценции (РИФ) обнаружение фиксированных IgG в межклеточной субстанции СОР не всегда информативно, так как отмечается свечение и в нормальном эпителии десен [10].
Диагностическое значение имеют результаты РИФ, получаемые при исследовании биоптатов видимо непораженной кожи. При вульгарной пузырчатке фиксированный иммуноглобулин IgG (реже — IgA, IgM и компоненты комплемента) выявляются в коже уже на ранних стадиях заболевания и локализуются в межклеточных промежутках шиповидного слоя эпидермиса (см. рис. 1, в). В отдельных случаях отложение иммуноглобулинов и компонентов комплемента наблюдается не только в межклеточном пространстве эпидермиса, что характерно для вульгарной пузырчатки, но и в зоне дермоэпидермального соединения, что осложняет дифференциальную диагностику пемфигуса и пемфигоида [3, 13].
Методом иммуноферментного анализа (серологический метод диагностики) выявляют циркулирующие антитела к десмоглеинам 1-го и 3-го типов. При вульгарной пузырчатке с изолированным поражением СОР определяются антитела к десмоглеину 3-го типа, тогда как при наличии высыпаний на слизистых оболочках и коже обнаруживаются антитела к десмоглеину как 1-го типа, так и 3-го. Уровень аутоантител к десмоглеинам статистически значимо коррелирует со степенью тяжести заболевания [12].
Буллезный пемфигоид — приобретенный аутоиммунный субэпидермальный пузырный дерматоз доброкачественного течения, характеризующийся отложением IgG к трансмембранным гликопротеинам десмосом вдоль базальной мембраны и чаще встречающийся у пожилых больных (60—70 лет) [11, 12].
При буллезном пемфигоиде образуются антитела к белкам базальной мембраны: гликопротеину внутренней пластинки полудесмосомы BP230 (BPAG1; молекулярная масса — 230 kD) и трансмембранному гемидесмосомальному гликопротеину BP180 (BPAG2; молекулярная масса — 180 kD [13].
Изолированное поражение СОР при буллезном пемфигоиде встречается в 10—20% случаев. Больных беспокоит зуд при появлении высыпаний.
Для клинической картины буллезного пемфигоида характерны пузыри на слизистых оболочках щек и десен, а также твердого неба, редко — глотки, гортани, размерами от нескольких миллиметров до 5—10 см в диаметре и больше, с толстой покрышкой, серозным или серозно-геморрагическим содержимым на гиперемированном фоне, сохраняющиеся в течение нескольких дней [11].
При вскрытии пузырей образуются болезненные эрозии с четкими границами без тенденции к периферическому росту, легкокровоточащие, без фибринозного налета, покрытые серозными или серозно-геморрагическими корками, сравнительно быстро эпителизирующиеся с образованием пигментации [9] (рис. 2, а,).

Рис. 2. Клинические и морфологические признаки буллезного пемфигоида. а, б — эрозии на слизистой оболочке рта у больного К. с буллезным пемфигоидом; в — патоморфологическая картина при буллезном пемфигиде; г — реакция прямой иммунофлюоресценции (конфокальная лазерная сканирующая микроскопия ×1000). Фиксация IgG вдоль базальной мембраны у больного буллезным пемфигоидом.
Симптом Никольского на видимо неизмененной коже — отрицательный, однако при потягивании за обрывки покрышки пузыря определяется симптом перифокальной отслойки на расстоянии более 2—3 мм. Симтом Асбо-Хансена — положительный.
У больных пемфигоидом при цитологическом методе диагностики в мазках-отпечатках, полученных со дна свежих пузырей, обнаруживается большое количество эозинофилов (>20—30%), акантолитические клетки отсутствуют [11].
При патоморфологическом исследовании биоптатов определяется субэпидермальная полость или пузырь. В большинстве случаев полость пузыря и подлежащие участки дермы содержат многочисленные эозинофильные лейкоциты, лимфоциты и примесь нейтрофильных лейкоцитов. Межклеточный отек с проникновением эозинофильных лейкоцитов в эпидермис (эозинофильный спонгиоз) может наблюдаться в эпидермисе по периферии полости [14] (см. рис. 2, б).
При непрямой РИФ выявляется линейное отложение IgG вдоль базальной мембраны (см. рис. 2, в). РИФ выявляет циркулирующие IgG к белкам базальной мембраны в 65—90% случаев [10].
На ранних стадиях развития при изолированном поражении СОР дифференциальная диагностика вульгарной пузырчатки и буллезного пемфигоида представляет особую сложность (табл. 1).

Таблица 1. Диагностические признаки вульгарной пузырчатки и буллезного пемфигоида
ПЛ — хроническое аутоиммунное, опосредованное Т-клетками, в том числе CD4 + и CD8 + , заболевание кожи и слизистых оболочек, отличающееся полиморфизмом высыпаний. ПЛ встречается в любом возрасте, чаще — у женщин 30—60 лет [2, 7, 8].
В развитии воспалительного процесса в эпителии СОР при ПЛ важную роль играют как Т-хелперы, так и Т-киллеры. Однако непосредственно в эпителиальный пласт проникают только CD8 + Т-клетки; CD4 + Т-лимфоциты и В-клетки в эпителии отсутствуют. Обнаружение большой фракции CD4 + -лимфоцитов в инфильтратах подтверждает роль Т-хелперных клеток в формировании местной иммунной реакции. Вместе с тем только CD8 + Т-клетки оказывают непосредственное разрушающее действием на эпителиоциты [1]. При разных формах ПЛ СОР отмечается поликлональная активация В-клеток — увеличение уровня в сыворотке IgG, IgM, IgA. В то же время происходит снижение уровня IgE [7].
Поражение СОР при ПЛ (изолированное или в сочетании с поражением кожи) встречается в 60—80% случаев. Больных беспокоят болезненность при приеме пищи, жжение.
Клиническая картина ПЛ многообразна и характеризуется множеством форм: типичная (кератотические узелки образуют сетку на слизистой); экссудативно-гиперемическая; эрозивно-язвенная; буллезная и атипичная. Наиболее часто при ПЛ поражена слизистая оболочка щек, языка, ретромолярное пространство, меньше — десна, дно полости рта, твердое небо [15].
Тяжелое течение заболевания отмечается при эрозивно-язвенной (встречается в 23% случаев) и буллезной формах П.Л. При эрозивно-язвенной форме появляются эрозии (реже — язвы) полигональной формы, покрытые фибринозным налетом, склонные к слиянию, вокруг которых на гиперемированном и отечном основании располагаются типичные папулезные высыпания (рис. 3, а,). Буллезная форма характеризуется появлением наряду с типичными папулезными высыпаниями на СОР пузырьков и пузырей размерами от 2—3 мм до 1—1,5 см в диаметре, с серозным или серозно-геморрагическим содержимым, с толстой покрышкой, сохраняющихся до 2 сут. Пузыри формируются только в пределах папулезных элементов и лишь при генерализованном процессе могут возникать и на видимо неизмененной коже. При вскрытии пузырей образуются эрозии, покрытые фибринозным налетом, геморрагическими или серозно-геморрагическими корками (геморрагическая форма ПЛ). Дно эрозий легко кровоточит [11, 14] (см. рис. 3, б).

Рис. 3. Клинические и морфологические признаки плоского лишая. а — эрозивно-язвенная форма плоского лишая; б — буллезная форма плоского лишая; в — патоморфологическая картина при плоском лишае. Электронограмма. Шиповатая клетка с признаками активации лизосомального аппарата. Крупные лизосомы (Л) и формирование на базе лизосомы лизофагосомы (ЛФ). Вымывание матрикса митохондрии (М). Десмосомы (Д) эпителиальных клеток; г — электроннограмма. Группа мегамитохондрий с атипическими мембранными структурами; д — реакция непрямой иммунофлюоресценции, окрашивание на CD45. Массивная лимфоидная инфильтрация слизистой оболочки рта при плоском лишае. Диапедез лимфоцитов, множество дендритных клеток в эпителии; е — патологическая экспрессия молекулы CD29 на эпителиальных клетках слизистой оболочки рта при плоском лишае.
Разные формы ПЛ могут трансформироваться одна в другую [1, 8, 15]. На слизистой оболочке щек и красной кайме губ в редких случаях ПЛ может озлокачествляться [11, 14].
Важное диагностическое значение при ПЛ имеют изоморфная реакция Кебнера (появление новых элементов на месте раздражения СОР под действием экзогенных факторов); тусклое белое свечение пораженного участка в лучах Вуда.
В мазках-отпечатках обнаруживают разрушенные, безъядерные эпителиальные клетки или клетки с эксцентрично расположенными ядрами, обилие кокковой флоры.
Патоморфологическими признаками ПЛ являются: субэпидермальные полости, гипер- и паракератоз; гипергранулез; лимфоцитарный инфильтрат; вакуольная дегенерация в шиповидном слое; акантоз, неравномерная гиперплазия эпителия; периваскулиты; фрагменты малых слюнных желез, окруженные инфильтратом круглоклеточного типа [1, 16] (см. рис. 3, в).
Главной особенностью строения эпителиального покрова СОР при ПЛ, по данным Е.В. Ивановой (2003), является появление апоптозных телец и гигантских митохондрий в базальном и шиповидных слоях (см. рис. 3, г). Типичные морфологические признаки — проникновение в базальный слой эпидермиса лимфоцитов и выраженная реакция в нем дендритных клеток (см. рис. 3, д). В участках поражения при ПЛ на клетках СОР наблюдается снижение экспрессии молекул CD 29 в клетках базального слоя [1] (см. рис. 3, е).
При исследовании методом прямой иммунофлюоресценции на границе между эпидермисом и дермой выявляют обильные скопления фибрина, в тельцах Сиватта — IgM, реже — IgA, IgG и компонент комплемента [11] (табл. 2).

Таблица 2. Дифференциальная диагностика вульгарной пузырчатки и ПЛ
Врачи разных специальностей испытывают трудности в дифференциальной диагностике буллезных дерматозов при изолированном поражении СОР. Диагностические ошибки приводят к отсрочке терапии больных с тяжелыми дерматозами: вульгарной пузырчаткой, буллезным пемфигоидом, ПЛ и другими.
Основными моментами, препятствующими своевременному установлению диагноза, являются:
— многообразие заболеваний, при которых патологические изменения (элементы) локализуются на СОР, и сходство их клинических проявлений;
— быстрые изменения клинической картины под воздействием экзогенных и эндогенных факторов;
— преимущественно хроническое рецидивирующее течение заболеваний.
В повседневной практической деятельности врачи зачастую ставят диагноз пузырных дерматозов только на основании результатов клинических и (или) цитологических исследований, что часто приводит к диагностическим ошибкам. Ни один из современных клинических и лабораторных методов диагностики не позволяет с абсолютной достоверностью поставить диагноз, в связи с чем для своевременной постановки диагноза и назначения адекватной терапии целесообразны тщательное обследование больного врачами смежных специальностей и использование совокупности данных клинического, морфологического, иммунологического тестирования в качестве дифференциально-диагностических критериев.
Таким образом, при изолированном поражении СОР при буллезных заболеваниях актуально применение междисциплинарного подхода, что может помочь распознать и диагностировать ранние проявления этих заболеваний.
Линейный IgА-зависимый буллезный дерматоз — редкое иммуноопосредованное пузырное заболевание кожи, характеризуется наличием гомогенного линейного отложения IgA на базальной клеточной мембране. Первоначально дерматоз рассматривали как разновидность герпетиформного дерматита Дюринга [1], однако в настоящее время эти заболевания четко разграничены на основании иммунопатологических и иммуногенетических признаков, а также в связи с отсутствием устойчивой ассоциации линейного IgA-дерматоза с глютенчувствительной энтеропатией.
По данным англоязычной литературы [2], частота встречаемости заболевания в европейской популяции варьирует от 0,2 до 1 случая на 1 млн населения в год. Различают детскую и взрослую формы заболевания, в детском возрасте линейный IgA-зависимый дерматоз манифестирует в первые месяцы жизни, нередко после перенесенных инфекционных заболеваний. Как правило, взрослую форму наблюдают преимущественно у лиц зрелого возраста, чаще заболевание возникает у женщин после 60 лет, нередко — у больных лимфомой, злокачественными неоплазмами внутренних органов [3]. Отмечается ассоциация дерматоза с HLA-В8 практически у всех больных [1, 2].
Клиническая картина может имитировать герпетиформный дерматит, буллезный пемфигоид и рубцующий пемфигоид [4]. Характер кожных проявлений чрезвычайно полиморфный. Патологический процесс представлен везикулами и пузырями с напряженной покрышкой, прозрачным или геморрагическим содержимым, с тенденцией к группировке, а также к образованию гирляндоподобной формы, в ряде случаев кольцевидных очертаний; высыпания располагаются на видимо неизмененном или гиперемированном участке кожи. Наряду с везикулезно-буллезными элементами наблюдают единичные уртикарные и папулезные высыпания, эрозии и геморрагические корочки. В основном высыпания локализуются на разгибательных поверхностях конечностей, туловище, ягодицах и лице (чаще в периоральной области). Больных беспокоит интенсивный зуд в местах высыпаний [1, 2]. Возможно также вовлечение в патологический процесс слизистых оболочек любой локализации (наиболее часто поражаются глаза и полость рта) [5]. Поражение слизистой оболочки ротовой полости обычно представлено болезненными эрозиями, образующимися после вскрытия пузырей. Помимо глаз и полости рта, могут поражаться слизистые оболочки других органов — гортани, глотки, трахеи, пищевода, бронхов, влагалища [1, 3].
В большинстве случаев причину развития заболевания выявить не удается, однако развитие могут провоцировать инфекционные заболевания, злокачественные опухоли, системные заболевания, прием лекарственных средств [6], интенсивная инсоляция, термические ожоги [2]. Чаще всего наблюдается ассоциация со злокачественными новообразованиями (неходжкинская лимфома с последующим хроническим лимфоцитарным лейкозом, почечно-клеточная карцинома и рак мочевого пузыря), воспалительными заболеваниями кишечника (неспецифический язвенный колит и болезнь Крона), системной красной волчанкой [2, 7].
Гистопатологическое исследование биоптата кожи у пациентов с линейным IgA-зависимым буллезным дерматозом выявляет субэпидермальный пузырь со скоплением нейтрофилов в верхних слоях дермы (микроабсцессы сосочкового слоя), также возможно присутствие мононуклеаров и эозинофилов [1]. Однако бывает трудно дифференцировать линейный IgA-дерматоз от других аутоиммунных субэпидермальных буллезных дерматозов только по клиническим и гистологическим признакам. В связи с этим рекомендовано проведение прямой (ПИФ) [8] и непрямой иммунофлюоресценции необработанной и/или расщепленной солевым раствором кожи либо иммуноэлектронной микроскопии (ИЭМ). При ПИФ обычно наблюдают линейное отложение IgA вдоль зоны базальной мембраны, реже выявляют сочетанное присутствие IgG, IgM или C3-комплемента [3, 5, 8]. Таким образом, выделяют классические случаи с преобладанием фиксации IgA (линейный IgA-дерматоз), а также смешанные формы аутоиммунных буллезных заболеваний (линейный IgG/IgA-дерматоз или линейный IgA/IgG-дерматоз). РНИФ используют для обнаружения циркулирующих IgA-аутоантител, положительный результат регистрируют у 30–50% пациентов с линейным IgA-буллезным дерматозом. ИЭМ позволяет определить точное расположение иммунных депозитов в lamina lucida или в lamina/sublamina densa [2].
Лечение линейного IgA-буллезного дерматоза проводят в зависимости от тяжести течения заболевания. При легкой форме достаточно эффективно применение топических кортикостероидных средств в качестве монотерапии. Системным препаратом терапии первой линии при более тяжелом течении является дапсон [1, 3]. При наличии противопоказаний к его применению используют сульфаниламидные препараты. При отсутствии эффективности от проводимой терапии возможно назначение системных кортикостероидных препаратов [9]. Терапия резерва включает плазмаферез и системное введение иммуноглобулинов. Лечение проводят до достижения клинической ремиссии [2, 10].
Клиническое наблюдение
Пациентка Ф., 1937 года рождения, поступила в Клинику им. В.Г. Короленко с жалобами на высыпания на коже волосистой части головы, туловища, верхних и нижних конечностей, сопровождаемые постоянным интенсивным зудом в местах высыпаний. Считает себя больной с 2007 г., когда впервые появились высыпания на коже спины на фоне погрешности в диете, в связи с чем обратилась к дерматологу по месту жительства, диагноз и проводимое лечение уточнить затрудняется. Отмечен положительный эффект после проведенного лечения. В 2009 г. высыпания распространились на кожу туловища, верхних и нижних конечностей, в связи с чем госпитализирована в дерматологический стационар (выписной эпикриз не предоставлен), где клинически, со слов, диагностирован герпетиформный дерматит Дюринга. В объеме проводимой терапии получала дапсон (дозу и кратность приема препарата уточнить затрудняется) с временным положительным эффектом. Рекомендован дальнейший прием препарата дапсон амбулаторно, который пациентка самостоятельно отменила после выписки из стационара. В дальнейшем отмечала периоды обострений кожного патологического процесса, которые самостоятельно купировала эпизодическим приемом препарата дапсон с временным положительным эффектом. Неоднократно лечилась амбулаторно и стационарно (последняя госпитализация в 2016 г. в условиях дневного стационара по месту жительства. Терапия включала преднизолон таблетированный (кратность и дозу препарата уточнить затрудняется), наружно бетаметазона дипропионат мазь) с временным положительным эффектом; рекомендован дальнейший прием преднизолона амбулаторно под контролем дерматолога по месту жительства (последний прием преднизолона в 2016 г.). В сентябре 2018 г. на фоне погрешности в диете появились высыпания на коже волосистой части головы, туловища, верхних конечностей, поэтому самостоятельно принимала дапсон по 1 таблетке 2 раза в день в течение 4 дней, с последующей отменой из-за отсутствия препарата. На фоне лечения отметила ухудшение кожного процесса в виде распространения высыпаний, усиления интенсивности зуда в местах высыпаний. Обратилась к дерматологу по месту жительства и направлена на стационарное лечение в Клинику им. В.Г. Короленко.
Локальный статус при поступлении: патологический процесс на коже носит распространенный, островоспалительный характер. На коже волосистой части головы, туловища, верхних и нижних конечностей на умеренно отечном эритематозном фоне везикуло-буллезные элементы диаметром до 1 см, полусферической формы, с плотной покрышкой, заполненные серозным прозрачным содержимым, преимущественно на коже боковых поверхностей туловища, с тенденцией к группировке, на поверхности эритематозных очагов фестончатых очертаний эрозивные дефекты с серозно-геморрагическими корочками на поверхности (рис. 1). Симптомы Никольского, Асбо-Ханзена отрицательные. Слизистые оболочки свободны от высыпаний.

Рис. 1. Очаги поражения на боковой поверхности туловища.
Fig. 1. Lesions on the lateral surface of the trunk.
В условиях стационара с целью дообследования исследован цитоз пузырной жидкости, акантолитические клетки не обнаружены, э. 4%. Клинический анализ крови: умеренная эозинофилия до 7% (норма до 5%), остальные показатели в пределах референсных значений. Биохимический анализ крови: повышение уровня глюкозы до 6,7 ммоль/л (норма до 6,1 ммоль/л). Гликемический профиль: уровень гликемии натощак 6,9 ммоль/л, после нагрузки 9,9 ммоль/л. Проведен бактериологический посев отделяемого с элемента на коже туловища, выявлены рост Staphylococcus Cohnii (–), чувствительность к амоксиклаву, цефазолину, цефуроксиму, цефтриаксону, фузидиевой кислоте.
Консультирована терапевтом, неврологом, эндокринологом, выявлены сопутствующие заболевания: артериальная гипертензия II стадии, 2-й cтепени, риск ССО 4. ЦВБ. ХИГМ сложного генеза. Сахарный диабет II типа, компенсация.
Целевой уровень HbA1c
На основании данных анамнеза и клинической картины заболевания выставлен предварительный диагноз: герпетиформный дерматит Дюринга. Проведена терапия дапсоном в дозе 50 мг по 1 таблетке 2 раза в день, 6 дней с однодневным перерывом, десенсибилизирующими, антибактериальными, антигистаминными препаратами, наружное использование растворов анилиновых красителей, топических глюкокортикостероидных средств.
С целью верификации диагноза выполнены патоморфологическое и иммунофлюоресцентное исследования. Диагностическая биопсия кожи: в биоптате мультилокулярный субэпидермальный пузырь с нечетким дном, заполненный фибрином и нейтрофилами. В дерме периваскулярные лимфогистиоцитарные с примесью эозинофилов и нейтрофилов инфильтраты, в отдельных дермальных сосочках микроабсцессы из нейтрофилов. При проведении реакции прямой иммунофлюоресценции с мечеными FITC антителами к IgA, c3c, IgM, IgG на замороженных срезах определяется линейное свечение IgA вдоль базальной мембраны; отсутствие свечения с3с вдоль базальной мембраны; отсутствие свечения IgM вдоль базальной мембраны; отсутствие свечения IgG. Заключение: совокупность данных гистологической и иммуноморфологической картин более всего соответствует линейному IgA-дерматозу (рис. 2).

Рис. 2. IgA-линейное отложение.
Fig. 2. IgA linear deposition.
С учетом анамнеза заболевания, клинической картины, лабораторных методов исследования, данных гистологического и иммунофлюоресцентного методов исследования диагностирован линейный IgA-дерматоз.
Пациентка выписана с рекомендациями продолжить прием препарата дапсон 50 мг по 1 таблетке 2 раза в день по следующей схеме: 6 дней с однодневным перерывом и дальнейшей коррекцией дозы под строгим контролем дерматолога по месту жительства, с учетом динамики кожного процесса, контроля клинического анализа крови.
Данное клиническое наблюдение представляет особый интерес в связи с редкой встречаемостью линейного IgА-дерматоза. Клиническая картина заболевания (наличие буллезных элементов на умеренно отечном эритематозном фоне, сгруппированность пузырных элементов, присутствие интенсивного зуда) имитировала герпетиформный дерматит Дюринга, с которым пациентку наблюдали на протяжении длительного периода. Соблюдение определенного алгоритма диагностических критериев позволяет своевременно выставить диагноз. При гистологическом исследовании в сосочках дермы определены нейтрофильные микроабсцессы, что характерно и для герпетиформного дерматита Дюринга. Полученные данные подтверждают сложность дифференциальной диагностики этих дерматозов без использования иммунофлюоресцентного метода исследования. Только проведение ПИФ позволило достоверно диагностировать линейный IgA-зависимый дерматоз.
Заключение
Линейный IgA-зависимый буллезный дерматоз является гетерогенной группой везикуло-буллезных заболеваний кожи и слизистых оболочек. Диагноз в настоящее время возможно установить только на основании иммунофлюоресцентного метода. Приведенный случай представляет интерес в связи с редкостью патологии в клинической практике, тяжестью течения заболевания (большой площадью кожного патологического процесса, интенсивным зудом в местах высыпаний), сложностью дифференциально-диагностического поиска, что требует дальнейшего обобщения опыта для своевременной постановки диагноза.
Кожные заболевания могут проявляться сыпью, неприятными ощущениями, жжением и отеком тканей. Врачам известны разнообразные патологические факторы, способные вызывать дерматоз. Многие люди страдают от хронических патологий кожи, негативно влияющих на внешний вид. Тщательная диагностика с использованием инструментальных и лабораторных исследований позволяет уточнить причину заболевания. В качестве лечения обычно используются топические препараты.
Прием (осмотр, консультация) врача-аллерголога-иммунолога первичный
Прием (осмотр, консультация) врача-аллерголога-иммунолога повторный
Прием (осмотр, консультация) врача-дерматовенеролога первичный
Прием (осмотр, консультация) врача-дерматовенеролога повторный



Общая информация
Дерматоз – это название врожденных и приобретенных заболеваний кожи, проявляющихся сыпью, покраснением кожи, жжением и другими симптомами. В большинстве случаев речь идет о воспалительных патологиях, обусловленных аллергическими реакциями или инфекциями. Дерматозы могут быть связаны с опасными состоянием нервной и эндокринной систем. При этом ногти и волосы также подвергаются патологическому воздействию.
Практически у каждого человека в течение жизни возникала хотя бы одна форма дерматоза. Это может быть временное раздражение кожного покрова при воздействии аллергена или тяжелое хроническое состояние. Воспалительные заболевания кожи в большей степени распространены среди женщин. Некоторые виды дерматоза, такие как псориаз плохо поддаются лечению, однако современные средства позволяют успешно устранять самые неприятные симптомы таких недугов.
Особенности органа
Кожа представляет собой покровный орган, защищающий человека от разнообразных внешних воздействий. Благодаря коже внутренние органы защищены от избыточного воздействия тепла, холода и ультрафиолетового излучения. Также это своеобразный барьер, предотвращающий проникновение патогенных микроорганизмов в ткани. Кожа разных участков тела может иметь различное строение. Отдельные участки кожи имеют волосяной покров. Потовые и сальные железы выполняют вспомогательные функции.
- Поверхностный покров (эпидермис), представленный пятью слоями клеток. Внешний слой состоит из ороговевших клеток, защищающих нижние отделы кожи от физических, химических и микробиологических воздействий. Ороговевшие эпителиоциты периодически отшелушиваются.
- Срединный слой (дерма), имеющий соединительнотканное строение. В этой области расположены многочисленные кровеносные сосуды, питающие кожу. Также в дерме содержатся гладкие мышцы, эластичные волокна, волосяные луковицы, потовые и сальные железы.
- Подкожно-жировая клетчатка. Этот слой кожи содержит большое количество жировой ткани, оберегающей внутренние органы от физического воздействия. Также в этом отделе органа содержатся сосуды, нервы и другие структуры.
К дополнительным функциям кожного покрова можно отнести дыхание, терморегуляцию, иммунную защиту, выделение и обмен веществ. Распространенность дерматозов не в последнюю очередь связана с тем, что на кожу постоянно воздействуют негативные внешние факторы.
Распространенные виды
Дерматозы могут отличаться причинами возникновения, симптомами и возможными осложнениями. С некоторыми заболеваниями дерматологи сталкиваются чаще в своей практике.
- Группа воспалительных заболеваний кожи (дерматиты). У многих людей возникает аллергический дерматит из-за реакции иммунной системы на определенные вещества (аллергены). Также дерматиты могут быть обусловлены инфекциями, воздействием химических раздражителей, эндокринными болезнями и другими патологическими состояниями.
- Псориаз – хроническая воспалительная патология кожи неинфекционного характера. В течение многих лет врачам не была известна причина возникновения псориаза, однако новые исследования позволили связать этиологию этого недуга с нарушением функций иммунной системы. Заболевание проявляется многочисленными кожными высыпаниями в виде папул и бляшек. Первые симптомы обычно возникают у взрослых пациентов.
- Экзема – воспаление кожного покрова, характеризующееся появлением разнообразных высыпаний. Экзема нередко возникает на фоне патологий внутренних органов. Внешние химические воздействия также могут вызывать воспалительную реакцию.
- Чесотка – паразитарная инфекция, возникающая при проникновении чесоточного клеща в поверхностные слои кожи. Заболевание проявляется зудом, появлением сыпи и гнойников.
Многие дерматозы имеют схожие симптомы, поэтому уточнить диагноз может только врач с помощью специальных обследований.
Причины возникновения
Дерматозы могут возникать из-за влияния внешних и внутренних факторов. Внешние воздействия чаще всего представлены химическими раздражителями, влияющими на состояние кожи. Заболевания внутренних органов также могут влиять на состояние кожного покрова. Немаловажную роль в этиологии играют наследственные факторы, обуславливающие повышенную чувствительность тканей к определенным воздействиям. Причины развития некоторых форм дерматоза до сих пор остаются малоизученными.
- Особенности работы иммунной системы. В норме иммунитет защищает организм от воздействия болезнетворных агентов. Клетки иммунной системы присутствуют в коже, поскольку именно эта анатомическая область в первую очередь сталкивается с патогенами. В некоторых случаях иммунитет имеет повышенную чувствительность к определенным веществам, вроде пыльцы, пыли или шерсти животных. Контакт кожи с такими веществами приводит к возникновению аллергической реакции. Воспаленный эпидермис начинает зудеть.
- Аутоиммунные патологии. При нарушении работы иммунной системы клетки начинают атаковать здоровые ткани. У пациента возникает воспалительная реакция, сопровождающаяся покраснением и отеком кожи. Характерным примером аутоиммунного дерматоза является псориаз.
- Нарушение гормонального фона. В норме эндокринные факторы контролируют развитие кожного покрова. Недостаток или избыток определенных гормонов может приводить к возникновению дерматоза. Так, у подростков во время полового созревания изменяется гормональный фон, в результате чего часто появляются кожные высыпания.
- Нарушение обмена веществ. Строение отделов кожи зависит от постоянного поступления важных компонентов в клетки. Недостаток определенных витаминов или минеральных веществ может стать причиной ломкости ногтей или шелушения кожи.
- Воздействие патогенных микроорганизмов. Бактерии, грибки, вирусы и простейшие могут воздействовать на кожу и вызывать инфекционный дерматоз.
- Неконтролируемый прием лекарственных препаратов. Так, использование антибиотиков увеличивает чувствительность кожи к солнечному свету. Некоторые обезболивающие средства также негативно влияют на состояние кожи.
Уточнение причины дерматоза важно для подбора эффективной терапии.
Факторы риска
Помимо непосредственных причин возникновения патологии, врачи учитывают влияние дополнительных факторов, связанных с наследственностью, образом жизни и индивидуальным анамнезом пациента.
Возможные факторы риска:
- Избыточное ультрафиолетовое воздействие.
- Использование средств личной гигиены, неблагоприятно влияющих на кожу.
- Недостаточная гигиена кожи.
- Генетические нарушения (например, буллезный эпидермолиз.)
- Аллергический анамнез. Если человек страдает от аллергии, риск возникновения дерматоза увеличивается.
- Заболевания, ассоциированные с высоким риском возникновения патологии кожи: бронхиальная астма, застойная сердечная недостаточность, ВИЧ-инфекция.
- Профессиональная деятельность, обуславливающая постоянный контакт с химикатами и другими раздражителями.
- Возраст. Воспалительные дерматозы чаще возникают у детей и молодых пациентов.
- Гормональные изменения у подростков, беременных женщин и других категорий пациентов.
Учет факторов риска помогает дерматологам назначать профилактические мероприятия.
Симптомы
Проявления дерматозов разнообразны и противоречивы. Наиболее характерным симптомом кожной патологии является зудящая сыпь. У пациента могут появляться мелкие красные пятна, волдыри, папулы, бородавки, мелкие опухоли и другие патологические кожные структуры. Характер высыпаний помогает врачам уточнять причину заболевания.
Другие возможные симптомы:
- Покраснение и отек кожи.
- Появление гнойников.
- Пузырные образования.
- Сильное шелушение кожи.
- Ломкость ногтей и выпадение волос.
- Избыточная сухость кожи.
- Появление корки.
- Постоянная усталость.
- Снижение работоспособности.
- Нарушение сна.
Косметические дефекты, возникающие при дерматитах, негативно влияют на психическое состояние человека. Некоторые заболевания, проявляющиеся обильными угревыми высыпаниями, трудно поддаются лечению, поэтому пациенты вынуждены адаптироваться к своему внешнему виду.
Диагностика
При появлении симптомов заболевания кожи необходимо записаться на прием к дерматологу. Во время консультации врач расспросит пациента о жалобах и соберет анамнестическую информацию для обнаружения факторов риска дерматоза. Затем проводится общий осмотр кожи, позволяющий выявить характерные клинические признаки патологии. Для уточнения диагноза дерматологу необходимы результаты инструментальных и лабораторных исследований.
- Лабораторные исследования крови. В процедурном кабинете медсестра производит забор венозной крови и отправляет материал в лабораторию. Специалисты оценивают соотношение и количество форменных компонентов, а также изучают биохимические показатели крови. Анализ крови позволяет обнаружить признаки инфекции, аутоиммунного воспаления или другой патологии.
- Дерматоскопия. С помощью специального аппарата врач получает увеличенное фото пораженного участка кожи и изучает особенности высыпаний. Дерматоскопия важна для проведения дифференциальной диагностики и исключения опасных заболеваний, вроде меланомы.
- Лабораторное исследование экссудата. Специалист производит забор выделений гнойников или других кожных образований. Полученный материал изучается в лаборатории для обнаружения патогенных микроорганизмов или признаков воспаления.
- Гистологическое исследование кожи. Биопсия проводится при необходимости исключения онкологии.
- Проведение аллергических тестов. Врач помещает микроскопические частицы раздражителя на кожу и следит за состоянием тканей. Это исследование необходимо для поиска источника аллергии.
При необходимости дерматолог может назначить дополнительные исследования, включая общий анализ мочи. Своевременная запись к врачу помогает быстро уточнить причину высыпаний и подобрать эффективное лечение.
Методы лечения
Полиморфные кожные образования, характерные для определенных видов дерматоза, возникают по разным причинам, поэтому лечение подбирается после проведения диагностики. Чаще всего дерматолог назначает медикаментозную терапию. Дерматолог учитывает возможные противопоказания перед подбором терапии.
Часто назначаемые препараты:
- Кортикостероиды – лекарственные средства, облегчающие воспалительную реакцию.
- Антибиотики – препараты, уничтожающие патогенные микроорганизмы.
- Антисептики для наружного применения.
- Антигистаминные средства – медикаменты, предотвращающие развитие аллергической реакции и поражения кожи.
- Различные иммуносупрессоры, подавляющие аутоиммунные реакции.
Перечисленные лекарственные средства могут быть назначены в виде мазей, гелей, таблеток или растворов для внутривенного введения. Местное применение кортикостероидов позволяет уменьшить риск формирования побочных эффектов. Дополнительные способы лечения включают оперативные вмешательства и физиотерапию. В большинстве случаев дерматолог назначает пациенту гипоаллергенную диету и витаминные добавки. Соблюдение рекомендаций врача позволяет предупредить развитие рецидива.
Герпетиформный дерматит Дюринга — хроническое рецидивирующее поражение кожи, проявляющееся полиморфной сыпью в виде эритематозных пятен, пузырей, папул, волдырей и сопровождающиеся выраженным зудом и жжением. Заболевание получило свое название благодаря тому, что элементы сыпи при дерматите Дюринга группируются таким же образом, как высыпания при герпесе. Диагностика проводится при помощи гистологического исследования, анализа содержимого пузырей и реакции прямой иммунофлуоресценции. В лечении герпетиформного дерматита Дюринга эффективна сульфоновая группа препаратов и кортикостероиды.
Общие сведения
Герпетиформный дерматит Дюринга встречается в любом возрасте, но наиболее часто он развивается в 30-40 лет. Мужчины более подвержены этому заболеванию, чем женщины. В некоторых случаях герпетиформный дерматит Дюринга является кожной реакцией на имеющуюся в организме злокачественную опухоль внутренних органов, то есть выступает в качестве параонкологического дерматоза.

Причины возникновения
Причины и механизм развития герпетиформного дерматита Дюринга неизвестны. У многих пациентов выявляется непереносимость белка глютеина, содержащегося в злаковых растениях. В пользу аутоиммунного компонента в развитии заболевания говорит обнаружение IgA-антител на границе дермы и эпидермиса — в области базальной мембраны. Предполагают, что определенную роль в возникновении герпетиформного дерматита Дюринга играют повышенная йодная чувствительность, наследственность, аскаридоз, воспалительные процессы желудочно-кишечного тракта (гастрит, язвенная болезнь), вирусные заболевания (ОРВИ, герпетическая инфекция и др.).
Симптомы
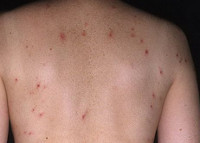
Обычно герпетиформный дерматит Дюринга имеет острое начало с появлением очагов полиморфной сыпи. Высыпаниям могут предшествовать умеренный подъем температуры тела, общая слабость, зуд и чувство покалывания. Элементы сыпи могут возникать на любом участке кожного покрова, кроме подошв и ладоней. Но наиболее частое их расположение — это разгибательные поверхности рук и ног, область лопаток, плечи, поясница и ягодицы. На ладонях могут возникать петехии и экхимозы — крупные (больше 3мм) пятна внутрикожных кровоизлияний. Высыпания сопровождаются выраженным дискомфортом: ощущением жжения, интенсивным зудом и парестезиями. Поражение слизистых оболочек при герпетиформном дерматите Дюринга, как правило, отсутствует. В редких случаях в полости рта могут возникать пузыри, быстро переходящие в эрозии.
Истинный полиморфизм сыпи при герпетиформном дерматите Дюринга связан с одновременным появлением на коже различного размера эритематозных пятен, волдырей, папул и пузырей. Со временем к истинному полиморфизму присоединяется ложный: образуются связанные с трансформацией высыпаний эрозии и корочки, а также вызванные сильным расчесыванием кожи экскориации. При заживлении элементов сыпи на коже остаются очаги гипо- и гиперпигментации, иногда рубцы.
Эритематозные пятна при герпетиформном дерматите Дюринга имеют четкий контур и округлую форму. Их гладкая поверхность часто покрыта расчесами, кровянистыми и серозными корочками. Со временем они пропитываются выпотом из расширенных сосудов и превращаются в похожие на волдыри (уртикароподобные) образования. Последние растут по периферии и сливаются, трансформируясь в розово-синюшные очаги, покрытые корочками, расчесами и пузырьками. Наряду с этим эритематозные пятна могут переходить в сочные розово-красные папулы. Кроме того, возникновение папул и уртикароподобных высыпаний может происходить без стадии эритематозного пятна.
Пузырные элементы сыпи при герпетиформном дерматите Дюринга могут быть небольшого размера — везикулы и диаметром более 2 см — буллезные высыпания. Они заполнены прозрачной жидкостью, помутнение которой говорит о присоединении инфекции. Пузыри вскрываются и подсыхают с образованием корки. Из-за расчесывания происходит снятие корки и на месте пузыря остается эрозия.
В зависимости от преобладания того или иного вида сыпи над остальными выделяют следующие виды герпетиформного дерматита Дюринга: папулезную, везикулезную, буллезную и уртикароподобную. Возможны атипичные варианты заболевания: трихофитоидные, экзематоидные, строфулоидные и др.
Острые периоды герпетиформного дерматита Дюринга сочетаются с довольно продолжительными ремиссиями (от нескольких месяцев до года и более). Обострения часто протекают с ухудшением общего состояния больного, подъемом температуры, нарушениями сна.
Диагностика
При подозрении на герпетиформный дерматит Дюринга проводят йодную пробу Ядассона. На здоровый участок кожи накладывают компресс с мазью, содержащей 50% йодида калия. Через 24 ч компресс снимают. Выявление на его месте покраснения, везикул или папул говорит в пользу герпетиформного дерматита Дюринга. Если проба отрицательна, то ее повторяют. Для этого через 48 ч накладывают такой же компресс на область пигментации, оставшейся после бывших высыпаний. Пробу Ядассона можно проводить с приемом препарата йода внутрь. Но такое исследование чревато резким обострением заболевания.
При герпетиформном дерматите Дюринга в клиническом анализе крови обнаруживается повышенное содержание эозинофилов. При цитологическом исследовании содержимого пузырей также выявляется большое количество эозинофилов. Однако эти данные, как и проба Ядассона, не являются обязательными или строго специфичными для заболевания.
Наиболее надежным способом диагностики герпетиформного дерматита Дюринга считается гистологическое исследование участков пораженной кожи. Оно выявляет расположенные под эпидермисом полости, скопления эозинофилов, нейтрофилов и остатков их разрушенных ядер. Реакция прямой иммунофлуоресценции (РИФ) обнаруживает на верхушках дермальных сосочков отложения IgA.
В диагностике буллезной формы герпетиформного дерматита Дюринга необходима дифференциация с другими буллезными дерматитами: буллезным пемфигоидом, вульгарной пузырчаткой и другими видами пузырчатки.
Поскольку герпетиформный дерматит Дюринга является параонкологическим заболеванием, для пациентов пожилого возраста желательно проведение дополнительных обследовании для исключения онкологической патологии внутренних органов: УЗИ органов брюшной полости и моче-половой системы, рентгенограмму легких, КТ почек и т. п.
Лечение герпетиформного дерматита Дюринга
Больным герпетиформным дерматитом Дюринга показано лечение у дерматолога. Назначают диету, исключающую злаки и йодосодержащие продукты (морская рыба, морепродукты, салат и др.). Медикаментозная терапия проводится препаратами сульфоновой группы: диафенилсульфон, сульфасалазин, солюсульфон и другие. Эти препараты обычно назначают внутрь циклами по 5-6 дней с перерывами в 1-3 дня. В случаях неэффективности сульфоновой терапии лечение проводят средними дозами кортикостероидов (преднизолон, дексаметазон и др.) Для купирования зуда применяют антигистаминные препараты: лоратадин, цетиризин, дезлоратадин.
Местное лечение герпетиформного дерматита Дюринга включает теплые ванны с раствором марганцовки, вскрытие пузырей и их обработку зеленкой или фукарцином, наложение кортикостероидных мазей или аэрозолей, применение 5% дерматоловой мази.
Профессиональные дерматозы – большая группа заболеваний кожных покровов, связанных с производственной деятельностью. Клинические проявления профессиональных дерматозов разнообразны, соответствуют клинике заболеваний-аналогов, не имеющих профессиональной составляющей. Это могут быть дерматиты, экземы, витилиго, васкулиты, порфирии, лишаи, кератозы, крапивница. Основу диагностики составляют анамнез, констатация факта профессиональной вредности, клиническая картина, анализ условий труда на производстве, кожные пробы и иммунологическое тестирование. Лечение профессиональных дерматозов идентично их непрофессиональным аналогам.
Общие сведения
Профессиональные дерматозы – ряд кожных болезней, вызванных комплексным влиянием экзогенных факторов на организм пациентов и возникших вследствие профессионально вредных условий работы. Распространенность патологических процессов и их половое и возрастное распределение зависят от наличия в регионе тех или иных производств и состава работников предприятий. Существуют возрастные рамки, которые определяются трудоспособным возрастом. Первыми проблемой профессиональных заболеваний кожи начали заниматься в США, где в 1928 году Федеральной Службой общественного здоровья было создано Управление по исследованиям дерматозов, которое сегодня является Дерматологическим отделом программы профессионального здравоохранения.
В структуре дерматологической заболеваемости на долю профессиональных болезней кожи приходится около 1%, тогда как среди всей профессиональной патологии им отводится от 35% до 80%. Больше всего профпатологии дают предприятия машиностроения и металлообработки (21%), химической (19%) и деревообрабатывающей (9%) промышленности, строительного бизнеса (9%). Сегодня повсеместно отмечается рост заболеваемости профдерматозами. Вероятно, это связано с широким использованием химических удобрений в сельском хозяйстве, развитием микробиологической промышленности и синтезом новых веществ, обладающих патогенным влиянием на кожу, что определяет актуальность темы на современном этапе.

Причины профессиональных дерматозов
Триггеры профпатологии известны и делятся на три вида: химические (92%), физико-механические (2%), инфекционно-паразитарные (6%). По характеру контакта с дермой химические вещества разделяют на раздражающие, фотопровоцирующие и аллергизирующие. Раздражающие включают в себя концентрированные соединения типа щелочей, кислот и солей, а также более слабые по своему действию растворители, мазут и технические масла. К разряду фотопровокаторов относятся продукты нефтепереработки и медикаменты. Сенсибилизирующие средства могут быть контактными и неконтактными. Физико-механическими провоцирующими факторами являются тепло, холод, лучи и ток. Микроорганизмы составляют инфекционно-паразитарную группу.
Механизм развития профпатологии зависит не только от действия триггера, но и от состояния организма пациента. Экзогенные факторы, способные соединяться с белками дермы, внедрившись в мембрану клетки путём трансдермальной абсорбции, образуют депо аллергена. В ответ на это в коже возникает реакция антиген-антитело замедленного типа. Активируется часть Т-лимфоцитов, запускающих пролиферативные процессы в лимфоидных клетках. Параллельно начинается активная выработка медиаторов и простагландинов. К процессу присоединяются Т-супрессоры и Т-хелперы. На молекулярном уровне нарушается организация клеток, задействованных в развитии аллергического процесса, что визуально проявляется гиперемией, отёком, сыпью, шелушением и мокнутием кожи с присоединением кокковой инфекции.
Проникновение патологического антигена через пищеварительный тракт или дыхательные пути приводит к возникновению аллергии немедленного типа. Развитие патологического процесса усугубляют эндогенные факторы: состояние пищеварительного тракта, гормональные нарушения, стрессы, локальная инфекция, нарушения состояния кожных покровов. В зависимости от агрессивности, количества патогенного начала и длительности его действия на кожу или слизистые возникает тот или иной профдерматоз.
Классификация профессиональных дерматозов
Современные дерматологи ориентируются на этиологическую классификацию профдерматозов, выделяя три группы:
- Заболевания кожи, возникшие в результате производственного контакта пациента с химикалиями: эпидермозы, дерматиты, фолликулиты, токсикодермии, экзематозные проявления, меланодермия, васкулиты, витилиго, лишаи, порфирия, онихии, паронихии, уртикарные сыпи, ожоги, отёк Квинке, фотодерматозы, дерматокониозы.
- Заболевания кожи, развившиеся в результате производственного контакта пациента с физико-механическими факторами: температурные, лучевые, механические воспаления кожи, ознобления, мозоли, электротравма.
- Заболевания кожи, возникшие в результате производственного контакта пациента с микроорганизмами: эризипелоид, туберкулёз, сифилитическая инфекция, дерматозоонозы, сибирская язва, поражение кожных покровов у доярок, кандидоз.
Симптомы профессиональных дерматозов
Каждая разновидность профпатологии имеет свои особенности, которые определяются характером раздражающих агентов на производстве. Улучшение санитарно-гигиенической обстановки, автоматизация рабочего процесса и тестирование раздражителей способствуют трансформации острых форм заболеваний в хронические, поскольку не исключают патологический аллерген из рабочего цикла, а только ослабляют его действие, продлевая время ответной реакции кожи.
Клинические проявления профессиональных дерматозов ничем не отличаются от симптомов аналогичных непрофессиональных патологий. Чаще других развивается острое контактное воспаление дермы с развитием эритемы и серозных булл на месте внедрения патологического аллергена, сопровождающееся чувством жара и жжения. Устранение первопричины приводит к быстрому купированию воспаления. На втором месте находится профессиональная экзема, клинически идентичная истинной, её единственной отличительной особенностью является наличие профвредности в анамнезе.
Профессиональные ангиопатии, возникшие при работе с лаками и красками, напоминают болезнь Рейно: парестезии, цианоз кистей и стоп, бледность кожных покровов. Со временем возникают остеопороз, эндартериит, остеолиз, токсический гепатит. Васкулиты при контакте с ароматическими углеводами проявляются геморрагиями, анемиями и гемолитическим синдромом. Фитоаллергены вызывают профессиональные васкулиты с явлениями астмоидного бронхита. Работа, связанная с изготовлением лекарственных средств, стимулирует развитие аллергических реакций вплоть до анафилактического шока.
Профессиональное витилиго развивается при контакте с синтетическими смолами и акриловыми соединениями, сопровождается появлением шелушащихся эритем на спине и верхних конечностях с исходом в очаги депигментации. Устранение причины способствует репигментации. Соли тяжёлых металлов приводят к нарушению порфиринового обмена, кожные проявления которого характеризуются буллёзными высыпаниями с исходом в рубчики, дисхромией кожи, усилением рисунка дермы, возникновением хейлита, гипертрихоза и ониходистрофии.
Профессиональный красный плоский лишай – дерматоз фотографов, сопровождается лихеноидными высыпаниями после контакта с проявителями цветной пленки. Профессиональная атопия вызывается амбарными клещами зернового комплекса, характеризуется дерматитом на фоне ринита, конъюнктивита и астмоидного бронхита. Боррелиозная спирохета становится причиной специфического акродерматита сотрудников лесопилок, лесничеств, пасек и рыболовных хозяйств.
Диагностика профессиональных дерматозов
Первичный диагноз ставит дерматолог на основании анамнеза, установления факта имевшего место контакта пациента с производственными вредностями, клинических проявлений заболевания (первичные высыпания возникают на месте внедрения профессионально вредного вещества в кожу, сроки появления совпадают со сроками трудовой деятельности), анализа подобной заболеваемости на предприятии и выявления аналогичной патологии у других рабочих.
Окончательный клинический диагноз устанавливает профпатолог на основании трактовки результатов полного лабораторно-клинического обследования пациента с использованием дополнительных специальных методов. Прежде всего, проводят кожные пробы на выявление предполагаемого раздражителя (прик-тест, капельные и скарификационные тесты), выполняют РН-метрию кожи, бактериоскопию, витропрессию и исследование лампой Вуда. Делают пробу Никольского, пробу Ядассона, пробу Тцанка, определяют симптом Кебнера.
Осуществляют иммунологическое тестирование (РТМЛ, РСАЛ – пробы специфической миграции и агломерации лейкоцитов, РСПБ – специфическая реакция с базофилами, НСТ-тест – реакция с нейтрофилами, реакция Шелли с растворами производственных аллергенов). Существуют специальные разработки определения профдерматозов на ранней стадии – это исследования активности используемых на производстве химикалий. Дифференцируют профдерматозы с их непрофессиональными аналогами, верруциформной эпидермодисплазией, папилломами, дерматомикозом и кандидозом.
Лечение и профилактика
Терапия профдерматозов проводится аналогично лечению непрофессиональных дерматозов, предусматривает обязательное устранение раздражителя, вызвавшего патологические изменения кожи, и решение проблем трудоустройства. Профилактика заключается в использовании для защиты кожных покровов от опасных веществ специальных мазей и спецодежды, усовершенствовании производственного цикла и его автоматизации, улучшении условий труда, установке санитарно-гигиенических модулей, регулярном санитарном контроле производственных помещений, специальном отборе рабочих для производств с профессиональными вредностями (тестирование кожными пробами), проведении профосмотров, диспансеризации. Прогноз при устранении провоцирующего фактора благоприятный. Большое значение имеет экспертиза трудоспособности с дальнейшим трудоустройством.
Читайте также:

