Что такое базалиома кожи лица и как ее лечить народными средствами
Обновлено: 18.04.2024
Московский клинический научно-практический центр Департамента здравоохранения Москвы, Москва, Россия
ГБУЗ «Московский клинический научно-практический центр им. А.С. Логинова» Департамента здравоохранения Москвы, Москва, Россия
ГБУЗ «Московский клинический научно-практический центр им. А.С. Логинова» Департамента здравоохранения Москвы, Москва, Россия
Нехирургические методы лечения базально-клеточного рака кожи
Московский клинический научно-практический центр Департамента здравоохранения Москвы, Москва, Россия
Ежегодный прирост онкологической заболеваемости с локализацией процесса на коже составляет от 3 до 10%. В структуре онкологической заболеваемости России злокачественные опухоли кожи занимают второе место по частоте встречаемости (11—12%). Базально-клеточный рак (БКРК), или базалиома кожи, составляет до 80% от всех злокачественных эпителиальных опухолей кожи. Представлен обзор литературы по нехирургическим методам лечения БКРК. Из большого количества консервативных лечебных стратегий и эффективных методик лечения БКРК рассмотрены основные. Показаны результаты лечения БКРК с помощью фотодинамической (ФДТ), лучевой, местной лекарственной терапии, системной химио- и иммунотерапии. Описаны статистические данные по рецидивированию БКРК при различных методах консервативного лечения и проведено сравнение с частотой рецидивирования после хирургического лечения. Рассмотрены варианты лечения неоперабельных больных с помощью системной химиотерапии препаратами висмодегиб и сонедегиб; иммунотерапии рекомбинантными интерферонами альфа-2b — реафероном, вифероном (Россия) и интроном A (США). Приведены статистически достоверные данные по лечению БКРК различными нехирургическими методами. Представлены выводы о целесообразности применения консервативных методов лечения БКРК в клинической практике.
Московский клинический научно-практический центр Департамента здравоохранения Москвы, Москва, Россия
ГБУЗ «Московский клинический научно-практический центр им. А.С. Логинова» Департамента здравоохранения Москвы, Москва, Россия
ГБУЗ «Московский клинический научно-практический центр им. А.С. Логинова» Департамента здравоохранения Москвы, Москва, Россия
В последние десятилетия в мире отмечают неуклонный рост заболеваемости раком кожи. Ежегодный прирост составляет от 3 до 10%. В структуре онкологической заболеваемости в России злокачественные опухоли кожи по частоте встречаемости занимают второе место (11—12%). Базально-клеточный рак кожи (БКРК), или базалиома кожи, составляет до 80% от всех злокачественных эпителиальных опухолей этой локализации. БКРК может возникать практически на любом участке кожного покрова, но наиболее часто на лице (в особенности в углах глаз, на носу, ушных раковинах и в височной области) и волосистой части головы. До 78% случаев БКРК регистрируют у лиц пожилого и старческого возраста (в среднем 64,4 года). Однако описаны редкие случаи возникновения данного онкологического заболевания кожи в более раннем возрасте, начиная с 20 лет [1—3].
Прогноз при ранних стадиях БКРК достаточно благоприятный: стойкое излечение достигается в 95—97% случаев. При местно-распространенном процессе (III стадия) излечение возможно в 40—50% наблюдений. Особенностью БКРК является его крайне медленное метастазирование (менее 0,5% случаев). Частота локальных рецидивов после различных методов лечения БКРК составляет, по данным разных авторов [2], от 1 до 40%.
В настоящее время в лечении БКРК применяют все существующие методы лечения злокачественных опухолей: хирургическое, лучевую терапию, электрокоагуляцию, крио- и лазерную деструкцию опухоли, местную и системную химиотерапию, иммунотерапию и комбинированное лечение [2]. Наряду с положительными сторонами стандартных способов лечения имеются существенные недостатки, в связи с чем продолжается поиск новых неинвазивных и косметически значимых методов.
Выбирая противоопухолевое лечение БКРК важно руководствоваться тем, насколько полную элиминацию опухолевых клеток обеспечивает метод, а также учитывать сохранение функции пораженного участка кожи и ориентироваться на наиболее приемлемый косметический результат [4]. Также необходимо оценивать факторы, связанные непосредственно с самим опухолевым процессом: клиническую форму БКРК, наличие первичного очага или рецидива, локализацию, размер и глубину инвазии опухоли, длительность ее существования, скорость опухолевого роста и возможность определения ее границ [5]. Кроме того, учитывают, имеется ли у пациента единичный очаг или множественный.
На сегодняшний день нет нехирургического метода лечения БКРК, который мог бы гарантировать 100% результат, т. е. предотвратить рецидивы. Их частота при различных методах лечения первичного очага достигает до 42,9%.

Вероятность рецидива БКРК зависит от выбранного метода лечения. Для определения наиболее эффективной тактики терапии в каждом конкретном случае были разработаны две концепции низкого и высокого риска вероятности развития рецидива БКРК (см. таблицу) Базалиома кожи низкого и высокого риска [5].
Лечение локального рецидива БКРК — задача более сложная, чем лечение первичной опухоли.
Среди большого количества консервативных лечебных стратегий и эффективных методик лечения БКРК в данной статье мы рассмотрим основные.
Одним из наиболее эффективных современных методов лечения БКРК является метод фотодинамической терапии (ФДТ) [6, 7]. В России ФДТ при лечении БКРК применяется с 1992 г.
ФДТ — фотодинамическое повреждение опухолевых клеток в ходе фотохимических реакций. Уникальной особенностью фотодинамического повреждения тканей являются некроз и апоптоз опухолевых клеток с сохранением коллагеновых структур, которые служат основным каркасом для репаративных процессов, что обеспечивает хорошие косметические результаты. После лечения формируется нежный, не деформирующий кожу рубец, по цвету мало отличающийся от окружающей кожи (редко встречается пигментация зоны воздействия от легкой до умеренной). Это очень важно для больных с опухолями кожи, расположенными на открытых участках тела и, конечно, на лице.
ФДТ опухолей реализуется посредством трех основных механизмов:
1) повреждение сосудистого русла опухоли (рассматривается как основной);
2) непосредственная цитотоксичность в результате фотохимической реакции;
3) формирование иммунного ответа на клетки опухоли, находящиеся в состоянии апоптоза.
Непосредственная эффективность ФДТ в зависимости от морфологической формы, размеров опухоли и качества используемых фотосенсибилизаторов составляет 73—95%. К безусловным преимуществам данного метода следует отнести возможность проведения процедуры в амбулаторных условиях, низкий уровень болевых ощущений (в большинстве случаев не требуется обезболивание), легкость при формировании фигурных полей, допустимость комбинирования с другими методами терапии, отсутствие лимитирующих доз фотосенсибилизатора и светового воздействия и, как следствие, возможность многократного повторения процедуры, удобство применения при множественном характере поражения и лучшие косметические результаты вследствие сохранения структуры коллагеновых волокон, что способствует формированию оптимальных рубцов. К недостаткам метода относят ограниченную глубину проникновения лазерного света (4—8 мм в зависимости от длины волны).
Эффективность ФДТ определяется правильным выбором дозы фотосенсибилизатора, плотностью мощности лазерного излучения и энергией, подведенной к опухоли. Наиболее успешно применение ФДТ при поверхностной форме БКРК, при которой достигается 90—100% излечение. Несколько хуже результаты ФДТ при более агрессивных формах БКРК (50—70% безрецидивного 3-летнего периода).
Накопленный к настоящему времени опыт свидетельствует о целесообразности и перспективности использования ФДТ и лазер-индуцированной термотерапии при лечении больных БКРК [8—10].
Лучевая терапия БКРК во многих регионах нашей страны является ведущим методом лечения. Используются близкофокусная рентгенотерапия, дистанционная гамма-терапия, электронная терапия, контактные и комбинированные (радиохирургические) методы. Самый распространенный и ведущий метод лечения БКРК — близкофокусная рентгенотерапия; разовая доза облучения составляет 3—5 Гр с достижением суммарной очаговой дозы 50—60 Гр.
Преимуществами данного метода являются его эффективность и отсутствие необходимости обезболивания (кроме случаев, когда опухоль локализована на веках или в углу глаза).
К недостаткам относят необходимость неоднократного проведения процедур, что требует госпитализации больного; наличие ранней и поздней постлучевой местной реакции (сухая и влажная десквамация кожи, эритема, гипопигментация, атрофия кожи, телеангиоэктазии, эпиляция, субдермальный фиброз) и возможность возникновения спустя годы малигнизации, индуцированной лучевой терапией [11].
Сегодня концепция активного обследования и лечения больных лучевыми методами при отсутствии соответствующих показаний пересматривается. Это вызвано озабоченностью, связанной с повышением лучевой нагрузки при обследовании больных в медицинских учреждениях [12]. Риск развития злокачественных новообразований после лучевой терапии очень низок и составляет 1:1000 через 10—15 лет после завершения терапии [13]. Однако его следует учитывать.
Была доказана повышенная чувствительность к лучевой терапии у лиц, имеющих антиген А10 в системе HLA, который встречается наиболее часто при синдроме Горлина—Гольтца [14, 15].
Учитывая небольшой риск малигнизации в очагах, подверженных лучевой терапии, особенно важно решить вопрос о целесообразности назначения данного вида лечения лицам моложе 50 лет [12, 16, 17]. Для этих лиц назначение лучевой терапии должно быть тщательно обосновано. При возможности лечения альтернативными методами им следует отдавать предпочтение [11].
БКРК I—II стадии с поверхностными очагами размером до 5 см, а также опухоли, располагающиеся в периорбитальной области, на коже носа и ушных раковинах, у больных пожилого возраста — главные критерии к назначению близкофокусной лучевой терапии.
При распространенных, неоперабельных формах БКРК проводят лучевую терапию с паллиативной целью, иногда сочетая ее с внутриартериальной селективной химиотерапией.
При первичном БКРК после лучевой терапии локальные рецидивы возникают у 1,2—6,9%, а при рецидивном раке — у 14—48% больных.
Системная лекарственная терапия может применяться при неоперабельном местно-распространенном (мр) и/или метастатическом (м) БКРК. Системная химиотерапия при БКРК характеризуется низкой эффективностью. Иногда этот метод лечения назначают с целью уменьшения исходных размеров очага в предоперационный период до криодеструкции или хирургического иссечения опухоли [4].
Ингибиторы Hedgehog-сигналинга
В 2012 г. FDA (Foodand Drug Administration, Управление по контролю за продуктами и лекарствами, США) был одобрен препарат висмодегиб для лечения распространенного БКРК у взрослых пациентов. Препарат обладает низкой токсичностью и избирательным механизмом действия [18]. Наиболее частыми нежелательными явлениями при приеме висмодегиба бывают мышечные спазмы, алопеция, изменение вкусовых ощущений, потеря массы тела, усталость, тошнота, рвота, диарея, констипационный синдром, артралгии, гипонатриемия, тератогенный эффект.
Показания к применению ингибитора Hedgehog-сигналинга — препарата висмодегиб:
2) рецидивирующий БКРК;
3) мрБКРК у пациентов, не подлежащих хирургическому или лучевому лечению.
Иммунотерапия — местное и системное применение иммуномодулирующих препаратов. Получен хороший эффект при лечении язвенной формы БКРК рекомбинатными интерферонами — альфа-2b: реафероном, вифероном (Россия) и интроном A (США). Реафероном и интроном, А обкалывали опухоли, а виферон вводили в свечах. Через 2 мес после курса терапии размеры опухолей уменьшались на 70%. Число курсов составляло 2—3 с интервалом 2—3 мес. Процесс разрешался рубцовой атрофией.
Однако метод характеризуется рядом побочных эффектов: общей слабостью, энцефалопатией, анорексией, психомоторными нарушениями, транзиторной лейкопенией, тромбоцитопенией, тошнотой, нарушением вкуса, диареей. Широкое применение крема имиквимод ограничено возникновением таких побочных эффектов, как выраженная воспалительная реакция, невозможность использования на чувствительных участках кожи, системные побочные реакции. Также к недостаткам иммунотерапии интерфероном относят высокую стоимость проводимой терапии и относительно низкую степень излеченности [19, 20].
Таким образом, данные методы успешно дополняют хирургические, обеспечивая хороший терапевтический и косметический эффекты, позволяют сократить сроки лечения и реабилитации пациентов.
Сведения об авторах
Злокачественная опухоль, развивающаяся из клеток верхнего слоя кожи (эпидермиса).
Как выглядит?
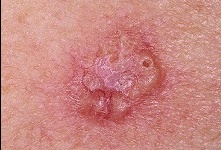
Представляет собой, как правило, безболезненную, длительно не заживающую (более 1-2 месяцев) язву с плотными краями. Также может существовать в виде язвы, которая увеличивается с течением времени. Появляется чаще на открытых участках кожи - лице, кистях, шее. Чаще развивается у лиц зрелого и пожилого возраста, однако в моей практике несколько раз встречалась базалиома у женщин в возрасте 25-30 лет.
Почему появляется?
Появление базалиомы вызывают:
- сильное воздействие ультрафиолета солнца
- химические канцерогены (соли мышьяка)
- хронические кожные болезни
Как лучше лечить?
Наиболее оптимальным методом считается хирургическое иссечение. От опухоли отступают от 5 мм до 1 см и производят веретёнообразный разрез. После этого она удаляется вместе с фрагментом здоровой кожи с наложением шва.
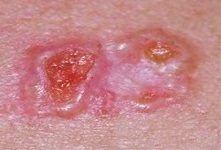
При расположении на образования на кожи лица, в ситуациях, когда операция не выполнить используется лучевая терапия.
В последнее время при базалиоме всё чаще применяется криодеструкция. Этот метод требует высокой квалификации, т.к. при нанесении жидкого азота сложно контролировать глубину воздействия.
По данным исследований лечение базалиомы мазями (имихимод, 5-фторурацил) и фотодинамической терапией также эффективно.
Результаты лечения
В подавляющем большинстве случаев исход благоприятный. К сожалению, ни один метод не может гарантировать 100% отсутствие повторного возникновения опухоли.
Другие статьи:
Полезная статья? Сделайте репост в Вашей социальной сети!
Оставьте комментарий или задайте вопрос
Анкета для консультации
Заполняя анкету Вы соглашаетесь с тем, что:
- Вам 18 и более лет
- Онлайн-консультация не заменяет очной.
- Полученная от меня информация может быть использована в лечебных или диагностических целях ТОЛЬКО при согласовании с Вашим лечащим врачом.
Спасибо за заявку,
Ваша анкета отправлена
Как подготовиться к приему
Вне зависимости от причины Вашего визита я попрошу Вас раздеться до белья и осмотрю ВСЕ образования у Вас на коже цифровым дерматоскопом. Это нужно для выявления меланомы или рака кожи на ранних стадиях.
Если Вы сейчас подумали, что у Вас-то точно нет подозрительных родинок — прочитайте этот и этот пост о меланомах размером 3 мм.
Мы принимаем оплату по картам, выдаём чеки и договоры на оказание медицинских услуг. После приёма у Вас будет моё подробное заключение с диагнозом, рекомендациями, моей подписью и печатью врача. Тем не менее, я буду очень признателен Вам за оплату наличными. Это связано с тем, что при оплате по карте, банк удерживает 3% от суммы за проведение операции.
Благодарю за понимание. Для Вашего удобства — ссылка на карту с расположением банкоматов рядом с клиникой.
© 2014 — 2022 | Бейнусов Дмитрий Сергеевич - врач-онколог, удаление родинок. Все права защищены, копирование запрещено Пользовательское соглашение
В Сети огромное количество материала о раке кожи. К сожалению, информация, которая представлена не в виде научных статей и не на сайтах дерматоонкологов, не выдерживает никакой критики.
В этой статье я отвечу на многие животрепещущие вопросы: «как распознать у себя рак кожи?», «опасен ли рак кожи?», «какие варианты лечения рака кожи существуют?» и другие.
Виды рака кожи
Существует 3 вида часто встречающихся злокачественных опухолей кожи. Они различаются как по частоте заболеваемости (т. е. шансу заболеть), так и по степени опасности для жизни – базалиома, плоскоклеточный рак и меланома.
Меланома – одна из редких и опасных опухолей кожи. Она составляет всего 4 % от общего количества злокачественных образований кожи, но является причиной почти 80 % смертей при этой локализации. О меланоме можно подробно прочитать здесь.

Записывайтесь на вебинар "Канцерогены в косметике: правда, ложь и. маркетинг"
Базальноклеточный рак кожи
Базалиома – самый частый, но вместе с тем и наиболее безопасный вид рака кожи. Смерть от базалиомы возможна только в очень запущенных случаях или при агрессивных формах (базосквамозной) опухоли. Благоприятное течение базалиомы обусловлено тем, что она практически никогда не дает метастазов (всего 0,5 % случаев).
Симптомы и признаки
Наиболее часто базалиома возникает на коже носа, чуть реже на лице и значительно реже – на остальных частях тела.
Пик заболеваемости приходится на возраст старше 40 лет. Самой молодой пациентке, которой по гистологии установили диагноз базалиома, было 39 лет.
То, как выглядит базальноклеточный рак кожи, зависит от формы:
- Узловая форма (синоним нодулярная). Опухоль представлена в форме узелка. Отличить ее от других образований кожи можно по увеличенному количеству сосудов на поверхности, восковидному блеску и мелким серо-голубым включениям. Все эти признаки видны на фото.
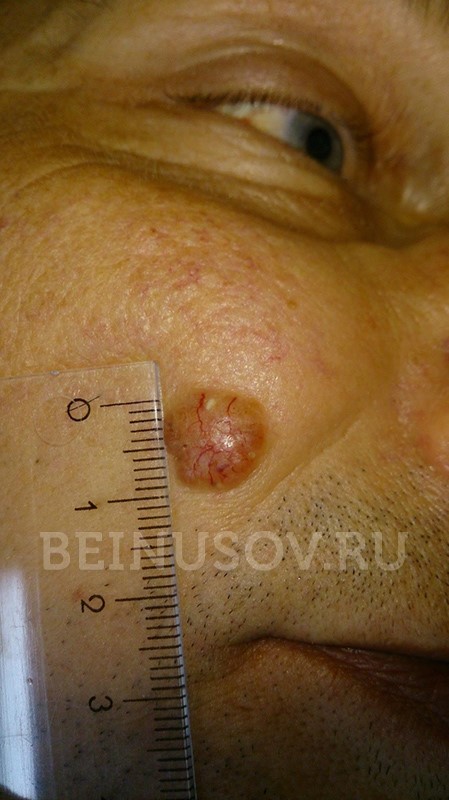
Узловая форма базалиомы
Кроме того, на поверхности узловой базалиомы может быть еще один характерный признак – изъязвление.
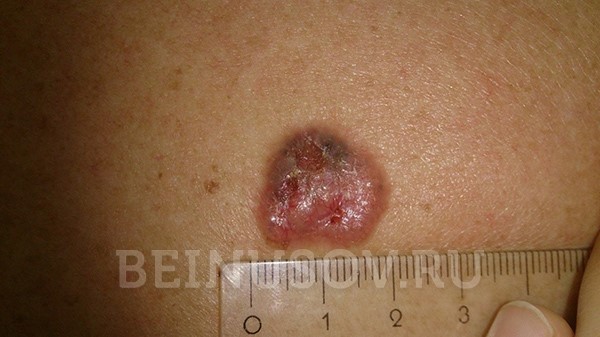
Узловая базалиома с изъязвлением
- Поверхностная форма базалиомы в большинстве случаев представлена в виде участка покраснения на коже. Возможны также элементы шелушения и уже упоминавшийся выше восковидный блеск.
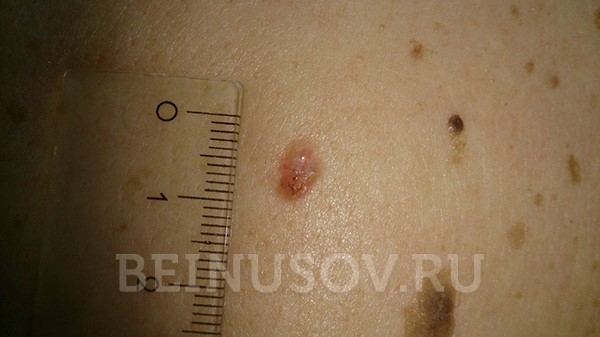
Поверхностная форма базалиомы
- Склеродермоподобная форма базалиомы – очень редкая и часто представляет трудности в диагностике. Она характеризуется более светлым и более твердым в сравнении с окружающей кожей уплотнением.
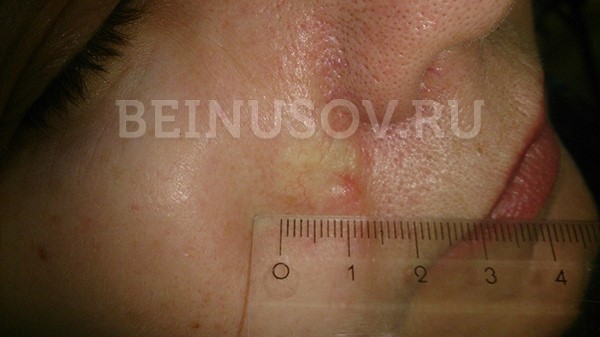
Склеродермоподобная форма базалиомы
- Пигментная форма базалиомы составляет очень малую часть от общего числа этих опухолей. Ее отличает большое количество пигмента. В связи с этим базалиому часто принимают за меланому при осмотре без дерматоскопа.
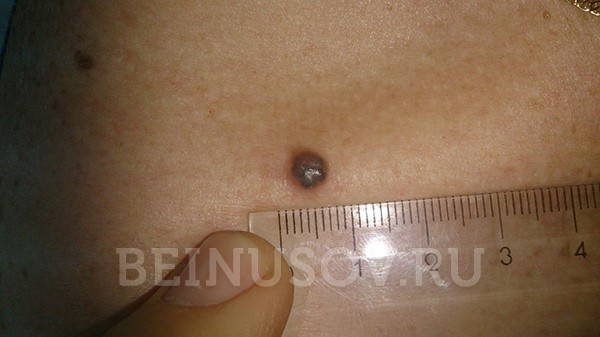
Пигментная форма базалиомы
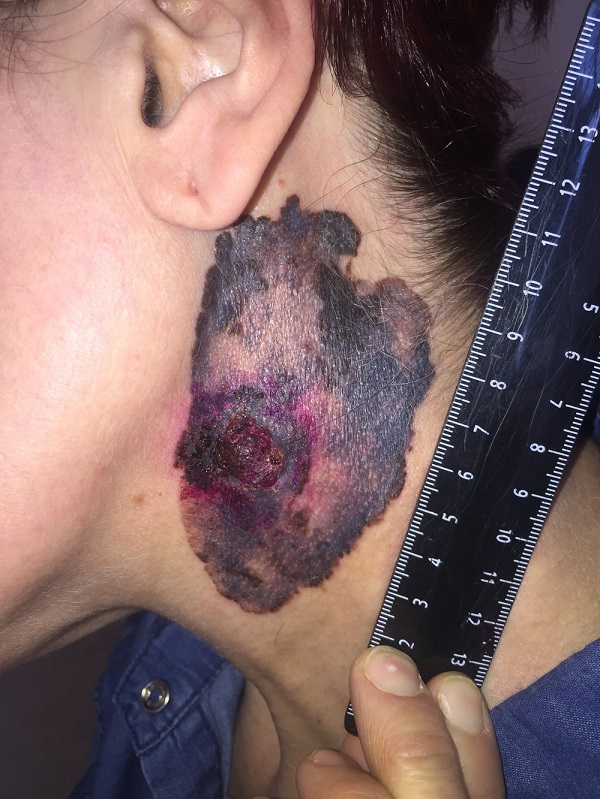
- Язвенная форма базалиомы может достигать очень больших размеров и в запущенных случаях практически не поддается лечению.
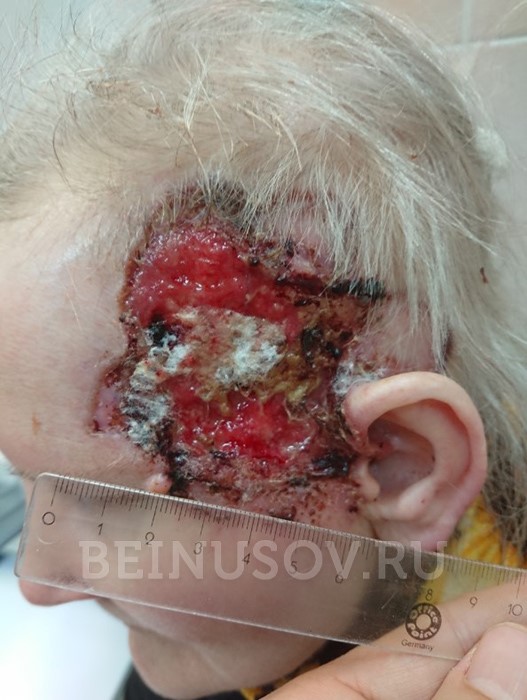
Язвенная форма базалиомы
Фото в начальной стадии
К сожалению, базальноклеточный рак кожи крайне сложно диагностировать на ранних стадиях, т. е. при минимальных размерах. Вот несколько фотографий:
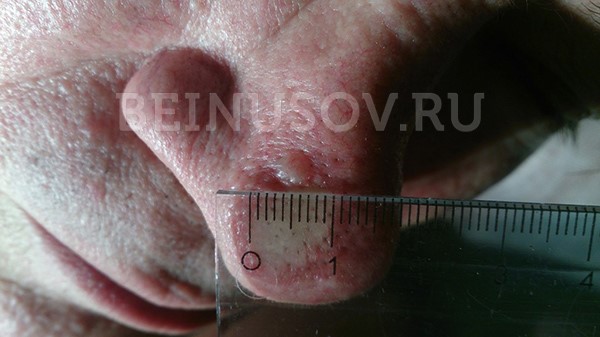
Базалиома кожи носа, узловая форма, размер 5 мм
Базалиома, узловая форма, 3 мм в диаметре
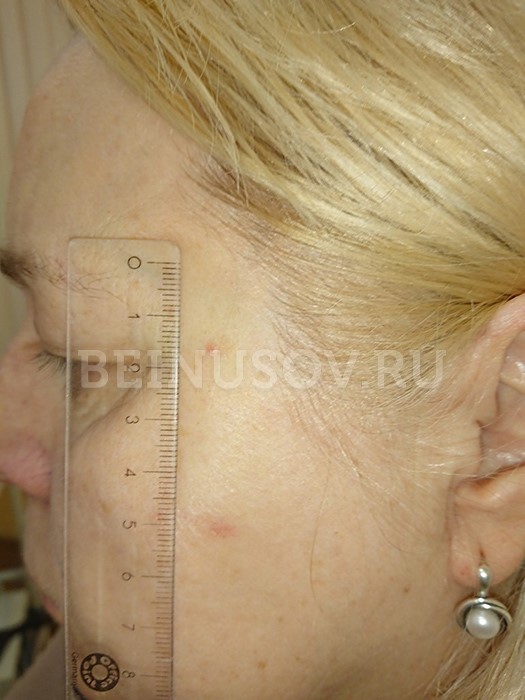
Узловая базалиома височной области, диаметр 2 мм
Диагностика базалиомы на ранних стадиях, при маленьких размерах опухоли, может представлять значительные трудности. Только сочетание комплексного осмотра всей кожи, тщательного выяснения истории существования образования и дерматоскопии поможет в установке диагноза базалиома на ранней стадии.
Базалиомы с высоким и низким риском рецидива (NCCN, 2018)
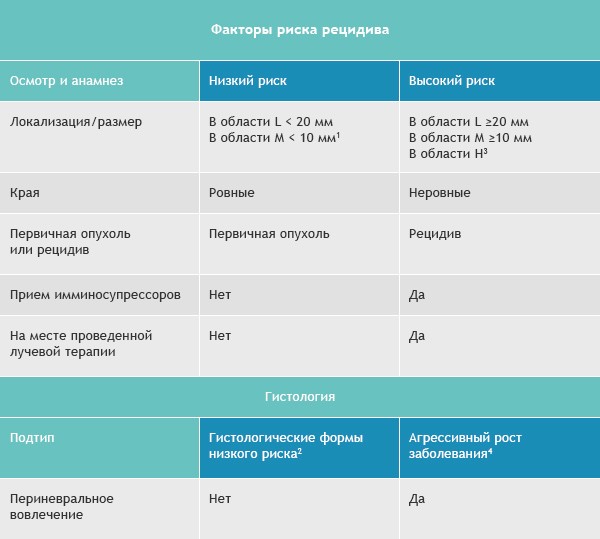
Область H: маска лица (включая веки, брови, кожа вокруг глаз, нос, губы [кожа и красная кайма губ], подбородок, нижняя челюсть, кожа/борозды перед и за ушной раковиной, виски, уши), гениталии, ладони и ступни.
Область M: щеки, лоб, волосистая часть головы, шея и голени
Область L: туловище и конечности (исключая голени, ладони, ступни, ногтевые части и лодыжки)
Примечания
- Локализация вне зависимости от размера может быть признаком высокого риска
- Гистологические формы низкого риска: узловая (нодулярная), поверхностная, кератотическая, пилоидная, с дифференцировкой в сторону придатков кожи, фиброэпителиома Пинкуса
- Область H означает высокий риск вне зависимости от размера
- Морфеаподобный, базосквамозный (метатипический), склерозирующий, смешанный инфильтративный, микронодулярный в любой части опухоли
Для присвоения опухоли статуса «высокий риск рецидива» достаточно только одного из факторов из правого или левого столбца.
Лечение базалиомы
Основной целью лечения базальноклеточного рака является полное удаление опухоли с максимальным сохранением косметических свойств и функций тех частей тела, где развилось это новообразование.
Как правило, наилучший результат обеспечивается хирургическими методами. Однако желание сохранить функциональность и косметические свойства может привести к выбору лучевой терапии в качестве основного метода лечения.
В зависимости от степени риска рецидива (см. выше) подход к лечению базалиомы может различаться.
У пациентов с поверхностной формой базалиомы и низким риском рецидива, когда хирургия или лучевая терапия противопоказаны или неприменимы, могут быть использованы следующие методы лечения:
- 5-фторурациловая мазь;
- мазь «Имиквимод» («Алдара», «Кераворт»);
- фотодинамическая терапия;
- криодеструкция.
Микрографическая хирургия по Mohs может быть рекомендована пациентам с высоким риском рецидива.
Химиотерапия при базалиоме включает препараты-ингибиторы сигнального пути hedgehog – висмодегиб (эриведж) и сонидегиб (одомзо). Эти препараты могут помочь в случае, когда хирургические методы, как и лучевая терапия, неприменимы или противопоказаны.
Что нужно знать о базалиоме?
- В подавляющем большинстве случаев базалиома не представляет угрозы для жизни.
- Если при гистологическом исследовании удаленного образования получен ответ базальноклеточный рак – ничего страшного в этом нет. Важно убедиться, что образование удалено полностью – обязательно проконсультируйтесь с онкологом.
- Если после удаления базалиомы в гистологическом исследовании есть фраза «в крае резекции опухолевые клетки» или что-то похожее – необходимо дальнейшее лечение с целью полного удаления опухоли.
- Настоятельно не рекомендую удалять базалиому без гистологического исследования, т. к. даже очень типично выглядящее образование может быть вовсе не тем, чем кажется на первый взгляд.
- Базалиому нужно лечить. Наблюдение – плохой вариант при подобном диагнозе. Лечение запущенных форм (см. фото язвенной формы) крайне трудное и дорогостоящее.
- Если у вас уже удалили базалиому, необходимо регулярно проходить осмотр всей кожи у онколога с целью возможного выявления еще одной такой опухоли.
- Вероятность метастазирования у метатипического (базосквамозного) гистологического типа выше, чем у остальных видов.
Плоскоклеточный рак
Встречается реже, чем базалиома, второй по частоте вид рака кожи и имеет чуть менее благоприятный прогноз. Однако необходимо отметить, что течение заболевания значительно менее злокачественное, чем при меланоме.
Метастазы возникают относительно редко – в среднем в 16 % случаев [1]. У больных плоскоклеточным раком кожи размером менее 2 см 5-летняя выживаемость составляет около 90 %, при больших размерах и прорастании опухоли в подлежащие ткани – менее 50 % [1].
Может возникать на любых участках тела, в том числе на гениталиях и на слизистых, однако наиболее часто – в местах, подверженных попаданию солнечных лучей.
Симптомы и признаки
То, как выглядит плоскоклеточный рак кожи, зависит во многом от клинической формы заболевания.
Ороговевающая форма – возвышение или ровная поверхность, покрытая роговыми чешуйками, которые могут нарастать и отваливаться. При повреждении может кровоточить.
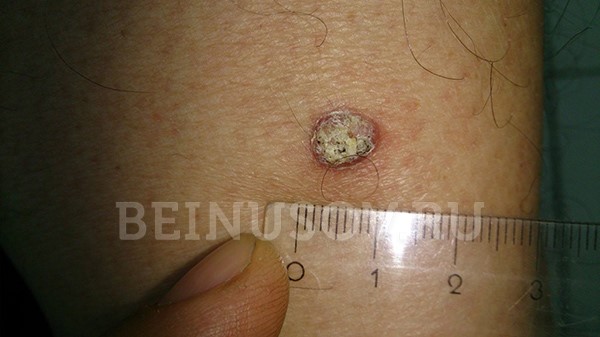
Ороговевающая форма плоскоклеточного рака кожи
Необходимо помнить, что под маской кожного рога может скрываться именно ороговевающая форма плоскоклеточного рака. В связи с этим подобные образования всегда стоит удалять только с гистологическим исследованием:

Кожный рог следует удалять с гистологией – под его маской может скрываться ороговевающая форма плоскоклеточного рака
Неороговевающая эндофитная форма (растущая в направлении окружающих тканей). Чаще всего выглядит как длительно не заживающая рана или язва, которая может со временем углубляться и расширяться.
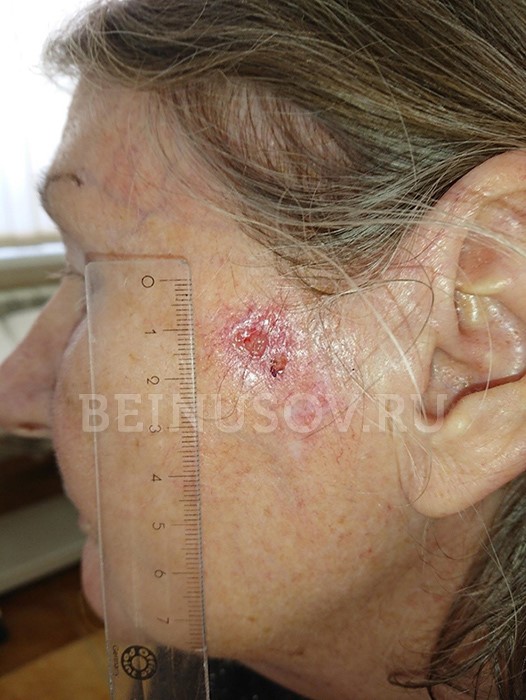
Неороговевающая эндофитная форма плоскоклеточного рака кожи
Экзофитная неороговевающая форма плоскоклеточного рака кожи выглядит как узел, возвышающийся над уровнем кожи. Поверхность узла может быть эрозирована или мокнуть.
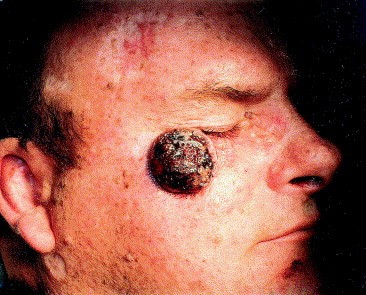
Экзофитная неороговевающая форма плоскоклеточного рака кожи
Фото в начальной стадии
Под начальной стадией плоскоклеточного рака понимается состояние, когда злокачественный процесс ограничен эпидермисом – самым верхним слоем кожи. Обозначается в диагнозе как in situ или внутриэпидермальный плоскоклеточный рак. Это заболевание не представляет опасности для жизни, если удалено полностью.
Существует 2 формы этой фазы заболевания:
Болезнь Боуэна
Чаще всего представлена одиночными плоскими бляшками, с четкими границами, асимметричной формой, неровными краями. Размер достигает 7–8 мм. Образование может постепенно увеличиваться, на поверхности часто отмечается шелушение либо образование корочек.
Цвет красный или коричневый, располагается на любых участках тела. [3]
От себя добавлю, что в моей практике гистологически подтвержденная болезнь Боуэна встретилась всего один раз. Выглядела как небольшое (3 х 4 х 3 мм) телесного цвета уплотнение с гладкой поверхностью на коже ствола полового члена у мужчины 43 лет.

Эритроплазия Кейра
Вторая форма рака кожи начальной стадии, которая развивается наиболее часто на коже крайней плоти полового члена или головке. Значительно реже заболевание поражает женские наружные половые органы.
Наиболее частый внешний вид эритроплазии Кейра – ярко-красное пятно с четкими границами, влажной блестящей поверхностью [3].
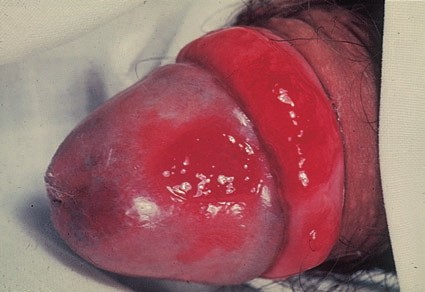
Лечение плоскоклеточного рака кожи (NCCN, 2018)
Как и в случае с базалиомой, для плоскоклеточной карциномы выделяют группы высокого и низкого рисков рецидивирования и метастазирования.
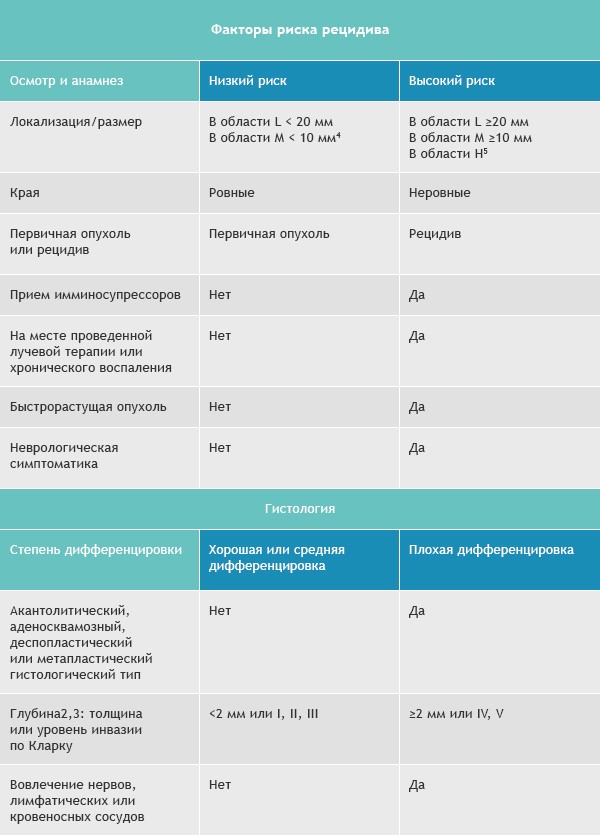
Область H: маска лица (включая веки, брови, кожа вокруг глаз, нос, губы [кожа и красная кайма губ], подбородок, нижняя челюсть, кожа/борозды перед и за ушной раковиной, виски, уши), гениталии, ладони и ступни.
Область M: щеки, лоб, волосистая часть головы, шея и голени
Область L: туловище и конечности (исключая голени, ладони, ступни, ногтевые части и лодыжки)
Примечания
- Ободок гиперемии должен быть учитываться при измерении размера.
- Эксцизионная биопсия более предпочтительна, чем инцизионная.
- Модифицированное измерение толщины по Бреслоу должно исключать паракератоз и «корочку», должно проводиться от основания язвы, если таковая имеется.
- Локализация независимо от размеров может быть признаком высокого риска.
- Область H подразумевает высокий риск вне зависимости от размера.
Основные принципы и методы лечения при плоскоклеточном раке – такие же, как и при базалиоме.
Основная цель – сохранить функциональность и косметические качества. Наиболее эффективным принято считать хирургический метод – удаление опухоли с захватом 4–6 мм здоровых тканей при низком риске рецидивирования и метастазирования. Для опухолей с высоким риском рекомендована микрографическая хирургия по Mohs либо иссечение в более широких границах, чем при низком риске.
Лучевая терапия применима в случаях, когда другие методы не могут быть использованы. При химиотерапии плоскоклеточного рака могут применяться препараты платины (цисплатин, карбоплатин), а также ингибиторы EGFR (цетуксимаб).
Как не заболеть раком кожи? Чего избегать?
Солнечный свет. Наиболее доказанной причиной появления обоих видов рака кожи, впрочем, как и меланомы, является воздействие солнечного света. Если вы любите бывать в жарких странах, у вас светлые волосы и кожа или ваша работа связана с длительным пребыванием на солнце – стоит серьезно озаботиться защитой от ультрафиолета.
Предраковые заболевания кожи – следующий фактор, который может предшествовать развитию плоскоклеточной формы: актинические (солнечные) кератоз и хейлит, лейкоплакия, папилломавирусная инфекция слизистых оболочек и гениталий. Этот вид опухоли может развиться также на фоне рубцовых изменений после ожогов или лучевой терапии.
Контакт с канцерогенами
Различные химические вещества могут приводить к развитию рака кожи: мышьяк и нефтепродукты.
Ослабленная иммунная система. Люди, принимающие иммуносупрессоры после трансплантации органов, или носители ВИЧ-инфекции имеют повышенный риск развития рака кожи плоскоклеточного типа.
Резюме
Рак кожи в подавляющем большинстве случаев – не смертельное заболевание. На ранних стадиях он лечится вполне успешно, в арсенале врачей много разных методов. В случае агрессивных форм или длительного течения без лечения рак кожи может представлять опасность для жизни.
Базальноклеточная карцинома — это наиболее распространенная форма рака кожи среди жителей России. По различным статистическим сведениям на ее долю приходится до 75% всех эпителиальных немеланомных новообразований кожи.
Чаще всего базалиома кожи имеет наружную локализацию, в частности — область лица и волосистой части головы, что обусловлено рядом факторов, способствующих ее развитию.
На первом месте среди них выступает повреждающее действие инсоляции на открытые участки тела. В зоне риска оказываются любители позагорать в солярии.
При наличии генетической предрасположенности — светлой коже с многочисленными родинками — солнечное облучение является травмирующим фактором, который провоцирует клетки на самообновление. Частое повреждение клеток вызывает потерю контроля организма над процессами восстановления, что в свою очередь является начальным этапом онкопроцесса.
Кожные инфекции, хронические дерматозы, иммунодефицит различного происхождения также способствуют развитию базалиом.
Особенностью данного заболевания является редкая частота метастазирования, но при этом инвазивный рост с разрушением окружающих тканей определяет агрессивность течения.
Базалиома — начальная стадия
Для начальной стадии базалиомы характерна разнообразная клиническая картина. Различают следующие формы базально-клеточного рака кожи (виды):
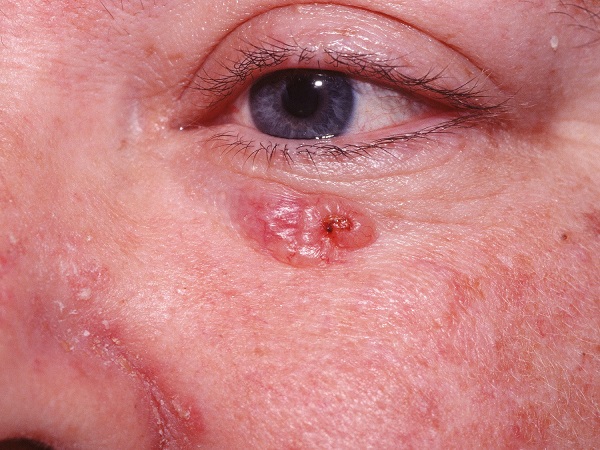
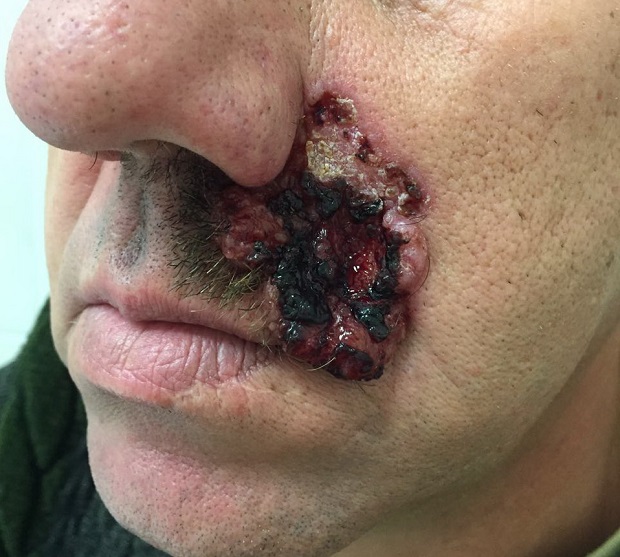
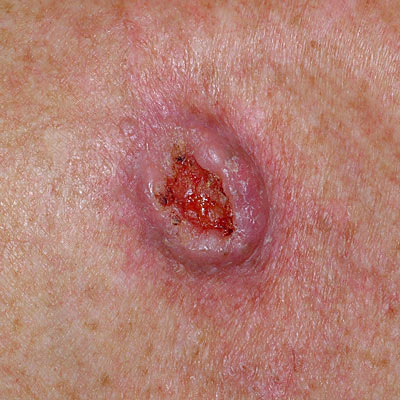
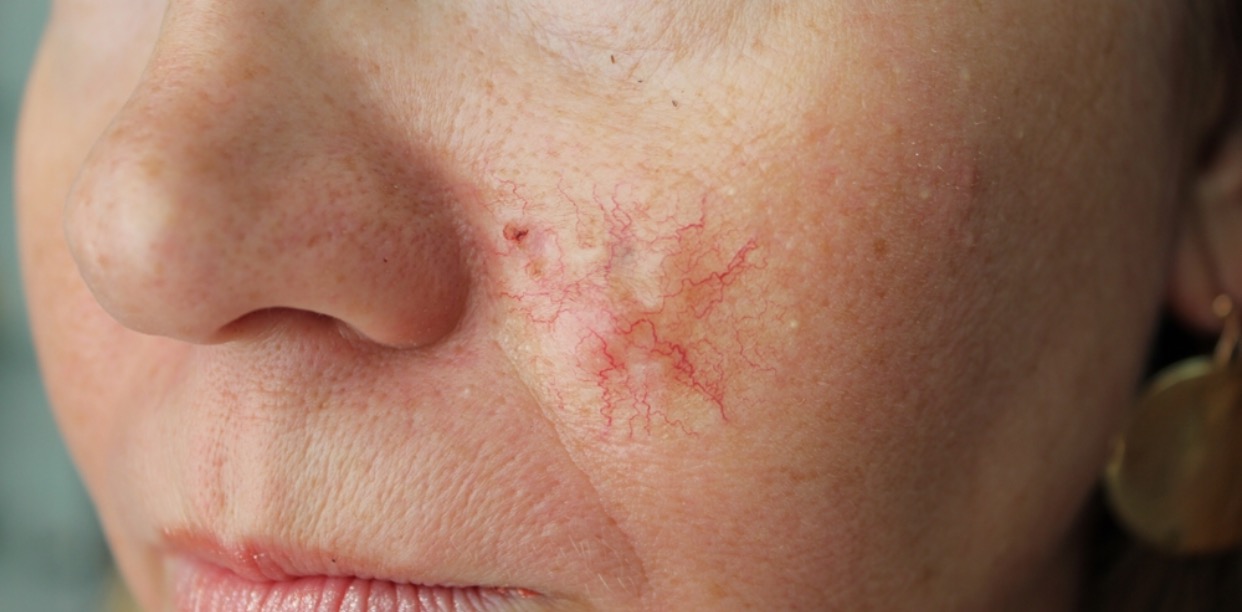
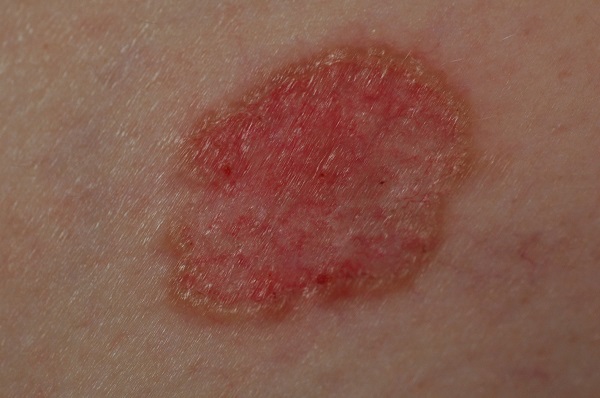
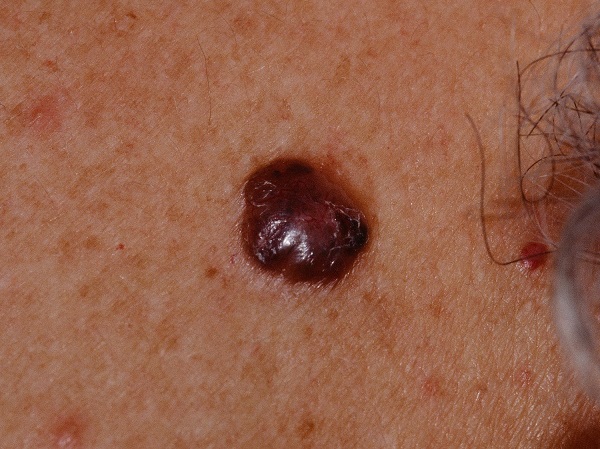
Несмотря на наличие кожного дефекта, пациенты с начальной стадией опухоли базалиомы из-за боязни услышать страшный диагноз «онкология» надолго откладывают свой визит к врачу. Именно от того, насколько своевременно начнется лечение заболевания рак кожи, зависит прогноз выживаемости и продолжительность жизни пациента с базалиомой.
Часто злокачественные опухоли кожи, в том числе базалиома, появляются на месте существующей на коже родинки, которая много лет никак не беспокоила человека. Если родинка была травмирована и изменилась, следует обраться к дерматологу. Бывает, что родинки начинают меняться без каких-то видимых причин: расти, терять волосяной покров, изменять цвет, зудеть и т.п.
К настораживающим симптомам также следует отнести язвы в области кожи и слизистой рта. Они могут привести к злокачественной опухоли в области рта или на слизистой оболочке губ.
Как выглядит базалиома до и после лечения можно увидеть на фото:
До
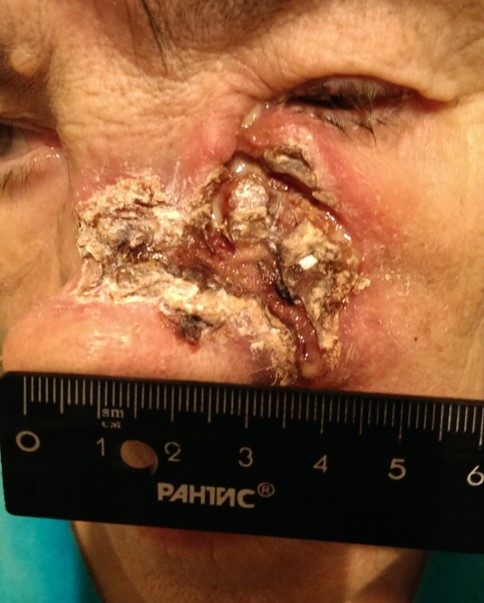
После
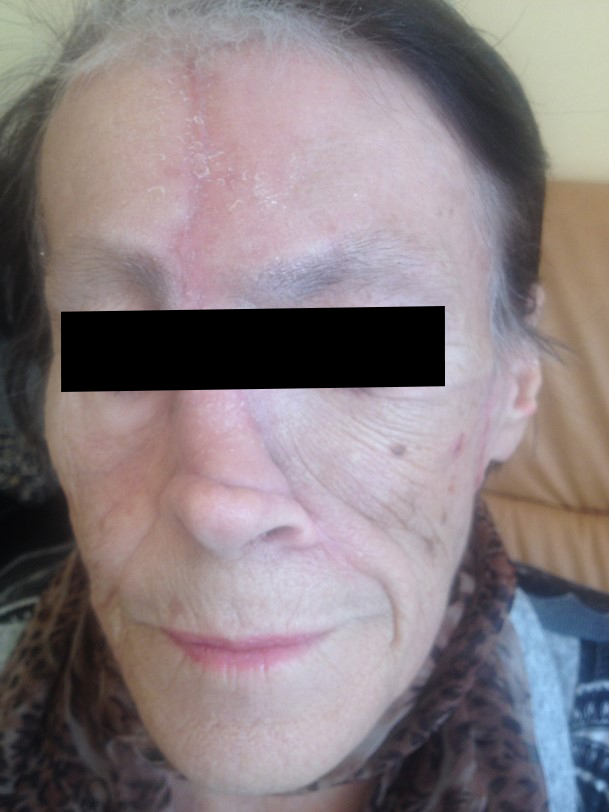
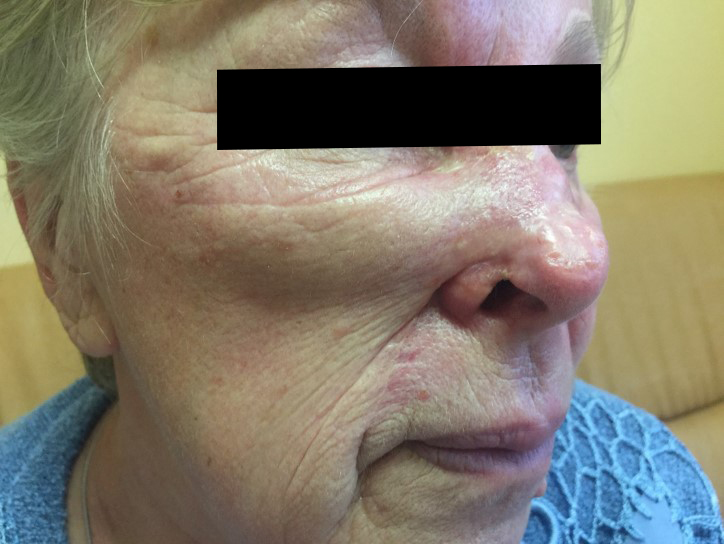
До
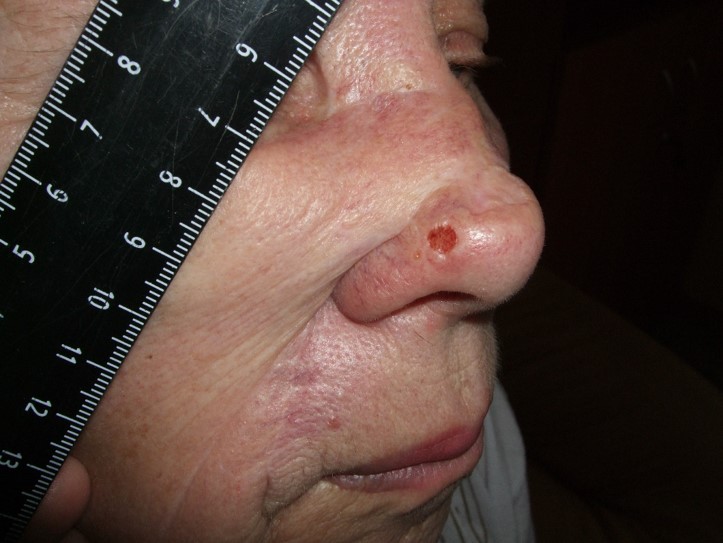
После
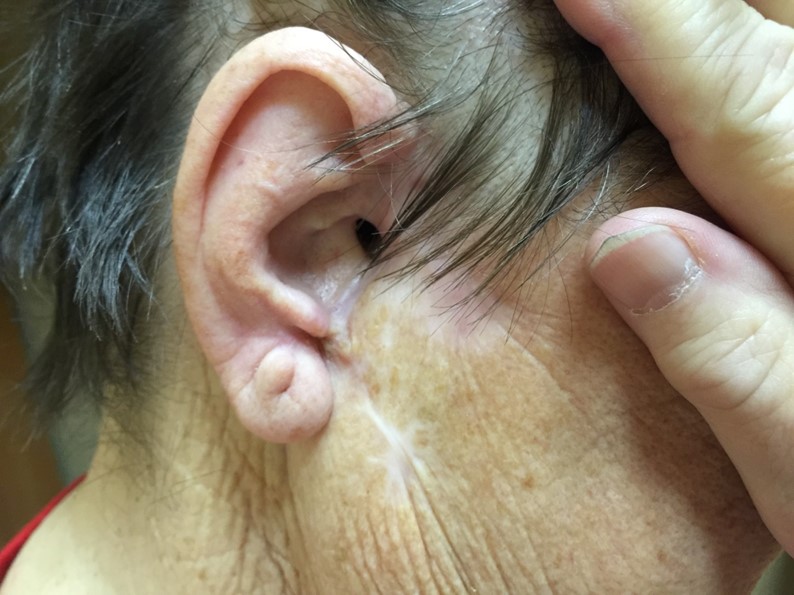
До
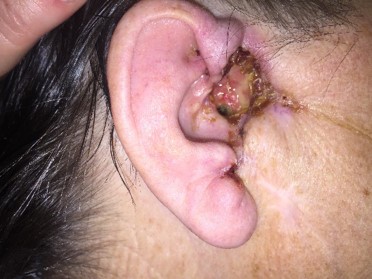
После
Базалиома – диагностика
После осмотра, проведенного врачом-дерматологом с помощью специального прибора — дерматоскопа, может быть заподозрена злокачественная природа опухоли.
Постановка диагноза — базальноклеточная карцинома — возможна только после морфологической верификации. На первом этапе это цитологическое исследование соскоба с поверхности новообразования на наличие атипичных клеток. Безусловным диагностическим мероприятием является биопсия, позволяющая сделать гистологическое заключение с учетом структуры ткани.
Методы лечения базалиомы кожи
Современная медицина владеет достаточно широким спектром лечебных пособий по борьбе с наиболее распространенной формой рака кожи. Тактика ведения пациента подразумевает грамотный выбор способа лечения. На сегодняшний день существуют следующие методики:
- хирургическое иссечение
- близкофокусная рентгенотерапия
- фотодинамическая терапия
- лазерная терапия
- криотерапия
- медикаментозная терапия.
В отделении опухолей головы и шеи НИИ онкологии им. Н.Н. Петрова пациентам с базалиомой кожи лица успешно делают реконструктивно-пластические операции. Выполняется и криодеструкцию базалиом под УЗ-контролем.
Криодеструкция актуальна для:
- поверхностных поражений;
- опухолей с локализацией в сложных анатомических зонах области лица;
- ослабленных пациентов с тяжелой сопутствующей патологией;
- соблюдения косметических требований.
Разные виды криодеструкции – струйная, аппликационная, пункционная – позволяют максимально индивидуализировать лечение. Накопленный опыт отделения позволяет судить об очень низком проценте рецидивов заболевания. Процедура криодеструкции заключается в местной анестезии, взятии биопсийного материала и троекратном холодовом воздействии сверхнизкой температуры с последующим оттаиванием.
Продолжительность каждого воздействия определяется распространенностью опухолевого процесса и глубиной инвазии. На месте зоны раневого дефекта формируется крионекроз, заживление происходит под струпом. Данная методика относится к хирургическим вмешательствам, поэтому подготовка к ней и послеоперационный период требуют контроля со стороны врача и ответственного выполнения всех предписаний пациентом. По окончанию периода заживления на месте криовоздействия остается эластичная рубцовая ткань удовлетворительных косметических свойств.
Продолжаются разработки новых методов лечения. Одним из достижений молекулярной онкологии является расшифровка мутаций генов Hedgehog-сигналинга, наблюдаемых в большинстве случаев базальноклеточной карциномы. Данное открытие дало толчок по внедрению в клиническую практику новых таргетных препаратов для системного лечения, что особенно актуально для пациентов с метастазами.
Таким образом, онконастороженность, профилактические меры, своевременное обращение пациентов за медицинской помощью, качественная диагностика и грамотный подход к лечению в совокупности могут обеспечить радикальный контроль над базальноклеточным раком кожи.


Авторская публикация:
Раджабова З.А.
Заведующий отделением опухолей головы и шеи
НМИЦ онкологии им. Н.Н. Петрова,
врач-онколог, научный сотрудник, кандидат медицинских наук, доцент
Меланома кожи, от древнегреческого «melas» (черный) и «oma» (опухоль), агрессивное злокачественное образование, развивающееся в результате необратимого генетического перерождения меланобластов и меланоцитов. Данные клетки продуцируют пигмент меланин и отвечают за цвет кожи, способность к загару и образование невусов (родинок). На протяжении последних десятилетий наблюдается неуклонный рост заболеваемости. Эту тенденцию чаще всего объясняют возросшим воздействием ультрафиолетовых лучей и модой на загар.
Меланома, что это такое?
Меланоциты синтезируют пигменты, отвечающие за окрашивание кожи, цвет глаз, волос. Пигментированные образования, переполненные меланином, называются родинками и могут проявляться в течение всей жизни. Определенные причинные факторы экзогенного (от греч. «exo» — внешнего) и эндогенного («endo» — внутреннего) характера способны вызвать озлокачествление невусов. Вследствие этого, риску развития меланомы подвергаются участки тела, где имеются врожденные или приобретенные невусы: кожа, реже слизистые оболочки и сетчатка глаза. Измененные клетки способны бесконтрольно размножаться и расти, формируя опухоль, метастазируя. Чаще всего, среди доброкачественных «собратьев», обнаруживают одиночное злокачественное новообразование.

Клиническая картина разнообразна. Размеры, очертание, поверхность, пигментация, плотность опухоли варьируются в широких пределах. Любые изменения, происходящие с родинкой, должны насторожить.
Характерные черты
Опухоль меланома, развивающаяся из невуса, отличается продолжительным нарастанием изменений (вплоть до нескольких лет) и последующей агрессивной трансформацией (1-2 месяца). Ранняя самодиагностика и своевременный осмотр у специалиста помогут выявить симптомы меланомы:
- Гладкая зеркальная поверхность, с исчезновением кожных борозд.
- Увеличение размеров, рост по поверхности.
- Неприятные ощущения в области родинки: зуд, покалывание, жжение.
- Сухость, шелушение.
- Изъязвление, кровотечение.
- Признаки воспалительного процесса в области родинки и окружающих ее тканей.
- Появление дочерних образований.
Внезапное появление подкожных уплотнений и узелков также может свидетельствовать о развивающемся заболевании.
Клиническая классификация. Виды меланомы
Меланома проявляется в различных формах, выделяют 3 основных типа:
Опухоль меланоцитарного происхождения. Наиболее часто встречающееся заболевание (от 70 до 75% случаев) среди людей европеоидной расы, среднего возраста. Сравнительно небольшая, сложной формы с неровными краями. Окрас неравномерный, рыже-бурый или бурый, с мелкими вкраплениями синюшного оттенка. Новообразование имеет тенденцию к дефекту ткани, сопровождающемуся выделениями (чаще кровянистыми). Рост возможен как по поверхности, так и вглубь. Переход к фазе вертикального роста может занимать месяцы и даже годы.
Как выглядит меланома на фото?
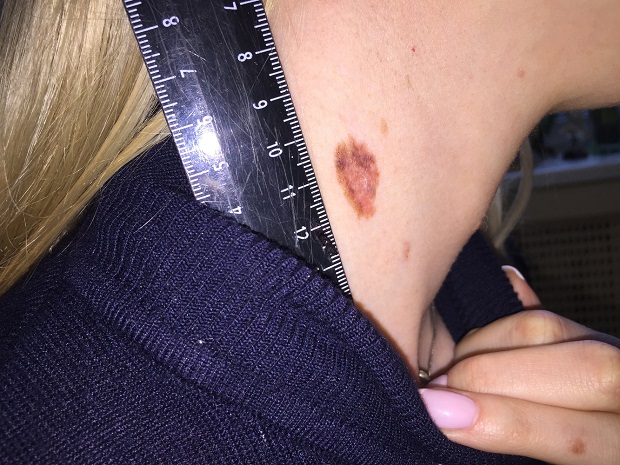
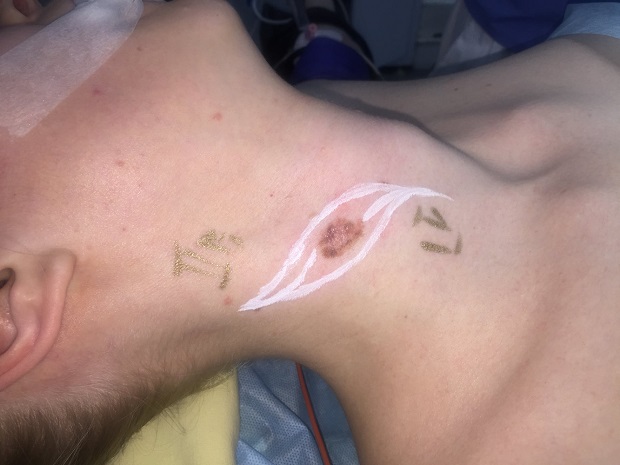
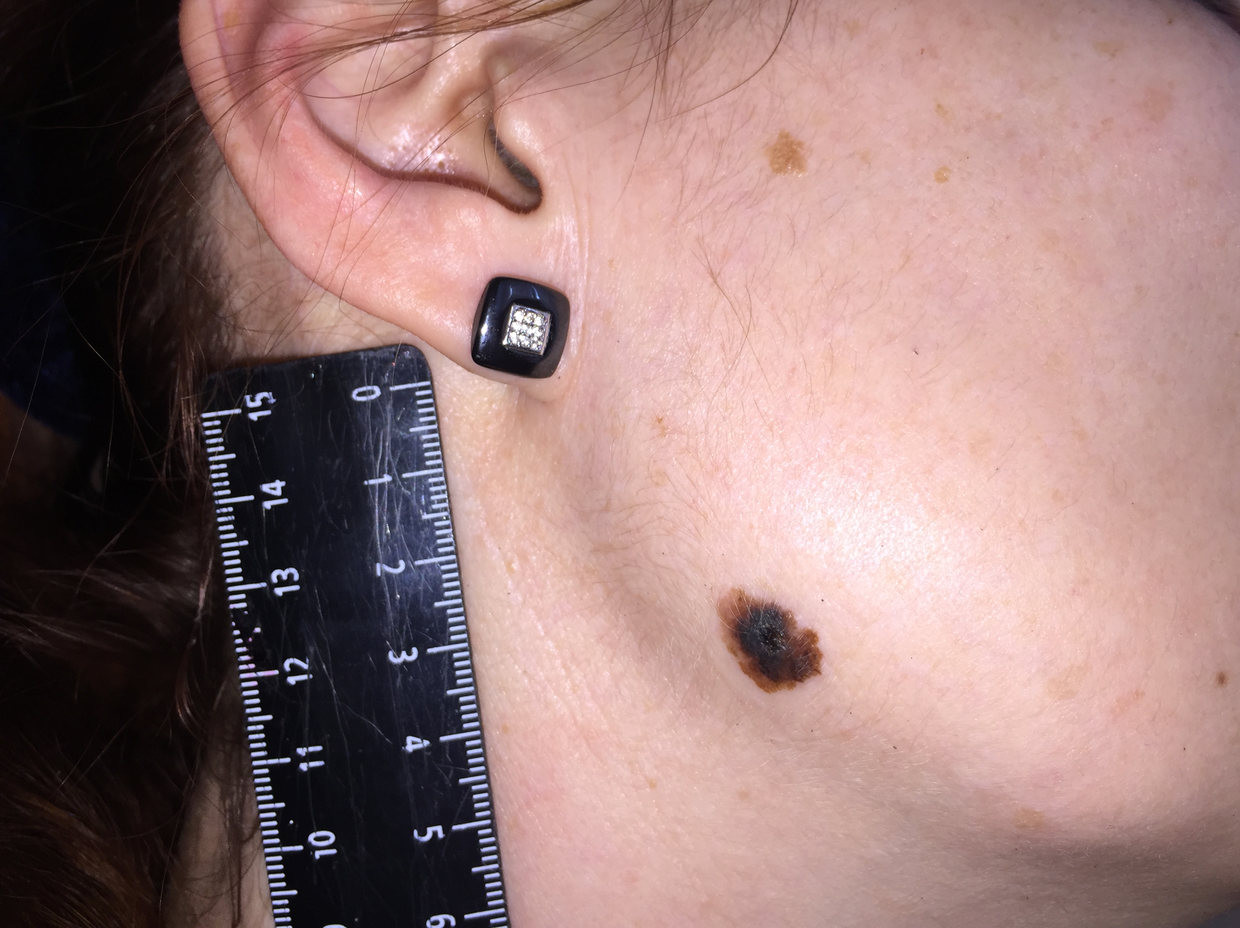
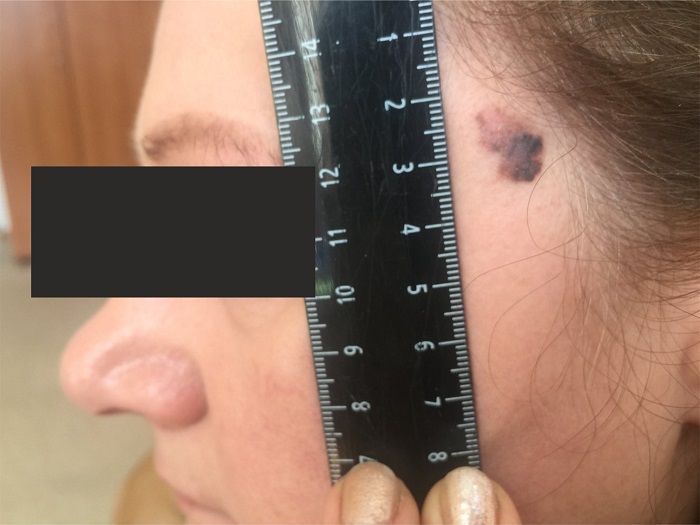
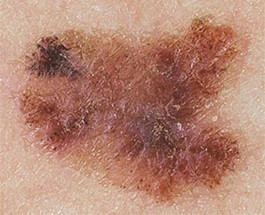
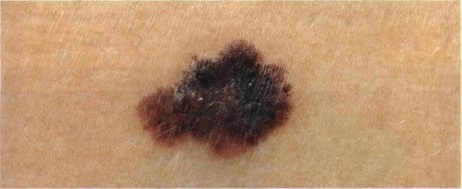
Нодулярное (уменьшительное от лат. «nodus» — узел) образование встречается реже (14-30%). Наиболее агрессивная форма. Рак меланома характеризуется быстрым ростом (от 4 месяцев до 2 лет). Развивается на объективно неизмененной коже без видимых повреждений или из пигментного невуса. Рост вертикальный. Окрас равномерный, темно-синий или черный. В редких случаях подобная опухоль, имеющая сходство с узелком или папулой может быть не пигментированной.
Заболеванию подвержены лица пожилого возраста (после 60 лет) и выявляется в 5-10% случаев. Открытые участки кожного покрова (лицо, шею, руки) захватывают узелки темно-синего, темно- или светло-коричневого цвета диаметром до 3мм. Медленный радиальный рост опухоли в верхних отделах кожи (20 лет и дольше до вертикальной инвазии в глубокие слои дермы) может захватывать волосяные фоликулы.
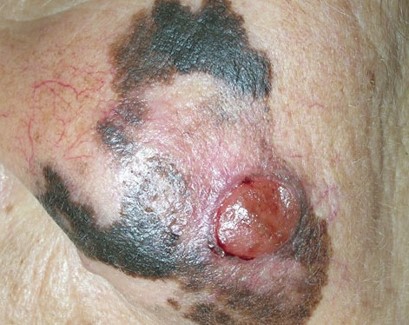
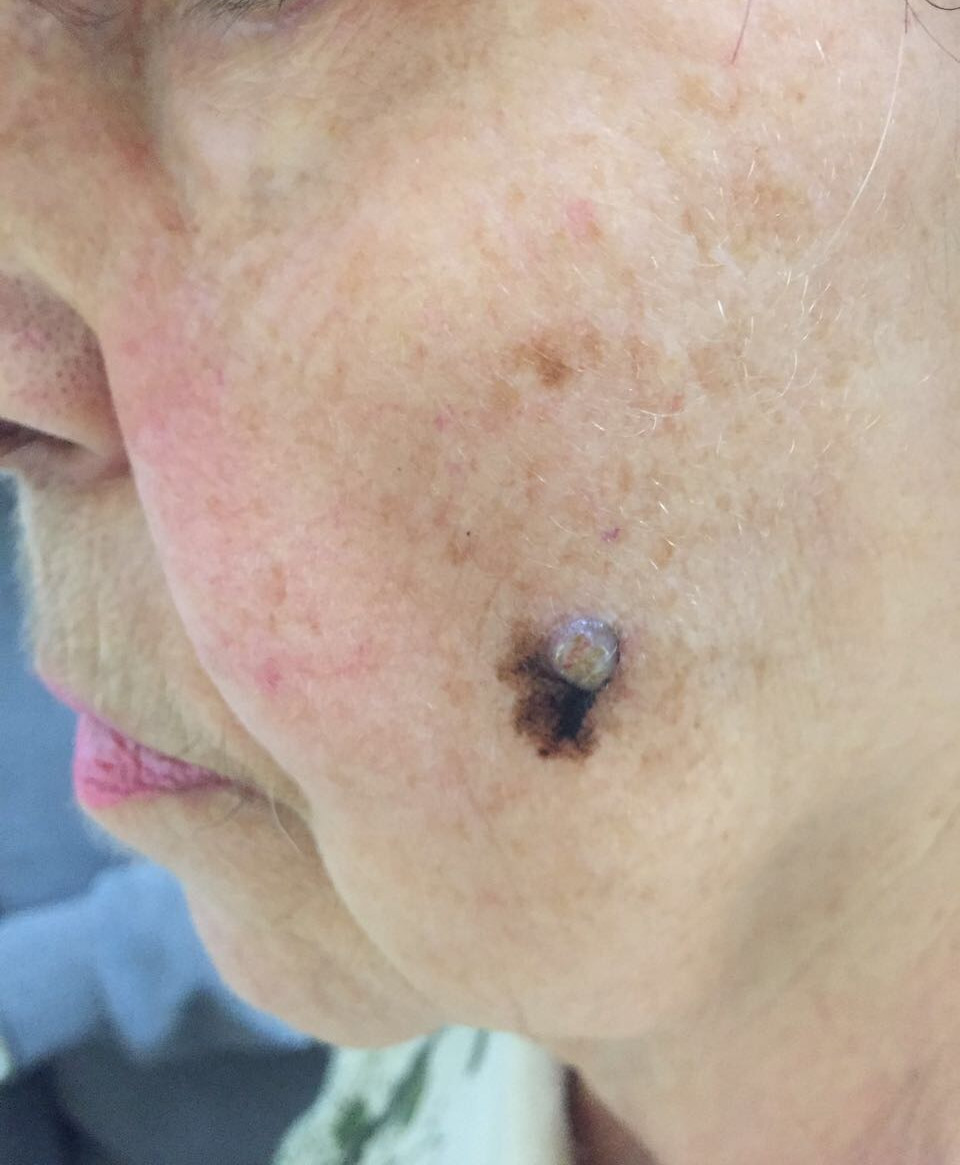
Первые признаки меланомы
Меланома – это приобретение клетками неблагоприятных признаков малигнизации (свойств озлокачествления), выраженное различными симптомами.
Для удобства запоминания признаков меланомы используют правило «ФИГАРО»:
Форма – вздутая над поверхностью;
Изменения – ускоренный рост;
Границы – ажурные, неправильные, изрезанные;
Асимметрия – отсутствие зеркальной схожести двух половинок образования;
Размер – критической величиной считается образование диаметром более, чем 6 мм;
Окраска – неравномерность цвета, включение беспорядочных пятен черного, синего, розового, красного цвета.
В широкой практике также популярен англоязычный вариант, суммирующий основные, наиболее типичные признаки – «правило ABCDE»:
Asymmetry – асимметричность, при которой, если провести воображаемую черту, делящую образование пополам, одна половина не будет похожа на другую.
Border irregularity – край неровный, фестончатый.
Color – цвет, отличный от других пигментных образований. Возможны вкрапления участков синего, белого, красного цветов.
Diameter – диаметр. Любое образование более 6 мм требует дополнительного наблюдения.
Evolution – изменчивость, развитие: плотности, структуры, размера.

Без специальных исследований сложно определить тип невуса, но вовремя замеченные изменения в характере пятна помогут обнаружить озлокачествление.
Диагностика
- Визуальный метод. Осмотр кожных покровов, с использованием «правила злокачественности».
- Физический метод. Пальпация доступных групп лимфоузлов.
- Дерматоскопия. Оптическое неинвазивное поверхностное исследование эпидермиса при помощи специальных приборов, дающих 10-40-кратное увеличение.
- Сиаскопия. Аппаратный спектрофотометрический анализ, заключающийся в интракутантном (глубинном) сканировании образования.





- Рентген.
- УЗИ внутренних органов и регионарных лимфоузлов.
- Биопсия. Возможен как забор образования целиком, так и его части (эксцизионная или инцизионная).
Стадии меланомы
Опухоль имеет несколько стадий развития.
- При нулевой и первой – клетки опухоли располагаются во внешнем слое дермы (локально);
- На второй и третьей – развитие изъязвлений в поражении, распространением на ближайшие лимфоузлы (локально-регионально);
- На четвертой – поражение лимфоузлов, органов, других участков кожи человека (отдаленное метастазирование).
Лечение
- Лечение локальных местных повреждений состоит в своевременном выявлении и хирургическом вмешательстве. Удаление чаще всего проводится под инфильтрационной анестезией. Для иссечения образований большого размера возможно применение общего обезболивания. Помимо злокачественных образований, существует ряд предмеланомных заболеваний, в которых показан хирургический метод.
- Локально-регионарные повреждения. Лечение включает в себя иссечение с увеличенным захватом площади и лимфодиссекцию пораженных лимфатических узлов. Разновидности нерезектабельных, транзиторно метастазирующих опухолей подвергают изолированной регионарной химиоперфузии. В определенных случаях отлично зарекомендовал себя комбинированный подход, с проведением дополнительной терапии, стимулирующей иммунитет.
- Лечение отдаленных метастазов выполняется монорежимной химиотерапией. Определенные виды мутаций подвергаются воздействию прицельных таргетных препаратов.
Меланома. Прогноз выживаемости
Толщина новообразования, глубина инвазии, локализация, наличие изъязвлений и радикальность вмешательства при лечении болезни имеет важное прогностическое значение.
Радикальное воздействие на поверхностные меланомы обеспечивает пятилетнюю выживаемость в 95 процентах заболеваемости. Опухоль с поражением лимфатических узлов снижает этот процент до 40.
Противопоказания
Принадлежность человека к светочувствительному фототипу, большое количество невусов, атипичные родинки, наличие наследственной предрасположенности, иммунных и эндокринных нарушений – дополнительные факторы в пользу внимательного отношения к кожным новообразованиям. Противопоказано:
- Травматизация
- Самодеятельное удаление родинок
- Длительное пребывание под УФ-излучением без средств защиты кожи
Лечение после операции
При локальных стадиях наблюдение проводится в течение 5 лет. 10 лет – при других формах. Этот срок считается достаточным для обнаружения появления рецидива заболевания. Пациент инструктируется о применении соответствующих средств защиты от УФ лучей, в условиях естественного и искусственного излучения.


Авторская публикация:
ГАФТОН ИВАН ГЕОРГИЕВИЧ
врач-онколог
НМИЦ онкологии им Н.Н. Петрова

Фотографии из личного архива:
РАДЖАБОВА ЗАМИРА АХМЕДОВНА
врач-онколог, заведующий хирургическим отделением опухолей головы и шеи
НМИЦ онкологии им. Н.Н. Петрова
Читайте также:

