Что такое абсцесс послеоперационного рубца
Обновлено: 23.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Флегмона: причины появления, симптомы, диагностика и способы лечения.
Определение
Флегмона – это острое разлитое гнойное воспаление жировой клетчатки с тенденцией к быстрому распространению по клетчаточным пространствам и вовлечением в гнойный процесс мышц, сухожилий. Заболевание возникает в результате проникновения в мягкие ткани патогенных микроорганизмов, чаще золотистого стафилококка и стрептококка.
В отличие от абсцесса флегмона не имеет четких границ, поэтому гнойный экссудат может быстро распространяясь в окружающие ткани, постепенно приводя к их разрушению и некрозу.
Флегмона может образоваться на лице, шее, в полостях тела, на конечностях, в зоне переломов, раневых поверхностей, в местах укусов животных.
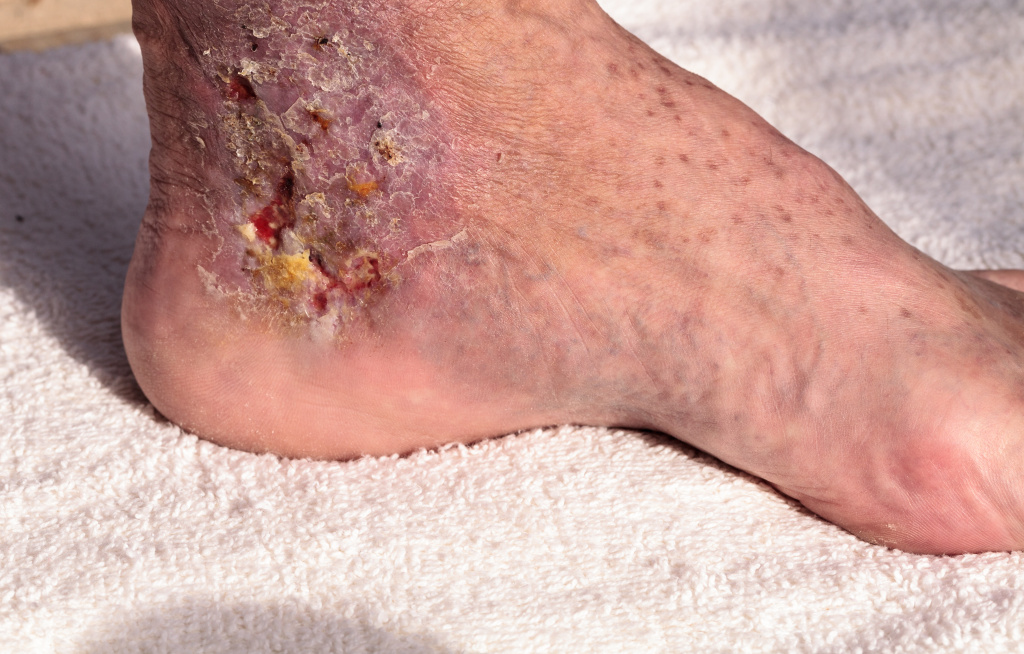
Если флегмона развивается в клетчатке, окружающей тот или иной орган, то для обозначения этого заболевания пользуются названием, состоящим из приставки «пара» и латинского наименования воспаления данного органа (паранефрит – воспаление околопочечной клетчатки, параметрит – воспаление клетчатки малого таза и т.д.).
Причины появления флегмоны
Гнойную флегмону вызывают гноеродные микробы (стафилококки, стрептококки, синегнойная палочка и др.). При проникновении в ткани кишечной палочки, вульгарного протея, гнилостного стрептококка развивается гнилостная флегмона. Наиболее тяжелые формы флегмоны вызывают облигатные анаэробы, размножающиеся в условиях отсутствия кислорода. Так как микроорганизмы являются достаточно агрессивными, то и развитие воспаления происходит очень быстро.
Флегмона в большинстве случаев связана с проникновением в ткани патогенных микроорганизмов гематогенным путем (при повреждениях кожи и слизистых оболочек) и ятрогенным путем (инъекции) при несоблюдении правил асептики или техники введения препаратов.
Причиной флегмоны может стать попадание под кожу различных химических веществ (скипидара, керосина и др.).
Сильное и быстрое распространение процесса воспаления по клеточному пространству имеет связь со сниженным иммунитетом организма, его истощением, хроническими заболеваниями (туберкулезом, болезнями крови, сахарным диабетом и др.), регулярными интоксикациями (например, алкогольной) и иммунодефицитными состояниями.
Флегмоны могут стать осложнением других гнойных заболеваний (карбункула, абсцесса, сепсиса).
Другие причины формирования флегмоны:
- негнойное воспаление подкожной клетчатки (целлюлит), обычно распространяющееся по ходу соединительной ткани в межклеточном пространстве;
- осложнения остеомиелита, тромбофлебита, лимфаденита;
- в последние годы в связи с развитием эстетической хирургии участились случаи возникновения флегмон после операций по коррекции фигуры и введения филлеров.
Флегмона может быть первичной (возникшей в результате непосредственного внедрения микроорганизмов) или вторичной (развившейся при переходе воспаления с окружающих тканей), острой или хронической, поверхностной (поражение ткани до мышечного слоя) или глубокой, прогрессирующей или отграниченной.
С учетом локализации флегмоны подразделяют на подкожные, межмышечные, подфасциальные, забрюшинные, межорганные, флегмоны клетчатки средостения, флегмоны шеи, кисти, стопы.
Согласно медицинской классификации, флегмона подразделяется на следующие виды:
- серозная – начальный этап воспаления, характеризующийся скоплением экссудата в пораженном участке ткани и инфильтрацией лейкоцитами. Клетчатка напоминает водянистый студень с трудноразличимой границей между здоровой и инфицированной тканью. Дальнейшее развитие процесса приводит к переходу серозной формы в гнилостную либо гнойную;
- гнойная – характеризуется расплавлением тканей и образованием гнойного скопления беловатого, желтоватого либо зеленого цвета. Возможно образование свища, язвы или полости. В процесс могут вовлекаться соседние ткани и анатомические образования;
- гнилостная – пораженная ткань разрушается с образованием зловонной биомассы темно-зеленого либо коричневого цвета. Развитие гнилостного процесса сопровождается тяжелой интоксикацией организма;
- некротическая – пораженная ткань некротизируется, образуя либо расплав, либо раневую поверхность. Воспаленная область окружается лейкоцитарным валом, затем флегмона преобразуется в абсцесс;
- анаэробная – воспалительный процесс приводит к некротизации обширных участков ткани с выделением зловонных газовых пузырьков. Окружающие воспалительный очаг ткани приобретают «вареный» вид без покраснения покровов.
Клинические проявления флегмоны почти всегда протекают бурно и характеризуются внезапным началом и быстрым распространением. Среди ключевых признаков флегмоны выделяют:
- резкое повышение температуры до крайне высоких значений (39-40°С);
- общую интоксикацию со слабостью, бледностью, недомоганием, снижением аппетита, тошнотой, потливостью;
- озноб, головную боль, жажду;
- красноту и резкий отек тканей в месте поражения (если это подкожный процесс);
- увеличение лимфоузлов;
- нарушение функции пораженной части тела;
- формирование плотного, горячего, болезненного инфильтрата, не имеющего четкой границы;
- постепенное формирование участка размягченных тканей (гнойной полости).
Хроническая флегмона характеризуется появлением инфильтрата, кожа над которым приобретает синюшный оттенок.
Одним из видов хронической флегмоны является деревянистая флегмона (флегмона Реклю) – результат инфицирования микроорганизмами ротоглотки.
При серозной флегмоне клетчатка имеет студенистый вид, пропитана мутной водянистой жидкостью, по периферии воспалительный процесс без четкой границы переходит в неизмененную ткань. При прогрессировании процесса пропитывание мягких тканей резко увеличивается, жидкость становится гнойной. Процесс может распространяться на мышцы, сухожилия, кости.
Гнилостная флегмона характеризуется развитием в клетчатке множественных участков некроза, расплавлением тканей, обильным гнойным отделяемым со зловонным запахом.
Для анаэробной флегмоны характерны распространенное серозное воспаление мягких тканей, обширные участки некроза и образование в тканях множественных пузырьков газа.
Диагностика флегмоны
Как правило, для диагностики флегмоны назначают:
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
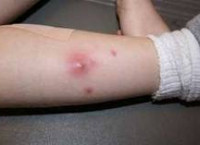
Абсцесс мягких тканей — это расположенная в мышцах или подкожной жировой клетчатке, отграниченная от окружающих тканей и заполненная гнойным содержимым полость. Характеризуется наличием отека, гиперемии, болезненности кожи и симптома флюктуации в зоне поражения. Сопровождается общесоматическими изменениями: головной болью, гипертермией, недомоганием, расстройством сна. Обследование включает осмотр, УЗИ, рентгенографию, диагностическую пункцию абсцесса и бактериологическое исследование его содержимого. После формирования абсцесса производится его вскрытие с последующим послеоперационным дренированием и промыванием растворами антисептиков.
МКБ-10


Общие сведения
Абсцесс мягких тканей отличается от других гнойно-воспалительных заболеваний наличием инфильтративной капсулы (пиогенной мембраны). Капсула ограничивает абсцесс от близлежащих анатомических структур и препятствует распространению гнойного процесса. Однако накопление значительного количества гнойного экссудата, увеличение абсцесса и истончение его капсулы могут привести к прорыву с выходом гнойного содержимого в окружающую клетчатку или межмышечные пространства и развитием разлитого гнойного воспаления — флегмоны.

Причины
Абсцесс мягких тканей обусловлен попаданием в ткани гноеродных микроорганизмов. Примерно в четверти случаев патология вызвана стафилококковой инфекцией. Возбудителями также могут являться стрептококки, кишечная палочка, протей, синегнойная палочка, клостридии и пр. патогенные микроорганизмы. Зачастую отмечается полимикробная этиология. При костном туберкулезе может наблюдаться «холодный» абсцесс, вызванный микобактериями. Основные причины заболевания:
- Травматические повреждения. Проникновение гноеродных микроорганизмов чаще происходит при нарушении целостности кожного покрова в результате ранений, травм, микротравм, ожогов, отморожений, открытых переломов.
- Отдаленные очаги инфекции. Абсцесс мягких тканей может возникать при распространении микроорганизмов лимфогенным и гематогенным путем из имеющихся в организме гнойных очагов, например, фурункула, карбункула, пиодермии и пр.
- Врачебные манипуляции. Инфицирование может произойти ятрогенным путем при проведении инъекции инфицированной иглой.
- Разъедающие жидкости. В редких случаях наблюдается асептический абсцесс, возникающий в результате попадания в ткани вызывающих их некроз жидкостей (керосин, бензин и др.).
Факторы риска
По наблюдениям специалистов в сфере гнойной хирургии, благоприятствующим фоном является:
- наличие в организме очага хронической инфекции (синусит, хронический тонзиллит, фарингит);
- длительно протекающее заболевание желудочно-кишечного тракта (гастроэнтерит, энтерит, колит);
- расстройства периферического кровообращения (при атеросклерозе, варикозе, посттромбофлебитической болезни);
- обменные нарушения (ожирение, гипотиреоз, авитаминоз).
Особенно значимую роль в развитии и прогрессировании гнойного процесса играет сахарный диабет с выраженной ангиопатией.

КТ живота и таза. Ограниченное гиподенсное скопление жидкости в толще левой подвздошно-поясничной мышцы (псоас-абсцесс).
Симптомы
Абсцесс мягких тканей характеризуется наличием местных и общесоматических симптомов. К местным признакам относится болезненность, припухлость и покраснение участка кожи, расположенного над абсцессом. Надавливание в пораженной области вызывает усиление боли. При поверхностном расположении местная симптоматика отчетливо выражена. Через несколько дней появляется симптом флюктуации, свидетельствующий о скоплении жидкого содержимого внутри воспалительного очага.
При глубоко расположенном абсцессе местные симптомы не так заметны, флюктуация отсутствует, на первый план выходят изменения в общем состоянии больного. Общесоматические признаки неспецифичны. Пациенты отмечают повышенную утомляемость, периодическую головную боль, разбитость, нарушение сна, подъем температуры тела, которая может достигать 39-40° С и сопровождаться ознобом.
Осложнения
Возможно распространение гнойного процесса с развитием сепсиса, представляющего угрозу для жизни больного. Другими осложнениями абсцесса являются:
- флегмоны мягких тканей, распространяющиеся по межмышечным и клетчаточным пространствам;
- гнойное расплавление стенки близлежащего крупного сосуда с возникновением кровотечения;
- вовлечение в процесс нервного ствола с формированием неврита;
- распространение процесса на твердые структуры с развитием остеомиелита близлежащей кости.
Диагностика
В ходе консультации гнойный хирург обращает внимание на наличие в анамнезе указания на появление воспалительных симптомов после перенесенной травмы, ранения или инъекции. Для выявления фоновых заболеваний по показаниям привлекают терапевта и других специалистов. План обследования включает следующие диагностические процедуры:
- Объективный осмотр. Поверхностно расположенный абсцесс мягких тканей легко выявляется при осмотре пораженной области. Определяется локальная резкая болезненность, отек, гиперемия и гипертермия, в ряде случаев выявляется флюктуация.
- Дополнительные исследования. Глубокие абсцессы требуют назначения УЗИ мягких тканей и диагностической пункции. Полученный материал подвергают бактериологическому исследованию для определения чувствительности гноеродной микрофлоры к антибиотикам. При подозрении на «холодный» абсцесс производят рентгенологическое обследование пораженной области и ПЦР-диагностику туберкулеза.

Лечение абсцесса мягких тканей
Основной метод лечения – оперативный. Тактика определяется локализацией, объемом и стадией гнойного процесса, наличием или отсутствием осложнений. При небольших поверхностных абсцессах возможно амбулаторное наблюдение. Госпитализация необходима при рецидивировании, наличии осложнений и тяжелых фоновых заболеваний, выявлении анаэробной инфекции, высоком риске распространения гнойного воспаления при расположении абсцесса на лице, вблизи крупных сосудов и нервов.
Консервативная терапия
В начальной стадии рекомендованы консервативные мероприятия: противовоспалительные средства и УВЧ. В последующем медикаментозную терапию применяют в дополнение к хирургическому лечению. Назначают антибиотики широкого спектра действия, после получения результатов бакисследования схему корректируют с учетом чувствительности возбудителя. При генерализации инфекции необходимо проведение массивной антибактериальной терапии, дезинтоксикационных, инфузионных и симптоматических лечебных мероприятий.
Хирургическое лечение
Сформировавшийся абсцесс мягких тканей подлежит обязательному оперативному лечению. Вскрытие и дренирование обычно проводится хирургом в амбулаторной операционной. В хирургии в настоящее время применяется открытое и закрытое оперативное лечение абсцесса. Закрытое вмешательство производится через небольшой разрез, включает кюретаж стенок и аспирацию содержимого абсцесса, использование двупросветной трубки для дренирования, активную аспирацию и промывание полости после операции.
Открытый способ лечения предусматривает опорожнение и промывание абсцесса антисептиком после его широкого рассечения, дренирование при помощи широких полосок, ежедневный послеоперационный туалет полости абсцесса и перевязки. Швы не накладывают. После санации очага и формирования грануляций применяют мазевые повязки. Рана заживает вторичным натяжением.
Прогноз и профилактика
При своевременном адекватном лечении прогноз благоприятный. Позднее обращение за медицинской помощью может стать причиной развития опасных осложнений. Предупреждение образования абсцесса заключается в соблюдении правил асептики и техники выполнения инъекций, применении только одноразовых шприцев и игл, своевременном лечении гнойных процессов различной локализации, повышении неспецифической резистентности организма, адекватной тщательной первичной обработке ран при травматических повреждениях.
Лигатурный свищ – это окруженный воспалительным инфильтратом патологический ход в области нерассасывающейся шовной нити, которая использовалась для ушивания тканей в ходе различных оперативных вмешательств. Склонен к рецидивирующему течению. Проявляется наличием уплотнения, в центре которого расположено небольшое отверстие со скудным серозно-гнойным отделяемым. Кожа вокруг очага поражения имеет багрово-синюшную или темную окраску. Лигатурный свищ диагностируется с учетом симптоматики, наличия операции в анамнезе, данных фистулографии, УЗИ. Лечение – выскабливание грануляций и удаление лигатур или иссечение свища.
МКБ-10

Общие сведения
Лигатурный свищ – достаточно распространенное осложнение. Возникает у 5% пациентов, перенесших различные оперативные вмешательства. Достоверно чаще диагностируется после хирургических манипуляций на полых органах брюшной полости и малого таза (условно-асептические операции), что обусловлено повышенной вероятностью инфицирования окружающих тканей даже при строгом соблюдении правил асептики и антисептики. Распространенность данного осложнения после гинекологических вмешательств составляет 8,9%, пластики грыж – 9,5%, операций по поводу язвенной болезни желудка и ДПК – 7,8%. Лигатура может располагаться как поверхностно, так и на значительной глубине. Из-за склонности к рецидивированию патология нередко становится причиной длительной нетрудоспособности. Утяжеляет течение основного заболевания.

Причины
Причиной развития лигатурного свища является реакция отторжения инородного тела – нити, использованной для ушивания глубоких и поверхностных тканей в процессе оперативного вмешательства. Обычно патологические ходы возникают при отторжении нерассасывающихся нитей. Чаще в свищевом ходе обнаруживаются шелковые нити, несколько реже – лавсановые и капроновые. Несмотря на то, что кетгут является рассасывающейся нитью, в литературе есть упоминания о кетгутовых лигатурных свищах. Заболевание практически никогда не вызывается викриловыми или проленовыми нитями. К числу провоцирующих факторов относятся:
- Инфицирование. Патогенные микроорганизмы проникают в область шва в результате нагноения операционной раны, которое может быть обусловлено нестерильностью операционного поля и инструментария, нарушением врачебных рекомендаций, присоединением госпитальной инфекции, изменением реактивности или истощением организма и пр. При нарушении правил стерилизации шовного материала инфекционные агенты могут находиться на нити в момент ушивания тканей.
- Реакция иммунного отторжения. Возникает в ответ на внедрение инородного тела, вероятность появления зависит от индивидуальных иммунологических особенностей. Нить не покрывается капсулой, а становится мишенью для иммунных клеток, которые распознают ее как чужеродный антиген.
- Прошивание полого органа. Наблюдается при случайном захвате всей стенки органа и выходе нити в его просвет. При контакте с нестерильным содержимым органа нить инфицируется, болезнетворные микробы распространяются по всей ее длине и дают начало очагу воспаления.
Патогенез
Обычно со временем вокруг нерассасывающихся нитей образуется слой рубцовой соединительной ткани, нити оказываются заключенными в капсулу. При развитии гнойно-воспалительного процесса инкапсуляции не происходит, вокруг нити формируется абсцесс. В последующем полость гнойника вскрывается в зоне послеоперационного рубца, явления острого воспаления уменьшаются, благодаря постоянному оттоку содержимого. Нить может оставаться на месте или мигрировать по патологическому ходу.
При самостоятельном выходе нити наружу или ее хирургическом удалении причина воспаления исчезает, свищ закрывается. В противном случае воспаление приобретает рецидивирующий характер, может осложняться вторичной инфекцией. Свищи могут быть как одиночными, так и множественными, образовываться в зоне нитей, использованных для ушивания поверхностно расположенных тканей, или в глубине раны, например, в брюшной полости. В последнем случае существует вероятность вовлечения внутренних органов в гнойно-воспалительный процесс.
Симптомы лигатурного свища
Патология может возникать как в раннем, так и в позднем послеоперационном периоде. Иногда свищи образуются через несколько лет после вмешательства. В период формирования абсцесса выявляются локальные и общие признаки гнойного воспаления. Возникают боли, локализация которых определяется расположением инфицированной нити. Может отмечаться слабость, разбитость, повышение температуры. Затем в проекции послеоперационного рубца появляется болезненное уплотнение. Кожа над участком воспаления приобретает багровый или синюшный оттенок. Через несколько дней абсцесс самопроизвольно прорывается. Образуется небольшой свищ, из которого выделяется скудное серозно-гнойное отделяемое. Воспалительные явления уменьшаются, синдром интоксикации исчезает. В последующем свищ обычно периодически закрывается и открывается до момента удаления или самостоятельного отхождения нити.
Осложнения
Наиболее опасным осложнением лигатурного свища является вторичное инфицирование с распространением гнойного процесса. В зависимости от расположения лигатуры возможно образование поверхностных и глубоких абсцессов и затеков, поражение близлежащих органов. При гнойном расплавлении тканей иногда отмечается эвентрация внутренних органов. Вторичный инфекционный процесс, в свою очередь, может осложниться сепсисом. В тяжелых случаях существует риск летального исхода.
Из-за подтекания отделяемого в области наружного отверстия свища нередко развивается дерматит. Мягкие ткани вокруг свища становятся отечными, уплотняются, кожа приобретает багрово-синюшную окраску, со временем образуется участок гиперпигментации, в зоне рубца формируется косметический дефект. При неудачной попытке извлечения глубоко расположенной лигатуры в отдельных случаях наблюдается повреждение окружающих тканей и внутренних органов.
Диагностика
Диагностику и лечение осуществляют специалисты, выполнявшие операцию. Из-за повышенной вероятности образования лигатурных свищей после вмешательств с вскрытием полых органов патологию чаще всего выявляют гинекологи и абдоминальные хирурги, несколько реже – урологи, еще реже – торакальные хирурги, травматологи, нейрохирурги и другие специалисты. Постановка диагноза обычно не вызывает затруднений из-за типичного анамнеза (наличие хирургического вмешательства) и расположения свища в области послеоперационного рубца. Основной задачей становится определение глубины свища и конфигурации свищевого хода, выявление других факторов, влияющих на тактику лечения. Перечень диагностических мероприятий включает:
- Осмотр. Производится в условиях перевязочной. Врач оценивает количество и характер отделяемого, отмечает изменения окружающих тканей, исследует свищевой ход при помощи зажима. При незначительной извитости патологического хода и расположении лигатуры над апоневрозом данная методика обычно не представляет затруднений. Иногда нить удается извлечь во время диагностического исследования. При значительной извитости свищевого хода или его проникновении под апоневроз метод используют с осторожностью, стараясь не нарушить демаркационный вал и не повредить внутренние органы.
- Визуализационные методики. Классическим способом определения глубины и формы свищевого хода является фистулография. Контрастное вещество вводят в свищ, затем выполняют снимки в разных проекциях, на рентгенограммах полости и ходы отображаются в виде участков затемнения. В последние годы с этой же целью иногда назначают УЗИ. Свищевые ходы визуализируются как гипоэхогенные структуры с гиперэхогенным контуром, узлы – как округлые гиперэхогенные структуры.
Лечение лигатурных свищей
На начальном этапе обычно осуществляют перевязки, назначают физиотерапевтические мероприятия, но эффективность консервативных методик невелика, что вынуждает специалистов в области общей хирургии прибегать к инвазивным манипуляциям. Если лигатурная нить не отходит самостоятельно, ее пытаются извлечь с помощью зажима, однако эта методика имеет ряд недостатков, поскольку врачу приходится действовать вслепую, что увеличивает риск развития осложнений. Одномоментно выполняют выскабливание грануляций для лучшего заживления раны.
В специальной литературе встречаются упоминания об извлечении лигатур под контролем УЗИ, что позволяет предотвратить случайную перфорацию стенки патологического хода. При длительном существовании свищей, наличии затеков и свищевых ходов сложной формы, глубоком расположении лигатур производят иссечение свища. Недостатком метода является необходимость проведения масштабного хирургического вмешательства в области рубцово-измененных тканей.
Прогноз и профилактика
Прогноз при лигатурных свищах обычно благоприятный для жизни и условно благоприятный для выздоровления. В большинстве случаев наблюдается выздоровление, однако для устранения патологии нередко требуются повторные открытые манипуляции или оперативные вмешательства. Успешно извлечь лигатуру зажимом удается у 65% пациентов, при этом у 21% больных в последующем наблюдается рецидив. Распространенность гнойно-воспалительных осложнений после иссечения свищевых ходов достигает 30%, 17% пациентов требуются повторные операции.
Профилактика заключается в тщательном обеспечении стерильности при проведении операций, правильной обработке нитей, использовании шовного материала, дающего меньшее количество осложнений, проведении адекватной антибиотикотерапии в послеоперационном периоде. Больным необходимо точно соблюдать рекомендации врача: не снимать повязку, не мочить рану, принимать назначенные препараты и т. д.
1. Поздние гнойные послеоперационные осложнения/ Кузнецов В.Д., Бобовникова Н.В., Михайлов В.Ф., Антонов В.В.// Хирургия. – 1998.- №7.
2. Дифференциальная диагностика лигатурных и иных наружных свищей с использованием ультразвукового сканирования/ Зубов А.Д., Губанов Д.М., Осипов А.Г.// Вестник неотложной и восстановительной медицины. – 2011 – Т. 12, №3.
3. Постгоспитальные послеоперационные осложнения в абдоминальной хирургии/ Хромова В.Н.// Известия высших учебных заведений. Поволжский регион. Медицинские науки. – 2011.
4. Диагностика и лечение гнойных лигатурных осложнений/ Кадырбаев Р.В., Алимжанов А.К., Тимашова Е.В., Головня М.А.// Вестник КазНМУ. – 2012.
Абсцесс брюшной полости – это ограниченный гнойник в брюшной полости, заключенный в пиогенную капсулу. Особенности клиники зависят от локализации и величины гнойного очага; общими проявлениями абсцесса брюшной полости служат боль и локальное напряжение мышц живота, лихорадка, кишечная непроходимость, тошнота и др. Диагностика абсцесса включает обзорную рентгенографию органов брюшной полости, УЗИ и КТ брюшной полости. Лечение заключается во вскрытии, дренировании и санации гнойника; массивной антибактериальной терапии.
МКБ-10


Общие сведения
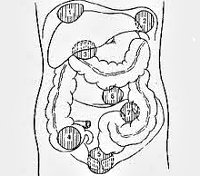
В широком смысле к абсцессам брюшной полости в абдоминальной хирургии относят внутрибрюшинные (интраперитонеальные), забрюшинные (ретроперитонеальные) и интраорганные (внутриорганные) абсцессы. Внутрибрюшинные и забрюшинные гнойники, как правило, располагаются в области анатомических каналов, карманов, сумок брюшной полости и клеточных пространствах ретроперитонеальной клетчатки. Внутриорганные абсцессы брюшной полости чаще образуются в паренхиме печени, поджелудочной железы или стенках органов.
Пластические свойства брюшины, а также наличие сращений между ее париетальным листком, сальником и органами, способствуют отграничению воспаления и формированию своеобразной пиогенной капсулы, препятствующей распространению гнойного процесса. Поэтому абсцесс брюшной полости еще называют «отграниченным перитонитом».

Причины
В 75% случаев абсцессы располагаются внутри- или забрюшинно; в 25% - внутриорганно. Пиогенная флора абсцессов чаще полимикробная, сочетающая аэробные (кишечную палочку, протей, стафилококки, стрептококки и др.) и анаэробные (клостридии, бактероиды, фузобактерии) микробные ассоциации. Причины абсцесса:
- Перитонит. В большинстве случаев формирование абсцессов брюшной полости связано с вторичным перитонитом, развивающимся вследствие попадания в свободную брюшную полость кишечного содержимого при перфоративном аппендиците; крови, выпота и гноя при дренировании гематом, несостоятельности анастомозов, послеоперационном панкреонекрозе, травмах и т. д. Типичными местами локализации служат большой сальник, брыжейка, малый таз, поясничная область, поддиафрагмальное пространство, поверхность или толща тканей паренхиматозных органов.
- Инфекционные процессы в малом тазу. Причиной абсцесса могут выступать гнойные воспаления женских гениталий – острый сальпингит, аднексит, параметрит, пиовар, пиосальпинкс, тубоовариальный абсцесс.
- Заболевания органов ЖКТ. Встречаются абсцессы брюшной полости, обусловленные панкреатитом: в этом случае их развитие связно с действием ферментов поджелудочной железы на окружающую клетчатку, вызывающим выраженную воспалительную реакцию. В некоторых случаях абсцесс брюшной полости развивается как осложнение острого холецистита или прободения язвы желудка и 12-перстной кишки, болезни Крона.
- Инфекции забрюшинного пространства. Псоас-абсцесс может являться следствием остеомиелита позвоночника, туберкулезного спондилита, паранефрита.
Классификация
По ведущему этиофактору различают микробные (бактериальные), паразитарные и некротические (абактериальные) абсцессы брюшной полости.
В соответствии с патогенетическим механизмом выделяют посттравматические, послеоперационные, перфоративные и метастатические гнойники.
По расположению относительно брюшины абсцессы делятся на забрюшинные, внутрибрюшинные и сочетанные; по количеству гнойников - одиночные или множественные.
По локализации встречаются:
- поддиафрагмальные,
- межкишечные,
- аппендикулярные,
- тазовые (абсцессы дугласова пространства),
- пристеночные
- внутриорганные абсцессы (внутрибрыжеечные, абсцессы поджелудочной железы, печени, селезенки).
Симптомы
В начале заболевания при любом виде абсцесса брюшной полости превалирует общая симптоматика: интоксикация, интермиттирующая (перемежающаяся) лихорадка с гектической температурой, ознобами, тахикардией. Часто отмечается тошнота, нарушение аппетита, рвота; развивается паралитическая кишечная непроходимость, определяется выраженная болезненность в зоне гнойника, напряжение брюшных мышц.
Симптом напряжения мышц живота наиболее выражен при абсцессах, локализующихся в мезогастрии; гнойники поддиафрагмальной локализации, как правило, протекают со стертой местной симптоматикой. При поддиафрагмальных абсцессах может беспокоить боль в подреберье на вдохе с иррадиацией в плечо и лопатку, кашель, одышка.
Симптомы тазовых абсцессов включают абдоминальные боли, учащение мочеиспускания, понос и тенезмы вследствие рефлекторного раздражения мочевого пузыря и кишечника. Для забрюшинных абсцессов характерна локализация боли в нижних отделах спины; при этом интенсивность боли усиливается при сгибании нижней конечности в тазобедренном суставе. Выраженность симптоматики связана с величиной и локализацией гнойника, а также с интенсивностью проводимой противомикробной терапии.
Диагностика
Обычно при первичном осмотре абдоминальный хирург обращает внимание на вынужденное положение пациента, которое он принимает для облегчения своего состояния: лежа на боку или спине, полусидя, согнувшись и т. д. Для подтверждения диагноза проводятся следующие диагностические процедуры:
- Объективное обследование. Язык сухой, обложен сероватым налетом, живот незначительно вздут. Пальпация живота обнаруживает болезненность в отделах, соответствующих локализации гнойного образования (в подреберье, глубине таза и др.). Наличие поддиафрагмального абсцесса характеризуется асимметрией грудной клетки, выпячиваем межреберий и нижних ребер.
- Рентгенологические исследования. Обзорная рентгенография брюшной полости позволяет выявить дополнительное образование с уровнем жидкости. При контрастном исследовании ЖКТ (рентгенографии пищевода и желудка, ирригоскопии, фистулографии) определяется оттеснение желудка или петель кишечника инфильтратом. При несостоятельности послеоперационных швов контрастное вещество поступает из кишечника в полость абсцесса.
- Другие визуализационные методики. УЗИ брюшной полости наиболее информативно при абсцессе верхних ее отделов. При сложностях дифференциальной диагностики показано проведение КТ, диагностической лапароскопии.
- Лабораторные исследования. В общем анализе крови обнаруживаются лейкоцитоз, нейтрофилез, ускорение СОЭ.
Лечение абсцесса брюшной полости
Хирургическое лечение проводится под прикрытием антибактериальной терапии (аминогликозидов, цефалоспоринов, фторхинолонов, производных имидазола) для подавления аэробной и анаэробной микрофлоры. Принципы оперативного лечения всех видов абсцессов заключаются во вскрытии и дренировании, проведении адекватной санации. Доступ определяется локализацией гнойника: поддиафрагмальные абсцессы вскрывают внебрюшинно или чрезбрюшинно; абсцессы дугласова пространства – трансректально или трансвагинально; псоас-абсцесса – из люмботомического доступа и т. д.

При наличии множественных абсцессов выполняется широкое вскрытие брюшной полости. После операции оставляют дренаж для активной аспирации и промывания. Небольшие одиночные поддиафрагмальные абсцессы могут быть дренированы чрезкожно под ультразвуковым наведением. Однако при неполной эвакуации гноя велика вероятность рецидива гнойника или его развития в другом месте субдиафрагмального пространства.
Прогноз и профилактика
При одиночном абсцессе прогноз чаще благоприятный. Осложнениями абсцесса может явиться прорыв гноя в свободную плевральную или брюшную полость, перитонит, сепсис. Профилактика требует своевременного устранения острой хирургической патологии, гастроэнтерологических заболеваний, воспалительных процессов со стороны женской половой сферы, адекватного ведения послеоперационного периода после вмешательств на органах брюшной полости.

Абсцесс представляет собой скопление гнойного содержимого в различных тканях. Гнойное воспаление, как правило, вызвано бактериальной инфекцией. При этом в процессе расплавления тканей образуется полость. Возникновение абсцесса обусловлено попаданием в ткани бактерий извне – через ссадины и повреждения или из других зараженных тканей и органов. Это заболевание отличается от других схожих заболеваний образованием капсулы, препятствующей распространению воспаления.
По месту расположения гноя выделяют поверхностные скопления в подкожно-жировой области и глубокие внутри органов и глубоких тканей. В зависимости от способа проникновения патогенных микроорганизмов бывают экзогенные скопления (из внешней среды) и эндогенные (миграция внутри организма одного человека).
Симптомы и признаки
Вне зависимости от расположения гнойного скопления симптомы абсцесса едины:
- интоксикация – повышенная температура, озноб, слабость, недомогание, тошнота, рвота, плохой аппетит, боли в мышцах и суставах, головные боли;
- поверхностное расположение – покраснение и отек кожного покрова непосредственно над местом скопления, боли при пальпации или во время движения;
- нарушение функционирования поврежденного органа или соответствующих тканей.
Хронический абсцесс не имеет симптомов острого воспалительного процесса. Глубоко расположенные скопления имеют только общие признаки интоксикации и выявляются инструментальной диагностикой. Наиболее часто встречающиеся расположения абсцесса:
- внутри костей – основным признаком является боль от физических нагрузок или при смене погоды;
- абсцесс легкого проявляется одышкой и слабым дыханием. Абсцесс легкого часто путают с пневмонией;
- в брюшной полости и печени сопровождается признаками любого заболевания данного органа;
- в головном мозге вызывает судороги и нарушение координации;
- абсцесс железы предстательной вызывает боль при мочеиспусканиях;
- абсцесс горла вызывает кашлевые спазмы и боль;
- абсцесс бартолиновой железы и другие.
Холодный протекает без признаков интоксикации и появляется при иммунодефицитах. Натечный исключает наличие воспалительного процесса в тканях. Острый абсцесс имеет более ярко выраженную симптоматику в сравнении с иными формами.
Причины возникновения и развития
Основная причина абсцесса – это попавшая в ткани из окружающего мира бактериальная инфекция. Бактерии проникают в организм по причине микротравм, нарушающих целостность кожи. К таким травмам можно отнести порезы и мелкие ссадины/царапины/повреждения, полученные в процессе бритья или стрижки волос, маникюре или педикюре и прочие. В то же время в случае попадания грязи или мелких частиц в виде занозы увеличивают вероятность образования гнойного скопления.
Возникновение скопления гноя может происходить по прочим причинам абсцесса:
- миграция инфекции от первичного очага заражения;
- нагноившиеся гематомы и кисты;
- хирургические манипуляции – нарушение санитарных правил в виде нестерильных приборов;
- нарушения при введении лекарственных средств и препаратов, например, нарушение концентрации при прививках.
Дальнейшее развитие абсцесс получает под воздействием сниженного иммунитета или нарушения кровообращения в области абсцесса.
Формы заболевания и пути заражения
Абсцесс может быть самостоятельной болезнью, но в подавляющем большинстве случаев выступает в форме осложнения какого-либо основного заболевания, например, гнойная ангина вызывает паратонзиллярный абсцесс. Патогенные микроорганизмы имеют массу способов проникнуть внутрь – через повреждения кожных покров в результате травм и порезов, из других органов и тканей, зараженных ранее, через нестерильную аппаратуру при хирургических процедурах и другие.
Формы заболевания классифицируются по локализации гнойного накопления:
- заглоточный абсцесс;
- окологлоточный;
- паратонзиллярный абсцесс;
- поддиафрагмальный;
- мягких тканей;
- пародонтальный;
- аппендикулярный и другие.
Осложнения
В случае отсутствия своевременного и адекватного лечения осложнения абсцессов очень опасны для жизни и здоровья больного:
- флегмона;
- неврит;
- остеомелит;
- внутреннее кровотечение стенок сосудов;
- перитонит,
- сепсис как результат гнойного абсцесса аппендикулярной области;
- гнойный менингит и другие.
Обращение в клинику
Гнойное скопление чревато опасными последствиями, поэтому при появлении малейших признаков наличия скопления гноя в тканях или органах необходимо срочно обращаться к врачу. Идеальным выходом станет вызвать карету скорой помощи.
В центре Москвы в АО «Медицина» (клиника академика Ройтберга) вам окажут необходимую помощь в лечении. Кроме того, АО «Медицина» (клиника академика Ройтберга) имеет возможность размещения пациентов в круглосуточном стационаре и обладает функцией вызова врача на дом в круглосуточном режиме.
Диагностика
Гнойные скопления, располагающиеся у поверхности кожных покровов, легко диагностируются при внешнем осмотре по характерным признакам. Абсцесс горла выявляется при осмотре отоларингологом.
Диагностика абсцесса, расположенного глубоко внутри, требует проведения специальных лабораторных и инструментальных исследований:
- биохимический анализ крови покажет воспалительный процесс в организме повышенным содержанием лейкоцитов и СОЭ, а также сдвигами белковых фракций;
- рентгенография используется для обнаружения поддиафрагмальных, внутрикостных и легочных скоплений;
- УЗИ направлено на выявление скоплений в брюшной полости и печени;
- компьютерная томография, как вспомогательный метод, обнаруживает гнойные накопления в головном мозге, легких и печени, поддиафрагмальной области и внутри костей и суставов;
- энцефалография различных форм (эхо-, электро-, пневмо-) направлена на исследование головного мозга;
- лапароскопия и ангигепатография применяются как вспомогательный метод для исследования печени;
- пункция абсцесса и посев ее содержимого производится для определения конкретного типа возбудителя и его чувствительности к определенным антибактериальным препаратам.
Чаще всего гнойные скопления бывают вызваны стрептококками, стафилококками в сочетании с разного рода палочками, но сейчас получают распространение и прочие аэробные и анаэробные бактерии.
Лечение
Залог успеха лечения абсцесса заключается в его своевременном обнаружении. Именно поэтому так важно при наличии любых симптомов незамедлительно обращаться к врачу.
- только поверхностно расположенные гнойные накопления можно лечить в домашних условиях под наблюдением врача. Все остальные случаи требуют госпитализации в стационар;
- вскрытие и дренирование области гнойного скопления проводится врачом хирургом, оно необходимо для удаления абсцесса;
- лекарственная терапия основывается на приеме следующих препаратов: антибактериальные средства, жаропонижающие, обезболивающие, препараты на снижение интоксикации, витаминные комплексы, иммуномодуляторы и прочие;
- сбалансированное питание, щадящий постельный или полупостельный режим, а также покой;
- лечебная физкультура, физиотерапия и санаторно-курортное лечение возможны в качестве мер реабилитации на этапе выздоровления.
В качестве вспомогательных средств при лечении подкожно-жирового нагноения применяются специальные мази.
Гнойные скопления в легких первоначально лечатся антибиотиками широкого спектра воздействия, а после получения результатов исследований посева питательной среды проводится коррекция принимаемых медикаментов. В тяжелых случаях возможно проведение бронхоальвеолярного лаважа. В случае отсутствия положительного эффекта классической терапии вынуждено проводится операция абсцесса для удаления пораженной части органа.
Лечение гнойных накоплений в головном мозге проводится хирургическими методами. Противопоказания для удаления скоплений, а именно расположение в глубинных отделах мозга, вынуждает проводить промывание гнойного содержания путем пункции. Лечение гнойных скоплений в домашних условиях средствами народной медицины недопустимо.
Профилактика
Профилактика абсцесса основана на следующих рекомендациях:
- своевременность первичной обработки ран и травм;
- санация очагов инфекции;
- укрепление иммунитета;
- тщательное соблюдение антисептических и асептических мер при хирургических манипуляциях, повреждающих кожные покровы.
Как записаться
Читайте также:

