Что можно есть для образования костной мозоли
Обновлено: 28.04.2024

Потери общественно полезного труда, вызванные повреждениями костей, в масштабах страны (даже при очень приблизительном подсчете) выражаются в колоссальных цифрах – многих десятках миллионов рабочих дней. И если специалисты смогли хотя бы на треть ускорить процессы сращения костей, они принесли бы людям и обществу огромную пользу. По статистике в настоящее время только в одном городе Пензе ежегодно в больницы обращаются в среднем около 50 000 тыс. травматологических больных с различными видами травм. Из них около 60 % травмы, не требующие госпитализации (переломы без смещения или с незначительным смещением) около 40 % травмы требующие госпитализации, в том числе с целью оперативного лечения 10 %.
В последнее время отмечается тенденция к увеличению сроков иммобилизации переломов, в связи с замедленной консолидацией, что увеличивает сроки реабилитации пациентов и сроки нетрудоспособности пациентов.
Известно, что при сращениях переломов костей происходит ряд сложных как местных, так и общих биологических изменений. Выделяют 5 фаз восстановления костной ткани.
Первая фаза – образование зародышевой (мезенхимальной) ткани. Начинается непосредственно после травмы. В области перелома кости из гематомы, (отечной жидкости и фибрина) образуется своеобразный желеподобный «первичный клей».
Вторая фаза – дифференциация клеточных элементов гематомы и образование волокнистых структур с образованием клеточно-волокнистых тканей, на основе которых в дальнейшем откладывается костное вещество.
Третья фаза – осаждение костной ткани. В колагеновых волокнах соединительно-тканной мозоли начинают возникать очаги уплотнения с образованием сплошной массы вследствие осаждение белка, на основе которого образуются примитивные костевидные балочки, сначала единичные, а затем в виде густой сети.
Четвертая фаза – образование и обызвествление костной мозоли. Окостевание мозоли происходит в основном за счет кальция крови, куда он поступает из всей костной системы, в т.ч. непосредственно из соседних с переломом участков кости.
Пятая фаза перестройка мозоли с замещением незрелых костных структур более зрелыми и адаптация к условиям нагрузок. Костная мозоль перестраивается соответственно функциональным требованиям, происходит рассасывание одних структур и создание и укрепление других. Перестройка окончательной мозоли продолжается месяцы и даже годы, что зависит от положения сращенных отломков, величины мозоли и соответствия оси конечности функциональным требованиям нагрузок на кость.
В различных литературных источниках указывается, что восстановление перелома кости может нарушаться на любом этапе формирования костной мозоли, при гематоме больших размеров, плохом стоянии обломков, остеопорозе, дефиците кальция в организме, что часто связано с неправильным образом жизни (курение, алкоголь, малоактивный образ жизни, малое время нахождения на солнце), неправильным питанием (недостаточное потребление продуктов, содержащих кальций и фосфор). Все эти факторы влияют на процессы консолидации и плотность костей. В связи с изложенным большой научный и практический интерес имеют работы направленные на изучение механизмов нормализации или ускорения процессов сращения костей, создание на этой основе лекарственных препаратов.
Целью нашей работы было исследование эффективности нового кальций содержащего остеопротектора на скорость формирования костной мозоли при переломах.
Материал и методы исследования
Для изучения были отобраны 300 пациентов (мужчин – 112, женщин – 188) в возрасте от 18 до 62 лет с наиболее часто встречающимися переломами – перелом дистального метаэпифиза лучевой кости и перелом наружной лодыжки голеностопного сустава.
Пациенты разделены на 3 группы:
1 группа (122 пациента) принимали «Остеомед» по 3 таблетки 2 раза в день;
2 группа (103 пациента) принимали «Кальций D3 Никомед» (по 1 таблетке 2 раза в день);
3 группа (75 пациентов) не принимали препараты кальция.
Всем проводился рентгенологический контроль до наложения гипса и через 3 недели после снятия гипса. Все пациенты получали продукты с высоким содержанием кальция. Для исследования были выбраны средние сроки иммобилизиции переломов – 4 недели.
– у пациентов не принимавших препараты кальция образования костной мозоли не наблюдалось (образование костной мозоли прослеживалась только на 5 неделе);
– у пациентов принимающих «CaD3 Никомед» отмечалась слабая консолидация, костная мозоль не прослеживалась, образование костной мозоли прослеживалась только на 4–5 неделе иммобилизации);
– у пациентов принимавших «Остеомед» на рентгенограммах отмечалась костная мозоль у большинства пациентов.
Эти результаты говорят о том, что пациенты принимающие «Остеомед», могли через 3 недели после травмы приступить к реабилитации и через месяц после травмы приступить к работе.
Пациенты принимавшие «CaD3 Никомед» могли приступить к реабилитации только через 4 недели после травмы и приступить к работе через 1,5 месяца.
Пациенты, не принимающие препараты кальция, приступили к реабилитации только через 1,5 месяца, приступить к работе через 2 месяца после травмы.
На основании изложенного можно сделать вывод, что применение у пациентов препарата «Остеомед» при переломах способствует уменьшению сроков иммобилизации. Это позволяет проводить раньше реабилитацию при переломах, т.е. раньше реабилитироваться и приступить к работе, что, вне всякого сомнения, имеет важное народнохозяйственное значение.

Переломы – распространенная травма в любом возрасте. В зависимости от сложности, может потребоваться длительное лечение и реабилитация, но всем пациентам рекомендовано придерживаться диеты, которая обеспечит организм необходимыми веществами для скорейшего восстановления и регенерации кости.
Диета после травм: принципы
Для скорейшей регенерации костей в рацион рекомендовано включать как можно больше белков и витаминов и только сбалансированное питание обеспечит эти процессы. Особенно важно придерживаться таких принципов питания в пожилом возрасте, когда естественные возможности для восстановления организма снижены.
- блюда должны легко усваиваться;
- необходимо ограничить употребление пряностей, и острых специй;
- в рацион нужно включать как можно больше овощей и фруктов, как основных источников витаминов, но подавать их желательно в сыром виде или же после незначительной термической обработки;
- при сложных переломах, когда требуется ношение корсетов, ортезов, необходимо ограничить потребление соли с целью профилактики отеков. Врачи рекомендуют 5-6 приемов пищи в день небольшими порциями;
- при переломах челюстно-лицевой области, все блюда должны быть жидкими, ведь единственный вариант питания – через трубочку.
Конкретные рекомендации по питанию и образу жизни зависят от вида перелома и состояния пациента. Главная задача питания – обеспечить организм строительным материалом для формирования костной мозоли и восстановления хрящевой ткани. Кстати, для поддержания здоровья хрящей в рацион нужно включать холодец, заливное и др.
Особенности питания после травм в пожилом возрасте
В пожилом возрасте повышается вероятность перелома шейки бедра, а причина – остеопороз. В группе риска женщины. И как раз в лечении и реабилитации этой патологии большую роль играют продукты-источники кальция.
Поэтому в рацион рекомендовано включать крупы, йогурты, кефир и др. Для лежачих пациентов, например, в послеоперационном периоде, в рационе должны быть слизистые супы, кисломолочные продукты, как источник пробиотиков.
Для скорейшего восстановления рекомендовано потреблять больше белка, а также морепродуктов, которые являются источником Омега-жирных кислот.
Необходимые белки
Источником ценного белка могут быть орехи, фасоль, авокадо, различные виды капусты, соевые продукты, злаки. Животные белки, которых должно быть больше в рационе, найдутся в мясе, рыбе, молочных продуктах и др.
Кальций
Это основной элемент, из которого состоят зубы, кости, также он участвует в обменных процессах. Только при достаточном поступлении кальция и при условии его полноценного усвоения, можно говорить о крепких костях и зубах.
Поэтому пациентам после переломов и других травм рекомендовано включать в рацион продукты с его содержанием, но есть масса нюансов, ведь любой избыток вреден. Кальций, который не может усваиваться, нагружает почки и становиться причиной серьезных осложнений.
Определены суточные потребности кальция. Для взрослых – 800 мкг в день. Но для его усвоения необходим фосфор, а также витамин D. Лучшими источниками кальция будут молочные продукты, брокколи, соя, бобовые, зелень и некоторые виды орехов.
Витамин D
ВОЗ отмечает, что около 60% людей во всем мире живут в условиях дефицита витамина D, но при переломах костей без этого витамина особенно сложно, ведь он контролируют кальциево-фосфорный обмен и помогает накапливать минералы в костях.
Это единственный витамин, который способен синтезироваться в организме под действием солнечных лучей. Однако для этого должны быть его предшественники. Поэтому в рацион нужно включать следующие продукты: яйца, жирные сорта рыбы, обогащенные блюда. Стоит помнить, что потребность в витамине меняется с возрастом.
Такие продукты, как морская рыба, печень трески, бобовые, красная икра, молоко и качественные сыры нужно включать в рацион детям, людям в возрасте (особенно женщинам) и тем, кто живет в северных условиях, когда отмечается дефицит солнечного света.
Множество исследований, посвященных этому витамину, доказали его беспрецедентную роль в работе иммунитета, поддержании женского здоровья и профилактике онкопатологий.
Витамин С
Коллаген – один из главных строительных белков, который используется для поддержания здоровья кожи, костей и мышц. И как раз витамин С помогает организму вырабатывать этот белок, который поможет быстрее восстановиться и регенерировать новые ткани для восстановления целостности кости.
Источником витамина С являются многочисленны фрукты, овощи, ягоды. Но стоит помнить, что этот витамин водорастворимый, то есть организм не может создавать его запасы и каждый день необходимо восполнять потребности организма.
Витамин В9 или фолиевая кислота
Этот витамин важен для стимуляции процессов регенерации, он участвует в формировании коллагенового каркаса, улучшает эластичность тканей и препятствует формированию осложнений травм.
Найти этот витамин можно в субпродуктах, дрожжах, бобовых, цитрусовых, листовых и других овощах.
Железо
Это важный элемент, который поможет организму быстрее восстановиться. Дело в том, что железо участвует в формировании коллагена, а также обеспечивает перенос кислорода к каждой клеточке. Получение питательных веществ и кислорода способствует скорейшему выздоровлению, стимулирует процессы регенерации.
Источником железа будет красное мясо, жирные сорта рыбы, яйца, некоторые сухофрукты, а также листовые овощи и обогащенные злаки.
Запрещенные напитки и продукты при переломах
Кроме рекомендованных продуктов, есть и те, что нужно избегать, а то и вовсе исключать. Нужно ограничить потребление соли, особенно если травма не дает возможности вставать с постели и вести привычный, активный образ жизни.
Под категорическим запретом алкоголь, ведь он замедляет процессы заживления, и предрасполагает к развитию осложнений. Ограничить необходимо и кофе. Злоупотребление этими напитками не только замедляет заживление, но и способствует вымыванию кальция из костей.
В заключение
Питание – основной источник ценных витаминов и минералов, которые нужны для восстановления организма. Однако в некоторых случаях не всегда можно быть уверенными в полноценном поступлении необходимых веществ. Поэтому на этапах выздоровления врачи часто рекомендуют прием поливитаминов, а также пищевых добавок, которые содержат Омега-жирные кислоты, коллаген и другие ценные белки.

В нашем организме 206 костей, но насколько они прочные и крепкие? Когда мы говорим о хорошем самочувствии, здоровье скелета – это последнее, о чем мы вспоминаем.
Мы бесконечно говорим о коже и ее состоянии, процессах старения, уделяем много времени микрофлоре кишечника, тренировке мышц, здоровью сердца и сосудов. Но основа всего этого - скелет, именно он несет нагрузку всего тела и поддерживает осанку на протяжении всей жизни.
Кости скелета накапливают прочность и силу до 25 лет, а после 30-ти они постепенно начинают терять свою прочность, если постоянно не поддерживать физическую активность и баланс необходимых минералов – кальция, магния, фосфора.
Почему важно помнить о здоровье костей?
Здоровье костей не менее важно, чем здоровье любых других органов тела, особенно для женщин, так как плотность костей уменьшается после менопаузы. У женщин остеопороз встречается почти в 50% случаев. Потеря плотности кости может привести к остеопорозу, который, в свою очередь, грозит переломами при малейших нагрузках, тем самым уменьшая подвижность. Остеопорозом страдают и мужчины, но гораздо реже (всего около 4% населения) и в более позднем возрасте – около 70 лет.
Чем опасно это заболевание? Кости при нем становятся пористыми и хрупкими, поэтому, компрессия (сжатие) или резкие воздействия (при падениях, неловких движениях) могут вести к переломам. Чаще всего страдают позвонки, шейка бедра и плечевая кость.
Как и при всех других болезнях, профилактика – это основа борьбы с остеопорозом. Важно обращать внимание на здоровье ваших костей сейчас, независимо от того, сколько вам лет. Прочность костей достигается за счет регулярных упражнений (особенно силовых тренировок в комбинации с аэробными нагрузками) и включения в свой рацион продуктов для крепких костей.
Что влияет на наши кости?
Начнем с того, что костная масса на 80% определяется генетикой, а на остальное влияют такие факторы окружающей среды, как диета и физические упражнения. Поэтому 20% проблем со скелетом зависит от того, что происходит в детском и подростковом возрасте. В течение всей фазы роста скелета, крайне важно получить достаточное количество кальция и витамина D для наращивания костной массы. Кальций наиболее активно откладывается в костях именно в этот период. В дальнейшем кости только реминерализуются, то есть обновляются, но уже не растут.
Одного только кальция для крепости скелета недостаточно. Нужен еще и витамин D. Поступая с пищей или образуясь в коже после пребывания на солнце, он подвергается серии преобразований в организме, но, в конечном счете, активная форма витамина D связывается с рецептором витамина D в кишечнике, и это необходимо для всасывания кальция из кишечника в кровь.
Что важно знать об усвоении минералов?
Итак, для здоровья костей нужны не только источники кальция в рационе, но и витамин D, чтобы кальций мог усвоиться. Между тем, важно избегать приема железосодержащих добавок или даже употребления продуктов, богатых железом вместе с кальций-содержащими продуктами, поскольку железо и кальций препятствуют усвоению друг друга.
Помимо кальция, в построении костной ткани участвуют фосфор и магний. Они придают костям прочность и эластичность, формируют их пористую структуру. Чтобы кости были одновременно прочными и эластичными, важен баланс этих веществ в питании, а если одной только пищи недостаточно – нужно принимать добавки с кальцием, магнием и фосфатами.
Какие продукты могут пополнить запасы кальция, а также дают порцию необходимых витамина D, магния и фосфора?
Традиционное коровье (козье, кобылье, верблюжье молоко) все чаще заменяют растительными альтернативами (миндаль, три ореха, соя, овес, банан, кунжут и т. д.) важно помнить, кальций содержится и хорошо усваивается только из настоящих молочных продуктов.
Причем, чтобы кальций полноценно усвоился, эти продукты не должны быть с 0%-ной жирностью. Без жира не будет витамина D, а значит, кальций не будет полноценно усваиваться организмом. Поэтому, если вам нужно укрепить кости скелета и пополнить запасы кальция – помимо цельного молока, которое переносят не все люди, обратите внимание на греческий йогурт, сыр, творог и кефир.
Белок: но лучше – животный!
Специалисты рекомендуют для пациентов с остеопорозом животный белок, поскольку есть научные доказательства [1] того, что диеты с высоким содержанием белка важны для здоровья костей. Эксперты рекомендуют получать дозу белка из сардин и анчоусов, так как они богаты кальцием и витамином D. Менее полезным, но все еще хорошим источником белка будет стейк, поскольку высокое содержание железа может препятствовать усвоению кальция.
Продукты питания, использующиеся в средиземноморской диете
Исследования показали [2], что женщины, которые придерживались этого плана питания, имели более высокую плотность костной ткани. Средиземноморская диета включает: овощи и фрукты, рыбу, морепродукты, оливковое масло, сыр и йогурт, цельное зерно.
Овощи семейства крестоцветных
Существуют некоторые доказательства, что плотность костей у веганов не такая хорошая, как у тех, кто придерживается «более сбалансированной диеты», но необходимы дополнительные исследования. Есть растительная пища, которая также может укрепить кости. Овощи семейства крестоцветных, такие как брокколи, капуста и цветная капуста, богаты кальцием. То, что их потребление снижает количество переломов у женщин в постменопаузе [3], является еще одной причиной, чтобы принять на вооружение новые рецепты с этой группой овощей.
Овощи, богатые витамином К
Крестоцветные овощи - это не единственные растительные варианты продуктов для поддержки прочности костей скелета. Петрушка, чернослив, авокадо и киви являются источниками витамина К, который работает совместно с кальцием для создания крепких костей.
Грибы, выращенные под влиянием ультрафиолета
Грибы, подвергшиеся воздействию солнечного света или искусственного УФ-света, производят большое количество витамина D, поддерживающего здоровье костей. Витамин D регулирует усвоение кальция в организме, и достаточное его потребление имеет важное значение для здоровья костей. Но не все грибы выращиваются таким образом, чтобы обеспечить обогащение организма витамином D.
Какие продукты богаты витамином D?
Яйца, лосось, молоко, йогурт, сардины и сельдь – это продукты, которые полезны для скелета. И конечно, пока лето, нужно чаще бывать на солнышке. Тем не менее, метаболизм витамина D является сложным процессом, и даже адекватное потребление, регулярные прогулки под солнцем могут привести к дефициту витамина D. В этом случае, на помощь придут добавки витамина D и кальция.
Сколько в граммах?
Взрослые должны получать 1000 мг кальция и 200 международных единиц (МЕ) витамина D в день. Если вам за 50 лет, принимайте 1200 мг кальция и 400–600 МЕ витамина D в день. Хотя кальций и витамин D можно принимать в виде добавок, лучше всего получать их за счет естественной диеты.
Влияние алкоголя
Любителям алкоголя стоит задумать о здоровье скелета. Известно, что алкогольные напитки вредны для здоровья костей. Алкоголь вымывает кальций из костей в мочу. Это справедливо для тех, кто пьет более 2 стаканов пива в день или более 50 г крепкого алкоголя.
[1] Mangano KM, Sahni S, Kerstetter JE. Dietary protein is beneficial to bone health under conditions of adequate calcium intake: an update on clinical research. Curr Opin Clin Nutr Metab Care. 2014;17(1):69‐74. doi:10.1097/MCO.0000000000000013
[2] Maltais ML, Desroches J, Dionne IJ. Changes in muscle mass and strength after menopause. J Musculoskelet Neuronal Interact. 2009;9(4):186‐197.
[3] Blekkenhorst LC, Hodgson JM, Lewis JR, et al. Vegetable and Fruit Intake and Fracture-Related Hospitalisations: A Prospective Study of Older Women. Nutrients. 2017;9(5):511. Published 2017 May 18. doi:10.3390/nu9050511
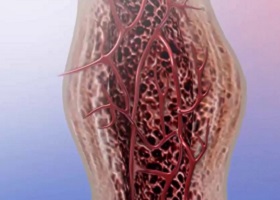
Костной мозолью называется многослойная структура, образующаяся при регенерации костных тканей, которая вызвана нарушением целостности кости (в результате механических травм или других внешних или внутренних воздействий) в условиях нормального течения заживления переломов. В результате образуется соединительная (провизорная мозоль) или хрящевая ткань взамен других гетерогенных структур в месте переломов, которая затем подвергается метаплазии для формирования окончательной костной мозоли.
Костная мозоль является своеобразным патолого-анатомическим субстратом для регенерации кости. Наиболее характерна для трубчатых костей. Гистологически представляет собой образование со всеми специфическими элементами и структурами костной ткани, но более кальцифицирована и фосфорилирована.
Патогенез
После перелома происходит процесс образования соединительной ткани в виде провизорной мозоли. Примерно спустя неделю начинает формироваться остеоидная ткань, подвергающаяся превращению либо собственно в костную, либо изначально в хрящевую, а в дальнейшем — в костную. Обычно это вызвано подвижностью костных отломков, что приводит к травматизации и нарушениям микроциркуляции образующегося регенерата. Образование изначально хрящевой ткани связано с тем, что этот процесс требует меньшей оксигенации и меньшего количества биологически активных соединений.
Образование периостальной костной мозоли возникает в результате процессов в костеобразующих клетках периоста (надкостницы) и эндоста. Эти механизмы играют важнейшую роль в процессе срастания травмированной кости. Основополагающим в процессе сращения играет надкостница, из которой происходит формирование периостальной мозоли.
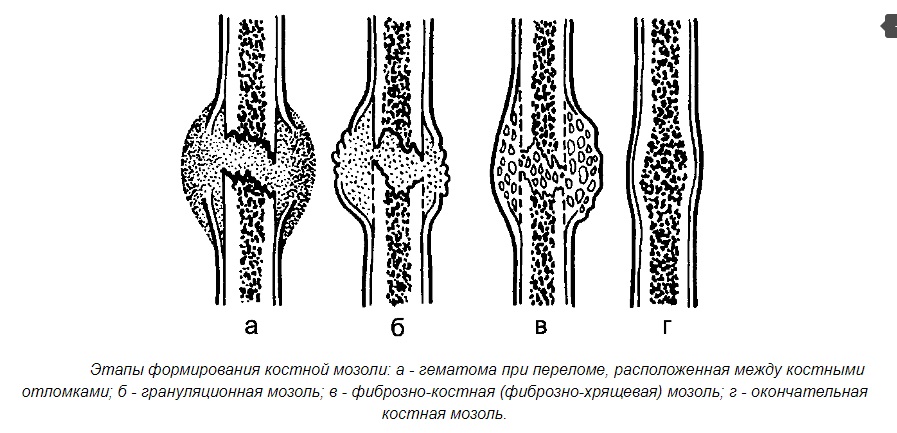
Этапы формирования костной мозоли
Образование костной мозоли при переломе является сложнейшим процессом регенерации, который происходит в несколько этапов, хотя и могут быть вариации в разных локализациях, рассмотрим на примере ребер:
- Формирование первичной соединительно-тканной мозоли занимает примерно 10-14 суток – сначала в месте перелома скапливается кровь и образуется гематома, гиперемия и серозное пропитывание, инициирующие приток лейкоцитов, вызывающих отек, а также фибробластов – клеток, способных вырабатывать соединительнотканные структуры, на фоне этого активизируется процесс альтерации – остеокластоза, призванного при помощи остеокластов разрушить некротизированные и поврежденные клетки кости и прилегающих мягких тканей, при этом происходит процесс образования сосудов (гранулирующей ткани).
- Формирование юной мезенхиальной ткани играет важнейшую роль в заполнении дефектов кости и гематомы, гиалиновый или волокнистый хрящ разрастается между отломками и вокруг них.
- Образование остеоидной мозоли – процесс превращения соединительной ткани в остеоидную в течение 3-4 месяцев обусловлен обезызвествлением – процессами отложения неорганических соединений, представленных в нормальной кости, иногда ее ошибочно принимают за «хрящевую мозоль» и она напоминает мягкую (первичную) мозоль, образовываясь примерно через 5 недель, в это время в месте перелома идут обратные процессы — редукция сосудов, устранение отека и нормализация кровотока на фоне исчезновения признаков воспаления.
- Непосредственно костная мозоль – является новообразованием из обогащенных апатитами (гидроксиапатитами) в виде конгломерации аморфной остеоидной ткани переходящей в костную, которая сначала отличается рыхлой структурой, а затем – уменьшаясь в размерах, приобретает черты нормальной архитектоники на фазе обратного развития структур костной ткани (образование трабекул, восстановление костномозгового канала), процесс может длиться годами.
Костная мозоль не образуется при плотном сопоставлении отломков кости, при фиксации размеров щели до 500 мкм, хорошем кровоснабжении, отсутствии надкостницы, а также при переломах плоских костей черепа, грудины, таза и лопатки, так как сращение идет за счет соединительной ткани в связи с особенностями эмбриогенеза костей.
В слоях скелетогенных клеток периоста и эндоста могут сразу, первично образовываться костные балки, минуя фиброзно-хрящевой этап костеобразования, поэтому костная мозоль может быть малых размеров либо вообще не выражена.
Слои костной мозоли
Костная мозоль может иметь различную слоистую структуру в зависимости от тканевого источника ее формирования и обычно различается на:
- периостальный слой;
- эндостальный слой;
- интермедиарный слой или по-другому называемый промежуточный, который может развиться из элементов гаверсовых каналов и занимает пространство между эндо и периостальным слоями;
- заключительный – параоссальный слой охватывает снаружи все вышеперечисленные слои, источник его формирования окружающие мягкие ткани;
- в основе всей слоистой структуры располагается остеоидная ткань.
Классификация
В зависимости от функциональных особенностей различают 4 вида костной мозоли, которые развиваются на каждом отломке кости и образуют общую «муфту» консолидации:
- периостальная (наружная) – отличается наиболее быстрой скоростью образования, необходима для фиксации отломков кости, образуется за счет надкостницы;
- эндостальная (внутренняя) – как и наружная играет приспособительную функцию, формируется со стороны эндоста и является временной основой для будущего сращения и роста костного регенерата, первые два вида мозоли в итоге подвергаются резорбции;
- интермедиарная – формируется на стыке компактного слоя отломков и обеспечивает истинное сращение кости;
- параоссальная – образуется из соединительной ткани при бурном развитии и разрастании рубцовых структур в случаях значительных повреждений окружающих тканей; такая мозоль в дальнейшем подвергается трансформации благодаря метаплазии в костную ткань, но может образовывать крупный выступ на кости.
Причины
Заболевания, способствующие развитию костных мозолей, нарушению или замедлению процессов истинного сращения:
- старческий возраст;
- эндокринные патологии, например, гиперпаратиреоз и диабет; ;
- тучность;
- беременность; ;
- туберкулёз; ; и хронические воспалительные заболевания;
- общее истощение;
- выряженная анемия;
- гипопротеинемия;
- авитаминоз.
Симптомы
Признаками перелома и вторичного сращения с образованием периостальной мозоли является:
- локальная боль, которая утихает;
- крепитация – характерный хрустящий звук, в особенности во время попытках пошевелить конечностью;
- исчезновение патологической подвижности;
- искажение формы и структуры кости при формировании параоссальной мозоли, которая может выглядеть как крупный выступ.
Костная мозоль после перелома ключицы
После перелома ключицы также происходит естественный процесс образования сначала остеодиной, затем — костной мозоли, который занимает обычно до 2 месяцев. Причинами переломов чаще всего становятся падения, спортивные травмы, ДТП, а также возможны у новорожденных в процессе рождения.
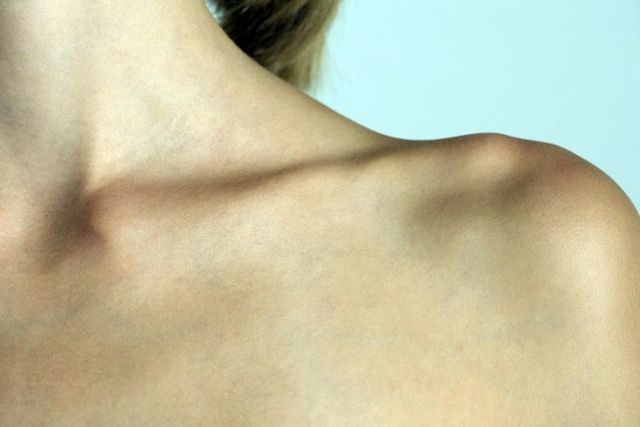
Костная мозоль после перелома ключицы
После того как ключица полностью срастется, мозоль должна рассосаться, но в ряде случаев этого не происходит, как на фото костной мозоли представленном выше.
Анализы и диагностика
Главным способом выявления костной мозоли является рентгенологическое исследование. При сборе данных учитываются жалобы пациента, данные анамнеза и характер нарушения функций конечности. При этом необходимо отследить линию перелома.
В тяжелых диагностических случаях дополнительно повторно проводят рентгенограммы в различных положениях, а также КТ и МРТ.
Достаточно важными для прогностической картины становятся скорость и качество формирования костной мозоли. Остеодиные мозоли, формирующиеся на 10-20-ый день после перелома отличается рентгенонегативностью. Рентгенологически становится видна костная мозоль примерно с 4 недели за счет того, что в ней кальцинируется ткань. Выраженную костную мозоль можно обнаружить спустя 3 месяца после травмы.
Лечение
Для более быстрого формирования костной мозоли меньшего размера рекомендовано (обычно, чем сильнее травма и обширнее поражения, тем она больше):
Остеопороз – возрастное заболевание костных структур организма, характеризующееся хрупкостью и ломкостью костей, что может привести к их повреждению и переломам даже в обычных бытовых условиях при минимальных обыденных нагрузках.

ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ

Мягко, приятно, нас не боятся дети


ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ

Мягко, приятно, нас не боятся дети


Причинами вымывания кальция и утраты костной массы может быть:
- генетическая предрасположенность;
- вредные привычки (алкоголь, курение);
- сбои процессов обмена веществ в организме и повышение массы тела;
- малоактивный образ жизни и сидячая работа;
- неправильное и неполноценное питание;
- экологически неблагоприятная среда обитания и пр.
Чаще всего остеопороз встречается у женщин, и еще одной распространенной первопричиной развития заболевания может стать гормональная перестройка организма после наступления менопаузы. Выраженное изменение костных структур и снижение их плотности может привести к внезапным переломам и трещинам при выполнении самых обычных повседневных дел.
Первыми признаками остеопороза являются хронические ноющие боли в позвоночнике и суставах, скованность движений, резко появившаяся сутулость, общее недомогание и быстрая утомляемость. Хотя в некоторых случаях болевой синдром не проявляется заметно, и пациент долгое время может даже просто не догадываться о существовании компрессионного перелома позвоночника.
Таким образом, при появлении первых признаков болезни не стоит откладывать визит в клинику остеопатии, к ортопеду, в центр остеопороза, к вертебрологу или травматологу. Проведя рентгенограмму позвоночника, сдав анализы на содержание в крови кальция и фосфора, пройдя денситометрию (определение плотности костных тканей), можно будет более точно диагностировать болезнь и назначить соответствующее лечение остеопороза.
Общие рекомендации по лечению остеопороза
Основным методом лечения остеопороза является специальная диета. Правильный подбор продуктов питания, медикаментозное лечение, длительные пешие прогулки на свежем воздухе и под лучами солнца способны улучшить состояние костных структур организма и улучшить качество жизни пациента. При этом воздействие всех лекарственных средств и продуктов питания направляются на увеличение содержания кальция в крови, восстановление нормального обмена веществ и улучшение физического здоровья больного.
Общие рекомендации по лечению и профилактике остеопороза:
- Исключение или ограничение употребления в пищу продуктов, содержащих кофеин или выводящих из организма кальций и его соединения (кофе, шоколад, крепкий чай, кола, какао и пр.).
- Исключение из рациона питания или ограничение потребления продуктов, содержащих жирные кислоты (майонез, масло, маргарин).
- Ограничение употребления в пищу жирного мяса (свинины), так как оно мешает усвоению кальция в организме.
- Увеличить количество и разнообразить рацион питания продуктами, содержащими большое количество кальция (миндаль, кунжут, другие орехи, творог, молочнокислые продукты, капуста, шпинат, зелень и пр.).
- Добавить к рациону питания или увеличить потребление продуктов, содержащих витамин D3 (яйца, сыр, сметана, сыр, рыба, печень, фрукты, овощи); больше проводить времени на свежем воздухе и принимать солнечные ванны.
- Исключить употребление алкоголя, курение, прием мочегонных и гормональных препаратов, газированных напитков и воды.
- Следует включить в рацион питания комплексы витаминов и микроэлементов (витамины группы B, цинк, магний, фосфор, фтор, селен, фолиевая кислота и пр.), либо заменить их соответствующими продуктами (сельдерей, зелень, морепродукты, бобовые, злаковые, зерновые, бананы, орехи и др.).
- Рекомендовано обильное питье (простая вода) и свежевыжатые соки (два-три стакана в день). Для соков подойдут: морковка, свекла, некислые яблоки, ягоды, томаты, зелень.
Принимать пищу следует небольшими порциями 5-6 раз на день. Здоровое и полноценное питание – не единственная терапия болезни. Для придания сил организму желательно активно заниматься спортом (плавание, аэробика, йога) или хотя бы посещать «группу здоровья» или ЛФК.
При этом диету, медикаментозное лечение, физические нагрузки необходимо согласовать с лечащим остеопороз врачом. Выполнение физических упражнений на начальных стадиях лечения должно проводиться под контролем доктора или инструктора по лечебной физкультуре во избежание чрезмерных нагрузок и патологических переломов позвонков и костей конечностей. Помните, самолечение может привести к ухудшению состояния здоровья и нанести непоправимый вред организму.
Примерная диета на первых этапах лечения остеопороза
Овсяная каша (120-150 г), сваренная на молоке с небольшим процентом содержания жиров. Курага (5-6 больших плодов или 7-8 помельче), ядра (3-4) грецких орехов. Курагу и орехи можно добавить в кашу либо съесть отдельно. Свежевыжатый апельсиновый сок (примерно 150-200 мл).
Творог с небольшим содержанием жиров (60-100 г), фрукты – примерно 100-150 г (яблоки, виноград, ягоды).
Овощной суп без зажарки (100-120 мл), хлеб с отрубями (1-2 кусочка). Салат из листьев салата, шпината, зелени, 2 помидоров, заправленный оливковым маслом и 1 чайной ложкой кунжута.
1 стакан нежирного йогурта, среднее яблоко и средняя морковь.
Спагетти с мясом курицы. Спагетти из зерна твердых сортов пшеницы (100 г), шпинат (50 г), сыр твердый тертый примерно 30 г. Для соуса обжариваем 120-150 г куриной грудинки на оливковом или кукурузном масле. Выдавливаем зубок чеснока, добавляем брокколи, томаты, перец болгарский, зелень. На закуску 2-3 шт. кураги, 5 шт. миндаля.
Творог, обезжиренный 50-60 г, с кунжутом и черносливом, рогалик. Небольшая кисть зеленого винограда, 1 стакан свежего сока из яблок, моркови и апельсин.
Йогурт, кефир или простокваша с небольшим содержанием жиров (100-150 г), фрукты – примерно 100-150 г.
Фасолевый суп или свекольник без зажаривания (100-120 мл), хлеб из муки грубого помола (1-2 кусочка). Салат из огурцов, перца, зелени, мягкого сыра, заправленный оливковым маслом примерно 150г.
1 стакан нежирного молока, булочка с орехами и медом.
Отварной рис с овощами либо картофель, запеченный с кожурой (100-150 г.). Запеченная в духовке либо отварная рыба примерно 100-150 г. Листья салата, помидоры 1-2 шт.
Рекомендованная схема питания не является стандартом и может изменяться лечащим врачом в зависимости от степени заболевания, особенностей организма и непереносимостью пациентом некоторых продуктов.
Читайте также:

