Что может убить клетки кожи
Обновлено: 03.05.2024
Инфекции кожи и мягких тканей: причины, диагностика, лечение, профилактика
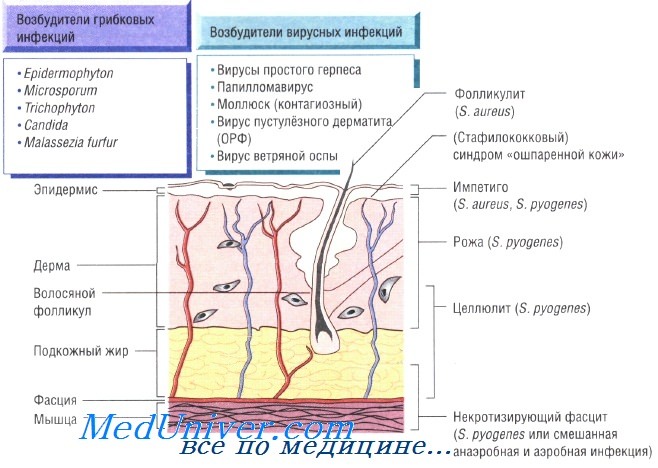
Бактериальные инфекции кожи. Передача кожных инфекций осуществляется посредством контактного механизма. Заболевания быстро распространяются в местах скопления людей и в условиях антисанитарии. Возбудителями кожных инфекций могут быть многие микроорганизмы. Наиболее распространены Staphylococcus aureus и Streptococcus pyogenes.
Бактерии возбудители инфекций кожи и мягких тканей:
- S. aureus: импетиго, фурункулёз, невскрывающийся фурункул, токсический эпидермальный некролиз, острая паронихия
- S. pyogenes: целлюлит, рожа, импетиго
- С. diphtheriae: дифтерия (кожная форма)
- М. tuberculosis: волчанка обыкновенная
- М. marinum: хронические язвенные поражения кожи
- М. ulcerans: деструктивные язвы (язва Бурули)
- С. minutissimum: эритразма
- Pseudomonas aeruginosa: колонизация ожогов
- Erysipelothrix rhusiopathiae: эризипелоид
При целлюлите, вызванном S. pyogenes, S. aureus, Pasteurella multocida, реже вибрионами, обитающими в морской воде, и грамотрицательными бациллами, происходит поражение всех слоев кожи. Микроорганизмы проникают в организм человека через повреждённые участки кожи, раны и места укусов насекомых. Эмпирическое лечение флуклоксациллином необходимо начинать до получения результатов бактериологического исследования. В тяжёлых случаях применяют внутривенные антибактериальные препараты (бензилпенициллин и флуклоксациллин).
Некротизирующий фасцит — быстро прогрессирующая инфекция, поражающая также кожу и подкожную клетчатку. Заболевание развивается в результате микст-инфекции, вызванной аэробными и анаэробными микроорганизмами, а также вследствие моноинфекции S. pyogenes. Болезнь быстро прогрессирует и может привести к смерти пациента за очень короткое время. Большую роль в лечении играет успешное иссечение инфицированных некротических тканей, проводимое на фоне лечения бензилпенициллином, цефалоспоринами третьего поколения и метронидазолом.
Эритразма — поверхностная инфекция, возникающая на сгибательных поверхностях конечностей и вызываемая Corynebacterium minutissimum. Очаги поражения флюоресцируют в ультрафиолетовом свете. Возбудитель может быть выделен при посеве. Для лечения применяют эритромицин или тетрациклин.
Рожа — стрептококковая инфекция, поражающая органические участки кожи на лице или голенях. При обследовании отмечают обычно повышение количества лейкоцитов в периферической крови. Для лечения назначают приём внутрь амоксициллина и флуклоксациллина; в тяжёлых случаях может потребоваться внутривенное введение антибиотиков.
Эризипелоид — зоонозная инфекция, вызываемая Erysipelothrix rhusiopathiae. Местный очаг (обычно пальцы рук) характеризуется развитием эритемы красно-фиолетового цвета. В группу риска входят мясники (поражаются пальцы рук при работе с инфицированным мясом, чаше свиньи) и рыбаки. В большинстве случаев заболевание разрешается самостоятельно, но применение внутрь пенициллина или тетрациклина позволяет ускорить процесс выздоровления, назначение антибиотиков обязательно при развитии вторичной бактериемии.
Ожоги могут стать причиной инфекции, вызванной Pseudomonas aeruginosa, S. aureus, S. pyogenes и иногда бактериями кишечной группы. Возможно заражение антибиоти-коустойчивыми формами микроорганизмов. Бактериальное поражение может привести к отторжению пересаженной кожи и вторичной бактериемии.
Паронихия. Паронихия, или воспаление околоногтевой ткани, — распространённое заболевание, возникающее вследствие бактериальной инвазии (например, S. aureus) в местах повреждения кутикулы. При этом возникают боль, отёчность с последующим формированием небольшого абсцесса. Абсцесс дренируют и назначают антибактериальную терапию (флуклоксациллин и др.).
Причины инфекций кожи
Кожные проявления системных инфекций
На коже могут отражаться проявления системных инфекций. Ярким примером может служить петехиальная сыпь при менингококковой септицемии — несомненный признак тяжёлого сепсиса. У пациентов с синегнойной септицемией на коже возникают гангренозные очаги (гангренозная эктима). Менее выражены кожные изменения при эндокардите (кровоизлияния у оснований ногтей). При стафилококковой септицемии возникают участки инфаркта кожи, а при некоторых вирусных заболеваниях высыпания на коже становятся частью характерной клинической картины (ветрянка и корь).
Для вируса простого герпеса кожные покровы — первичный очаг инфекции. Некоторые штаммы Staphylococcus aureus и бета-гемолитических стрептококков вызывают системные заболевания, обусловленные действием токсинов и сопровождающиеся различными кожными изменениями: при синдроме токсического шока — генерализованная и сыпь на ладонях, при скарлатине — сыпь с бледностью носогубного треугольника, а при синдроме ошпаренной кожи у новорождённых — сильное шелушение.
Бородавки как инфекция кожи
Папилломавирус человека поражает клетки кожи и усиливает их репликацию, в результате чего формируется бородавка (папиллома). Существуют папулёзные, пятнистые и мозаичные виды папиллом, а также подошвенная (роговая) бородавка. Заболевание передаётся при непосредственном контакте с больным, а также через предметы общего пользования особенно при повышенной влажности (при совместном купании в бассейне).
Передача генитальных бородавок (остроконечных кондилом) осуществляется половым путём. Диагноз устанавливают на основании клинических признаков. Для определения вируса остроконечных кондилом применяют реакцию иммунофлюоресценции и полимеразную цепную реакцию.
Папилломавирусы вызывают злокачественные новообразования шейки матки (тип 16 и 18) и гортани (тип 6 и 11). В настоящее время существуют вакцины против виусов типа 16 и 18, которые формируют продолжительный иммунитет.
Папилломы со временем самостоятельно исчезают, не оставляя рубцов (за исключением случаев у людей со сниженным иммунитетом). Очень часто для самолечения применяют местные кератолитические вещества (салициловая кислота). При генитальных бородавках используют подофил щитовидный*. В качестве альтернативы применяют криотерапию, ускоряющую исчезновение папиллом. Прижигание в настоящее время не рекомендуют для частого использования у одного пациента.
Некоторые штаммы поксвирусов поражают кожный покров и вызывают возникновение характерных симптомов (например, контагиозный моллюск и контагиозный пустулёзный дерматит).
Дерматофитозы - грибковые инфекции кожи
Клинические признаки дерматофитозов. При дерматофитии (стригущем лишае) возникают бляшки, сопровождаемые зудом и покраснением. Со временем их диаметр увеличивается, а в центре образуется бледное пятно. При хроническом поражении ногтей наблюдают обесцвечивание и истончение ногтей, а при заболеваниях кожи головы — облысение и рубцевание. В основе названия заболевания лежит место заражения, например дерматофития головы (tinea capitis — стригущий лишай), дерматофития туловища (tinea corporis).
Лабораторная диагностика грибковых инфекций кожи. При инфекции кожного покрова отмечают свечение поражённых участков в ультрафиолетовом свете.
В лабораторию доставляют сухие соскобы с поражённых участков кожи, образцы ногтей и волос. При нагревании в растворе натрия гидроксида они обесцвечиваются, и во время микроскопии становятся видны гифы грибов. Дерматофиты растут на декстрозосодержащем агаре Сабурада при температуре 30 °С в течение четырёх недель.
В основе идентификации лежат морфологические свойства колоний, особенности микроскопической картины (окраска лактофеноловым синим), биохимическое исследование, а также секвенирование 18S рибосомальной РНК гена.
Лечение грибковых инфекций кожи. При дерматофитозах применяют местные препараты группы имидазола (миконазол, клотримазол, тиоконазол или аморолфин). При некоторых формах инфекции назначают тербинафин (внутрь) в течение нескольких недель.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Советы при раке
1. Что такое неоплазия?
Неоплазия — патологический процесс, характеризующийся безудержным, бесконтрольным ростом клеток, приобретших новые, не присущие нормальным клеткам свойства. Злокачественные новообразования дают метастазы и для них характерен инфильтрирующий рост.
P.S. Неоплазия (от греч. neos — новый + plasis — образование) — новообразование ткани, опухоль.
2. Какие существуют виды злокачественных опухолей?
Злокачественную опухоль, развившуюся из эпителия, называют раком. Злокачественные опухоли из клеток мезенхимы носят название сарком. Злокачественные новообразования мезенхимальной природы могут быть "твердыми" (солидными), как рак и саркомы или "жидкими", как гемобластозы — опухоли из кроветворной и лимфоидной ткани.
3. Что можно сказать о злокачественных опухолях кожи?
Как правило, базалиома и плоскоклеточный рак кожи могут угрожать жизни только в запущенных случаях. Они встречаются достаточно часто и при правильном лечении редко приводят к смерти больного. Хотя названные раки кожи менее злокачественны, чем прочие карциномы, к ним применяют те же основные принципы лечения.
4. Какой вред наносит рак организму?
Простое замещение нормальной ткани опухолью, в конечном счете, приводит к нарушению функции органа. Если вследствие роста опухоли нарушается ее кровоснабжение и образуются некрозы, то возможно развитие местного воспаления. Часто рост опухоли приводит к сдавлению органов. Например, раковая опухоль может перекрывать желудочно-кишечный тракт, желчные протоки или воздухоносные пути. Иногда раковая опухоль кровоточит. Инвазия в нервы или воспаление могут вызывать боль. Раковые опухоли также могут вырабатывать гуморальные факторы, что проявляется различными симптомами.
5. Все ли виды рака угрожают жизни?
Рак — фатальное заболевание. В настоящее время в Соединенных Штатах более половины больных раком излечиваются. Без лечения больные раком умирают от других причин крайне редко.
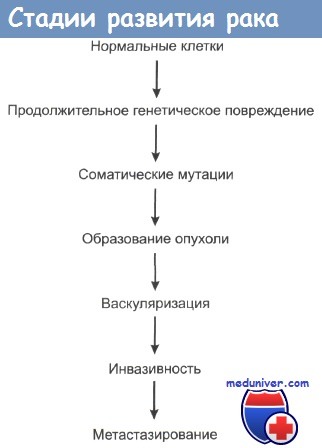
6. Как развивается рак?
Никто не знает почему, но аномальные клетки начинают делиться в условиях, при которых нормальные клетки не делятся. Процесс является многоступенчатым и включает в себя воздействие на дифференцировку, деление и рост клеток. Затем аномальные клетки проникают в окружающие нормальные ткани. Большинство видов рака в конечном итоге также метастазируют в отдаленные участки организма.
7. Какова роль онкогенов в этом процессе?
Гены, отвечающие за трансформацию нормальных клеток в злокачественные, называются онкогенами. Эти гены придают нормальным клеткам функции, ведущие к более агрессивному поведению. Гены-супрессоры ингибируют рост опухоли, и их потеря также может привести к развитию рака.
8. Как распространяется рак?
Больные умирают от рака вследствие инвазивного роста опухоли в нормальные ткани и метастазирования. Бесконтрольно растущие раковые клетки начинают формировать собственные питающие сосуды. Такой ангиогенез предшествует инвазии в нормальные ткани. Затем раковые клетки инфильтрируют окружающую ткань и проникают в кровь и лимфу. Циркулирующие раковые клетки могут задерживаться в лимфатических узлах или отдаленных органах, где образуются отдаленные метастазы, которые также начинают формировать свое кровоснабжение.
9. Всегда ли рак дает метастазы?
Примерно у четверти больных солидными опухолями к моменту установления диагноза определяются метастазы. Среди оставшейся части больных менее чем у половины метастазы разовьются во время лечения. К моменту постановки диагноза диаметр опухоли составляет 1 см и более (часто намного больше), и она содержит миллионы клеток. Удивительно, что к моменту постановки диагноза метастазы есть не у всех больных.
10. Как влияет способность рака к метастазированию на хирургическое лечение рака?
При операциях но поводу доброкачественных новообразований для исправления физиологического или анатомического дефекта удаляют настолько малое количество ткани, насколько возможно. Напротив, при операциях по поводу рака удаляют настолько максимально возможный объем ткани, насколько это позволяет нормально функционировать органам. При операциях по поводу рака стремятся удалить как первичную опухоль, так и лимфатические узлы, к которым от нее оттекает лимфа.
11. Зачем во время операций при раке удаляют лимфатические узлы?
Более 100 лет назад Вильям С. Холстед (William S. Hoisted) обратил внимание на то, что после удаления только самой молочной железы, местный рецидив опухоли в области рубца зависит от наличия метастазов в лимфатических узлах. Холстед решил, что рак молочной железы распространяется упорядоченно (или, возможно, последовательно) из первичной опухоли в регионарные лимфатические узлы и, наконец, в отдаленные органы.
Он популяризировал при раке молочной железы ее удаление единым блоком с подмышечными лимфатическими узлами. Принципиально такой подход был принят для лечения всех солидных опухолей.
12. Что такое сторожевой лимфатический узел?
Сторожевой лимфатический узел — это первый узел в региональном лимфатическом бассейне, в который поступает лимфа от первичной опухоли. Обычно сторожевых узлов бывает более одного, даже при небольшой опухоли. Если в сторожевом лимфатическом узле опухолевых клеток нет, то вероятность их наличия в других узлах мала. Сторожевые лимфатические узлы описаны для опухолей многих локализаций (включая кожу, молочные железы, толстую кишку и щитовидную железу).
Исследование сторожевого узла для определения показаний к полной лимфодиссекции стало стандартом лечения меланомы и является перспективным методом лечения рака молочной железы.
13. Всегда ли метастазирование солидных опухолей идет упорядоченно?
Необязательно. В 70-х годах появилась другая точка зрения па поведение рака молочной железы. Бернард Фишер (Bernard Fisher) утверждал, что рак является распространенным уже с самого начала. Он говорил, что "рак молочной железы — системное заболевание. и вряд ли изменения в местном и регионарном лечении могут существенно повлиять на выживаемость".

14. Как точки зрения на две модели “поведения” рака влияют на лечение?
Хирурги, которые согласны с тем, что опухоли распространяются упорядоченно, стараются выполнять вместе с удалением первичной опухоли агрессивную лимфодиссекцию, считая, что лимфаденэктомия излечит некоторых больных с поражением лимфатических узлов без отдаленных метастазов, и что таким образом можно предотвратить смертность от местного рецидива.
Хирурги, которые придерживаются альтернативной точки зрения, согласно которой метастазы в лимфатические узлы представляют собой лишь проявление системного заболевания, обычно относятся к лимфодиссекции менее агрессивно, поскольку (в их глазах) удаление лимфатических узлов, содержащих опухоль, не излечит больных, у которых, вероятно, уже есть метастазы.
15. Знаем ли мы, какая из этих моделей "поведения" рака правильна?
Вероятно, обе не вполне верпы. Ряд солидных опухолей (например, плоскоклеточный рак головы и шеи или рак толстой кишки) часто не дают отдаленные метастазы, даже если они уже метастазировали в лимфатические узлы. Похоже, что распространение этих опухолей упорядоченно. Другие солидные опухоли часто дают метастазы, даже несмотря на очень маленькие размеры и для них вовлечение лимфатических узлов — верный признак отдаленных метастазов.
При саркомах метастазирование в лимфатические узлы наблюдают редко, однако могут быть метастазы в легкие; таких больных иногда можно излечить с помощью операции.
16. Какие еще существуют способы лечения солидных опухолей?
Вместо оперативного удаления первичной опухоли и регионарных лимфоузлов для лечения можно использовать облучение всей области поражения. Некоторые виды рака особенно чувствительны к облучению. Лучевая терапия может сопровождаться тяжелыми осложнениями, которые нельзя игнорировать. Радиация, убивая раковые клетки, повреждает окружающие нормальные ткани и тем самым ухудшает качество жизни больного. Применение облучения в качестве монотерапии при раке ограничено способностью окружающих тканей переносить радиацию.
17. Что такое адъювантная терапия?
"Адъювантный" означает "вспомогательный". Доказана эффективность адъювантной терапии в лечении рака молочной железы, толстой и прямой кишок, опухолей яичников и яичек. Адъювантную лучевую терапию можно назначить после операции, чтобы снизить риск рецидива опухоли в области операции. Ее часто применяют для лечения рака прямой кишки, молочной железы, головы и шеи, а также сарком.
18. Какие существуют способы лечения рака помимо хирургического, лучевой терапии и цитотоксической химиотерапии?
Последние десятилетия для замедления роста некоторых опухолей используют гормональную терапию. Теоретически перспективным способом могла бы быть мобилизация иммунной системы на борьбу с раком, например, с помощью вакцинации, активации Т-клеток или стимуляции иммунного ответа. Новые типы противораковых препаратов включают средства, нарушающие ангиогенез в опухоли; моноклональные антитела против рецепторов к факторам роста; вещества, изменяющие межклеточные сигнальные пути, и средства, восстанавливающие контроль за клеточным циклом.
19. Борется ли с раком сам организм?
Конечно. Некоторые ученые считают, что иммунная система регулярно удаляет ранние формы рака, а развитие клинической формы рака возможно лишь при нарушении иммунного надзора. У людей с иммуносупрессией чаще развиваются некоторые виды рака. Описаны случаи регрессии первичной меланомы. Десятилетиями онкологи пытались разрешить загадку "спонтанных ремиссий" меланомы и почечно-клеточного рака. И в самом деле, ранее считалось, что эти разновидности опухолей хорошо отвечают на иммунотерапию и лечение интерлейкином-2.

а - Две кинетические модели опухолевого роста.
Кривая А представляет собой экспоненциальный рост,
кривая Б — прогрессивное замедление роста по мере увеличения размеров опухоли, получившее название гомпертциана роста.
б - Продолжительность жизни опухоли. Опухоль клинически выявляется после 33 удвоений своего объема.
Лечение приводит к уменьшению опухолевой массы, но после 4,5 лет опухоль вновь клинически детектируется.
20. Что такое инфильтрирующие опухоль лимфоциты (tumor-infiltrating lymphocyte)?
Это лимфоидные клетки, которые инфильтрируют солидные опухоли; при этом происходит сенсибилизация к аутологичным опухолевым антигенам. Инфильтрирующие опухоль лимфоциты гораздо более чувствительны к раковым клеткам, чем циркулирующие лимфоциты.
21. Что такое паллиативное лечение?
"Паллиативное" означает "приносящее облегчение, но не излечивающее".
22. Приведите примеры паллиативных процедур.
Для остановки кровотечения или в связи с обструкцией выполняют резекцию первичной опухоли даже при наличии отдаленных метастазов; при нерезектабельном раке формируют обходные кишечные или желчные анастомозы. Выполняют трахеотомии больным с обструкцией верхних дыхательных путей и формируют стомы для энтерального питания больных, которые не могут есть. Часто качество жизни улучшается после удаления изолированных метастазов в головной мозг. При гормонпродуцирующих опухолях оперативное уменьшение массы новообразования часто облегчает состояние больных.
23. Что такое циторедуктивная операция?
Циторедуктивная операция направлена на уменьшение количества опухолевых клеток (снижение массы опухоли). Простое уменьшение массы опухоли редко позволяет повысить выживаемость. Циторедуктивная операция приносит пользу, если она выполнена в сочетании с нехирургическим методом, к которому данная опухоль высокочувствительна — например, с облучением при глиобластоме.
24. Имеет ли удаление лимфатических узлов при раке молочной железы лечебное значение или оно нужно только для уточнения показаний к химиотерапии?
Те, кто считает, что удаление подмышечных лимфатических узлов не песет терапевтической ценности и нужно лишь для уточнения состояния опухоли, обычно ссылаются на исследование NSBAP В-04. В это рандомизированное мультицентровое исследование было включено 1665 больных, которым выполняли (1) радикальную мастэктомию; (2) тотальную мастэктомию с облучением или (3) мастэктомию с удалением подмышечных лимфоузлов, если на них распространялась опухоль.
Статистически достоверного различия в выживаемости в ранние и поздние сроки при удалении подмышечных лимфатических узлов не выявлено. Однако помимо всего прочего исследование было недостаточно большим, чтобы быть убедительным. Чтобы с 90% вероятностью обнаружить 7% различие в выживаемости между группами, каждая из групп исследования NSABP должна была включать 2000 больных (а не 550). Таким образом, существенное преимущество в выживаемости, связанное с удалением подмышечных лимфатических узлов, не могло быть обнаружено.
На самом деле последующие рандомизированные исследования эффективности различных методов лечения рака молочной железы показали, что удаление подмышечных лимфатических узлов приводит к увеличению выживаемости.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Дома каркасные недорого
Механизм удаления погибающих (апоптических) клеток
• Удаление апоптотических клеток из организма представляет собой активный процесс
Удаление погибающих клеток является заключительным этапом апоптоза; при этом клетки удаляются бесследно. Это достигается за счет фагоцитоза («поедания клеток») или специальными фагоцитами (макрофаги, дендритные клетки), или клетками, выполняющими также и другие функции (например, эпителиальными).
Важность этапа эффективного удаления апоптотических клеток подчеркивается характеристиками апоптотической гибели, способствующими этому процессу, поскольку клетки упаковываются для удаления. Для облегчения переваривания ДНК и клетки нарезаются на небольшие фрагменты. Кроме того, клетки генерируют сигналы, содержащие инструкции для фагоцитов. Эти сигналы могут быть следующих видов: «найди меня», «съешь меня» и «не ешь меня».
Исследования, проведенные на C. elegans, позволили идентифицировать гены, играющие важную роль в удалении апоптотических клеток. Эти гены подразделяются на две комплементарные группы. Первая группа включает гены ced-1, ced-6 и ced-7, которые, вероятно, участвуют в узнавании клеток и формировании сигнала.
Ко второй группе относятся гены ced-2, ced-5 ced-10 и ced-12. Они, скорее всего, участвуют в захвате погибших клеток, а не в их узнавании. Все эти гены функционируют на уровне фагоцитов, влияя на способность этих клеток узнавать или поглощать апоптотические клетки, хотя один из них (ced-7) может также функционировать в погибающей клетке.
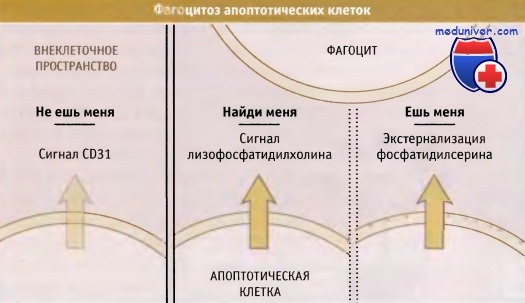
В ходе апоптоза клетки продуцируют сигналы «найди меня» (лизофосфатидилхолин),
снижают интенсивность сигналов «не ешь меня» (CD31) и экспрессируют сигналы «ешь меня» (экстернализация фосфатидилсерина).
В результате гибнущая клетка быстро «поедается» такими «профессиональными» фагоцитами,
как макрофаги, или другими клетками (например, эпителиальными).
CED-1 представляет собой рецептор, который реагирует на изменения мембраны апоптотических клеток. Он относится к группе рецепторов клеток млекопитающих, которые называются рецепторы-уборщики. Показано, что у млекопитающих два таких рецептора, SREC (англ, scavenger receptor expressed by endothelial cells) и CD91, участвуют в поглощении апоптотических клеток культурой фагоцитов. Единственный ген у Drosophila, который функционирует в удалении апоптотических клеток и называется croquemort, также относится к семейству рецепторов-уборщиков.
Исследованиями на клетках млекопитающих показано, что критический сигнал «ешь меня» (хотя, может быть, и не единственный) возникает при экстернализации фосфатидилсерина, которая происходит при перемешивании (нарушении расположения) плазматической мембраны при функционировании эффекторной каспазы. Как показано на рисунке ниже, фосфатидилсерин обычно локализуется во внутреннем слое плазматической мембраны с участием АТФ-зависимой «флиппазы», которая переворачивает фосфолипид с наружной на внутреннюю сторону мембраны. (Термин «флипп» относится к перемещению липидов снаружи во внутрь. В литературе по апоптозу он часто употребляется неправильно, когда говорят о флиппе фосфатидилсерина. Последний, говоря техническим языком, представляет собой флоп.)
Если транслоказа неактивна (например, из-за дефицита АТФ), фосфатидилсерин медленно появляется на поверхности клеток; однако при апоптозе эта экстернализация происходит быстро и зависит от каспазы с участием процесса активного перемешивания липидов. Идентифицирована «скрамблаза» фосфолипидов, которая активируется ионами кальция, однако неясно, участвует ли она в апоптозе, и если участвует, то каким образом фермент активируется каспазами.
В этом отношении представляет интерес CED-7 C. elegans, поскольку он функционирует не только в фагоцитирующих клетках, но и в апоптотических. Гомологом этого белка является АВСА1, участвующий в реорганизации липидов плазматической мембраны. Предполагается, что этот белок играет важную роль в экстернализации фосфатидилсерина в клетках млекопитающих. Однако, по результатам последних исследований, в этом процессе у С. elegans. белок не участвует.
Фосфатидилсерин, находящийся на поверхности клеток млекопитающих, может связываться с некоторыми молекулами, присутствующими в межклеточной жидкости и играющими роль мостика между погибающей клеткой и фагоцитом. Одной из таких молекул является белок MFG-E8, который присутствует во многих внеклеточных жидких средах организма. Этот белок связывается с фосфатидилсерином погибающих клеток и с интегриновыми рецепторами фагоцитирующих клеток. У мышей с нарушенной функцией MFG-E8 отмечаются дефекты процесса удаления апоптотических клеток.
Экстернализацию фосфатидилсерина в апоптотических клетках легко подтвердить с использованием аннексина V, белка, связывающегося с фосфатидилсерином и содержащего флуоресцентную метку. Аннексин V не участвует в апоптозе, однако родственный белок, аннексии I, может способствовать узнаванию апоптотических клеток фагоцитами.
По-видимому, существуют и другие механизмы удаления апоптотических клеток у млекопитающих, и в ряде случаев они играют важную роль. Культура фагоцитов от мышей, дефектных по рецепторам с тирозинкиназной активностью, MER, обладает нарушенной функцией удаления гибнущих клеток. У таких животных наблюдается накопление апоптотических клеток. Какова роль MER в этих процессах, остается неясным.
Здоровые клетки способны экспрессировать сигналы «ешь меня»; например, повышение уровня кальция может запускать процесс перемешивания фосфолипидов с временной экстернализацией фосфатидилсерина. Однако такие клетки не удаляются, поскольку они также несут сигналы «не ешь меня», которые при апоптозе, вероятно, инактивируются. К числу одного из таких сигналов относится CD31, который присутствует у фагоцитов и у большинства здоровых клеток. Взаимодействие CD31 сигналов между собой может ингибировать удаление здоровых клеток и вызывать появление сигналов «ешь меня».
По мере того как клетки вступают в апоптоз, они могут активировать специализированные фагоциты, например макрофаги, генерируя сигнал «найди меня». Одним из таких сигналов является лизофосфатидилхолин, который образуется при действии активированной фосфолипазой А. Эффекторные каспазы могут активировать фосфолипазу А, расщепляя фермент. Существование этого пути увеличивает вероятность того, что апоптотические клетки будут обнаружены и эффективно удалены из организма.
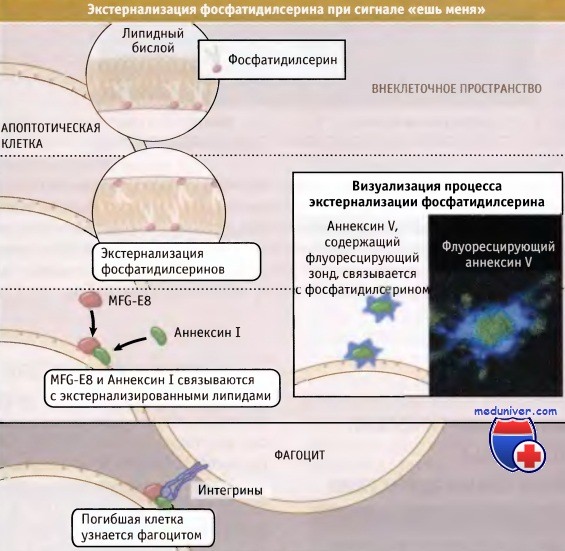
Во время апоптоза липиды плазматической мембраны перераспределяются таким образом, что фосфатидилсерин,
который обычно находится во внутреннем слое, оказывается снаружи.
Там он ассоциируется с такими белками, как Аннексин I и MFG-E8, которые, в свою очередь,
связываются фагоцитирующими клетками, впоследствии захватывающими апоптотические.
Экстернализацию фосфатидилсерина можно наблюдать с помощью Аннексина V, меченного флуоресцентным зондом.
На фотографии показана апоптотическая клетка, окрашенная Аннексином V.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Новообразования (неоплазии) – это медицинское название опухолей, т. е. избыточного разрастания какой-либо ткани в организме. Опухоли – результат бесконтрольного размножения клеток, которые еще не достигли зрелости и потому утратили свою способность полноценно выполнять свои функции.
Опухоли могут возникать во внутренних органах и на поверхности кожи. Многие, не зная, какие бывают новообразования на коже, при появлении любого новообразования на коже ошибочно полагают, что это рак. На самом деле это не всегда так.
По основной классификации новообразования кожи делятся на доброкачественные и злокачественные. Еще существуют предраковые образования – пограничные между двумя основными видами. У каждого типа есть свои подвиды и особенности, а для постановки точного диагноза нужна правильная диагностика.
Доброкачественные новообразования кожи
У доброкачественных новообразований обычно не нарушается способность к дифференцировке клеток. Т. е. они сохраняют свои первоначальные функции и по структуре схожи с нормальными клетками. Еще такие клетки медленно растут, могут давить на соседние ткани, но никогда в них не проникают.
Виды доброкачественных новообразований кожи:
- Атерома – опухоль сальной железы, которая образуется из-за ее закупорки. Чаще всего встречается там, где больше всего сальных желез: на шее, спине, голове, в паховой области.
- Гемангиома – сосудистая опухоль, которая образуется из клеток кровеносных сосудов. Имеет цвет от красного до синюшно-черного.
- Папиллома и бородавки. Образование в виде небольшого узелка или сосочка. Причина – вирус папилломы человека (ВПЧ). Обычно возникают на фоне стрессов, снижения иммунитета, вегетативных расстройств. Часто появляются в области подмышек, паховой зоне. Еще папилломы – самые распространенные новообразования кожи век.
- Лимфангиома – опухоль из стенок лимфатических сосудов, которая формируется еще внутри утробы. Внешне это небольшие образования с бугристой поверхностью синюшной или красно-бурой окраски.
- Липома – опухоль жировой прослойки («жировик»). Располагается в подкожном слое, чаще всего в области верхней части спины, плечевого пояса, наружной поверхности бедер. Опухоль безболезненная, мягкая и подвижная.
- Фиброма – образование из соединительной ткани. Чаще встречается у женщин молодого и среднего возраста. Выглядят как новообразование на коже в виде шарика, выступающего над ее поверхностью.
- Нейрофиброма – опухоль из клеток оболочек нервов. Внешне выглядит как плотный бугорок размером 0,1-2,3 см.
В отдельную группу новообразований относят невусы (родинки). Это новообразования кожи разного цвета: коричневого, красного, черного, фиолетового и пр. В большинстве случаев невус – это врожденный порок развития кожи. Но родинки могут появляться и в течение жизни, чаще всего под действием солнечного света. Невусы не имеют склонности к злокачественному перерождению, но в отдельных случаях это может происходить вследствие повреждения или травмы кожи на родинке.
Несмотря на отсутствие прямой опасности, все доброкачественные виды новообразований на коже лица, рук, ног и других частей тела требуют постоянного контроля. Необходимо следить, чтобы опухоли не разрастались, не увеличивались в размерах, не меняли цвет. В противном случае нужно обратиться к врачу.
Предраковые новообразования (преканкрозы)
Предраковыми называют новообразования, которые под воздействием врожденных или текущих причин получили склонность к злокачественному перерождению. Как правило, это хронические состояния, которые наблюдаются у человека в течение длительного времени.
Таким образом, предраковые опухоли – опасные новообразования на коже, которые могут приводить к развитию онкологических процессов. К ним относятся:
- Старческая кератома – кератоз, при котором на коже у пожилых людей возникают сухие корки и чешуйки. При их отслаивании может возникать легкая кровоточивость.
- Пигментная ксеродерма – наследственная опухоль, развивающаяся из-за повышенной чувствительности кожи к ультрафиолету. Встречается редко, представляет собой пигментные пятна, которые становятся бородавчатыми разрастаниями.
- Кожный рог – конусообразная опухоль, внешне напоминающая рог. Имеет желтый или коричневый цвет. возникает на открытых участках тела, которые регулярно подвергаются трению или сдавливанию. Характерен для людей пожилого возраста
- Болезнь Боуэна – внутриэпидермальный рак. Без лечения может трансформироваться в инвазивный рак кожи. На ранней стадии болезнь Боуэна представляет собой небольшое красновато-коричневое пятно размером 2-50 мм. имеет шелушащуюся поверхность, приподнятые неровные края. После удаления чешуек остается мокнущая, но не кровоточащая поверхность.
Злокачественные новообразования кожи
Самые опасные виды новообразований на коже – злокачественные. От доброкачественных они отличаются тем, что быстро растут, проникают в окружающие ткани и дают метастазы в отдаленные от очага области. Организм не контролирует деление клеток в таких опухолях, а сами они теряют способность выполнять свои первоначальные функции.
Признаки перерождения доброкачественной опухоли в один из видов злокачественных новообразований на коже:
- быстрое или резкое увеличение опухоли в размерах;
- появление язв, кровоточивость;
- распространение на соседние ткани;
- изменение цвета или степени насыщенности пигментации.
Основные виды злокачественных опухолей кожи:
- Меланома – наиболее распространенный вид. Чаще всего возникает из родинок из-за травмирования или избыточного воздействия ультрафиолета.
- Базалиома – плоскоклеточный рак кожи из атипичных клеток базального слоя эпидермиса. Внешне выглядит как белый узелок с сухой коркой на поверхности. По мере прогрессирование увеличивается в ширину и превращается в глубокую язву.
- Саркома Капоши. Представляет собой множественные опухоли пурпурного, фиолетового и лилового цвета. Они объединяются и превращаются в язвы.
- Липосаркома – злокачественная опухоль жировой ткани, возникающая на фоне липом и атером.
- Фибросаркома – новообразование из соединительной ткани, чаще всего нижних конечностей. Имеет темный сине-коричневый цвет, может заметно выступать над кожей.
Специалисты рекомендуют удалять как доброкачественные, так и злокачественные новообразования. Это оптимальный метод лечения, если к нему нет противопоказаний. В случае с доброкачественными новообразованиями и предраковыми состояниями при своевременном лечении прогноз благоприятный.
При злокачественных опухолях требуется больше усилий, и прогноз может быть не столь благоприятным, особенно если уже наблюдается метастазирование. Поэтому при подозрении на злокачественные процессы важно как можно раньше обратиться к врачу.

Сухие пятна на коже — распространенный дерматологический симптом, который может говорить как о временном сбое и нарушении барьерных функций эпидермиса, так и о кожном заболевании. Все зависит от размера пятен, четкости их границ, а также от длительности присутствия на коже.
Причины сухости можно разделить на две большие группы:
- неспецифические — аллергические реакции на бытовую химию, хозяйственное мыло, косметические продукты, обезвоживание из-за холода и ветра;
- специфические — тогда пятна становятся проявлением дерматологических заболеваний.
Иногда человек может сам заметить, что на его коже появляются сухие пятна после наступления определенного события, например, после стирки белья руками. Тогда причина очевидна и ее легко ликвидировать. Но если сухие пятна на коже не проходят, чешутся, шелушатся, следует обратиться к врачу.
Сухие пятна с чешуйками
Розовые приподнятые сухие пятна на теле и голове могут говорить о псориазе. При этой дерматологической патологии у человека на коже возникают приподнятые бляшки — псориатические папулы. Они выступают над поверхностью кожи, вызывают интенсивный зуд и шелушатся, имеют тенденцию к распространению и слиянию.
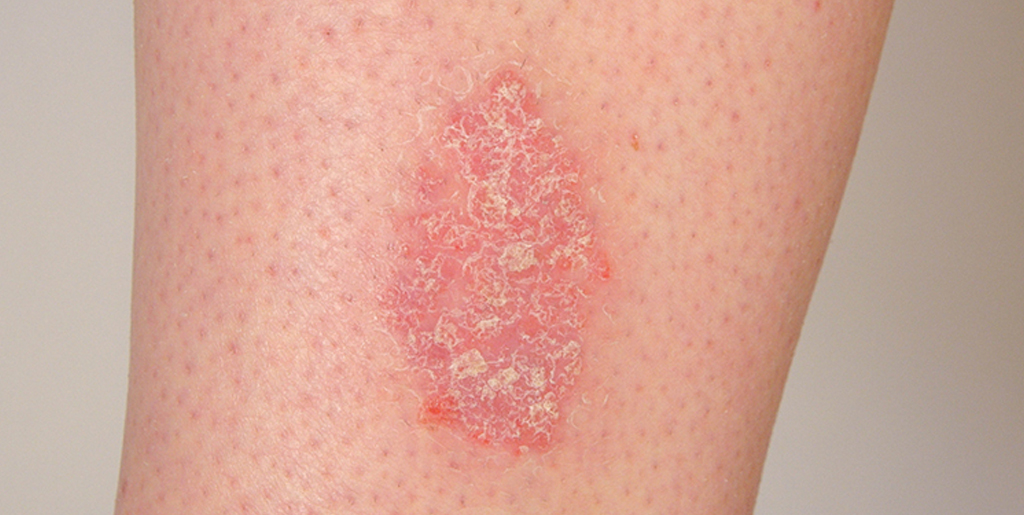
Псориаз — хроническое аутоиммунное заболевание, при котором высыпания чаще всего локализуются на локтях, голове, коленях и в паху. Сухие розовые пятна, покрытые белыми чешуйками, — очаги хронического воспаления. Под влиянием внутренних аутоиммунных процессов клетки эпидермиса делятся в несколько раз быстрее, чем нужно. В результате постоянно отделяются мелкие чешуйки из отмирающих клеток кожи.
Атопический дерматит и его отличия от псориаза
При атопическом дерматите также могут появляться сухие пятна на теле. И как и в случае с псориазом, они вызывают зуд. Из-за повышенной чувствительности кожи к факторам окружающей среды нарушаются механизмы ее саморегуляции, в том числе страдает барьерная функция. То есть триггером к атопическому дерматиту служит аллергия, но вот склонность к такой кожной реакции закладывается генетически.
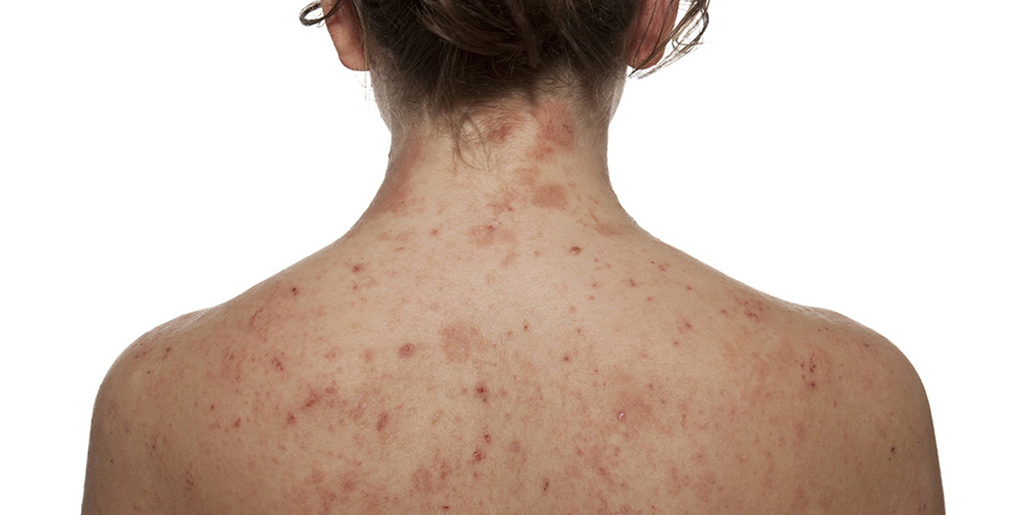
Чаще всего атопический дерматит возникает у детей. Болезнь имеет хроническое течение, когда обострения сменяются периодами ремиссии. Вот типичные признаки атопического дерматита:
- сухость кожи;
- шелушение и покраснение век;
- сухие бляшки телесного цвета на туловище и разгибательных участках тела;
- трещины.
Человеку, не имеющему медицинского образования, сложно отличить псориаз от атопического дерматита, но врач легко сможет провести дифференциальную диагностику. Есть несколько отличий, которые могут говорить в пользу той или иной патологии. Атопический дерматит чаще поражает детей, псориаз может дебютировать во взрослом возрасте. Псориатические бляшки приподняты над кожей, при этом можно разглядеть чешуйки. Сухие пятна при атопическом дерматите плоские. Также важно учитывать типичную локализацию.
Сухая экзема
Иногда белые сухие шелушащиеся пятна на коже ног могут говорить о сухой экземе. При этом заболевании сначала возникает сухость и стянутость кожи, затем присоединяется шелушение и нестерпимый зуд, могут возникать трещины. Кроме ног часто поражаются кисти рук, пространство между пальцами и даже лицо.
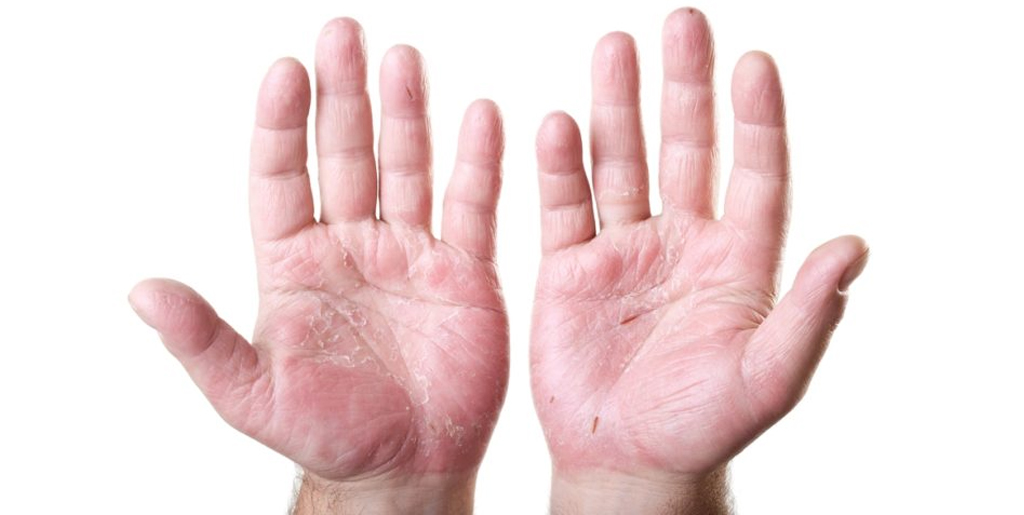
Причинами сухой экземы могут быть бактериальные и грибковые инфекции, аллергены, синтетическая одежда, несоблюдение гигиены и другие факторы.
Как вы видите, появление на коже сухих пятен может быть обусловлено самыми разными причинами. Большую роль играют особенности работы иммунитета и склонность к аллергическим реакциям. Но в любом случае при появлении сухих пятен важно обратиться к дерматологу и установить причину такого состояния кожи.
Читайте также:

