Что делать если слизь из носа стекает в горло и раздражает
Обновлено: 19.04.2024
Насморком сейчас не удивить никого. Он давно перешел в разряд банальных недугов, с которым якобы можно и доме пересидеть, не обращаясь к врачу. Но это суждение ошибочно. Порой, выделения из носа — сигнал о происходящих в организме патологических изменениях. Каких? Об этом опытному оториноларингологу расскажет цвет слизи и характер выделений. Вязкие, густые, прозрачные, зеленые, коричневые — все эти эпитеты можно применить к описанию встречающихся в жизни слизистых выделений. Как возникает насморк, о чём говорит разный цвет соплей и как правильно лечить заболевание — обо всём этом пойдёт речь в нашей новой статье.
Такое состояние, как ринит знакомо каждому. И пусть не всякий человек знает и употребляет именно этот термин, но сталкивается с ним каждый человек, бывает, что и по несколько раз в год. Под названием «ринит» скрывается банальный насморк.
Слизистые выделения в носу присутствуют всегда. Его слизистая оболочка постоянно вырабатывает необходимое количество слизи, достаточное для того, чтобы поддерживать носовую полость увлажнённой и подобно ловушке, «приклеивать» к себе попавшие с воздухом через нос инородные частицы и патогенные микроорганизмы.
Процесс «производства» слизи слизистой носа у здорового человека настолько органичен, что в норме мы не замечаем присутствие слизистых масс. Носовое дыхание при этом свободное, из носа не течёт, мы чувствуем себя комфортно.
Но когда в силу воздействия определённых факторов слизистая носа отекает, возникает постоянное чувство заложенности и появляются обильные слизистые выделения из носа, которые в быту мы называем соплями. При этом характер и цвет выделений из носа могут различаться.
Характер выделений из носовой полости — это то, о чём вас обязательно спросит врач — оториноларинголог при обращении к ним за медицинской помощью. Эта информация важна для правильной постановки диагноза, поскольку разный характер выделения из носа может свидетельствовать о различных патологических состояниях, протекающих в организме.
О чём говорят постоянные слизистые выделения из носа? Как характер слизи может помочь определить диагноз? Какой цвет слизи считается нормой, а какие выделения из носа сигнализируют о начале заболевания? Нужно ли лечить это состояние? Давайте разбираться!
Что такое сопли?
Сопли — это постоянные выделения из носа, производимые его слизистой оболочкой. Основная их задача — защищать органы дыхательной системы от попадания в них болезнетворных микроорганизмов и выводить их из носовой полости наружу. Сопли есть и у больных людей, и у здоровых. Различие лишь в их обильности и характере слизи. В день выделяется до 500 миллилитров слизи — этот процесс мы не замечаем, поскольку большая часть слизистых масс стекает по носоглотке и проглатывается. Уже в желудке инородные частицы и микроорганизмы, «прилипшие» к носовой слизи, уничтожаются под действием желудочного сока.
Состав слизистых выделений в носу абсолютно безвреден: это особый белок муцин, вода, соли, ферменты. Муцин придаёт выделениям вязкий характер. Если сопли не вязкие (в быту мы говорим «как вода»), это означает что организм испытывает нехватку белка.
Таким образом, сопли — это постоянный природный барьер, цель которого — перехватить инородные частицы и патогенную микрофлору и не допустить их дальнейшего проникновения в нижние дыхательные пути.
Как возникает насморк?
Как только инфекция или инородные частицы попадают на слизистую оболочку носовой полости, она отекает, а железы начинают усиленно вырабатывать секрет. Объём вырабатываемых слизистых масс резко увеличивается. И это логично, ведь сейчас перед полостью носа стоит важнейшая задача — удалить «вражеских агентов» с её поверхности и вывести их из организма. При этом характер слизи становится более вязким. Обильная вязкая слизь — показатель активного выделения муцина.
Слизистые массы начинают скапливаться не только в носовой полости, но и в околоносовых пазухах. Каждая пазуха сообщается с носом посредством маленьких отверстий - соустий. Если в процессе воспаления соустья отекают, то вязкая, густая слизь не может выйти за пределы пазух. Она скапливается в них, и может стать причиной воспаления. Так постоянная густая слизь в верхнечелюстных пазухах может стать причиной гайморита. Это заболевание необходимо будет обязательно лечить под контролем лор-врача.
Причины насморка
В зависимости от характера возбудителя насморк может быть вирусным и бактериальным. Аллергический ринит возникает при контакте человека с аллергеном. Ещё одна разновидность ринита — нейровегетативная — связана с нарушением работы кровеносных сосудов слизистой оболочки носа.
Спровоцировать постоянные выделения из носовой полости разного цвета и характера могут следующий причины:
- аллергическая реакция на раздражитель (шерсть, пыль, бытовая химия, запах духов и т.п.);
- заражение вирусами, бактериями и грибками;
- аденоиды;
- переохлаждение;
- пониженный иммунитет;
- механические травмы носа;
- постоянное использование определённых лекарственных препаратов;
- гормональные изменения в организме;
- острая пища;
- запыленный, загрязнённый воздух;
- новообразования в носовой полости.
Каждой из причин соответствует свой характер слизи.
О чём говорит цвет и характер слизи?
Наверное, каждый замечал, что в некоторых случаях присутствуют вязкие, густые выделения слизи из носа, а иногда они, наоборот, жидкие и прозрачные, как вода. Бывает слизь густая зелёного или белого цвета, коричневого или с прожилками крови.
Если сопли не вязкие и не густые, а прозрачные - это признак вирусной инфекции (возможно, вы подхватили ОРВИ) и аллергической реакции. По началу эти два заболевания можно спутать между собой и начать лечить неправильно, поскольку для них характерны одинаковые симптомы: постоянная заложенность, жжение и зуд в носовой полости, потеря обоняния. Но в случае с аллергией температура тела не повышается.
Если у вас налицо все постоянные признаки простуды, но температуры нет, с большой долей вероятности у вас на что-то аллергия.
Белые сопли — признак того, что слизистые массы стали густыми и вязкими. Они характерны для многих лор-заболеваний в самом начале патологического процесса. Густая белая слизь может говорить о разрастании аденоидных вегетаций, об образовании полипов в носовой полости и о грибковом заболевании. Насморк такого цвета свидетельствует о том, что слизетечение началось продолжительное время назад, и необходимо, не тратя времени, обратиться к лор-врачу. Лечить каждое заболевание надо по определённой схеме, которая назначается оториноларингологом после осмотра и постановки диагноза.
Густые жёлтые сопли должны обязательно стать причиной посещения лор-врача. Именно так обычно запускается воспалительный процесс в околоносовых пазухах (синуситы). Жёлтый цвет говорит о том, что патогенная флора активизировалась, и начать лечить заболевание необходимо в кратчайшие сроки. Если помимо жёлтого оттенка соплей присутствует неприятный запах, это говорит о наличии гнойных масс.
В некоторых случаях жёлтый цвет слизи говорит о том, что пациент, наоборот, идёт на поправку (при этом слизь перестаёт быть густой).
Сопли зелёного цвета — признак присоединения бактериальной инфекции. Если простуду вовремя не лечить, болезнетворные микроорганизмы активизируются и провоцируют сильнейшее воспаление в носовой полости и околоносовых пазухах. Как правило, в этот же период проявляются симптомы интоксикации: головные боли, повышение температуры, тошнота и т.п. Такой насморк вместе с основным заболеванием необходимо лечить в срочном порядке, пока не развились серьёзные осложнения.
Слизистые массы могут быть окрашены в коричневый цвет. Обычно такой оттенок придаёт им кровь. Примесь крови в соплях отмечается при появлении новообразований в носу, в том числе полипов, зловонном насморке — озене, протекающим с образованием сухих корок, и при длительном использовании сосудосуживающих капель. Такие же выделения характерны для курильщиков из-за никотина, который окрашивает сопли в характерный цвет.
Как лечить насморк во всех этих случаях? Лечить ринит необходимо только под контролем лор-врача! А вот схема лечения подбирается оториноларингологом индивидуально после установления диагноза и определения причины ринита.
Воздействие неблагоприятных экологических факторов, частые инфекционные болезни, вредные привычки, хирургическое вмешательство и бытовые травмы — причины, приводящие к воспалению и разрушению слизистой оболочки носа. Вследствие этих процессов развивается сложное хроническое заболевание — атрофический ринит. Если не обеспечить надлежащего лечения, данная патология может привести к тяжелым осложнениям.
Каковы симптомы атрофического ринита? Какие способы продуктивного лечения болезни существуют? Ответы на эти и многие другие вопросы вы найдете в нашей статье.
Что такое атрофический ринит
Атрофический ринит — длительно текущее воспалительное заболевание слизистой оболочки носа, сопровождающееся ее истончением. Основные признаки болезни:
- повышенная сухость носоглотки,
- вязкие выделения из носовых ходов желтого или зеленого цвета,
- появление специфических трудноотделяемых корочек,
- краткосрочные кровотечения.
Со временем поражается большая часть структуры носа: нервные окончания, кровеносные сосуды, костная ткань. Болезни подвержены взрослые, преимущественно женщины, и дети, чаще подросткового возраста. Однако иногда атрофический ринит обнаруживается у ребенка еще в раннем детстве (от 1 года).
Альтернативное название хронического атрофического ринита — «сухой» насморк. Объясняется это скудными выделениями при выраженнои нарушении дыхания.
Первичный. Формируется самостоятельно, причины на сегодняшний день не известны.
Своевременное выявление и последующее лечение атрофического ринита чрезвычайно важны, потому что болезнь быстро приобретает хроническую форму. Если слизистые оболочки не будут осуществлять защитные и терморегуляторные функции, то нарушится функционирование большинства органов дыхания.
Причины развития заболевания
Перечислим распространенные причины, способствующие возникновению патологии:
- Наследственность: часто болезнь передается из поколения в поколение.
- Многократные вирусные или бактериальные инфекции способствуют атрофии слизистой носа.
- Гормональный дисбаланс, например, расстройства эндокринной системы, возникающие в организме подростка во время периода полового созревания.
- Травмы и хирургические операции.
- Недостаток витамина D и железа в организме.
- Воздействие стрессовых факторов.
- Вредные условия окружающей среды:
- табачный дым;
- запыленность и задымленность воздуха;
- пары химических веществ;
- продолжительное вдыхание горячего или холодного воздуха.
Длительное использование сосудосуживающих капель также может являться причиной атрофического ринита.
Необходимо отметить, чтовыявление причины, спровоцировавшей болезнь, повышает эффективность лечения.
Основные симптомы атрофического ринита
Прогрессирование болезни приводит к значительному ухудшению состояния человека и снижению качества жизни. Для патологии характерны следующие проявления:
- тяжелое дыхание и заложенность носа;
- скудные вязкие выделения из носовой полости;
- ощущение сухости и жжения;
- появления корок, при удалении которых возникают кровотечения;
- снижение обоняния вплоть до полного исчезновения;
- бессонница;
- отсутствие аппетита;
- ухудшение слуха (не всегда).
На осмотре отоларинголог заметит характерные отклонения слизистая носа, приобретает бледно-розовую окраску, становится сухой и матовой, покрытой корками желто-зеленого цвета.
Если не лечить атрофический ринит, то он может перерасти в озену — зловонный насморк. Крайней стадии атрофического процесса присущи:
- истончение слизистой;
- сокращение числа специальных клеток выполняющих защитную и обонятельную функции;
- локальное поражение нервной системы.
В носовой полости происходят следующие патологические процессы:
- реснитчатая ткань преобразуется в плоскую, что повышает риск развития онкологических процессов;
- сосуды воспаляются;
- костная ткань заменяется фиброзной.
Нос может деформироваться, напоминая по форме утиный клюв. Заболевание является тяжелым, требующим незамедлительного лечения.
В данной таблице рассмотрим симптомы различных видов атрофического ринита.
- Сухость слизистой;
- возникновение корок;
- плохой аппетит;
- ухудшение обоняния;
- вязкие выделения из носа;
- ощущение инородного тела в пазухах.
- Чихание;
- насморк;
- конъюнктивит;
- субфебрильная или высокая температура.
Также характерны такие признаки, как:
- беспокойство;
- нервозность;
- плохой ночной сон;
- потеря аппетита.
С дальнейшим развитием патологии появляется асимметричность челюсти, деформация носовой перегородки.
Возможные осложнения заболевания
Продолжительное игнорирование патологии приводит к серьезным осложнениям:
- аносмии — частичной или полной потере обоняния;
- снижению местного иммунитета;
- воспаление трахеи, гортани, ушей, глаз;
- ухудшению памяти и интеллекта;
- проблемам со слухом;
- деформации носа;
- пневмонии;
- менингиту;
- дисфункции ЖКТ: тошноте, рвоте, диспепсии, гастриту;
- депрессивным состояниям, апатии, неврастении.
Наиболее негативным последствием патологии является распространение атрофического процесса на другие органы.
К сожалению, зачастую к отоларингологу обращаются с уже запущенной формой атрофического сухого ринита. Врач назначает лечение, способное облегчить самочувствие больного и остановить развитие патологии, но вернуть полностью здоровое состояние носовой полости уже невозможно.
Если вы обнаружили хотя бы один симптом нарушения состояния слизистой оболочки, то необходимо обратиться к квалифицированному специалисту это позволит вовремя диагностировать болезнь и назначить лечение.
Методы диагностики
Обследование начинается с выслушивания жалоб больного и общего осмотра. По описанным симптомам и результатам риноскопии ЛОР может поставить предварительный диагноз. Во время осмотра врач анализирует состояние слизистой оболочки, оценивает область распространения патологических изменений.
Пациент сдает анализы (выделения из носа) на бактериологическое исследование. Как правило, в них обнаруживается озенозная клебсиелла или ассоциация бактерий.
После тщательного обследования и оценки результатов анализов ЛОР выставляет точный диагноз и назначает необходимое лечение.
Как лечить атрофический ринит
Процесс терапии довольно продолжительный и требует упорства со стороны больного. Лечение атрофического ринита у взрослых и детей назначается только квалифицированным врачом-отоларингологом и включает следующие процедуры:
- Промывание носовой полости солевыми компонентами. Необходимо использовать безопасное и эффективное средство, например «Сиалор Аква». Слизистую носа нужно орошать данным препаратом регулярно. Стерильная морская вода, входящая в состав, увлажняет и очищает носовую полость от пыли, аллергенов, инфекции, а также способствует размягчению и удалению части корок. Морская соль оказывает антисептическое и противоотечное действия, укрепляет сосуды, ускоряет процесс заживления микротрещин и повреждений.
- Увлажнение слизистой носа. При мало выраженных симптомах атрофического ринита и обнаружении заболевания на ранней стадии используют масляные средства.
- Симптоматическое лечение. С целью разжижения слизи больному назначают щелочные растворы для закапывания в нос или ингаляций. Также используют муколитики, способствующие облегчению выведения мокроты. Для устранения атрофических симптомов, ускорения регенерации тканей и улучшения метаболизма применяют различные мази.
- Курсовое лечение антибиотиками. Если в патогенезе присутствует бактериальная инфекция, то врач назначает лекарственные препараты в зависимости от типа возбудителя. Антибиотики подбирают индивидуально и вводят местно с помощью ингаляций. Самостоятельно применять антибиотикотерапию запрещено. Если ринит был вызван гормональным дисбалансом или авитаминозом, данные препараты не показаны, могу усугубить ситуацию.
- Промывание антисептиками. Для обработки носовой полости, покрытой гнойной слизью, используют перекись водорода, содовые растворы, калиевую соль марганцовой кислоты.
- Биогенные стимуляторы улучшают самочувствие пациента и состояние слизистых оболочек. Внутримышечно вводят витамины группы В, используют инъекции экстракта плаценты.
- Терапия железосодержащими препаратами. Назначается в том случае, если одной из причин заболевания является дефицит железа.
- Физиотерапия. Ускорить процесс выздоровления помогают следующие методы: электрофорез, магнитотерапия, УФ-облучение.
- Хирургические методы показаны пациентам, которым требуется лечение хронического атрофического ринита при явной атрофии костного каркаса. Оперативные действия направлены на сужение полости носа искусственным образом на срок до полугода. Это необходимо для исцеления слизистых. Хирургический метод — крайняя, но очень эффективная мера.

Сиалор Аква для промывания
- Сбалансированный солевой состав, подходит для детей с 0 лет
- Анатомические полимерные контейнеры буфус
- Способствует восстановлению слизистой носа
Есть противопоказания. Проконсультируйтесь со специалистом.
Необходимо отметить, что больным атрофическим ринитом, проживающим в сухом климате рекомендован переезд в регионы с более высокой степенью влажности. Зимой в помещениях желательно использовать портативные увлажнители воздуха, чтобы избежать рецидивов заболевания.
Вернуться к изначально здоровому состоянию слизистой оболочки при зловонном насморке (озене) невозможно. Все известные способы лечения дают временный эффект, и после прекращения терапии симптомы обычно возвращаются. Поэтому важно не допускать осложнений атрофического ринита, начинать терапию своевременно.

Сиалор Аква для промывания
- Сбалансированный солевой состав, подходит для детей с 0 лет
- Анатомические полимерные контейнеры буфус
- Способствует восстановлению слизистой носа
Есть противопоказания. Проконсультируйтесь со специалистом.
Профилактические меры
Профилактика заболевания сводится к следующим действиям:
- активный досуг и здоровый образ жизни;
- укрепление иммунитета и правильное витаминизированное питание;
- исключение вредных привычек;
- проведение регулярного ухода за полостью носа растворами на основе морской соли;
- своевременное и полное лечение вирусных и бактериальных инфекций;
- использование средств защиты дыхательных путей на вредном производстве;
- регулярная уборка и поддержание оптимальной температуры и влажности в помещении.
Атрофический ринит — серьезное заболевание носовой полости, которое опасно тяжелыми последствиями: кровотечениями, перфорациями, нарушениями рельефа носа и лица. Вылечиться от данной болезни самостоятельно невозможно, обязательно обращаться к врачу. Терапия заболевания длительна и не всегда успешна, поэтому при появлении первых симптомов не откладывайте лечение и пройдите обследование у отоларинголога, чтобы избежать осложнений.

где купить Сиалор?
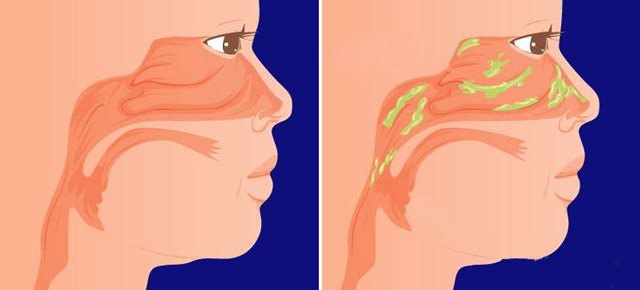
Если сопли стекают по задней стенке глотки, это состояние называют постназальным затеком или синдромом постназального затекания. Почему возникает данная патология и какие бывают осложнения?
В норме в носоглотке постоянно присутствует небольшое количество слизи, которая вырабатывается экзокринными железами. Онасмешивается со слюной и дальше движется в пищеварительный тракт. Слизь необходима для увлажнения и очистки носовой полости, носоглотки от посторонних веществ, которые попадают в дыхательные пути с воздухом. Этот процесс абсолютно физиологичен и не доставляет неудобств. Дискомфорт возникает, когда количество слизи увеличивается и меняется ее вязкость. Синдром постназального затека является патологическим состоянием и требует внимания со стороны специалиста.
Почему сопли стекают по задней стенке глотки
Патология сопутствует ряду ЛОР-заболеваний. Возможными причинами, по которым сопли стекают по задней стенке горла, являются:
- разрастание аденоидов;
- врожденные аномалии строения слизистой задней стенки носоглотки;
- искривленная носовая перегородка;
- риносинусит разной этиологии составляет более 50% выявленных клинических случаев;
- попадание инородного тела в носовую полость.
С появлением соплей в горле могут сталкиваться женщины во время беременности. Аналогичная ситуация возникает у людей, работающих на вредном производстве или проживающих в регионах с плохой экологией, а также у курильщиков. Химические испарения, табачный дым, попадание в дыхательные пути частиц средств бытовой химии приводит к раздражению слизистой, поэтому выработка слизи увеличивается и выделение стекают в горло.
Проблема затекания появляется на фоне приема определенных лекарств. В частности, подобная ситуация может быть связана с бесконтрольным применением сосудосуживающих капель для носа. Пока пациент применяет данные медикаменты, наблюдается постназальное стекание слизи, после отмены препарата выработка секрета нормализуется и неприятные симптомы исчезают.
У некоторых людей сопли текут в горло при изменении температуры и влажности воздуха. При нормализации микроклимата состояние улучшается.
В ряде случаев появления постназального затека у взрослых и детей никак не связано с ЛОР-заболеваниями. Причиной становится патология органов пищеварения, которая сопровождается гастроэзофагеальным рефлюксом. Содержимое желудка регулярно забрасывается в пищевод, что вызывает отрыжку, боли в горле, раздражение слизистой. По этой причине усиливается выработка слизи и появляется постназальное стекание.
У некоторых пациентов данным симптомом сопровождаются эндокринные патологии, приводящие к гормональному дисбалансу.
Симптомы постназального затека
- болью и неприятными ощущениями в глотке;
- регулярным желанием откашляться;
- частым кашлем;
- ощущением инородного тела в горле;
- изменением тембра голоса, осиплостью;
- жжением слизистой;
- покраснением глотки.
Осложнения синдрома
При отсутствии лечения постназальный затек ухудшает качество жизни человека. Он страдает от постоянного кашля и першения, голос становится сиплым, в тяжелых случаях появляется афония - полная потеря голоса. Воспалительный процесс может распространяться в нижние отделы дыхательных путей, что приводит к развитию фарингита, ларинготрахеита, бронхита, которые могут перейти в хроническую форму.
Как снять ночные стекания слизи
В дневное время клинические проявления заболевания менее выражены, так как тело находится в вертикальном положении. Основную часть выделений человек просто проглатывает. В ночное время, когда тело пребывает в положении лежа, слизь стекает к рефлексогенным участкам гортаноглотки, что вызывает их раздражение и приводит к сильному кашлю. По этой причине ночные стекания слизи доставляют серьезный дискомфорт, мешают нормальному отдыху.
Чтобы избавиться от проблемы, нужно выявить ее причину, обратившись к специалисту. Врач может назначить промывание носовой полости, орошение носа спреем с ионами серебра, ингаляции паром. Также в спальном помещении необходимо поддерживать достаточный уровень влажности и употреблять много жидкости.

Сиалор против насморка
- Устраняет воспаление и заложенность
- Борется с бактериями, не нарушая микрофлору
- Не содержит гормонов и антибиотиков
Есть противопоказания. Проконсультируйтесь со специалистом.
Лечение соплей в горле у ребенка
При возникновении постназального затека у ребенка требуется консультация ЛОР-врача. Специалист оценивает состояние верхних дыхательных путей, собирает сведения о недавно перенесенных заболеваниях, врожденных или приобретенных аномалиях развития верхних отделов дыхательной системы. Из аппаратных диагностических процедур проводятся: риноскопия, мезофарингоскопия, рентгенография или КТ. Это позволяет выявить причину, которая спровоцировала стекание слизи в горло, и определить, как лечить постназальный затек. При выявлении воспалительного процесса важно определить вызвавший его фактор. В этом помогает общий анализ крови при бактериальных инфекциях наблюдается лейкоцитоз с повышенным СОЭ, вирусные инфекции приводят к нейтропении и лимфоцитозу, а аллергические реакции сопровождаются эозинофилией.
В большинстве случаев патологию можно устранить при помощи консервативной терапии. Если причиной является ринит или синусит, важно установить природу ринита при бактериальных инфекциях показан прием антибиотиков, в случаях, когда воспалительный процесс вызван вирусом или аллергеном, используют симптоматическое лечение. Если сопли стекают по задней стенке горла, для лечения могут также применяться антигистаминные препараты и кортикостероиды. Они помогают снять отек слизистой и тем самым облегчить симптомы.
При сильном кашле назначаются противокашлевые препараты: отхаркивающие и другие средства.
Лечение соплей в горле у взрослого
Синдромом постназального затекания страдают люди любого возраста. Чтобы узнать, как избавиться от соплей в горле, взрослому пациенту также требуется консультация ЛОР-врача. Специалист назначит комплекс обследований для выявления причины патологии и соответствующее лечение.
Что делать, если сопли в горле не проходят после применения лекарств? Такая ситуация может быть вызвана неправильно подобранной терапией или аномалиями строения внутриносовых структур и околоносовых пазух. В этом случае врач может выбрать другую схему консервативной терапии или порекомендовать хирургическое лечение.
Пациентам с искривленной носовой перегородкой выполняется септопластика. Это эндоскопическая операция, направленая на устранение деформации носовой перегородки без изменения формы наружного носа. Благодаря процедуре восстанавливается носовое дыхание и устраняется одна из основных причин ринитов и синуситов, которая провоцирует постназальный затек.
При наличии показаний пациенту может быть назначена операция по резекции буллезных раковин носа или удалению кисты Торнвальдта - кистоподобного образования в носоглотке. Оно становится причиной постназального синдрома, который тяжело поддается консервативной терапии. После операции состояние пациента обычно нормализуется.
Без проведения обследования нельзя сказать, чем лечить сопли в горле, поэтому данная ситуация требует обязательного внимания со стороны специалистов.
Дыхательная система из всех систем жизнеобеспечения организма, по праву, стоит на первом месте в жизни человека. Особая роль в ней отводится системе носового дыхания.
Нос, носовые пути и пазухи занимают приблизительно треть лица, четвертую часть головы и достаточно прочно связаны с мозгом, глазами и ушами. Заложенность носа, появление в нем слизи, корок и «болячек», которые возникают в результате вирусных инфекций, аллергических реакций, ухудшают общее состояние организма, приводят к проблемам с обонянием, отсутствию аппетита, кислородному голоданию.
Как образуются корки в носу
Через носовые ходы в организм вместе с воздухом проникают пыль, вирусы, бактерии или аллергены. Они нарушают естественный процесс дыхания, провоцируют развитие инфекционных, заболеваний, аллергических реакций.
Природной преградой для них становятся слизистые, выстилающие носовые ходы до самых бронхов. Они вырабатывают вязкий секрет, который и задерживает эти частицы, не позволяя им опускаться дальше в организм.
В ноздрях и пазухах носа воздух нагревается и увлажняется, действует, как кондиционер, поддерживая оптимальной микроклимат. В здоровом состоянии слизистая вырабатывает то количество секрета, которое необходимо для увлажнения носовых ходов.
Если естественный процесс нарушается, слизистая вырабатывает больший объем секрета, который часто стекает по задней стенке в горло, собирается в пазухах и носовых ходах или пересыхает. Так появляются корки в носу. Они препятствуют нормальной выработке секрета слизистой и открывают путь для проникновения в организм различных патогенов.
Виды корочек в носу
Корки, которые образуются в результате нарушения оттока слизи, различаются по цвету и плотности. Именно эти характеристики помогают определить, в чем причина нарушения носового дыхания.
- Сухие корки в носу. Самые распространенные и часто встречающиеся у детей и взрослых. Они часто не привлекают внимание, если от них удается быстро избавиться. Белые сухие корки в носу у ребенка, особенно новорожденного, убираются во время утренних гигиенических процедур. Для этого используются ватные жгутики, которые можно обмакнуть в специальное детское масло, чтобы не повредить слизистую и не напугать ребенка. Если сухость и корки в носу начинают вызывать заметный дискомфорт, необходимо обратиться к врачу.
- Кровянистые корки. Появляются вследствие постоянного или неаккуратного удаления сухих корок. Часто этим грешат дети и возрастные пациенты, которым не хватает терпения удалить сухие корки без последствий. Кровеносные капилляры не выдерживают резких механических повреждений и окрашивают корки в розово-красный цвет.
- Желтые или зеленые корки в носу возникают вследствие развития бактериальной или вирусной инфекции. После лечения основного заболевания слизистые восстанавливаются и корочки пропадают.
- Гнойные корки в носу. Их появление связано с проникновением в носовые ходы инфекции. Чаще всего – это стрептококк или стафилококк. Если при их попадании внутрь носа слизистые были травмированы или пересушены, бактериальная атака ускоряется. Что приводит к гнойному поражению тканей.
Причины корок в носу у взрослых и детей
Самая распространенная причина образования корочек – это нарушение водного баланса слизистых из-за слишком сухого воздуха, частого и неправильного применения лекарственных препаратов, в частности, сосудосуживающих средств при рините. Пересушенные слизистые не могут выполнять свое основное задание: транспортировать слизь по носовым ходам. Этот процесс замедляется. В результате возникает воспаление в носу и околоносовых пазухах. Так же реагируют слизистые и на переохлаждение организма.
Кроме этого, корочки образуются при:
- болезнях носа и околоносовых пазух (различные формы ринитов);
- аллергических реакциях. Сухие слизистые в носу, как и обильные выделения слизи из носа, часто бывают ярким проявлением реакции организма на аллергены.
- заболеваниях эндокринной системы. К пересушиванию приводит повышенный уровень сахара при диабете. Чем выше показатели сахара в крови, тем суше слизистые.
К прочим причинам образования корок в носу относятся:
- врожденные или травматические повреждения носовой перегородки;
- хронические заболевания верхних дыхательных путей;
- сосудистые изменения;
- гормональные изменения;
- воздействие пара в бане или сауне;
- вдыхание вредных веществ;
- переезд в другую климатическую зону;
- нервные расстройства.
Об образовании корок свидетельствуют нарушенное обоняние, заложенность носа и неприятный запах. Ощущается дискомфорт на слизистых, их стянутость, возникают очаги раздражения и эрозии. В горле чувствуется сухость. Появляются жалобы на головную боль и храп по ночам.
Чем опасны корки в носовой полости
Если своевременно не начать лечение, у пациента ухудшится носовое дыхание, появятся постоянные головные боли. Для людей с хронически пересушенной слизистой характерна проблема храпа и нарушений сна, также возрастает риск апноэ и кровотечений из носа.
Дальнейшие осложнения приводят к изменениям в слизистой и костной тканях. На этом фоне может развиться полное отсутствие реакции на запахи.
Лечение корок и «болячек» в носу
Лечение проводит специалист – отоларинголог. Важно не заниматься самолечением, чтобы не усугубить свое состояние.
Врач – отоларинголог направит на анализы: мазок из носовой полости, общий анализ крови, при необходимости – рентген. После этого он определит причину образования корок и назначит соответствующее лечение.
На ранней стадии заболевания хорошо зарекомендовало себя промывание носа средствами на основе морской воды. Эта процедура увлажняет слизистую и оказывает легкий антисептический эффект, не давая распространиться бактериям. Регулярные орошения помогут восстановить водный баланс слизистой и ее защитную функцию.

Сиалор Аква для промывания
- Сбалансированный солевой состав, подходит для детей с 0 лет
- Анатомические полимерные контейнеры буфус
- Способствует восстановлению слизистой носа
Есть противопоказания. Проконсультируйтесь со специалистом.
Постоянное увлажнение воздуха в квартире, влажная уборка и проветривание будут хорошей поддержкой лечению и профилактикой образованию корочек. Особенно это важно, если в семье растет ребенок. Для малышей необходима постоянная забота о чистоте слизистых. Поэтому ежедневная гигиена, промывание, удаление лишних выделений поможет поддерживать слизистые носа и носовых пазух в здоровом состоянии.
В случае развившегося поражения слизистой врач назначит медикаментозное лечение. Капли, спреи, мази и бальзамы поспособствуют размягчению корок, а также устранению причины – вирусов и болезнетворных бактерий.
Из консервативных методов по показаниям отоларинголог назначает ингаляции, если обнаружится бактериальная природа поражения слизистых.
Результативным бывает воздействие на ткани током. Это повышает проницаемость кожи и лучшее поглощение лекарств.
Активизировать рост новых клеток слизистой можно прижиганием. В этом случае слизистая восстанавливается полностью.
Оперативное вмешательство необходимо, когда консервативные и медикаментозные средства не могут дать результата, например, если слизистая деформирована или носовая перегородка искривлена. Такое состояние возникает от рождения или в результате травмы. Современные медицинские технологии – лазерная коррекция – позволяют провести операцию быстро и с наименьшими повреждениями. При этом сокращается время для реабилитации.
Скопление слизи в глотке — состояние неприятное, но излечимое. Главное — точно определить причину этого симптома, и устранить её. То есть состояние, при котором в глотке собирается слизь — это не самостоятельный диагноз, а одно из проявлений основного заболевания. Мокрота в горле может скапливаться не только из-за воспалительных процессов в носоглотке. Есть и другие причины, не связанные с лор-органами. Какие? Читайте в нашей новой статье.
Скопление слизи в горле — состояние весьма неприятное, особенно в тех случаях, когда она накапливается постоянно, и человека не покидает чувство, что в горле что-то мешает.
В медицине даже существует специальный термин, который употребляется при постоянно стекающей слизи в глотку из носовой полости — постназальный синдром. По сути, это тот же насморк, но наоборот.
Когда слизистые выделения из носа выходят не наружу, а внутрь, они раздражают стенки глотки и вызывают у человека непреодолимое желание часто откашливаться и сглатывать мокроту. Такое состояние, безусловно, нельзя назвать приятным. Чтобы от него избавиться, необходимо для начала определить, почему скапливается слизь в горле, в какой из систем организма произошёл сбой и провести грамотное лечение заболевания. Сделать это самостоятельно, увы, не удастся. Нужна помощь квалифицированного оториноларинголога.
Так почему скапливается слизь в горле? Причины и лечение этого состояния — тема нашей новой статьи.
Зачем образуется слизь
Выработка носоглоткой слизистых масс — явление естественное. Они выполняют увлажняющую и защитную функцию. Слизистые массы задерживают попадающие с воздухом инородные частицы, пыльцу, бактерии и не дают им спуститься ниже в трахею и лёгкие. Как только эти чужеродные агенты попадают на слизистые оболочки, количество вырабатываемого секрета увеличивается, у человека возникает желание прочистить нос или откашляться. Когда раздражитель выведен из организма, выработка секрета возвращается к прежнему уровню.
В норме процесс образования слизистых масс человек не замечает — они сглатываются вместе со слюной.
Скопление слизи в горле становится заметным, когда она вырабатывается постоянно и загустевает. Больной непосредственно ощущает, как слизистые массы текут по задней стенке глотки и скапливаются в ней. В дневное время скопление мокроты не так беспокоит — она проглатывается и не сильно раздражает кашлевые рецепторы. Но стоит принять горизонтальное положение, например, ночью во время сна, слизистые массы не могут свободно пройти внутрь и застаиваются в глотке. Это вызывает сильнейшие приступы кашля, которые даже могут спровоцировать рвоту.
Когда человек приходит к оториноларингологу и говорит: «Я постоянно сглатываю слизь в горле», первым делом лор-врач выяснит, почему в горле скапливается слизь.
Только после установления истинной причины слизи в горле, можно будет назначить корректное лечение.
Причины постназального синдрома
Причины постоянно скапливающейся слизи в глотке могут быть инфекционной и неинфекционной природы. К ним относят:
- Воспалительные заболевания носоглотки и гортани (синуситы, фарингит, ларингит). Усиленная выработка слизистого секрета в этот период связана с попыткой организма прочистить дыхательные пути от бактерий и вирусов, тем самым ускорив выздоровление. То, что слизь в этом случае выделяется обильно, наоборот, является вариантом нормы. Такие слизистые массы не мешают, а помогают избавиться от болезнетворных микроорганизмов.
- Хронические заболевания верхних дыхательных путей. Эти заболевания вызывают воспалительные процессы в носоглотке, в результате чего здесь формируется постоянный источник инфекции.
- Заболевания нижних дыхательных путей (бронхит, воспаление лёгких, туберкулёз).
- Аллергические реакции на внешний раздражитель. Аллергия может сопровождаться обильным скоплением мокроты, которая мешает и её хочется постоянно сглатывать.
- Нарушения в работе желудочно-кишечного тракта, при которых содержимое желудка забрасывается обратно в пищевод и далее в глотку (гастроэзофагеальная рефлюксная болезнь, гастрит, язва).
- Особенности строения носовой полости (искривлённая носовая перегородка, увеличенные носовые раковины).
- Аденоиды.
- Неправильное питание — употребление слишком жирной или острой пищи раздражает органы ЖКТ и может спровоцировать усиленную выработку секрета.
- Вредные привычки. Табакокурение и злоупотребление алкогольными напитками приводит к ожогам слизистой оболочки глотки. Организм пытается избавиться от пагубного воздействия вредных веществ, усиленно вырабатывая слизистые массы.
- Попадание в носовую полость посторонних предметов — частая причина скопления слизистых масс в глотке у детей, поскольку малыши в процессе игры могут засунуть в носовые ходы бусинки, мелкие детали игрушек и т.п.
- Плохая экологическая обстановка в месте проживания — загрязнённый воздух и пыль. Таким способом организм пытается избавиться от вредных частиц, попавших с воздухом.
Чем быстрее будет определена причина этого состояния, тем быстрее будет назначено и проведено эффективное лечение горла.
Симптоматика
Когда слизистые массы постоянно «стоят» в горле, больному хочется их сглатывать. Подобные действия (если секрет слишком густой) могут вызывать рвотные позывы и тошноту. Это состояние обычно протекает параллельно с другими характерными признаками, на которые жалуются больные на приёме у лор-врача:
- першение в гортани;
- ощущение кома в горле, от которого невозможно избавиться;
- постоянное желание откашляться, хотя и кашель не приносит облегчения; приступы кашля особенно сильны ночью;
- неприятные ощущения в процессе проглатывания пищи;
- неприятный запах изо рта, вызываемый размножающимися в глотке болезнетворными микроорганизмами;
- увеличение лимфатических узлов;
- громкий храп.
Чтобы понять, как лечить горло, нужно обратиться к лор-врачу для определения причины постназального синдрома.
Как лечить слизь в горле
Определением причины скопления слизистых масс занимается врач — оториноларинголог. Иногда приходится дополнительно обращаться к смежным специалистам: аллергологу, гастроэнтерологу и т.п. После установления причины неприятного состояния, пациенту будет назначена эффективная схема лечения, направленная не только на избавление от мокроты, но и на терапию основного заболевания.
Ведь стекание слизистых масс по носоглотке — это всего лишь симптом, который был спровоцирован основным диагнозом. Если качественно лечить заболевание, уйдёт и проблема скапливающейся слизи.
Пациенту лор-врач обязательно порекомендует скорректировать количество употребляемой жидкости: необходимо пить больше тёплой жидкости, чтобы разжижить слизь (разумеется, если у больного нет проблем с почками). Также больному назначают отхаркивающие препараты и лекарства для разжижения мокроты (муколитики), чтобы ускорить её отхождение.
Дальнейшая тактика лечения зависит от характера основного заболевания. Если мокрота образуется из-за инфекционного заболевания, врач назначает антибактериальную либо противовирусную терапию (препарат, его дозировку и курс приёма также определяет оториноларинголог).
Если причина в аллергии, назначаются антигистаминные препараты. Дальнейшим лечением занимается врач — аллерголог.
При диагностировании проблем с ЖКТ необходимо пройти курс лечения у гастроэнтеролога.
Местная терапия также включает использование антисептических спреев (например, «Мирамистин»), приём иммуностимуляторов («Имудон», «Лизобакт»). Отлично дополнят основное лечение и ускорят процесс выздоровления физиотерапевтические процедуры в лор-клинике.
Если проблема скопления слизистых масс вас беспокоит, не затягивайте с лечением и приходите в «Лор Клинику Доктора Зайцева», ведь это профиль нашей клиники.
Читайте также:

