Что делать если под глазом рассеченной
Обновлено: 19.04.2024
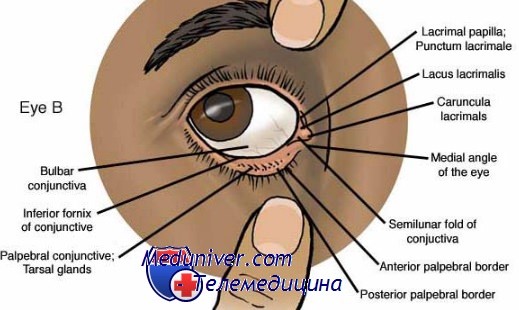
При повреждении роговой оболочки или склеры глаза, с поражением только части их толщи, речь идет о непроникающих ранениях. Такие повреждения составляют более половины всех глазных травм, редко влияют на функции зрения и обычно не вызывают серьезных осложнений.
Микротравмы, вызывающие поверхностные повреждения, обычно становятся следствием несильных ударов по глазу или уколов некими заостренными предметами. Они приводят к образованию поверхностной эрозии эпителиальных тканей, вызывающих в некоторых случаях травматический кератит. Кроме того, достаточно часто, возникновение поверхностных повреждений связано с проникновением в глаз небольших инородных тел – камешков, пепла, растительных частиц. Они не повреждают глазную капсулу, но остаются на поверхности роговицы или склеры. Для их обнаружения, из-за малых размеров, обязательно боковое освещение и бинокулярная лупа, а лучше - назначение биомикроскопии.
Очень важно выявить, насколько глубоко инородное тело размещается. Так, если оно локализовано в близких к поверхности слоях, может возникать светобоязнь, начинается слезотечение, отмечается покраснение (перикорнеальная инъекция), обусловленное раздражением имеющихся здесь в большом количестве окончаний тройничного нерва.

Терапия непроникающих ранений
Скорейшее удаление инородных предметов из глаза – обязательно. Ведь их продолжительное пребывание внутри, особенно на поверхности роговицы, нередко осложняется травматическим кератитом либо возникает гнойная язва. Удаление поверхностных инородных предметов, выполняют амбулаторно. Довольно часто для этого требуется только ватный тампон и несколько капель местной анестезии (алкаин 0,5%). Частицы попавшие внутрь слоев роговицы и проникшие в средину, нейтрализуются желобоватым долотом, спец. копьем или обычной инъекционной иглой. Но, когда инородное тело проникло вглубь, удалять его желательно хирургическими методами, с применением микроскопа. Так как высок риск вскрытия передней камеры. Частицы металла, нередко изымают посредством магнита, надрезая над ними поверхностные слои роговицы, когда требуется.
Удаление инородных частиц, обязательно сопровождается наложением асептической повязки, назначением соответствующей терапии дезинфицирующими глазными каплями. Кроме того, рекомендована закладка мазей с антибиотиками либо сульфаниламидами. Может применяться корнерегель (улучшающий эпителизацию) и метиленовый синий.
При попадании инородных частиц в глубоких слои роговой оболочки, их удаление должен проводить только специалист-офтальмолог, особенно когда глаз единственный оставшийся.
Проникающие ранения
Видовое разнообразие проникающих ранения органа зрения достаточно велико, поэтому их подразделяют на три группы, серьезно отличающихся повреждений.
Самый большой процент проникающих ранений, приходится на поражения, при которых ранящий объект рассекает наружные глазные оболочки (склеру и роговицу) полностью. Подобное повреждение считается крайне опасным, поскольку способно серьезно снизить зрительные функции глаза (нередко, до слепоты) или стать причиной гибели парного здорового глаза.
Систематизация проникающих ранений
В видовом отношении, проникающие поражения глаза принято подразделять:
1. По локализации. Поражения роговицы, поражения лимба, роговично-склеральные поражения, поражения склеры.
2. По глубине. Выделяют:
- Повреждения с раневым каналом в роговице или склере, различной глубиной в полости глаза, без выхода за его пределы.
- Сквозные ранения, с входом и выходом раневого канала за границами полости глаза.
- Деструкция глазного яблока – его разрушение с необратимой утратой функции зрения.
3. По размеру. Поражения малой величины (до 3мм), среднего размера (4-6мм), большого размера (свыше 6мм).
4. По форме. Поражения линейной формы, неправильные, колотые, звездчатые, рваные.
Различают также раны адаптированные (с краями, прилегающими плотно) и зияющие.

Симптоматика и диагностика
До 40% проникающих ранений происходит с поражением хрусталика, не менее 30% ранений вызывает ущемление или выпадение радужки, примерно 20% ранений вызывает кровоизлияния в стекловидное тело либо переднюю камеру и развитие эндофтальмита из-за проникновения инфекции. В 30% случаев, инородное тело внутри глаза остается.
Диагностику проникающих ранений, обязательно начинать со сбора анамнеза, учитывающего медико-юридические последствия имеющегося повреждения глаз. Нередко, пострадавшие (особенно дети), искажают либо утаивают реальную информацию о причинах и механизме поражения. Но, как показывает опыт, наиболее распространенными, являются бытовые, спортивные и производственные причины травм. Размер ранящего предмета, кинетическая его энергия и скорость воздействия, при этом обычно, обуславливают тяжесть повреждения.
Во всех (за редким исключением) случаях проникающих ранений, обязательно проведение рентгенографического исследования, УЗИ, МРТ и компьютерной томографии. Это позволит точно определить степень поражения и отсутствие (наличие) проникшего внутрь инородного тела.
Основа диагностики - выявление характерных признаков, абсолютных или относительных по значимости.
К абсолютными признаками, при этом, относят:
- Сквозные раны склеры либо роговой оболочки;
- Выпадение внутренних глазных оболочек и стекловидного тела внутрь раны;
- Истечение через роговичную рану внутриглазной жидкости (проба с флюоресцеином);
- Выявление раневого канала сквозь внутренние структуры глаза;
- Выявление внутри инородного тела;
- Воздух в стекловидном теле.
Относительные признаки, это:
- Глубина передней камеры (обмеление - при ранении роговой оболочки, большая глубина - при ранении склеры, неравномерность глубины - при одновременном повреждении радужки и склеры);
- Гипотония;
- Возникновение кровоизлияния;
- Надрывы по зрачковому краю, фома зрачка изменена;
- Надрыв и отрыв радужки;
- Вывих либо подвывих хрусталика;
- Травматическая катаракта.
Проникающие ранения диагностируются при выявлении даже одного абсолютного признака.
Первая помощь
С целью оказания первой медицинской помощи, врачам необыкновенно важно знать отличительные признаки проникающих поражений глаза. Так, в обязательном порядке, необходимо:
Инородные тела удалять самостоятельно категорически запрещается (исключение – частицы на поверхности глазных тканей).
Поражения склеры и роговицы
Проникающие поражения роговицы сопровождаются нарушением ее целости. Рана при этом, может быть локализована центрально, экваториально или меридионально. Форма ран бывает линейной, лоскутной с гладкими либо рваными краями, зияющей, с поражением тканей. Ранение роговицы, достаточно часто приводит к вытеканию внутриглазной жидкости, тогда передняя камера теряет свою глубину. Нередко, подобные ранения сопровождаются отрывом радужки и ее выпадением, повреждением хрусталика (провоцирует катаракту) или стекловидного тела (возникает гемофтальм).
Лечение. Главная цель хирургической обработки проникающих поражений роговицы - максимальное восстановление ее анатомической структуры для сохранения функции органа.
Для этого могут быть наложены глубокие швы на 2/3 толщины роговицы с расстоянием от раневого края 1мм (нейлон 10.00). Спустя 1,5-2 месяца, эти швы снимают. Обработку звездчатых ран проводят техникой кисетного шва (выполняют круговой шов через углы раны, стягивая в центре), накладывают дополнительно узловые швы на отходящие от раневого центра участки. Выпадение радужки, требует ее вправления и репозиции, которые проводят после полного удаления загрязнений с обработкой антибактериальным раствором.
Возникновение травматической катаракты после повреждения хрусталика, лечится экстракцией катаракты, заменой анатомического хрусталика интраокулярной линзой.
В случае размозженная роговичной раны без возможности сопоставления ее краев, рекомендована пересадка роговицы.

Поражения склеры и радужно-склеральной области
Такие ранения практически никогда не бывают изолированными, а их тяжесть определяют сопутствующие выпадения внутренних оболочек, а также кровоизлияния.
Роговично-склеральные поражения могут сопровождаться выпадением/ущемлением радужной оболочки, ресничного тела, возникновением гифемы и гемофтальма. Склеральные поражения, как правило, сопровождаются углублением передней камеры, выпадением стекловидного тела либо внутренних глазных оболочек; возникают гифема, гемофтальм. Особенно серьезные повреждения склеры с дефектами ткани сопряжены с субконъюнктивальными разрывами.
Лечение. Проведение первичной хирургической обработки выполняют под общей анестезией. Главная их цель - восстановление внутриглазных структур и герметичности глазного яблока. Необходимо провести ревизию склеральной раны, стремясь точно определить направление раневого канала, его глубину, а также степень поражения внутриглазных структур. Данные факторы являются решающими для характера хирургической обработки. Основываясь на результатах ревизии, обработку выполняют через входную рану либо посредством дополнительных разрезов.
При выпадении или ущемления ресничного тела либо сосудистой оболочки в ране, их вправляют и накладывают швы после орошения раствором антибиотика, чтобы предотвратить воспалительные реакции или развитие инфекции.
Инфицирование раны роговицы и склеры вызывает острый иридоциклит, эндофтальмит со скоплением очагов гноя в стекловидном теле, в осложненных случаях - панофтальмит с гнойным воспалением структур глаза.
Все проникающие поражения требуют массированного местного лечения, которое включает терапию противовоспалительными и антибактериальными препаратами и симптоматическое лечение и поднятие иммунного статуса глаза.
Ранения с внедрением инородных тел
Последовательно собранная информация анамнеза имеет огромное значение при подозрении на оставшееся в глазу инородном теле для разработки тактики лечения. По причине инородного тела, могут развиваться инфильтраты роговицы и возникать посттравматические кератиты, приводящие к частичному помутнению роговой оболочки.
Обширная гифема или гемофтальм, сопровождающие ранения роговицы не всегда позволяют определить ход канала и локализованность инородного тела. Особенно когда оно прошло склеру вне видимой ее части, то входное отверстие выявить практически невозможно.
Внедрение крупного предмета оставляет за собой зияющую рану роговицы или склеры, вызывая выпадение сосудистой и сетчатой оболочек, стекловидного тела глаза пациента.
Диагностика. Инородные тела в роговице, передней камере, хрусталике, радужной оболочке, стекловидном теле либо на глазном дне, определяются при проведении биомикроскопии и офтальмоскопии.
Для определения инородного тела проникшего внутрь глаза применяют рентгенлокализацию методой Комберга-Балтина, посредством глазного маркера. Это алюминиевый протез-индикатор, имеющий сопоставимый радиусу роговицы свой радиус кривизны и толщину 5мм. В центре маркера выполнено отверстие размером 11мм. В 0,5мм от края центрального отверстия нанесены точки-ориентиры на взаимно перпендикулярных меридианах. Индикатор устанавливается после проведения местной анестезии алкаином и располагают его так, чтобы видимые метки были ориентированы на лимб в 12-3-6-9 ч.
Для расшифровки рентгеновских снимков применяют измерители Балтина-Поляка. Они накладываются сверху на снимки трех проекций глаза. По прямой снятой проекции определяется меридиан инородного тела и расстояние его до глазной оси. Боковая и аксиальная снятые проекции показывают расстояние от инородного тела до лимба в направлении экватора по склере.
Метод предпочтителен для визуализации металлических небольших инородных тел при сохранности тургора тканей глаза, без стойкой гипотонии из-за зияющих ран наружных оболочек.
Он дает возможность определить глубину нахождения инородного тела для планирования объема хирургических действий.
В переднем отделе, расположение инородного тела хорошо определяется бесскелетной рентгенографией методой Фогта. Ее можно выполнять только спустя 8 дней после ранения.
Но наиболее информативными, считаются современные методы исследования – ультразвуковое (А-В) сканирование и компьютерная томография. Данные методы дают возможность не только узнать локализацию предмета внутри глаза, также они выявляют возникшие из-за его проникновения осложнения.
Лечение. Внутриглазные инородные тела нужно незамедлительно удалять. Если оно локализовано поверхностно, применяют определенный инструментарий -
иглы, пинцеты, копья. Удаление глубоко проникших инородных тел сопряжено с выполнением линейных разрезов и удаления его: магнитом, если это металл, или иглой, если оно не магнитное.
Осколок передней камеры удаляют следующим образом: над инородным телом производят разрез и водят внутрь наконечник магнита. В хрусталике инородный предмет удаляют магнитом при вскрытии передней камеры. Но если он не магнитный, то подлежит удалению совместно с хрусталиком.
Амагнитные инородные тела извлекаются из глаза с серьезными трудностями. Если их определяют в зоне переднего отдела глаза, для устранения применяют так называемый передний путь.
Предметы, прошедшие до заднего отдела глаза, еще недавно извлекали только диасклеральным путем - выполняя разрез склеры. Сегодня, специалисты отдают первенство трансвитреальному пути, когда магнитный наконечник либо инструмент захвата амаганитного предмета вводится посредством разреза ресничного тела.
При возникновении травматической катаракты или гемофтальма, на первом этапе выполняют экстракцию катаракты либо витрэктомию, и далее под контролем удаляют инородное тело.
В случае проникающих ранений глаз, для предотвращения воспаления, развития инфекции, возникновения осложнений геморрагического характера, вторичной глаукомы и пр., также требуется медикаментозная терапия.

Препараты для лечения проникающих ранений
Для лечения проникающих ранений пострадавшего обязательно помещают в специализированный стационар.
После точного установления диагноза, назначается противостолбнячный анатоксин 0,5ME подкожно и противостолбнячную сыворотку 1000ME.
Терапия медикаментозными средствами должна включать следующие группы препаратов:
Антибиотики
- Аминогликозиды: гентамицин трижды в сутки по 5 мг/кг в/м, курсом до 10 дней; возможно назначение тобрамицина ежесуточно по 2-3 мг/кг в/м или в/в;
- Пенициллины: ампициллин по 250-500мг в/м или в/в до 6 раз ежесуточно;
- Цефалоспорины: цефотаксим по 1-2г в/м или в/в до 4 раз ежесуточно; цефтазидим по 0,5-2г;
- Гликопептиды: ванкомицин по 0,5-1г в/в до 4 раз ежесуточно либо внутрь по 0,5-2г;
- Макролиды: азитромицин по 500мг внутрь, курсом 3 дня;
- Линкозамиды: линкомицин по 600мг в/м до 2 раз в сутки.
Сульфаниламидные препараты
- Сульфадиметоксин: в первый день по 1г, далее по 500мг ежесуточно до 10 дней или сульфален в первый день по 1г, затем по 200мг ежесуточно до 10 дней.
Фторхинолоны
- Ципрофлоксацин по 250-750мг внутрь дважды в сутки до 10 дней.
Противогрибковые средства
- НПВП: диклофенак по 50мг внутрь до 3 раз ежесуточно, курсом 10 дней или индометацин по 25мг внутрь до 3 раз ежесуточно;
- Глюкокортикоиды: дексаметазон по 2-3мг под конъюнктиву курсом до 10 дней; триамцинолон по 20мг каждую неделю однократно 3-4 раза.
Блокаторы Н-рецепторов
- Хлоропирамин по 25мг внутрь трижды в сутки до 10 дней либо лоратадин по 10мг внутрь однократно до 10 дней;
Транквилизаторы
Инъекции ферментативных препаратов
- Фибринолизин парабульбарно по 400ЕД;
- Коллагеназа субконъюнктивально 100 или 500КЕ в очаг поражения или посредством электро- или фонофореза до 10 дней.
Глазные капли
При особой тяжести состояния и в послеоперационном периоде кратность закапываний может составлять до 6 раз ежесуточно. Ее снижают по мере стихания процесса воспаления:
- Антибактериальные р-ры: Ципрофлоксацин 0,3 % по 1-2 капли;
- до 6 раз ежесуточно или Офтаксацин 0,3 % по 1-2 капли до 6 раз ежесуточно или Тобрамицин 0,3 % по 1-2 капли до 6 раз ежесуточно;
- Антисептические р-ры: Пиклосидин (витабакт) 0,05 % по 1 капле до 6 раз ежесуточно;
- Растворы глюкокортикоидов: Дексаметазон 0,1 % по 1-2 капли до 6 раз ежесуточно или Гидрокортизона 1-2,5 % мазь, закладывать до 4 раз ежесуточно за нижнее веко;
- НПВП р-ры: Диклофенак 0,1 % по 1-2 капли до 4 раз ежесуточно или Индометацин 0,1 % по 1-2 капли до 4 раз ежесуточно;
- Растворы комбинированных препаратов: Макситрол, Тобрадекс;
- Растворы мидриатиков: Циклопентолат 1 % по 1-2 капли трижды в сутки или Тропикамид 0,5-1 % по 1-2 капли до 4 раз ежесуточно в сочетании с Фенилэфрином 2,5 % по 1-2 капли трижды в день;
- Стимуляторы регенерации ткани роговицы: Актовегин 20% гель глазной по 1 капле за нижнее веко трижды в сутки или Дексапантенол 5 % гель глазной по 1 капле за нижнее веко трижды в сутки.
Пациент после тяжелых поражений органа зрения должен пожизненно наблюдаться у офтальмолога. Его физические нагрузки должны быть ограничены. В отдаленной перспективе, таким больным назначается дальнейшее оперативное лечение, направленное на восстановление или поддержание зрительных функций и ликвидацию косметических дефектов.
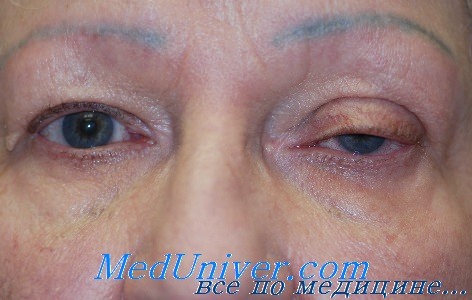
Неотложная помощь и лечение травмы века глаза
а) Этиология травмы век. Большинство травм век и придаточного аппарата — это травмы в результате несчастного случая, чаще всего бытовые, полученные во время игр или занятий спортом. Нередки травмы в результате укусов собак. Также часто случаются проникающие ранения карандашами или игрушками, когда ребенок несет в руках предмет, спотыкается и падает. Повреждения век включают в себя контузии, ушибленные раны, ссадины, разрывы, колотые раны и ожоги. Часто случаются комбинированные повреждения.
б) Неотложная помощь при травме века глаза. Собирается анамнез, отмечается время получения травмы, характер ранящего предмета (острый или тупой, металлический или растительного происхождения), скорость ранящего предмета (его бросили или выстрелили им), высоту падения и тип поверхности, на которую упал ребенок, факт потери сознания и наличие свидетелей.
Обследование пациента начинается с осмотра всех имеющихся повреждений и оказания соответствующей помощи. После проведения необходимых реанимационных мероприятий выполняется полное обследование пациента по системам; при малейшем подозрении на проникающее ранение черепа пациент направляется на неврологическое обследование. Нередко, когда ребенок спотыкается и падает, находящийся у него в руках длинный узкий предмет, например карандаш, проникает через глазницу в полость черепа.
Выполняется полный офтальмологический осмотр. Оцениваются зрительные функции; по возможности определяется острота зрения. У маленьких детей определяется фиксация и реакция на прикрывание неповрежденного глаза. Определяется реакция зрачков для выявления относительного афферентного дефекта.
Травма оценивается после поиска повреждений, незамеченных сразу. За небольшим сквозным разрывом века могут скрываться обширные повреждения, например проникающее ранение черепа, переломы глазницы, нейрооптикопатия и повреждение глазного яблока. Рваные раны верхнего и нижнего век (например, укусы собак) обычно сопровождаются повреждением слезных канальцев, поскольку это самый слабый участок века, который часто рвется в первую очередь.
Пациента осматривают на предмет наличия неудаленного инородного тела, дефектов ткани и повреждения слезоотводящей системы. При разрывах верхнего века необходимо оценить функцию леватора. При наличии большой гематомы следует подозревать повреждение глазницы и глазного яблока. КТ применяется для диагностики неудаленных инородных тел и переломов костей; МРТ полезна при диагностике неудаленных инородных тел органического происхождения, она позволяет более полно оценить повреждения полости черепа.
Для документирования травмы делаются фотографии любого повреждения. При необходимости вводится столбнячный анатоксин.
Ткани не следует иссекать или отбраковывать, поскольку область век прекрасно кровоснабжается; нужно сохранять любую перемычку. Обычно нет необходимости рассекать или «освежать» рану. При инфицированных ранах, например, при укусах животных, необходимо в течение одного часа внутривенно ввести антибиотики и продолжить курс пероральными антибиотиками в течение недели.
После первичной обработки обширные вмешательства нужно отложить на 6-9 месяцев. Затем, если у пациента не развиваются не поддающиеся контролю одними любрикантами признаки ксероза роговицы и отсутствует опасность развития амблиопии, выполняется коррекция вторичных дефектов, таких как ретракция века или птоз.
Дефекты края век требуют тщательного сопоставления линии ресниц и серой линии, чтобы избежать возникновения промежутка между ресницами, поворота и других аномалий ресниц. Швы серой линии и ресничного края следует делать погружными, чтобы впоследствии не возникало необходимости их удалять.
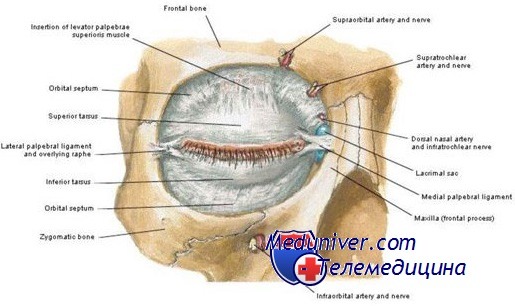
Анатомия века и глазного яблока, сагиттальный срез.
в) Травматический птоз. Травматический птоз вызывается несколькими причинами, среди которых:
1. Прямое повреждение/растяжение апоневроза или мышцы, поднимающей верхнее веко.
2. Утрата содержимого глазницы или субатрофия глазного яблока, снижение высоты опоры комплекса леваторов.
3. Повреждение верхней порции третьего черепного нерва или нарушение симпатической иннервации.
4. Механические ограничения вследствие рубцевания конъюнктивы, век или глубоких тканей глазницы.
Большинство дефектов леватора удается ушить во время первичной обработки; однако мелкие дефекты можно не ушивать, поскольку они, скорее всего, заживут самостоятельно и излишнее хирургическое воздействие может вызвать ретракцию века. Резидуальный птоз можно корректировать и в более поздние сроки, обычно через полгода, либо когда дальнейшее улучшение прекращается. Раннее вмешательство показано при наличии даже минимального риска развития амблиопии. Может потребоваться временная имплантация удаляемого лобного слинга из проленовой или супрамидной нити или силиконового жгута. Вторичная реконструкция выполняется через передний доступ.
При иссечении рубцовой ткани может возникнуть дефект комплекса леваторов, требующий имплантации спэйсера. Для профилактики образования плотных спаек можно использовать кожно-жировой лоскут. Лечение птоза, вызванного повреждением нерва, описано в этой главе выше.
г) Повреждения слезоотводящей системы. Раньше считалось, что нижний слезный каналец имеет большее значение в слезоотведении, чем верхний. Исходя из этого некоторые авторы при разрывах рекомендовали восстанавливать целостность только нижнего канальца. Результаты исследований с применением слезной сцинтиграфии и окклюзией верхней или нижней слезной точки свидетельствуют, что два пути имеют одинаковое значение для слезоотведения; повреждение одного из них является показанием к репаративной операции. Хотя многие пациенты не будут предъявлять жалоб, пока функционирует хотя бы один из двух канальцев, по меньшей мере у 10% пациентов развивается слезотечение при окклюзии хотя бы одной слезной точки. При раздражении глазного яблока факторами окружающей среды это число превышает 50%.
Целостность канальцев восстанавливается сшиванием двух концов разорванного канальца над введенным в каналец силиконовым стентом, который обычно оставляют в канальце на три или четыре месяца. Белый эпителий канальцев обычно хорошо виден через операционную лупу, но может понадобиться операционный микроскоп. Введение подкрашенного флюоресцеином вискоэластика через противоположную точку (или, в случае повреждения обоих канальцев, прямо в слезный мешок) облегчит обнаружение канальца. Вызывает спор целесообразность применения зонда типа поросячьего хвостика для обнаружения оторванного конца канальца путем введения зонда через интактную слезную точку; им можно повредить здоровые ткани (особенно при использовании старых изогнутых инструментов).
При применении операционного микроскопа, качественном гемостазе и хорошем знании анатомии необходимость в этих манипуляциях возникает редко.
При необходимости наложения анастомоза канальцы интубируют долговременным моноканаликулярным или биканаликулярным стентом. Периканаликулярные мягкие ткани ушиваются швами викрил 7-0. Восстанавливается положение заднего отростка сухожилия внутренней спайки, который проходит сразу позади медиальной части канальцев. Это позволяет сохранить прилегание век к глазному яблоку. При восстановлении канальцев нужно проводить швы как можно ближе к канальцу, но не пересекать канальцевый эпителий.
При простом повреждении канальцев восстанавливается их целостность, при сопутствующем ранении слезного мешка выполняется интубация канальцев и дакриоцисториностомия.
При повреждении канальцев вблизи слезной точки выполняется ретроградная дакриоцисториностомия и марсупиализация канальцев в конъюнктивальную полость. Проходимость при блокаде вблизи слезного мешка восстанавливается после иссечения рубцовой ткани и соединения проходимого канальца с мешком. В каждом случае для успешного лечения необходимо, по меньшей мере, 8 мм хотя бы одного канальца.
Травматический птоз
д) Повреждения сухожилия медиальной спайки. Необходимость восстановления переднего отростка медиальной спайки возникает редко; однако при повреждении заднего отростка и восстановлении только переднего отростка веко сместится кпереди. Метод восстановления заднего отростка зависит от наличия точки фиксации. При отсутствии повреждений слезоотводящей системы и наличии твердой подходящей точки фиксации на медиальной стенке, задний отросток и ткани века подшиваются напрямую к медиальной стенке глазницы. Если необходимо вскрыть слезный мешок для дакриоцисториностомии, а ткани позади слезного мешка состоятельны, позади вскрытого слезного мешка можно провести нерассасывающиеся швы и фиксировать ими медиальную спайку и ткани века позади и кнутри от заднего листка слезной фасции.
При отсутствии достаточно надежной точки фиксации к переднему слезному гребню фиксируется Т-образная мпнипластина и сухожилие подшивается к одной из своих точек задней фиксации, либо трансназально проводится проволока, которую используют для репозиции кзади медиальной спайки.
е) Лечение ожога века глаза. В острой стадии лечение ожогов заключается в интенсивном применении любрикантов и наложении окклюзионных повязок для защиты роговицы. Чтобы не допустить развития амблиопии у маленького ребенка на 2-3 часа в день прекращают применение любрикантов или заклеивают парный глаз. В случае тяжелого ксероза может потребоваться конъюнктивальный лоскут для защиты роговицы в хронической стадии. Частой проблемой являются рубцовые контрактуры, и для защиты глазной поверхности требуется выполнение тарзорафии, пластики век лоскутом на питающей ножке, расщепленным кожным лоскутом и наложение швов по Frost.
При прогрессировании контрактуры, которое может длиться несколько месяцев, часто требуется повторное оперативное вмешательство. Реконструкция век выполняется через 30 дней. Может потребоваться пластика расщепленным кожным лоскутом; из-за риска развития амблиопии пластику лоскутом на свободной ножке стараются не применять.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Лечение ранений века глаза. Техника операций
В ранах века не так быстро, как в ранах другой локализации, развивается и обычная гнойная инфекция. В связи с этим уже давно установлена целесообразность закрытия ран века швами наглухо.
Лучше всего накладывать швы в течение первых 24 часов после ранения. Однако, если этот срок почему-либо был упущен, наложение швов на рану века возможно и в значительно более поздние сроки. Только нагноение в ране или поблизости от нее (в поврежденных синусах) является противопоказанием для наложения швов.
В зависимости от сроков наложения швов следует различать:
1) первичные швы, накладываемые в первые часы после ранения (при ранениях век — до 24 часов);
2) первично-отсроченные швы, накладываемые до образования грануляций в ране на веках — от 2 до 4-го дня после ранения;
3) ранние вторичные швы, которые накладываются на веках в сроки от 5 до 15 дней после ранения, когда уже имеются грануляции, но края и дно раны еще свободны от рубцовой ткани;
4) поздние вторичные швы накладываются в сроки от 15 дней до 1—2 месяцев, когда в гранулирующей ране уже имеется развитие рубцовой ткани; вся эта ткань должна быть тщательно иссечена при наложении поздних вторичных швов.
По срокам вмешательства различают также: а) первичную пластику век, б) раннюю пластику и в) позднюю пластику. Первичной называют пластику во время хирургической обработки раны независимо от сроков после ранения. Пластические операции, производимые в сроки от 2 до 6 месяцев, относятся к ранней пластике, а в сроки после 6 месяцев — к поздней пластике (А. А. Колен).
При ранениях век, как и при всех боевых ранениях, необходимо ввести раненому противостолбнячную сыворотку. При разрыве или отрыве век со значительным расхождением краев раны целесообразно уже на ПМП начать профилактические внутримышечные инъекции пенициллина и назначить сульфаниламиды или левомицетин внутрь.
Эти профилактические мероприятия еще более показаны при сочетании ранения века с прободным ранением глазного яблока.
Если одновременно с ранением века врач в войсковом районе обнаруживает прободное ранение глазного яблока, рекомендуется большая осторожность при оказании помощи такому раненому. Малейшее сжатие век или недостаточно бережная манипуляция врача могут привести к выпадению содержимого глаза в рану и последующей полной потере его. Поэтому в таких случаях врач без специальной офталмохирургической подготовки должен ограничиться осторожным механическим очищением области раны века от загрязняющих ее частиц земли и пр. (без промывания). После этого рану век и глазного яблока нужно припудрить смесью стрептоцида и норсульфазола или порошком синтомицина, наложить бинокулярную повязку и срочно эвакуировать раненого в лежачем положении в специализированный госпиталь к офталмохирургу.
Хирургическая помощь при несквозном ранении века несложна. После механической очистки раны от видимого загрязнения смазывают окружность ее 1 % спиртовым раствором бриллиантовой зелени. Края раны анестезируют инъекцией 2% раствора новокаина с адреналином и в случае надобности экономно освежают, возможно больше щадя ткани и сохраняя каждый миллиметр их, чтобы избежать последующего укорочения и деформации век. Отсекать следует лишь безусловно нежизнеспособные, размозженные, некротизированные и висящие «на нитке» обрывки. На кожную рану накладывают швы из конского волоса (или шелка № 2). Линия швов смазывается раствором бриллиантовой зелени и припудривается белым стрептоцидом (или смесью из равных частей стрептоцида и норсульфазола). Накладывается повязка на один глаз. Перевязки ежедневно или через день. Швы снимаются через 5—6 дней, а еще через 2—3 дня возможна выписка в часть.
Это несложное вмешательство на веках может быть выполнено в ДМП, если глазное яблоко не повреждено.
Таким же образом накладываются кожные швы при сквозном ранении века в тех случаях, когда свободный край его не поврежден.
При разрыве века, когда сквозная рана имеет перпендикулярное или косое направление по отношению к краю века и целость края века нарушена, простые кожные швы оказываются недостаточными: они не могут предупредить в последующем растягивания рубца и образования дефекта в веке в виде более или менее глубокой выемки (колобомы века). Чтобы избежать этого неприятного дефекта, при котором роговица может оказаться неполностью прикрытой даже при сомкнутых веках, необходимо наложить два этажа швов: 1) на конъюнктивально-хрящевую часть и 2) на кожу.
Техника этой операции, осуществляемой, как правило, офталмохирургом в армейском районе, сводится к следующему. Под кожу и под конъюнктиву вводят 1—2 мл 2% раствора новокаина с адреналином. Края раны осторожно подравнивают, максимально щадя ткани. Разорванное (раненое) веко выворачивают конъюнктивой вперед и удерживают его в этом положении с помощью двух пинцетов или двух прочных шелковых швов, проведенных через свободный край века, отступя на 3 мм от обоих краев раны. После этого накладывают 2—4 шва из шелка № 2, захватывающие конъюнктиву и хрящ. Первый из этих швов нужно провести близко от свободного края века (или через интермаргинальное пространство).
Это дает возможность восстановить правильную конфигурацию века и его свободного края. Первый шов стягивается, но окончательно не завязывается, пока не будут наложены и завязаны остальные конъюнктивально-хрящевые швы. Затем завязывается и первый (маргинальный) шов, благодаря чему веко сразу же подтягивается к глазному яблоку, раневой выворот века исчезает, и оно занимает правильное положение. Концы швов обрезают коротко, оставляя не более 2 мм, чтобы не царапать сильно роговицы. После этого накладывают второй этаж швов (на кожу) с дистанцией между швами не более 3 мм. Для этих швов лучше использовать конский волос. Линия кожных швов смазывается 1% раствором бриллиантовой зелени и припудривается стрептоцидом или смесью его с норсульфазолом. За веки закладывается мазь синтомициновая (5%), или пенициллиновая (5000 ед. в 1,0), или альбуцидная (30%). Повязка на один глаз.
Если имеется сопутствующее прободное ранение глазного яблока, оно в первую очередь подвергается хирургической обработке, после чего зашивается рана века по описанному выше способу и накладывается бинокулярная повязка.
Перевязки после операции на веке производятся ежедневно или через день в зависимости от состояния глазного яблока. Швы, наложенные на рану века, снимаются через 6—7 дней. Снятие швов следует производить весьма осторожно, чтобы избежать расхождения краев бывшей раны.
Заживление разрыва век после наложения двух этажей швов обычно протекает гладко, рубец получается нежный и малозаметный. Наоборот, оставление таких ран незашитыми (из боязни нагноения и пр.) или недостаточно тщательное их зашивание приводит к образованию грубых рубцов и дефектов в веках, к сильной их деформации, для устранения которой в последующем приходится производить сложные пластические операции. Зашивание сквозной раны века возможно, если потеря ткани его не превышает одной трети у свободного края.
При обнаружении костных осколков в глубине раны век она может быть зашита лишь после тщательной хирургической обработки сопутствующего ранения костей глазницы.
Взамен двух этажей швов при разрыве века рана может быть успешно закрыта восьмиобразными швами (Л. Д. Мицкевич). Преимуществом их является то, что они не оставляют узлов на конъюнктивальной поверхности века и поэтому меньше раздражают роговицу. Это особенно существенно при зашивании разрыва верхнего века в средней его части.
Восьмиобразные швы накладываются следующим образом. Шелковую нить на двух иглах проводят сзади наперед через конъюнктиву и хрящ обоих краев раны (на симметричных участках); затем оба конца нити перекрещиваются впереди хряща и выводятся через кожу на переднюю поверхность века, где и завязываются. Сперва проводят интермаргинальный шов, с помощью которого захватывают части поврежденного хряща, отступя на 2 мм от края раны. Этот шов временно стягивают, что помогает правильно адаптировать края раны при наложении остальных (восьмиобразных) швов. После проведения всех швов завязывают первый шов, а за ним и остальные.
Противопоказанием для закрытия раны века швами наглухо является, как упоминалось, начавшееся нагноение в ране, особенно в тех случаях, когда по соседству имеется одновременное повреждение и нагноение в придаточных полостях носа (лобных и др.) или оскольчатое повреждение костей черепа или лица.
В этих случаях необходимо предварительно провести лечение гнойно-инфицированной раны: убрать свободно лежащие костные осколки, если они имеются, широко вскрыть поврежденный синус и сделать соустье между ним и полостью носа,, провести местное и общее лечение антибиотиками и сульфаниламидами, а также физиотерапевтическими процедурами. Не закрывая раны наглухо, следует все же и в этих случаях возможно раньше уменьшить зияние раны хотя бы несколькими швами. Это может ускорить заполнение раны грануляциями и улучшить условия для последующего наложения вторичных швов.
В тех случаях, когда дефект ткани в ране очень велик и попытка сомкнуть швами края раны связана со слишком сильным их натяжением, рекомендуются направляющие (ситуационные) швы. Последние имеют вид матрацных швов и проводятся через кожу на некотором расстоянии от края раны. Умеренно натягивая их, придают краям раны правильное положение и частично сближают их. Благодаря этому удается ускорить заживление раны и предупредить образование грубых Рубцовых деформаций век.
Если веко оторвано у наружного или внутренного угла, необходимо возможно раньше пришить прочным матрацным швом оторванный угол хряща века к плотной связке, в норме фиксирующей верхний и нижний хрящи в углах глазной щели (lig. palpebrale laterale или mediale).
Восстановив таким образом правильное положение оторванного века, нужно сшить края кожной раны достаточным количеством швов. При зашивании кожи мы отдаем предпочтение швам из конского волоса. Даже при отрыве очень большой части века оно может прирасти, если швы наложены своевременно и правильно.
Отрыв века у внутреннего угла сопровождается разрывом слезного канальца. При хирургической обработке таких ран следует стремиться сшить концы поврежденного слезного канальца и восстановить его проходимость.
После операции по поводу разрыва или отрыва века возможна эвакуация через 2—3 суток в зависимости от состояния глазного яблока и от общего состояния раненого. Послеоперационные перевязки должны производиться ежедневно или через день опытным офталмохирургом, чтобы избежать вскрытия зашитой раны.
Если после заживления раны века образуются рубцовые деформации его в виде заворота, выворота, колобомы века и др., их следует исправлять с помощью различных пластических операций. До недавнего времени считалось, что такие операции не должны производиться раньше 6 месяцев после ранения. Однако во время Великой Отечественной войны это положение подверглось пересмотру. Опыт советских офталмохирургов показал, что во многих случаях пластические операции после боевых ранений век возможно и целесообразно производить в сроки от 2 до 6 месяцев (ранняя пластика), поскольку к этому времени воспалительный процесс в поврежденных тканях века уже заканчивается. Этому способствуют правильно произведенная хирургическая обработка ран век и вторичные швы, тканевая терапия по В. П. Филатову, а также лечение различными физиотерапевтическими процедурами, которое может быть начато в госпитале армейского района и продолжено в госпиталях фронтового и внутреннего районов.
При инфицированных ранах век с гнойным отделяемым хороший эффект дает повторное облучение ультрафиолетовыми лучами (эритемные дозы), а также УВЧ-терапия. В дальнейшем можно ускорить рассасывание воспалительной инфильтрации в области ранения с помощью парафинотерапии, а также ионофореза и диатермоионофореза с 2% раствором йодистого калия.
При благоприятных условиях фронтовой обстановки ранние пластические операции могут быть производимы в госпиталях фронтового района. Однако в большинстве случаев как ранняя, так и поздняя пластика век производится в госпиталях внутреннего района. В связи с этим мы считаем возможным не приводить здесь описания многочисленных методов пластических операций на веках. Они подробно описаны в руководствах по глазной хирургии и в специальных монографиях (И. Н. Курлов, А. А. Колен, А. Э. Рауэр и Н. М. Михельсон, А. А. Лимберг).
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
В наш век больших технологий и высоких скоростей, к сожалению, нередко случаются моменты, когда человек получает ту или иную травму. В разы сложнее если травмированной частью тела является голова, а, тем более, лицевой её отдел.
Так как лицо человека очень сложная часть тела, хирурги несут большую ответственность за исправление травматических дефектов и деформаций этой области.
Несмотря на то, что повреждения бывают различной степени сложности, мы все же рекомендуем посетить челюстно-лицевого хирурга для исключения вероятности наличия более серьезного повреждения под видом, например, ссадины или гематомы.
Так давайте же разберемся, какие бывают травмы лица.
Ушибы и гематомы лица.
Ушибы являются следствием несильного удара по лицу тупым предметом. При этом повреждается подкожная жировая клетчатка (ПЖК) и мимические мышцы без разрыва кожи. Происходит кровоизлияние и появляется выраженный посттравматический отек тканей, то есть образуется поверхностная или глубокая гематома.
Глубокая гематома – кровь выходит в межтканевое пространство с образованием полости.

Поверхностная гематома – происходит имбибиция (пропитывание) тканей кровью без образования полости. Характер, цвет и время рассасывания гематомы зависят от ее расположения, глубины и размеров повреждения. Исход гематом чаще всего благоприятный, они полностью рассасываются, не оставляя какого-либо следа.

Характер, цвет и время рассасывания гематомы зависят от ее расположения, глубины и размеров повреждения. Исход гематом чаще всего благоприятный, они полностью рассасываются, не оставляя какого-либо следа.
Ушибы, гематомы и ссадины – это наиболее легкие разновидности травмы, но так ли они безобидны?
Чем могут быто опасны гематомы?
Не редко, под гематомой скрывается более серьезное повреждение тканей лица – это перелом. Поэтому большинство травм мягких тканей лица требуют тщательного анализа и внимательного рентгенологического обследования. Для более детального исследования костей лицевого скелета черепа мы используем компьютерный томограф. С его помощью можно выявить даже малозаметные повреждения костных структур и предупредить возможные осложнения.
К сожалению, существуют «народные методы лечения ушибов и гематом», следствием которых появляются осложнения в виде их нагноения. Любые согревающие компрессы, мази, повязки могут только лишь усугубить данную ситуацию.
Все что нужно для предотвращения процесса нагноения это холод, давящая повязка и тщательное обследование у специалиста.

Раны и ссадины на лице отличаются рядом специфических особенностей. Это поверхностное расположение сосудов, наличие мимических мышц, а также близкое расположение важных органов.
Однако, заживление ран в челюстно-лицевой области имеет высокий потенциал регенерации, благодаря усиленному кровоснабжению и хорошей иннервации в зоне лица.
Что можно сделать, чтобы рана на лице зажила как можно быстрее и не оставила после себя неэстетичных рубцов?
Для этого необходима первичная хирургическая обработка (или ПХО) раны, и проводить ее должен квалифицированный специалист в самые ранние сроки после травмы. Это помогает снизить риск развития раневой инфекции, и добиться в дальнейшем формирования максимально эстетичного малозаметного рубца.
Если с момента травмы прошло более 24 часов, рана считается инфицированной, и обеспечить заживление такой раны первичным натяжением, то есть сформировать тонкий малозаметный рубец, становится гораздо проблематичнее.
Особое внимание требуют глубокие раны лица с повреждением слюнных желез и их протоков. При несвоевременной или неправильной обработке таких ран, возможно появление слюнных свищей (слюна выделяется не в полость рта, а наружу). Лечение такого рода осложнений проводится путем пластики свищевого хода.
Раны, проникающие в полость рта, называются сквозными. Их лечение проводится под прикрытием антибактериальной и противовоспалительной терапии, так как они считаются заведомо инфицированными.
Лечение ран лица.
Первичная хирургическая обработка раны проводится под местной анестезией. Она заключается в антисептической обработке раны, удалении инородных частиц с ее поверхности, наложением швов и защитной повязки.
В нашей клинике при работе с ранами любого происхождения используются только атравматичные иглы и прочная, тонкая биосовместимая нить.
Для того, чтобы рубец после ушивания раны остался максимально незаметным, чаще всего мы используем эстетический непрерывный внутрикожный шов. Поскольку вся нить проходит внутри раны, на поверхности кожи не остается дополнительных рубцов от вколов иглы.
Бесшовное соединение неглубокой раны может осуществляться при помощи стрип-системы – узких стерильных полосок с липким слоем на одной стороне. Стрип-система может использоваться как самостоятельно, так и в качестве дополнения к швам.

В нашем Центре стоматологии специалисты всегда готовы оказать помощь в лечении ран лица и ссадин лицевой области.


Фото из личного архива Фомина М.Ю.: пациентка М., 13 лет, получила рвано-резаную рану спинки носа во время игры с домашним питомцем, собакой. Рана нанесена когтями животного. ПХО раны проведена на 3-и сутки после травмы. Пациентка полученным результатом довольна.
Статья составлена хирургом-стоматологом
Фоминой Еленой Александровной
Быстрее всего заживление происходит во влажной среде. Мази и зеленка остались в прошлом. Хотите максимально быстро получить результат? Выполните четыре условия:
УСЛОВИЯ
- Рана должна быть чистой, не содержать посторонних включений, грязи, частиц, нежизнеспособных тканей;
- Рана не должна быть инфицирована;
- Рана не должна оставаться открытой и контактировать с окружающей средой;
- Заживление должно происходить в умеренно влажной среде.
Состояние раны. Она не должна содержать посторонних частиц, грязи, нежизнеспособных тканей. От попавшей грязи, свернувшейся крови и гноя необходимо избавиться, то есть рану необходимо обработать и промыть. Подойдет перекись водорода, физиологический раствор, в крайнем случае – просто чистая вода. Если рана хроническая, плохо заживающая с сухим, плохо отделяемым дном (струпом), необходимо применить специальный гель (Fibrogel Ag или Intrasite gel) в сочетании со вторичной впитывающей повязкой (Allevyn Adhesive, Non Adhesive), либо сочетании с дышащей пленочной повязкой (Opsite FlexiFix, Opsite Flexigrid). Однако, при наличии глубокой хронической раны мы рекомендуем, в первую очередь, обратиться за помощью к специалистам.
Наличие инфекции. Наличие инфекционного процесса в ране негативно сказывается на процессе заживления. Если не принять меры, рана может перейти в хроническую, в результате чего процесс заживления может затянуться на длительный период. Давно доказано, что серебро обладает выраженным антибактериальным действием, благодаря чему, применение серебросодержащих повязок в значительной степени помогает заблокировать рост бактерий и развитие инфекции в ране. При наличии инфекционного процесса необходимо применять повязку с нанокристаллами серебра (Acticoat или Acticoat 7), для профилактики инфекции можно использовать Neofix Fibrotul Ag. Соответствующие повязки здесь.
Закрытие раны. Рану необходимо защищать от воздействия внешней среды и инфицирования. Если рана небольшая, ссадина или царапина, достаточно обработать ее специальным пленочным спреем (Opsite Spray) либо закрыть ее дышащей пленочной повязкой (Opsite FlexiFix, Opsite Flexigrid). Повязка для ран средней величины и глубины должно быть стерильным, не пропускающим влагу и микроорганизмы извне, а также способствовать впитыванию экссудата и отведению излишней влаги (Neofix Post, Opsite Post Op, Opsite Post Op Visible).
Влажная среда. Раньше считалось, что для быстрого заживления раны, она должна быть максимально сухой, однако современный опыт показывает, что для успешного и быстрого заживления раны в ней должна поддерживаться умеренно влажная среда. Во влажной среде наиболее активны ферменты, факторы роста и более активен рост и размножение клеток, однако излишнюю влагу необходимо выводить. Оптимальная влажность в ране поддерживается дышащими пластырями (Neofix Post, Opsite Post Op, Opsite Post Op Visible), когда экссудата немного, или губчатыми повязками, когда выделения обильны (Allevyn Adhesive, Non Adhesive).
ЧТО ДЕЛАТЬ?
Оценить рану. Большие, глубокие, укушенные, скальпированные, рваные раны и раны с сильным кровотечением нуждаются в квалифицированной медицинской помощи, заниматься самолечением в данном случае опасно.
Если рана небольшая, то необходимо произвести следующие действия:
СВЕДЕНИЕ КРАЕВ РАНЫ
Для дополнительного скрепления краев ушитой раны, а также для сведения краев резанной раны, после ее обработки, можно воспользоваться пластырными полосками LEUKOSTRIP. Они надежно фиксируют края раны, пропускают воздух, при этом отводят избыточную влагу.
ПОВЕРХНОСТНЫЕ РАНЫ, ОБШИРНЫЕ ССАДИНЫ
Для обеспечения заживления поверхностной раны, в качестве первичного покрытия раны, используются не прилипающие сетчатые повязки, содержащие в своем составе парафин (Jelonet). Если существует риск инфицирования раны, а также для профилактики инфекционных осложнений, можно применить, в качестве первичного покрытия раны, сетчатую повязку, содержащую в своем составе мягкий парафин и антисептик (Bactigras). Для удаления излишков жидкости (экссудата), поверх сетчатой повязки накладывается абсорбирующий вторичный слой – губчатая повязка (Allevyn Adhesive, Allevyn Non Adhesive). Фиксацию можно осуществить с помощью пленочной дышащей повязки (Opsite Flexifix, Opsite Flexigrid).
РАНЫ НА ЛИЦЕ
Раны на лице требуют особого подхода, в виду того, что заживление раны должно привести к минимальному косметическому дефекту. Для дополнительного сведения краев раны если рана ушитая, либо как первичную повязку, можно использовать специальные пластырные полоски – стрипы (Leukostrip). В ассортименте ведущих производителей пластырей есть большое количество моделируемых повязок (режутся под размер), с помощью которых можно аккуратно закрыть рану. Если после заживления образовался рубец, можно воспользоваться специальной силиконовой повязкой, которая создана для уменьшения и устранения рубцов и шрамов (Cica-Care). Купить силиконовый пластырь Cica-Care можно здесь.
ПОСЛЕОПЕРАЦИОННЫЕ РАНЫ
Послеоперационные раны рекомендуем закрывать специализированными повязками. Структура повязки обеспечивает благоприятную среду для заживления и ее безболезненную смену при перевязке. Благодаря внутреннему слою, повязка надежно фиксируется на коже, однако в последующем, она легко и безболезненно удаляется. Средний, впитывающий слой, состоящий из вискозы или вспененного полиуретана, обеспечивает быстрое и надежное удаление экссудата. Внешний пленочный или нетканный слой обеспечивает быстрое и постоянное испарение избыточной влаги. Среди повязок на нетканной основе рекомендуем применение Neofix Post и Primapore. Среди повязок на пленочной основе себя отлично зарекомендовали Opsite Post Op и Opsite Post Op Visible.
ГНОЙНЫЕ РАНЫ
Наличие гноя в ране говорит о том, что начался инфекционный процесс. Лечение гнойных ран, особенно обширных и глубоких, требует квалифицированной медицинской помощи и комплексного подхода. Для такого случая, мы можем порекомендовать следующие повязки: - Для очистки раны с сухим, плохо отделяемым дном (струпом), либо при наличии плотной фибриновой пленки на дне раны, очень хорошо зарекомендовал себя гидрогель (Intrasite Gel). Его необходимо нанести на поверхность раны, после чего сверху закрыть вторичной пленочной, либо губчатой повязкой. Через 48 часов рану требуется промыть и очистить. - Для лечения гнойных ран отлично зарекомендовали себя повязки с нанокристаллами серебра (Acticoat и Acticoat 7). Серебро, выступающее в роли антисептика, высвобождается постепенно, обеспечивая длительный и постоянный эффект. Повязку Acticoat можно оставлять на ране до 3-х суток, Acticoat 7 до семи суток. Данные повязки являются первичными, после наложения на рану, их необходимо закрыть вторичной впитывающей повязкой. Перед применением серебросодержащие повязки необходимо смочить дистиллированной водой либо водой для инъекций.
Читайте также:

