Что делать если от жары чешутся руки
Обновлено: 27.04.2024
И.М. Корсунская 1 , Е.В. Дворянкова 1 , К.Т. Плиева 1 , О.О. Мельниченко 1 , 2 , С.В. Панюкова 1 , 2
1 Центр теоретических проблем физикохимической фармакологии
2 Московский научнопрактический центр дерматовенерологии и косметологии
В статье рассмотрены вопросы патогенеза кожного зуда, возможные психоэмоциональные проблемы и соматические триггеры зуда. Описаны преимущества антигистаминных препаратов второго поколения, в частности цетиризина: помимо блокады H1-гистаминовых рецепторов препарат тормозит миграцию эозинофилов в очаге воспаления, подавляет кожный ответ на тромбоцит-активирующий фактор. Приведены результаты собственных исследований, показывающие эффективность цетиризина при дерматологических заболеваниях. А именно: максимальное снижение интенсивности зуда уже через 3 часа после применения в течение первых пяти дней терапии.
Кожа составляет около 15% от общей массы тела человека и является самым большим органом. Наиболее важная ее функция - защитная.
Состояние кожного покрова оказывает существенное влияние на самооценку человека и формирование межличностных отношений. Кожный зуд - неприятное субъективное ощущение, которое вызывает желание почесаться. Этот симптом в подавляющем большинстве случаев вызывает дискомфорт, психоэмоциональное напряжение и истощение. Кроме того, в результате расчесывания нарушается целостность кожного покрова. Следует отметить, что, несмотря на высокую распространенность симптома, он недостаточно изучен в связи с трудностями его адекватной оценки и отсутствием моделей для исследования.
Соматические триггеры зуда
Генерализованный зуд, возникающий без сопутствующих проявлений на коже, может быть обусловлен разными причинами - от ксероза кожи до эндокринологических патологий или карциномы. Именно поэтому в клинической практике не следует пренебрегать оценкой этого важного прогностического симптома.
К относительно доброкачественным этиологическим факторам относятся лекарственные аллергические реакции, сухость кожи, чесотка и первичные дерматологические заболевания. Чаще всего кожный зуд наблюдается при сухой коже. У пациентов старшего возраста он отмечается в 10-50% случаев [1]. Генерализованный зуд встречается у 13% пациентов с хронической почечной недостаточностью и у 70-90% находящихся на гемодиализе [2]. Заболевания печени, сопровождающиеся холестазом (первичный билиарный цирроз печени, холестаз, вызванный приемом пероральных контрацептивов, внутрипеченочный холестаз при беременности и др.), также часто становятся причиной кожного зуда [2].
Среди гематологических заболеваний, вызывающих зуд, можно назвать полицитемию, железодефицитные анемии, эндокринных - тиреотоксикоз и сахарный диабет [3].
Кожный зуд - частое клиническое проявление СПИДа и связанных с ним саркомы Капоши, оппортунистических инфекций. Так, зуд с высыпаниями на коже или без таковых наблюдается у 84% больных СПИДом, у 35,5% пациентов с саркомой Капоши, развившейся на фоне СПИДа. Ассоциированные со СПИДом оппортунистические инфекции сопровождаются зудом в 100% случаев [4].
Установлено, что кожный зуд может появиться при злокачественных заболеваниях. Например, при ходжкинской лимфоме зуд отмечается у 10-25% больных, характеризуется большой интенсивностью и ограниченной локализацией, чаще на нижней части ног. В некоторых случаях указанный симптом предшествует диагностике лимфомы и может служить показателем менее благоприятного прогноза заболевания, чем лихорадка или снижение массы тела [4]. Аденокарциномы и плоскоклеточный рак различных органов (желудка, поджелудочной железы, легких, толстой кишки, головного мозга, молочной железы, простаты) сопровождаются зудом на более обширных участках кожного покрова: на ногах, верхней части туловища и разгибательных поверхностях верхних конечностей. При этом наблюдается прямая зависимость между наличием зуда и активностью/рецидивом онкологического заболевания [4].
Вторичный зуд кожи, как правило, связан с приемом лекарственных препаратов, таких как производные опия (кокаин, морфин, буторфанол), фенотиазины, толбутамид, эритромицин, анаболические гормоны, эстрогены, прогестины, тестостерон, аспирин, хинидин и другие противомалярийные препараты, биопрепараты (моноклональные антитела), витамин B. Кроме того, известно, что зуд может быть субклиническим проявлением гиперчувствительности к любому лекарственному средству [5].
Поскольку зуд наблюдается не только при дерматологических патологиях, целесообразно проводить тщательное обследование пациента (рис. 1) и лечить пациентов с учетом выявленной патологии.
Рис. 1.Алгоритм диагностики кожного зуда
Механизмы развития и купирования зуда
Гипотезы механизмов развития зуда были сформулированы на основании исследования патофизиологии боли, поскольку боль и зуд объединяют общие молекулярные и нейрофизиологические механизмы.
Ощущение как зуда, так и боли является результатом активации сети свободных нервных окончаний в дермально-эпидермальной зоне. Пусковой механизм - влияние внутренних или внешних термических, механических, химических раздражителей или электростимуляция. Раздражение кожного нерва может быть опосредовано несколькими биологическими агентами, включая гистамин, вазоактивные пептиды, энкефалины, вещество Р, простагландины.
Считается, что иные, неанатомические факторы, такие как психоэмоциональный стресс, индивидуальное субъективное восприятие, наличие и интенсивность других ощущений и/или отвлекающих факторов, оказывают существенное влияние на степень чувствительности зуда на различных участках кожи.
Нервный импульс, который вызывает появление ощущения зуда, возникшего под воздействием какого-либо из перечисленных факторов, передается по той же нейронной связи, что и болевые импульсы: от периферических нервных окончаний в дорсальные рога спинного мозга, через переднюю комиссуру, по спиноталамическому тракту к контралатеральному ламинарному ядру таламуса. Предполагают, что таламокортикальный тракт третичных нейронов выступает в качестве «реле» для передачи импульса посредством интеграции ретикулярной активирующей системы таламуса в нескольких областях головного мозга. В ответ возникает желание расчесывать кожу, которое формируется в кортикоталамическом центре и реализуется в виде спинномозгового рефлекса. После почесывания кожный зуд вновь возникает спустя 15-25 минут. Однако в ряде случаев, особенно у пациентов с хроническими дерматозами, ощущение зуда после расчесывания не прекращается, что приводит к экскориации.
Несмотря на то что в настоящее время известно много этиологических и патогенетических факторов, способствующих возникновению зуда, их изучение продолжается и открываются все новые механизмы его развития.
Механизм, посредством которого зуд купируется при расчесывании, достоверно не установлен. Возможно, во время расчесывания формируются сенсорные импульсы, прерывающие нервную дугу, ответственную за возникновение ощущения.
Кроме расчесывания уменьшить зуд помогают вибрации, уколы в зудящую область, воздействие тепла, холода, ультрафиолетового излучения [3].
Фармакотерапия поллинозов состоит в использовании фармакологических средств, направленных на устранение основных симптомов ринита, конъюнктивита, бронхиальной астмы. В фармакотерапии АР в свою очередь используют следующие группы лекарственных препаратов: антигистаминные препараты (обратные агонисты Н1-рецепторов), глюкокортикостероиды, стабилизаторы мембран тучных клеток (кромоны), сосудосуживающие препараты (деконгестанты), реже - антихолинергические средства, антилейкотриеновые препараты, моноклональные антиIgЕ-антитела (табл. 2).
Лечение
Терапевтические методы лечения должны быть направлены прежде всего на устранение патогенетических факторов.
Пациентам показаны седативные препараты (особенно при интенсивном хроническом зуде), эмоленты (для уменьшения сухости кожи, являющейся как причиной, так и следствием зуда), топические отвлекающие средства (холодные примочки, ментол-содержащие средства и пр.), антигистаминные препараты, которые в подавляющем большинстве случаев являются препаратами первой линии.
Существуют два поколения антигистаминных препаратов: седативные (Супрастин, Тавегил, Диазолин, Димедрол, Фенкарол, Фенистил) и неседативные/слабо седативные (цетиризин, левоцетиризин, лоратадин, дезлоратадин, фексофенадин, эбастин, рупатадин).
Важно отметить, что, несмотря на необходимость приема седативных препаратов, антигистаминные препараты первого поколения (обладающие помимо антигистаминного седативным эффектом) лучше не использовать. Во-первых, сон при их применении нефизиологичный (препараты угнетают фазу быстрого сна). Во-вторых, множественные побочные эффекты, характерные для этой группы лекарственных средств, ограничивают возможность их применения у большой группы пациентов с сопутствующими заболеваниями. Поэтому в качестве седативных препаратов лучше использовать транквилизаторы, а при выборе антигистаминных препаратов предпочтение следует отдавать блокаторам второго поколения.
Особое место среди них занимает цетиризин.
Цетиризин
Цетиризин тормозит гистаминопосредованную раннюю фазу аллергической реакции, предотвращает различные физиологические и патофизиологические эффекты гистамина, такие как расширение и повышенная проницаемость капилляров (развитие отека, крапивницы, покраснение), стимулирование чувствительных нервных окончаний (зуд, боль) и сокращение гладких мышц органов дыхания и желудочно-кишечного тракта.
На поздней стадии аллергической реакции цетиризин не только ингибирует выделение гистамина, но и миграцию эозинофилов и других клеток, ослабляя таким образом позднюю аллергическую реакцию. Снижает экспрессию молекул адгезии, таких как молекула межклеточной адгезии 1-го типа (intercellular adhesion molecule-1 - ICAM-1) и молекула адгезии сосудистого эндотелия 1-го типа (vascular cellular adhesion molecule-1 - VCAM-1), которые являются маркерами аллергического воспаления.
Для цетиризина характерен низкий объем распределения по сравнению с другими антигистаминными препаратами - 0,5 л/кг. Это обеспечивает более высокие концентрации вещества во внеклеточном пространстве, где и находятся Н1-гистаминовые рецепторы. Таким образом обеспечиваются их полная занятость и наивысший противогистаминный эффект [11]. Еще одной особенностью препарата является высокая способность проникновения в кожу. Через 24 часа после приема однократной дозы цетиризина концентрация в коже оказывается равной или даже несколько превышает концентрацию в крови. Преимуществом цетиризина является стероид-спаринговый эффект: при одновременном назначении цетиризина и ингаляционных глюкокортикостероидов у больных бронхиальной астмой доза последних может быть снижена или не повышаться, несмотря на контакт с аллергеном.
Среди цетиризинов особое место занимает Цетрин. В исследовании Е.Е. Некрасовой и соавт. у пациентов с хронической крапивницей Цетрин показал наиболее высокую эффективность среди других дженериков цетиризина и лучшие результаты с точки зрения фармакоэкономики [12].
Опыт применения
Под нашим наблюдением находилось 75 пациентов в возрасте от 18 до 76 лет (34 мужчины и 41 женщина) с диагнозами «атопический дерматит», «аллергический дерматит», «хроническая экзема в стадии обострения», «красный плоский лишай», «токсидермия» (рис. 2).
Рис. 2. Распределение больных по нозологиям
Все больные получали топическую и системную терапию, включавшую антигистаминный препарат Цетрин (цетиризин) в дозе 10 мг один раз в сутки на ночь. Длительность терапии - от 14 до 21 дня в зависимости от диагноза. Эффективность купирования зуда пациенты оценивали по балльной системе: 0 баллов - отсутствие зуда, 1 балл - слабый зуд (присутствует, но не беспокоит), 2 балла - умеренный (беспокоит, но не мешает ежедневной активности и/или сну), 3 балла - тяжелый/интенсивный зуд (беспокоит и мешает ежедневной активности и/или сну).
Максимальное снижение интенсивности зуда наблюдалось уже через 3 часа от приема препарата в первые пять суток (рис. 3).
Рис. 3. Средняя субъективная оценка интенсивности зуда после применения препарата
В дальнейшем уменьшение зуда или его отсутствие отмечалось к 10-му дню терапии с одновременным уменьшением клинических проявлений заболеваний (рис. 4).
Рис. 4. Динамика клинических проявлений
Полученные результаты демонстрируют высокую эффективность Цетрина (цетиризина) в терапии хронических и острых дерматозов. Цетрин (цетиризин) отличается выраженным противозудным эффектом, а также уменьшает другие клинические проявления аллергодерматозов (инфильтрацию, эритему). Кроме того, в качестве симптоматической терапии препарат может применяться и при соматических заболеваниях.

Несмотря на существование термина «аллергия на солнце», солнечные лучи сами по себе не являются аллергенами. Наоборот, солнечный свет в безопасных количествах обладает благотворным влиянием на организм человека — повышает настроение, способствует усвоению витамина D, стимулирует иммунитет. Лишь при взаимодействии ультрафиолетовой составляющей солнечного света с каким-либо веществом, находящимся на коже или в коже, появляются соединения с антигенными свойствами. Именно эти соединения, а не солнечные лучи, вызывают симптомы аллергии на солнце. Врачи называют такое заболевание «фотодерматит».
Как правило, фотодерматит может возникнуть в период, когда человек подвергается значительному воздействию солнца, проводя много времени на открытом воздухе, то есть весной и летом. Но можно спровоцировать это заболевание и зимой: ведь некоторые начинают подготовку к пляжному сезону заранее, посещая солярий, а кто-то в холодное время года отправляется за дополнительным солнцем на юг или в тропические страны. Поэтому аллергия на солнце для многих стала круглогодичным заболеванием.
Почему возникают симптомы аллергии на солнце
Появлению фотодерматита способствуют внутренние и внешние причины.
К внутренним причинам можно отнести хронические заболевания печени и надпочечников, некоторые нарушения обмена веществ, сбои в работе иммунной системы. Следует также отметить склонность к фотодерматиту людей со светлой кожей и детей.
Внешние причины — это влияние на организм веществ, которые можно разделить на три большие группы:
- Фурокумарины — особые вещества, выделяемые такими растениями, как борщевик, пастернак, ясенец, петрушка, укроп, зверобой, и способные вызвать аллергию. Аллергизирующим действием обладают и масло бергамота, лаванды, мускуса, сандала.
- Компоненты косметических средств — эозин, парааминобензойная кислота, ретиноиды, борная и салициловая кислоты, фенол, ртутные соединения.
- Лекарственные препараты — сульфаниламиды, барбитураты, аминазин, некоторые антибиотики (доксициклин, тетрациклин), некоторые сердечно-сосудистые средства (амиодарон, тразикор), цитостатики, оральные контрацептивы, некоторые нестероидные противовоспалительные препараты (индометацин, кетопрофен, напроксен, мелоксикам, диклофенак, лорноксикам), причем как в виде таблеток, так и в виде мазей, кремов и гелей.
Также спровоцировать фотодерматит могут косметический пилинг, татуаж или татуировки, даже временные.
Симптомы аллергии на солнце: варианты проявления
В течение суток или несколько позднее после пребывания на солнце начинают беспокоить болезненность и зуд кожных покровов. Затем на коже появляются участки покраснения, сыпь в виде пятен, узелков, пластинок, пузырей, местами сливающаяся в бляшки. Нередко отмечается ухудшение общего состояния. Чаще всего сыпь возникает на лице, реже — на теле и конечностях. Высыпания на лице могут сопровождаться конъюнктивитом, трещинами в уголках рта (хейлит). После уменьшения острых симптомов отмечается шелушение кожи. При повторном солнечном облучении заболевание вновь может обостриться.
Важно отличать фотодерматит от обыкновенного солнечного ожога. Он также сопровождается болевыми ощущениями на фоне покраснения кожи, а при тяжелых формах могут возникнуть волдыри. Но сыпь и сильный зуд, характерные для фотодерматита, при солнечном ожоге не беспокоят.
Рекомендации и лечение
При первых симптомах аллергии на солнце необходимо обратиться к врачу и строго следовать его предписаниям.
Самая первая рекомендация врача при любой аллергии — исключить или уменьшить контакт с аллергеном.
- Избегайте прямых солнечных лучей, находитесь в тени, под тентом.
- Откажитесь от посещения солярия.
- Пользуйтесь УФ-защитными средствами, нанося их на тело за 20 минут до выхода на улицу.
- Не забывайте о головных уборах с полями или козырьками и одежде с длинными рукавами.
- После купания в открытых водоемах промокайте кожу, но не вытирайте ее. Так вы сохраните слой солнцезащитного средства.
- Сведите к минимуму использование декоративной косметики, кремов, духов и др.
- Внимательно изучайте инструкции к лекарственным средствам — препараты не должны содержать вещества, которые могут спровоцировать фотодерматит. Заранее обсудите со своим лечащим врачом варианты замены лекарств при симптомах аллергии на солнце.
- Избегайте контакта с растениями, содержащими фурокумарины.
- Увеличьте потребление свежих овощей, фруктов и ягод, они способствуют восстановлению поврежденных кожных покровов благодаря наличию антиоксидантов и витаминов группы B.
Как устранить симптомы аллергии на солнце
Для снятия симптомов аллергии врач может назначить антигистаминные препараты (например, Цетрин ® ). В дальнейшем эти препараты желательно держать под рукой: к сожалению, аллергическая реакция на солнце может повторяться.
Для лечения местных проявлений на коже врач может порекомендовать холодные примочки, а также наружные мази или кремы, содержащие глюкокортикостероиды.
Если причина фотодерматита внутренняя, обязательно лечат заболевание, спровоцировавшее аллергию на солнце.
Соблюдение этих рекомендаций и выполнение назначений врача поможет вам значительно уменьшить появление симптомов аллергии на солнце или вовсе избавиться от проявлений фотодерматита.

Зуд кожи – это проявление аллергической реакции на УФ-лучи, которые сами по себе не являются аллергеном, однако, провоцируют ряд реакций, приводящих к аллергии.
Причины зуда после солнца
Главная причина – воздействие ультрафиолетовых лучей. При прогревании кожи происходит выработка большого количества гистамина.
Гистамин провоцирует зуд и высыпания. А при выбросе ацетилхолина -> расширение кровеносных сосудов - > покраснение, клеточный отек и формирование пузырьковых высыпаний.
Необходимо быть предельно внимательным к данному состоянию и быстро его купировать, т.к. может развиться полная непереносимость солнца.
Доступны бесплатные онлайн консультации ведущих косметологов Российского представительства DermaQuest / Circadia.
Основные причины , почему возникает зуд кожи на солнце:
- Нехватка выработки меланина;
- Очень светлая кожа (альбиносы и I фототип кожи);
- Резкая смена климата;
- Индивидуальная реакция в виде непереносимости.
Выявлены также провоцирующие факторы, которые необходимо исключить в первую очередь при первичном возникновении реакции зуда на солнце.

Провоцирующие факторы:
- Дополнительные аллергены: пыльца растений, эфирные масла, духи и косметические средства
- Внутренние болезни: печени, ЖКТ, обменные и эндокринные нарушения
- Гиповитаминоз
- Прием лекарственных препаратов и проч.
Если возникновение зуда на солнце не связано ни с одной из вышеперечисленных причин, то необходимо проводить дифференциальную диагностику с другими состояниями. Необходимо для корректного назначения терапии.
Почему еще может возникнуть зуд на солнце
- При обычном и смуглом цвете кожи причиной зуда может быть солнечный ожог 1 степени. Характерное отличие – выраженное покраснение и отек кожи.
- Аллергическая реакция на солнцезащитные средства. Возникает при применении кремов на основе химических фотофильтров.
- Нарушенный барьер кожи – например пребывание на пляже после процедуры пилинга.
- Инфекции кожи: чесотка или грибок. После солнечных ванн резкое обострение заболевания, проявляющегося зудом.
Что делать, если появился зуд после солнечных ванн
- Быстро одеться и уйти в помещение, т.е. максимально укрыться от главного провоцирующего фактора.
- Принять прохладный душ без каких-либо средств и аккуратно промокнуть кожу полотенцем. Не тереть!
- Принять антигистаминный препарат.
- На кожу без рекомендации врача стараться ничего не наносить. Для облегчения зуда и до визита к врачу можно нанести Пантенол.
- Обратиться за медицинской помощью.
При появлении волдырей и ухудшении общего состояния – срочно обратиться к врачу!
Профилактика появления зуда после солнца
1. Избегать прямого воздействия УФ-лучей и пребывать на улице в период до 11-00 и после 16-00 (часы наименьшей солнечной активности).
2. Постепенно увеличивать продолжительность пребывания на улице. Начинать с 20-ти минут, постепенно доводя до 1,5 часов.
3. После купания в море быстро смыть соленую воду и оставаться в тени. Врачи доказали, что соленая вода вызывает усиление зуда кожи.
4. Придерживаться антигистаминной (гипоаллергенной) диеты.
5. Обязательно использовать солнцезащитный крем на основе физических фотофильтров.
Физические фотофильтры – оксид цинка и диоксид титана.

Преимущества:
- Гипоаллергенны (в отличие от прочих);
- Не проникают в кожу;
- Создают полноценную защиту от всех видов УФ-лучей.
Пример:
Крем минеральный SPF 30 с Цинком DermaQuest – универсальный солнцезащитный крем на основе микронизированного оксида цинка. Защита от УФО, Синего света («Блю Лайт») и Инфракрасного излучения. Разрешено к использованию маленьким детям, беременным, для чувствительной кожи, после пилингов и агрессивных профессиональных процедур.
Зуд на руках возникает из-за долгого пребывания на морозе без перчаток, интенсивного воздействия ультрафиолета, укусов мелких насекомых и по ряду других причин. Может быть признаком экземы, вегето-сосудистой дистонии, чесотки, аллергических реакций и других заболеваний. Для лечения зуда на руках обратитесь к дерматологу.
Причины зуда на руках
Все причины делятся на естественные и патологические. К естественным относятся:
укусы мелких насекомых;
- обморожение, долгое пребывание на морозе или в помещении с сухим воздухом;
- использование неподходящего мыла;
- пренебрежение правилами личной гигиены;
- интенсивное воздействие открытых солнечных лучей.
К патологическим причинам зуда на руках относят:
- аллергические реакции, особенно если пациент трогал аллерген руками;
- вегето-сосудистую дистонию;
- чесоточного клеща;
- гипергидроз;
- разнообразные грибковые поражения;
- псориаз;
- другие заболевания.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Июня 2022 года
Содержание статьи
Методы диагностики
Чтобы установить точную причину зуда, врач внимательно осматривает кожные покровы, спрашивает пациента о жалобах, задаёт дополнительные вопросы. При необходимости направляет на дополнительные исследования — например, на аллергологический тест, дерматологический соскоб и другие. В сети клиник ЦМРТ применяют эффективные методы диагностики, в числе которых:

МРТ (магнитно-резонансная томография)

УЗИ (ультразвуковое исследование)

Дуплексное сканирование

Компьютерная топография позвоночника Diers

Чек-ап (комплексное обследование организма)

КТ (компьютерная томография)
К какому врачу обратиться
При первом проявлении симптома запишитесь на консультацию к дерматологу. Если причина в кожных заболеваниях, врач поставит диагноз и назначит лечение. Если нет — направит к соответствующему узкому специалисту: например, к аллергологу.

Ключкина Екатерина Николаевна

Хачатрян Игорь Самвелович

Шехбулатов Арслан Висрадиевич

Тремаскин Аркадий Федорович

Ефремов Михаил Михайлович

Шантырь Виктор Викторович

Шайдулин Роман Вадимович

Саргсян Арцрун Оганесович

Ливанов Александр Владимирович

Соловьев Игорь Валерьевич

Кученков Александр Викторович

Барктабасов Самат Тургунбекович

Яровский Ярослав Иванович

Славин Дмитрий Вячеславович

Громов Алексей Вячеславович
Как лечить зуд на руках
Чтобы избавиться от неприятных ощущений, нужно устранить основную причину симптома. Заболевания лечат лекарственными средствами в виде таблеток, мазей, спреев. Например, при чесотке поражённые участки мажут мазью, обрабатывают все тело специальным спреем, тщательно убирают дом, кипятят ткани. В сети клиник ЦМРТ терапию подбирают индивидуально, в зависимости от диагноза и состояния пациента. Используют эффективные методы лечения:
Мануальная терапия
Внутримышечные инъекции
Внутривенные инъекции
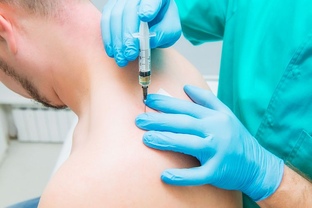
Инъекционные блокады
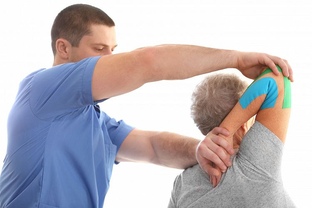
Кинезиотейпирование
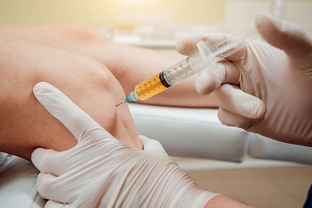
Внутрисуставные уколы, инъекции
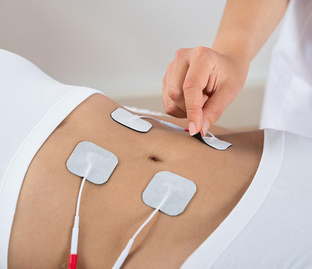
Физиотерапия
Лечебный массаж
Изготовление индивидуальных ортопедических стелек Формтотикс
Рефлексотерапия
Озонотерапия
Плазмотерапия
SVF-терапия суставов

Комплексная реабилитация на многофункциональном тренажере Aidflex MFTR

Лечебная физкультура (ЛФК)

Внутривенное лазерное облучение крови
Внутритканевая электростимуляция

Ударно-волновая терапия (УВТ)
Последствия
Осложнения симптома зависят от его причины. Например, сильная аллергическая реакция может привести к отёку Квинке, чесотка — к сильному дискомфорту и расчёсам.
Профилактика
- Соблюдайте правила личной гигиены;
- используйте подходящее мыло и средства ухода за кожей рук;
- если долго работаете под солнцем, используйте защитные крема;
- избегайте обморожения, долгого пребывания в помещениях с сухим воздухом;
- старайтесь не контактировать с людьми, страдающими от кожных заболеваний.
Обращайтесь к врачу при первых симптомах болезни — это поможет быстрее вылечить её и избежать серьёзных осложнений.
Статью проверил

Публикуем только проверенную информацию
Размещенные на сайте материалы написаны авторами с медицинским образованием и специалистами компании ЦМРТ
Зуд в ногах — болезненно-щекочущее раздражение кожи нижних конечностей, выражается в потребности почесать или растереть некоторый участок на ноге. Возникает по разным причинам, чаще вызывается раздражением нервных окончаний под действием химических веществ, бактерий, паразитов или может быть симптомом болезней кожи, реже самостоятельной патологией. Диагностику, лечение и профилактику причин зуда в ногах проводит врач-дерматолог.
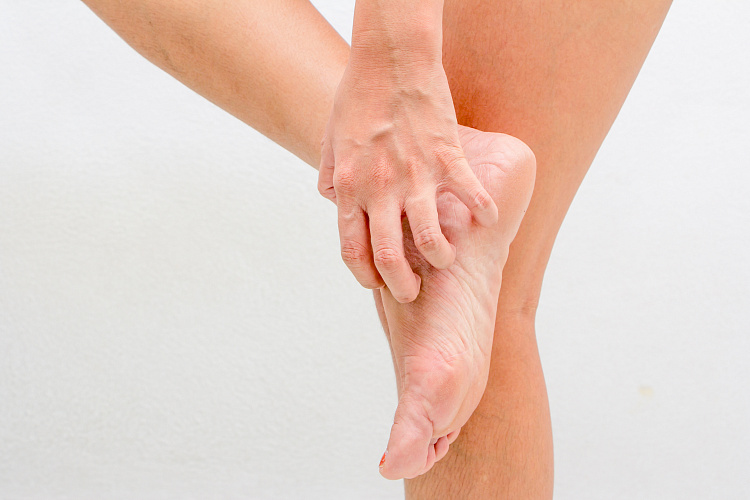
Причины зуда в ногах
Необходимо отличать физиологический кожный зуд от патологического. В первом случае это следствие ползания и укусов насекомых, попадания на кожу раздражающих веществ, контакта с некоторыми растениями, раздражения после бритья или трения, повреждения кожи колючками, нерегулярного проведения гигиенических процедур, пищевой аллергии, приема некоторых лекарственных препаратов.
Жалобы, что чешутся ноги, сопровождают заболевания кожи, общие патологии, особые состояния организма. Наиболее распространенными причинами зуда в ногах считаются:
- кожные и грибковые болезни. Проявления высыпаний, зуда характерно при мокнущем лишае, контактном дерматите, себореи, экземе, псориазе;
- системные процессы. Неприятное ощущения жжения, раздражения кожи нижних конечностей вызывают злокачественные опухоли, заболевания печени, почечная недостаточность, сахарный диабет, эндокринологические нарушения;
- неврологические и психические расстройства. Кроме зуда в ногах человека беспокоят ощущения покалывания, онемения нижних конечностей, иллюзия ползания мурашек;
- дерматиты. Сюда относят различные заболевания кожи воспалительного характера: атопический, контактный, аллергический, медикаментозный;
- снижение иммунитета.
К появлению кожного зуда в ногах предрасполагает повышенная сухость кожи, ношение синтетических вещей, употребление острой пищи, растяжение соединительнотканных волокон кожи при беременности, ожирении. Симптомы зуда в ногах могут быть следствием травм нижних конечностей, ожогов, обморожений, реакцией на изменение температурного режима. Сильно чешутся ноги в период заживления ран, повреждений кожи.
Читайте также:

