Что делать если кровь под кожей запеклась кровь
Обновлено: 24.04.2024
Кровоизлияние вокруг глаз — расстройство органа зрительной системы с повреждением сосудов глаза и образованием полости, заполненной кровью. Кровотечения происходят в ткань сетчатки, стекловидное тело, переднюю камеру глаза, под конъюнктиву. Возникает из-за ранения, тупой травмы глазного яблока, удара головой, внедрения инородного тела. Может быть следствием широкого круга заболеваний глаз, кожи, сосудов, крови, нервной системы, эндокринной железы.

Причины кровоизлияния вокруг глаз
В 15-18% всех случаев кровоизлияние вокруг глаз связано с нарушением целостности сосудов зрительного органа вследствие механического повреждения, травмы глаза, контузии, ожога, попадания инородного тела, тяжелого удара в голову, тряски, особенно у новорожденных детей. В других случаях, гематома в глазу — информативный признак таких патологий, как:
- инсулиновая недостаточность;
- серповидно-клеточная анемия;
- артериальная гипертензия;
- повышенное внутричерепное давление;
- аутоиммунные расстройства;
- онкология;
- врожденные пороки развития сетчатки;
- неоваскуляризация — аномальное разрастание сосудов;
- почечная недостаточность;
- ВИЧ-инфекция;
- халязион — воспаление века вокруг мейбомиевой железы;
- ячмень;
- кожные заболевания;
- нарушение свертываемости крови.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Июня 2022 года
Содержание статьи
Типы кровоизлияния вокруг глаз
Внешне определяют множество красных точек или сегментарное покраснение ярко-красного цвета. В зависимости от механизма возникновения, степени тяжести повреждения наблюдаются другие симптомы: помутнение, дискомфорт или болезненные ощущения, светобоязнь, “мушки” перед глазами, черные или красные появившиеся тени.
Классификацию кровоизлияния вокруг глаз проводят с учетом локализации разрыва сосуда на следующие типы:
- субконъюнктивальное кровотечение или гипосфагма — кровь просачивается в полость между склерой и конъюнктивой. В начале кровоизлияния имеют красный окрас, позже распространяются и становятся желтыми, синими, зелеными, выглядят, как синяк на глазу. Это безболезненное и безвредное состояние, чаще проходит без лечения в течение 10-14 дней;
- гифема — кровь определяется в передней камере глаза между роговицей и радужкой в результате травмы, разрыва сосудов, заболевания глаз. Характерно снижение остроты зрения, болезненная чувствительность к свету, появление “пелены”, “мушек” перед глазами, частичная или полная утрата зрения;
- кровоизлияние в стекловидное тела — наблюдается скопление крови и кровяных сгустков в областях вокруг и внутри стекловидного тела. Возникает, как осложнение сахарного диабета, из-за отслоения стекловидного тела, разрыва или надрыва сетчатки. Симптомы включают в себя появление в поле зрения летающих мушек, нечеткое зрение;
- интравитреальное кровоизлияние или гемофтальм — кровью заполняется полость стекловидного тела. Проявляется плавающим черным или красным помутнением перед глазами, туманом, снижением остроты зрения, болевым синдромом.
Методы диагностики
Распознавание кровоизлияния в глаз, степени тяжести повреждений, механизма возникновения производит врач-офтальмолог с учетом истории болезни, внешних признаков и жалоб пациента, дополнительных лабораторно-инструментальных методов исследования. При первичном обращении проводят осмотр структуры глаза с помощью биомикроскопии, офтальмоскопии, специального осветителя — диафаноскопа. Оценивают возможность глаза видеть на различные расстояния, измеряют внутричерепное давление.
С целью визуализировать воспалительные и дегенеративные изменения анатомических структур глаза, аномалии развития, последствия травм, опухоли по показаниям назначают:
- обзорную рентгенографию орбиты в двух проекциях;
- ангиографию сетчатки;
- ультразвуковую биометрию глаза;
- электрофизиологическое исследование зрительного анализатора;
- рентгенографию и компьютерную томографию черепа.
Дополнительно исследуют внутренние органы и системы, которые могла стать причиной кровоизлияния вокруг глаза. Может понадобиться консультация других узкопрофильных специалистов, как нейрохирурга, травматолога, эндокринолога, отоларинголога, невролога.
К какому врачу обратиться
Если не можете предположить возможную причину симптома, обратитесь к терапевту. Он осмотрит вас и соберет анамнез, изучит амбулаторную карту, направит на дополнительное обследование и поставит диагноз. Если не сможет поставить точный диагноз, направит к соответствующему узкому врачу: например, к травматологу, дерматологу, онкологу.
Лечение кровоизлияния вокруг глаз
Курс лечения в каждом конкретном случае определяется причиной возникновения кровоизлияния вокруг глаза. Легкие механические повреждения, заболевания глаз на ранней стадии, как правило, лечатся консервативным способом:
- назначают покой;
- применяют антисептические или антибактериальные препараты в виде капель или мазей;
- извлекают посторонний предмет;
- промывают конъюнктивальную полость;
- накладывают защитную бинокулярную повязку;
- применяют анальгетики при необходимости избавиться от боли, сосудоукрепляющие и кровоостанавливающие лекарства, кортикостероиды;
- назначают аутогемотерапию — внутримышечное введение собственной крови для стимуляции иммунитета;
- используют лекарственный электро- и фонофорез, магнитотерапию.
Хирургическое вмешательство, лазерную коррекцию осуществляют при невозможности вылечить заболевание методами консервативной терапии, отслоении сетчатки, явном помутнении стекловидного тела, на этапе осложнений.
Последствия
Самопроизвольное разрешение кровоизлияния вокруг глаза возможно исключительно в случае субконъюнктивального кровотечения. Другие типы при отказе от лечения угрожают здоровью и жизни пациента, и влекут за собой такие осложнения, как:
Кровоподтёки — скопление крови в подкожножировой клетчатке, между слоями тканей или в полостях тела, которое образуется из-за разрыва или растяжения сосудов и внутреннего кровотечения. В первые часы после появления синяки окрашены в багрово-красный цвет, затем становятся сине-фиолетовыми, а в течение дальнейших 5-6 дней меняют цвет на зеленовато-жёлтый.
Чаще всего кровоподтёки появляются после травм, когда сосуды растягиваются или разрываются из-за механического воздействия. Реже сопровождают заболевания печени, возрастные изменения в организме, кашель или рвоту, патологическую реакцию на лекарства. Если синяки крупные, появляются вдалеке от места травматизации или без причины, стоит немедленно обратиться к врачу.
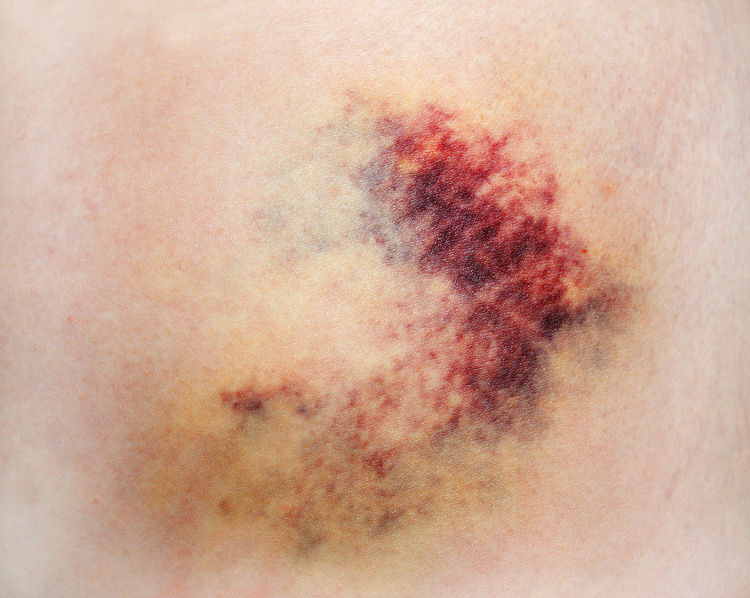
Причины кровоподтёков
- Ушибы и другие травмы, при которых появляется болезненный кровоподтёк, не опасный для жизни и не требующий специального лечения;
- переломы и трещины костей с появлением кровоизлияний далеко от места травматизации;
- сенильная пурпура — возрастные подкожные кровоизлияния, которые возникают без видимых причин и связаны со снижением эластичности и прочности стенок кровеносных сосудов;
- заболевания печени, при которых синяки многочисленные, носят рецидивирующий характер и могут сопровождаться нарушениями свертываемости крови;
- сильный кашель или рвота, при которых мелкие кровеносные сосуды на лице, слизистой оболочке губ и конъюнктуре век переживают резкий скачок давления и травмируются;
- реакция на лекарственные препараты с появлением мелких безболезненных синяков.
Гораздо реже кровоподтёки бывают связан со следующими причинами:
- синдромом аутоэритроцитной сенсибилизации, когда по телу появляются болезненные розово-красные кровоподтёки;
- заболеваниями соединительной ткани, например, системной красной волчанкой;
- васкулитами, то есть воспалительными процессами в стенках кровеносных сосудов;
- дефектами тромбоцитов;
- поражениями костного мозга из-за цистоскопической терапии, при онкологических новообразованиях;
- врождёнными аномалиями свертываемости крови;
- острым дефицитом витаминов С и К.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Июня 2022 года
Содержание статьи
Типы кровоподтёков
Врачи разделяют кровоподтёки на виды по нескольким классификациям:
Классификация по Солохину-Бедрину
- В этой системе кровоподтёки классифицируют по пяти основным критериям:
- происхождение — травматическое и патологическое, связанное с заболеваниями тканей и внутренних органов;
- место образования — местные и отдаленные синяки, как при симптоме очков при переломе носа;
- время появления — раннее, позднее, очень позднее;
- глубина расположения — поверхностные кровоподтёки на коже, глубокие и очень глубокие, с локализацией в поднадкостничной области;
- форма — округлые, овальные, линейные, прямоугольные и другие синяки.
Классификация месту и размеру кровоизлияния
- Собственно кровоподтёки — локализуются в подкожножировой клетчатке, появляются при воздействии травмирующего тупого предмета или при растяжении, например, от медицинских банок;
- гематомы — образуются между слоями тканей или в полостях тела, где скапливается кровь из разорванных сосудов;
- петехии — возникают при разрывах мелких сосудов и представляют собой точечные кровоизлияния внутри кожи или эпителия.
Методы диагностики
Врач записывает жалобы пациента, проводит осмотр и уточняет, при каких обстоятельствах произошла травма сосудов и появился кровоподтёк. При травматическом происхождении синяка доктор оказывает первую помощь, а если причины кровоподтёка не удается установить сразу — назначает дополнительные обследования.
В клинике ЦМРТ проводят комплексную диагностику и рекомендуют пациентам сдать анализы крови и мочи, пройти инструментальные исследования:
Гематома – сгусток крови, образованный под кожным покровом. Она имеет красно-синий оттенок и небольшую припухлость. Возникает гематома при получении ушиба вследствие удара тупым предметом. Он вызывает разрыв кровеносных сосудов, что приводит к кровоизлиянию. Вылечить небольшую гематому можно самостоятельно дома, так как опасности она не несет. Крупное образование оказывает сильное давление на кровеносные сосуды и нарушение кровообращения. Кровоток замедляется в несколько раз и представляет особую угрозу. Чтобы избежать нежелательных последствий, необходимо обратиться к врачу.

Причины возникновения
Гематома возникает при ушибе 2 степени. Это связано с разрывом мышечной ткани, повреждением капилляров. Для травмы характерна резкая боль и ухудшение общего состояния пострадавшего.Функциональная способность поврежденной конечности заметно изменена, наблюдается частичная ограниченность подвижности.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Июня 2022 года
Содержание статьи
Виды гематом
По типу локализации образования бывают 3 видов:
- подкожные;
- подфасциальные;
- межмышечные.
По типу кровоизлияния различают такие гематомы:
- артериальные;
- венозные;
- смешанные.
По клинической картине образования бывают 4 видов:
- диффузные;
- ограниченные;
- осумкованные;
- пульсирующие.
По состоянию излившейся крови различают следующие гематомы:
- свежие;
- свернувшиеся;
- лизированные.
Свежие образования можно обнаружить в первые часы или сутки после травмы, свернувшиеся – спустя пару дней, лизированные – через 2-3 недели. Сроки могут варьироваться в зависимости от размера гематомы, процесса свертывания и других факторов. При попадании инфекции происходит инфицирование и впоследствии нагноение.
О чем говорит гематома после ушиба
Гематома сопровождается болевыми ощущениями, появлением отека и припухлости, нарушением мышечной функциональности. Также изменяется цвет кожи в месте повреждения и повышается температура. Если произошел неполный разрыв крупных артерий, может возникать пульсация.
Что делать?
При появлении гематомы необходимо приложить на нее лед, затем наложить давящую повязку. Холодный компресс в первые минуты после получения травмы помогает предотвратить кровоизлияние сосудов и сократит площадь самой гематомы. Спустя 5-6 дней врач назначает тепловые процедуры. Они не только снимают болевой синдром, но и блокируют раздражающие процессы в пораженной области. Постепенно гематома изменит цвет до желто-зеленого. Во время лечения следует ограничить физическую активность и снизить нагрузку на поврежденную часть тела.
Когда нужно обращаться к врачу? К какому врачу?
К врачу следует обращаться при наличии следующих симптомов:
- обширная гематома;
- сильный отек;
- повреждение кости или сустава;
- гематома локализована на голове, животе или рядом с глазом;
- гематома самостоятельно не проходит более 14 дней.
Лечением ушибов занимается хирург или травматолог. Для постановки диагноза врач проводит визуальный осмотр и ориентируется на клинические признаки. Гематомы внутренних органов можно обнаружить с помощью компьютерной томографии или МРТ.

Ключкина Екатерина Николаевна

Хачатрян Игорь Самвелович

Шехбулатов Арслан Висрадиевич

Тремаскин Аркадий Федорович

Ефремов Михаил Михайлович

Шантырь Виктор Викторович

Шайдулин Роман Вадимович

Саргсян Арцрун Оганесович

Ливанов Александр Владимирович

Соловьев Игорь Валерьевич

Кученков Александр Викторович

Барктабасов Самат Тургунбекович

Яровский Ярослав Иванович

Славин Дмитрий Вячеславович

Громов Алексей Вячеславович
Как лечить?
Если у пациента стабильное состояние, то понадобится только медикаментозное лечение. В некоторых случаях не обойтись без хирургического вмешательства. Рекомендуется не массировать ушиб и воздержаться от приема алкоголя. Это может привести к расширению сосудов и усилению кровообращения, что ухудшит состояние больного.
Хирургическое лечение
При хирургическом вмешательстве врач проводит вскрытие гематомы, затем перевязывает кровоточащий сосуд или накладывает сосудистый шов. При отсутствии дополнительных осложнений гематома имеет благоприятный прогноз.
Консервативная терапия
Для ускорения оттока венозной жидкости и улучшения кровотока разрешается легкими движениями массировать место ушиба, но не в первые сутки получения травмы. В результате кровяные сгустки быстрее рассасываются, а гематома уменьшается. Полезно выполнять изотонические упражнения при ушибе. Их суть заключается в сокращении и расслаблении мышц поврежденного участка с умеренной скоростью. После занятия гимнастикой следует принять лежачее положение, расслабиться, а травмированное место разместить на возвышении. Такая мера необходима для правильной циркуляции крови и предотвращения увеличения гематомы в размерах.
Из физиопроцедур эффективными считаются лазеротерапия, магнитотерапия и УВЧ-терапия.
Важно во время лечения гематомы правильно составить рацион питания. В меню следует включить продукты, содержащие белок. К ним относятся яйца, куриная грудка, индейка, рыба и творог. Обязательно в рационе должны присутствовать продукты, обогащенные витаминами группы B. При нехватке в организме витамина B12 образуются обширные гематомы, развивается анемия и нарушается процесс свертываемости крови. Для устранения заметных гематом нужно употреблять продукты, содержащие витамин K.
Кровь в моче является тревожным симптомом. На языке медицины кровь в моче называется гематурией. Различают макрогематурию, когда присутствие крови в моче может быть обнаружено невооруженным взглядом, и микрогематурию, когда кровь можно обнаружить лишь в ходе лабораторного исследования.
Причины гематурии

Кровь может попасть в мочу на любом этапе образования и выделения мочи, поэтому гематурия может быть признаком повреждения любого органа мочевыделительной системы – почек, мочеточников, мочевого пузыря или уретры. Указанием, на каком именно участке локализуется проблема, может служить то, в какой порции мочи присутствует кровь. Если кровь обнаруживается в начале мочеиспускания (в первой порции мочи), то источник кровотечения находится, скорее всего, в уретре. Если кровь присутствует в последней порции (обнаруживается уже в конце мочеиспускания), то наиболее вероятно размещение источника кровотечения в шейке мочевого пузыря или в верхней части уретры или (у мужчин) – в предстательной железе. Если же кровь присутствует на протяжении всего акта мочеиспускания, то следует ожидать, что источник крови находится выше – в почках, мочеточниках или мочевом пузыре.
Основными причинами крови в моче являются:
- инфекционные заболевания. Воспалительные процессы приводят к нарушениям кровообращения. При воспалительных процессах в почках и других органах мочевыделительной системы незначительное количество красных кровяных телец (эритроцитов) может оказаться в моче. Как правило, в этом случае речь идёт о микрогематурии. Однако у женщин одной из самых распространённых причин крови в моче является цистит, одна из разновидностей которого – геморрагический цистит – характеризуется именно видимым присутствием крови в моче (то есть макрогематурией) ;
- травмы; . Образовавшиеся камни травмируют органы мочевыделительной системы. В некоторых случаях появление крови в моче является поводом к проведению обследования и выявлению заболевания;
- новообразования;
- гломерулонефрит. При этом заболевании нарушается работа почечного фильтрационного барьера. В норме он должен пропускать воду и сравнительно мелкие молекулы растворённых веществ, препятствуя попаданию в мочу кровяных телец. Гломерулонефрит приводит к тому, что в мочу попадают эритроциты. При этом микроскопия выявляет деформацию и изменение окраски эритроцитов в моче. Это позволяет установить, что причиной появления крови в моче является именно гломерулонефрит.
У беременных часто наблюдается идиопатическая гематурия (т.е. гематурия, причины которой установить не удаётся). Подобная гематурия обычно прекращается после родов.
Оставьте телефон –
и мы Вам перезвоним
Кровь в моче: когда надо обращаться к врачу
При появлении крови в моче обязательно надо обратиться к врачу. Не следует ждать, что «пройдёт само». Кровь в моче – достаточно серьёзный симптом, который может указывать на заболевания, которые сами собой пройти никак не могут.
Кровь в моче: к какому врачу следует обратиться
При появлении крови в моче необходимо обратиться к врачу общей практики (взрослым – к терапевту, детей следует показать педиатру) или к урологу. Скорее всего, потребуется сдать анализы и пройти УЗИ мочевыделительной системы.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Карбункул (carbunculus) в медицине – это острое обширное гнойно-некротическое воспаление нескольких сопредельных волосяных мешочков или сальных желез с образованием общего инфильтрата и развитием некроза кожи и подкожной жировой клетчатки в результате тромбоза сосудов.
Карбункул, в отличие от фурункула, обычно сопровождается тяжелыми общими проявлениями инфекции и интоксикации организма.
Оставьте телефон –
и мы Вам перезвоним
Причины карбункула
Возникновению карбункула предшествует воспалительный процесс в мягких тканях, который обычно начинается с воспалительного заболевания волосяного фолликула – стафилококкового фолликулита, реже – со стрептококкового фолликулита.
Развития воспаления может привести к образованию фурункула, который представляет собой острое гнойно-некротическое воспаление волосяного фолликула. Когда формируется несколько таких фурункулов на одном участке тела, они могут сливаться между собой.
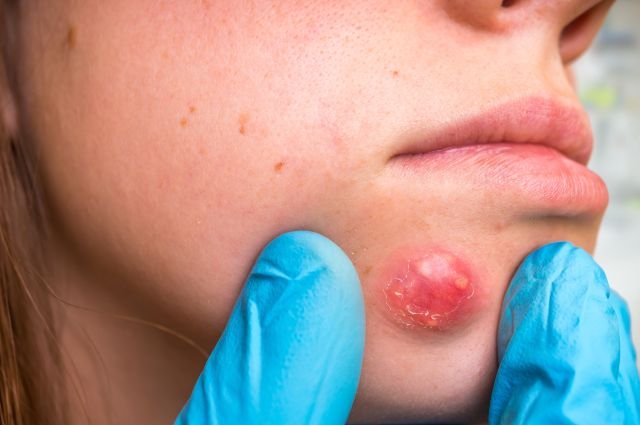
Продукт слияния нескольких фурункулов – это и есть карбункул. В области инфильтрата возникает резкая распирающая боль. Кожа над инфильтратом становится багровой, напряженной, отекшей. Из пустул выделяется большое количество серо-зеленого гноя.
Ткани некротизируются. Возникают четкие признаки общей интоксикации: тахикардия, тошнота, рвота, сильная головная боль, гипертермия до 39-40 °С, лейкоцитоз, сдвиг формулы крови влево, отсутствие аппетита, бессонница. Если карбункул локализуется на лице, явления интоксикации выражены намного сильнее, вплоть до обморока.
После отслоения некротизированных тканей и удаления гноя выраженность признаков интоксикации значительно слабеет.
Факторы риска формирования карбункула:
наличие в организме хронического очага инфекции;
сахарный диабет и другие нарушения метаболических процессов;
недавно перенесенные операции или тяжелые заболевания;
загрязнение кожи, низкая санитарная культура;
длительное трение кожи одеждой;
В основном карбункул поражает подростков и молодых людей. Мужчины болеют чаще, чем женщины.
Симптомы карбункула
Клиническими признаками карбункула являются:
нагноение и образование раны;
гиперемированность кожи вокруг очага;
резкая болезненность всей зоны поражения.
Возникновение и развитие карбункула обычно сопровождается такими симптомами:
повышенной температурой, которая нередко достигает 40 градусов;
Особенно сильно данные признаки проявляются, когда карбункул возникает на лице или шее.
Выделяют 3 стадии карбункула:
В этот период под кожей образуются узлы, которые будут представлены воспаленными волосяными луковицами. Инфильтрат содержит жировую ткань, гной, лимфу и лимфоциты. Узелки возвышаются над поверхностью кожи.
Так как питание дермы нарушается, она приобретает синюшный окрас. Через несколько дней (от 9 до 12) инфильтрат достигает внушительных размеров. В диаметре он может составлять около 10 см. Кожа отечная, натянутая, горячая на ощупь. Боль будет тем интенсивнее, чем больше отек.
На стадии нагноения карбункул достигает зрелости. На нем формируются пузырьки, которые наполнены гноем. Они вскрываются, поэтому поверхность карбункула напоминает сито. Через эти небольшие отверстия просачивается гной, смешанный с кровью и отмершим эпителием.
Стадия нагноения длится около 14-21 дня. В этот период общее самочувствие больного ухудшается
В этот период гной из карбункула сочиться перестает. На участке воспаления формируются язвы, которые будут иметь стержни. Они сливаются друг с другом, образуя один крупный дефект. Поражение тканей – весьма интенсивное и часто захватывает мышцы. Пораженный участок имеет черный цвет.
Затягивается рана медленно, постепенно заполняясь грануляциями. На ее месте остается рубец. Стадия некроза продолжается около 21 дня.
Методы диагностики карбункула
Карбункул диагностируется на основе клинических симптомов.
Проводится дифференциальная диагностика с такими патологиями:
разрыв эпидермальной кисты;
гидраденит (если карбункул локализован в промежности или подмышечной впадине);
хронический язвенный герпес.
При микроскопии мазка обнаруживаются стафилококки. Идентифицировать возбудителя и оценить чувствительность к антибиотикам позволяет бактериальный посев.
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Методы лечения карбункула
Карбункулы небольших размеров, которые протекают без заметной интоксикации и ухудшения общего состояния пациента, лечатся амбулаторно.
В тех случаях, когда
у пациента наблюдается сильная интоксикация,
карбункул имеет большие размеры и локализуется на лице,
больной страдает некомпенсированным сахарным диабетом или другими тяжелыми заболеваниями,
лечение проводится в стационаре.
Если лечение карбункула было начато еще на стадии его созревания, то применяются консервативные методы, что в большинстве случаев приводит к регрессу заболевания, то есть рассасыванию инфильтрата.
Больному показаны для приема внутрь антибактериальные препараты с широким спектром действия.
Одновременно антибиотиками обкалывают сам карбункул. Чтобы уменьшить болезненные ощущения применяют анальгетические средства (Новокаин, Лидокаин).
Поверхность карбункула обрабатывается этиловым спиртом или другими спиртосодержащими антисептиками. Накладывается асептическая повязка. Также применяют синтомициновую или стрептомициновую эмульсии.
Если карбункул переходит в некротическую стадию, то это является показанием для хирургического вмешательства, которое выполняется на фоне применения антибиотикотерапии.
Операция заключается в рассечении карбункула и удалении из него некротизированных тканей.
Затем в рану вводится тампон с гипертоническим раствором хлорида натрия и протеолитическими ферментами.
Для очищения послеоперационной раны и окончательного отторжения некротизированных тканей повязку ежедневно меняют.
На этапе созревания, а также в послеоперационном периоде назначают УВЧ-терапию и локальное УФО.
Для стимуляции защитных сил организма также может проводиться внутривенное лазерное и ультрафиолетовое облучение крови.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Читайте также:

