Что будет если нашатырный спирт попадет на кожу
Обновлено: 23.04.2024
Отравление нашатырным спиртом имеет серьезные последствия для организма пострадавшего. Нашатырный спирт есть в каждом доме. Кто-то его использует в быту для мытья окон, в качестве пятновыводителя для ковров и тканей, а кто-то — как средство для оказания первой медицинской помощи. Нашатырный спирт должен храниться подальше от детей и применяться в быту с осторожностью. Нередки случаи, когда маленькие дети открывают плохо закрытый пузырек с нашатырем и вдыхают пары аммиака или разливают его по полу, на мебель. Что в таком случае делать и как предотвратить отравление нашатырем, должен знать каждый родитель.
Нашатырь нашел свое применение в качестве средства, быстро приводящего человека в сознание при обмороке или других причинах потери сознания. Однако многие говорят, что от запаха аммиака быстрее в обморок упадешь, нежели очнешься от него. Это суждение тоже можно считать верным, так как при вдыхании паров чистого аммиака у человека может остановиться дыхание.
Отравление нашатырным спиртом

Нашатырный спирт выделяет вредные пары, которые не только раздражают слизистые оболочки и кожу, но и могут спровоцировать ожоги. В медицине известны различные случаи интоксикации аммиаком. Больше всего подвержены отравлению аммиаком те, кто работает с ним в производственных масштабах. На производстве возможны 2 варианта отравления аммиаком:
- отравление аммиачными парами;
- ожоги кожи и слизистой раствором аммиака.
Поэтому на тех предприятиях, деятельность которых связана с аммиаком, рабочие проходят обязательный инструктаж по работе с ядовитыми веществами.
В быту отравления нашатырем происходят очень редко. Даже если пролить баночку с раствором аммиака, такого количества отравляющих паров будет недостаточно для интоксикации. К тому же, если быстро открыть окна и вытереть разлившую жидкость, даже легкого отравления парами можно избежать. Недолгий контакт нашатыря с кожей тоже не опасен. Если же на коже есть царапины и раны, то при контакте с нашатырем лучше всего надеть перчатки.
Но порой человек совершает необдуманный, преднамеренный поступок — принятие нашатыря внутрь. В данном случае последствия могут быть очень тяжелыми.
Симптомы при отравлении нашатырем
Интоксикация нашатырным спиртом наступает если:
- долго вдыхать водный раствор аммиака;
- нашатырный спирт контактирует с кожей продолжительное время;
- брызги аммиака попали в глаз;
- бытовой нашатырь осознанно или необдуманно был выпит;
- был выпит неразбавленный нашатырный спирт.

Не будет никакого вреда для организма, если вдыхать пары нашатыря непродолжительное время — буквально несколько секунд. Затем с каждым вдохом концентрация аммиака в легких увеличивается, наступает раздражение дыхательных путей. Одним из первых признаков отравления парами нашатырного спирта является удушье, сопровождающееся непрерывным кашлем. Пары аммиака раздражают нервную систему, поэтому при интоксикации парами человек может быть чересчур возбужденным. Аммиачные пары, поступая в легкие, приводят к местному отеку аллергического типа. Это весьма серьезная ситуация, так как она приводит к бронхоспазму (сдавливание бронхов малого калибра) и ишемии легких (сильно сужаются сосуды).
Важно отметить, что такое возможно лишь при длительном вдыхании нашатыря (более 3-5 секунд). Выходит, что чем дольше аммиачные пары попадают в дыхательную систему, тем серьезнее становится прогноз для больного. Уже после 40 секунд вдыхания появляются первые симптомы поражения центральной нервной системы.
При попадании нашатырного спирта на кожу и при продолжительном контакте с ней, на месте соприкосновения образуется отек. Человек в это время чувствует сильный зуд и жжение.
Случается так, что при открытии баночки с нашатырным спиртом брызги раствора попадают в глаза. В таком случае появляется ожог роговицы. Человек в таком случае чувствует сильную боль и дискомфорт, который сопровождается слезотечением.

В таком случае тяжесть отравления будет зависеть от концентрации и количества выпитого раствора аммиака. Отравление наступает при условии, что у человека индивидуальная непереносимость, или концентрация аммиака в растворе превышена. Минимум, чем отравившийся может обойтись — рвота с запахом аммиаком, резкие боли в желудке, сильный понос, жажда, отек гортани, воспаление носоглотки и дыхательных путей. Максимум, что может произойти — неизбежное поражение печени, почек и легких.
Если нашатырный спирт был выпит в не разбавленном виде, то в таком случае к вышеперечисленным симптомам добавляются ожоги глотки, пищевода, гортани, губ. Отеки могут быть такими, что перекрывают гортань и трахею. Человек в это время испытывает жуткую боль, иногда доходит до болевого шока. Около 5% случаев оказываются смертельными. Минимальная доза, при которой человека настигнет смерть — 50 мл.
Что делать при отравлении нашатырным спиртом
Исход каждой ситуации зависит от того, насколько быстро и правильно оказана первая помощь. В легких случаях можно обойтись без вызова бригады скорой помощи. Но при условии, что состояние больного не критическое и не тяжелое. В любом случае после даже легкого отравления необходимо обратиться к врачу.
При интоксикации парами нашатырного спирта первым делом необходимо обеспечить пострадавшему доступ свежего воздуха — открыть форточки или окна, в крайнем случае — вывести человека на улицу.
Если нашатырный спирт попал на кожу или в глаза, необходимо промыть место ожога большим количеством холодной воды. Если при попадании раствора аммиака в глаза, у пострадавшего резко ухудшилось зрение, необходимо сразу же обратиться к офтальмологу.

При приеме внутрь раствора аммиака в первую очередь необходимо вызвать неотложку. Необходимо переспросить пострадавшего о симптомах: если в желудке или за грудиной ощущение сильной нестерпимой боли, то это свидетельствует о перфорации. В таком случае категорически нельзя пить. Если перфорации нет, то необходимо до приезда скорой помощи промыть желудок теплой водой или раствором лимонной кислоты. Далее до приезда скорой помощи необходимо каждые 5 минут пить по 1 ст. л. лимонного сока или лимонной кислоты не высокой концентрации. Ни в коем случае не давайте полоскать больному рот раствором соды.
Если отравление парами случилось на производстве, то необходимо следовать следующим правилам:
- вывести пострадавшего из очага отравления, надев на него респиратор;
- промыть поврежденные участки кожи большим количеством воды, глаза тоже промыть;
- промыть желудок, рот, носоглотку (перед промыванием желудка исключить перфорацию);
- сделать ингаляцию кислородом или парами кислых растворов для нейтрализации паров нашатыря;
- дать принять лимонный сок или кислый раствор маленькими порциями.
Лечение после отравления нашатырным спиртом
Лечение последствия отравления нашатырным спиртом заключается в устранении токсинов и нормализации функций внутренних органов, пораженных нашатырем. Для лечения применяются обезболивающие препараты, средства для лечения ожогов, снятия отеков. При попадании нашатырного спирта в организм назначается строгая диета для нормализации функций органов, которые больше всего подверглись токсичному воздействию аммиака: почек, печени и желудка. Назначают лечение, которое выводит токсичные вещества из кишечника. Как правило, отравление в данном случае сопровождается сильным поносом, возможно, с кровью. Если отравление затронуло пищевод, то высока вероятность образования рубцового стеноза. Последствиями сильного отравления аммиаком, например, на производстве, могут стать тремор, потеря чувств осязания, слуха, зрения и потеря памяти.
Отравление аммиаком — это патологическое состояние, спровоцированное вдыханием паров данного вещества, а также его приемом внутрь в виде водного или спиртового раствора. При техногенных катастрофах возможно контактное поражение кожи и слизистых оболочек. Основные проявления включают слезотечение, резь в глазах, одышку, осиплость голоса, кашель, удушье, тахикардию, химические ожоги кожи. В тяжелых случаях возникают судороги, коллапс, остановка сердца. Патология диагностируется на основании анамнеза, типичного аромата, исходящего от пострадавшего, данных лабораторного обследования. Специфическое лечение: эуфиллин, преднизолон, ингаляции сальбутамола и кислорода.
МКБ-10

Общие сведения
Аммиак — прозрачный газ с узнаваемым запахом или его водный раствор. Обладает раздражающим действием, способен вызывать отек легких, гипераммониемию, химическое поражение альвеол и интерстициальной ткани. Отравления встречаются редко, их число не превышает 1% от общего количества госпитализаций по поводу экзотоксикоза пульмотоксическими ядами. Распространены среди представителей асоциальных групп населения (алкозависимые люди), поклонников нетрадиционных методов лечения, работников предприятий химической промышленности, деятельность которых связана с синтезом и транспортировкой нашатырного спирта.

Причины
Наиболее тяжелые отравления возникают при производственных катастрофах с выбросом большого объема газа в ограниченном пространстве и при повреждении больших емкостей с водными растворами аммиака. Вещество испаряется, заполняет комнату, делая воздух непригодным для дыхания. Предельно допустимой считается концентрация газа в производственном помещении >20 мг/м 3 , на открытом пространстве >0,2 мг/м 3 . Другие причины поражения:
- Попытка суицида. В редких случаях регистрируются попытки самоубийства с использованием аммиака. Для этого применяют 10% водный раствор — наиболее доступную в быту форму. Преимущественно поражаются слизистые оболочки желудочно-кишечного тракта, ротовая полость, носоглотка. Тяжесть состояния зависит от количества принятого препарата.
- Самолечение. Использование непроверенных средств народной медицины, а также неправильная трактовка существующих рецептов порой приводит к превышению допустимых к употреблению доз нашатырного спирта. Это становится причиной отравлений, которые в абсолютном большинстве случаев протекают в легкой или среднетяжелой форме.
- Нивелирование действия алкоголя. Существует мнение, что прием внутрь нескольких капель нашатырного спирта позволяет добиться отрезвления человека, находящегося под действием этанола. Согласно рецепту, перед питьем вещество растворяют в стакане чистой воды. При приеме концентрированного раствора возникает ожог слизистых оболочек.
- Неправильное местное использование. 10% аммиак применяют локально с целью обезжиривания и антисептической обработки кожи, устранения папиллом. Чрезмерно длительная аппликация или процедура, осуществленная с помощью высококонцентрированного раствора, сопровождается появлением кожных ожогов.
Патогенез
Отравление аммиаком характеризуется наличием удушающего и нейротропного эффектов. Воздействие газа на дыхательные пути провоцирует раздражение слизистых оболочек, венозный стаз и альвеолярный отек. На вскрытии обнаруживается повышенный уровень гидратации тканей, некротизированные участки и зоны субплеврального кровоизлияния. Нейротропное действие проявляется в форме нарушения нервно-мышечной проводимости и деятельности ЦНС. Отмечается атаксия, тремор головы, клонические судорожные припадки.
Смерть наступает от паралича дыхательной мускулатуры, критического снижения функциональных способностей легких, некупирующегося сосудистого коллапса. Употребление концентрированных растворов через рот становится причиной химических ожогов, некроза и перфорации ЖКТ. При отсутствии помощи больной погибает от внутренних кровотечений, инфекционно-токсического шока или повреждения висцеральных органов излившимся желудочным содержимым. Если количество выпитого препарата невелико, возникают только ожоги рта и пищевода, которые редко заканчиваются летально.
Классификация
Отравление аммиаком может классифицироваться в зависимости от причин развития (криминальное, суицидальное, случайное, производственное) или пути поступления яда в организм (ингаляционный, контактный, пищевой). С учетом того, что NH3 обладает высокой летучестью, контактные и пищевые отравления обычно сочетаются с поражением дыхательных путей. Наиболее значимым с клинической точки зрения является деление по степени тяжести:
- Легкая интоксикация. Присутствуют симптомы раздражения слизистых оболочек, гиперсаливация. Одышка выражена слабо. Сознание не нарушено, пострадавший ориентируется в окружающей обстановке, критически относится к собственному состоянию. Данные об изменении сердечного ритма и гемодинамики отсутствуют. Иногда отмечается незначительная тахикардия и гипертония, обусловленная стрессовыми реакциями.
- Поражение средней степени. Наблюдается отек легких с соответствующей клинической и рентгенологической картиной. Пациент возбужден, испуган, мечется, в происходящем ориентируется частично. Поведение неадекватное. Присоединяются нарушения гемодинамики, компенсаторное увеличение ЧСС, которое впоследствии сменяется брадикардией. Выявляются признаки гипоксии. Возможна рефлекторная остановка дыхания.
- Тяжелая интоксикация. Резкое нарушение жизненно важных процессов в организме, развитие метаболических сбоев, ацидоза, массивного пульмонального отека с выраженной дыхательной недостаточностью. Возможно возникновение сосудистого коллапса, коронарной аритмии. Сознание нарушается в значительной степени, формируется сопор или кома.
Симптомы
Ингаляционное поражение проявляется резью в глазах, слезотечением, ухудшением зрения и конъюнктивитом. Отмечаются приступы удушливого кашля, вначале сухого, позже – приобретающего продуктивный характер. При ларингоспазме кашель становится лающим. При осмотре выявляют гиперемию кожи, пациент жалуется на зуд по всему телу. Развитие отека легкого характеризуется появлением одышки, боли в груди, генерализованного цианоза. Выслушиваются хрипы, дыхание проводится не во все отделы. Отмечается компенсаторная тахикардия, на поздних этапах — нарушение сердечного ритма по типу АВ-блокад, фибрилляции предсердий или желудочков.
Нейротропное действие яда проявляется в виде бреда, психомоторного возбуждения, судорожного синдрома. Патогномоничный признак — снижение слухового порога до пределов, когда даже слабые звуки нестерпимы для больного. Во многих случаях именно аудиальный раздражитель становится провоцирующим фактором судорог. Явление сохраняется в течение нескольких часов после удаления пострадавшего из зараженной зоны и начала медицинской помощи. В дальнейшем функции нервной системы могут восстанавливаться не в полной мере.
При контакте с жидкими формами аммиака клиника ингаляционного отравления обычно отсутствует. На участке, контактировавшем с раствором, развивается химический ожог II степени. Наблюдается поражение эпидермиса и верхних слоев кожи, появление пузырей. При принятии средства внутрь аналогичные процессы отмечаются в пищеводе и желудке. Клиника включает боль в поврежденной зоне, рвоту, тошноту, признаки химического ожога слизистой ротовой полости и кожи вокруг рта. Существует риск внутреннего кровотечения, сопровождающегося рвотой цвета кофейной гущи или с примесью алой крови.
Осложнения
Отравление аммиаком с пульмональной симптоматикой в 80% случаев приводит к развитию вторичной пневмонии. Возможна острая дыхательная недостаточность, протекающая в тяжелой форме и требующая искусственной респираторной поддержки. Отсроченные последствия (снижение интеллекта, изменение личности) встречаются в 20-25% случаев, становятся результатом гипоксии и токсического воздействия нитрида водорода на ткани ЦНС. Могут диагностироваться через несколько месяцев или лет после выписки из стационара. Являются необратимыми, на фоне проводимого ноотропного лечения психика восстанавливается в незначительной степени.
Диагностика
Предварительный диагноз устанавливается врачом скорой помощи, прибывшим на место происшествия, подтверждается токсикологом или реаниматологом профильного отделения. Проводится дифференциальная диагностика с отеком легких другого происхождения, а также с поражением боевыми газами и иными ингаляционными химикатами. Ожоги, вызванные приемом аммиака внутрь, следует отличать от отравлений прижигающими жидкостями (уксусная эссенция, бытовые щелочи). Показаны следующие виды обследования:
Лечение
Отравление аммиаком требует немедленных мер по спасению пострадавшего. До приезда медиков следует вынести его из зараженной местности, обеспечить приток свежего воздуха, придать полусидячее положение. Допустимо промыть глаза слабым фосфат-буферным раствором или чистой водой, после чего закапать по 1 капле альбуцида. Прибывшие на место событий сотрудники СМП обрабатывают пораженные участки тела 5% аскорбиновой кислотой. Дальнейшие действия зависят от имеющейся клинической картины.
При ларингоспазме необходима ингаляция дексаметазона или нафтизина через небулайзер. Внутривенно — бронхолитики, в том числе сальбутамол. Отек легких является показанием для дробного введения морфина, строфантина, дроперидола. Психомоторное возбуждение купируется с помощью бензодиазепинов. Тяжелая дыхательная недостаточность требует интубации трахеи с переходом на ИВЛ. При шоке проводят инфузионную терапию кристаллоидными и коллоидными растворами, вводят адреналин, кардиотоники, гидрокарбонат натрия.
В стационаре осуществляется специфическая терапия, направленная на восстановление работы дыхательной системы. Наиболее эффективным средством является преднизолон. Пути введения: внутривенный, ингаляционный через небулайзер. Второе место занимает эуфиллин, который назначают внутримышечно. Также применяется педифен, сальбутамол, комбинированные препараты, аскорбиновая кислота. При необходимости больного помещают в ОРИТ для реанимационного пособия.
Прогноз и профилактика
Отравление аммиаком имеет благоприятный прогноз, если пострадавший находился в зоне заражения не более 3-5 минут. Следует учитывать и концентрацию газа в воздухе. Чем она выше, тем более короткое время требуется для получения токсической дозы. При тяжелой интоксикации, сопровождающейся альвеолярным отеком, смертность составляет 50% при отсутствии терапии, 20% при лечении преднизолоном и эуфиллином, 30-60% при использовании менее эффективных препаратов. Течение патологии ухудшается при наличии сопутствующих болезней легких.
Профилактика заключается в соблюдении техники безопасности во время работы на химическом производстве. При высокой вероятности техногенных катастроф может практиковаться превентивное лечение. В качестве препарата, максимально снижающего риск тяжелого поражения дыхательной системы, применяется преднизолон. Чтобы предотвратить отравление водными растворами, следует держать их в плотно закрытой и промаркированной емкости, в местах, недоступных детям, отдельно от пищевых продуктов.
2. Медико-статистический анализ отравлений аммиаком / Саламе М.Б., Еремина М.В. // Успехи современного естествознания – 2011 год – №8.
3. Острые производственные отравления хлором и аммиаком: клиника, диагностика, лечение. Современные представления /Акимов А.Г., Халимов Ю.Ш., Шилов В.В.// Экология труда – 2012.
Нашатырный спирт (гидроксид аммония) – водный раствор аммиака, который обладает местнораздражающим и антисептическим действием. Используется в медицине для обеззараживания ран, а также стимуляции дыхания при потере сознания. Многие применяют его для уничтожения бактерий в ротовой полости. В быту нашатырь используется в качестве пятновыводителя, чистящего средства, красителя. Ожог нашатырным спиртом относится к наиболее распространенным бытовым травмам. Прогноз лечения зависит от длительности контакта со щелочью, обширности повреждений, правильной доврачебной помощи.
Чем опасен нашатырный спирт
Раствор аммиака – токсичное вещество, в котором содержатся щелочные компоненты. Ожог аммиаком относится к химическим травмам, вызывающим сильное повреждение слизистых оболочек, кожи. Поэтому врачи категорически не рекомендуют использовать препарат для лечения проблем ротовой полости.
Ожоги от попадания нашатырного спирта чреваты повреждением глубоких слоев дермы. В отличие от кислот, аммиак не вызывает коагуляцию тканей. Поэтому в поврежденных участках не образуются струпья, которые могли бы препятствовать проникновению препарата вглубь тканей.
Степени поражения кожи
При попадании аммиака на кожу и слизистые возникают отеки, мокнущие раневые поверхности с белесым налетом. Методы лечения зависят от глубины и обширности повреждений. Чаще встречаются только первые три степени ожога нашатырным спиртом:
- первая – незначительный отек, покраснение, умеренные боли в пораженных участках тела;
- вторая – на слизистых формируются язвочки, а на коже – водянистые пузырьки;
- третья – в области поражения возникает мокнущая рана с белесым налетом и красной окантовкой вокруг.
При непродолжительном воздействии на ткани возникают относительно несерьезные раны. Лечение ожогов 1 и 2 степени проводят дома местными препаратами – антисептиками, регенерирующими мазями, анальгетиками. В случае проглатывания препарата лечат только в условиях стационара.
Симптомы химических ожогов
Ожог гидроксидом аммония всегда вызывает сильную боль, поэтому лечение начинают с приема обезболивающих средств. На повреждение кожи препаратом указывают такие симптомы:
- жгучая боль;
- припухлость;
- покраснение;
- мелкие пузырьки.
В 90% случаев нашатырный спирт провоцирует ожоги только 1 и 2 степени. Но при поражении обширных участков тела иногда разрушаются и глубокие слои кожи, мышцы. Если площадь раны составляет более 30% всей поверхности кожи, возникает ожоговая болезнь. Она сопровождается симптомами общей интоксикации – тошнотой, слабостью, рвотой, недостаточностью почек или печени.

При вдыхании испарений нашатыря поражается слизистая носовой полости, глотки, легких и т.д. На ожог ЛОР-органов указывают:
- надсадный кашель;
- першение в горле;
- жжение в носу;
- перевозбуждение;
- галлюцинации;
- затрудненное дыхание.
Наибольшую опасность для здоровья представляют внутренние ожоги, вызванные проглатыванием нашатырного раствора. При поражении органов ЖКТ возникают такие симптомы:
- боль по ходу пищевода;
- затрудненное дыхание;
- давление за грудиной;
- жжение в эпигастрии;
- сильная жажда;
- непрекращающийся понос;
- сильная слабость.
Ожоги третьей степени встречаются нечасто. Лечение таких травм проводят только в больнице, ожоговом центре. На серьезность травмы указывает повреждение не только кожи, но и сухожилий, мышц, костной ткани. Из-за поражения сенсорных рецепторов болевые ощущения притуплены. При несвоевременном оказании помощи агрессивный аммиак глубоко проникает в ткани, системный кровоток. Это чревато ожоговым шоком, интоксикацией, почечно-печеночной недостаточностью.
Доврачебная помощь
При поражении кожных покровов нашатырем возникают острые боли. Щелочные ожоги опасны бактериальными осложнениями, поэтому потерпевшему нужно оказать доврачебную помощь:
- Нейтрализация нашатырного препарата. Пропитанную препаратом одежду снимают или аккуратно обрезают ножницами. Для нейтрализации щелочи используют 5% раствор борной, лимонной или уксусной кислоты. Чтобы его приготовить, в 100 мл воды добавляют 5 г порошка.
- Промывание. Рану на коже промывают проточной водой в течение 15 минут. Промакивают чистым полотенцем или стерильной марлей.
- Охлаждение. К ожогу прикладывают охлаждающий пакет или мешочек со льдом.
- Обезболивание. Пострадавшему нужно дать пероральные анальгетики для купирования болей. Отдают предпочтение нестероидным – Ибупрофену, Кеторолаку.
- Обработка раны. При лечении химических травм нужно обработать поврежденные ткани Пиромекаиновой мазью.
К врачу обращаются только при серьезных ожогах, которые сопровождаются отмиранием обширных участков кожи. При травмах 1 и 2 степени лечение продолжают дома ранозаживляющими мазями.
Более опасными являются ожоги аммиачным спиртом органов дыхания и желудочно-кишечного тракта, которые сопровождаются повреждением слизистых оболочек. В таком случае нужно оказать срочную первичную помощь:
- Промывание. При попадании жидкости в глаз промывают проточной водой в течение 15-20 минут. В условиях больницы используют 0.5% растворы уксусной или борной кислоты. После нейтрализации щелочи закапывают 0.5% раствор Дикаина.
- Полоскание ротовой полости. В случае ожога слизистой рта лечение проводят 1% раствором лимонной или борной кислоты.
Не всегда ненаркотические анальгетики полностью купируют боли, вызванные ожогом нашатырной жидкостью. Чтобы усилить их действие, дополнительно принимают 1-2 таблетки Седалгина.
Дальнейшая терапия
Врач-комбустиолог лечит ожог кожи, слизистых ЖКТ и ЛОР-органов. Принципы лечения зависят от серьезности травмы, площади повреждений.

При поражении кожи нашатырем используются:
- Олазоль – комбинированное лекарство, которое оказывает противомикробное, анальгезирующее действие. Используется в лечении инфицированных ран кожи, незаживающих ожогов.
- Пантестин – гель с мирамистином и провитамином В5, который стимулирует регенерацию эпидермиса, предупреждает проникновение инфекции в рану. При лечении ожогов наносится под повязку 2-3 раза в сутки.
- Пантенол – спрей с провитамином В5, ускоряющий заживление кожных покровов. Используется в лечении обширных ран до 5 раз в сутки.
- Повидон-Йод – местный антисептик, который уничтожает большинство известных бактерий, грибков и простейших. Предупреждает гнойное воспаление кожи, стимулирует заживление.
- БороАюр – обеззараживающий крем с календулой, который обладает антимикробными и противовоспалительными свойствами. Наносится под повязку при лечении поверхностных ожогов.
При вдыхании испарений нашатырного спирта носовую полость промывают слабым раствором борной кислоты. При сильном раздражении слизистой дыхательных путей используются:
- Эуфиллин – бронхорасширяющее средство, которое предупреждает отек дыхательных путей, бронхоспазмы. Применяется в терапии ожогов ЛОР-органов для предотвращения удушья.
- Преднизолон – гормональный препарат с противовоспалительным действием. Также оказывает антиоксидантное и противошоковое действие при ожоге дыхательных путей.
- Декасан – дезинфицирующий раствор для ингаляций, который обладает антимикробными и противогрибковыми свойствами. Предотвращает абсцессы в ЛОР-органах, бактериальную пневмонию и т.д.
Для лечения ран в ротовой полости используют ранозаживляющие мази, обеззараживающие и вяжущие растворы. Мягкое небо, десны и язык обрабатывают гелем Метрогил Дента. Он предупреждает инфекционно-воспалительные патологии, гнойные осложнения. Для обеззараживания слизистой рот полощут Мирамистином или Хлоргексидином.
При серьезных травмах нужно лечение в стационаре. Вдыхание концентрированных испарений нашатыря опасно удушьем, сильной интоксикацией. Для стабилизации состояния больных прибегают к оксигенотерапии. Ею предусмотрено вдыхание газообразных смесей с высоким содержанием кислорода – более 21%. Такое лечение стимулирует метаболизм в организме, повышает восстановительные свойства тканей.
Последствия химических ожогов
Химическое повреждение мягких тканей гидроксидом аммония опасно гнойными осложнениями. К возможным последствиям неосторожного обращения с нашатырным спиртом относят:
- рубцевание слизистых ЖКТ;
- внутренние кровотечения;
- обезвоживание;
- болевой шок;
- лимфаденит;
- диарею с кровью;
- абсцесс кожи.
Водный аммиак поглощает влагу, моментально разрушает белковые компоненты тканей. При попадании в глаза снижает остроту зрения. В случае запоздалого лечения разрушает роговицу, радужную оболочку. Не исключено помутнение хрусталика, некроз конъюнктивы. Пострадавшие предъявляют жалобы на постоянное слезотечение, спазмы глазных мышц, светобоязнь.
Ожог более 30% тела приводит к внутреннему отравлению. Накопление в организме продуктов распада тканей приводит к острой печеночной, иногда почечной недостаточности.
Меры предосторожности
Чтобы предупредить химические ожоги, следует:
- использовать средства индивидуальной защиты – резиновые перчатки, защитные очки, респиратор;
- хранить нашатырный спирт в стеклянной таре с герметичной крышкой;
- тщательно проветривать помещение после использования препарата;
- воздержаться от протирания препаратом кожных покровов, слизистых.
Категорически не рекомендуется использовать нашатырный раствор для полоскания рта. При лечении кожных заболеваний лучше отдавать предпочтение более безопасным антисептикам – Хлоргексидину, Мирамистину.
Химические ожоги – это повреждения кожи, подлежащих тканей, глаз, внутренних органов (желудка, пищевода), возникающие в результате контакта с едкими веществами. В зависимости от типа химического агента возможно образование колликвационного или коагуляционного некроза. На фоне всасывания некоторых агентов наблюдается токсическое поражение внутренних органов. Патология диагностируется на основании данных анамнеза, физикального обследования. При внутренних повреждениях показаны фарингоскопия, рентгеноскопия, эзофагогастроскопия. Лечение – антибиотики, перевязки, хирургические вмешательства, инфузионная терапия.
МКБ-10



Общие сведения
Химические ожоги встречаются реже термических. Как правило, наблюдаются на небольшом участке тела. С учетом глубины и площади поражения оцениваются так же, как термические, но отличаются от них по характеру разрушения тканей и длительности воздействия. Поражающее действие продолжается до тех пор, пока агент не будет нейтрализован, разбавлен либо инактивирован. Из-за возможных нарушений зрения, перфорации полых органов особую опасность представляют травмы глаз и ЖКТ.

Причины
Причиной развития становится контакт кожи или слизистых оболочек с едкими жидкостями, концентрированными щелочами, кислотами, окислителями, солями некоторых металлов, фосфором, рядом газов. Повреждение, в отличие от всех прочих видов ожогов, возникает не под влиянием внешней энергии, а вследствие физико-химических реакций, возникающих в месте травмы.
Разрушение тканей продолжается до того момента, пока агрессивное вещество не будет удалено, разбавлено или иным образом инактивировано, что обуславливает усугубление поражения с течением времени. Углублению ожога может способствовать оставление агента на коже или слизистой, не снятая одежда, пропитанная химикатом. Иногда причиной дополнительного поражения становится неправильно оказанная первая помощь, провоцирующая вторичные разрушительные химические реакции.
В клинической практике чаще встречаются химические ожоги кистей рук и глаз, развившиеся в результате производственных травм при нарушении техники безопасности, возникновении аварийной ситуации. Другие части тела поражаются гораздо реже. Травмы пищевода, желудка, полости рта у взрослых почти в половине случаев являются следствием попытки самоубийства. У детей, психически больных людей, пациентов, находящихся в состоянии алкогольного или наркотического опьянения, повреждение может стать результатом несчастного случая (ошибочного приема едкой жидкости, перепутанной с безопасным продуктом питания).
Патогенез
Тяжесть повреждения определяется пятью факторами: силой и количеством химического агента, способом и продолжительностью контакта, а также степенью проникновения агрессивного вещества. Сила агента зависит от его химических характеристик, количество – от концентрации, объема соединения. Чем дольше и сильнее агент контактирует с тканями, тем глубже поражение.
Механизм действия вещества связан со способом денатурации белка. Перманганат калия, гипохлорид натрия, хромовая кислота обладают выраженным окисляющим эффектом, нарушают работу энзимов и, как следствие, быстро вызывают гибель клеток. Такие коррозивы, как гидроксид натрия, дихроматы, белый фосфор, фенол мгновенно разрушают все клеточные структуры.
Под воздействием щавелевой, гидрохлорной, серной кислоты происходит массивная дегидратация, лизис клеток. При контакте с бензином, горчичным газом, метилбромидом наблюдается расслоение тканей, высвобождение тканевых аминов. Аммиак, уксусная, муравьиная, дубильная, серносалициловая, некоторые другие кислоты связывают белок или катионы путем образования солей.
Классификация
С учетом характера поражающего агента выделяют следующие разновидности химических ожогов:
- Кислотой. Тяжелые повреждения выявляются при действии сильных кислот (pH менее 2). Соединения вызывают сворачивание (коагуляцию) белка, образуется сухой кожный струп, препятствующий проникновению агента вглубь тканей, поэтому травмы обычно неглубокие.
- Щелочью. Сильными щелочами, провоцирующими тяжелые ожоговые поражения, считаются вещества с pH более 11,5. Соединения разжижают участки некроза. Ткани ослабляются, что позволяет веществу проникать в подлежащие слои, вызывая глубокие поражения.
- Солями тяжелых металлов. Имеют меньшее значение по сравнению с предыдущими группами, поскольку травма, как правило, ограничивается поверхностными слоями кожи.
Разделение химических ожогов по глубине несколько различается в традиционной российской и международной классификациях. В соответствии с МКБ-10 выделяют следующие виды травм:
- 1 степень. Соответствует 1 степени в российской систематизации. Повреждается только эпидермис.
- 2 степень. Соответствует 2 и 3А степеням в отечественной классификации. Поражается эпидермис, верхний слой дермы.
- 3 степень. Соответствует 3Б и 4 степеням в классической систематизации. Характеризуется тотальным некрозом дермы, возможно – с подлежащими тканями (мышцами, связками, костями).
Симптомы
Химические ожоги кожи
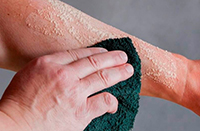
Появляется резкая боль. Внешний вид зоны повреждения определяется типом химического агента, глубиной ожога. Под действием кислот образуется сухой твердый струп. Граница между пораженным участком и окружающей здоровой кожей хорошо просматривается, благодаря четко отграниченному краю корки, образующейся в области некроза. При ожогах щелочами формируется рыхлый, мягкий, беловатый струп, который без четкой границы переходит в окружающие ткани.

После взаимодействия с серной кислотой кожа вначале становится белой, затем приобретает коричневый либо серый оттенок. Разрушение азотной кислотой придает кожным покровам желто-коричневую либо светло-желто-зеленую окраску. Ожоги уксусной кислотой грязно-беловатые, соляной – желтые, карболовой – сначала белые, потом бурые. Под действием концентрированной перекиси водорода ткани становятся сероватыми.
Поскольку повреждение тканей продолжается какое-то время после травмы, достоверное определение степени ожога возможно только через 5-7 дней.
- Для 1 степени характерны гиперемия, отечность, умеренная болезненность.
- 2 степень проявляется образованием прозрачных пузырьков на отечных, покрасневших кожных покровах.
- Ожоги 3 степени сопровождаются образованием пузырей с кровянистым или мутным содержимым, область поражения становится нечувствительной, безболезненной.
- При 4 степени определяются участки некроза, распространяющиеся на различную глубину.
Среди химических ожогов преобладают повреждения 3-4 степени.
Дальнейшее течение болезни определяется глубиной поражения. Поверхностные ожоги заживают самостоятельно. После разрушения всего слоя дермы самостоятельное восстановление невозможно. Участки сухого (коагуляционного) некроза отторгаются, оставляя после себя рану, которая постепенно заполняется грануляциями. При влажном (колликвационном) некрозе отмечается тенденция к распространению нагноения на окружающие ткани, что приводит к утяжелению состояния больного, образованию обширных дефектов.
Большая площадь повреждения, активное всасывание химического агента чреваты общетоксическим воздействием на организм с развитием полиорганной недостаточности. Выявляются лихорадка, выраженная слабость, тошнота, нарушения сердечной деятельности, расстройства сознания. Чаще всего страдают печень и почки. При поражении печени возможны пожелтение кожи, потемнение мочи, обесцвечивание кала, боли в правом подреберье. Вовлечение почек проявляется уменьшением количества отделяемой мочи, отеками, запахом ацетона изо рта.
Ожоги верхних отделов ЖКТ
Чаще всего наблюдаются ожоги концентрированной уксусной кислотой. Несколько реже встречаются поражения другими кислотами (серной, соляной), щелочами (едким натром, каустической содой, гидроокисью натрия). В число прочих химических агентов входят марганцовка, ацетон, силикатный лей, лизол, нашатырь, йод, фенол, этил, перекись водорода, растворы электролитов.
В момент приема агрессивного агента возникает резкая боль во рту, распространяющаяся за грудину, в эпигастральную область. Отекают губы, язык, затем отек охватывает глотку, верхние отделы желудочно-кишечного тракта. Отмечается дисфагия, потом появляется рвота желудочным содержимым с примесью крови, участков слизистой. Глубокие ожоги осложняются профузными кровотечениями, расстройствами дыхания. Развивается интоксикация с признаками нарушения функций внутренних органов. Выраженность общих проявлений определяется видом, объемом, концентрацией принятого химического вещества.
Через несколько дней выраженность отека снижается, начинается формирование грануляций. Боли и явления дисфагии уменьшаются, пациенты перестают отказываться от еды. Через некоторое время грануляции трансформируются в рубцы, что вызывает уменьшение просвета пищевода, повторное развитие нарушений глотания. Стриктуры формируются на протяжении 2 месяцев после травмы, без лечения образуются у 70% больных.
Химические ожоги глаз
В 40% случаев травма возникает вследствие контакта со щелочами. Причиной чаще становятся едкий натр, гашеная известь, каустическая сода, аммиак. У 10% больных поражение глаз развивается из-за попадания соляной, серной, уксусной, других кислот. Половина случаев обусловлена воздействием бытовых аэрозолей, гербицидов, инсектицидов, красок для ресниц, строительных лаков, а также химических веществ, используемых в средствах для самообороны.

Как и при поражении кожи, ожоги щелочами опаснее контакта с кислотами. После повреждения щелочью возникает колликвационный некроз, который распространяется за пределы зоны воздействия агрессивного вещества. Установить тяжесть травмы достоверно можно только через 2-3 суток. При поражении кислотой наблюдается коагуляционный некроз с образованием струпа.
Если пациенту удалось быстро сомкнуть ресницы, возможно только поражение век. Непосредственное воздействие на ткани глаза становится причиной некроза конъюнктивы с образованием язвенного дефекта, формированием сращений между глазным яблоком и веком. Ожоги роговицы сопровождаются светобоязнью, блефароспазмом, слезотечением, иногда – помутнением роговицы, нейротрофическим кератитом. При вовлечении радужки развивается ирит.
Исходом нередко становится снижение зрения, которое может варьироваться от незначительного ухудшения до полной слепоты. Вторичное инфицирование характеризуется развитием панофтальмита, эндофтальмита. В отдаленные сроки после глубоких химических ожогов может выявляться вторичная глаукома. Тяжелые поражения приводят к разрушению тканей, требуют удаления глаза.
Диагностика
Диагноз выставляется на основании анамнестических данных, результатов внешнего осмотра. Для определения площади ожогов кожи используют стандартные методы (правило девяток, специальные таблицы, сетки с маркировкой). Для уточнения глубины оценивают цвет кожи, степень поражения эпидермиса, состояние дермы, наличие пузырей, струпов. Учитывают, что истинная тяжесть химического ожога становится очевидной лишь спустя несколько дней, особенно – при действии щелочей.
При травмах ЖКТ проводят осмотр полости рта, фарингоскопию, непрямую ларингоскопию. Из-за опасности перфорации стенки полых органов другие инвазивные методы в остром периоде не применяют, диагноз выставляют на основании анамнеза и клинических симптомов, решение о необходимости экстренных оперативных вмешательств принимают при появлении признаков нарушения целостности желудка или пищевода. В последующем производят эзофагогастроскопию, рентгеноскопию.
Ожоги глаз также диагностируются по данным анамнеза, жалоб, внешнего осмотра. Офтальмологические исследования при поступлении не показаны, рекомендовано немедленно начинать неотложную помощь. В последующем для уточнения тяжести травмы выполняют визометрию, офтальмоскопию, измерение ВГД, биомикроскопию, другие процедуры. Перечень методик определяется индивидуально с учетом имеющихся нарушений.
Лечение
Первая помощь
Первоочередной задачей является минимизация контакта тканей с агрессивным веществом. Оказание первой помощи должно начинаться как можно скорее, оптимально – прямо на месте. Загрязненную одежду необходимо снять. Порошкообразные агенты следует стряхнуть. В большинстве случаев для удаления химиката рекомендовано обильное промывание водой. Исключением является поражение негашеной содой – в этом случае вода вызывает бурную химическую реакцию, усугубляющую тяжесть травмы, поэтому соединение нужно удалять с помощью растительного масла.
При точно определенном повреждающем агенте возможно использование специальных средств. Так, при ожогах фтористоводородной кислотой применяют 10% раствор глюконата кальция, избегая нанесения слишком большого количества средства, чтобы не спровоцировать нежелательную тканевую реакцию. Обработка этиловым спиртом или полиэтиленгликолем позволяет повысить растворимость фенола, который после этого лучше смывается водой.

Удаление фосфора осуществляется с помощью небольшого количества 1% раствора сульфата меди. Обильное орошение может привести к всасыванию деактивирующего средства, обладающего гепатотоксическим действием. При ожогах белым фосфором, цементом промывания водой нужно проводить как можно дольше. В первом случае это помогает устранить опасность спонтанного самовозгорания фосфора, во втором – обеспечивает достаточную дезактивацию щелочи, содержащейся в цементе.
Если специфические нейтрализаторы отсутствуют, для промывания ожогов кислотой можно использовать слабый раствор питьевой соды, ожогов щелочью – слабый раствор лимонной кислоты. Необходимо тщательно следить за тем, чтобы на поврежденные ткани не попали слишком концентрированные деактиваторы, поскольку это может усугубить травму. Для уменьшения болевого синдрома применяют анальгетики. Обезвоживание предупреждают путем обильного питья. Пациента укутывают.
При ожогах глаз производят обильное струйное промывание водой или физраствором. Нанесение нейтрализующих составов не рекомендовано из-за риска возникновения непредсказуемых реакций с образованием агрессивных продуктов и их последующим разрушающим действием на нежную конъюнктиву. При химических ожогах ЖКТ нужно обильно промыть ротовую полость водой. Вызывать рвоту нельзя, так как это может спровоцировать разрыв пищевода.
Местное лечение
Ожоговую поверхность обрабатывают. С кожи удаляют химическое вещество и инородные тела, закрывают рану асептической повязкой, придают конечности возвышенное положение. Струпы сохраняют до их самостоятельного отхождения. Для стимуляции отторжения применяют протеолитические ферменты. После отхождения некроза наносят мази. Точечные глубокие ожоги (например, при попадании брызг кислоты или щелочи) могут закрываться самостоятельно. При значительной площади раневой поверхности после очищения раны требуется кожная пластика.
Больным с химическими ожогами пищевода при поступлении в стационар устанавливают желудочный зонд после местного обезболивания рта и глотки. Удаляют содержимое желудка, инактивируют химический агент. После приема щелочи осуществляют промывание маслом либо слабым раствором уксусной кислоты. После употребления кислоты применяют некрепкий раствор соды.
При невозможности определения агрессивного агента используют воду, молоко. В последующем назначают парентеральное питание, выполняют бужирование. Больным с перфорацией необходимо экстренное вмешательство с наложением гастростомы или эзофагостомы. В случае формирования стеноза показано стентирование, рассечение стриктуры, пластика пищевода.
При легких химических ожогах глаз применяют местные средства с антибиотиками. Для уменьшения дискомфорта выполняют циклоплегию. Для ускорения заживления рекомендованы глазные капли из плазмы, обогащенной эритроцитами. Пациентам с химическим иритом эффективна длительная циклоплегия. Кортикостероиды с осторожностью используют при тяжелых повреждениях, поскольку они могут вызвать перфорацию роговицы. Хирургическая тактика определяется характером поражения. Возможны витрэктомия, кератопластика, коррекция выворота или заворота века.
Общие мероприятия
Для устранения болей применяют анальгетики. Антибиотики подбирают с учетом чувствительности возбудителя. С профилактической целью антибактериальные препараты не назначают, поскольку это провоцирует развитие антибиотикоустойчивых штаммов. При обширных повреждениях проводят инфузионную терапию. Вводят питательные растворы, глюкозу, лекарства для восстановления кислотно-щелочного равновесия.
При всасывании щавелевой и фтороводородной кислоты может потребоваться коррекция гипокальциемии. При ожогах фосфором, некоторыми кислотами необходим контроль функций печени и почек, по показаниям – мероприятия по коррекции острой почечной или печеночной недостаточности. Пациентам с системными эффектами от воздействия лизола требуется гемодиализ.
Прогноз
Исход определяется локализацией, тяжестью, распространенностью повреждения, временем начала медицинских мероприятий, общим состоянием больного, другими факторами. При небольшой площади поражения кожи, отсутствии токсического влияния на внутренние органы прогноз благоприятный даже у больных с глубокими ожогами. При травмах пищевода 3 степени летальность достигает 60%, в остальных случаях смертельные исходы наблюдаются редко, проходимость органа восстанавливается у 90% больных. У пациентов с тяжелыми ожогами глаз в исходе формируются энтропион, бельмо, атрофия глазного яблока, отмечается выраженное снижение зрения.
Профилактика
Основной мерой по предупреждению повреждений кожи и глаз является соблюдение техники безопасности при работе с агрессивными химическими веществами в быту и на производстве. Профилактика травм пищевода заключается в соблюдении правил хранения едких веществ: использовании промаркированных емкостей, выделении отдельных шкафов или полок, расположенных в недоступных для детей местах.
4. Современные принципы диагностики, лечения химических ожогов пищевода и желудка/ Белькова Т.Ю.// Сибирский медицинский журнал – 2001- №5
Ушиб – это закрытая травма мягких тканей и органов без нарушения их целостности. В зависимости от тяжести повреждения, может затрагивать только кожные покровы, реже – мышечную ткань, нервные окончания, структуры внутренних органов. Обычно проявляется в легкой форме в виде синяков и кровоподтеков в области разрыва мелких сосудов и капилляров. При повреждении жизненно важных органов – головы, позвоночника, печени, легких, почек – может приводить к серьезным патологиям, вплоть до угрозы для жизни.
Симптомы и степени ушиба
Главная опасность ушиба – отсроченное проявление нарушений и сложность дифференциальной диагностики с такими повреждениями, как разрывы и переломы. Поэтому важно своевременно обратиться в травмпункт для прохождения диагностики и предупреждения осложнений.
- Припухлость, позднее – отек. Нарастает в течение первых 2 суток после травмирования, после чего идет на спад.
- Боль – появляется сразу после травмы и постепенно ослабевает. Повторно возвращается при нарастании отека, который сдавливает нервные окончания в поврежденной ткани. В зависимости от положения травмированного участка, боль может длиться от нескольких дней до нескольких месяцев.
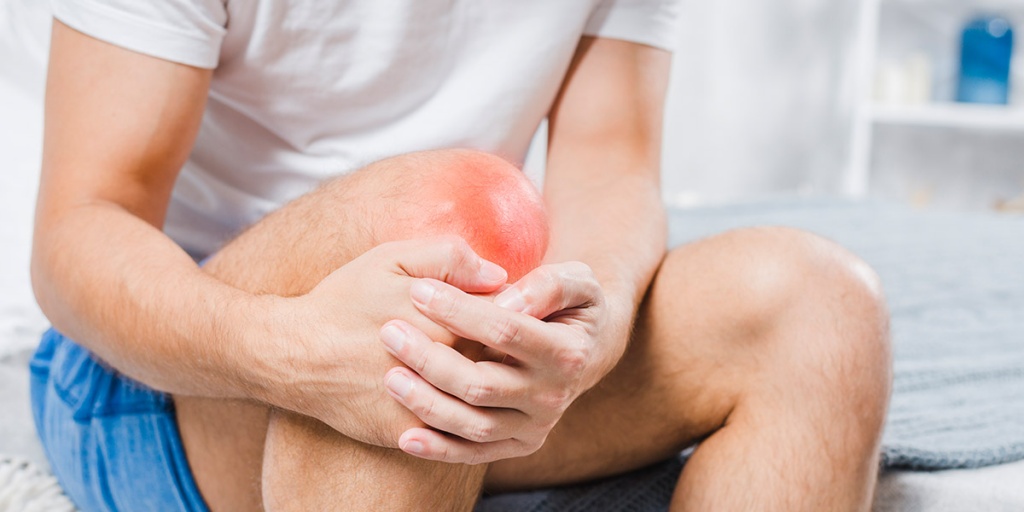
- Покраснения, которые впоследствии переходят в гематомы – возникают при разрывах сосудов. При подкожном проявлении, в виде обычного синяка, как правило, безобидны, однако кровоизлияния в головной мозг или внутренние органы могут быть опасны для жизни.
- Нарушение функции пострадавшего участка. При сильных ушибах, особенно с неправильным лечением или в его отсутствие, пострадавший орган частично или полностью утрачивает способность выполнять свои задачи: суставы теряют подвижность, снижается четкость зрения, при травмах почек нарушается их фильтрующая способность. Иногда эти симптомы проявляются отсроченно, нередко после заживления травмированного участка.
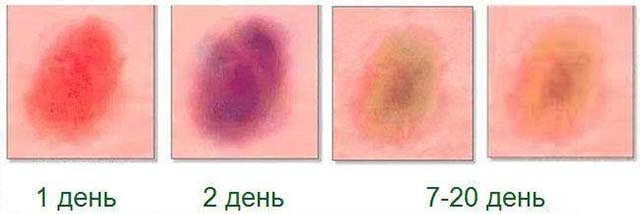
На заметку! Гематома может быть разных размеров и появиться не сразу. Время ее возникновения зависит от глубины залегания поврежденных тканей. Так, если ушиб затронул только подкожную клетчатку, «синяк» сформируется в течение нескольких часов или даже минут. Если основное повреждение пришлось на мышцы и кости, он проявит себя только через 2–3 дня. При этом его цвет свидетельствует о сроках травмы. Свежий кровоподтек отличается ярко-красным или бордовым оттенком, который, по мере регенерации тканей, меняется с бордового и фиолетового на синий, затем зеленоватый, серый и желтый.
Различают 4 степени ушиба, в зависимости от которых следует принимать те или иные меры по восстановлению:
- Первая степень: кожа не повреждена или повреждена незначительно (ссадины, царапины), возможны незначительные подкожные кровоизлияния в виде синяков, небольшая припухлость. Такой ушиб проходит самостоятельно в течение 2–3 дней.
- Вторая степень: имеется легкое повреждение мышц с выраженной отечностью тканей. Сильное покраснение покровов, разрывы сосудов со временем формируют ярко выраженную гематому.
- Третья степень: глубокий ушиб с разрывом мышц и сосудов, повреждением прилежащих структур – сухожилий, суставов, костей, нервных окончаний.
- Четвертая степень: сильная травма выводит из строя функцию ближайших органов, что может привести к потере зрения, нарушению работы головного мозга, иммобилизации конечности, патологии почек и т.п.
Первая и вторая степень не требуют обязательного врачебного вмешательства. Исключение составляют травмы глаз и головы в целом – в этом случае желательно пройти диагностику для исключения отсроченных осложнений. Третью и четвертую степень лечат только под контролем врачей и после полного обследования поврежденных участков тела.
Причины возникновения ушибов
Получить ушиб можно в самых различных жизненных ситуациях:
- бытовые травмы;
- занятия спортом и активные игры;
- профессиональные повреждения;
- нападения и драки;
- автомобильные аварии.
Во всех этих случаях он формируется в результате падения, столкновения или удара тупым предметом. При этом ушиб может быть как самостоятельным повреждением, так и в сочетании с другими видами травм – переломами, вывихами, растяжениями.
Первая помощь при ушибе

Общие принципы ее оказания универсальны:
- Лед на пострадавшее место – охлаждение уменьшает отек и купирует болевые ощущения.
- Иммобилизация – при подозрении на серьезные травмы желательно полное обездвиживание участка и полный покой до проведения диагностики.
- Наложение давящей повязки чуть выше области повреждения – сокращает отечность и предотвращает распространение гематомы.
- Обработка антисептиком – актуальна при наличии ссадин и ранок на поверхности кожи. При сильных кровоподтеках йод использовать нежелательно – он оказывает согревающий эффект и усиливает проявление гематом.
- Прием обезболивающих средств – проводится только при длительной выраженной боли. Если болезненные ощущения можно терпеть – от приема лекарств лучше отказаться, это даст возможность врачам лучше оценить состояние при первом осмотре.
- Обращение в травмпункт – необходимо при подозрении на серьезные повреждения, в первую очередь при ушибах головы, грудной клетки, живота, позвоночника. Обычные синяки на поверхности тела можно вылечить без последствий в домашних условиях.
Внимание! При наличии сильного ушиба ни в коем случае нельзя массировать или прогревать поврежденный участок, а также промывать и тереть травмированные глаза. Нежелательно употреблять алкоголь (он расширяет сосуды и ускоряет развитие гематомы), а если повреждение пришлось на область живота, пациенту до прибытия скорой помощи вообще нельзя давать есть и пить.
В дальнейшем особенности оказания первой помощи зависят от анатомического расположения травмированной зоны.
При ушибах ноги
При сильных ушибах с подозрением на перелом нельзя двигать конечностью, сгибать или разгибать ее. Чтобы установить характер повреждения, следует обратить внимание на характерные симптомы перелома:
- подвижность сильно ограничена, и каждая попытка вызывает сильную боль;
- при движении в области повреждения слышен характерный хруст;
- амплитуда при разгибании выглядит неестественно.
На заметку! При отсутствии внешних отличий главным критерием становится боль. В случае с переломом она не утихает, движения затруднены и болезненны, в то время как для ушибов характерно ее постепенное уменьшение после травмы и повторное нарастание по мере формирования отека.
Основные приемы первой помощи:
- Пострадавшему обеспечивают полный покой, размещают в горизонтальном положении с приподнятой и зафиксированной с помощью шины конечностью.
- При ушибах в области сустава накладывают давящую повязку для предотвращения вывиха.
- Охлаждающий компресс на область наибольшего повреждения.
- Поверхностные травмы (ссадины, царапины) обрабатывают антисептиком.
- При сильной боли дают обезболивающее средство.
При ушибах руки
При травмах плеча или предплечья первую помощь оказывают по тому же принципу, что и при травмах ноги. Иммобилизацию при этом проводят, привязывая конечность к телу или с фиксацией на перевязи.
Сходные действия выполняют при повреждения кистей. В этом случае предплечье и кисть фиксируют в горизонтальном положении, что позволяет избежать усиленного притока крови к поврежденному участку и обеспечивает максимальный покой. Для этого на кисть накладывают шины или тугую повязку эластичным бинтом и с помощью косынки закрепляют на перевязи.
При ушибах позвоночника
Самостоятельно транспортировать пострадавшего с подозрением на повреждение позвоночника строго воспрещено. Оказывая первую помощь следует учитывать, что каждое неосторожное движение может усугубить состояние и спровоцировать появление неврологической симптоматики. До того момента, пока не будет исключена вероятность перелома или смещения позвонков, пациенту показана полная иммобилизация всего тела – жесткая поверхность (щит) под спиной, голову фиксируют специальным головодержателем.
Внимание! Даже при отсутствии перелома может наблюдаться компрессия нервных корешков спинного мозга, что требует осторожного обращения даже при, казалось бы, незначительных травмах спины.
При ушибах головы
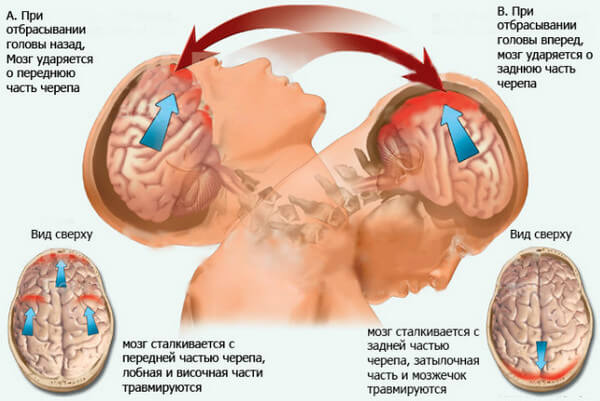
Экспресс-диагностика на сотрясение мозга показана при любых повреждениях головы, в том числе при легких ушибах. Если имеются соответствующие симптомы (тошнота. рвота, головная боль, нарушение координации, речи, слуха, головокружение), обследование обязательно.
На заметку! Экспресс-диагностика сотрясения мозга включает проверку плавности зрительного контакта. Пострадавшего просят проследить за движениями пальца: если глаза при этом двигаются плавно, сотрясения нет, если наблюдаются рывки, подергивания, неспособность сконцентрировать взгляд – есть.
Сотрясение требует специализированной диагностики и лечения, поэтому пациента необходимо как можно быстрее транспортировать в травмпункт или травматологическое отделение местной больницы. В период до прибытия скорой помощи его нельзя оставлять одного, так как состояние может ухудшиться в любой момент. Следует выполнить следующие действия:
- обеспечить полный покой – человека размещают в положении лежа на спине;
- повернуть голову на бок – чтобы предотвратить попадание рвотных масс в дыхательные пути (при наличии симптомов сотрясения);
- обработать антисептиками внешние раны;
- постоянно разговаривать с пострадавшим, не давая ему уснуть до приезда врачей.
При травмах носа с кровотечением необходимо наклонить голову человека вниз и вставить в ноздри ватные тампоны, смоченные в перекиси водорода. Если кровотечение отсутствует, голову, наоборот, запрокидывают назад, а на переносицу накладывают лед для уменьшения отека. При правильном оказании помощи состояние стабилизируется в течение 15–20 минут.
Отдельного внимания заслуживают глаза. Проверка у окулиста желательна даже при легких сотрясения головного мозга. Если же ушиб пришелся непосредственно на сам глаз, необходимо наложить на него чистую (желательно стерильную повязку) и срочно отправляться к офтальмологу. Наличие нарушение в этой тонкой структуре, особенно при отеке тканей и наличии кровоизлияния, способен выявить только узкий специалист с соответствующим образованием. При тяжелых травмах, чем раньше будет оказана помощь, тем выше шансы сохранить зрение.
Лечение и профилактика ушибов
После выполнения дифференциальной диагностики назначают лечение, которое направлено на устранение основных симптомов (боли, отечности), а также на восстановление поврежденных тканей и функциональности травмированного участка.
- обезболивающие препараты;
- противовоспалительные и противоотечные средства;
- составы для стимуляции передачи нервных импульсов (при повреждениях позвоночника или головы);
- средства для восстановления микроциркуляции крови в тканях;
- препараты для устранения спастического синдрома при травмировании нервных отростков (травмы позвоночника).
Поврежденному участку показан длительный покой. При ушибах позвоночника, живота и грудной клетки показан 3-дневный постельный режим. Для иммобилизации конечностей и позвоночника используют систему ортезов и других ортопедических средств по показаниям врача.
Физиотерапия показана со 2–4 дня после травмы. Назначают:
- магнитотерапию;
- лазеротерапию;
- электрофорез;
- ультразвук;
- УВЧ-терапию;
- массаж.
Хороший эффект дает гирудотерапия. Пиявки стимулируют отток крови, предотвращая образование гематомы или ускоряя ее рассасывание. В отличие от других методов физиотерапии, их следует назначать как можно раньше, в идеале – сразу после травмы.
Читайте также:

