Что будет если кожа не будет долго дышать
Обновлено: 26.04.2024
Предобморочное состояние - это компенсаторные процессы в человеческом организме, которые начинают происходить из-за нарушений в снабжении головного мозга кровью. В этот момент начинает развиваться слабость в мышцах, кожа покрывается липким потом, появляется головокружение, человека начинает бросать то в жар, то в холод. Что же такое предобморочное состояние, и какие причины приводят к его появлению - об этом мы расскажем в данной статье. Мы также опишем симптомы, типичные для предобморочного состояния, способы оказания первой помощи в такой ситуации, которые должны быть известны каждому человеку.
Причины предобморочного состояния (почему возникает)
Давайте сначала разберемся каковы причины предобморочных состояний. Как было сказано выше, возникает предобморочное состояние из-за того, что головной мозг перестает получать необходимое количество крови. Но есть масса других факторов, которые могут привести к этому состоянию. Лидирующие позиции среди них у интоксикации организма, которую вызывают онкологические и инфекционные заболевания.
К ним можно отнести следующие патологии и заболевания:
- кишечные инфекции разной этиологии;
- паразитарное заражение;
- болезни щитовидной железы;
- вирусный гепатит в острой или хронической форме;
- гипотония;
- отравления химическими и ядовитыми веществами;
- различные заболевания сердечно-сосудистой системы: аритмия, ишемическая болезнь, сердечная недостаточность.
Развитию предобморочного состояния способствует обезвоживание организма, ему часто подвергаются беременные женщины. В этих случаях приступ возникает вследствие недостаточного объема крови, необходимого для нормальной работы организма.
Есть и другие причины предобморочного состояния. К ним относятся: интоксикация алкоголем, табачная зависимость, застойные процессы в желчном пузыре и пр. Уровень глюкозы в крови тоже является одной из причин предобморочного состояния. Так как его повышение или понижение могут вызвать у человека гипогликемический обморок. В этом случае необходимо полное обследование работы поджелудочной железы, и консультация врача по поводу необходимой диетической терапии и уровня физических нагрузок. Если эти меры принять вовремя, то можно предотвратить развитие такого серьезного заболевания, как сахарный диабет.
Признаки и симптомы предобморочного состояния: головокружение, тошнота
Для симптомов предобморочного состояние характерно внезапное развитие, которое обычно провоцируется какими то определенными факторами. Душное помещение, тесная одежда, стрессовые ситуации, чрезмерные физические нагрузки, прием пищи - все это может способствовать наступлению приступа.
Самым характерным симптомом для предобморочного состояния является головокружение, которое может сопровождаться тошнотой. Это говорит о нарушениях в работе вегетативной системы человека.
Есть определенная группа риска людей, для которых предобморочное состояние может быть постоянным. Это люди, страдающие гипотонией(пониженное кровяное давление), хронической анемией(пониженный уровень гемоглобина в крови, менее 100 ед.), брадикардией(низкая частота ударов сердца, меньше 40 ударов).
Любой из описанных признаков - это серьезный повод для обращения к врачу. Но, так как приступ предобморочного состояния может наступить в любой момент и в любом месте, необходимо иметь хотя бы общие представления о том, как оказать пострадавшему или себе первую помощь в домашних условиях.
Что делать при предобморочном состоянии: первая помощь
Все приемы первой медицинской помощи во время предобморочного состояние направлены на то, чтобы предотвратить наступление полноценного обморока. Давайте разберем все необходимые действия подробно.
- Первое - обеспечить в помещение доступ кислорода, и, по возможности, принять комфортное положение. Все, давящие на грудь и шею, предметы(шарф, тесный воротник, галстук) убрать. Для лучшего насыщения крови кислородом необходимо делать ритмичные вдохи и выдохи. Если процесс дыхания затруднен, поможет нашатырный спирт. Снятию приступа способствует также сладкое теплое питье в виде чая. При подозрениях на испарения вредных веществ в помещении или утечку газа, следует быстро покинуть здание и выйти на улицу.
- После того, как кризис прошел, организм необходимо обеспечить нужным количеством жидкости, что предполагает потребление воды в объеме не меньше 2,5 л в сутки. Прием таких препаратов, как “Аспаркам” и ”Панангин” нормализуют баланс электролитов в крови, и обеспечат нормальное кровоснабжение всех органов. И, конечно же, необходимо установить причину наступления патологии.
- При синдроме хронической усталости обязательно нужно принимать необходимые витамины и минералы, обеспечить все условия для нормального режима труда и отдыха. В случае гипотонии или анемии следует незамедлительно выяснить причину данного состояния. Так как некоторые патологии требуют немедленного обращения за врачебной помощью.
Все, о чем мы рассказали в этой статье, необходимо знать и помнить каждому человеку. Потому что приступы предобморочного состояния развиваются внезапно, что может представлять серьезную угрозу для жизни. Ведь в этот момент человек может переходить проезжую часть или управлять автомобилем. Самое главное во время оказания первой помощи себе или своим близким - не дать развиться полноценному обмороку.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Приступы удушья: причины появления, при каких заболеваниях возникают, диагностика и способы лечения.
Определение
Удушье, или асфиксия, – мучительное, жизнеугрожающее, патологическое состояние, которое характеризуется нехваткой кислорода и накоплением углекислого газа в тканях.
Удушье является крайней степенью одышки, когда человек ощущает внезапную нехватку воздуха, учащение сердцебиения и страх.
Удушье является симптомом тяжелых заболеваний и состояний, для которых характерно нарушение проходимости дыхательных путей, наблюдается при некоторых патологиях сердечно-сосудистой, костно-мышечной и нервной системы.
Разновидности удушья
По механизму возникновения и развития выделяют следующие виды асфиксии:
- механическая асфиксия – это удушье, возникающее вследствие ограничения или прекращения притока воздуха в дыхательные пути при их сужении (например, из-за отека подсвязочного пространства при развитии ложного крупа у детей), обтурации (или иначе закупорке) дыхательных путей и их сдавлении (например, при опухолях).
- травматическая асфиксия – это удушье, возникающее из-за сильного сдавления грудной клетки. Часто происходит во время дорожно-транспортных происшествий.
- токсическая асфиксия – удушье, которое развивается в результате угнетения дыхательного центра, паралича дыхательной мускулатуры (диафрагмы) или при нарушении транспортной функции крови (при отравлении угарном газом).
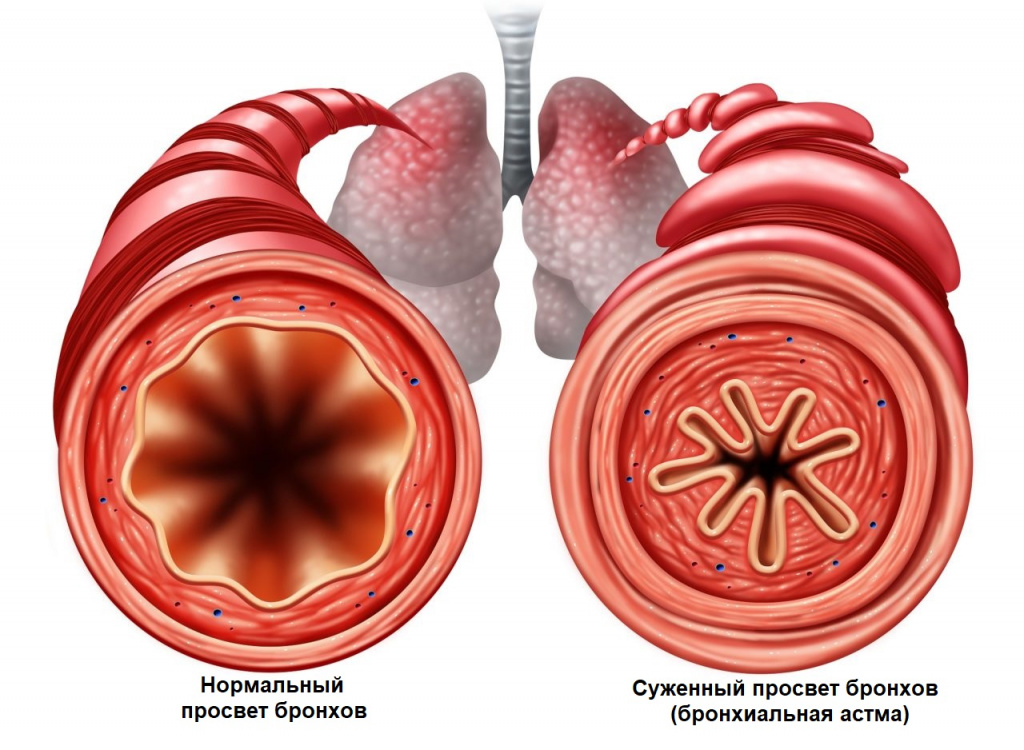
При развитии бронхиальной обструкции (уменьшении диаметра мелких бронхов вследствие спазма или отека) приступ развивается внезапно, может сопровождаться предвестниками: чувством давления за грудиной, беспокойством, а также кожным зудом.
Приступы бронхиальной астмы часто возникают после контакта с аллергеном, при острых респираторных заболеваниях.
Удушье постепенно нарастает, и человеку становится тяжело дышать, увеличивается частота дыхания, выдох удлиняется. Состояние несколько облегчает принятие специфической позы: сидя или стоя, упершись руками в стол, кровать или в подоконник. Так восстанавливается дыхание за счет вовлечения вспомогательной дыхательной мускулатуры. Приступ удушья может сопровождаться выраженными хрипами, которые слышны на расстоянии, цианозом (цвет кожи принимает синеватый оттенок) и набуханием вен. Продолжительность приступа может варьироваться от нескольких минут до нескольких часов. По окончании приступа появляется кашель с последующим отхождением бесцветной мокроты.
Удушье может быть проявлением развивающегося отека легких при болезнях сердечно-сосудистой системы. Образуется застой в кровеносной системе легких из-за снижения насосной функции сердца, поэтому ткань легких пропитывается жидкой частью крови. Скопившаяся жидкость попадает в дыхательные пути, затрудняет движение воздуха, вызывая удушье, и выходит в виде розовой пены.
Причиной удушья у детей часто становится попадание инородного тела в верхние дыхательные пути. Это случается из-за невнимательности и спешки при приеме пищи, смехе, кашле и чихании во время еды. Дети, оставленные без присмотра, могут проглотить мелкие игрушки или их части. У взрослых инородные тела нередко попадают в дыхательные пути при алкогольном опьянении. Для пожилых людей опасность представляют зубные протезы.
Удушье у детей может стать следствием развития ложного крупа. Из-за воспаления слизистой оболочки гортань отекает и просвет дыхательных путей значительно сужается. Сопутствующими симптомами являются лающий кашель, осиплость, грубый голос, небольшой подъем температуры тела и участие вспомогательной мускулатуры в процессе дыхания.
При термическом или химическом ожоге дыхательных путей возникает рефлекторный спазм (сужение) бронхов, вследствие чего человек не может сделать полноценный вдох.
Заболевания, при которых могут наблюдаться приступы удушья
Основной группой заболеваний, при которых возникают приступы удушья, являются болезни системы органов дыхания:
- бронхиальная астма,
- хроническая обструктивная болезнь легких (ХОБЛ),
- пневмоторакс (попадание воздуха в плевральную полость, вследствие чего легкое сжимается),
- опухоли органов средостения и дыхательных путей (гортани, трахеи, бронхов),
- острый стенозирующий ларинготрахеит, или ложный круп (характерен для детского дошкольного возраста),
- эпиглоттит (воспалительное заболевание надгортанника),
- рак легкого.
- тромбоэмболия легочной артерии (закупорка тромботическими массами сосуда, по которому кровь попадает в легкие. Тромбы чаще всего образуются в венах нижних конечностей, а когда отрываются, попадают в легочную артерию);
- отек легкого;
- черепно-мозговая травма;
- отек Квинке (аллергическая реакция);
- ожоги верхних дыхательных путей;
- эпилепсия;
- передозировка некоторых лекарственных и наркотических средств;
- панические атаки.
Подбор основного лечения для профилактики дальнейших эпизодов удушья и одышки осуществляет врач-терапевт или педиатр . В зависимости от сопутствующих симптомов может потребоваться консультация узких специалистов, например, кардиолога , пульмонолога, врача-эндоскописта, аллерголога, токсиколога, невролога .
Диагностика и обследования при приступах удушья
В зависимости от сопутствующих симптомов могут быть назначены следующие обследования:
-
клинический анализ крови;
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Нарушение ритма дыхания: причины, заболевания, при которых развивается, методы диагностики и лечения.
Определение
Дыхание – это совокупность физиологических процессов, конечной целью которых является доставка и потребление кислорода, а также вывод углекислого газа.
К органам дыхания относятся дыхательные пути и легкие. Кроме того, в процессе дыхания принимают участие мышечная и нервная системы. Благодаря диафрагме, межреберным и некоторым другим мышцам выполняются дыхательные движения, происходит изменение объема грудной клетки, что является необходимым условием для расправления и спадания легочной ткани на вдохе и выдохе. В центральной нервной системе, а именно в продолговатом мозге, расположен дыхательный центр. Ключевая особенность функционирования дыхательного центра состоит в автоматическом зарождении в нем импульсов – то есть человек не задумывается о том, что ему нужно сделать вдох. В то же время активность дыхательного центра может быть подавлена вышерасположенными отделами головного мозга, например, человек может произвольно задержать дыхание при нырянии.
Разновидности нарушения ритма дыхания
Выделяют следующие виды дыхания:
- эупноэ – нормальный ритм дыхания (у здорового взрослого составляет около 14–18 дыхательных движений в минуту);
- гиперпноэ – глубокое и частое дыхание, отмечается при мышечной работе, эмоциональном напряжении, тиреотоксикозе, анемии, ацидозе, снижении содержания кислорода во вдыхаемом воздухе;
- тахипноэ – повышение частоты дыхательных движений вследствие выраженной стимуляции дыхательного центра при гиперкапнии, гипоксемии; наблюдается при повышении температуры тела, застое в легких и т.п.;
- брадипноэ – снижение частоты дыхательных движений, которое возникает при поражении и угнетении дыхательного центра на фоне гипоксии, отека, ишемии и воздействия наркотических веществ;
- апноэ – временная остановка дыхания (считается крайней степенью выраженности брадипноэ);
- дыхание по типу Чейна–Стокса - характеризуется чередованием групп дыхательных движений с нарастающей амплитудой и периодов апноэ;
- дыхание по типу Биота - характеризуется чередованием периодов апноэ с группами дыхательных движений равной амплитуды;
- дыхание Куссмауля – шумное и глубокое дыхание, для которого характерны отдельные судорожные сокращения основной и вспомогательной дыхательной мускулатуры. Этот тип дыхания свидетельствует о значимой гипоксии головного мозга.
На дыхательный центр могут напрямую воздействовать некоторые токсичные для головного мозга вещества, циркулирующие в крови.
Нарушения работы дыхательного центра происходят в результате структурных изменений в соответствующей области мозга при инсультах, отеке головного мозга и т.д.
Заболевания, вызывающие нарушение ритма дыхания
Среди заболеваний, приводящих к накоплению в крови токсичных веществ, которые впоследствии могут раздражать или поражать дыхательный центр, стоит упомянуть следующие:
- сахарный диабет в стадии декомпенсации, когда в крови накапливаются продукты углеводного обмена; встречается в дебюте ранее не диагностированного сахарного диабета или при недостаточном контроле заболевания при инсулинотерапии и сахароснижающей терапии;
- печеночная недостаточность, развивающаяся остро на фоне гепатитов (вирусной, алкогольной, аутоиммунной этиологии и др.), токсического поражения печени (например, при отравлении парацетамолом), а также хроническая интоксикация при печеночной недостаточности на фоне цирроза. Токсическое поражение головного мозга при заболеваниях печени связано в первую очередь с тем, что патологически измененная печень не способна выполнять барьерную функцию (задерживать и нейтрализовать вредные вещества), в связи с этим токсины накапливаются в крови;
- почечная недостаточность, которая может манифестировать остро или иметь длительное хроническое течение, развивается на фоне воспалительных заболеваний (гломерулонефрита, тубулоинтерстициального нефрита и др.), токсического поражения почки (например, канальцевого некроза) и других заболеваний;
- тяжело протекающие инфекционные заболевания могут вызывать выраженную интоксикацию или приводить к непосредственному поражению головного мозга, например при вирусных или бактериальных энцефалитах.
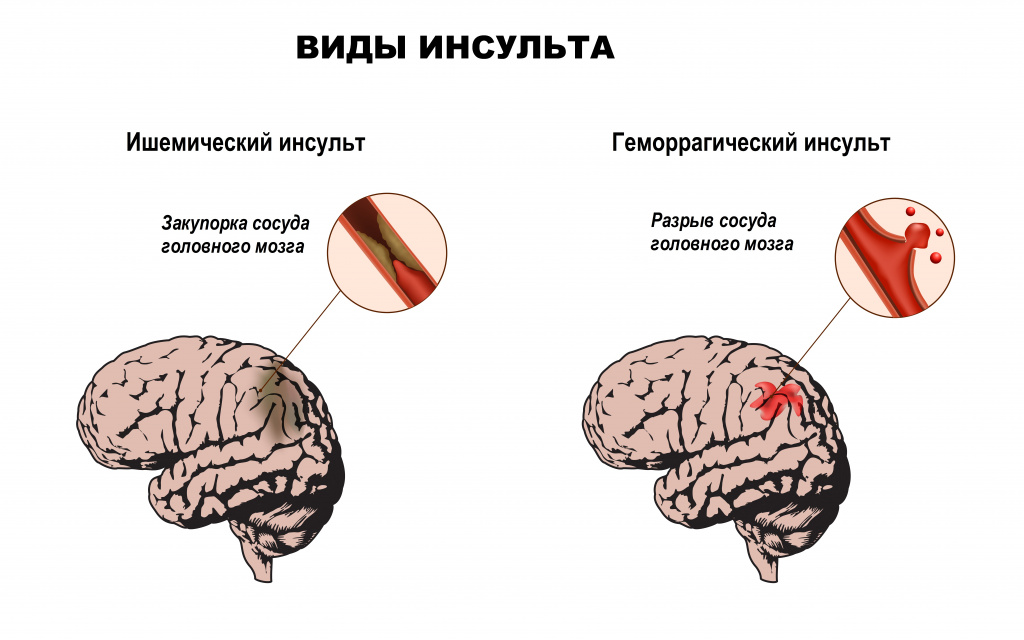
Структурные изменения в головном мозге отмечаются при инсультах (остром нарушении мозгового кровообращения по причине кровоизлияния или закупорки сосудов головного мозга тромбом), при новообразованиях, отеке головного мозга.
Отдельно стоит упомянуть синдром Пиквика, развивающийся у пациентов с выраженным ожирением, одним из проявлений которого являются эпизоды остановки дыхания во время сна.
К каким врачам обращаться при нарушении ритма дыхания
Нарушение ритма дыхания является грозным симптомом, поэтому часто первым специалистом, оказывающим помощь пациенту, становится врач скорой помощи или врач-реаниматолог.
Если нарушение ритма дыхания не несет угрозы жизни, то диагностические мероприятия проводит терапевт , педиатр или врач более узкой специальности: эндокринолог , гепатолог (специалист по заболеваниям печени), нефролог (специалист по заболеваниям почек), токсиколог, инфекционист и др.
Диагностика и обследования при нарушении ритма дыхания
Диагностика начинается с опроса пациента, в ходе которого врач устанавливает возможные причины и факторы риска развития аритмичного дыхания.
Лабораторные исследования включают определение уровня глюкозы в крови, газов артериальной крови и кислотно-основного состояния КОС крови.
Материал для исследования Сыворотка или плазма крови. Если нет возможности центрифугировать пробу через 30 минут после взятия для отделения сыворотки/плазмы от клеток, пробу берут в специальную пробирку, содержащую ингибитор гликолиза (флюорид натрия). Синони.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Определение
Вирус SARS-CoV-2 распространяется в микроскопических частицах жидкости, выделяемых больным человеком во время кашля, чихания, разговора, пения или тяжелого дыхания и попадает на слизистые носа, рта, либо глаз другого человека.
Кроме того, вирус может также распространяться контактно-бытовым путем, когда частицы с вирусом, находящиеся на поверхностях или предметах, через руки попадают на слизистые респираторного тракта.
Передача инфекции аэрозольным путем происходит в закрытых, переполненных и плохо вентилируемых помещениях.
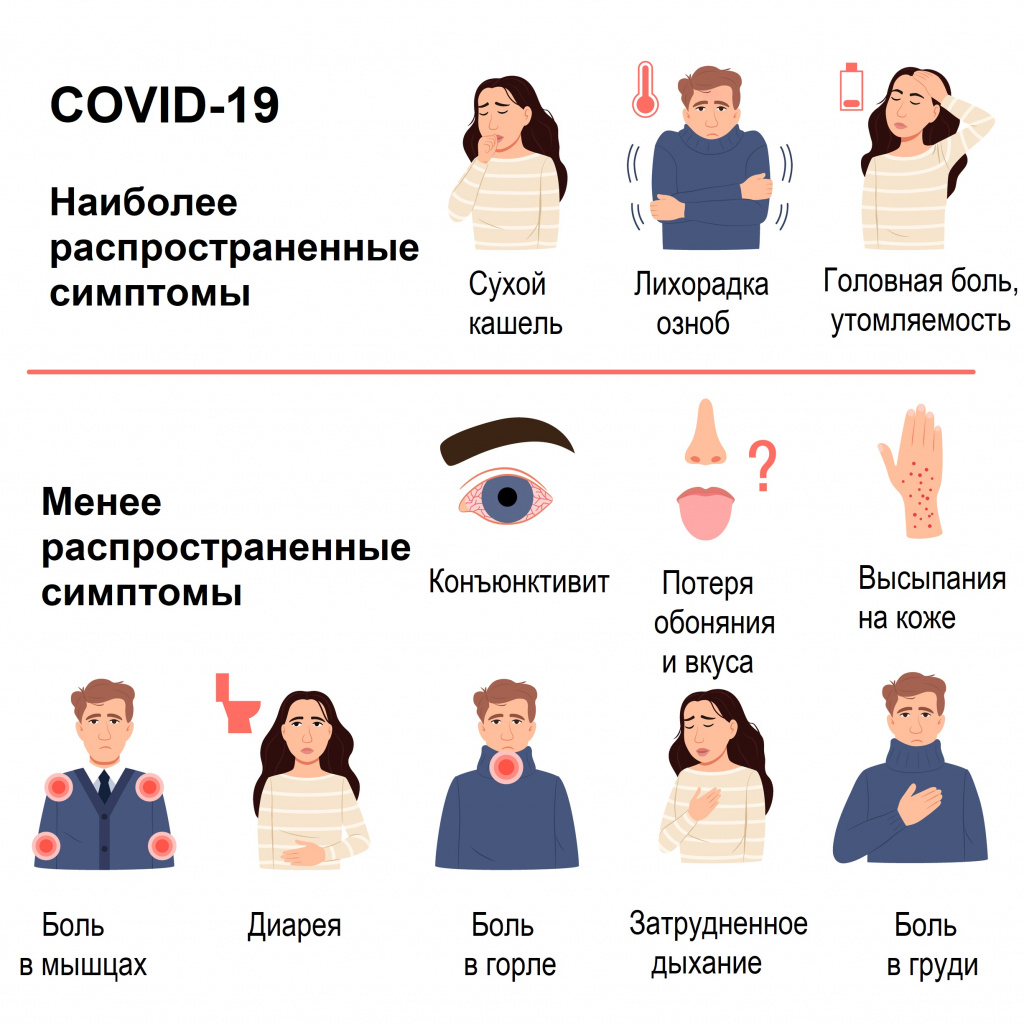
Симптомы COVID-19 при тяжелой и средней тяжести форме заболевания
Наиболее распространенные симптомы
- Одышка, учащенное дыхание (55%).
- Усиление кашля, появление мокроты (30-35%).
- Кровохарканье (5%).
- Потеря аппетита (20%).
- Спутанность сознания (9%).
- Ощущение сдавления и заложенности в грудной клетке (> 20%).
- Температура тела выше 38°С (80%) более 5 дней.
- Насыщение крови кислородом по данным пульсоксиметрии (SpO2) ≤ 95% (до 20%).
- тахикардия,
- дефицит витамина D,
- раздражительность,
- судороги,
- тревожность,
- угнетенное состояние,
- нарушения сна.
Важно! Симптомы могут не обнаруживаться во время инкубационного периода COVID-19 или проявляться в любой комбинации (например, без температуры). Точный диагноз устанавливает врач по результатам обследований.
У пациентов старше 65 лет может наблюдаться атипичная картина заболевания, которая включают делирий (помутнение сознания), нарушения речи, двигательные расстройства, а также более тяжелые и редкие неврологические осложнения – инсульт, воспалительное поражение мозга и другие.
Большинство (около 80%) пациентов, у которых появляются симптомы заболевания, выздоравливают без госпитализации. Примерно у 15% пациентов развивается серьезная форма заболевания, при которой необходима кислородотерапия, а у 5% – крайне тяжелая форма, требующая лечения в условиях отделения интенсивной терапии.
Отличия новой коронавирусной болезни COVID-19 от ОРВИ и гриппа
COVID-19 тоже относится к ОРВИ – острым респираторным вирусным инфекциям, характеризующимся сходными симптомами: кашель, насморк, повышение температуры, головная боль, першение и боли в горле. Наиболее четко выраженную клиническую картину вызывают вирусы гриппа, парагриппа, аденовирусы. Коронавирус может протекать в более тяжелой форме, нежели другие ОРВИ, приводя к осложнениям и даже летальному исходу. Именно поэтому крайне важно отличать новый тип коронавируса от относительно безобидной простуды.
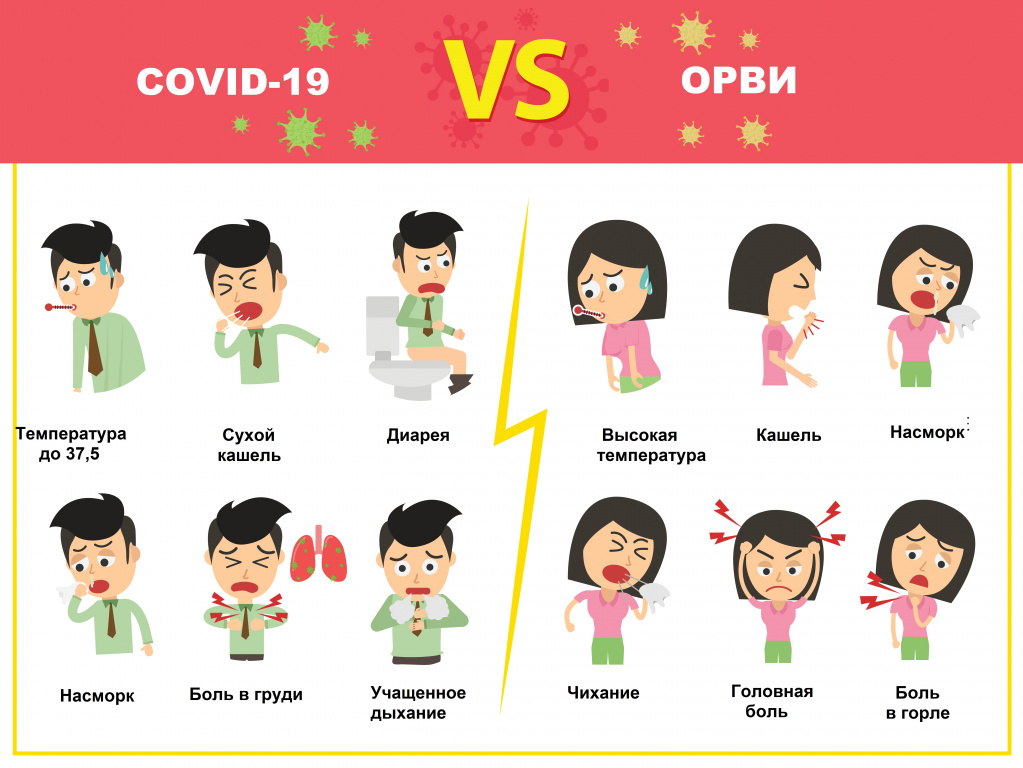
В чем отличие коронавируса от гриппа
Надо отметить, что COVID-19 и грипп имеют много общего:
- передаются воздушно-капельным и контактным путем;
- могут проявляться ломотой в суставах, головной болью, сильной слабостью и общим ощущением разбитости;
- могут возникать кишечные расстройства.
- Грипп начинается остро с повышения температуры сразу до фебрильных значений (39-40⁰С). На первый план выступают симптомы общей интоксикации: головная боль, слабость, боли в мышцах и суставах, слезотечение, боль в глазах.
- Коронавирус развивается постепенно - от общего недомогания в первые дни до выраженных симптомов, включая значимое повышение температуры тела через неделю.
Другие заболевания со схожими симптомами
Пневмонии, в том числе атипичные.
Аллергии. Одышка, проблемы с обонянием и другие симптомы могут возникать в результате воздействия аллергенов. Проблему решают антигистаминные препараты, которые при вирусной инфекции неэффективны.
Бронхиальная астма, которая также дает о себе знать затрудненным дыханием и мучительным кашлем, но имеет неинфекционную природу.
Отличаются ли симптомы у детей и у взрослых?
Дети составляют лишь около 2% от числа всех заболевших COVID-19. При этом они легче переносят коронавирусную инфекцию и часто являются ее бессимптомными носителями.
Протекание COVID-19 у детей разного возраста:
От 1 года до 3 лет
Инфекция обычно проявляется как легкое недомогание. Характерные симптомы COVID-19 не наблюдаются. Иногда присутствует потеря аппетита, которая проходит через 2-3 дня и никак не сказывается на общем самочувствие малыша.
Дети в этом возрасте болеют около семи дней и выздоравливают без осложнений. У них может появиться осиплость голоса и легкая заложенность носа. Кашля нет, не исключены редкие чихания.
У младших школьников и подростков может наблюдаться незначительное повышение температуры тела и легкое недомогание. Возможен сухой кашель, еще реже - головная боль.
По данным Роспотребнадзора, легкая форма заболевания, как правило, обусловлена сильным иммунитетом пациента.
Иммунная система детей и подростков, как правило, хорошо подготовлена к борьбе с вирусами. Они могут заразиться, но заболевание у них протекает в более мягкой форме или вообще бессимптомно.
Этапы развития заболевания с учетом симптомов
Симптомы коронавируса у взрослого человека по дням
1-3-й день. Заболевание начинается с легкого недомогания, незначительного повышения температуры, заложенности носа и боли в мышцах, как при ОРВИ или гриппе.
3-5-й день. Повышается температура тела, возможен несильный, поверхностный кашель. Может пропасть обоняние, а вкусовые ощущения сильно измениться. Возникают пищеварительные расстройства, выражающиеся, в том числе, диареей. Этот период считается кульминацией легкой формы течения COVID-19.
5-10-й день. Важный период для определения тяжести заболевания коронавирусной инфекцией. У 80% заболевших COVID-19 наблюдаются улучшения, которые через несколько дней могут привести к полному выздоровлению. Второй сценарий подразумевает ухудшение состояния, которое проявляется увеличением количества и тяжести симптомов. При таком развитии событий у пациента появляются сильный насморк, изнуряющий кашель, озноб, боль в теле, одышка.
10-12-й день. Этот период характеризуется сильной одышкой, болью в груди, прогрессированием слабости, бледностью, что свидетельствует о развитии пневмонии. Повреждение легких приводит к кислородному голоданию. Требуется госпитализация. Это состояние считается среднетяжелым.
12-14-й день. При COVID-19 75% пациентов с вирусной пневмонией начинают идти на поправку в среднем через 2 недели от начала заболевания. Однако тем, у кого развивается тяжелая форма заболевания, может потребоваться искусственная вентиляция легких.
14-30-й день. На излечение от тяжелой формы пневмонии, вызванной коронавирусом, требуется в среднем до двух недель с момента наступления серьезного осложнения.
Но даже после полного выздоровления может сохраняться одышка в легкой форме, проявляться слабость и недомогание в течение длительного времени (до нескольких месяцев).
- Поражение только верхних отделов дыхательных путей.
- Пневмония без дыхательной недостаточности.
- Острый респираторный дистресс-синдром (пневмония с острой дыхательной недостаточностью).
- Сепсис, септический (инфекционно-токсический) шок.
- Синдром диссеминированного внутрисосудистого свертывания, тромбозы и тромбоэмболии.
- Насыщение крови кислородом менее 88%.
Цитокиновый шторм при COVID-19 - реакция организма на воспалительный процесс, приводящая к тому, что иммунные клетки атакуют не только вирус, но и ткани собственного организма. Следствием этого может стать разрушение тканей и органов, и, как следствие, гибель организма.
Очень важно, что иногда COVID-19 опасен не только пневмонией и ее осложнениями, но и негативным влиянием на сосуды, мозг и сердце, что повышает риск развития инсульта. В таких случаях у пациента наблюдается головокружение, могут случаться обмороки, синеет лицо и немеют мышцы.
Симптомы, свидетельствующие о процессе выздоровления
Внимание! Временные интервалы течения болезни условны, они зависят от индивидуальных особенностей организма. COVID-19 в легкой форме, как правило, протекает не более 14 дней. Но подтвердить окончательное выздоровление может только тест на антитела.
Учитывая тяжесть заболевания, процесс выздоровления может проходить по-разному. Критерий выздоровления – если два последовательно сделанных теста на коронавирус методом ПЦР дали отрицательный результат.
Для проведения исследования в медицинских офисах необходимо предъявить СНИЛС и документ удостоверяющий личность. Запись на исследование В случае получения положительного или сомнительного результата на COVID-19 и при необходимости проведения подтверждающего тестирования обра.
Дыхательный невроз — заболевание, которое характеризуется трудностью дыхания. В сфере медицины болезнь также называют «гипервентиляционный синдром» или «дисфункциональное дыхание». Такой диагноз не только опасен для здоровья, но и приносит неудобства в повседневную жизнь. Каковы же причины возникновения, симптомы и как лечить заболевание?

Дыхательный невроз: причины
Заболевание может быть вызвано целым рядом фактором. Кроме этого, оно существует как отдельный недуг или патология в другой болезни. Кроме этого, человеческий организм способен «запоминать» причину, которая привела к появлению проблем с дыханием. В случае повторения тех обстоятельств, недуг может снова дать о себе знать. Чаще всего гипервентиляционный синдром возникает из-за целого набора факторов:
- постоянные эмоциональные и психические потрясения;
- нахождение в стрессовом состоянии длительное время;
- заболевание органов дыхательной системы;
- сердечно-сосудистые болезни;
- отравление токсическими веществами;
- передозировка лекарственных препаратов;
- проблемы в работе пищеварительной системы;
- вегетативная дисфункция;
- нестабильное психологическое состояние;
- депрессия.

В большинстве случаев заболевание возникает из-за физических факторов, таких как недосыпание или повышенная утомляемость организма. Также синдром затрудненного дыхания могут провоцировать алкогольные напитки, наркотические и психотропные вещества.
Симптомы дыхательного невроза
Чтобы распознать недуг, необходимо знать основные его признаки. Симптомами дисфункционального дыхания являются:

- проблемы с дыханием;
- одышка;
- сухой кашель;
- отрыжка;
- нарушение режима питания;
- боль в мышцах;
- боль в желудке и животе;
- запоры;
- приступы панических атак;
- головные боли и головокружение;
- проблемы со сном, бессонница;
- сильные боли в области сердца и груди;
- быстрая утомляемость;
- дрожь в теле;
- ощущение «мурашек» на коже.
Вышеперечисленные симптомы могут появляться в зависимости от ситуации. Наиболее распространенным и характерными признаками дыхательного невроза были и остаются психоэмоциональные нарушения, боли в грудной клетке, нехватка воздуха, одышка.
Как диагностировать?
Синдром гипервентиляции легких поставить очень трудно, к нему приходят методом исключений, так как симптоматика очень похожа и на другие болезни. Чаще всего пациенту необходимо провести целый ряд обследований.
Но наиболее эффективным методом постановления диагноза является капнография. Оборудование вычисляет концентрацию углекислого газа в выдыхаемом воздухе. Если показатели в норме, возникновение проблем с дыханием приравниваются к случайным. В противном случае диагностируется дыхательный невроз.
Также, для более точного определения проявления симптомов, используют специальный вопросник. В таблице заданы все симптом дисфункционального дыхания, а пациент должен отметить по баллам степень проявления каждого показателя.
Методы лечения
Лечением такого заболевания должен заниматься специалист в области гипервентиляционного синдрома. Неправильно подобранный лечебный метод не только не излечит заболевание и ухудшит качество жизни, но и может спровоцировать появление новых патологий в психике.
Лечебные методы зависят от стадии болезни и общего состояния больного. На начальных стадиях используют сеансы психотерапии, для выяснения причины болезни, расслабления и успокоения нервной системы. Такую терапию соединяют с дыхательной гимнастикой, что дает наилучший эффект.
Цель дыхательной гимнастики — увеличение концентрации углекислого газа в выдыхаемом потоке воздуха. Методика помогает избавить от гипервентиляции легких, а также улучшает общее самочувствие. Кроме этого, желательно вести здоровый образ жизни, нормализовать распорядок дня, правильно питаться, а также заниматься физическими упражнениями.
В комплексе все действия излечат заболевание и дадут положительный эффект на организм. В особо тяжелых формах дисфункционального дыхания используют медикаментозные вещества:
- витамин группы В;
- успокоительные травяные настойки;
- нейролептики;
- транквилизаторы;
- антидепрессанты;
- витамин D;
- кальций;
- магний;
- бета-адреноблокаторы.
Однако самолечением заниматься не стоит, лучше сразу обратиться к опытному врачу — Илье Григорьевичу Гернету — психотерапевту с 35-летним опытом работы.
Читайте также:

