Чешется копчик при беременности на
Обновлено: 19.04.2024
В жизни каждой женщины время ожидания появления на свет ребенка – одно из самых прекрасных и волнующих. Однако оно может быть омрачено приходом разных неприятных явлений и симптомов заболеваний. Так, нередко будущие мамы жалуются на то, что болит копчик при беременности. В одних случаях это явление совершенно нормальное, в других же – признак патологии. Поэтому не стоит медлить с посещением врача-невролога, ведь от своевременности выявления причин боли зависит здоровье женщины и малыша.
Почему копчик болит при беременности
Проявлений болевого синдрома может быть множество, причем разных по длительности, интенсивности и другим характеристикам. Стоит рассмотреть основные причины, по которым возникают боли в нижней части спины при беременности.
Связанный с беременностью
Если при беременности болит копчик, это может быть абсолютно нормальным явлением. Дело в том, что уже на первых сроках организм будущей мамы вырабатывает гормон под названием релаксин, основной задачей которого является размягчение соединительной ткани в суставах и связках. Чем больше в крови этого гормона, тем сильнее назад будет отклоняться копчиковая кость, что и вызывает болезненные ощущения. Во втором триместре, в связи с увеличением в размерах матки, также увеличиваются крестцово-маточные связки, натягиваются тазовые кости, как и копчик. Этот процесс – своего рода защитный механизм для успешного вынашивания плода, но вместе с тем он способен вызывать очень неприятные ощущения. Если возникает угроза прерывания беременности, в копчике начинает сильно колоть и болеть; также болевой синдром распространяется на низ живота. На поздних сроках при беременности нередко также болит копчик. Это может быть обосновано тем, что голова ребенка давит на копчик, что и приводит к дискомфортным ощущениям. Женщина при этом нередко отмечает, что боль резко усиливается при смехе, чихании и любом мышечном напряжении.
Связанный с травмами
Любая травма копчиковой кости, которая была получена женщиной в тот или иной период ее жизни, может быть причиной того, почему при беременности болит копчик. Даже если в юности она ударилась копчиком о сидение качелей, старая травма может спровоцировать болевой синдром. Если же в анамнезе есть незалеченные переломы, вывихи, трещины, боль будет особенно интенсивной. Также может случиться, что копчик болит при беременности во втором триместре из-за патологических процессов в кишечнике, по гинекологической части и пр. К примеру, при наличии онкологии кишечника копчиковая кость начнет ныть уже в самом начале беременности. Другая проблема может заключаться в защемлении нерва или проблемах в работе нервной или мышечной системы. Более поздние сроки беременности нередко протекают тяжелее из-за воспаления седалищного нерва. В этом случае интенсивность болевого синдрома резко возрастает в ночное время и при застужении того или иного органа.
Характер боли
Спровоцировавшие копчиковые боли причины оказывают большое влияние на характер неприятных ощущений. Каждая женщина, у которой болит копчик при беременности в первом, втором или третьем триместре, описывает ситуацию по-своему, и говорит, что боли:
- тянущие;
- острые;
- резкие;
- колющие;
- появляются приступами;
- постоянные
Часто во втором триместре беременности копчик болит ощутимее, когда женщина пытается наклониться, долго находится на ногах, сидит в неудобном положении и пр. У одних беременность протекает легко и без осложнений, у других же боли в копчике проявляются постоянно, причиняя очень сильный дискомфорт и приковывая к кровати. Иногда такие боли иррадиируют в кишечник, в низ живота, в органы малого таза, промежность и даже в ноги. Нередко будущие мамы жалуются доктору, что не могут нормально передвигаться из-за острых болей и вынуждены просить помощи у близких.
Облегчение болевого синдрома
Часто врач не находит патологий, вызывающих боли копчика при беременности, – это означает, что отклонений от нормы не наблюдается. В целом можно сказать, что копчиковые боли при беременности в определенной мере считаются нормой, поэтому лучше всего прислушаться к рекомендациям врача и выполнять все озвученные им предписания для облегчения своего состояния. Эти рекомендации проверены временем и не одной женщиной.
Гимнастика
Лечебная физкультура, использование во время упражнений фитбола, специальные гимнастические упражнения и йога для будущих мамочек – великолепный способ облегчить состояние без вреда для здоровья, и своего собственного, и малыша. Если при беременности возникла боль в копчике, и доктор не обнаружил никаких патологий, стоит спросить у него, какие упражнения вам помогут снять болевой синдром, и начать регулярно заниматься. Такие упражнения, помимо всего прочего, укрепят мышцы, а также помогут женщине легко себя чувствовать даже на поздних сроках. В итоге вы избавитесь от болей в копчиковой области и будете полностью готовы к предстоящим родам.
Иглоукалывание
В том случае если во время беременности болит копчик, не лишним будет посещать кабинет физиотерапевта или мануального терапевта. Эти специалисты знают, каким образом воздействовать на определенные точки тела беременной женщины, чтобы снять болевой синдром и облегчить состояние. Иглоукалывание является одним из самых действенных способов снятия болевых ощущений, единственное, что для посещения таких процедур нужно обязательно получить разрешение своего лечащего врача. Иначе попытка улучшить самочувствие может привести к существенному его ухудшению.
Профилактика
Как правило, большинство беременных женщин страдают от такого неприятного явления, как копчиковые боли. Тех, кто не столкнулся с этой неприятностью на протяжении всей беременности ни разу, единицы, остальным же рекомендуется выполнять некоторые действия, которые помогут улучшить состояние или не испытывать боль вовсе. Существуют специальные бандажи для беременных женщин, такой бандаж можно надевать уже по окончании первого триместра. Приспособление позволяет уменьшить нагрузку на опорно-двигательный аппарат будущей мамы. Кроме того, чтобы не думать о том, почему при беременности сильно болит копчик, не отмахивайтесь от решения проблем со стулом, если таковые имеются. Решить их означает избавить себя от неприятных проявлений сейчас и в будущем. Не носите обувь на каблуке. Ваша обувь должна быть удобной и не причинять дискомфорта, усиливая нагрузку на ноги и спину. Спите на ровной жесткой кровати, лучше всего – на ортопедическом матрасе. В этом случае ни в первом, ни во втором, ни в третьем триместре вам не придется думать о том, почему во время беременности болит копчик.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Боль в заднем проходе: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Боль, возникающая в области заднего прохода (ануса), сопровождается существенным дискомфортом, а ее интенсивность объясняется наличием здесь значительного количества нервных окончаний.
Разновидности боли в заднем проходе
Болезненные ощущения в области заднего прохода могут характеризоваться как тупые и ноющие, обжигающие, резкие, пронзающие, спазмические, иррадиирующие в нижнюю часть живота, копчик и промежность. Часто врач может поставить предварительный диагноз на основании характера боли.
Боль может беспокоить при ходьбе, долгом нахождении в положении сидя, в момент акта дефекации и сразу после него.
Возможные причины боли в заднем проходе
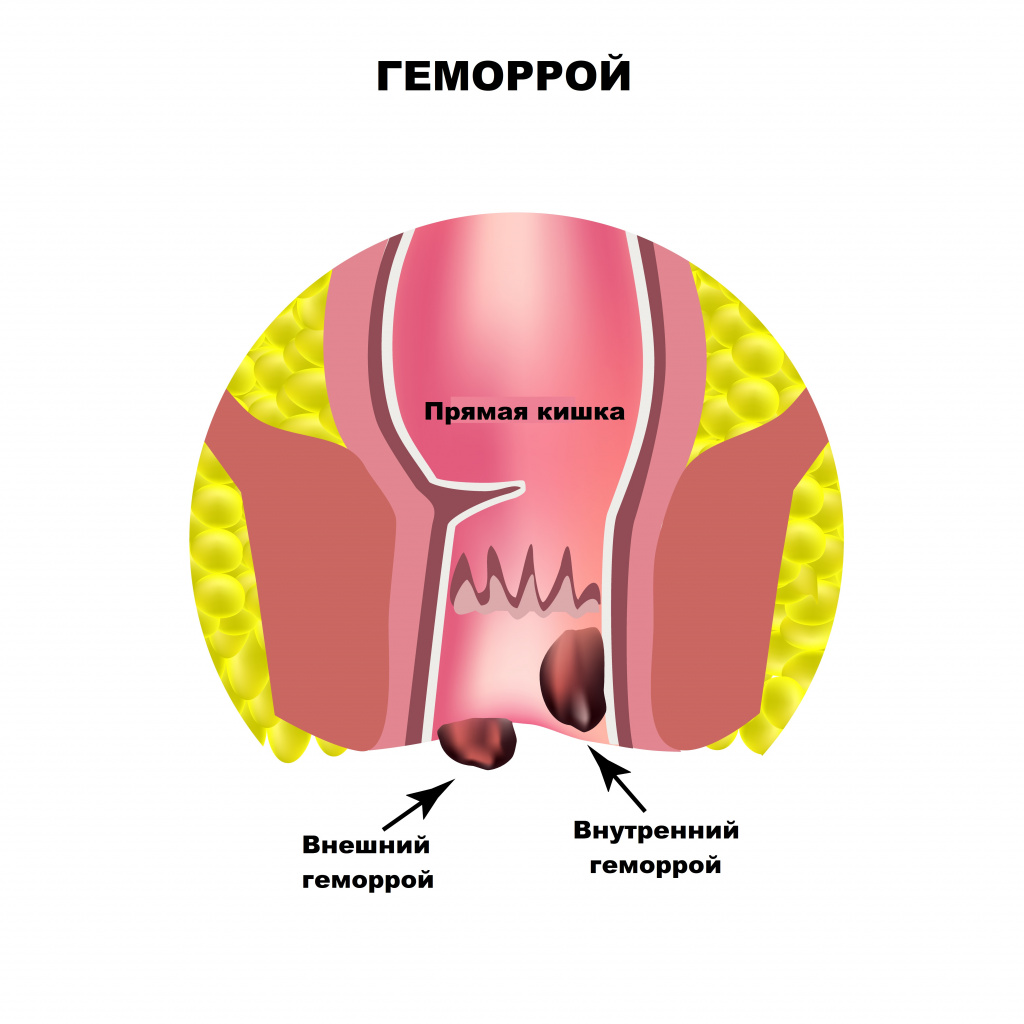
Основными причинами боли в области заднего прохода являются заболевания прямой кишки. Оценка их распространенности выводит на первое место геморрой. Начальными симптомами геморроя служат чувство неполного опорожнения после дефекации, дискомфорт и зуд в анальном отверстии.
Боль при геморрое появляется только при осложнении заболевания - выпадении и тромбозе геморроидального узла.
Развитие геморроя вызывают наследственные факторы, а также неправильный образ жизни, нерациональное питание, некоторые заболевания, например цирроз печени. Длительное пребывание в сидячем положении, горячие ванны, подъем тяжестей, тесная одежда – все эти факторы приводят к венозному застою в области малого таза и формированию геморроидальных узлов. Если при этом каловые массы имеют плотную консистенцию из-за недостатка жидкости и растительных волокон в пище, то акт дефекации сопровождается длительным натуживанием, которое, в свою очередь, способствует выпадению узлов в просвет прямой кишки.
Выпячивание или выпадение геморроидальных узлов, их ущемление сопровождаются чувством тянущей боли, распирания, зуда. Симптомы усиливаются после острой пищи, тяжелого физического труда, подъема тяжестей. Разрыв сосудов ведет к упорным кровотечениям, при этом на каловых массах хорошо заметны сгустки алой крови. Длительно протекающее заболевание приводит к появлению боли в заднем проходе при любой физической нагрузке, нахождении в вертикальном положении или при ходьбе.
Среди заболеваний, вызывающих боль в заднем проходе, второе место занимает сфинктерит – воспаление слизистой оболочки круговой запирательной мышцы. Сфинктерит чаще всего развивается на фоне заболеваний желудочно-кишечного тракта: панкреатита, язвенной болезни желудка и двенадцатиперстной кишки, хронических гастритов и дуоденитов, синдрома раздраженной прямой кишки. Запор или понос, сопровождающие эти заболевания, повышают риск развития воспалительных процессов в прямой кишке. В начальной стадии заболевания пациенты жалуются на боль в заднем проходе, жжение и зуд, которые усиливаются при дефекации. Затем возникают ложные позывы к дефекации и гнойные выделения из заднего прохода, поэтому на каловых массах обнаруживается пенящаяся слизь либо гной. Иногда боль может отдавать в промежность и соседние органы.
Третье место по распространенности заболеваний прямой кишки, которые дают сильные и упорные боли в заднем проходе, занимают трещины прямой кишки. Для этой патологии характерна боль во время дефекации и после нее, возможно выделение небольшого количества крови.
К появлению трещин могут приводить застойные явления в сосудистой сети, нарушение нервно-мышечной регуляции, травмы. Последние чаще всего обусловлены повреждением слизистой оболочки кишки твердыми каловыми массами.
Часто трещины сочетаются с геморроем, что сопровождается выпадением узлов и более обильным кровотечением. Сочетание этих состояний приводит к формированию порочного круга: боль во время дефекации вызывает спазм мышц сфинктера заднего прохода, а спазм усиливает боль. Незначительные кровотечения вследствие анальной трещины возникают во время или после дефекации. При отсутствии своевременного лечения болезнь приобретает хронический характер и сопровождается воспалением окружающих тканей. Иногда трещина приводит к возникновению свища (фистулы) – патологического хода между прямой кишкой и поверхностью кожи около анального отверстия.
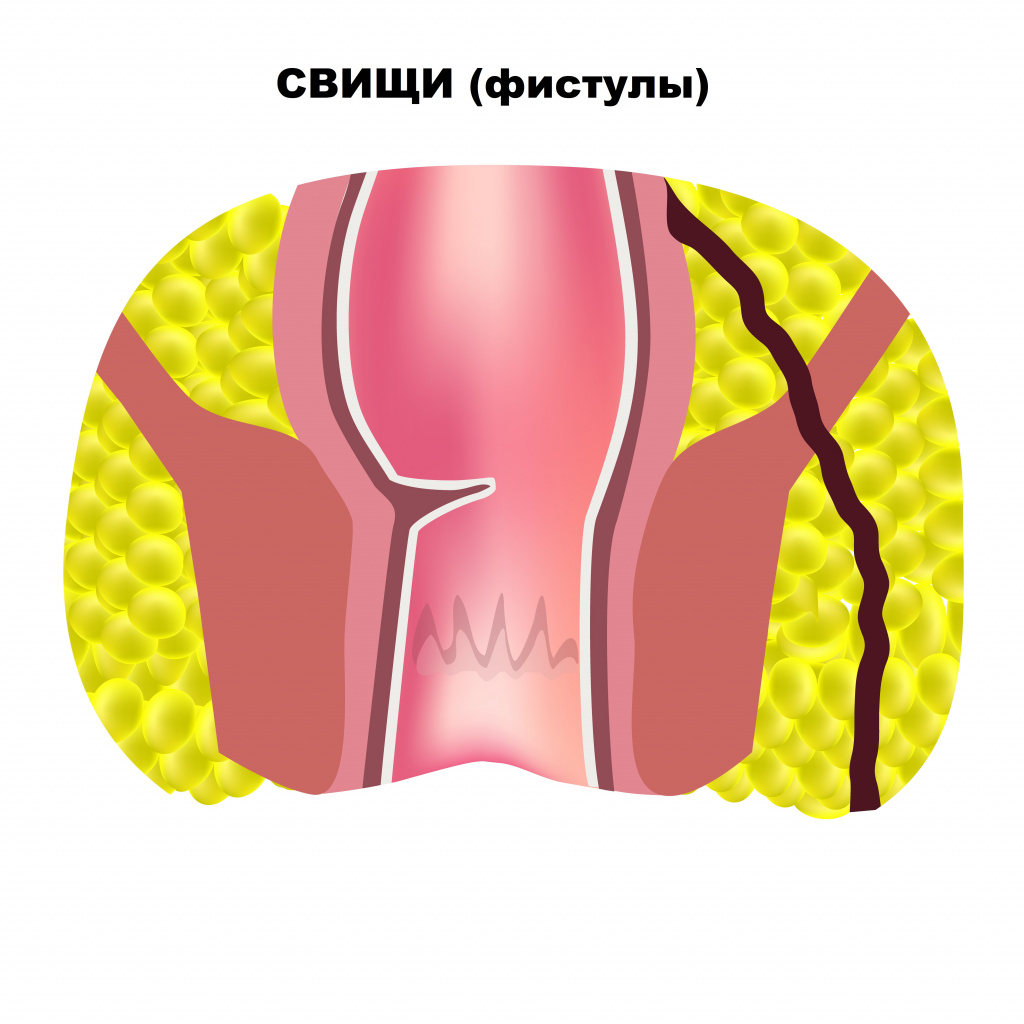
К формированию свища прямой кишки приводит также парапроктит. Это острое воспаление тканей, окружающих прямую кишку.
О парапроктите свидетельствует усиление боли, возникновение припухлости в области заднего прохода, повышение температуры тела до 38°C и выше.
Свищ может не закрываться несколько месяцев, а потом рецидивировать.
Злокачественные опухоли, формирующиеся в анальной области, характеризуются ярко выраженной симптоматикой: алой кровью в кале, примесью слизи, болью в заднем проходе (сначала во время дефекации, а потом в течение всего дня), отдающей в половые органы, бедро, низ живота. Клинические симптомы геморроя и злокачественных опухолей схожи между собой.
Боль в заднем проходе не обязательно связана с заболеваниями прямой кишки. Ее причиной могут стать патологии смежных органов и тканей, в частности, эпителиальный копчиковый ход, который проявляется болью в области крестца лишь в случае воспаления. Это образование формируется в период эмбрионального развития и представляет собой узкий канал, выстланный эпителием, внутри которого находятся волосяные луковицы и сальные железы.
Еще одна причина боли в заднем проходе - кокцигодиния – воспаление в области копчика.
В значительной доле случаев кокцигодиния представляет собой спазм глубоких мышц тазового дна в результате раздражения болевых рецепторов окружающих тканей при радикулопатиях, тяжелых родах, воспалительных заболеваниях органов малого таза. Боль в области заднего прохода появляется при определенном положении тела, во время наклонов или акта дефекации.
Боль в заднем проходе характерна и для простатита. При остром простатите помимо острой боли в промежности, паху и в области заднего прохода возможны повышение температуры тела, болезненные мочеиспускание и дефекация. Однако чаще простатит развивается постепенно, приобретая хроническую форму. При этом пациента беспокоят те же симптомы, но их выраженность значительно снижена.
Диагностика и обследования при боли в заднем проходе
Диагностика начинается с тщательного опроса пациента, в ходе которого врач уточняет интенсивность, продолжительность и характер болевого синдрома, предшествующие и сопутствующие заболевания. Кроме того, в обязательном порядке врач дает направления на клинический и биохимический анализы крови, общий анализ мочи.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Анокопчиковый болевой синдром (кокцигодиния) – это патологическое состояние, характеризующееся приступообразными или постоянными болями в области копчика, заднего прохода и прямой кишки при отсутствии органической патологии. Болевой синдром больше выражен в покое и по ночам, не связан с актом дефекации. Заболевание носит изнуряющий характер, вызывает бессонницу, депрессивное состояние, расстройство половой жизни, часто приводит к нарушению трудоспособности. Болезнь диагностируется на основании жалоб и данных осмотра после исключения других заболеваний. Лечение - физиотерапия, психотерапия, при неэффективности показана операция.
МКБ-10


Общие сведения
Анокопчиковый болевой синдром – заболевание, основным признаком которого является упорная боль в промежности, в области анального отверстия и копчика. Является является полиэтиологической патологией, что говорит о многообразии вероятных факторов его возникновения. Объединяет в себе такие клинические проявления, как анизм, прокталгии, анальные невралгии, аноректальные боли, кокцигодиния. В связи с определенными трудностями по выявлению причины и выбору мер этиологического лечения, излечение анокопчикового болевого синдрома представляет собой тяжелую, порой неразрешимую задачу.

Причины
Как правило, боли при кокцигодинии не связаны с изменениями погоды, заболеваниями мочеполовой системы, остеохондрозом и спондилёзом. Анокопчиковая боль может быть следствием:
- ушиба или перелома копчика (как свежих, так и возникших в прошлом, иногда довольно давно);
- расстройств функционирования нервно-мышечной системы тазового дна и ретроанальной зоны;
- патологии костей таза и нижнего отдела позвоночника, заболевания позвоночного столба с выраженным неврологическим компонентом;
- заболеваний прямого кишечника (геморрой, анальная трещина, проктит и парапроктит, сигмоидит и др.), в том числе и пролеченных,
- тяжело протекавших родов, опущения промежности;
- психоэмоциональных переживаний (иногда больным кокцигодинией требуется консультация психотерапевта или психиатрическая помощь);
- расстройств стула (хронические запоры или диареи), склонность к длительному сидению в туалете.
Классификация
Анокопчиковый болевой синдром по преимущественной локализации боли подразделяется на непосредственно кокцигодинию (боль в области копчика) и аноректальный болевой синдром (боль преимущественно располагается в области заднего прохода и прямой кишки). В качестве отдельного заболевания рассматривается травматическая кокцигодиния, которая возникает в результате травм копчика, склонного к патологической подвижности.

Симптомы кокцигодинии
Анокопчиковый болевой синдром включает в себя следующие клинические симптомы: боль в области копчика (кокцигодиния), в заднем проходе (аноректальные боли), возникающая без видимых причин в любое время суток, может иметь различную продолжительность и также внезапно или постепенно стихать. Боль может носить разнообразный характер: быть тупой или острой, режущей, колющей, постоянной и схваткообразной, пульсирующей. Может иметь место иррадиация боли в ягодичную область, крестец, бедро. Боль упорная, продолжительная (иногда существует на протяжении нескольких лет), неожиданно возникает и так же неожиданно прекращается, может нарастать и ослабевать в зависимости от положения тела, усиливаться при ходьбе, натуживании и надавливании на копчик.
Боль, локализующаяся в прямой кишке (прокталгия), как правило, появляется неожиданно, чаше по ночам, длится 15-30 минут, после чего стихает. Интервалы между приступами прокталгии могут быть довольно длительными. Боль иногда сопровождается спазмированием кишечника. Боли в промежности могут способствовать развитию у мужчин болезненного приапизма. Иногда приступ аноректальной боли может быть спровоцирован половым актом. Нередко анокопчиковый болевой синдром в период острой клиники сопровождается общими нейровегетативными симптомами – бледностью и потливостью кожных покровов.
Кокцигодиния локализуется преимущественно в области копчика, усиливается при надавливании на него, может возрастать после ходьбы. Иногда боль с трудом поддается локализированию, больные высказывают жалобы на болезненность в области прямой кишки, в зоне копчика отмечая чувство тяжести, жжение, дискомфорт.
Аноректальная невралгия представляет собой диффузную болезненность в зоне заднего прохода, иногда с иррадиацией в крестец и ягодицы, бедро и влагалище. Аноректальные невралгии чаще всего возникают у женщин постклимактерического возраста и нередко сопутствуют различным неврастеническим и неврологическим заболеваниям (депрессиям, неврозам, ипохондрии).
Осложнения
Анокопчиковый болевой синдром часто имеет нейрогенный характер. У многих больных продолжительная боль ассоциируется с опасным смертельным заболеванием, нередко развивается упорная канцерофобия, больные требуют лечащего врача произвести максимально полное обследование и назначить хирургическое лечение.
Диагностика
Диагноз «анокопчиковый синдром» устанавливают только после тщательного обследования и исключения органической природы болезненности. Для этого необходимо произвести диагностические мероприятия для исключения патологий прямой кишки (геморрой, анальная трещина, парапроктит и др.), половых органов (аднексит, эндометрит, простатит), неврологических и ревматологических заболеваний (радикулит, спондилит, ишиас). Исключение (либо выявление и излечение) этих патологий с последующим сохранением болезненных проявлений позволяет диагностировать имеющий место анокопчиковый болевой синдром.
Для анализа болевых ощущений производится осмотр пациента в коленно-локтевой позиции, а затем на гинекологическом кресле. Врач-проктолог производит пальцевое исследование заднего прохода, определяя наличие или отсутствие рубцовых изменений, признаков воспаления, травм копчика и крестцово-копчиковового соединения, спазмирования мышц анального канала или тазового дна. Женщинам рекомендована консультация гинеколога, производится бимануальное исследование влагалища и прямой кишки.
- Осмотр прямой кишки. С целью исключения заболеваний конечных отделов толстого кишечника производят ректороманоскопию. Аноскопия (исследование анального канала) и ректороманоскопия дают представление о состоянии слизистой оболочки прямой кишки, позволяют выявить внутренние геморроидальные узлы, полипы прямой кишки и воспаленные анальные сосочки (папиллит).
- Рентген. Рентгенологическое исследование прямой кишки (ирригоскопия) позволяет обнаружить опухоли, сужение просвета толстого кишечника. Рентгенография также применяется для визуализации состояния копчика и крестца, костей таза, тазобедренных суставов. На рентгенограмме можно обнаружить следы перелома копчика, вывихов (подвывихов), участки остеопороза и другие патологии костной ткани.
- Методы ЭФИ. С целью выявления мышечного спазма производят электрофизиологическое исследование запирательного аппарата прямой кишки и мышечной диафрагмы тазового дна. Кроме того, такое исследование позволяет сформировать представление о типе моторики кишечника и особенностях работы его терминальных отделов.
- Лабораторные исследования. Включают копрограмму, бактериологический посев кала, исследование кала на скрытую кровь, общий анализ мочи, при необходимости берут для анализа мазки из влагалища у женщин и секрет простаты у мужчин. Имеющие место интраректальные инвагинации выявляются при ирригоскопии.
Кроме того, производят визуализацию органов малого таза с помощью ультразвукового исследования. Для диагностики анокопчикового болевого синдрома нередко привлекают для консультаций уролога, гинеколога и андролога, травматолога и, в обязательно порядке, проводится неврологическое обследование. Для выявления психо-эмоциональных причин возникновения боли назначается консультация психотерапевта.

Лечение кокцигодинии
Тщательно произведенное обследование и выявление причины болевого синдрома является одним из основных факторов успешности лечения. Терапевтические меры включают в себя этиологическое лечение (устранение причины заболевания), патогенетическую терапию (блокирование механизмов развития патологии) и симптоматические средства (направленные на избавление пациента от боли).
Консервативная терапия
В настоящее время медицина уделяет особое внимание лечению собственно боли. В развитых странах (также и в России) организуется система лечебных учреждений, которые направлены в первую очередь на лечение боли любой, в том числе и неизвестной, этиологии. Предпочтительно осуществлять лечение боли без использования наркотических анальгетиков: применять блокады нервных волокон новокаином, местные анестезирующие средства, грязевые горячие аппликации (пелоидотерапия). Сегодня применение кортизоновых блокад ограничено, поскольку они имеют более низкую эффективность и плохо переносятся пациентами. В комплексном лечении кокцигодинии довольно распространено применение физиотерапевтических методик:
- лазерное излучение низкой интенсивности;
- ультразвук;
- УВЧ;
- воздействие динамическим током;
- грязелечение.
Местно применяют нейроблокады, свечи и микроклизмы с анестезирующими и противовоспалительными средствами. Для снятия спазма с мышц промежности и тазового дна производят их массаж.
Психотерапия
Иногда (в случае психогенного характера боли) хороший эффект достигают, применяя плацебо. В случаях повышенной тревожности, депрессии, других невротических состояний назначают лечение с помощью психотерапевтических воздействий и препаратов центрального действия (седативные средства, транквилизаторы, нейролептики и др.). При необходимости лечение назначают при участии психиатра.
Хирургическое лечение
Травматическая кокцигодиния может стать показанием к оперативному лечению (экстирпации копчика). Резекцию верхушки копчика или ее фиксирование к крестцовой кости производят в случае ее полного или частичного отрыва. Если такового не наблюдается, оперативное вмешательство нецелесообразно и может привести к ухудшению состояния. Планировать хирургические мероприятия возможно только при точном определении травматического происхождения кокцигодинии и исключении других возможных причин болей.
Прогноз
Анокопчиковый болевой синдром довольно тяжело поддается терапевтическим мерам и имеет весьма выраженный психо-эмоциональный компонент. Однако, при комплексном подходе и тщательном обследовании правильно выбранная тактика лечения способствует избавлению пациентов от боли и восстановлении качества жизни. Кокцигодиния и аноректальная болезненность, не связанная с серьезными патологиями костей позвоночника, органов малого таза и промежности, не ведет к развитию осложнений соматического характера и не вызывает летального исхода.
1. Кокцигодиния/ Хидиятов И.И., Куляпин А.В., Герасимов М.В., Валиева Э.К.// Медицинский вестник Башкортостана. - 2013.
3. Кокцигодиния - туннельный синдром n. pudendus: диагностика и лечение/ Житницкий Р.Е.Горбунов А.К.Ященко А.Л.// Сибирский медицинский журнал (Иркутск). - 2001.
Зуд при беременности — это патологическое состояние, которое является симптомом различных заболеваний, возникших или обострившихся во время гестации. Проявляется ощущением болезненно-щекочущего раздражения кожи и слизистых, которое вызывает рефлекс чесания. Возможно наличие сыпи, других кожных симптомов, признаков поражения различных органов и систем. Диагностируется при помощи биохимических, иммунологических, гормональных, аллергологических, микробиологических исследований, ПЦР, РИФ, ИФА, УЗИ. Для патогенетического и симптоматического лечения зуда используют антигистаминные препараты, кортикостероиды, эмоленты, седативные фитосредства.
МКБ-10
Общие сведения

Причины
Специалисты в сферах акушерства называют множество факторов, способных спровоцировать возникновение зудящих ощущений у беременных. Зудом могут проявляться болезни, обострившиеся или возникшие в гестационном периоде, системные ответы организма на действие экзогенных агентов и эндогенных метаболитов. Наиболее распространенными причинами расстройства считаются:
- Кожные и грибковые заболевания. Зуд наблюдается при атопическом и контактном дерматите, дерматофитии, простом хроническом лишае, псориазе, себорее, экземе. Зудящие ощущения характерны для паразитарного поражения кожи — головного и лобкового педикулеза, чесотки. В холодное время года зуд сопровождает развитие ксероза. У многих пациенток эти расстройства выявляются еще до беременности, хотя заражение кожными паразитами или манифестация патологии возможны и в период гестации.
- Системные процессы. Зудом сопровождается эндогенная интоксикация естественными и патологическими метаболитами при некоторых формах онкопатологии (лимфоме Ходжкина, истинной полицитемии), болезнях печени с холестазом (вирусных гепатитах, желчнокаменной болезни, гепатозах), эндокринопатиях (сахарном диабете, гипертиреозе, гипотиреозе), железодефицитной анемии, терминальной почечной недостаточности при гломерулонефрите, пиелонефрите, гидронефрозе, нефролитиазе.
- Генитальные инфекции. Зачастую проявляются не кожным, а интимным зудом, возникающим из-за раздражения токсинами, и патологическими выделениями (белями). Симптом ярче выражен при кандидозе, генитальном герпесе, гарднереллезе, хламидиозе, гонорее. Снижение иммунитета и гормональная перестройка, характерные для беременности, часто приводят к развитию бактериального вагиноза, одним из признаков которого становится зуд в области гениталий.
- Урологические и проктологические болезни. Зуд в промежности вызывают не только интенсивные влагалищные бели, но и раздражение мочой при частом мочеиспускании у беременных с уретритом, циститом, пиелонефритом, патологические изменения, характерные для геморроя, анальных трещин, локальных перианальных дерматитов. Одной из причин анального зуда является энтеробиоз — глистная инвазия, при которой часть жизненного цикла паразита связана с поражением кожи возле ануса.
- Экзогенные воздействия. Влияние патологического агента может быть внешним (через кожу и слизистые оболочки) и внутренним (после всасывания в желудочно-кишечном тракте). В обоих случаях возможно развитие аллергической или токсической системной реакции с зудом разной интенсивности. Провоцирующими факторами чаще всего становятся лекарственные препараты (аспирин, антибиотики, анестетики), пищевые продукты, пыльца растений, шерсть животных, пыль, укусы насекомых.
- Неврологические и психические расстройства. Покалывание, парестезии, непостоянный интенсивный зуд, вызванные изменениями в периферической нервной системе, могут являться ранними признаками рассеянного склероза, предшествующими основной неврологической симптоматике. Нейрогенный зуд может быть последствием стресса, признаком постгерпетической невралгии, опухолей головного мозга. В редких случаях зудение проявляется в рамках тактильного галлюциноза.
- Дерматозы беременных. У 1,5-3,0% пациенток, как правило, имеющих наследственную предрасположенность, физиологические изменения при беременности (растяжение кожи с повреждением соединительной ткани, гиперэстрогения, перестройка иммунитета) провоцируют аллергическую реакцию или внутрипеченочный застой желчи. В результате развивается один из специфических гестационных зудящих дерматозов — атопический дерматит, пемфигоид, холестаз беременных.
Вероятными предпосылками для более частого появления зуда при различных болезнях у беременных являются повышение сухости кожи как следствие влияния прогестерона, физиологическое снижение иммунитета, направленное на сохранение гестации, растяжение и разрывы соединительнотканных волокон кожи с образованием аутоантигенов, нарушение естественной микрофлоры влагалища. Беременность также служит триггером для развития ряда заболеваний, сопровождающихся зудом, — гестационного диабета, послеродового аутоиммунного тиреоидита и др. Дополнительными факторами риска считаются ожирение, ношение синтетической одежды и белья, использование ароматизированных прокладок и раздражающих щелочных средств для ухода за кожей и гениталиями, несоблюдение правил личной гигиены, употребление острой пищи с приправами, специями.
Патогенез
Механизм возникновения зуда при беременности зависит от вызвавших его причин, однако ключевым звеном патогенеза во всех случаях является раздражение тех или иных участков афферентных путей, передающих нервные импульсы. Наиболее часто зуд возникает вследствие стимуляции периферических ноцирецепторов. Воздействие на рецепторный аппарат обычно оказывают медиаторы, образовавшиеся в ходе местной воспалительной, аллергической, аутоиммунной реакции, микробные токсины, метаболиты (желчные кислоты, азотистые соединения, глюкоза в высоких концентрациях), лекарственные препараты.
Возможно развитие зудящих ощущений вследствие повреждений, при которых воспалительная реакция носит вторичный характер, постоянных локальных воздействий (укусы насекомых, перемещение гельминтов, раздражение мочой, белями). Иногда патологическая афферентация, характерная для зуда, отмечается на фоне микроциркуляторных нарушений (например, при сахарном диабете), поражения чувствительных нервных волокон (при рассеянном склерозе). При объемных новообразованиях головного мозга, инсультах, невротических и психических расстройствах очаг патологической импульсации, субъективно воспринимаемой как зуд, локализуется в центральных отделах нервной системы.
Симптомы зуда при беременности
Основным признаком расстройства являются локальные или генерализованные зудящие ощущения различной интенсивности, от легкого покалывания и жжения до нестерпимого желания чесать или тереть кожу, слизистые. В зависимости от причин, на фоне которых возникло зудение, оно может быть постоянным или периодическим, служить единственным признаком заболевания или сопровождаться другими кожными проявлениями — покраснением, расчесами, макулезной, папулезной, везикулезной, пустулезной сыпью, шелушением. В целом клиническая картина отличается значительным полиморфизмом, определяется ведущей патологией, симптомом которой стал кожный или интимный зуд.
Осложнения
Болезни с интенсивным зудом могут осложняться вторичным инфицированием участков экскориаций. Вероятность развития акушерских осложнений зависит от влияния основного заболевания на беременность. Большинство кожных болезней, транзиторных аллергических реакций, дерматозов беременных вызывают дискомфорт и ухудшают качество жизни, но не представляют серьезной угрозы для женщины и плода. При тяжелом течении холестаза беременных, многих системных процессах повышается вероятность гестозов, самопроизвольного выкидыша, преждевременных родов, фетоплацентарной недостаточности, задержки развития плода, аномалий родовой деятельности, коагулопатических кровотечений, ДВС-синдрома. Возможными осложнениями инфекционных болезней, протекающих с зудом, являются хориоамнионит, внутриутробное инфицирование плода, послеродовые эндометриты, акушерский перитонит.
Диагностика
Основной задачей диагностического поиска при жалобах пациентки на зуд кожи, гениталий, перианальной области становится выявление причины, вызвавшей расстройство. Для постановки диагноза используется широкий спектр методов лабораторной и инструментальной диагностики, позволяющих определить состояние разных органов, систем, обнаружить биохимические маркеры заболевания. Кроме гинекологического осмотра, общих анализов крови и мочи при беременности рекомендованы:
- Биохимический анализ крови. Показательными для некоторых болезней являются данные об уровне глюкозы, желчных кислот, общего билирубина, холестерина, триглицеридов, сывороточного железа, мочевины, мочевой кислоты, креатинина, ферментов (АлТ, АсТ, ЩФ), составе белковых фракций крови.
- Гормональные исследования. Для исключения эндокринопатий, проявляющихся зудом кожи, слизистых используют индекс инсулинорезистентности, оценку содержания в крови инсулина, ТТГ, тироксина, трийодтиронина, тироксинсвязывающего глобулина. В ряде случаев определяют уровень половых гормонов.
- Исследование иммунного и аллергического статуса. Подтверждением атопического характера заболевания служит повышенная концентрация в крови IgE, гистамина. При некоторых расстройствах выявляются специфические маркеры аутоиммунных процессов (антитела к коллагену, АТ-ТПО, АТ рТТГ).
- Диагностика инфекций. Высокочувствительными методами выявления инфекционных болезней являются полимеразная цепная реакция, РИФ, ИФА. С их помощью можно обнаружить признаки генитального герпеса, кандидоза, хламидиоза, микоплазмоза, уреаплазмоза, других урогинекологических заболеваний.
- Посев отделяемого урогенитального тракта. Микробиологическое исследование позволяет не только определить возбудителя инфекционной болезни, но и оценить его чувствительность к антибактериальным препаратам. Метод особенно показан пациенткам с зудом вульвы, влагалища, мочеиспускательного канала.
При наличии элементов сыпи проводится анализ соскоба или отделяемого кожи. Для оценки морфологического состояния различных органов используют безопасную для плода ультразвуковую диагностику — УЗИ почек, печени, желчного пузыря, малого таза. В качестве дополнительных методов могут быть рекомендованы химико-токсикологические анализы, гистологическое исследование биоптатов, соскоб на энтеробиоз, анализ кала на яйца гельминтов. Дифференциальная диагностика обычно осуществляется между заболеваниями, при которых в период беременности возникает зуд. Кроме акушера-гинеколога и дерматолога по показаниям пациентку консультируют венеролог, инфекционист, эндокринолог, гастроэнтеролог, гепатолог и уролог.
Лечение зуда при беременности
При разработке тактики ведения пациентки с жалобами на зудящие ощущения учитывают влияние основного заболевания на гестацию. В большинстве случаев возможна пролонгация беременности до срока физиологических родов. Схема лечения определяется протоколом для соответствующего расстройства, может включать антибиотики, гормоны, противогрибковые, гормональные, антиконвульсивные препараты, средства из других фармакотерапевтических групп с учетом их возможного влияния на развитие плода. Для уменьшения или устранения зуда эффективна неспецифическая патогенетическая и симптоматическая терапия:
- Антигистаминные препараты. За счет блокады гистаминовых рецепторов уменьшается передача возбуждения по чувствительным С-волокнам, снижается выброс медиаторов тучными клетками. Подавление аллергической реакции позволяет существенно снизить интенсивность зуда или полностью его прекратить.
- Глюкокортикоиды. Локальное нанесение кортикостероидных мазей, кремов, эмульсий оказывает выраженный противозудный эффект. Местное лечение более результативно при ограниченных дерматитах и дерматозах. С учетом возможного воздействия на плод системные кортикостероиды при гестации применяют ограниченно.
- Эмоленты. Поскольку при беременности кожа становится более сухой, что усиливает зуд, ее увлажнение и смягчение оказывают положительный терапевтический эффект. Средства этой группы также позволяют ускорить восстановление поврежденного эпидермиса и липидных межклеточных структур кожи.
- Седативные фитопрепараты. Из-за взаимного влияния зуда и эмоциональных расстройств (плохого настроения, раздражительности), назначение успокоительных сборов дает возможность уменьшить интенсивность восприятия дискомфортных ощущений на уровне ЦНС. Седативная терапия также способствует нормализации нарушенного сна.
Пациентке советуют исключить из рациона продукты, усиливающие раздражение или способные вызывать аллергию, нормализовать питьевой режим, достаточно отдыхать, избегать стрессов. Обычно беременным с зудом рекомендуется естественное родоразрешение. Кесарево сечение выполняется лишь при наличии акушерских показаний.
Прогноз и профилактика
При отсутствии системных заболеваний исход беременности у женщин с зудом обычно благоприятный. Прогноз ухудшается при выявлении серьезных соматических болезней, эндокринопатий. С профилактической целью пациенткам, страдающим кожной и другой патологией, при планировании беременности необходимо учитывать рекомендации дерматолога и профильных специалистов. Беременным без сопутствующей патологии рекомендуется тщательно соблюдать правила личной гигиены, отказаться от синтетического белья, увлажнять кожу натуральными средствами, избегать ситуаций, в которых резко усиливается потоотделение — пребывания в душных помещениях, перегрева на солнце. Для стирки белья и одежды лучше применять бесфосфатные нейтральные стиральные порошки.
3. Некоторые особенности дерматозов беременных/ Кочергин Н., Никитина Е., Цыкин А.// Врач. – 2010 - №1.
4. Особенности клиники,диагностики и терапии кожных заболеваний у беременных: Автореферат диссертации / Никитина Е.А. – 2013.

Слабые, умеренные или сильные боли внизу живота у женщин, причины которых могут быть различными, очень распространенная жалоба, поступающая от многочисленных пациенток – как совсем юных, так и пожилых. В некоторых случаях это пусть и неприятные, но варианты нормы, не свидетельствующие о каких-либо патологиях. Но, часто они являются одним из симптомов большого перечня заболеваний. В первую очередь под подозрением – гинекологическое здоровье, хоть боли могут возникать и по причинам иного характера. В любом случае, нужна помощь специалистов, которые займутся выявлением источником болезненного состояния.

Виды болей нижней части живота
Характер болезненных ощущений может быть разным:
- тянущий;
- колющий;
- ноющий;
- схваткообразный;
- распирающий;
- тупой;
- режущий;
- опоясывающий;
- жгучий, словно обжигающий изнутри.
Неприятные ощущения могут начаться резко и интенсивно, нарастать постепенно, беспокоить справа, слева или посередине, иррадиировать в поясницу и другие области. Она может продолжаться в течение нескольких минут или дней, периодически прекращаться или тревожить постоянно.
Причины возникновения болей внизу живота у женщин можно разделить на несколько основных категорий:
В выборе конкретных методов исследования, постановке верного диагноза большое значение имеет уточнение характера, продолжительности, интенсивности болей. Изучая симптоматику, врачи могут предположить определенное заболевание и наметить необходимое направление в обследовании пациентки.
Боли внизу живота у женщин: причины физиологического характера
В этом случае болезненность связана с физиологическими изменениями, происходящими в организме. Они могут возникать на разных этапах менструального цикла, ранних сроках беременности, наблюдаться при гормональных перестройках (в том числе, в период менопаузы).
Вскоре после оплодотворения женщина может чувствовать тянущую боль. Это связано с внедрением яйцеклетки в эндометрий матки, целостность которой нарушается. По мере того, как растет плод, внутренние органы сдвигаются, что и провоцирует порой выраженный дискомфорт.
Многие девушки испытывают сильные боли при овуляции внизу живота, причины которых скрыты в изменении гормонального фона, возникающего из-за разрыва фолликула и выхода яйцеклетки. Нередко они сопровождаются и другой симптоматикой:
- повышенная чувствительность молочных желез;
- тошнота;
- слабость, сонливость;
- внезапные изменения эмоционального состояния;
- отечность;
- вздутие живота.
Перед месячными болевые ощущения также являются частым спутником многих женщин. Если пациентка обследована, у нее не выявлены какие-либо патологии и неприятные ощущения не мешают вести привычный образ жизни, то такие проявления вписываются в границы нормы. Когда боли интенсивные и провоцируют серьезное ухудшение общего состояния, обычно диагностируется дисменорея (альгоменорея).
Патологии репродуктивной системы
Существует множество причин болей, взаимосвязанных с гинекологическими проблемами. В числе наиболее распространенных:
- Эндометрит. Характеризуется воспалением эндометрия, которое может протекать остро или в хронической форме. Часто сопровождается нарушением менструального цикла, кровянистыми выделениями, маточными кровотечениями, тянущими болями.
- Аднексит. Воспаление придатков матки является одним из наиболее встречаемых заболеваний в гинекологической практике. Помимо болезненных ощущений (могут быть в одном боку или распространяться на всю область низа живот), пациентки сталкиваются с признаками интоксикации и повышенной температурой. Вызывается болезнь бактериями, вирусами или грибками.
- Эндометриоз. При этом заболевании клетки матки разрастаются и оказываются за ее пределами. Сопровождается болезненностью во время мочеиспускания, актов дефекации, половых контактов и просто при резких движениях, обильными кровотечениями во время месячных. Независимо от цикла отмечаются коричневатые выделения.
- Миома матки, для которой обычной характерны тупые боли в области таза. Кисты, другие доброкачественные, а также злокачественные образования могут быть причиной дискомфорта различной интенсивности, спазмов.
- Спайки. Могут быть следствием воспалений в половых органах, варикозной и других болезней. Осложнения во время беременности. Сюда можно отнести самопроизвольный аборт, отслоение плаценты и прочие патологии. В таких случаях боли внезапные и резкие, сопровождаемые выделением крови из половых органов.
Отдельно стоит акцентировать внимание на половых инфекциях – микоплазмозе, гонорее, хламидиозе, трихомониазе и других заболеваниях. Они поражают репродуктивные органы, вызывая боли, обильные выделения из влагалища патогенного характера, жжение, зуд и чреваты осложнениями в случае отсутствия лечения.

Боли справа и слева
В некоторых случаях пациентки предъявляют жалобы на болезненные ощущения конкретной локализации. Может возникнуть боль внизу живота у женщины справа по причине правостороннего поражения придатков матки воспалительного характера (аднексит, сальпингоофорит), спазма подвздошной кишки, опухолевых образований. Также в этом месте находится слепая кишка, имеющая червеобразный отросток – аппендикс. В случае его воспаления развивается аппендицит и больной нуждается в неотложной помощи.
Наиболее распространенные причины болей слева внизу живота у женщин – вторичное воспаление придатков, спазм сигмовидной кишки, опухолевый процесс, неспецифический язвенный колит. Иногда проблема может быть связана с нарушениями в суставах позвоночника и их тканей, грыжей межпозвоночного диска, радикулитом.
Нарушения в функционировании органов мочевыделительной системы
Цистит – одна из наиболее распространенных причин ноющих болей у женщин. Воспалиться мочевой пузырь может после банального переохлаждения. Рези при мочеиспускании, ложные и частые позывы – характерная симптоматика этого заболевания. К другим, часто диагностируемым патологиям мочевыделительной системы относят пиелонефрит и уретрит, в случае с которыми беспокоят неприятные ощущения не только внизу живота, но и спине (в особенности, в поясничном отделе).
При болях, имеющих тупой характер и возникающих в области над лобком, можно предположить полипы мочевого пузыря.
Проблемы в работе органов пищеварения
Болеть внизу живота может и по причине проблем с кишечником, имеющихся заболеваний разных отделов пищеварительной системы:
- Отравление некачественной, зараженной бактериями пищей. Например, при шигеллезе, эширихиозе и прочих инфекциях боли имеют приступообразный и ярко выраженный характер.
- Грыжи паховые, спигелиевой и белой линий. При их ущемлении возникают острые болезненные ощущения в брюшной полости.
- Панкреатит. При воспалении поджелудочной болит левая сторона нижней части живота и груди, может отмечаться желтуха.
- Кишечная колика. Характеризуется спазмом толстой или тонкой кишки. Способна быть результатом глистной инвазии, пищевого отравления, сильного стресса.
- Холецистит. Когда нарушается отток желчи, высок риск развития воспаления желчного пузыря. В этом случае боли распространяются на правый бок, плечо или лопатку.
Если боли возникают в сопровождении диареи или запоров, изменения цвета кала, появления примесей крови или слизи в испражнениях, вздутия, тошноты, рвоты, частых позывов к опорожнению кишечника, ознобом или повышением температуры, причина таких симптомов может заключаться в расстройстве пищеварительной функции, болезней органов ЖКТ.
Другие причины болей
Существует и множество других проблем, способных вызвать болезненность нижней части живота. К ним можно отнести:
- травмы брюшной полости и половых органов;
- выпадение влагалища и матки;
- варикоз вен малого таза;
- перекрут ножки опухоли и пр.
Также женщины, склонные остро реагировать на стрессовые ситуации, часто волноваться и испытывать тревогу, гораздо чаще остальных страдают от болей психогенного характера.
Многопрофильный медицинский центр ЦКБ РАН располагает опытными и высококвалифицированными специалистами, регулярно проходящими обучение в ведущих мировых клиниках, современными лечебно-диагностическими ресурсами, оборудованием известных производителей. Все это дает возможность оказывать комплексную медицинскую помощь пациентам с проблемами различной степени сложности.
Читайте также:

