Черные точки на коже головы что это
Обновлено: 25.04.2024
Что такое комедоны (чёрные точки)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Алфимовой Валерии Дмитриевны, косметолога-эстетиста со стажем в 6 лет.
Над статьей доктора Алфимовой Валерии Дмитриевны работали литературный редактор Маргарита Тихонова , научный редактор Татьяна Репина и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Комедоны — это невоспалительные мелкие узелки белого или чёрного цвета, которые создают на коже ощущение неровности. Они возникают при закупорке устьев волосяных фолликулов. С остоят из клеток кожи — кератиноцитов, и кожного сала — себума.
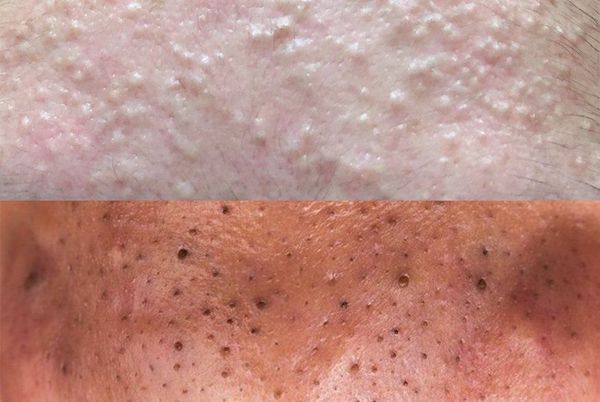
Обычно комедоны — это одно из проявлений акне. Но иногда они возникают самостоятельно [17] .
Основная причина появления комедонов — избыток кожного сала и нарушение кератинизации — образования и отшелушивания клеток кожи. Эти изменения приводят к появлению так называемой "пробки", которая заполняет сально-волосяной проток.
Факторы риска
Комедональная форма акне , как правило, возникает в период полового созревания — 12-16 лет . В это время у подростков формируется свой гормональный статус, который может повлиять на состояние кожи. Под воздействием гормонов она становится более жирной, что способствует развитию комедонов.
Но иногда комедоны образуются после 20 лет. Этому способствуют факторы, которые стимулируют выработку кожного сала. К таким факторам относят:
- наследственную предрасположенность;
- гормональные изменения;
- неправильный уход за кожей;
- неадекватное питание — чрезмерное употребление сладких, рафинированных, цельномолочных и мучных продуктов;
- частые стрессовые ситуации.
В основном работу сальных желёз регулируют гормоны. Поэтому пациентам с комедонами и другими проявлениями акне рекомендуется обратиться к эндокринологу ил гинекологу-эндокринологу. Он оценит гормональный статус и при необходимости поможет его скорректировать.
Усугубить течение комедональной формы акне могут эндокринные нарушения:
-
; ; — СПКЯ;
- гиперандрогению; ; и 2-го типа;
- инсулинорезистентность [12] .
Комедоны, появившиеся на фоне этих заболеваний, хуже поддаются лечению.
Предположительно к причинам развития комедонов относят нарушения работы пищеварительного тракта, такие как гастрит, язва желудка, дисбактериоз и др. Их взаимосвязь с акне подтверждается рядом исследований, но влияние таких заболеваний на появление комедонов пока не доказана [6] [18] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы комедонов
Комедоны хаотично располагаются на лице, декольте и спине. Их к оличество зависит от состояния организма и особенностей кожи: размера сальных желёз и количества выделяемого себума. Поэтому у кого-то на коже образуется всего 5-10 комедонов, а у кого-то — 100 и более элементов.
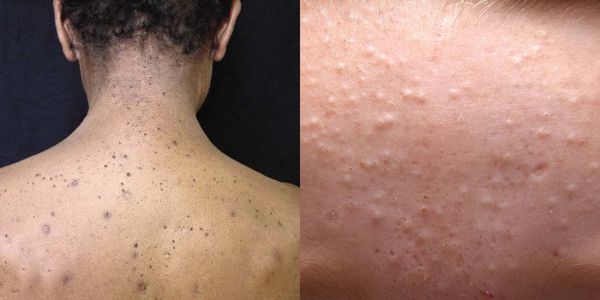
Из-за длительного присутствия комедона в сально-волосяном протоке запускается воспалительная реакция . В ней участвуют грибы рода Malassezia и бактерии рода Cutibacterium acne . В результате воспаления развиваются более тяжёлые формы акне.
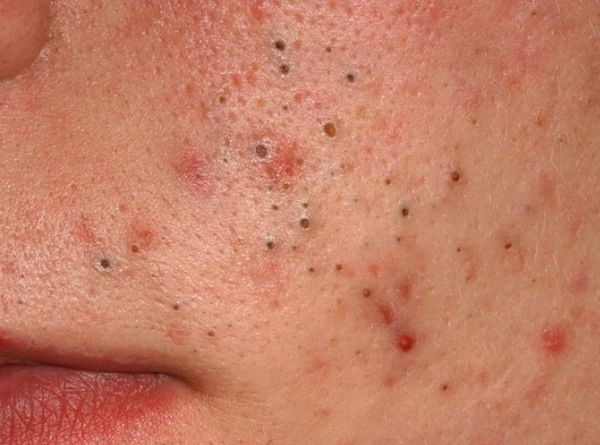
Американская академия дерматологии выделяет четыре степени тяжести акне:
- I степень — наличие комедонов и до 10-ти папул — небольших розовых узелков , иногда с чёрной точкой в центре;
- II степень — сочетание комедонов и папул, появление не более 5-ти гнойничков — пустул;
- III степень — сочетание комедонов и папуло-пустулёзной сыпи, появление не более 5-ти узлов;
- IV степень — явное воспаление кожи с образованием болезненных узлов и кист [2] .
Патогенез комедонов
В основе образования комедонов лежит нарушение нормальной работы сальных желёз. Они расположены в глубоких слоях кожи, у корня волоса.
Сальные железы продуцируют собственный секрет — себум, или кожное сало. Продвигаясь вверх по сально-волосяному протоку , он создаёт на коже защитный барьер, придаёт ей эластичность, поддерживает нормальный уровень pH, способствует сохранению влаги.
Клетки, которые вырабатывают себум, постоянно обновляются: они смещаются в сторону устья сальной железы, постепенно накапливают секрет и разрушаются. Кератиноциты, которые выстилают в ыходной проток фолликула, тоже постоянно обновляются и отшелушиваются.
Когда функция сальных желёз нарушается, происходит следующее:
- Сальные железы начинают вырабатывать слишком много себума. Он превращается в густую липкую массу, которая полностью заполняет проток.
- Образование кератиноцитов усиливается, клеток становится больше. Они застревают в густом себуме и закупоривают выходной проток сальной железы.
Когда просвет канала полностью заполнен, содержимое сально-волосяного протока начинает давить на стенки канала. Устье протока расширяется, в итоге образуется комедон. В такой среде со временем активируется условно-патогенная флора. Она начинает поглощать избыток себума, который является для неё питательной средой. В результате сально-волосяной фолликул воспаляется — развивается акне [3] .
Наследственность, гормональные нарушения и питание
Генетическая предрасположенность к образованию комедонов может быть связана с одной из четырёх особенностей:
- большим размером сальной железы;
- гиперчувствительностью рецепторов сальных желёз к половым гормонам — андрогенам;
- гиперандрогенией — высоким уровнем андрогенов;
- повышенной активностью фермента 5-альфаредуктазы при нормальном уровне половых гормонов.
Последняя особенность связана с переходом андрогена в дигидротестостерон — ДГТ. Такой переход происходит под влиянием фермента 5-альфаредуктазы .
ДГТ контролирует активность сальных желёз и процесс кератинизации. Этот гормон связывается с андрогенными рецепторами по принципу "ключ-замок", где "ключ" — это гормон, а "замок" — это андрогенный рецептор. Но "открыть замок" можно только с помощью другого гормона — инсулина или инсулиноподобного фактора роста — IGF-1 [3] .
Сами по себе инсулин и глюкоза необходимы для организма. Их уровень повышается после употребления любых продуктов. Но при чрезмерном количестве сладостей, рафинированных и других продуктов концентрация инсулина и глюкозы становится больше. Причём сначала увеличивается уровень глюкозы в крови, а потом — инсулина. И дальше всё развивается по тому же сценарию, приводя к активной выработке кожного сала и образованию комедонов.
Уровень инсулина также повышается при употреблении цельномолочных продуктов. Инсулин связывается с андрогенными рецепторами и повышает уровень ДГТ. Этот гормон, в свою очередь, связывается с рецепторами сальных желёз и стимулирует выработку себума.
Поэтому людям, генетически склонным к повышенному салоотделению, следует быть особо осторожными и контролировать употребление сладостей, молочных и рафинированных продуктов.
Неправильный уход за кожей
Кожа, склонная к развитию комедональной формы акне, нуждается в грамотном уходе.
Мыло, жёсткие скрабы и спиртовые средства с поверхностно-активными веществами только травмируют кожу, приводя к появлению новых комедонов. Эти средства нарушают рН кожи — её защитный барьер, из-за чего она становится пересушенной. О рганизм будет пытаться восстановить кожный барьер, усилив выработку себума и образование кератиноцитов. Но это лишь усугубит состояние кожи.
Людям, склонным к образованию комедонов, также не рекомендуется пользоваться маслами, плотными кремами и массировать кожу. Плотные кремы и масла могут ещё больше закупорить сально-волосяной проток, а усиленное разминание, растирание и давление на кожу привести к обострению болезни.
Стресс
Стрессовые ситуации являются триггерным фактором комедональной формы акне [4] [5] . Это связано с выработкой нейромедиаторов, в частности субстанции Р. Это вещество передаёт сигнал, запускает процесс воспаления, расширяет сосуды и увеличивает проницаемость капилляров.
Сальные железы обладают повышенной чувствительностью к субстанции Р. Поэтому нейромедиаторы связываются с клетками сальных желёз и стимулируют их активность. В результате усиливается образование себума [7] .
Классификация и стадии развития комедонов
Комедоны бывают закрытыми и открытыми.
Закрытые комедоны — это белые подкожные узелки около 1 мм в диаметре. Из-за маленького отверстия в коже содержимое таких узелков почти не контактирует с внешней средой, а кератиноциты, которые образуются в устье протока, не могут "прорваться" на поверхность кожи и увеличивают давление внутри.
Иногда закрытые комедоны появляются у новорождённых в первые недели жизни. В этом возрасте болезнь проходит самостоятельно, лечение не требуется. В остальных случаях закрытые узелки перерастают в открытые комедоны [3] .
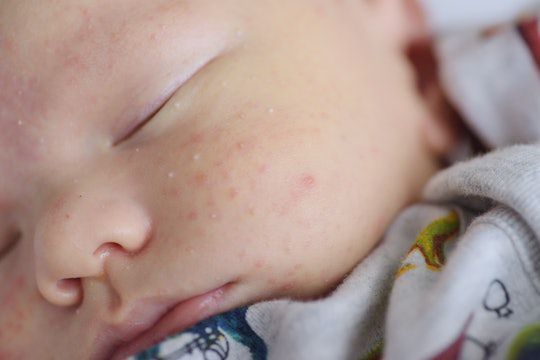
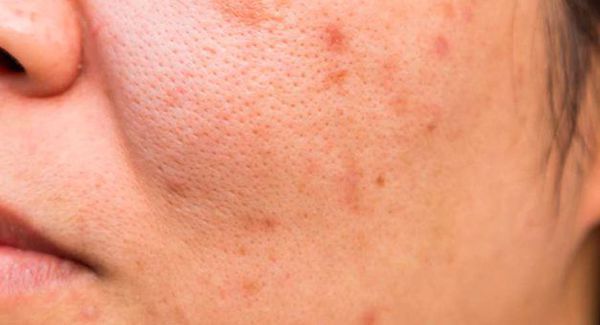
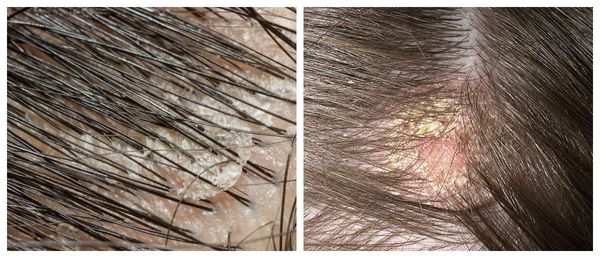
Открытые комедоны — это чёрные точки размером 0,5-1,0 мм . Причина их тёмного цвета — пигмент меланин и кислородное окисление содержимого комедона через большое отверстие в коже [1] . После исключения триггерного фактора они, как правило, перестают расти и исчезают.
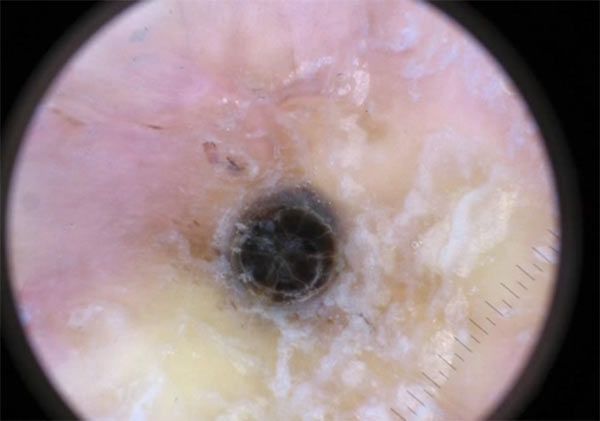
Осложнения комедонов
Если не устранить триггерные факторы и вовремя не обратиться к дерматологу, комедоны могут увеличиться и привести к развитию более тяжёлых форм анке, таким как пустулы (гнойнички), узлы и кисты.
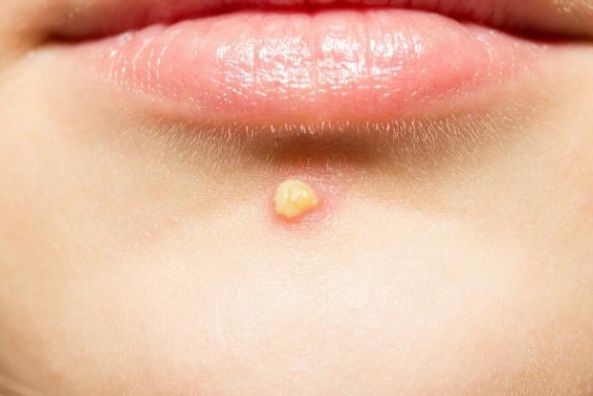
Узлы — это подкожные уплотнения. Чаще возникают на лице и спине. Кожа над узлами становится синюшной, истончается, в ней появляются отверстия, из которых выделяется гной. Заживают узлы с образованием рубцов.
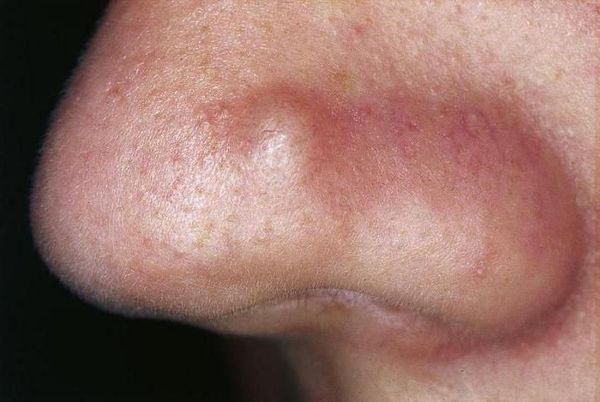
Киста — это подкожное полостное образование. Оно формируются при расплавлении содержимого узла. Заживают с образованием грубых рубцов [9] .
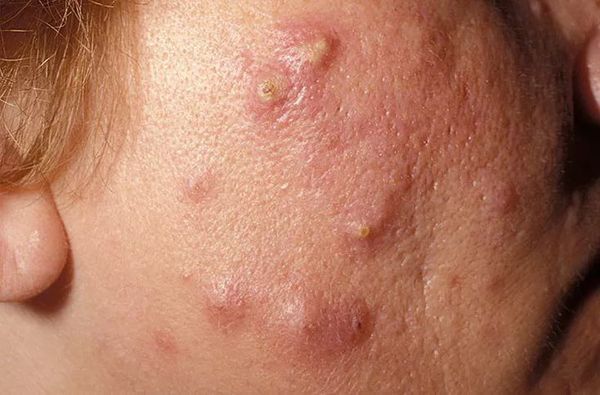
Осложнения самолечения
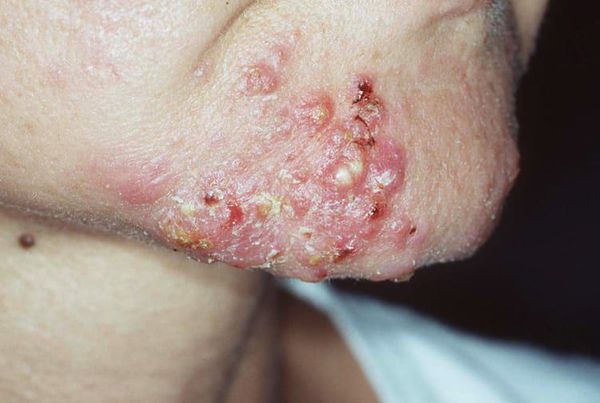
Пациенты часто пытаются самостоятельно "выдавить" комедоны. Тем самым они рискуют травмировать кожу и сосуды. Эти повреждения могут привести к отёку, воспалению, присоединению бактериальной инфекции и поствоспалительному покраснению кожи — эритеме.
Поствоспалительная эритема — это длительно заживающее покраснение. Оно возникает из-за травмы сосудов при чрезмерном надавливании на поверхность кожи.
Вторичная бактериальная инфекция проникает в комедон через открытое устье фолликула. Она приводит к появлению гнойничковой сыпи.
Диагностика комедонов
Первым делом врач осматривает пациента и проводит пальпацию. Доктор определяет тип кожи и количество комедонов, оценивает место их расположения, размер и глубину залегания, осматривает кожу на наличие воспаления, узлов и кист.
При сочетании комедонов с акне тяжесть течения болезни оценивается по шкале Кука [2] [16] . Чем выше показатель, тем тяжелее течение:
- 0 баллов — на коже есть несколько небольших комедонов или папул, которые заметны только при близком рассмотрении;
- 2 балла — на коже есть несколько открытых или 20-30 закрытых комедонов, четверть лица покрыта небольшими папулами — до 6-12 штук;
- 4 балла — почти половина лица покрыта небольшими папулами или комедонами, на коже есть несколько пустул и больших выступающих комедонов;
- 6 баллов — примерно ¾ лица покрыто папулами и/или большими открытыми комедонами, есть множество пустул;
- 8 баллов — поражена почти вся площадь лица, особое внимание на себя обращают большие выступающие пустулы.
После осмотра доктор собирает полный анамнез — историю болезни, и затем назначает лечение.
Дифференциальная диагностика
Иногда комедоны похожи на образования, возникающие при гиперплазии сальных желёз — их доброкачественном увеличении. В этом случае образование представляет собой одну увеличенную сальную железу, дольки которой расположены вокруг сального протока. При надавливании на такое образование содержимое не выделяется.
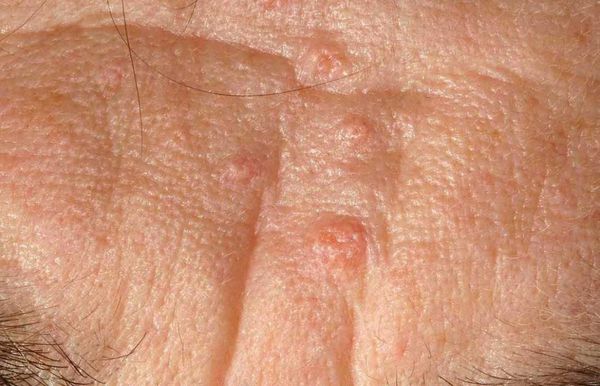
Внешне напоминать комедоны могут плоские бородавки — наросты на поверхности кожи. Эти образования отличаются плоской формой, но при этом слегка выпуклые.
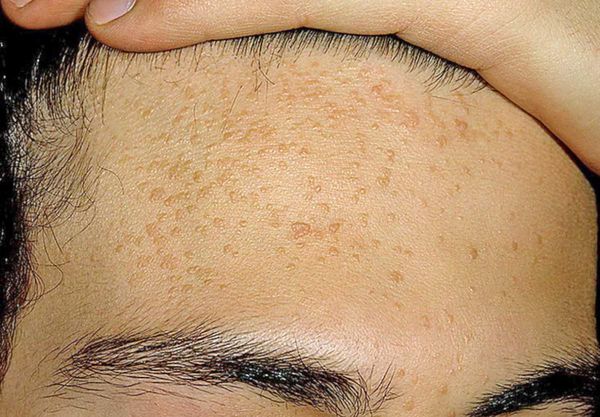
Бородавки и гиперплазия сальных желёз не связаны с образованием комедонов. Для устранения этих патологий используют другие способы коррекции.
Также комедоны нужно отличить от милиумов — эпидермальных или фолликулярных роговых кист. Эти кисты внешне напоминают небольшие узелки белого цвета. Часто они появляются на коже вместе с комедонами, но отношения к ним не имеют [13] .
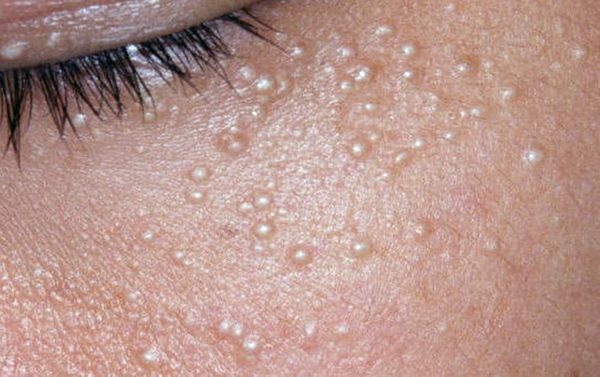
Лечение комедонов
Основа лечения — индивидуальный подход. Первым делом врач разъясняет пациенту особенность его состояния и причину проявления комедонов. Затем проводит терапию, назначает лечение и корректирует домашний уход.
Вывести пациента из комедональной формы акне в продолжительную ремиссию может только комплексным подход. Он состоит из трёх этапов:
- назначение комедонолитиков;
- аккуратное удаление комедонов;
- нормализация питания.
Комедонолитики — это средства, которые предотвращают закупорку сально-волосяных протоков. Наиболее эффективным является ретинол , или ретиноевая кислота — форма витамина А. Это вещество стимулирует рост клеток, уменьшает сальные железы и объём вырабатываемого себума.
К другим комедонолитикам с доказанной эффективностью относят азелаиновую , салициловую и АНА-кислоту, цинк, серу и резорцин . Они регулируют салоотделение, убивают бактерии, уменьшают покраснение и отёчность кожи [7] .
Лечение стойких и распространённых комедонов проводится с помощью наружных средств, в состав которых входят ретиноиды, бензоилпероксид и азелаиновая кислота. При сочетании комедонов с папулами, пустулами, узлами и кистами доктор назначает изотретиноин для приёма внутрь. Все эти средства должны использоваться строго по показаниям и под наблюдением врача.
Механическое удаление комедонов выполняется дерматологом. Перед этим врач может назначить гигиеническую чистку лица — химический пилинг. Процедура позволяет избежать осложнений и улучшить текущее состояние кожи.
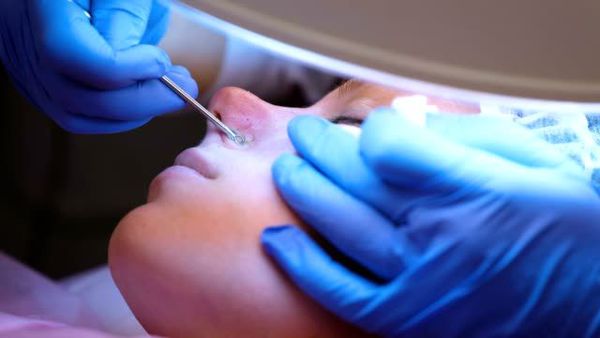
Нормализация питания направлена на исключение продуктов, которые стимулируют выработку кожного сала. Поэтому людям с жирным типом кожи, склонной к появлению комедонов, рекомендуют ограничить употребление цельномолочных продуктов и продуктов с высоким гликемическим индексом. Это позволит избежать излишней стимуляции сальных желёз.
Особенности домашнего ухода :
- Очищающее средство не должно пениться, содержать спирт и ПАВы — поверхностно-активные вещества. Стоит отдавать предпочтение мягким очищающим гелям или эмульсиям без масел.
- Тоник для дополнительного очищения и увлажнения должен быть мягким. Желательно, чтобы в его состав входил комедонолитик, например салициловая кислота.
- Крем не должен утяжелять кожу, делать её более жирной. Рекомендуется выбирать средство с более жидкой текстурой, без интенсивных жирных компонентов.
- Домашние пилинги и полирующие средства помогут регулярного поддерживать эффект лечения. Концентрация активных компонентов в них должна быть низкой. Жёсткие скрабы могут травмировать кожу, поэтому пользоваться ими не рекомендуется.
- Чтобы усилить действие косметических средств, можно воспользоваться сывороткой с активными компонентами.
- Для дополнительного очищения кожи от избытка жиров можно делать подсушивающие, салорегулирующие маски.
Все средства домашнего ухода должны содержать в себе АНА-кислоты, ретинол, салициловую кислоту, серу или цинк. Конкретную комбинацию ингредиентов назначает врач.
Прогноз. Профилактика
При соблюдении всех рекомендаций и устранении триггерных факторов комедональную форму акне можно устранить за несколько месяцев в зависимости от степени поражения.
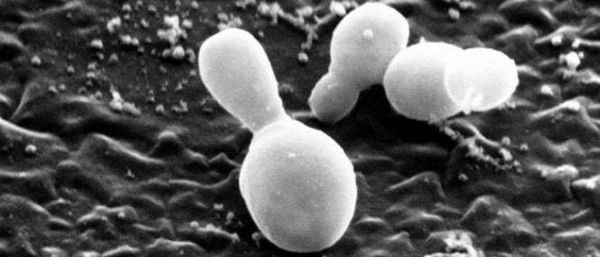
Черная пьедра – это дерматологическое заболевание волос грибковой природы, в основном характерное для тропических стран с теплым и влажным климатом. Это состояние проявляется появлением на волосах головы (реже – бороды или усов) малозаметных узелков черного цвета размером 1-2 миллиметра каменистой плотности, в дальнейшем – ломкостью волос и алопецией. Диагностика черной пьедры производится путем осмотра волос, микроскопии узелков, посева соскобов на специальные среды для идентификации возбудителя. Для лечения применяют как физические методики (сбривание волос), так и обработку волосяного покрова специальными веществами, губительными для грибка.
МКБ-10
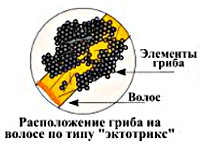
Общие сведения
Черная пьедра – антропонозный микоз, поражающий кутикулу волос головы, бороды и усов, распространенный в регионах с теплым климатом. Впервые это состояние было описано в 1878 году, в дальнейшем выяснилось, что заболевание распространено практически по всему тропическому поясу – в странах Южной Америки, Африки и Юго-Восточной Азии. Среди заболевших черной пьедрой преобладают женщины в возрасте от 25 до 40 лет, у мужчин и детей эта патология встречается крайне редко.
В основном заболевание передается от человека к человеку, но наличие возбудителя в почве и воде стоячих водоемов дает основания предполагать и иные способы заражения. Косвенно возможность других путей передачи доказывает также факт более частого развития черной пьедры у пловцов и рыбаков – некоторые виды водорослей пресноводных озер содержат на себе большое количество грибка-возбудителя. Немаловажную роль в распространении заболевания играет уровень гигиены населения и культурные особенности некоторых народов. Так, обычаи плотно заплетать волосы, втирать в них растительные масла или носить тесные головные уборы способствуют более тяжелому течению черной пьедры.

Причины
Возбудителем черной пьедры является микроскопический плесневой грибок Piedraia hortae, обладающий способностью развиваться как на поверхности, так и в толще волосяного стержня. Замечена корреляция между вероятностью заражения, выраженностью симптомов патологии и уровнем иммунитета человека – при значительном ослаблении защитных сил организма возможен перенос инфекции на кожу и даже внутренние органы. Однако чаще всего возбудитель черной пьедры поражает исключительно волосы.
Факторы риска
Несоблюдение правил личной гигиены (редкое мытье головы) облегчает заражение и способствует более выраженному развитию возбудителя черной пьедры. Кроме того, это состояние чаще развивается у ослабленных лиц, больных сахарным диабетом, различными вариантами иммунодефицита, онкологическими заболеваниями. Из-за этого при наличии черной пьедры дерматолог часто рекомендует общее обследование для выявления возможных скрытых патологий.
Патогенез
После заражения грибок начинает развиваться в кутикуле волосяного стержня, проявляя тенденцию к росту по ходу волоса. Через некоторое время Piedraia hortae формирует споры – их плотно упакованные группы визуально определяются как узелки на поверхности стержня. Поражение кожи при черной пьедре встречается крайне редко и обычно наблюдается у лиц с иммунодефицитом, ногти данный грибок не поражает никогда.
Симптомы черной пьедры
Замечено, что чаще всего грибок поражает прямые волосы, тогда как у лиц с волнистым или курчавым волосяным покровом патология встречается намного реже. Первое время после заражения черная пьедра ничем себя не проявляет – никаких субъективных симптомов (зуда, раздражения) у этого заболевания нет, а отдельные узелки на волосках часто остаются незамеченными. По мере прогрессирования грибкового поражения таких узелков становится все больше.
Визуально они обычно плохо заметны (особенно при черном цвете волос), но могут определяться на ощупь при пропускании волосков между пальцами. В некоторых случаях отдельные «пакеты» спор могут сливаться между собой, формируя своеобразную муфту. Узелки при черной пьедре очень плотные, что отражено в названии заболевания («пьедра» – камень), при их большом количестве в случае расчесывания волос может раздаваться похрустывание, иногда металлического характера.
При обычном течении заболевания мицелий и споры грибка не проникают вглубь волосяного стержня, поэтому нарушений его структуры и роста не происходит. В запущенных случаях черной пьедры постепенно нарастают признаки повышенной ломкости волос. Если не соблюдаются правила личной гигиены и (особенно) волосы завязываются плотным пучком, возможно слипание узелков с разных волосков между собой. Это приводит к развитию характерного симптома черной пьедры – «колумбийского колтуна». Так называют пучок слипшихся из-за микоза волос, внешне похожий на сноп пшеницы или ячменя. В далеко запущенных случаях черной пьедры возникает алопеция. Заболевание имеет хронический характер и может длиться на протяжении многих месяцев и даже лет.
Диагностика
Обычно определение черной пьедры в клинической дерматологии не представляет особых сложностей по причине специфических симптомов заболевания. Однако в умеренных широтах часто возникают затруднения из-за слабой осведомленности врачей о данной патологии по причине ее редкости в этом климате. Важным диагностическим критерием черной пьедры в таком случае будет наличие в анамнезе больного недавней поездки в тропические страны. Реже заражение происходит без выезда, от другого человека, недавно приехавшего из путешествия.
- Объективные данные. При осмотре волос выявляются очень плотные черные узелки размером 1-2 миллиметра. При сгибании пораженного волоска может раздаваться хруст, обусловленный разрушением структуры грибка.
- Лабораторные исследования. В спорных случаях для подтверждения диагноза черной пьедры прибегают к микроскопическим и микологическим исследованиям. При рассмотрении пораженных волосков или соскобов с них под микроскопом выявляют грибок с широким мицелием, из которого образуются плотные, как правило, прямоугольные артроспоры. Для диагностики черной пьедры также применяется посев на среду Сабуро – при наличии на волосах Piedraia hortae на питательной среде образуются черные или серые колонии округлой формы.
Дифференциальную диагностику производят с педикулезом и ложной пьедрой – контагиозным трихологическим заболеванием бактериального генеза.
Лечение черной пьедры
Наиболее простой и самый эффективный подход к лечению черной пьедры – полное удаление (сбривание) волосяного покрова. Так как Piedraia hortae в подавляющем большинстве случаев поражает исключительно волосяные стержни, после такой процедуры возбудитель устраняется, и выросшие волосы оказываются здоровыми. Однако такой метод лечения черной пьедры одобряют далеко не все пациенты, особенно если учесть, что заболевание в основном поражает молодых женщин, не желающих бриться наголо.
При отказе от удаления волос используют различные противогрибковые средства – амиказол и его аналоги. Эффективно также мытье головы в растворе 0,1% растворе дихлорида ртути, вычесывание волос густой расческой с последующим промыванием шампунем или противогрибковыми растворами. Длительность лечения черной пьедры различается в зависимости от степени поражения волос, но обычно составляет не менее месяца.
Прогноз и профилактика
При правильном лечении или сбривании пораженного волосяного покрова прогноз черной пьедры благоприятный – больные полностью выздоравливают и восстанавливают нормальный вид волос. При отсутствии лечения, а также при наличии сопутствующих заболеваний (сахарного диабета, иммунодефицита, злокачественных опухолей) возможно развитие алопеции и грибкового поражения внутренних органов.
Для профилактики черной пьедры необходимо соблюдать правила личной гигиены (особенно – при поездках в тропические страны), избегать купания в водоемах со стоячей водой, не использовать чужие расчески, головные уборы, украшения для волос. Также нередки случаи заражения Piedraia hortae при применении местных «народных» средств для ухода за волосами, поэтому приобретать и использовать их не следует.
Что такое перхоть? Причины возникновения, диагностику и методы лечения разберем в статье доктора Ляшко Маргариты Анатольевны, дерматолога со стажем в 10 лет.
Над статьей доктора Ляшко Маргариты Анатольевны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Перхоть (Dander) — это мелкие чешуйки на волосистой части головы, которые делают её внешний вид неопрятным. К аждый человек в своей жизни так или иначе сталкивается с этой проблемой [1] . Чешуйки перхоти образуются в результате ускоренного роста кератиноцитов (основных клеток эпидермиса) во время обновления клеток кожи.
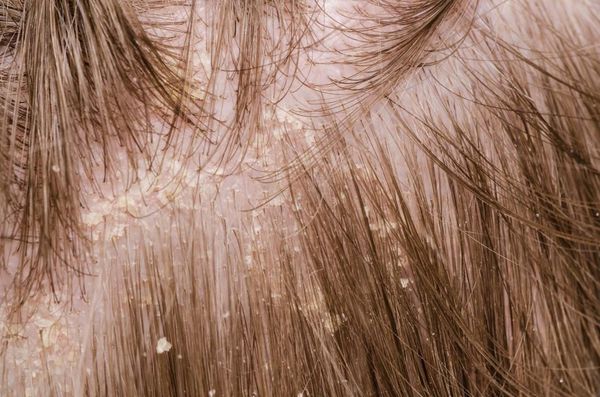
Перхоть не заразна, её появление не зависит от времени года. Основной причиной перхоти являются дрожжевые грибы Malassezia furfur (Pityrosporum ovale) [4] . Они входят в состав постоянной и временной микробиоты кожи большинства людей. Грибы могут проникать в эпидермис, дерму и волосяные луковицы [6] [7] . Их излюбленная локализация — участки, богатые кожным салом: грудь, спина, волосистая часть головы. Поскольку высокая плотность дрожжевых грибов не всегда сопровождается кожными симптомами, исследователи пришли к выводу, что патогенность присутствующих на коже Malassezia в большей степени зависит от их подтипа, чем от плотности распределения [8] .
Предрасполагающие и провоцирующие факторы образования перхоти:
- Наследственность — наличие в семье родственников, страдавших себорейным дерматитом.
- Избыточная работа сальных желёз.
- Себорея — избыточное образование кожного сала, вызванное гормональными изменениями [1] .
- Поражения нервной системы — парез мимических мышц , параличи туловища, болезнь Паркинсона .
- Приём антипсихотических препаратов , таких как галоперидол , тиоридазин, тиопроперазин, сульпирид , хлорпротиксен, рисперидон . Однако их роль в образовании перхоти пока не доказана.
- Эмоциональные перегрузки — вызывают обострение перхоти [9] .
- Заболевания пищеварительного тракта — нарушение выработки ферментов, дисбактериоз кишечника .
- Авитаминозы — нехватка кисломолочных и молочных продуктов, а также еды, содержащей витамины А, В, С, Е, медь, кальций, цинк, селен.
- Конституциональные особенности — болезнь Иценко — Кушинга , сахарный диабет и др. [1] .
- Химическая и термическая обработка кожи головы — использование пенки, геля и лака для укладки волос, высушивание их феном, вытягивание горячими щипцами.
В редких случаях перхоть может возникнуть, если использовать шампуни с агрессивными поверхностно-активными веществами (л аурил- и лаурет сульфатами ), редко или слишком часто мыть и расчесывать волосы.
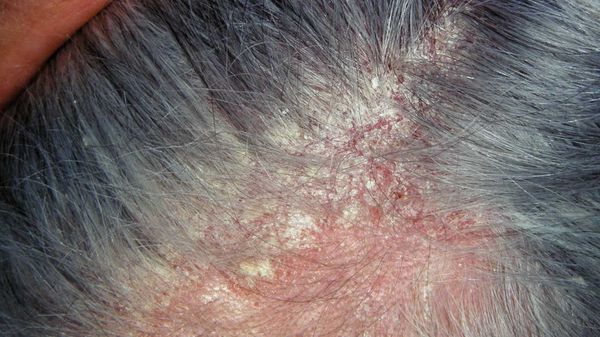
Перхоть — это синдром. Она является лёгким проявлением себорейного дерматита — хронического заболевания, при котором на лице, груди, спине и волосистой части головы возникают розовые или красные пятна с нечёткими границами, покрытые серебристыми чешуйками [10] . Условия, при которых перхоть может трансформироваться в себорейный дерматит, включают повышенную индивидуальную чувствительность кожи к компонентам жирных кислот, что проявляется разной степенью выраженности чешуйчатого дерматита [1] .
Причины перхоти у грудничков
- перхоть может появляться из-за нежной кожи и недоразвития сальных желез в первые месяцы жизни;
- у некоторых малышей перхоть выступает аллергической реакцией на продукты, которые ест кормящая мама;
- выбор "неподходящего" шампуня или других гигиенических средств.
Причины перхоти у подростков
Появление перхоти у подростков связано с усиленным образованием кожного сала из-за активной работы сальных желёз в пубертатный период.
Особенности возникновения у мужчин и женщин
У мужчин перхоть возникает чаще [9] . Это объясняется особенностями выработки кожного сала — себума. Так, влияние мужских половых гормонов чаще приводит к его избыточному выделению.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы перхоти
Так как перхоть является лёгким проявлением себорейного дерматита, она включает в себя признаки данного заболевания:
- жирный блес к и шелушение кожи головы;
- зуд и повышение чувствительности кожи;
- выпадение волос;
- обильное количество чешуек на волосах и одежде;
- появление красных пятен при ухудшении процесса [1] .
Чешуйки перхоти можно обнаружить на волосах. Как правило, они очень тонкие, полупрозрачные, при нормальном салоотделении — белого или бело-серого цвета. Иногда чешуйки образуют небольшие скопления на любом участке кожи головы .
Зачастую отмечается зуд и появляются пятна розового цвета с нечё ткими границами, которые покрыты тонкими хлопьями перхоти. Весь этот процесс может распространиться на участки кожи за пределами волосистой части головы.
Перхоть распределяется на голове неравномерно. Количество чешуек увеличивается в местах сдавления кожи: под головными уборами и дужками очков, под волосами, собранными в пучок или косичку. Чешуйки перхоти легко осыпаются на плечи и одежду при расчёсывании волос и движении.
Патогенез перхоти
Ключевой фактор образования перхоти — гриб Malassezia globosa, генетически адаптированный к паразитированию на липидной (жирной) среде. Отсутствие способности синтезировать жирные кислоты, необходимые для жизнедеятельности, Malassezia globosa компенсирует выработкой большого количества липаз и фосфолипаз — ферментов, которые разлагают триглицериды кожного сала и способствуют получению необходимых жирных кислот. Изменения кожного покрова при перхоти провоцируют внеклеточные протеины, которые также секретирует Malassezia. Они взаимодействуют с кожей, тем самым приводя к развитию патологического процесса [1] .
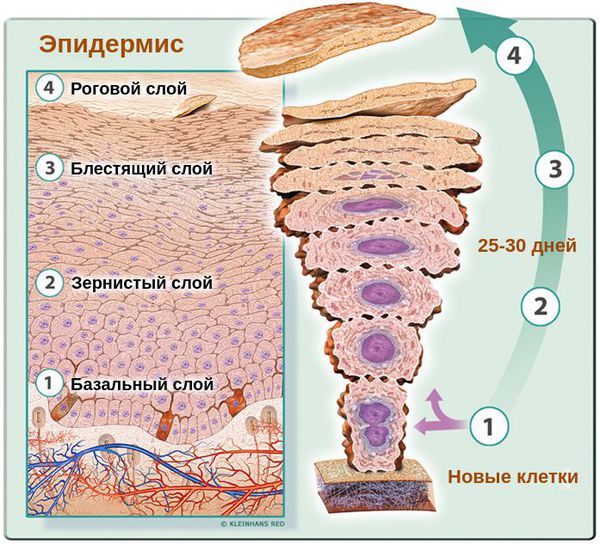
Основными клетками эпидермиса кожи человека являются базальные кератиноциты. Физиологический цикл их развития длится около 25-30 дней. В случае возникновения патологического цикла они обновляются в разы быстрее — за 5-14 дней. При этом клетки не успевают терять воду, что приводит к их склеиванию и отшелушиванию в виде заметных бело-серых хлопьев. Эти хлопья и являются перхотью.
Как показывают исследования, при увеличении скорости обновления клеток в случае перхоти отсутствуют признаки усиленного роста клеток (гиперпролиферации) [2] . Это говорит о том, что повышение клеточной продукции скорее является следствием воспаления.
Верхний слой здорового эпидермиса, т. е. роговой слой представляет собой 25-35 плотно прилегающих друг к другу слоёв, состоящих из полностью кератинизированных (оформленных) корнеоцитов — плоских защитных чешуек. При развитии патологического процесса количество слоёв уменьшается максимум до 10-ти. При этом они, вместе с клетками в них, расположены хаотично [13] .
При перхоти корнеоциты отделяются друг от друга, соединения между клетками (десмосомы) становятся менее прочным или вовсе исчезают. Из-за этого между корнеоцитами появляется большое количество плотной салоподобной массы межклеточных липидов [11] [12] .
Классификация и стадии развития перхоти
Международная классификация болезни отн осит перхоть к себорейному дерматиту [14] .
Различают три вида себореи:
- Жирная себорея — возникает тогда, когда сальные железы выделяют избыточное количество кожного сала. Волосы и кожа с тановятся жирными и блестящими. В зависимости от консистенции кожного сала выделяют два типа жирной себореи :
- Густаясеборея — чешуйки перхоти, как правило, склеиваются друг с другом; волосы становятся грубыми, жёсткими; возникают чёрные угри — комедоны, при сдавлении которых выделяется густая сальная масса.
- Жидкаясеборея — кожа лоснится, напоминает апельсиновую корку из-за расширенных пор; жёлтые чешуйки перхоти плотно прилегают к коже, крепко сцеплены между собой; пряди волос склеиваются.
- Сухая себорея — возникает при плохом выделении кожного сала в результате высокой вязкости. Это приводит к сухости кожи головы, ломкости и истончению волос. Перхоть при этом легко отделяется от кожного покрова.
- Смешанная себорея — проявляется как совокупность жирной и сухой себореи. К примеру, на волосистой части головы имеются очаги сухой себореи, а на лице — жирной себореи [21][24] .

Осложнения перхоти
Перхоть — это доброкачественное состояние. При усиленной выработке кожного сала, недостатке цинка, первичном или вторичном иммунодефиците патогенные свойства грибов Malassezia globosa усиливаются. Это может привести к следующим осложнениям:
- Себопсориаз — доклиническая стадия псориаза. Проявляется шелушением волосистой части головы, бровей и образованием шелушащихся бляшек на туловище.
- Себорейный дерматит — хроническое воспаление кожи в себорейных зонах на фоне длительно существующей перхоти. У ВИЧ-инфицированных людей себорейный дерматит встречается чаще и протекает тяжелее, чем у других пациентов. Не поддающийся лечению себорейный дерматит — показание к обследованию на ВИЧ-инфекцию[22][23] .
- Выпадение волос. Перхоть опасна тем, что чешуйки перекрывают волосяным фолликулам доступ к кислороду. Из-за недостатка питания волосы ослабевают, истончаются, секутся, перестают расти, что способствует их постепенному выпадению. Иногда перхоть приводит к смерти волосяной луковицы, и тогда в зонах её локализации наступает облысение.
- Пиодермия — гнойные болезни кожи. В случае перхоти голова пациента постоянно чешется. Это чревато микротравмами и занесением в них стрептококковой и стафилококковой инфекции. Они в свою очередь приводят к появлению таких заболеваний, как фурункул, абсцесс, фолликулит, сикоз , импетиго.
- Атерома — киста сальной железы. Перхоть может заблокировать проток сальной железы, в результате чего выделяемый секрет будет скапливаться внутри неё. После разрешения атеромы на её месте появляется рубец.
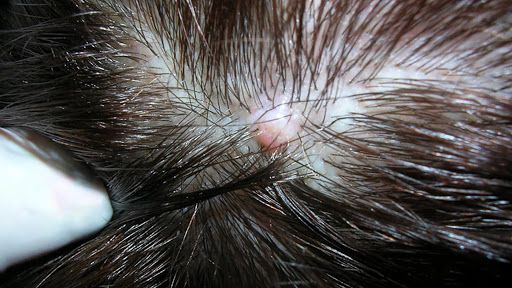
- Юношеские угри . Юношеские угри возникают при обильной выработке кожного сала, увеличении сальной железы и неконтролируемом отделении клеток кожи в устьях волосяных фолликулов. Всё это приводит к воспалительным реакциям в окружающих тканях [24][25] .
Помимо прочего, перхоть вызывает социальный и психологический дискомфорт. Возникнув на фоне стресса, она может усилить и без того подавленное состояние.
Диагностика перхоти
Диагноз себорейного дерматита основывается на данных клинической картины. При каких-либо сомнениях необходимо:
- Тщательно собрать анамнез, т. е. узнать детали заболевания: когда появились высыпания, с чем их связывает пациент и др.
- Выявить факторы риска развития себоре и.
- Сделать биохимический анализ крови, чтобы исключить другие заболевания: системную красную волчанку, системную склеродермию и др. При перхоти будет наблюдаться дефицит микро- и макроэлементов (белка, железа, цинка, меди).
- Выполнить анализ крови на сахар для исключения сахарного диабета.
- Провести анализ крови на гормоны щитовидной железы для исключения гипертиреоза и гипотиреоза .
- Исследовать состояние кожи и волос визуально и с помощью дерматоскопа. В случае перхоти на коже головы будут наблюдаться чешуйки белого, бело-серого или жёлтого цвета, иногда — пятна розового цвета.
- Проконсультироваться с гастроэнтерологом.

При сомнениях в постановке диагноза необходимо провести гистологическое исследование биоптата кожи — взять кусочек кожи с поражённого участка и определить под микроскопом наличие морфологических признаков, характерных для заболевания [14] .
Дифференциальная диагностика
Для правильного постановки диагноза и назначения лечения себорейных дерматит следует отличать от таких заболеваний, как псориаз, ирритантный дерматит, трихомикозы (поражение волос другими грибками), асбестовидный лишай .
Псориаз волосистой части головы сопровождается появлением розовых или красных пятен, чешуйчатых бляшек с чётко ограниченными краями. Диагноз облегчается в случае обнаружения бляшек на других участках кожи или типичных поражений ногтей.
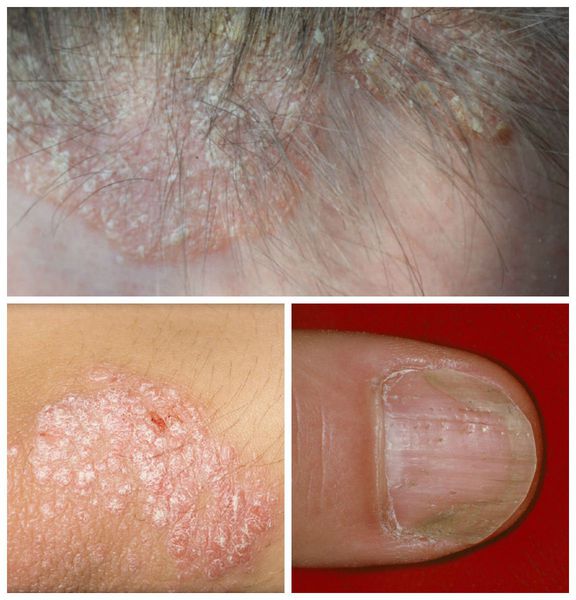
Ирритантный (раздражающий) дерматит возникает при попадании на кожу волосистой части головы кислоты или щёлочи. Характеризуется появлением сухих истончённых ломких чешуек, сопровождается симптомами жжения, покалывания и зуда. Данный дерматит встречается при использовании шампуня с сильными сурфактантами: лаурилсульфатом натрия, диэтаноламином, бензолами, парабенами, триклозаном. Все эти вещества хорошо пенятся, при этом нарушают pH кожи головы и вызывают раздражение. Также этот вид дерматита возможен при применении химических агентов во время укладки волос.
Трихомикозы , особенно инфекция, вызванная Trichophyton surans, могут напоминать перхоть. Обычно они возникают в детстве. Для них характерно наличие обломанных пеньков или выпадение волос в поражённой зоне, увеличение шейных и заушных лимфатических узлов.
Асбестовидный лишай не является дерматологической инфекцией. Он представляет собой большую массу волос, плотно склеенных белыми или желтоватыми чешуйками, часто в области макушки. Мнения многих авторов по поводу этого заболевания разнятся [1] .
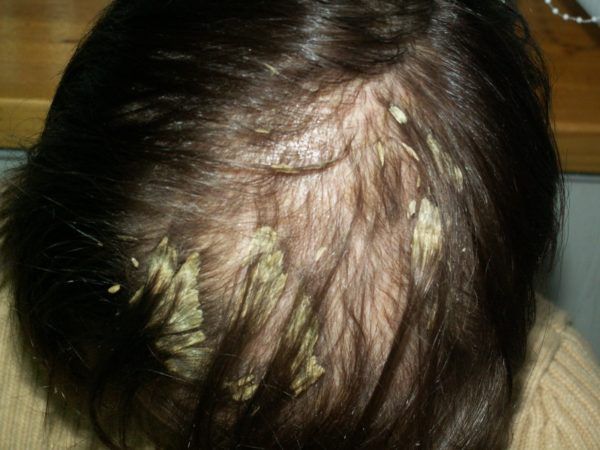
Лечение перхоти
Средства против перхоти включают вещества для удаления чешуек, снятия зуда и подавления грибов Malassezia. Так как развитию себореи способствует нарушение работы сальных желёз, её лечение предполагает уменьшение выделения кожного сала. Оно направлено внутрь кожи. Для этого в первую очередь назначают себорегулирующие маски или лосьоны на основе цинка, салициловой кислоты, гормональных компонентов. Их нужно выдерживать после нанесения 20-30 минут. Шампунь же только дополняет лечение. Он помогает смыть сальный секрет, покрывающий кожу головы.
Когда необходимо обращаться к врачу
Как избавиться от перхоти в домашних условиях
Вылечиться самостоятельно можно с помощью аптечных линеек шампуней, направленных на лечение перхоти.
Чем мыть голову от перхоти: шампуни и маски
Основными ингридиентами большинства шампуней и масок от перхоти являются салициловая кислота, сульфат селена, сера, пиритион цинка. Самым эффективным шампунем будет тот, в котором будут присутствовать два или три нижеперечисленных компонента:
В настоящее время на рынке представлены следующие препараты:
Все существующие лосьоны и шампуни против перхоти бывают:
- терапевтическими — продаются в аптеке;
- косметическими — продаются в обычных магазинах.
Терапевтические шампуни применяются строго по инструкции, как правило, не менее 1-2 раз в неделю. Косметические шампуни используются ежедневно или через день до тех пор, пока количество перхоти не уменьшится, после этого — 2-3 раза в неделю.
Чтобы действующее средство шампуня успело подействовать и помогло избавиться от перхоти, средство необходимо тщательно втирать в кожу головы, оставляя его минимум на пять минут. Если спустя 2-3 недели использования шампуня перхоть не исчезает, то следует обратиться к дерматологу-трихологу.
Во время лечения важно придерживаться сбалансированной диеты: стараться меньше есть сладкую, жирную пищу; чаще употреблять кисломолочные продукты, а также еду с большим содержанием клетчатки и витаминов. Это позволит нормализовать работу сальных желёз.
Чем снять зуд от перхоти
Избавиться от зуда поможет правильно подобранный шампунь по типу кожи головы. Своевременный и адекватный гигиенический уход за волосами с использованием шампуней, содержащих пиритион цинка, позволяет контролировать появление перхоти и уменьшить зуд.
Лекарства и аптечные средства от перхоти
Препаратов в форме таблеток для уменьшения перхоти не существует. Лечение проводится с помощью специальных шампуней, описанных выше.
Как быстро избавиться от перхоти
Лечение предполагает длительное использование косметических и лечебных средств, поэтому быстро избавиться от перхоти не получится.
Как избавиться от перхоти народными средствами
Методы нетрадиционной медицины не имеют доказанной эффективности, их действие непредсказуемо, поэтому они не могут быть рекомендованы для лечения.
Прогноз. Профилактика
Прогноз благоприятный. При правильно назначенном, адекватном лечении выздоровление наступает в большинстве случаев. Длительность терапии обычно составляет от трёх до шести недель. В дальнейшем можно пользоваться обычными косм етическими шампунями против перхоти. Рецидивы могут возникать при развитии или обострении болезней желудочно-кишечного тракта или других хронических заболеваний кожи [15] .
Полезные советы по уходу за волосами
Людям с жирным типом волос желательно регулярно мыть голову, а лучше — каждый день. Это позволит снизить вероятность возникновения перхоти. Также необходимо как можно реже использовать лаки, спреи, гели и другие средства для волос, так как они усиливают выделение кожного сала.
В рамках профилактики по возможности нужно избегать стрессовых состояний. Они негативно влияют не только на состояние волос и кожного покрова, но и весь организм. Также стоит обратить внимание на свой рацион: употреблять больше продуктов, содержащих цинк, полинасыщенные жиры и витамин B.
С большой осторожностью пациенты с себореей должны относиться к нанесению макияжа и использованию косметических средств. Они повышают чувствительность кожи, тем самым приводя к нарушению образования чешуек рогового слоя кожи [18] [19] [20] .

Углевые маски, очищающие полоски, волшебные скрабы - в Сети можно найти десятки средств от черных точек. Но чтобы эффективно решить эту распространенную проблему, важно не только обратиться к косметологу, но и понять причину появления этого дефекта.
Услуги Expert Clinics
Пилинг помогает обновить эпидермис, он задействует не только верхний тонкий слой, но и более глубокие.
Это универсальный способ, позволяющий решить большинство эстетических проблем. Процедура отлично справляется с сухостью и обезвоженностью кожи.
Чтобы предостеречь себя от появления такого эстетического недостатка, как угри, следует соблюдать правила.
Что такое черные точки
Ежедневно наша кожа выполняет множество функций, одна из которых – выделение кожного сала для защиты гидролипидного слоя от пересыхания и для поддержания здорового рh.
Когда нормальная работа сальных желёз нарушается, то они начинают продуцировать излишнее выделение себума. Он превращается в густую липкую массу, смешивается с потом, пылью, остатками косметики, закупоривает выходной проток сальной железы и образует «пробку». При контакте с кислородом она темнеет и приобретает черный оттенок. Так и возникает черная точка.
Причины появления чёрных точек
Количество секрета, выделяемого порами, может колебаться, в зависимости от различных причин.
К явным причинам относятся:
Генетическая предрасположенность. В организме человека - великое множество генов. Каждый из них имеет свою зону ответственности. Например, наличие полиморфизмов в генах TNFa, IL4, IL6, IL13 свидетельствует о склонности кожи к различным воспалительным элементам. А ген ВСMO1 отвечает за метаболизм витамина А, который, в свою очередь, влияет на выработку кожного сала и иммунитет кожи в целом. Поэтому генетическая предрасположенность на 50% определяет излишнюю выработку себума, наличие больших пор и склонность к образованию комедонов.
Длительное пребывание на солнце. Помимо фотостарения (преждевременного появления морщин и пигментации) УФ-лучи активизируют работу сальных желез.
Прикосновение грязными руками. Даже если вы несколько раз помыли и продезинфицировали руки, микробы и бактерии могут попасть на кожу из ногтевых пластин и вызвать воспалительный процесс.
Неявные причины:
Нехватка витаминов группы В. Витамины В3, В5, В6, В9 оказывают важное воздействие на кожу (регулируют регенерацию тканей, жирность кожи, её барьерные свойства). Поэтому их дефицит может привести к излишней выработке кожного сала и снижению защитных свойств.
Гиперкератоз. Это состояние утолщения рогового слоя эпидермиса. Может возникнуть в результате дефицита витамина А, неблагоприятных внешних факторов, интоксикации на вредном производстве. Гиперкератоз приводит к замедлению скорости отшелушивания омертвевших клеток, в результате чего происходит закупорка сальной железы.
Стресс. В 2003 году в исследованиях Стэнфордского университета была доказана очевидная взаимосвязь стресса и акне. В момент сильного напряжения в организме человека вырабатывается кортизол (гормон стресса). При взаимодействии с сальными железами он стимулирует чрезмерную выработку себума.

Медикаменты. Прием некоторых лекарственных средств может спровоцировать повышенную жирность кожи. Как правило, это указывается в описании побочных действий препарата.
Гормоны
Состояние кожи зачастую отражает неблагоприятные гормональные изменения в организме. Основные физиологически обусловленные всплески гормонов возникают при:
- половом созревании;
- беременности;
- начале или прекращении приема оральных контрацептивов.
Однако даже вне этих состояний некоторые гормоны могут сильно повышать выработку кожного сала.
Андрогены. Повышенное содержание мужских половых гормонов (тестостерона, дигидротестостерона, андростендиона) называется гиперандрогенией. Заболевание характеризуется усиленным ростом волос, аменореей, высоким продуцированием кожного сала, появлением угревой сыпи.
Гормоны щитовидной железы (ТТГ, свободный Т3, свободный Т4). Гиперфункция щитовидной железы приводит к ускорению метаболизма, перегреву организма и к увеличению потоотделения. В этом случае создаются идеальные условия для размножения анаэробных бактерий и закупорке пор кожи.
Усугубить течение комедональной формы акне могут такие эндокринные нарушения, как:
- гипертиреоз;
- синдром поликистозных яичников;
- сахарный диабет 1-ого и 2-ого типа;
- инсулинорезистентность.
Питание
Ряд исследований подтверждает взаимосвязь гастрита, язвы желудка, дисбактериоза с усиленной работой сальных желез, появлением черных точек и акне. К тому же, при чрезмерном употреблении продуктов с высоким гликемическим индексом (пивные напитки, хлебобулочная, мучная, рафинированная продукция, жирная и соленая пища) повышается уровень глюкозы и инсулина. Далее он связывается с андрогенными рецепторами, увеличивает содержание дигидротестостерона (ДГТ), что приводит к активной выработке кожного сала.

Неправильно подобранные средства по уходу за кожей
Жирная кожа нуждается в грамотном уходе. Но жесткие скрабы, спиртовые средства, мыло травмируют поверхность эпидермиса, нарушая естественный Рh. Из-за этого она становится пересушенной, а организм, пытаясь восстановить увлажнение кожи, усиливает выработку себума.
Также в борьбе с черными точками и акне принято избегать в составе косметических средств следующих ингредиентов: минеральные масла, силикон, кокосовое, минеральное масло, вещества животного происхождения. Эти компоненты обладают комедогенными свойствами, т.е. сгущают кожное сало, закупоривают поры, провоцируют формирование угрей.
Недостаточное очищение
Остатки декоративной косметики и частички грязи из окружающей среды плотно прилипают к лицу и заседают глубоко в порах. Поэтому просто умыться теплой водой недостаточно.
Чтобы полностью очистить кожу и подготовить её к тонизированию и нанесению увлажняющего крема, важно:
Пройтись ватным диском, смоченным мицеллярной водой, по зоне лица и шеи. Делать это надо до тех пор, пока диск не станет белым.
Тщательно умыться очищающим гелем. Чтобы повысить эффективность, разрешается использовать специальную мягкую щеточку.

Нерегулярное отшелушивание
Эксфолиация – очень важный шаг на пути к чистому лицу без черных точек. Если не пользоваться скрабами, то отмершие клетки эпидермиса не дадут себуму свободно выходить наружу, что и сформирует черные точки.
Средства от чёрных точек
Если вас на постоянной основе беспокоят черные точки, то скорее всего, вы нуждаетесь в особом уходе с пометкой «для жирной кожи». Очень часто средства этой линейки помечены зеленым цветом и направлены на матирование кожи и профилактику воспаления.
Помимо основного ухода (очищение, тонизирование, увлажнение, защита от солнца) важно использовать:
- мягкие скрабы (2 раза в неделю);
- тоник с салициловой, молочной, гликолевой кислотой (1 раз в неделю),
- себорегулирующую эмульсию с антиоксидантным комплексом в составе.
Они обеспечат процесс отшелушивания ороговевших клеток. Важно не переусердствовать с этими средствами, так как частое использование может привести к ухудшению ph.

Если жирный блеск просвечивает даже сквозь тональную основу или пудру, то лучший способ избавиться от него на протяжении всего дня – это матирующие салфетки. Тонкое покрытие впитает в себя жирный блеск, а вам не придется дополнительно нагружать поры.
Профилактика появления черных точек
Людям, склонным к образованию комедонов, не рекомендуется:
- пользоваться маслами для лица и плотными по текстуре кремами;
- выходить на улицу без защиты от spf;
- трогать лицо руками;
- использовать махровое полотенце для лица (лучшая замена – одноразовые бумажные полотенца или салфетки).
Залог красивой и чистой кожи — нормальная работа ЖКТ.
Поэтому вместо жареной, соленой и вредной пищи добавляйте в рацион овощи, фрукты, рыбу, орехи, клетчатку, свежую зелень.
Проходите ежегодный чек-ап и следите за дефицитом витаминов и микроэлементов в вашем организме.
Если вы работаете в стрессовых условиях, то снять напряжение помогут аэробные и расслабляющие упражнения.
Они усилят циркуляцию кислорода в клетках, снизят уровень кортизола и будут способствовать очищению организма от токсинов.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для Вашего здоровья!
Причины появления черных точек на лице
Углевые маски, очищающие полоски, волшебные скрабы - в Сети можно найти десятки средств от черных точек. Но чтобы эффективно решить эту распространенную проблему, важно не только обратиться к косметологу, но и понять причину появления этого дефекта. Услуги Expert Clinics Пилинг (чистка) кожи лица Пилинг помогает обновить эпидермис, он задействует не только верхний тонкий слой, но и более глубокие. Пилинг (чистка) кожи лица Мезотерапия лица Это универсальный способ, позволяющий решить большинство эстетических проблем. Процедура отлично справляется с сухостью и обезвоженностью кожи. Мезотерапия лица Лечение акне (угревой сыпи) Чтобы предостеречь себя от появления такого эстетического недостатка, как угри, следует соблюдать правила. Лечение акне (угревой сыпи) Перезвоните мне Что такое черные точки Ежедневно наша кожа выполняет множество функций, одна из которых – выделение кожного сала для защиты гидролипидного слоя от пересыхания и для поддержания здорового рh. Когда нормальная работа сальных желёз нарушается, то они начинают продуцировать излишнее выделение себума. Он превращается в густую липкую массу, смешивается с потом, пылью, остатками косметики, закупоривает выходной проток сальной железы и образует «пробку». При контакте с кислородом она темнеет и приобретает черный оттенок. Так и возникает черная точка. Причины появления чёрных точек Количество секрета, выделяемого порами, может колебаться, в зависимости от различных причин. К явным причинам относятся: Генетическая предрасположенность. В организме человека - великое множество генов. Каждый из них имеет свою зону ответственности. Например, наличие полиморфизмов в генах TNFa, IL4, IL6, IL13 свидетельствует о склонности кожи к различным воспалительным элементам. А ген ВСMO1 отвечает за метаболизм витамина А, который, в свою очередь, влияет на выработку кожного сала и иммунитет кожи в целом. Поэтому генетическая предрасположенность на 50% определяет излишнюю выработку себума, наличие больших пор и склонность к образованию комедонов. Длительное пребывание на солнце. Помимо фотостарения (преждевременного появления морщин и пигментации) УФ-лучи активизируют работу сальных желез. Прикосновение грязными руками. Даже если вы несколько раз помыли и продезинфицировали руки, микробы и бактерии могут попасть на кожу из ногтевых пластин и вызвать воспалительный процесс. Неявные причины: Нехватка витаминов группы В. Витамины В3, В5, В6, В9 оказывают важное воздействие на кожу (регулируют регенерацию тканей, жирность кожи, её барьерные свойства). Поэтому их дефицит может привести к излишней выработке кожного сала и снижению защитных свойств. Гиперкератоз. Это состояние утолщения рогового слоя эпидермиса. Может возникнуть в результате дефицита витамина А, неблагоприятных внешних факторов, интоксикации на вредном производстве. Гиперкератоз приводит к замедлению скорости отшелушивания омертвевших клеток, в результате чего происходит закупорка сальной железы. Стресс. В 2003 году в исследованиях Стэнфордского университета была доказана очевидная взаимосвязь стресса и акне. В момент сильного напряжения в организме человека вырабатывается кортизол (гормон стресса). При взаимодействии с сальными железами он стимулирует чрезмерную выработку себума. Медикаменты. Прием некоторых лекарственных средств может спровоцировать повышенную жирность кожи. Как правило, это указывается в описании побочных действий препарата. Гормоны Состояние кожи зачастую отражает неблагоприятные гормональные изменения в организме. Основные физиологически обусловленные всплески гормонов возникают при: - половом созревании; - беременности; - менопаузе; - начале или прекращении приема оральных контрацептивов. Однако даже вне этих состояний некоторые гормоны могут сильно повышать выработку кожного сала. Андрогены. Повышенное содержание мужских половых гормонов (тестостерона, дигидротестостерона, андростендиона) называется гиперандрогенией. Заболевание характеризуется усиленным ростом волос, аменореей, высоким продуцированием кожного сала, появлением угревой сыпи. Гормоны щитовидной железы (ТТГ, свободный Т3, свободный Т4). Гиперфункция щитовидной железы приводит к ускорению метаболизма, перегреву организма и к увеличению потоотделения. В этом случае создаются идеальные условия для размножения анаэробных бактерий и закупорке пор кожи. Усугубить течение комедональной формы акне могут такие эндокринные нарушения, как: - гипертиреоз; - синдром поликистозных яичников; - сахарный диабет 1-ого и 2-ого типа; - инсулинорезистентность. Питание Ряд исследований подтверждает взаимосвязь гастрита, язвы желудка, дисбактериоза с усиленной работой сальных желез, появлением черных точек и акне. К тому же, при чрезмерном употреблении продуктов с высоким гликемическим индексом (пивные напитки, хлебобулочная, мучная, рафинированная продукция, жирная и соленая пища) повышается уровень глюкозы и инсулина. Далее он связывается с андрогенными рецепторами, увеличивает содержание дигидротестостерона (ДГТ), что приводит к активной выработке кожного сала. Неправильно подобранные средства по уходу за кожей Жирная кожа нуждается в грамотном уходе. Но жесткие скрабы, спиртовые средства, мыло травмируют поверхность эпидермиса, нарушая естественный Рh. Из-за этого она становится пересушенной, а организм, пытаясь восстановить увлажнение кожи, усиливает выработку себума. Также в борьбе с черными точками и акне принято избегать в составе косметических средств следующих ингредиентов: минеральные масла, силикон, кокосовое, минеральное масло, вещества животного происхождения. Эти компоненты обладают комедогенными свойствами, т.е. сгущают кожное сало, закупоривают поры, провоцируют формирование угрей. Недостаточное очищение Остатки декоративной косметики и частички грязи из окружающей среды плотно прилипают к лицу и заседают глубоко в порах. Поэтому просто умыться теплой водой недостаточно. Чтобы полностью очистить кожу и подготовить её к тонизированию и нанесению увлажняющего крема, важно: Пройтись ватным диском, смоченным мицеллярной водой, по зоне лица и шеи. Делать это надо до тех пор, пока диск не станет белым. Тщательно умыться очищающим гелем. Чтобы повысить эффективность, разрешается использовать специальную мягкую щеточку. Нерегулярное отшелушивание Эксфолиация – очень важный шаг на пути к чистому лицу без черных точек. Если не пользоваться скрабами, то отмершие клетки эпидермиса не дадут себуму свободно выходить наружу, что и сформирует черные точки. Средства от чёрных точек Если вас на постоянной основе беспокоят черные точки, то скорее всего, вы нуждаетесь в особом уходе с пометкой «для жирной кожи». Очень часто средства этой линейки помечены зеленым цветом и направлены на матирование кожи и профилактику воспаления. Помимо основного ухода (очищение, тонизирование, увлажнение, защита от солнца) важно использовать: - мягкие скрабы (2 раза в неделю); - тоник с салициловой, молочной, гликолевой кислотой (1 раз в неделю), - себорегулирующую эмульсию с антиоксидантным комплексом в составе. Они обеспечат процесс отшелушивания ороговевших клеток. Важно не переусердствовать с этими средствами, так как частое использование может привести к ухудшению ph. Если жирный блеск просвечивает даже сквозь тональную основу или пудру, то лучший способ избавиться от него на протяжении всего дня – это матирующие салфетки. Тонкое покрытие впитает в себя жирный блеск, а вам не придется дополнительно нагружать поры. Профилактика появления черных точек Людям, склонным к образованию комедонов, не рекомендуется: - пользоваться маслами для лица и плотными по текстуре кремами; - выходить на улицу без защиты от spf; - трогать лицо руками; - использовать махровое полотенце для лица (лучшая замена – одноразовые бумажные полотенца или салфетки). Залог красивой и чистой кожи — нормальная работа ЖКТ. Поэтому вместо жареной, соленой и вредной пищи добавляйте в рацион овощи, фрукты, рыбу, орехи, клетчатку, свежую зелень. Проходите ежегодный чек-ап и следите за дефицитом витаминов и микроэлементов в вашем организме. Если вы работаете в стрессовых условиях, то снять напряжение помогут аэробные и расслабляющие упражнения. Они усилят циркуляцию кислорода в клетках, снизят уровень кортизола и будут способствовать очищению организма от токсинов. Записаться на консультацию
Читайте также:

