Черные круги под глазами при сахарном диабете
Обновлено: 26.04.2024
Диабетическая ретинопатия, или патологические изменения сетчатки при сахарном диабете – одно из многочисленных осложнений этого хронического системного эндокринного расстройства. И так же, как прочие осложнения диабета, ретинопатия этого типа весьма опасна в прогностическом плане, трудно поддается терапевтическому контролю и коррекции, а главное – не прощает пренебрежительного к себе отношения.
Как правило, развитие ретинальной (сетчаточной) патологии при диабете начинается ангиопатией – специфическим поражением сосудов, которое заключается в постепенном перерождении тканей сосудистых стенок на фоне общего обменного дисбаланса. Уплотнение и расширение сосудов, сужение их просветов, аномально высокая проницаемость стенок, утрата эластичности и пропускной способности – все эти явления в совокупности приводят к ишемии, то есть к дефициту кровоснабжения тех тканей, питать которые должна данная сосудистая система. В ряде случаев на поздних этапах в тканях начинается неоваскуляризация – процесс образования новых сосудистых сеток, что является реактивной попыткой организма в какой-то степени компенсировать недостаток поступающих с кровью питательных веществ и кислорода. Однако вместо компенсации такие новообразования, как правило, лишь отягощают клиническую картину.

В целом, диабетическая ретинопатия входит в число основных причин слепоты, развивающейся в трудоспособном и продуктивном возрасте. По сравнению со здоровыми выборками, больные сахарным диабетом слепнут до 25 раз чаще. Согласно статистическим данным, вероятность развития ретинопатии при сахарном диабете I типа с 10-летней длительностью течения составляет 50%, а к 20 годам течения достигает уже 85%, причем почти две трети ретинопатий в этом случае представлены уже наиболее тяжелой, пролиферативной стадией. При диабете II типа ретинопатия чаще проявляется поражением макулярной, – центральной, – зоны сетчатки, наиболее чувствительной к свету и ответственной за передачу четкого визуального сигнала через диск зрительного нерва в мозг.
На этапе пролиферации и рецидивирующих геморрагий (кровоизлияний) риск полной утраты зрительных функций в течение ближайших пяти лет достигает 50%, и необходимо интенсивное комплексное лечение, чтобы снизить этот риск до минимально возможного уровня.
Симптомы диабетической ретинопатии
Любому больному сахарным диабетом опытный эндокринолог обязательно назначит регулярные осмотры у офтальмолога. Дело в том, что начальные изменения в сетчатке глаза субъективно могут и не ощущаться. Контролировать и корректировать ситуацию будет сложней на более поздних стадиях, когда усилится тенденция к внутриглазным кровоизлияниям и, как следствие, появятся разнообразные искажения в полях зрения: пятна, туманная пелена, плавающие скотомы (локально-слепые зоны), затруднения с фокусировкой зрительного внимания на расположенных близко объектах (текст, мелкие детали, шитье и т.п.). Такого рода проблемы поначалу имеют свойство исчезать самопроизвольно, без какого-либо лечения, и через некоторое время возвращаться вновь.
Общие сведения о заболевании
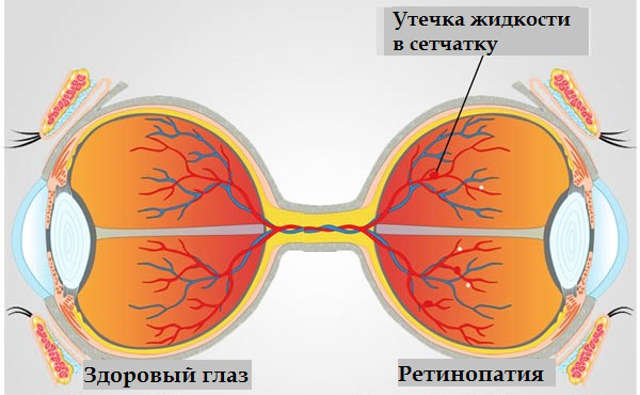
Как указывалось выше, к развитию специфической патологии сетчатки предрасположены больные сахарным диабетом обоих типов. Несмотря на различия в преимущественной локализации поражения, общей закономерностью являются органические изменения сосудов, пропотевание крови в функциональную ткань сетчатки, обусловленное высоким давлением и аномальной проницаемостью сосудистых стенок, а также ряд многочисленных последствий таких ретинальных кровоизлияний.
Классификация
По клинической картине диабетическую ретинопатию делят на три основные формы: фоновая непролиферативная, препролиферативная и пролиферативная. Как видно из терминов, различительным критерием в этой классификации выступает пролиферация («разрастание»). В данном случае имеется в виду тенденция к образованию и разветвлению сетки новых кровеносных сосудов (это явление более точно называют неоваскуляризацией), которая наблюдается на поздних этапах ретинопатии, когда собственные сосуды уже не в состоянии обеспечить кровоснабжение сетчатки.
Кроме того, как относительно самостоятельную форму рассматривают диабетическую макулопатию, или диабетический макулярный отек ( по преимущественному поражению центральной светочувствительной макулярной зоны сетчатки).
Фоновая (непролиферативная) ретинопатия является начальной стадией диабетической ретинопатии. Субъективно может не ощущаться, существенно зрительные функции не страдают, или же симптоматика является «мерцающей» (нарушения появляются и затем на какое-то время исчезают вновь). Клинически характеризуется преимущественно ангиопатическими (сосудистыми) очаговыми изменениями: образованием липидных бляшек, утолщением базальной мембраны, повышением проницаемости стенок. Возможны микроаневризмы (выпячивания) и микрогеморрагии – незначительные кровоизлияния и кровоподтеки под сосудами.
Препролиферативная ретинопатия является закономерным развитием начальной фазы. На второй стадии ишемия сетчатки приобретает отчетливый характер, формируются множественные патологические очаги, учащаются и интенсифицируются кровоизлияния, меняется структура и внешний вид вен.
Наконец, пролиферативная ретинопатия отличается активной неоваскуляризацией, разрастанием фиброзной ткани, грубыми органическими изменениями тканей сосудистых стенок и функциональной деградацией кровеносных сосудов; геморрагии приобретают массивный характер и достигают степени общего гемофтальма (внутриглазного кровоизлияния). Врастание новообразованных сосудов приводит к разного рода механическим аномалиям – тракциям (вытяжениям), сдавлению, сжатию и пр., что может привести к катастрофическим для глаза последствиям: например, диагноз «тракционное отслоение сетчатки» подразумевает, в буквальном смысле слова, силовой отрыв сетчатки вросшими в стекловидное тело и механически напряженными стяжками.
Диабетический макулярный отек, т.е. отек центральной зоны сетчатки (макулы, желтого пятна) разделяют по степени распространенности на очаговый (локальный) и диффузный, охватывающий всю область макулы. Может привести к утрате центрального зрения, поскольку именно за это зрительное поле, наиболее четкое и ясное, отвечает фоточувствительное желтое пятно, или макула. Отечность развивается в результате обильного выпота из кровеносных сосудов, образуются жидкие и твердые экссудативные очаги.
Причины и факторы риска диабетической ретинопатии
Поскольку диабетическая ретинопатия относится к группе вторичных заболеваний, обусловленных более общей системной (в данном случае – эндокринной) патологией, этиопатогенетические механизмы и динамика поражения сетчатки находится в тесной зависимости от длительности и характера протекания сахарного диабета. В основе развития ретинопатии при диабете лежат изменения структуры и состава сосудистых стенок, результатом чего является постепенно нарастающий дефицит васкуляции (кровоснабжения) сетчатки. Таким образом, все факторы, так или иначе влияющие при диабете на состояние ретинальных сосудов, имеют патогенетическое значение в клинике диабетической ретинопатии. К основным из таких факторов относятся:
- концентрация глюкозы в крови;
- преобладающие значения артериального давления;
- наличие нефропатии (почечной патологии);
- наличие и выраженность нарушений липидного обмена.
Симптомы и признаки ретинопатии сетчатки
На ранних стадиях диабетической ретинопатии субъективный дискомфорт может либо вовсе не ощущаться, либо носить периодический характер. К первым признакам относятся туманная пелена перед глазами, плавающие пятна, зоны невидимости в поле зрения (скотомы), первичные затруднения при чтении или работе с мелкими объектами. Однако чаще тенденция к органическому поражению сетчатки при диабете диагностируется врачом-офтальмологом при плановом или профилактическом (по направлению эндокринолога) осмотре или при целенаправленном исследовании структур глазного дна.
Диагностика
Методы диагностики диабетической ретинопатии не отличаются особой спецификой и включают стандартные процедуры офтальмологического исследования:
- анализ жалоб и анамнестических сведений;
- точное измерение остроты зрения (визометрия);
- биомикроскопическое исследование переднего отрезка глаза;
- биомикроскопическое исследование сетчатки с помощью асферических линз;
- прямая и обратная офтальмоскопия;
- стереоскопическое фотографирование;
- флюоресцентная ангиография сетчатки (один из видов контрастной рентгенографии);
- ультразвуковое исследование глаза;
- оптическая когерентная томография;
- дуплексное сканирование сосудов.
Обычно обследование носит комплексный характер и включает несколько диагностических методов. Задачи такого обследования – оценка общего состояния многослойной ткани сетчатки и питающей ее кровеносной системы, раннее обнаружение очагов ишемии (недостаточного кровоснабжения) и начинающейся неоваскуляризации, выявление микрогеморрагий, зон отечности, механических разрывов и т.д. Немаловажное значение имеет также оценка эффективности профилактических мероприятий и общей динамики состояния сетчатки в ходе лечения.

Профилактика поражения глаз при диабете
Наилучшей профилактикой диабетической ретинопатии является адекватный терапевтический контроль основного заболевания. При условии нормализации или максимально возможной нейтрализации описанных выше факторов риска, как правило, удается на долгие годы предотвратить, замедлить или приостановить развитие функциональной и тканевой деградации сетчатки.
Лечение диабетической ретинопатии
Помимо терапии основного заболевания (которая является ключевым направлением лечения любой вторичной патологии), диабетическая ретинопатия, особенно на средних и поздних стадиях, требует специальной офтальмологической помощи вплоть до офтальмохирургического вмешательства. Таким образом, компенсация собственно диабетической симптоматики, контроль артериального давления и максимально возможная нормализация жирового обмена являются необходимыми, но не достаточными мерами по сохранению сетчатки глаза при диабете.
В специальном офтальмологическом лечении диабетической ретинопатии прослеживаются три магистральных направления: консервативное лечение, офтальмохирургическое вмешательство и эксимер-лазерная терапия. В связи с этим следует отметить, что лазерная терапия в последние десятилетия получила стремительное развитие, оказавшись настолько эффективной и безопасной, что на сегодняшний день ее по праву считают отдельной терапевтической стратегией, промежуточной между хирургической и консервативной методологиями.
Медикаментозное лечение (препараты)
Консервативная терапия диабетической ретинопатии, в свою очередь, может быть классифицирована по направлениям воздействия. Так, для снижения перегрузок на стенки сосудов назначают препараты, нормализующие реологические показатели крови (плотность, вязкость): аспирин и различные соединения ацетилсалициловой кислоты; тиклопидин (прицельно действует на характеристики кровяной плазмы, снижает содержание белка фибриногена, участвующего в тромбообразовании); сулодексид (также предотвращает образование тромбов, обладает ангиопротективным действием, стимулируя регенерацию ткани сосудистой стенки). Ингибиторы ангиотензинпревращающего фермента (АПФ), – в частности, лизиноприл, – мощное средство контроля и нормализации артериального давления, которое существенно замедляет темпы прогрессирования ретинопатии и поэтому назначается даже при отсутствии клинической артериальной гипертензии. Медикаментозные стимуляторы микроциркуляции, – например, добезилат кальция, – разгружают сосуды и способствуют нормализации их функционального состояния.
В некоторых случаях назначают парабульбарные (чрескожные в области нижнего века, на глубину около 10 мм) инъекции препаратов трофического действия, т.е. стимуляторов обеспечения и питания сетчатки.
Могут быть показаны также интравитреальные (непосредственно в стекловидное тело) инъекции стероидных гормонов, – например, триамцинолона, – а также препаратов, блокирующих разрастание сосудов (Луцентис, Авастин и другие).
Кроме того, профилактическим ретино- и ангиопротективным действием обладают антиоксиданты, которые также назначаются в комплексе с другими медикаментозными средствами. В целом, комбинация препаратов подбирается индивидуально и определяется конкретной клинической ситуацией.
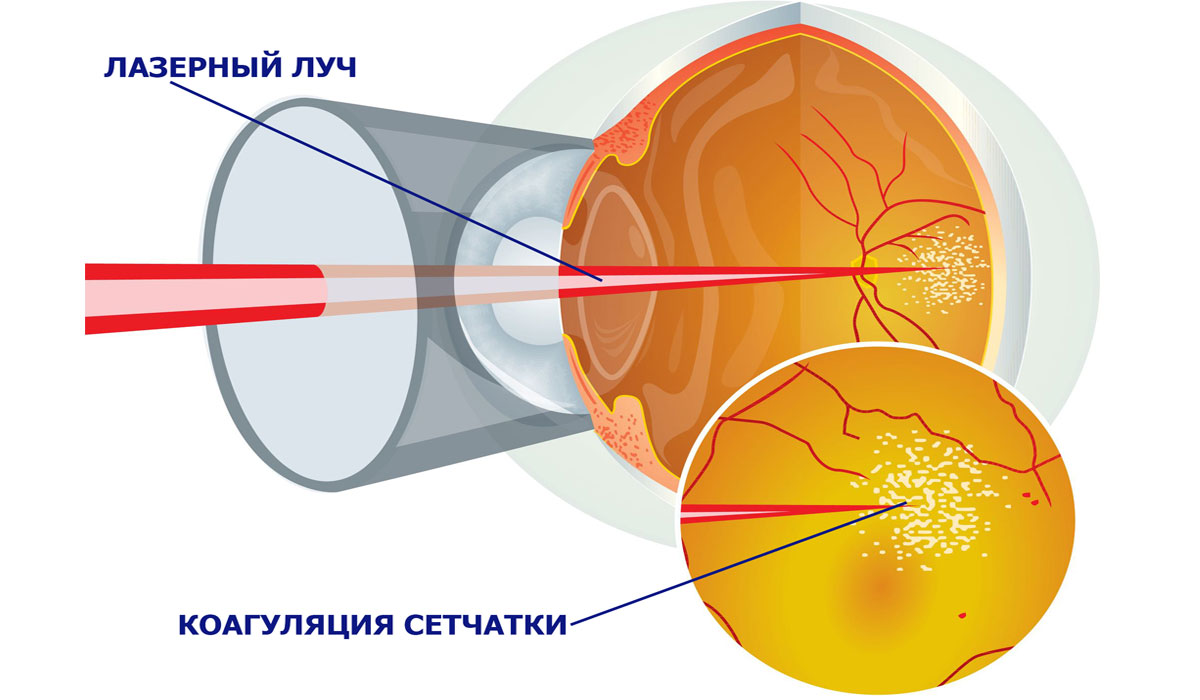
Лазерное лечение (коагуляция сетчатки)
Лазерная коагуляция на сегодняшний день входит в число наиболее эффективных методов предотвращения отслоения сетчатки, в том числе при диабетической ретинопатии. Воздействие мощного и узконаправленного светового потока позволяет устранить неоваскулярную сосудистую сетку, стимулировать собственное кровообращение, снизив тем самым выраженность и смягчив последствия локальной ишемии.
В зависимости от планируемой целевой навигации лазерного луча, различают три основных техники коагуляции: панретинальная (по всей площади сетчатки производятся импульсные лазерные «уколы» диаметром 100-400 микрон и числом до 2000 и более), фокальная (направленная на четко локализованный очаг) и «решетчатая», наносимая в виде отдельных точек.
Офтальмохирургическое вмешательство при диабетической ретинопатии обычно подразумевает витрэктомию, т.е. полное или частичное удаление стекловидного тела, и является вынужденной мерой в тех случаях, когда процесс патологического перерождения тканей зашел слишком далеко, прочие методы неэффективны и предотвратить отслоение сетчатки можно только хирургическим путем.

Осложнения диабетической ретинопатии
Таким образом, запущенная ретинопатия при длительном течении сахарного диабета, независимо от его типа, закономерно приводит к тяжким органическим изменениям тканей глаза и может результировать полной слепотой. К наиболее тяжелым осложнениям диабетической ретинопатии, развивающимся на поздних ее этапах, относятся:
- тракционное (механическое, отрывное) отслоение сетчатки с ее разрывами;
- стойкое повышение внутриглазного давления по глаукоматозному типу, развивающееся вследствие неоваскуляризации;
- рецидивирующий гемофтальм (постоянные обширные кровоизлияния в вещество стекловидного тела глаза).
Подводя итог, необходимо повторить: только своевременная диагностика и адекватные лечебно-профилактические меры, предпринятые высококвалифицированным врачом-офтальмологом, способны замедлить и приостановить разрушительные процессы в кровеносных сосудах и тканях сетчатки, тем самым обеспечивая многолетнюю сохранность зрительных функций на максимально возможном уровне.
В нашем офтальмологическом центре пациентам доступна качественная диагностика и эффективное лечение у ведущих московских специалистов по сетчатки. Доверьте свое зрение профессионалам и сохраните его на долгие годы!
Стиль жизни (рекомендации)
Сахарный диабет существенно отражается на качестве жизни, требуя от пациента ответственного отношения к врачебным предписаниям, рекомендациям и предостережениям. Неизбежны достаточно строгие ограничения в рационе питания и образе жизни. С другой стороны, соблюдать эти же ограничения не помешало бы и многим здоровым людям, поскольку правильное питание, отказ от курения и алкоголя, оптимальный режим нагрузок и отдыха, навыки самоконтроля и самодиагностики, собственно, и являются основой активного долголетия. Что касается зрительной системы, то у любого современного человека она постоянно сталкивается с неестественными для нее, не существующими в природе нагрузками и перегрузками. Периодические, хотя бы раз в году, профилактические визиты к офтальмологу должны войти в привычку. Если же имеет место столь грозное и тяжелое заболевание, как сахарный диабет, с сопутствующим ему высоким статистическим риском ретинопатии – регулярные офтальмологические осмотры являются необходимыми и обязательными.
Что такое диабетическая ретинопатия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Перовой Татьяны Юрьевны, офтальмолога со стажем в 8 лет.
Над статьей доктора Перовой Татьяны Юрьевны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Диабетическая ретинопатия (Diabetic retinopathy) — это наиболее тяжёлое осложнение сахарного диабета первого и второго типа , которое связано с поражением сосудов сетчатки глаза. Чаще всего оно приводит к снижению зрения и слепоте [1] .
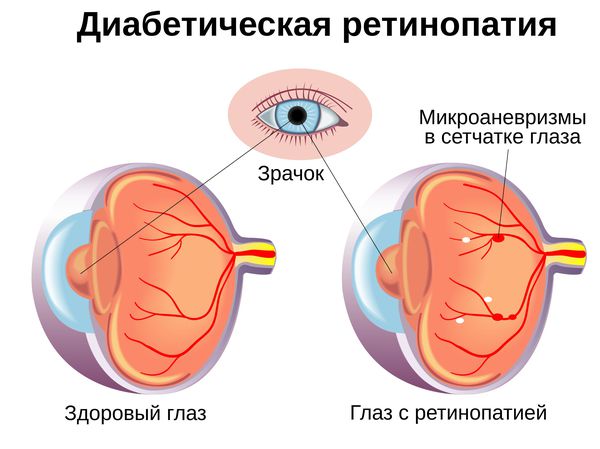
У диабетиков первого типа ретинопатия возникает в более раннем возрасте, у больных вторым типом диабета — на поздних сроках заболевания. Спрогнозировать время появления ретинопатии сложно, так как у каждого пациента оно индивидуально, но чаще всего при диабете второго типа ретинопатия развивается на 3-5 году болезни.
По данным Сент-Винсентской декларации 1992 года, которая была посвящена исследованию эпидемиологии диабетической ретинопатии при сахарном диабете первого типа, она возникает в 90 % случаев, при сахарном диабете второго типа — в 38,9 % [15] .
Проблемы сахарного диабета сегодня выходят на первое место во всём мире. Этим заболеванием страдают примерно 5 % населения Земли всех национальностей и возрастов. В России число больных превышает 8 млн, причём ежегодно их число увеличивается на 5-7 % [15] .
К факторам риска, которые приводят к ухудшению сахарного диабета, можно отнести:
- уровень глюкозы крови (показатели гипергликемии); ;
- хроническую почечную недостаточность ; ;
- молодой возраст;
- период беременности;
- генетическую предрасположенность (наследственность);
- вредные привычки ( курение ).
Но в первую очередь частота развития диабетической ретинопатии связана со стажем заболевания:
- при стаже сахарного диабета до 5 лет ретинопатия возникает в 9-17 % случаев;
- от 5 лет до 10 лет — в 44-80 % случаев;
- от 15 лет — в 87-99 % случаев [15] .
Во время беременности риск появления ретинопатии отсутствует, так как срок гестационного диабета очень короткий, чтобы позволить ретинопатии развиться. Если же диабетическая ретинопатия развилась ещё до зачатия, то беременность может усугубить течение болезни [16] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы диабетической ретинопатии
Внешне диабетическая ретинопатия никак себя не проявляет. Она начинает прогрессировать безболезненно и малосимптомно — в этом и есть её главное коварство. Только с течением времени проявляется первый признак заболевания — ухудшение чёткости зрения, из-за чего ретинопатию чаще всего выявляют уже на пролиферативной, т. е. самой поздней стадии болезни. Но при этом стоит помнить, что даже при запущенном заболевании зрение может оставаться в пределах нормы [16] .
Когда отёк затрагивает центр сетчатки, пациент ощущает нечёткость зрения, ему становится трудно читать, писать, набирать текст, работать с мелкими деталями на близком расстоянии. При кровоизлияниях возникают плавающие серые или чёрные плотные пятна, которые движутся вместе с глазом, ощущение пелены или паутины перед глазами. Эти симптомы появляются из-за поражения сосудов на глазном дне.

Когда после лечения кровоизлияния рассасываются, пятна исчезают. Однако симптомы могут возникнуть вновь при нестабильном уровне глюкозы или скачке артериального давления. Поэтому пациент должен держать под контролем эти показатели и при появлении признаков болезни обратиться на приём к окулисту [2] .
Патогенез диабетической ретинопатии
Сахарный диабет — это заболевание, при котором в организме возникает нехватка инсулина из-за невосприимчивости к нему тканей . Данное состояние в первую очередь влияет на внутренний слой сосудистых стенок — эндотелий. Он выполняет множество важных функций: участвует в процессе обмена веществ, обеспечивает непроницаемость сосудистой стенки, текучесть и свёртывание крови, появление новых сосудов и пр.
Изменения эндотелия на фоне сахарного диабета происходят из-за каскада нарушений, спровоцированных длительной гипергликемией — высоким уровнем глюкозы в крови. В избыточной концентрации глюкоза быстро вступает в химические реакции, которые пагубно воздействуют на клетки, ткани и органы. Такой длительный процесс называется глюкозотоксичностью [3] .
Гипергликемия и глюкозотоксичность со временем приводят к гибели клеток в сосудах — перицитов, которые контролируют обмен жидкости, сужая и расширяя капилляры. После их разрушения проницаемость кровеносных сосудов сетчатки повышается, они становятся тоньше и растягиваются в связи с давлением скапливающейся жидкости под слоями сетчатки. Это приводит к образованию микроаневризм — небольших локальных расширений капилляров сетчатки, которые способствуют развитию ишемии (снижению кровоснабжения сетчатки) и появлению новых сосудов и тканей на глазном дне.
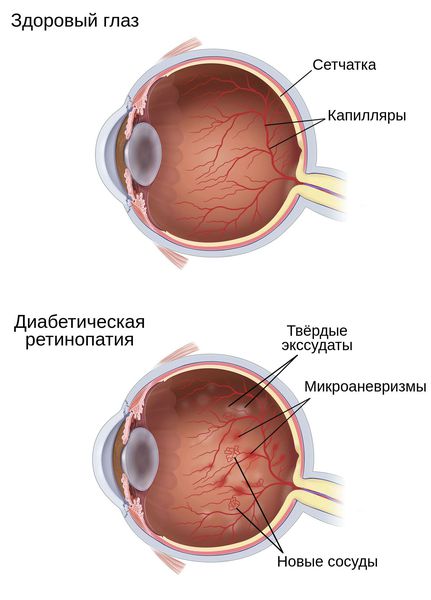
Таким образом, в развитии диабетической ретинопатии и её прогрессировании наиболее важное значение имеют два основных патогенетических механизма:
- Нарушение внутреннего барьера, который составляет эндотелий капилляров сетчатки. Из-за повышенной проницаемости стенок сосудов появляются отёки, твёрдые экссудаты (скопления жидкости) и кровоизлияния на глазном дне.
- Образование микротромбов и закупорка сосудов сетчатки. По этим причинам нарушается обмен веществ между кровью и тканью через стенки капилляров, появляются зоны ишемии и гипоксии сетчатки. Всё это, в свою очередь, приводит к появлению новых кровеносных сосудов на глазном дне.
Классификация и стадии развития диабетической ретинопатии
Согласно общепринятой классификации E. Kohner и M. Porta [14] , в зависимости от патологических изменений выделяют три стадии диабетической ретинопатии:
- I стадия — непролиферативная;
- II стадия — препролиферативная;
- III стадия — пролиферативная.
Непролиферативную стадию диабетической ретинопатии ещё называют фоновой [16] . Её обычно диагностируют у диабетиков с большим стажем заболевания (от 10 до 13 лет). Она сопровождается закупоркой сосудов (чаще артерий) и повышением проницаемости капилляров (микрососудистой антипатией). В сетчатке образуются мелкие аневризмы (локальные расширения сосудов), отёки, экссудат и точечные кровоизлияния в центре или глубоких тканях сетчатки. Экссудат может быть мягким или твёрдым, белым или желтоватым, с чёткими или смазанными границами. Чаще всего он располагается в центре сетчатки и свидетельствует о наличии хронического отёка [16] . Качество зрения при этом не страдает.
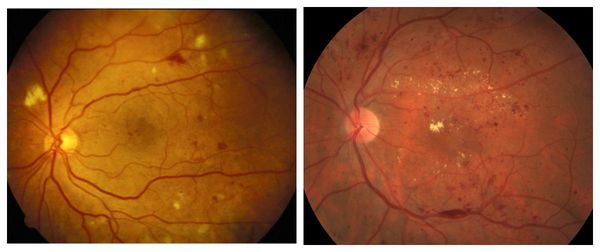
Препролиферативная стадия сопровождается аномалиями сосудов, появлением экссудата различной консистенции, а также больших ретинальных кровоизлияниями. Она отличается тем, что:
- количество признаков, имеющихся на первой стадии, увеличивается;
- появляются субретинальные и преретинальные кровоизлияния;
- возникает гемофтальм — кровоизлияние в стекловидное тело;
- появляется макулопатия — поражение центральной зоны сетчатки;
- в макулярной зоне образуются участки ишемии и экссудации.
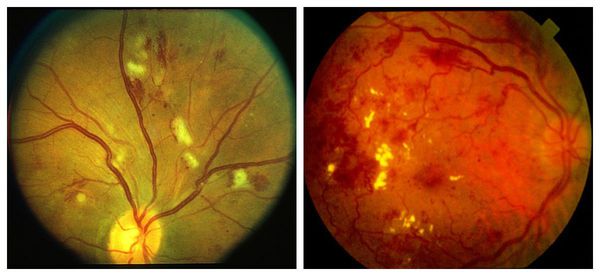
На препролиферативной стадии требуется тщательное обследование, чтобы обнаружить ишемические поражения сетчатки. Их наличие будет указывать на прогрессирование болезни и скорый переход к более тяжёлой стадии диабетической ретинопатии.
Пролиферативная стадия развивается при закупорке капилляров. Она приводит нарушению кровоснабжения в отдельных зонах сетчатки. Отличается появлением новых кровеносных сосудов в сетчатке или на диске зрительного нерва, обширными кровоизлияниями, наличием фиброзных спаек и плёнок.
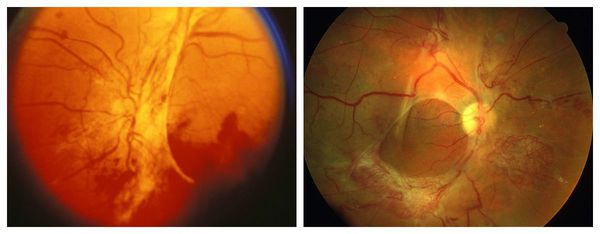
Также существует классификация тяжести диабетической ретинопатии . Она чётко отражает стадии прогрессирования и распространённость болезни. Согласно ней, выделяют четыре степени тяжести:
- I степень — изменения только в зоне одной сосудистой аркады;
- II степень — фиброзные изменения диска зрительного нерва;
- III степень — наличие изменений I и II степени;
- IV степень — распространённые фиброзные поражения всего глазного дна [11] .
Осложнения диабетической ретинопатии
Диабетическая ретинопатия приводит к возникновению следующих осложнений:
-
— потеря прозрачности хрусталика из-за образования плотных непрозрачных структур в его содержимом. Вследствие помутнения он не пропускает достаточное количество света, и человек перестаёт видеть отчётливую картинку. Из-за мутности хрусталика зрение становится как бы "затуманенным", очертания объектов — нечёткими и размытыми.
- Вторичная глаукома — повышение внутриглазного давления и поражение зрительного нерва, развивающееся на фоне другого заболевания — катаракты, кератита, травмы глаза, тромбоза вен сетчатки и др. При этом наблюдается прогрессирующее снижение остроты зрения и болевой синдром.
- Гемофтальм — кровоизлияние в полость стекловидного тела. Кровь так же, как и помутневший хрусталик, мешает попаданию света на сетчатку, из-за чего снижается чёткость зрения.
- Ретиношизис — расслоение сетчатки из-за нарушения кровообращения. Возникает чаще всего при сосудистых заболеваниях глаз, воспалительных процессах (хронических формах увеита, иридоциклита), онкологических заболеваниях сосудистой оболочки, в результате воздействия некоторых лекарств.
- Отслойка сетчатки — отделение сетчатки от сосудистой оболочки глаза. При этом возникает резкое снижение зрения, появляется пелена, "занавеска" перед глазом, сужаются поля зрения, появляются мушки, искры, молнии.
- Слепота . Она является необратимой и становится причиной инвалидизации.
Все эти состояния приводят к постоянному контролю со стороны эндокринолога, офтальмолога, терапевта и невропатолога. А такие осложнения, как катаракта, вторичная глаукома, гемофтальм и отслойка сетчатки, требуют проведения операции [12] .
Диагностика диабетической ретинопатии
Диагноз диабетической ретинопатии выставляется на основании нескольких составляющих: анамнеза, результатов офтальмологического обследования и особенностей клинической картины глазного дна.
Для первичного обследования (скринига) проводятся определённые виды исследований:
- визометрия — проверка остроты зрения;
- периметрия — оценка состояния периферического зрения;
- биомикроскопия — изучение переднего отрезка глаза (роговицы, передней камеры, хрусталика, конъюнктивы и век);
- офтальмоскопия под мидриазом — осмотр глазного дна через расширенный зрачок с использованием линзы Гольдмана;
- контактная тонометрия — измерение внутриглазного давления тонометром Маклакова.
Данные обследования должны проходить все пациенты с сахарным диабетом любого типа минимум раз в год, а беременные пациентки — раз в триместр. Это позволит вовремя выявить ретинопатию и не допустить развитие осложнений [16] .
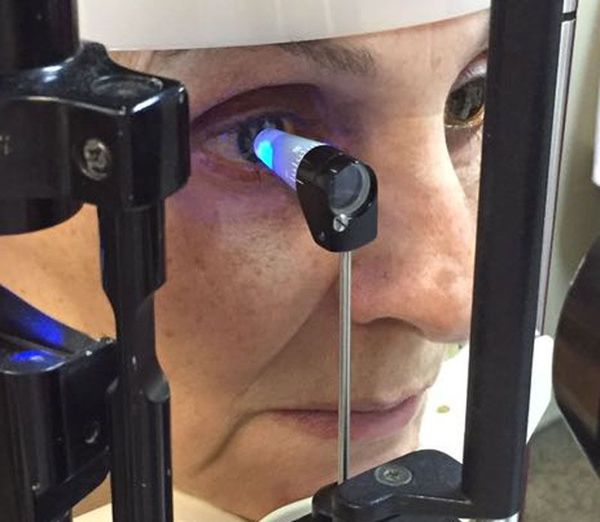
Для отслеживания динамики изменений на сетчатке выполняется фотографирование глазного дня с помощью фундус-камеры. Иначе её называют ретинальной камерой. Она также помогает определить степень диабетической ретинопатии [16] .
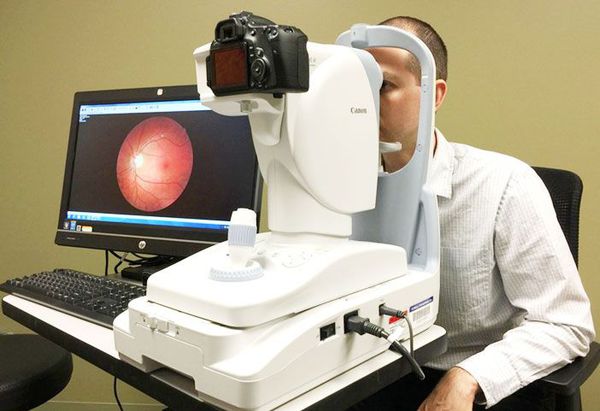
При наличии помутнений хрусталика и стекловидного тела показано проведение УЗИ глаза , чтобы оценить состояние этих структур. Для выявления признаков глаукомы выполняется гониоскопия , которая позволяет осмотреть переднюю камеру глаза.
Наиболее информативным методом визуализации сосудов сетчатки является флуоресцентная ангиография . Она помогает оценить состояние капилляров и качество кровообращения, благодаря чему можно обнаружить начальные проявления диабетической ретинопатии, а также закупорку капилляров, зоны ишемии сетчатки и образование новых сосудов. Эти данные позволяют определить степень тяжести диабетической ретинопатии и определиться с тактикой лечения [16] .
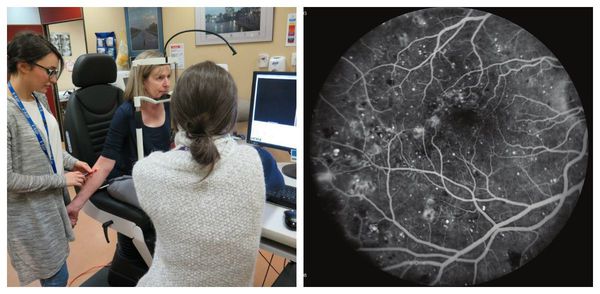
Совместно с ангиографией проводят оптическую когерентную и лазерную сканирующую томографию сетчатки [13] . Эти исследования предназначены для оценки выраженности макулярного отека и эффективности проводимого лечения [16] .
Лечение диабетической ретинопатии
Диабетическая ретинопатия при тяжёлой форме сахарного диабета неизбежно возникает и прогрессирует. Поэтому основная цель лечения ретинопатии заключается в том, чтобы как можно дольше избегать осложнений сахарного диабета и замедлить переход начальных проявлений ретинопатии к более серьёзным (пролиферативным) изменениям, которые приводят к значительному снижению зрения и инвалидизации [8] .
Независимо от стадии диабетической ретинопатии необходимо провести соответствующее лечение основного заболевания, нормализовать артериальное давление и липидный обмен. Поэтому лечением ретинопатии занимаются сразу несколько специалистов: эндокринолог, офтальмолог, невролог и терапевт [9] .
Медикаментозное лечение диабетической ретинопатии включает использование нескольких лекарственных групп:
- препараты, воздействующие на артериальную гипертензию, диабетическую нефропатию и ретинопатию;
- ангиоретинопротекторы и антиоксиданты, укрепляющие сосудистую стенку и иммунитет, препятствующие образованию микротромбов;
- препараты, улучшающие микроциркуляцию крови, её вязкость и текучесть;
- гиполипидемические препараты, нормализующие липидный обмен в организме;
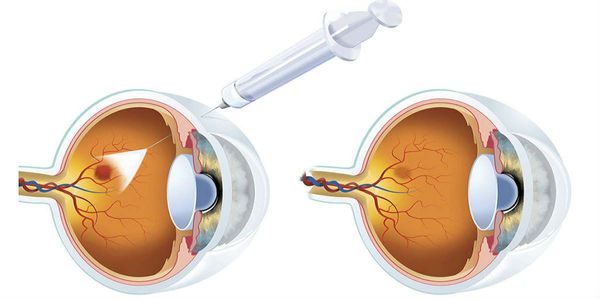
- глюкокортикоиды, которые вводят в стекловидное тело для устранения отёка;
- ингибиторы VEGF, которые также вводят в стекловидное тело, чтобы не допустить или приостановить образование новых сосудов (например, афлиберцепт, ранибизумаб, бевацизумаб ) [16] .
При развитии третьей стадии диабетической ретинопатии, угрожающей жизни пациента, терапевтические возможности очень ограничены. В таких случаях может потребоваться лазерная коагуляция сетчатки . Показаниями к её выполнению служат:
- экссудативная (отёчная) макулопатия;
- ишемия сетчатки;
- появление новых сосудов на сетчатке или передней поверхности радужной оболочки;
- прогрессирование патологических изменений на глазном дне через 3-6 месяцев после компенсации сахарного диабета.
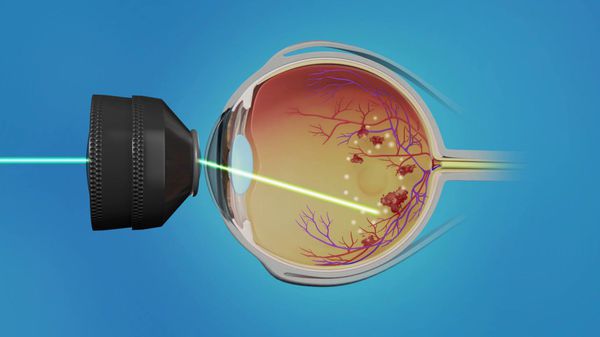
На данный момент существует три основных метода лазерной фотокоагуляции:
- Фокальная лазеркоагуляция (ФЛК) — нанесение коагулянта (вещества, "склеивающего" сетчатку с сосудистой оболочкой) на участки просачивания красителя (флуоресцеина), расположения микроаневризм, кровоизлияний и твёрдых экссудатов. Чаще применяется при макулярном отёке с повышенной проницаемостью сосудов.
- Барьерная лазеркоагуляция — нанесение коагулянтов на околомакулярную зону в несколько рядов. Чаще применяется при первой стадии диабетической ретинопатии в сочетании с макулярным отёком.
- Панретинальная лазеркоагуляция (ПРЛК) — нанесение коагулянтов на все зоны сетчатки, избегая макулярной области. Чаще применяется при второй стадии диабетической ретинопатии с обширными зонами ишемии. Правильно выполненная ПРЛК на ранних стадиях пролиферации является достаточно эффективным методом лечения диабетической ретинопатии.
В далеко зашедших случаях показано хирургическое вмешательство , а именно субтотальная витрэктомия (почти полное удаление стекловидного тела) с удалением задней пограничной мембраны, которая прикреплена по окружности диска зрительного нерва [6] .
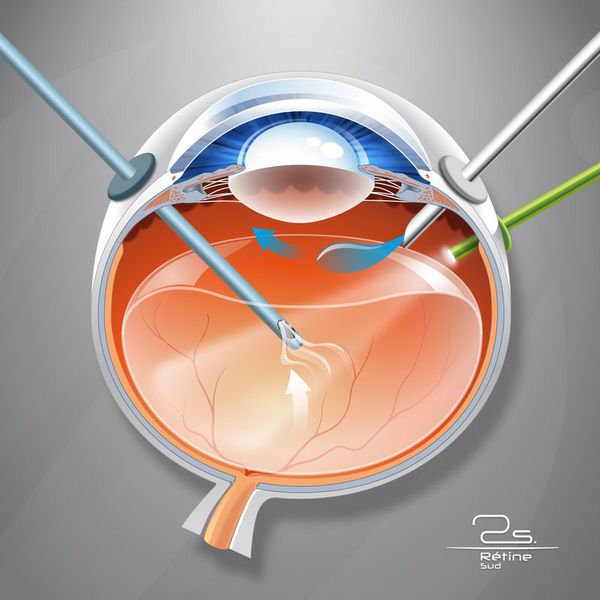
Показаниями для витрэктомии служат:
- витреальное кровоизлияние (постоянно кровоточащие сосуды);
- наличие спаек;
- отслойка сетчатки.
Для многих пациентов с тяжёлым течением диабетической ретинопатии витрэктомия является единственным вариантом сохранения зрения.
Прогноз. Профилактика
Во многом прогноз зависит от стадии диабетической ретинопатии и степени тяжести сахарного диабета. Наиболее неблагополучный вариант будущего возможен при пролиферативной стадии заболевания, так как на этом этапе возникают различные осложнения, которые приводят к значительной потере остроты зрения и слепоте.
Для сохранения зрения пациенту с сахарным диабетом крайне важно следить за основным заболеванием и артериальной гипертензией, строго следовать всем назначениям эндокринолога и терапевта, постоянно наблюдаться у офтальмолога. Если внезапно стала снижаться острота зрения или появились другие жалобы на состояние глаз, то необходимо незамедлительно обратиться к специалисту [10] .

Диабетическая ретинопатия — это офтальмологическое заболевание, развивающееся на фоне сахарного диабета. Последствия данного недуга очень тяжелые, при запущенном состоянии наступает слепота. Как распознать первые признаки патологии? Рассмотрим степени диабетической ретинопатии и существующие способы ее лечения.
Что такое сахарный диабет?

Сахарный диабет — это заболевание эндокринной системы, при котором повышается допустимый уровень сахара (глюкозы) в крови. Такое состояние называется гипергликемия.
В этой статье
Что такое диабетическая ретинопатия?
Эта патология — одно из самых тяжелых осложнений диабета. Она возникает у 90% заболевших. При развитии заболевания в ткань сетчатки начинают попадать нежелательные вещества, так как стенки капилляров становятся более проницаемыми.
На начальных стадиях заболевания человек не ощущает никаких проявлений.
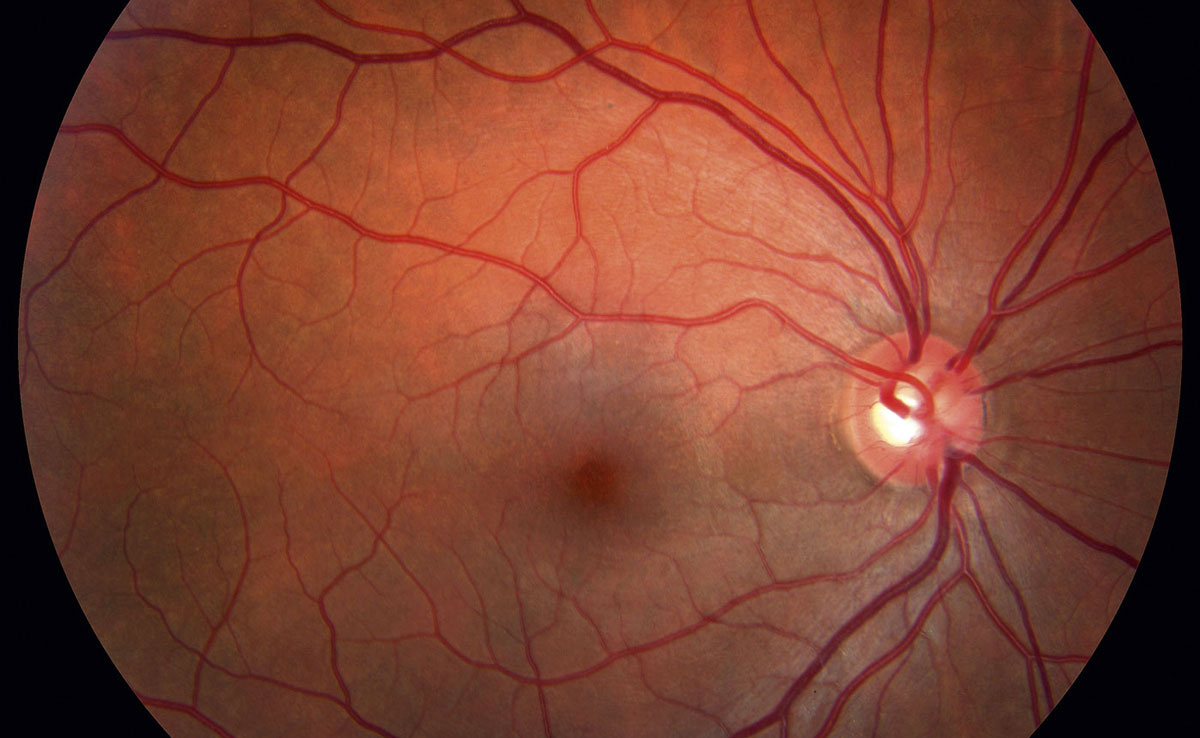
Когда врач при исследовании приборами видит тяжелые изменения на глазном дне, больной сахарным диабетом может не испытывать вообще никакого дискомфорта. Тем временем наступает прогрессирование заболевания. Ухудшение зрения заметно уже при отеке макулы, либо на поздних стадиях пролиферативной ретинопатии. Вот почему только ранняя диагностика и своевременная терапия лежат в основе профилактики возникновения слепоты при сахарном диабете. Современные приборы для исследования глазных структур позволяют получить полную картину состояния глаз.
Что происходит со зрением при диабетической ретинопатии?
Сетчатка — очень сложная и чувствительная структура глаза. Она состоит из 10 слоев и содержит светочувствительные фоторецепторы — палочки и колбочки, отвечающие за цветное, дневное и сумеречное зрение. Неудивительно, что любая патология сетчатой оболочки приводит к негативным последствиям для здоровья глаз. При наличии сахарного диабета зрительные функции начинают страдать только по прошествии нескольких лет, когда диабетическая ретинопатия переходит во вторую и третью стадии. Вот какие симптомы при этом наблюдаются:
- «мушки» в глазах — помутнения, особенно заметные на светлом фоне;
- размытость изображения, двоение;
- неправильное восприятие формы и размеров объектов, их цветности, искривление прямых линий;
- появление «молний» и вспышек в глазах;
- в поле зрения появляются скотомы, или слепые участки, то есть выпадают фрагменты видимой картинки.
У больных сахарным диабетом, по сравнению со здоровыми людьми, риск полной потери зрения выше в целых 25 раз! Не зря диабетическая ретинопатия стоит на втором месте по причинам слепоты в мире. Это также один из основных факторов, приводящих к инвалидности и потере зрения среди населения в наиболее трудоспособном возрасте — от 25 до 65 лет.
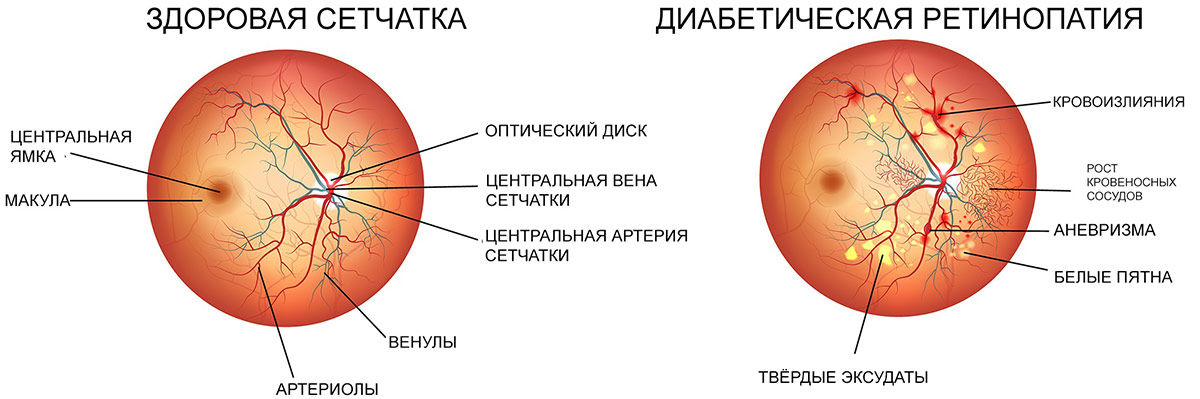
Снижение остроты зрения при диабетической ретинопатии происходит по трем основным причинам.
- Из-за макулярного отека или ишемии макулы страдает центральное зрение.
- Кровоизлияния в сетчатку или стекловидное тело способствуют резкому ухудшению резкости зрения. Обычно такое состояние наступает при пролиферативной ретинопатии.
- Разрастание и сокращение соединительной ткани приводит к отслойке сетчатки, в результате чего наступает потеря зрения.
Стадии диабетической ретинопатии
В течении заболевания выделяют три стадии, принятые ВОЗ в 1992 году:
- непролиферативная, или начальная;
- препролиферативная;
- пролиферативная.
Для каждой из них характерны свои симптомы. Рассмотрим подробнее, в чем они выражаются.
1. Непролиферативная. Для первого этапа развития диабетической ретинопатии характерны точечные кровоизлияния, микроаневризмы, возникающие вследствие хрупкости и ломкости сосудов, экссудативные очаги, макулярный отек сетчатки. При этом на протяжении нескольких лет зрение может оставаться стабильным, и пациент не будет подозревать о наличии у него заболевания.
2. Препролиферативная. На второй стадии ретинопатии при сахарном диабете, которая нередко развивается у пациентов, страдающих миопией, признаки поражения глазной внутренней оболочки более заметны. Наблюдается умеренное ухудшение остроты зрения. Из-за кислородного голодания сетчатки существует риск ее геморрагического инфаркта. Также присутствует большое количество кровяных сгустков в сетчатке.
3. Пролиферативная. На третьей стадии, пролиферативной, в результате нарушения кровоснабжения сетчатой оболочки происходит обширное ее поражение с распространением патологического процесса на роговицу. Развивается неоваскуляризация, образование фиброзной ткани. Стенки новых сосудов весьма хрупкие, поэтому кровь просачивается через них, вызывая повторные кровоизлияния, способствующие отслойке сетчатки. Из-за новообразованных сосудов радужки часто развивается вторичная глаукома. Макулярный отек становится выраженным и способен привести к частичной потере зрения. Пациенту становится трудно читать, мелкие предметы он почти не различает, очертания объектов становятся нечеткими.
Также выделяется и четвертая стадия — терминальная, когда повреждения в сетчатке уже необратимы. Это последний этап ретинопатии, который диагностируется в 2% случаев. В таких ситуациях у пациента наступает слепота.
Признаки диабетической ретинопатии
На первой и зачастую второй стадиях заболевания пациент может не замечать никаких проявлений болезни. Лишь на третьем, пролиферативном этапе, дают о себе знать первые признаки патологии: ухудшение сумеречного зрения (куриная слепота), размытость, искажение очертаний предметов. Вот почему при наличии диабета 1 или 2 типа осмотры у окулиста должны являться обязательными — минимум раз в полгода.
С помощью приборов врач увидит изменения в глазном дне, когда сам пациент еще не будет испытывать никакого дискомфорта. Ранняя диагностика очень важна для успешного лечения заболевания.
Симптомы диабетической ретинопатии обычно наступают друг за другом в определенном порядке:
- просветы сосудов расширяются, в очаги воспаления прилипают Т-лейкоциты;
- нарушения обмена веществ приводят к увеличению кровотока;
- поражается эндотелий кровеносных сосудов;
- капилляры закупориваются, повышается их проницаемость;
- образуются микроаневризмы (выпячивания стенок сосудов и капилляров);
- наступает неоваскуляризация — разрастание капилляров на тех участках, где их быть не должно;
- в глазу начинаются кровоизлияния, так как стенки новообразованных сосудов очень хрупкие и не выдерживают давления увеличившегося кровотока;
- часть капилляров разрушается, и происходит дегенерация сосудов глаза.
Эти процессы постепенно приводят к нарастающему возникновению кровоизлияний, кислородному голоданию сетчатки, отеку макулы и постепенной дегенерации ткани.
Какие факторы могут спровоцировать ретинопатию при диабете?
При наличии этого заболевания пациенту нужно предельно внимательно относиться к состоянию своего здоровья. Многие факторы могут спровоцировать прогрессирование диабетической ретинопатии. Людям пожилого возраста нужно обследоваться даже чаще, чем 2 раза в год, так как в глазах в это время происходят и старческие изменения, что в комплексе может привести к значительному ухудшению зрения.

Но возраст — не единственный фактор, повышающий риск развития диабетической ретинопатии, есть и другие:
- затяжная гипергликемия, когда уровень сахара в крови долгое время выше нормы;
- повышенное артериальное давление;
- атеросклероз;
- курение и употребление алкоголя;
- заболевания печени и почек;
- беременность;
- ожирение;
- генетическая предрасположенность и некоторые другие факторы.
Однако, две основные причины, по которым у диабетиков возникают поражения крупных и мелких сосудов, и не только глаз, но и почек, сердца, нижних конечностей, являются повышенные показатели сахара в крови и артериальная гиперстензия. Если эти факторы держать под контролем, то риск развития диабетической ретинопатии значительно снижается. Она может вообще не развиться при диабете при постоянном контроле здоровья — такие случаи тоже бывают.
Диагностика диабетической ретинопатии
При диагнозе «сахарный диабет» нужно проходить обследование у офтальмолога чаще, чем здоровые люди — хотя бы два раза в год. Как мы сказали выше, первые признаки ретинопатии становятся заметны уже на последних стадиях. Ранняя диагностика поможет выявить изменения в глазном дне и своевременно заняться лечением патологии.
Вот какие процедуры проводит специалист с целью исследовать состояние глазных структур.
- Опрос пациента и визометрия — проверка остроты зрения с помощью таблиц Сивцева-Головина.
- Тонометрия — измерение внутриглазного давления (особенно у пациентов со стажем заболевания более 10 лет).
- Офтальмоскопия — осмотр глазного дна.
- Биомикроскопия сетчатки, хрусталика, стекловидного тела.
- Ретинография — фотографирование сетчатки специальной камерой.
- Инструментальный осмотр зрительного нерва, макулы.
- При выявлении помутнения какие-либо оптических сред — стекловидного тела, хрусталика, роговицы — назначается УЗИ сетчатки.
- Оптическая когерентная томография. Этот способ позволяет получить снимки глазных структур настолько высокого разрешения, что на них можно рассмотреть самые тонкие слои тканей толщиной в 1 мкм.
- Флуоресцентная ангиография.
- Периметрия.
При необходимости также назначается диагностика у других специалистов, в частности, у эндокринолога, поскольку диабет входит в группу эндокринных заболеваний. После сбора анамнеза и получения всех результатов исследований специалист принимает решение о методе лечения в зависимости от состояния глаз.
Лечение диабетической ретинопатии
Если диагностирована первая стадия, то есть непролиферативная ретинопатия, то обычно назначается медикаментозное лечение препаратами, уменьшающими ломкость сосудов — ангиопротекторами. В это время очень важно строго придерживаться назначенной схемы инсулинотерапии. При диабетической ретинопатии также необходима определенная диета, включающая продукты с большим содержанием витаминов группы B, Р, Е, А, а также прием аскорбиновой кислоты и антиоксидантов. При этом из рациона следует исключить животные жиры и быстрые углеводы. Обязательно регулярно проводить контрольные замеры уровня сахара в крови, чтобы не допустить длительной гипергликемии.
Если врач обнаружит у больного препролиферативную ретинопатию или пролиферативную, при которых наблюдается неоваскуляризация, кровоизлияния, развивается отек макулы и прочие поражения глазного дна, то назначается хирургическое лечение при отсутствии противопоказаний. Один из эффективных способов приостановить прогрессирование заболевания — лазерная коагуляция сетчатки. Эта процедура позволяет обойтись без разреза глазного яблока и наименее травматична.
Коагуляция проводится амбулаторно и занимает всего 15-20 минут под местной анестезией. Операция легко переносится пациентами разного возраста и не оказывает негативного влияния на состояние сердца, сосудов и других органов. Суть ее в следующем: луч лазера резко повышает температуру тканей, что вызывает их свертывание — коагуляцию. Происходит «приваривание» сетчатки к сосудистой оболочке органов зрения в слабых местах и вокруг разрывов, вследствие чего возникает их прочная связь. Таким образом удается остановить процесс разрастания новых сосудов, убрать уже разросшиеся капилляры, уменьшить макулярный отек.
При сильных нарушениях в глазных структурах может быть назначена витрэктомия — удаление части и целого стекловидного тела, вместо которого в глаз вводится специальное вещество. Процедура позволяет восстановить оптические функции и существенно повысить качество зрения. Стекловидное тело отделяется и высасывается через проколы, удаляются патологически измененные ткани, вызывающие натяжение сетчатки, а затем освободившееся пространство в глазном яблоке наполняют каким-либо составом — это могут быть пузырьки газа и силиконовое масло, солевые растворы, специальные синтетические полимеры. После того, как поверхность сетчатой оболочки таким образом будет очищена, ее расправляют и накладывают на сосудистую — так, как это должно быть правильно анатомически. Далее офтальмохирург проводит лазерную коагуляцию сетчатки — укрепление поврежденных участков лазером для надежного соединения с сосудистой оболочкой. Эта процедура минимально травматична и позволяет сохранить зрительные функции, избавить пациента от негативных симптомов, приостановив прогрессирование диабетической ретинопатии.
На основе вышесказанного можно сделать вывод: первые заметные признаки сахарного диабета проявляются уже на развитых стадиях, и тогда лечение будет довольно затруднено. При наличии заболевания следует регулярно проходить профилактические осмотры у врача, придерживаться правильного питания, соблюдать назначенную схему инсулинотерапии. При бережном отношении к своему здоровью его удастся сохранить как можно дольше даже при наличии сахарного диабета.
Появление темных кругов или синяком под глазами может быть связано с различными системными заболеваниями или носить временный характер. Нередко эти изменения появляются внезапно.
В области под глазами кожный покров довольно тонкий и подвержен негативному влиянию факторов окружающей среды. Также состояние кожи в этой области является индикатором здоровья всего организма, то есть внутренних органов.

Аллергические причины
Нередко темные круги под глазами появляются в результате аллергической реакции. При этом присоединяется и припухлость, которая связана с отрицательным влиянием агрессивных веществ, например, косметики. При этом глаза начинают слезиться, чесаться, на коже век появляется раздражение, что приводит к потемнению области вокруг глаз.
Непосредственными аллергенами при этом могут быть не только косметические средства, но также пыльца растений, бытовая пыль, домашние животные.
Гипоксия
Недостаток кислорода может приводить к появлению темных кругов под глазами. Первопричиной таких изменений обычно становится сердечно-сосудистая или легочная патология.
Дефицит витаминов и некоторых минеральных веществ
При скудном питании, соблюдении диет и обезвоживании также могут появляться темные круги под глазами. Помимо изменений к области глаз для этого состояния характерны повышенная ломкость ногтей и волос, хроническая усталость и бледность кожных покровов.
Вредные привычки
Зависимость от вредных веществ и напитков (алкоголь, никотин, кофеин, наркотики) также может приводить к появлению темных кругов под глазами.
Диета
Не только ограниченное питание, но и быстрое снижение массы тела приводит к появлению синяков под глазами. Кроме того, в результате истончения подкожной жировой клетчатки и значительного снижения упругости кожи в этой области появляются мешки. При резком снижении веса нарушается обмен веществ, возникают проблемы со стороны пищеварительной системы, появляется анемия. Все это становится причиной появления темных кругов на коже вокруг глаз.
Патология различных систем организма и внутренних органов
Многие врачи могут по состоянию кожи вокруг глаз определить наличие того или иного заболевания у пациента:
- Синие круги являются следствием нарушения венозного оттока и работы лимфатической системы;
- Круги желтоватого оттенка связаны с печеночной недостаточностью или с нарушением работы желчных путей (застоем в желчном пузыре;
- Круги красного цвета обычно возникают при проблемах с почками.
При интоксикации организма кожа может первой реагировать на патологические изменения, которые приводят к формированию темных кругов вокруг глаз.
Синдром хронической усталости
Современные косметологические методики помогут избавиться от темных кругов под глазами довольно просто. При этом предварительно следует пройти полное обследование и получить медицинское заключение.
Для лечения пациентов с темными кругами под глазами используют:
- Миотоковую терапию. При этом улучшается венозный отток, снижается степень гиперпигментации. Кроме того проблемные участки кожного покрова получают эффективную лимфодренажную стимуляцию.
- Лазерное лечение подходит для устранения синяков под глазами, так как помогает осветлить темные круги. Процедура эта подходит для пациентов зрелого возраста, у которых помимо темных кругов имеются и другие возрастные изменения кожи.
- Массаж лица и шеи. Эта методика эффективно справляется с синяками под глазами, уменьшает выраженность отеков в этой области и улучшает лимфоотток.
- Липофилинг является радикальной методикой борьбы с темными кругами в области глаз. При этом впадины под глазами пациента заполняют собственной жировой тканью. Иногда для этих целей применяют рестилайн. Жировая ткань берется из подкожной клетчатки бедер, после чего ее инъекционным путем вводят в проблемную область под глазами. Липофилинг не только устраняет измененный цвет кожи, но и обладает лифтинг-эффектом. Важной особенностью процедуры является недолговечность, поэтому со временем ее необходимо выполнить повторно.

Народные методики в борьбе с темными кругами
Некоторые считают, что мешки под глазами являются только косметической проблемой, однако причин припухлостей на лице довольно много.
Чтобы было понятно, почему возникают мешки под глазами, нужно немного остановиться на анатомических особенностях глазницы. Само глазное яблоко является хрупким органом, который нуждается в постоянной защите. В связи с этим со всех сторон глаз окружен слоем жировой ткани, который защищает его и обладает амортизирующим свойством. Эта периорбитальная клетчатка отделена от кожи век только тонким слоем соединительной ткани. Эта мембрана предотвращает проникновение содержимого глазницы за ее пределы.

Причины появления мешков под глазами
Мешки под глазами появляются при снижении эластичности мембраны, в результате чего снижается ее прочность, а содержимое глазницы выбухает с образованием грыжевого мешка.
Не так давно была доказана другая теория, которая связывает появление мешков под глазами с увеличением количество самой клетчатки. Из-за этого она также выпячивается за пределы глазницы. Если бы эта клетчатка не накапливала в себе жидкость, то она была бы не столь заметна.
За счет отеков объем жировой прослойки вокруг глаза значительно увеличивается, что приводит к формированию грыжевого выпячивания. Причины отеков включают излишнее употребление соли, значительную инсоляцию (кожа накапливает влагу, защищаясь от иссушения), переутомление глаз.
Если мешки под глазами появились из-за задержки жидкости, то к вечеру они обычно становятся менее заметными. Это связано с тем, что в период бодрствования активизируется лимфоотток и кровообращение. В результате избыток жидкости удаляется из верхних отделов тела.
Если в течение суток величина мешков под глазами остается неизменной, то причиной является разрастание клетчатки. Нередко это состояние носит наследственный характер. При этом кожа в этой области приобретает более темный оттенок.
У пожилых пациентов эластичность кожи также снижена, а количество клетчатки вокруг глаза постепенно увеличивается. Кроме того, у пациентов этого возраста имеется больше факторов риска, приводящих к задержке жидкости.
Заболевания, при которых появляются мешки под глазами
Почечная недостаточность
Первое, что нужно исключить у пациента с мешками под глазами, это заболевание почек. При этом отеки нарастают стремительно (в течение нескольких часов). Другими симптомами являются лихорадка, слабость, боль в пояснице, изменение характера мочи (прозрачность, количество, цвет). Все эти признаки характеризуют воспалительные заболевания почек, которые возникают при цистите, ангине, простуде.
Также к отекам приводит потеря альбумина с мочой. Этот белок растворен в крови и удерживает жидкость в кровеносном русле. В норме альбумин не проникает через мембрану почечных канальцев, но при патологии этот барьер становится более проницаем, и крупные молекулы белка попадают в мочу. Диагностируют заболевание на основании данных анализа мочи и УЗИ почек. Нередко это сопровождается артериальной гипертензией.
Синусит
При воспалении околоносовых пазух также может развиться отек клетчатки. Пазухи эти располагаются в костных структурах черепа и связаны с полостью носа. При этом появляются и другие симптомы заболевания: насморк, боль в проекции пазух, головная боль, повышение температуры. Причиной воспаления может быть вирусная или бактериальная инфекция. Для постановки диагноза нужно не только осмотреть пациента, но и выполнить рентгеновское исследование. При этом может быть выявлен гайморит, фронтит или же синусит.
Аллергия
Аллергические заболевания также часто сопровождаются отеком глаз. При конъюнктивите причиной аллергии нередко становятся различные вещества, которые приводят к покраснению слизистой оболочки и отеком глаза. Также возникает зуд и раздражение. У многих пациентов имеется сезонный характер этих изменений, который связан с цветением растений. Важно как можно скорее завершить контакт с аллергеном и обратиться к специалисту для проведения лечения.
Конъюнктивит
Воспаление конъюнктивы может быть связано не только с аллергической реакцией, но также с инфекцией или химическим раздражением. Обычно бактерии попадают на поверхность конъюнктивы при нарушении правил гигиены, через загрязненные предметы и руки. Раздражение слизистой глаза вызывают также факторы внешней среды (дым, пыль). Чтобы установить причину воспаления, нужно посетить окулиста.
Отек Квинке
Острый отек аллергической природы (отек Квинке) выделяют в отдельную группу, так как состояние это довольно опасное. Эта реакция развивается стремительно и нередко угрожает жизни пациента. Симптомами отека Квинке являются сухой кашель, отек шеи и лица, одышка и затруднение вдоха, которые возникли после контакта с предполагаемым аллергеном. При появлении таких симптомов следует незамедлительно вызвать скорую помощь, так как отек распространяется не только на подкожную клетчатку, но также на слизистые оболочки и фасции.
При этом в кровь выделяются вещества, значительно увеличивающие проницаемость стенки сосуда для белка и жидкости. За счет отека стенки бронхов, дызательные пути значительно сужаются, что затрудняет дыхание. Нередко причиной отека Квинке становится укус насекомого (оса, пчела).
Острые вирусные инфекции с поражением дыхательных путей тоже могут вызывать отек периорбитальной клетчатки и конъюнктивы. При этом характерными симптомами ОРВИ являются насморк, конъюнктивит, лихорадка, боль в горле. Чаще глаза поражаются при аденовирусной инфекции.
Гипотиреоз связан с дефицитов тиреоидных гормонов в крови пациента. Симптомами заболевания являются отеки рук, лица, клетчатки внутренних органов, замедление метаболических процессов, что приводит к ожирению, снижении внимания и памяти, брадикардии, сухости кожи и волос. В запущенных случаях формируется микседема (отек подкожной клетчатки и кожи). Для подтверждения диагноза нужно провести УЗИ щитовидной железы, анализ на тиреоидные гормоны. Лечение проводят путем заместительной терапии.

Сердечная недостаточность
В том случае, когда появление мешков под глазами сопровождается одышкой, болью в сердце, периферическими отеками, то причина может рыться в сердечной недостаточности. Если нарушена работа сердца, то весь организм страдает от нехватки питательных веществ и кислорода. Сначала отеки формируются на ногах, а затем распространяются в другие ткани и органы. Отеки лица являются признаком анасарки, которая угрожает жизни пациента и является крайним проявлением сердечной недостаточности. Для подтверждения диагноза нужно выполнить УЗИ сердца, ЭКГ и ряд других исследований.
У мужчин и женщин частота развития отеков под глазами примерно одинаковая, однако у детей этот симптом возникает редко, поэтому в ряде случаев остается незамеченным.
Мешки под глазами у ребенка
Мешки под глазами у детей не всегда связаны с заболеванием. В норме этом может возникать при длительном плаче или крике малыша, при чрезмерном употреблении воды или соли, после сна.
Если отеки под глазами у ребенка носят физиологический характер, то они проходят самостоятельно в течение нескольких часов. Также мешки под глазами могут стать симптомом разных заболеваний. В следующих случаях нужно показать ребенка педиатру:
- Появление мешков было внезапным. При этом имеется покраснение глаз, повышенная слезоточивость, насморк, беспокойство. Эти признаки свидетельствуют об аллергии, в том числе и об отеке Квинке, что требует немедленного вмешательства.
- Помимо мешков под глазами имеется лихорадка, головная боль или боль в пояснице, проблемы с мочеиспусканием. Такие симптомы появляются при заболевании почек.
- Если у маленького ребенка не только появились мешки под глазами, но и выбухают роднички, появилось беспокойство, то это свидетельствует о внутричерепной гипертензии.
- Мешки под глазами сохраняются в течение длительного времени и не уменьшаются к вечеру.
Мешки под глазами у беременных
При беременности мешки под глазами могут появляться в норме. Это связано с задержкой жидкости и соли в организме. Избыток воды откладывается в подкожной клетчатке, что также сопровождается повышенной влажностью кожи и прибавкой веса.
Однако этот симптом также появляется при гестозе, патологии почек и других патологиях беременных. В связи с этим желательно вовремя показаться гинекологу, чтобы исключить грозные и опасные состояния.
Лечение мешков под глазами
Некоторые косметические средства также помогают устранить отеки глаз. К ним относят холодные или горячие компрессы с настоем трав (фенхель, чай, шалфей, укроп, ромашка). Также помогает самомассаж лица и упражнения, укрепляющие мышцы. Наиболее радикальным методом лечения является блефаропластика, при которой врач хирургическим путем удаляет грыжевые выпячивания.
Однако, без рекомендации врача нельзя применять никакие лекарства, так как это может привести к необратимым и весьма серьезным последствиям. Например, употребление мочегонных средств приводит к нарушению баланса микроэлементов (калий, магний, натрий), что затрудняет работу сердца.
Грыжевое выпячивание окологлазной клетчатки не сопровождается болевыми ощущениями, однако они значительно ухудшают внешний вид. Однако, если причина этого состояния связана с заболеванием организма, то нужно обратиться к врачу. Поздняя диагностика зачастую негативным образом сказывается на здоровье пациента.
К какому врачу обратиться при мешках под глазами?
Чтобы точно ответить на этот вопрос, нужно провести хотя бы минимальное обследование. Обычно помимо косметолога, нужно посетить терапевта, который назначить необходимые анализы и направит к узким специалистам в случае необходимости.
Добрый день! после аварии осталась шишка в области брови, при орви и простудах, видимо идет воспаление и образуется отек под одним глазом, на той же стороне где и находится шишка, подскажите пожалуйста, это как-то лечится?
Уважаемая Гузель, прежде чем говорить о том, лечится это состояние или нет нужно разораться с причиной, а для этого пройти осмотр не только офтальмолога, но и травматолога/челюстно-лицевого хирурга + сделать УЗИ (желательно посмотреть и сосуды) или, даже КТ.
Врач-офтальмолог Дмитрий Сагоненко
Добрый день, мне 17 лет, но всю жизнь у меня мешки под глазами, будто не спал неделю, причём каждый день я высыпаюсь и все хорошо, из за чего это может быть и что делать?
Уважаемый Григорий,
это может быть и вариантом нормы - когда такое строение жировой клетчатки, которая окружает глаз, может быть тонкая кожа, когда просвечивают сосуды ("синие") и т.п.
По поводу исправления ситуации можно говорить на очном осмотре со специалистом. Как правило, лечением таких состояний занимаются чаще косметологи или пластические хирурги (если речь не идёт о заболевании).
Читайте также:

