Через сколько проходит дерматит у беременных
Обновлено: 19.04.2024
Периоральный дерматит – хроническая кожная патология, не опасная для жизни, но склонная к частым рецидивам. Несмотря на достижение медицины, количество исследований и научных публикаций, природа происхождения периорального дерматита не установлена, а вопрос профилактики остается открытым. По МКБ-10 заболевание относится к классу L71 (розацеа), однако некоторые специалисты причисляют его к акнеформным дерматозам, себорейному или контактному дерматиту.
Проявления болезни – это патологические высыпания, которые локализуются в зоне носогубного треугольника и подбородке. Кожные поражения подобного типа чаще встречаются у женщин фертильного возраста и юношей в пубертатном периоде. При адекватной терапии и соблюдении врачебных рекомендаций прогноз благоприятный – ремиссионный период удается продлить, число рецидивов сократить до минимума. Периоральный дерматит у детей диагностируется редко, а схожие высыпания вокруг рта, в большинстве случаев, это - раздражение от соски, герпес или хейлит.
Причины периорального дерматита
Учитывая неустановленный патогенез, периоральный дерматит принято относить к мультифакторным заболеваниям кожи. По данным исследований у большинства заболевших женщин диагностированы сопутствующие эндокринные и гинекологические болезни. А также отмечается связь между гормональными изменениями женского организма и периодами обострения болезни. Рецидивы, чаще всего, случаются в начале менструального цикла, на ранних сроках беременности. У 67% больных (от общего количества) зафиксированы нарушения пищеварительной системы. При этом у половины из них при обследовании обнаружена бактерия хеликобактер пилори. Приблизительно по 30% приходится на пациентов с хроническими инфекциями ЛОР-органов и расстройствами нервной системы. Кожным высыпаниям в носогубном треугольнике подвержены аллергики, астматики, дети и взрослые с иммунодефицитом.
Таким образом, у людей с патологическими отклонениями в работе организма выявлена определенная предрасположенность к развитию периорального дерматита. К провоцирующим факторам развития болезни относится некорректное, либо длительное применение:
- препаратов наружного действия (мазей, кремов, гелей), содержащих стероидные гормоны (кортикостероиды);
- средств ухода за зубами с повышенным содержанием фтора;
- некачественной декоративной косметики;
- системных гормональных препаратов.
Также причиной высыпаний, нередко, становится продолжительное воздействие ультрафиолета (солнечных лучей или УФ-ламп солярия).
Симптомы
Высыпания, характеризующие пероральный дерматит, внешне выглядят, как множественные эритематозные микропапулы, папуловезикулы (реже папулопустулы), «рассыпанные» по воспаленной гиперемированной коже. У некоторых больных кожные покровы не меняют цвет, а сыпь выделяется яркими красными папулами.
По мере прогрессирования заболевания первичные эритематозные элементы сливаются в крупные бляшки. Сгруппированные очаги расположены неравномерно, несимметрично относительно носа, рта. Бляшки покрыты шершавой сухой кожей. Отдельные папулы могут вскрываться, мокнуть. В дальнейшем на них образуется струпная ткань (корочка). Характерным признаком является интактный (неповрежденный) бледный ободок вокруг губ, шириной 3-4 мм. Около четверти больных не предъявляют жалоб на соматические проявления, в остальных случаях отмечается зуд, жжение, шелушение измененных участков кожи. У 8,3% пациентов локализация кожных высыпаний не соответствует названию заболевания, поскольку поражению подвергается периорбитальная зона (кожа вокруг глаз).
Начало болезни классифицируется, как подострое, развитие – ускоренное, течение – волнообразное. Количество высыпаний увеличивается на фоне сопутствующих кожных патологий, при приеме гормоносодержащих оральных контрацептивов, после длительного пребывания на морозе или солнце.
Периоральный дерматит и психосоматика: возможно ли
Психосоматика относится к клинической психологии, и означает взаимовлияние соматических проявлений болезни и психогенных факторов. В отношении периорального дерматита названы такие психосоматические причины, как:
- неуверенность в себе;
- ажитация;
- повышенная тревожность;
- чувства вины и стыда.
Считается, что высыпания на коже сигнализируют о психоэмоциональной нестабильности, недовольстве собой, отсутствии спокойствия и внимания со стороны близких.
Диагностика


Периоральный дерматит у взрослых внешне напоминает экзему или себорейный дерматит. Самолечение гормональными мазями утяжеляет состояние. Дифференцированную диагностику может провести только врач-дерматолог.

- визуальный осмотр кожных покровов;
- дерматоскопию – оценку высыпаний под многократным увеличением дерматоскопа;
- соскоб с пораженных участков, с дальнейшим исследованием образца методом бактериологического посева.
Лабораторный анализ биоматериала необходим для исключения инфекционных кожных заболеваний, и присутствия клеща демодекса.
Степень тяжести болезни оценивают по расчету индекса PODSI – сумме баллов, присуждаемых за выраженность каждого признака болезни.
Диета периорального дерматита
Лечение, практически, всех кожных патологий сопровождается коррекцией рациона. Из меню исключают продукты, провоцирующие аллергические реакции, быстрые углеводы, алкоголь. При периоральном дерматите под запрет попадают:
- кондитерские изделия (особенно шоколадные);
- пакетированные соки, бутилированный чай;
- цитрусовые фрукты, клубника;
- яйца, грибы;
- спиртные напитки любой крепости.
Дополнительные ограничения устанавливаются в соответствии с основным хроническим заболеванием (при его наличии).
Лечение
Терапия направлена на купирование симптомов, достижение длительной клинической ремиссии, улучшение психологического состояния и качества жизни пациента.
Лечение периорального дерматита включает два этапа:
- I этап. Отказ от всех гормоносодержащих препаратов на основе стероидов. При этом, практически, всегда проявляется синдром отмены, который выражается в усилении клинических признаков заболевания. Высыпания приобретают интенсивный красный цвет, пораженная область лица отекает, кожа сильно шелушится, зудит. Это временные проявления, которые необходимо перетерпеть. Многие пациенты пугаются, расстраиваются, возвращаются к применению гормональных мазей. Делать это категорически запрещено. Для ослабления зуда и беспокойства врач может назначить антигистаминные и седативные лекарственные средства. Допускается использование народных средств – отваров лекарственных растений для умывания и примочек.
- II этап. Начинается после ослабления синдрома отмены. Больному назначают средства наружного действия и препараты системной терапии. К первым относятся крема и мази с метронидазолом, азелаиновой кислотой, а также кератолитики местного действия (для разрушения ороговевшего слоя и размягчения кожи). В системной патогенетической терапии используют препараты нитроимидазольной группы. При тяжелых формах схему лечения дополняет антибиотикотерапия макролидами первого поколения или тетрациклинами.
Периоральный дерматит, как правило, не вызывает осложнений. Исключение составляют единичные случаи рубцевания вскрывшихся папул.
Профилактика
Превентивные меры направлены на устранение факторов риска развития периорального дерматита. В частности, максимальное ограничение применения стероидных препаратов, особенно при наличии других кожных патологий. Женщинам рекомендуется внимательно выбирать средства для макияжа, регулярно проходить гинекологическое обследование.
Средства при периоральном дерматите
Для профилактики дерматитов и ухода за раздраженной кожей разработана линейка эффективных косметических продуктов «Эмолиум». Средства не содержат агрессивных медикаментозных компонентов, в том числе стероидных гормонов. «Эмолиум» предлагает три варианта ухаживающей косметики:
- Специальная серия - предназначена для деликатного ухода за чувствительной кожей, склонной к сухости, шелушению, раздражению.
- Базовая серия - рекомендуется в ремиссионный период для профилактики кожных болезней. При периоральном дерматите помогает сократить количество рецидивов и продлить срок ремиссии.
- Триактивная серия - применяется в качестве вспомогательной терапии для ухода за поврежденной, атопичной, воспаленной кожей.
В состав триактивного крема «Эмолиум» входят:
- Натуральный комплекс Stimu-Tex® AS. Содержит витамины, незаменимые жирные кислоты, фитостеролы, полученные из зерен ячменя. Снимает зуд, успокаивает воспаленную кожу.
- Стимулятор регенерации тканей Пантенол на основе витаминов группы В. Ускоряет заживление микропапул.
- Производная усниновой кислоты Evosina® Na2GP. Подавляет активность бактериальной флоры, уменьшает воспаление.
- Масло рапса. В состав входят витамины A, B, E, D, каротиноиды, минералы и полиненасыщенные кислоты омега-3. Эффективно снимает раздражение, питает кожу и повышает ее эластичные свойства.
- Низкомолекулярная гиалуроновая кислота. Насыщает кожу, предотвращает потерю жидкости.
Косметические средств для гигиены и ухода «Эмолиум» помогают восстановить и сохранить здоровье кожных покровов. В каждой упаковке содержится подробная инструкция по применению.
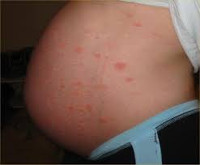
Дерматозы беременных — это группа специфических кожных заболеваний, которые возникают при гестации и спонтанно разрешаются после родов. Проявляются зудом, уртикарными, папулезными, везикулярными, буллезными, пустулезными высыпаниями, изменением цвета кожи. Диагностируются на основании данных иммунограммы, РИФ, ИФА, результатов гистологического исследования биоптата, биохимического анализа крови, посева отделяемого или соскоба. Для лечения применяются противогистаминные препараты, мембраностабилизаторы, топические и системные глюкокортикостероиды, эмоленты.
МКБ-10
Общие сведения
К категории дерматозов беременных относят четыре заболевания с кожными симптомами, ассоциированные с гестационным периодом и лишь в редких случаях проявляющиеся после родов, — атопический дерматит, пемфигоид, полиморфный дерматоз, акушерский холестаз. Только у 20% пациенток с атопическим дерматитом характерные расстройства выявлялись до беременности. Патологии диагностируются у 1,5-3% беременных женщин, как правило, имеющих наследственную предрасположенность к аллергическим реакциям и аутоиммунным заболеваниям. Общим отличительными особенностями, позволяющими объединить гестационные дерматозы в одну группу, являются доброкачественное течение, связь с периодом беременности, наличие зуда в клинической картине.

Причины
Этиология специфических поражений кожи, выявляемых при беременности, изучена недостаточно. Большинство специалистов в сфере акушерства связывают их с физиологической гормональной и иммунной перестройкой в период гестации. Определенную провоцирующую роль играют изменения, происходящие в коже, — растяжение соединительнотканных волокон, активация эккриновых потовых желез. Непосредственными причинами дерматозов считаются:
- Повышение активностиTh2. Изменения иммунитета у беременных направлены на предотвращение отторжения плода. Во время вынашивания ребенка уменьшается выработка гуморальных антител, угнетается активность Т-хелперов 1-го типа (Th1). Относительное усиление активности Т-хелперов 2-го типа стимулирует образование аллерген-специфических Ig-антител и пролиферацию эозинофилов, что становится предпосылкой для формирования или обострения атопического дерматита.
- Повреждение соединительной ткани. Увеличение объема живота, вызванное ростом беременной матки, сопровождается растяжением кожи и повреждением соединительнотканных волокон. Фрагменты коллагена и эластина могут восприниматься клетками иммунной системы как аллергены, что приводит к развитию локальной аутоиммунной реакции с появлением кожной сыпи. Подобные нарушения чаще наблюдаются при многоплодной беременности, значительном увеличении веса.
- Наследственная предрасположенность. Основой большинства специфических дерматозов, диагностируемых у беременных, являются аутоиммунные процессы. Зачастую атопические кожные заболевания имеют семейный характер и возникают в результате генетически обусловленной аллергической реакции на человеческий лейкоцитарный антиген A31 (HLA-А31), гаптоген HLA-B8, плацентарный антиген, имеющий сходство с коллагеном базальной мембраны кожных покровов (BPAG2, BP180).
Патогенез
Предположительно механизм развития дерматозов беременных обусловлен нарушением иммунной реактивности с развитием реакций гиперчувствительности Th2-типа, активацией тучных клеток и базофилов, выделяющих медиаторы воспаления. У 70-80% пациенток в ответ на стимуляцию плацентарным антигеном, фрагментами соединительнотканных волокон, другими аутоантигенами усиливается пролиферация Т-лимфоцитов 2 типа. Th2-клетки активно синтезируют интерлейкины 4 и 13, которые стимулируют образование IgE. Под действием иммуноглобулинов Е дегранулируются тучные клетки и базофилы, активируются макрофаги, возникает эффект множественной сенсибилизации. Дополнительно под влиянием интерлейкинов 5 и 9 дифференцируются и пролиферируют эозинофилы, что усугубляет атопический ответ.
В 15-20% случаев реакция вызвана не гиперпродукцией IgE, а влиянием провоспалительных цитокинов, гистамина, серотонина, других факторов. Под действием медиаторов, поступающих в межклеточное пространство, кожные сосуды расширяются, развивается эритема, ткани отекают, инфильтрируются Т-хелперами-2. В зависимости от выраженности воспалительных изменений наблюдаются зуд, папулезная, везикулезная, пустулезная сыпь. Определенное значение в патогенезе гестационных дерматозов, особенно атопического дерматита, имеет дисбаланс вегетативной нервной системы, проявляющийся высокой активностью холинэргических и α-адренергических рецепторов на фоне угнетения β-адренорецепторов. У пациенток, страдающих акушерским холестазом, раздражение кожи вызвано усиленной экскрецией и накоплением желчных кислот.
Классификация
Систематизация форм расстройства учитывает этиологические факторы, особенности патофизиологических изменений, клиническую картину заболевания. Выделяют следующие типы дерматозов беременных, которые отличаются распространенностью, кожной симптоматикой, вероятностью осложненного течения:
- Атопический дерматит. Составляет более половины случаев поражения кожи при гестации. Обусловлен усиленным Th2-ответом. В 80% случаев впервые диагностируется при беременности и в последующем никак не проявляется. Может быть представлен экземой, пруриго (почесухой) или зудящим фолликулитом беременных. Обычно эти формы дерматита сопровождаются дискомфортом, но не представляют угрозы для течения беременности.
- Полиморфный дерматоз беременных. Вторая по распространенности кожная патология гестационного периода (заболеваемость составляет 0,41-0,83%). Чаще выявляется в 3-м триместре у пациенток с многоплодной беременностью и у женщин с большой прибавкой веса. Связана с аутоиммунным ответом на повреждение коллагеновых волокон. Характеризуется зудом, полиморфной сыпью. Не влияет на вероятность осложнений при гестации.
- Внутрипеченочный холестаз (зуд) беременных. Наследственное заболевание, возникающее у 0,1-0,8% больных с генетическими дефектами аллелей HLA-B8 и HLA-А31. Зуд беременных обычно развивается в последнем триместре беременности. Вероятнее всего, дерматологические симптомы являются результатом раздражающего воздействия желчных кислот, циркулирующих в коже. Из всех гестационных дерматозов наиболее опасен в плане осложнений.
- Пемфигоид (герпес) беременных. Редкая аутоиммунная патология, распространенность которой составляет 0,002-0,025%. Аллергеном служит плацентарный антиген, вызывающий перекрестную реакцию на коллаген базальной кожной мембраны. Проявляется зудом, уртикарной, везикулезной сыпью. Возможно осложненное течение беременности, наличие высыпаний у новорожденного, рецидив заболевания при повторных гестациях.
Симптомы дерматозов беременных
Общими признаками гестационных заболеваний кожи являются зуд разной интенсивности, сыпь, изменение цвета кожных покровов. Клиническая симптоматика определяется видом дерматоза. Атопический дерматит чаще выявляется у первородящих беременных в 1-2 триместрах, может повторяться при последующих гестациях. Зудящие экзематозные и папулезные высыпания обычно локализованы на лице, шее, сгибательных поверхностях верхних и нижних конечностей, ладонях и подошвах, реже распространяются на живот. При зудящем фолликулите — редко встречающемся варианте атопического дерматита — на верхней части спины, груди, руках, плечах, животе возникает угревая сыпь, представленная множественными папулами и пустулами размерами 2-4 мм, расположенными в основании волосяных фолликулов.
Признаки полиморфного дерматоза появляются у первородящих пациенток в III триместре, реже — после родов. Зудящие красные папулы, бляшки, пустулы вначале образуются на коже живота, в том числе над растяжками, после чего могут распространяться на грудь, плечи, ягодицы, бедра, однако практически никогда не поражают слизистые, кожу возле пупка, на лице, подошвах, ладонях. Диаметр отдельных элементов составляет 1-3 мм, возможно формирование сливных полициклических очагов.
Уртикарная, везикулезная, буллезная сыпь у беременных с пемфигоидом возникает на 4-7 месяце, изначально локализуется в околопупочной области, затем обнаруживается на груди, спине, конечностях. При повреждениях пузырьков и волдырей появляются эрозии, корки. Часто элементы высыпаний сгруппированы. С каждой последующей гестацией пемфигоидный дерматоз начинается раньше, сопровождается более выраженной симптоматикой.
Отличительными особенностями внутрипеченочного холестаза являются первичный характер интенсивного кожного зуда и пожелтение кожи, выявляемое у 10% беременных. Зудящие ощущения обычно возникают остро на ладонях, подошвах, постепенно распространяясь на живот, спину, другие части тела. Сыпь, как правило, вторичная, представлена расчесами (экскориациями), папулами. Чаще всего клинические признаки заболевания определяются в 3 триместре.
Осложнения
Вероятность осложненного течения зависит от вида заболевания. В большинстве случаев дерматозы беременных повторяются при следующих гестациях. Наиболее благоприятным является атопический дерматит, который не провоцирует развитие акушерских осложнений и не оказывает влияния на плод. Однако в отдаленном периоде дети, матери которых страдали этим дерматозом, более склонны к атопическим кожным заболеваниям. При полиморфном дерматозе возможно преждевременное рождение ребенка с маленькой массой. В связи с трансплацентарным переносом антител у 5-10% детей, выношенных женщинами с пемфигоидом беременных, выявляются транзиторная папулезная и буллезная сыпь.
При этом дерматозе также возрастает риск развития фетоплацентарной недостаточности, гипотрофии плода, преждевременных родов, послеродового тиреоидита и диффузного токсического зоба у пациентки, рецидива заболевания при приеме оральных контрацептивов и в период месячных. Зуд беременных может осложниться преждевременными родами, попаданием мекония в амниотическую жидкость, внутриутробным дистрессом, антенатальной гибелью плода вследствие токсического действия высоких концентраций желчных кислот. Из-за нарушения всасывания витамина К при внутрипеченочном холестазе чаще страдают процессы коагуляции, возникают послеродовые кровотечения.
Диагностика
Несмотря на выраженные клинические симптомы, постановка правильного диагноза при дерматозе беременных часто затруднена из-за неспецифичности высыпаний, которые могут наблюдаться при многих кожных болезнях. В пользу гестационного происхождения патологии свидетельствует ее возникновение в период беременности, отсутствие признаков микробного поражения, этапность развития элементов сыпи, их распространения по коже. В диагностическом плане наиболее информативны:
- Определение содержания антител. Для атопических дерматитов характерно повышение содержания IgE — специфического маркера аллергических реакций. При герпесе беременных в крови пациенток увеличивается содержание антител IgG4, у всех больных в ходе прямой иммунофлуоресценции определяется отложение комплемента 3 вдоль базальной мембраны, которое иногда сочетается с осаждением IgG. С помощью ИФА выявляются противоколлагеновые антитела, характерные для пемфигоида.
- Исследование биоптата кожи. Результаты гистологических исследований более показательны при пемфигоидном и полиморфном дерматозах. В обоих случаях наблюдается отек дермы, периваскулярное воспаление с инфильтрацией тканей лимфоцитами, эозинофилами, гистиоцитами. Для герпеса беременных патогномоничны субэпидермальные пузыри, для полиморфного дерматоза — эпидермальный спонгиоз. Патогистологические изменения при атопическом дерматите и зуде беременных менее специфичны.
- Биохимический анализ крови. Стандартным методом диагностики акушерского холестаза является исследование пигментного обмена. Из-за нарушенного оттока желчи в крови определяется высокий уровень желчных кислот. У 10-20% беременных с тяжелым течением дерматоза возрастает содержание билирубина. В 70% случаев увеличивается активность печеночных ферментов, особенно АЛТ и АСТ. При остальных гестационных дерматозах биохимические показатели крови обычно не нарушены.
Для исключения бактериального и грибкового поражения рекомендован посев соскоба или отделяемого высыпаний на микрофлору, люминесцентная диагностика. Дифференциальный диагноз осуществляется между различными видами гестационных дерматозов, исключаются чесотка, лекарственная токсидермия, диффузный нейродермит, герпетиформный дерматит Дюринга, себорея, акне, микробный фолликулит, экзема, гепатит и другие заболевания печени. К обследованию пациентки привлекается дерматолог, по показаниям — инфекционист, невропатолог, гастроэнтеролог, гепатолог, токсиколог.
Лечение дерматозов беременных
Возникновение гестационных поражений кожи обычно не становится препятствием для продолжения беременности. Хотя такие дерматозы сложно поддаются лечению из-за постоянного присутствия провоцирующих факторов, правильный подбор препаратов позволяет существенно уменьшить клиническую симптоматику. Схему лечения подбирают с учетом срока беременности, интенсивности зуда, вида и распространенности сыпи. Для медикаментозной терапии обычно используют:
- Антигистаминные препараты и мембраностабилизаторы. Благодаря блокированию гистаминовых рецепторов подавляют воспалительный процесс, уменьшают зуд и высыпания. Назначаются с осторожностью из-за возможного воздействия на плод, особенно в 1 триместре. Предпочтительны противогистаминные средства 2-3 поколения.
- Кортикостероиды. Из-за выраженного противовоспалительного действия эффективны всех гестационных дерматозах, кроме зуда беременных. Обычно применяются в виде топических форм. При тяжелом течении пемфигоида, полиморфного дерматоза, атопического дерматита допустимы короткие курсы системных глюкокортикоидов.
- Эмоленты. Используются в качестве вспомогательных средств для восстановления поврежденного эпидермиса. Увлажняют и смягчают кожу, восстанавливают межклеточные липидные структуры, ускоряют регенерацию. Большинство эмолентов не имеют противопоказаний для назначения беременным с дерматозами.
- Урсодезоксихолевая кислота. Назначается при лечении внутрипеченочного холестаза. Воздействует на кальций-зависимую α-протеинкиназу гепатоцитов, снижая концентрацию токсичных фракций желчных кислот. За счет конкурентного взаимодействия тормозит их всасывание в кишечнике. Усиливает отток желчи.
Беременность при гестационных дерматозах обычно завершается в срок естественными родами. Досрочное родоразрешение рекомендовано только при тяжелом акушерском холестазе с возникновением угрозы для плода. Роды стимулируются на сроках с высокими показателями выживаемости новорожденных. Кесарево сечение выполняется только при наличии акушерских показаний.
Прогноз и профилактика
Прогноз для матери и плода при дерматозах беременных обычно благоприятный. Выбор правильной тактики ведения гестации и мониторинг состояния ребенка позволяет избежать осложнений даже в сложных случаях холестаза. Специальные меры профилактики дерматозов отсутствуют. Пациенткам, перенесшим гестационное поражение кожи при предыдущей беременности, необходимо до 12-недельного срока стать на учет в женской консультации, регулярно наблюдаться у акушера-гинеколога и дерматолога, исключить контакты с пищевыми, производственными, бытовыми аллергенами, контролировать набор веса. Рекомендованы замена синтетического белья натуральным, тщательный гигиенический уход и увлажнение кожных покровов.
1. Дерматозы беременных/ Коробейникова Э.А., Чучкова М.В.// Здоровье, демография, экология финно-угорских народов. – 2011 - №2.
3. Взгляд на проблему специфических дерматозов беременных/ Хачикян Х.М., Карапетян Ш.В.// Клиническая дерматология и венерология.- 2014 - №6.
4. Специфичные для беременности дерматозы/ Уайт С., Филипс Р., Нэйл М., Келли Е.// Skin Therapy Letter – 2014 – 19 (№5).
Атопия — этот термин характеризует предрасположенность к развитию атопического дерматита, бронхиальной астмы и / или аллергического ринита.
Атопическая экзема — это воспаление кожи, которое вызывает сухость и зуд кожи. Поражает любые участки кожи, включая лицо, но самыми распространенными местами являются локти, колени, запястья и шея. Встречается с одинаковой частотой как у женщин, так и у мужчин, и обычно начинается в первые недели или месяцы жизни. Наиболее часто встречается у детей, поражая, по меньше й мере, 10% детей грудного возраста. Может сохраняться и у взрослых или после асимптомного периода может вернуться в подростковом и во взрослом возрасте. Многие факторы окружающей среды ухудшают состояние кожи при экземе. К ним относятся повышенная температура, пыль, контакт с раздражающими средствами (например , мыло или моющие средства), стресс и инфекции. Также ухудшается состояние кожи при экземе во время беременности (см. ниже).
Атопический дерматит беременных возникает у женщин, которые уже страдают экземой, и вызывает обострение болезни (примерно у 20% больных атопическим дерматитом беременных). Помимо этого, существует группа женщин, у которых первое проявление этого заболевания началось в период беременности (к ним относится оставшиеся 80% случаев). Зачастую они имеют более чувствительную кожу с тенденцией к сухости и раздражению (так называемый атопический диатез), а также возможно, что кто-то из их родственников страдает атопическими заболеваниями (астма, аллергический ринит, атопический дерматит).
Атопический дерматит беременных развивается обычно в течение первой половины периода беременности (у 75% — до третьего триместра). АДБ ранее был известен как «почесуха беременных», но в это определение не входят все виды изменений кожи, которые могут наблюдаться при этом виде заболевания. Поэтому это название уже не употребляется.
Какова причина атопического дерматита беременных? Причина полностью не ясна. Атопия — заболевание, которое носит наследственный характер (см. ниже) и проявляется на генетическом уровне. Люди-атопики имеют сверхактивную иммунную систему и склонность к воспалению кожного покрова (покраснение и эрозии). Защитный барьер кожи у таких людей не работает как надо, и поэтому кожа склонна к сухости и развитию инфекций . Во время беременности иммунная система значительно изменяется, что может привести к ухудшению существующего дерматита или проявлению первых признаков развития атопического дерматита. Эти изменения обычно проходят после родов; хотя рецидив заболевания может проявиться у некоторых женщин во время повторной беременности.
Носит ли атопический дерматит семейный характер? Да. Атопическая экзема (также как и астма или сенная лихорадка), как правило, встречается в семьях людей, страдающих этими заболеваниями. Если один или оба родителя поражены экземой, астмой или поллинозом, вероятнее всего, что их дети будут склонны к этим видам заболеваний. Также, из-за наследственности, у вашей сестры или матери тоже мог возникнуть атопический дерматит во время беременности. Существует высокая вероятность появления атопического дерматита во время последующих беременностей.
Каковы симптомы атопического дерматита беременных и как он выглядит? Главным симптомом является сильный зуд, который может доставлять дискомфорт во время сна. Важность кожной сыпи зависит от типа АДБ. Если вы страдаете ухудшением уже существующей экземы, вероятно, что ваша кожа будет красной и сухой. Если экзема активная (во время обострения), у вас могут образоваться небольшие пузырьки с прозрачным содержимым на кистях и стопах или на коже может возникнуть мокнутие. На участках кожи, которые подвергаются постоянным расчесам, кожа может огрубеть, возникает так называемая лихенификация. Если у вас впервые появился атопический дерматит во время беременности, то сыпь проявляется в более легкой форме. Две трети пациентов страдают от красных, зудящих, шелушащихся пятен (так называемый экзематозный тип АДБ ). Очагом поражения, также как и при атопической экземе, является шея, грудь, локтевые сгибы и подколенные ямки. Еще треть пациентов имеет мелкие узелки (1 - 2 мм), или несколько большие бляшки (5 - 10 мм), иногда с наличием небольших открытых ран (экскориаций, которые появляются в результате расчесов кожи) на животе, спине и конечностях (так называемая «почесуха»).
Как поставить диагноз атопического дерматита беременных? Обычно легко установить диагноз при обострении уже существующей экземы на основании характерной клинической картины, и учитывая историю болезни. Однако при первом проявлении атопического дерматита диагноз установить труднее. Его можно спутать с таким заболеванием кожи, как чесотка или с кожной сыпью, вызванной аллергией на медицинские препараты, и другими специфическими кожными заболеваниями, возникающими во время беременности. Лучше всего рассказать вашему семейному врачу об атопическом дерматите у вас или у членов вашей семьи, а также о предрасположенности к другим атопическим заболеваниям (так называемый атопический диатез, см. выше).
Может ли повлиять атопический дерматит беременной женщины на будущего ребенка? Нет, проявление сыпи у матери не причиняет никакого вреда ребенку. Однако на фоне атопического дерматита у ребенка может развиться генетическая предрасположенность к атопическим заболеваниям (экзема, астма или сенная лихорадка).
Можно ли вылечить атопический дерматит беременных? Не полностью; из - за генетической предрасположенности к этому заболеванию. Но есть много способов контролировать его. В особенности первые проявления атопического дерматита хорошо поддаются лечению и легко контролируются.
Как лечить атопический дерматит при беременности? Основной целью лечения является облегчить зуд и уменьшить воспаление и покраснение кожи. Важно, чтобы во время беременности использовались лечебные препараты, которые являются полностью безопасными для здоровья матери и ребенка. Чаще всего используют увлажняющие средства, стероидные кремы или мази.
Увлажняющие (смягчающие кремы и мази) могут применяться несколько раз в день для предотвращения сухости кожи. Их много, поэтому важно выбрать именно то средство, которое вам подходит. Увлажняющие средства для ванн и использование заменителей мыла во многих случаях приносят облегчение. Не рекомендуется слишком часто принимать ванну или душ, это пересушивает кожу.
Стероидные кремы или жирные мази, содержащие стероиды часто необходимы для уменьшения симптомов. Их следует наносить только на пораженные участки кожи. Следует использовать самые слабые (например, гидрокортизон) или средней силы стероидные кремы. Количество крема должно быть минимальным. В идеальном случае 1 - 2 маленьких тюбика (15 - 30 гр.) будет достаточно. Тем не менее, в более тяжелых случаях, использование более сильного стероидного крема или мази в больших количества всегда предпочтительнее приема стероидов в виде таблеток.
Назначение стероидных таблеток является последним шагом для контролирования состояния, они должны приниматься только в небольших дозах и в течение короткого периода времени. Преднизолон является препаратом, который назначают во время беременности в случае серьезных обострений экземы.
Некоторые пациентки могут также воспользоваться дополнительными методами лечения, например, ультрафиолетовыми лучами (УФ типа B), которые считаются безопасными во время беременности.
Антибиотики могут оказаться необходимыми при мокнутии. Это может означать, что экзема инфицирована бактериями.
Следует избегать использования крема или мази, которые подавляют иммунную систему, такие как такролимус (Protopic ®) и пимекролимус (Elidel ®), поскольку они не получили лицензию на применение во время беременности. Хотя считается, что неофициальное использование этих препаратов на ограниченных областях кожи не причиняет вреда будущему ребенку, но серьезные исследования в этой области не проводились.
Кроме этого, зуд кожи могут облегчить антигистаминные препараты. Безопасными лекарствами в период беременности считаются:
- Седативные (успокоительные): клемастин, диметинден, хлорфенирамин.
- Неседативные: лоратадин, цетиризин.
Насколько это лечение является безопасным для здоровья матери и ребенка? Необходимо ли специальное наблюдение? Применение самых слабых или средней активности стероидных кремов или мазей в умеренных количествах является безопасным во время беременности. Сильные стероидные кремы или мази могут повлиять на развитие плода. Дети в этих случаях могут родиться с недостаточным весом, особенно при применении стероидных кремов или мазей в больших дозах (более, чем 50 г - 1/2 большого тюбика в месяц, или больше 200 - 300 г - 2 - 3 - больших тюбика в течение всего периода беременности). Короткие курсы (около 2 - х недель) преднизолона (стероиднoй таблетки), который является препаратом выбора среди таблетированных стероидных гормонов во время беременности, обычно не причиняeт вред ребенку. Однако оральное применение больших доз (более 10 мг в день) преднизолона в течение более длительного периода (более 2 - х недель) в течение первых 12 недель беременности может привести к развитию «заячьей губы» или «волчьей пасти» у ребенка. Продолжительное лечение стероидными таблетками (в котором обычно нет необходимости при АДБ) может также повлиять на развитие ребенка в целом, в частности на рост плода.
При применении стероидных таблеток у матери существует риск развития диабета (высокий уровень сахара) и гипертонии (высокое артериальное давление). Поэтому в дородовых клиниках должны проводиться постоянные измерения кровяного давления и анализы мочи, в то время как УЗИ может определить отклонения в развитии ребенка.
Возможны ли нормальные роды? Да.
Могут ли женщины с атопическим дерматитом беременности кормить грудью? Да. Даже при лечении стероидными таблетками женщина может кормить ребенка грудью, так как только незначительное количество стероидов попадает в грудное молоко. Однако эти женщины подвергаются риску развития экземы сосков из-за повышенной чувствительности кожи. Поэтому рекомендуется применение увлажняющих кремов для этой части тела. Если это стероидные кремы, то перед кормлением грудью ее нужно тщательно вымыть, чтобы предотвратить попадание в рот ребенка.
Несмотря на все усилия, которые были предприняты для того, чтобы информация, приведенная в данной информационной брошюре, являлась точной, не каждый из описанных способов лечения подходит или является достаточно эффективным для всех пациентов. Ваш лечащий врач сможет предоставить вам более подробную информацию.
Общая информация данной брошюры была заимствована из информационной брошюры для пациента (BAD). Эта брошюра была подготовлена рабочей группой "Kожные заболевания во время беременности", Европейской академии дерматологии и венерологии (ЕАДВ) и может не отражать официальной точки зрения Академии.
Беременность — это уникальное физиологическое состояние женщины, характеризующееся многочисленными изменениями со стороны практически всех органов и систем органов. Кожа при этом не является исключением — под влиянием гормональных изменений в ней тоже проходят реакции, не характерные для любых других состояний женщины вне периода беременности.
Дерматозы при беремености
Кожа беременной женщины может становиться сухой или, наоборот, влажной (беременная женщина потеет чаще), повышается ее жирность, появляются высыпания в виде гнойничков и акне. Нередко повышается чувствительность кожи к солнечным лучам, что может сопровождаться ожогами, фитодерматозами, появлением пигментных пятен. Растяжки, которых так боятся некоторые женщины, связаны с быстрыми изменениями формы тела, когда даже генетически предрасположенная к растяжению эластичная кожа женщин может не успевать за ростом плода.
Виды дерматозов у беременных
Различного рода высыпания на коже беременной женщины могут появляться по тем же причинам, что и у небеременной. Но выделяют группу так называемых дерматозов беременности, которые характеризуются специфическим состоянием кожи и не возникают вне состояния беременности.
В эту группу входит лишь четыре заболевания, а точнее состояния кожи, которые чаще всего не требуют какого-то специального лечения:
- атопический дерматит (дерматоз) беременных;
- полиморфный дерматоз беременных;
- пемфигоид беременных;
- внутрипеченочный холестаз беременных.
На самом деле до сих пор существует определенная путаница в классификации дерматозов беременности, что связано с недостаточной изученностью этой темы в акушерстве. Нередко любой зуд и высыпания при беременности врачи называют одинаково — зуд беременных, если исключены другие причины его появления (в первую очередь инфекция).
Акушеры-гинекологи, которым беременные пациентки жалуются на высыпания и зуд, диагностику дерматозов проводить не умеют. В свою очередь, большинство дерматологов не разбираются в изменениях кожи, связанных с беременностью, то есть с дерматозами беременных не знакомы. Инфекционисты обычно проводят целенаправленный поиск каких-то инфекционных заболеваний и нередко злоупотребляют диагнозами. Терапевты во всем винят печень и цепляются к незначительным отклонениям функциональных печеночных проб, что тоже не редкость при беременности, особенно в третьем триместре, а потом проводят чрезвычайно агрессивное стационарное лечение. В силу этих обстоятельств большинство дерматозов беременности так и остаются недиагностированными или же фиксируются в историях беременности под ложными диагнозами.
Причины развития дерматозов у беременных
Причины развития дерматозов у беременных никто достоверно не знает, но считается, что они появляются из-за изменений в статусе иммунологической системы женщины в период беременности.
Вообще у человека есть два вида иммунитета: клеточный и гуморальный, между которыми существует определенный баланс. Клеточный иммунитет обычно доминирует над гуморальным и характеризуется активностью клеток, выполняющих разные защитные функции в организме человека, например вырабатывание антител. Гуморальный иммунитет характеризуется выработкой определенных веществ, которые могут выполнять защитную роль как через активацию других клеток, так и непосредственно путем разрушения чужеродных клеток и веществ.
При беременности, когда материнскому организму необходимо принять и выносить чужеродное для него тело — плод, происходит сдвиг баланса двух иммунитетов и начинает доминировать гуморальный иммунитет. При этом клетки кожи становятся более чувствительными не только к факторам окружающей среды, но и ко многим веществам, вырабатываемым организмом женщины в состоянии беременности. Чаще всего дерматозы появляются в конце беременности — в третьем триместре, хотя в ряде случаев реакция кожи может наблюдаться и раньше.
Атопический дерматит беременности (АЕР)
Атопический дерматит беременности диагностируют в 50% случаев появления дерматоза у беременной. АЕР включает в себя три состояния: экзема беременных, пруриго беременных и зудящий фолликулит беременных. Отличить друг от друга три разных зудящих состояния у беременных может только опытный специалист. Другое название этого дерматоза — почесуха беременных. Помимо зуда на коже может наблюдаться сыпь (папулезная) или экзема. Фактически все три состояния — это проявления атопического дерматита, хотя по ошибке могут называться разными именами.
При экземе беременных (ЕР) изменения на коже наблюдаются чаще всего в необычных местах (атипичных) — например, в области шеи, на сгибательных поверхностях рук и ног, ладонях, подошвах, лице, что можно ошибочно связать с какой-то механической травмой (воротник) или грибковым поражением кожи (кандидозом). В крови при этом нередко обнаруживают повышенный уровень антител IgE (до 70% случаев). У многих женщин есть предрасположение к атопическим дерматитам и вне беременности, хотя впервые такая реакция у 80% женщин появляется именно во время беременности. При диагностике учитывается семейная история — у многих беременных с экземой имеются родственники, страдающие атопическим дерматитом.
Экзема беременных встречается чаще при первой беременности одним плодом. Сыпь и зуд локализованы, появляются обычно в первом и втором триместре. Данный вид дерматоза не представляет опасности для плода и исход беременности не осложняет. В качестве лечения применяют мази и кремы, содержащие обезболивающие, антигистаминные, стероидные препараты, то есть лечение проводится симптоматическое. После родов экзема обычно проходит сама и очень быстро.
Пруриго беременных (РР) встречается в одном случае на 300 беременных женщин. Это состояние характеризуется не только зудом, но и появлением высыпаний в виде мелких узелков (папул), в основном на ногах и руках, а также на животе. Пруриго может возникать в любом триместре. Для беременности и плода это состояние не опасно, хотя и неприятно. Лечение обычно симптоматическое, но чаще всего оно неэффективно.
Зудящий фолликулит беременных (PF) встречается у одной беременной женщины из 3000 и возникает чаще всего во втором и третьем триместрах. Несмотря на название, основным признаком этого состояния кожи является не зуд, а большое количество узелков размерами 2–4 мм. Высыпания поражают кожу плеч, спины, груди, реже живота, поэтому часто фолликулит ошибочно принимается за акне или кожную инфекцию (стафилококковую, стрептококковую). Хотя такая сыпь выглядит как бактериальная, она не представляет опасности для беременной женщины и плода, потому что гистологическое исследование таких узелков показывает очаги стерильного воспаления (без возбудителя). Зудящий фолликулит беременных обычно проходит самостоятельно, без лечения, — в течение 1–2 месяцев после родов. При выраженном зуде хорошо зарекомендовало себя местное применение пероксида бензола.
Полиморфный дерматоз беременных (PEP)
Полиморфный дерматоз беременности характеризуется зудящей высыпкой в виде уртикарных узелков (папул), бляшек и даже пузырьков. Это второй по распространенности дерматоз беременных (после экземы беременных) — встречается в 1 случае на 160 беременностей. Чаще всего он наблюдается при повторных беременностях, особенно у женщин с лишним весом или большим набором веса при беременности, и обычно в третьем триместре. Интересно, что первый эпизод этого дерматоза может возникнуть даже после родов, — естественно, ни женщина, ни врач не свяжут это с беременностью. И только при последующих беременностях полиморфный дерматоз проявит себя снова. Также именно он чаще всего бывает при многоплодных беременностях.
Поскольку высыпания при этом виде дерматоза бывают разнообразные (не однородные), его называют полиморфным. Поначалу его можно спутать с другими видами дерматозов беременных, но обычно высыпания появляются сначала на коже живота, в том числе на растяжках (striae gravidarum), однако без поражения кожи в области пупка. Постепенно высыпания могут распространиться на молочные железы, бедра, руки. Лицо, ладони, подошвы и слизистые поверхности ротовой полости при полиморфном дерматозе, как правило, остаются чистыми, без сыпи.
В отличие от других дерматозов, полиморфный дерматоз беременности может исчезнуть без лечения на последних неделях беременности. Опасности для матери, плода и новорожденного этот вид дерматоза не представляет и проведения симптоматического лечения требует редко.
Пемфигоид беременных (PG)
В прошлом пемфигоид беременных из-за схожести высыпаний называли герпесом беременных, что было ошибкой, так как он не имеет отношения к вирусу герпеса, то есть к вызываемому им инфекционному процессу, хотя и внешне напоминает его. Это очень редкое заболевание — встречается в 1 случае на 50 000 беременностей, чаще всего во втором триместре. Считается, что этот дерматоз имеет связь с аутоиммунными заболеваниями, но его природа ученым пока не понятна. Наблюдается его ассоциация с человеческими лейкоцитарными антигенами HLA-DR3 и HLA-DR4. Многие женщины с пемфигоидом страдают аутоиммунным тиреоидитом и рядом других аутоиммунных заболеваний. Также пемфигоид беременных чаще встречается у женщин с трофобластической болезнью (пузырный занос, хорионэпителиома).
С каждой новой беременностью увеличивается риск развития пемфигоида беременных, если он наблюдался при первой беременности, причем начинается заболевание теперь все на более ранних сроках.
Высыпания сначала появляются в области пупка в виде папул и бляшек, которые затем переходят в пузырьки, чаще всего в третьем триместре. Позже сыпь может распространяться на кожу груди, спины, бедер, рук. Этот вид дерматоза поражает также слизистые оболочки. В целом пемфигоид беременным напоминает аутоиммунную болезнь — пузырчатый пемфигоид, однако дерматоз беременных является доброкачественным состоянием.
У многих беременных женщин этот дерматоз утихает к концу третьего триместра, однако у 75 % беременных обостряется в родах. После родов этот дерматоз обычно проходит без лечения. У ряда женщин пемфигоидная сыпь также наблюдается при приеме гормональных контрацептивов и во время месячных.
Поскольку этот вид дерматоза сопровождается выработкой антител IgG, они могут проникать через плаценту, и у 5–10 % новорожденных наблюдается разнообразная сыпь (от папул и пузырьков до пузырей). Также зафиксирована связь между пемфигоидом беременности и повышенным риском преждевременных родов и рождения детей с низким весом.
Лечение требуется в редких случаях — как правило, оно применяется для уменьшения зуда. Эффективными оказываются препараты, содержащие глюкокортикоиды.
Внутрипеченочный холестаз беременных (ICP)
Наиболее распространенное название этого состояния — зуд беременных. В прошлом этот дерматоз называли также желтухой беременных и акушерским холестазом. В отличие от всех других дерматозов, внутрипеченочный холестаз беременных не сопровождается высыпаниями на коже (сыпь бывает очень редко). Он начинается сразу с зуда, часто ладоней и подошв, и постепенно распространяется на другие части тела. Зуд постепенно становится столь интенсивным, что приводит к заметным раcчесам кожи.
Установлена также наследственная природа этого состояния — оно встречается часто в роду по женской линии и при наличии человеческого лейкоцитарного антигена А31 (HLA A-A31) и HLA-B8.
У женщин с зудом беременных, как правило, имеется семейная история желчнокаменной болезни. У 10 % наблюдается желтуха беременных. Этот вид дерматоза может сопровождаться изменениями уровней ряда веществ крови: повышением уровня желчных кислот, печеночных проб (до 70% случаев) и нередко билирубина, что не опасно для беременной женщины в преимущественном большинстве случаев.
Внутрипеченочный холестаз беременных чреват преждевременными родами и риском внутриутробной гибели плода, что связывают с токсическим влиянием желчных кислот. Но обычно неблагоприятный исход беременности наблюдается только при значительном повышении уровня желчных кислот. При длительном протекании холестаза и в тяжелых случаях может наблюдаться дефицит витамина К и нарушение свертывания крови.
Зуд беременных очень тяжело поддается лечению. Чаще всего используют антигистаминные препараты, хотя известна их низкая эффективность. В последнее время начали применять урсодезоксихолевую кислоту (УДХК), которая понижает уровень желчных кислот и уменьшает зуд, но далеко не у всех беременных женщин. Реже назначают кортикостероиды. Иногда при неэффективности лечения могут быть назначены антидепрессанты и ряд препаратов, понижающих проводимость нервных импульсов и подавляющих реакции нервной системы.
При тяжелом протекании зуда беременности одним из способов облегчить состояние женщины может быть прерывание беременности, особенно на поздних сроках, когда выживаемость новорожденных уже достаточно высока.
Принципы диагностики дерматозов беременности
Помимо клинической картины и изменений ряда показателей крови вид дерматозов может быть определен с помощью изучения гистологического строения высыпаний и изменений в коже — все дерматозы имеют специфическую гистологическую картину, но далеко не все врачи рекомендуют и не все женщины соглашаются на проведение биопсии кожи во время беременности.
Необходимо понимать, что существует большое количество заболеваний, которые могут сопровождаться зудом и высыпаниями на коже, поэтому дерматозы беременности — это скорее диагнозы исключения, несмотря на их распространенность, чем первичные диагнозы. Во многих случаях сначала необходимо исключить инфекционные заболевания (одно из самых распространенных — чесотка), аллергическую реакцию, заболевания печени (вирусные гепатиты), заболевания почек, крови (полицитемия, лимфома) и другие болезни, причем обязательно следует учесть истории прошлых беременностей, личный и семейный анамнез.
В заключение спешу успокоить женщин — в целом дерматозы беременности не являются опасными заболеваниями, хотя обычно сопровождаются чрезвычайно неприятным симптомом — зудом. Это создает дискомфорт, нарушает сон и покой женщины, вызывает дополнительный стресс. В таких случаях необходимо найти оптимальный вариант действий, чтобы облегчить состояние беременной женщины.
На сервисе СпросиВрача доступна консультация дерматолога по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Светлана, добрый день! Вам обязательно надо в ближайшее время попасть к гастроэнтерологу, а пока можете лечение повторить, ничего страшного

Добрый день.
Да, повторить лечение можно.
Это может быть просто дерматит беременных , такое очень часто встречается.
Рекомендую вам ещё добавить к лечению сорбенты( Лактофильтрум).
Так же сдайте биохимический анализ крови и сделайте УЗИ органов брюшной полости.
Алексей, спасибо. Почему многие другие специалисты против диазолина? Наверное не к вам вопрос конечно. Но мне только диазолин и помог в прошлый раз. Лактофильтрум взяла, спасибо!

Потому что во время беременности данный препарат не желательно принимать. Но проявления дерматита могут еще хуже отразиться на течении беременности и развитии плода чем прием диазолина. Можно попробовать его заменить на фенестил( его можно принимать при беременностия) .Возможно он тоже хорошо будет действовать.

Добрый день, во время беременности очень часто обострение атопического дерматита, лечение можно повторить.
Рекомендую добавить эмоленты, например Lipicar Baume AP +M (LA Roshe Posay) 2 раза в день на все тело и за 15 минут до гормона, эмолен использовать до конца беременности

Здравствуйте Светлана.
Для купирования обострений атопического дерматита при беременности используются наружно гормональные мази. Они безопасны для ребенка. Дополнительно, как базовую терапию, необходимо ежедневно длительно использовать эмоленты (увлажняющие средства).
Антигистаминные препараты (Диазолин) принимать не надо. Их эффективность при атопическом дерматите сомнительна, а при беременности они противопоказаны.
Энтеросорбенты бессмысленны. Если нет жалоб со стороны ЖКТ, консультация гастроэнтеролога не нужна.
Читайте также:

