Чем заменить банеоцин порошок при удалении родинки
Обновлено: 02.05.2024
Ежедневно в нашей стране разными методами удаляются сотни, а может и тысячи образований кожи. К сожалению, далеко не всегда заживление проходит идеально. Сегодня я расскажу о возможных косметических результатах удаления родинок и бородавок. Прочтите эту статью до конца и Вы узнаете как можно избежать проблем после подобных операций (советы отмечены курсивом).
Нормальное заживление после удаления
В норме на третий или пятый день после удаления родинки на месте операции остаётся тёмная сухая корочка. То же самое происходит, когда Вы поцарапались или порезались. Размер корочки, как правило такой же, как и удалённого образования или больше на 1 мм. Постепенно она отслаивается от кожи и, примерно через 2-4 недели, отпадает окончательно. На месте удаления остаётся небольшая ямка красноватого цвета, глубиной не более 1-2 мм. На исходе четвёртой-шестой недели дно ямки поднимается до уровня окружающей кожи. К концу третьего месяца, в большинстве случаев, покраснение проходит и на коже остаётся едва заметный след от удалённой родинки.
ДО удаления через 3 месяца ПОСЛЕ

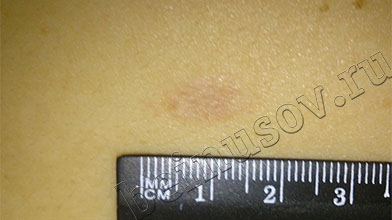
На картинке ниже процесс заживления представлен в виде схемы:

нормальное заживление после удаления называется нормотрофический рубец
Гипертрофический рубец (выпуклость)
Гипертрофический рубец - уплотнение красного цвета, возвышающееся над окружающей нормальной кожей. Может болеть или чесаться, однако эти симптомы, в большинстве случаев, со временем проходят.
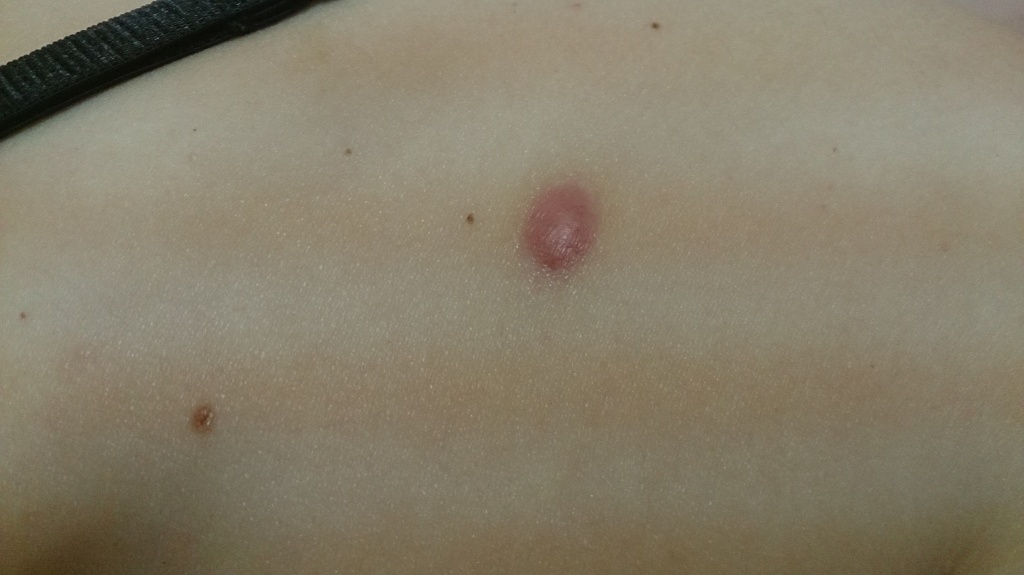
Такой рубец никак не связан с развитием меланомы и рака кожи после удаления родинки, если, по данным гистологического исследования, удалено доброкачественное образование.
Когда через несколько недель после удаления родинки или бородавки на их месте появляется что-то подобное любой человек, начнёт волноваться. К счастью, никакой опасности, кроме косметического дефекта гипертрофический рубец не представляет. Иногда, через несколько месяцев, реже через несколько лет, он сам по себе становится более плоским, мягким и приобретает более светлый цвет, чем у окружающей кожи. Если этого не происходит или вы хотите ускорить этот процесс - имеет смысл обратиться к опытному дерматологу-косметологу.
Если Вы заметили у себя развитие такого рубца, пожалуйста, не переживайте - это не навсегда и медики вполне успешно умеют бороться с ним. Только в одном случае Вам лучше показаться врачу, проводившему удаление - если родинка удалена без гистологии. Чтобы снизить вероятность образования рубца - строго следуйте рекомендациям врача и проконсультируйтесь у него повторно, если заметили первые признаки - покраснение и уплотнение.
Гипотрофический рубец (углубление)
Другая, достаточно частая, ситуация - Вам удалили родинку, а на этом месте образовалось небольшое углубление. Это состояние называется гипотрофический рубец и означает, что клетки кожи недостаточно поработали над восстановлением её поверхности. В отличие от гипертрофического рубца, этот вариант заживления не так бросается в глаза, как правило, не доставляет беспокойства, не требует коррекции и постепенно сглаживается через 1-2 года.
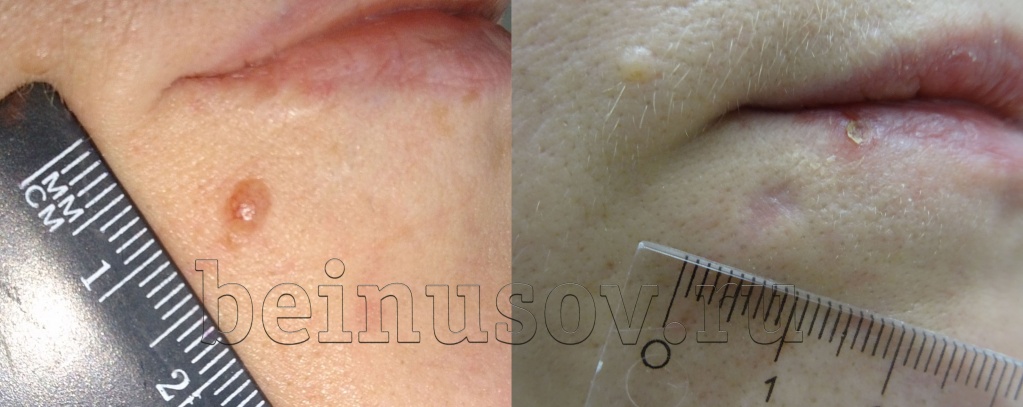
Белое пятно (гипопигментация)
Такое состояние возникает в двух случаях. В первом - если в течение 3-4 месяцев от операции Вы долго загорали на солнце. Во втором случае - если родинка или бородавка располагалась в глубоких слоях кожи, а клетки, которые образуют пигмент, были удалены полностью и не восстановились. Это состояние тоже не опасно для здоровья и может самостоятельно пройти без Вашего участия. Чтобы не развилась гипопигментация постарайтесь защищать место операции от солнца в течение 3-4 месяцев. Если всё-таки не удалось избежать появления белого пятнышка - помните, оно проходит само, в большинстве случаев, через 1-2 года.
ДО удаления через 3 месяца ПОСЛЕ
Нагноение
Иногда, при несоблюдении правил хирургии или неправильном уходе за ранкой может развиваться воспаление и последующее нагноение места удаления родинки или бородавки. У этого неприятного состояния есть 4 главных симптома: гной, покраснение, отёк и болезненность. О нагноении можно говорить, только когда присутствуют ОДНОВРЕМЕННО все 4 симптома.
Не стоит думать, что произошло нагноение, когда есть только покраснение вокруг, или небольшая припухлость ранки. Если из-под корочки иногда выделяется прозрачная или желтоватая жидкость - повода для беспокойства тоже нет. Это связано с тем, что только вязкая белая !жидкость! (гной) является одним из главных признаков нагноения.
В моей практике были случаи, когда пациенты через 3-4 дня после удаления замечали белесовато-желтоватое дно ранки и думали, что это говорит о нагноении. К счастью, это впечатление тоже обманчиво. Этот цвет - не что иное, как нормальный цвет второго слоя кожи (дермы).
При поверхностном удалении образований кожи методом бритвенной биопсии или радиоволновой хирургии форма ранки исключает нагноение. Это связано с тем, что при таком типе удаления кожа не рассекатеся полностью, не накладываются швы и гною просто негде скопиться, в отличие от традиционных операций.
Повторное появление родинки после удаления (рецидив пигментного невуса)
В случае, если родинка удалена не полностью и невусные клетки остались в коже, возможно развитие рецидива. При этом на месте удаления, после отпадения корочки или чуть позже появляется тёмное пятнышко, размером не более 1-3 мм, не выступающее над кожей. По данным немногочисленных исследований этого вопроса рецидив пигментного невуса не приводит к развитию меланомы и рака кожи, в случае, если по гистологии - невус. Это состояние не требует ничего кроме наблюдения. При желании рецидив можно удалить повторно, но нужно помнить, что вероятность рубцевания в этом случае повышается.
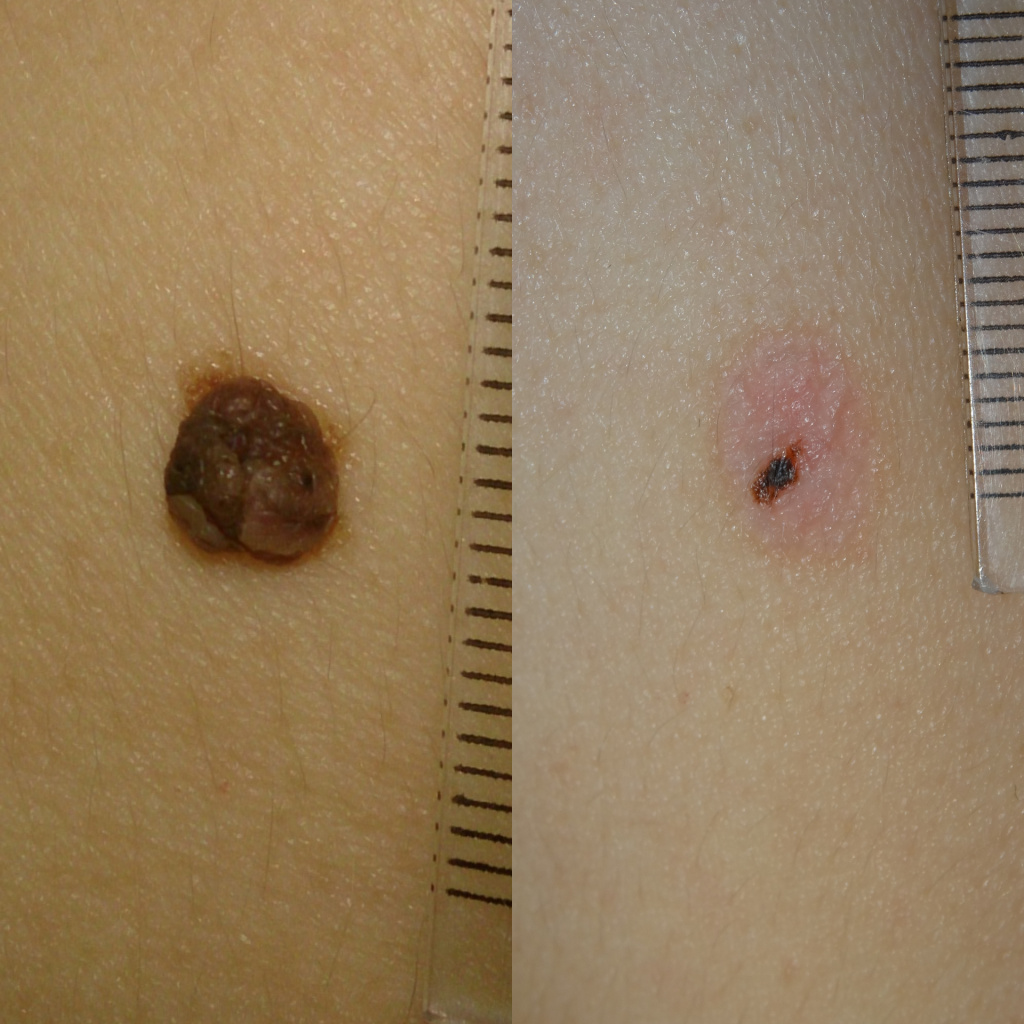
Не могу не отметить, что по моему опыту, повторное появление родинки возможно даже при подтверждении её полного удаления гистологическим исследованием. Этот вопрос ещё ждёт своих исследователей.
Резюме, или коротко о главном:
Косметический результат удаления родинки только частично зависит от методики операции и квалификации врача. Также значительное влияние имеют размер и глубина залегания в коже удаляемого образования. В остальном все перечисленные выше варианты восстановления кожи зависят от индивидуальных особенностей Вашего организма. Точно предсказать заранее какие из них и в какой степени повлияют на регенерацию Вашей кожи современная наука, к сожалению, не в состоянии.
Здравствуйте, водный раствор Хлоргексидина, затем осушить. Если возможно рану вести открыто, без повязки. Если нет возможности прикладывать марлевую салфетку и фиксировать , или использовать повязку пластырную хирургическую. Все что нужно для рубца это время. Будьте здоровы!

Здравствуйте, обычно обрабатывают зеленкой или марганцовкой или фукарцином, но лучше увидеть прикрепите фото

Швы разошлись, но это не беда, мазь не надо надо купить повязки клеящиеся можно с серебром, а по краям рану обрабатывать зеленкой, всё заживет.

Можно и космопор, можно любую ранозаживляющую повязку их миллион по цене разные просто а фактически лечат одинаково, перекисью можно только потом сухой марлечкой вытереть



Здравствуйте,Луиза
Присыпьте порошком Банеоцин 3-4раза в день и на выходные оставьте рану полностью открытой,пусть подсохнет ;используйте его аккуратно,без фанатизма,не более 3 дней
На ночь и в школу можно наклеить космопор или аналоги,но смотрите,чтобы от клея по периферии пластыря не было раздражения,кожа нежная
В течении трёх дней вопрос будет открытым,-приложите свежее фото
Если рана подсохнет,-сменить препарат



Теперь вторичным натяжением заживет
После-можно контрактубекс или ферменкол наносить для менее заметного рубца


РАНа должна подсыхать конечно
Вы сможете осмотреться у хирурга,который удалял папиллому?
Обычно даже памятку дают на руки пациенту



Давайте так:ведение открыто,не закрывать,банеоцин порошок -2дня и запишитесь на осмотр любого хирурга


Здравствуйте Луиза, в ранке имеется гнойно-фибринозный налет, для лучшего очищения раны посоветую вокруг края обрабатывать зелёнкой, если попадете на ранку ничего страшного а внутрь мазь ируксол- она очищает раны. Все заживёт, успехов вам.

Луиза у всех по-разному, старайтесь не заклеивать коммерческими пластырями, рана должна дышать. До 2 х недель.





А вообще Луиза, всё-таки такое ощущение что бактериально-грибковая флора, если динамика положительная пошла на банеоцине, давайте пока его оставим.Как вариант хорошая схема: фукарцин на ранку до полного высыхания, потом мазь Банеоцин сверху, будет подсыхать в иде корочки и отпадать. Ежедневно до полного очищения. Это и антисептик который хорошо сушит и антибиотик с противогрибковым эффектом. Все заживёт не переживайте.

Нет не повредит, фукарцин, как высохнет мазь банеоцин, корочку не трогать, пусть сохнет, сама отпадет. можно утром и вечером фукарцин как раз как защитная пленка будет охранять открытую ранку.

Роман, я стала мпзсть мазь банеоцин, ранка стала мокнутт, сегодня я попробовпла порошок банеоцин, мне кпжется чуть лучше


Плохо, ведь смысл фукарцина в том что он хорошо сушит и защищает ранку, потом сверху банеоцин, образуется корочка и отподает, поэтому ранка мокнет, фукарцин хорошая вещь, надо вам начать его использовать.

Мне показалось что вы написали что не использовали фукарцин. Ну тогда ждём результат, можно и порошок.


Здравствуйте.
Удалили папилому. А гистологией интересовались?
Почему разошлись края раны при "чистой" операции не совсем понятно.
Обрабатывайте рану, после 3% перекиси водорода, Фукарцином раза два в день. Потом на месте раны образуется корочка. Не трогайте ее - отпадет сама.
Швы на воспаленную рану не накладывают. Будет зарастать сама, так называемым вторичным натяжением. Хотя потом рубец будет немного грубоватым. Но это потом видно будет.
Здоровья Вам.
Банеоцин — местный комбинированный антибактериальный препарат в двух лекарственных формах (порошок и мазь), содержащий в своем составе два бактерицидных антибиотика (неомицин и бацитрацин). Совместное действие антибиотиков повышает эффективность препарата против ряда микроорганизмов, в частности стафилококков. Он предназначен для лечения бытовых, спортивных и производственных ран, очаговых инфекционных поражений кожи. Не попадает в системный кровоток. Две лекарственные формы препарата применяются на разных этапах развития и заживления раневой поверхности. Действие лекарственного средства направлено на устранение воспаления и сыпи на коже.
Показания
Банеоцин в любой лекарственной форме (мазь, порошок) назначается в качестве местной терапии инфекционно-воспалительных кожных заболеваний. Такие заболевания могут быть вызваны различными микроорганизмами. Так, препарат применяют в качестве профилактики и лечения:
- пупочной инфекции у новорожденных;
- инфекционных осложнений после проведения хирургических (дерматологических) манипуляций;
- в послеоперационном периоде после эпизиотомии, каутеризации, иссечения тканей, лечения мокнущих ран, трещин и швов;
- бактериальных кожных инфекций;
- инфицированных трофических язв нижних конечностей;
- контагиозного мокнущего импетиго;
- инфицированной экземы;
- пеленочного бактериального дерматита;
- бактериальных осложнений, вызванных Varicella zoster и Herpes simplex.
Противопоказания
Но даже несмотря на безопасность препарата Банеоцин и его применения при серьезных поражениях кожного покрова, у мази и порошка есть противопоказания. Их нельзя использовать при:
- обширных кожных поражениях (из-за риска формирования ототоксического эффекта, сопровождающегося потерей слуха);
- индивидуальной непереносимости к неомицину, бацитрацину или к прочим аминогликозидам;
- выраженных расстройствах выделительной функции по причине почечной или сердечной недостаточности;
- диагностированных патологиях кохлео-вестибулярной системы;
- заболеваниях органов зрения;
- инфекциях наружного слухового прохода с перфорацией барабанной перепонки;
- одновременном применении с антибиотиками группы аминогликозидов системного действия (риск кумулятивной токсичности).
С осторожностью следует назначать препарат пациентам с нарушением функции печени и/или почек, ацидозом, тяжелой миастенией или другими нейромышечными заболеваниями.
Побочные эффекты
Что касается негативных реакций организма на применение порошка или мази, то клинические исследования говорят о хорошей переносимости препарата в любой его лекарственной форме. Он действует на поверхностных слоях кожи и практически не всасывается в кровь. А это значит, что вероятность возникновения побочных эффектов довольно низкая. Но использовать лекарственное средство нужно правильно – на небольших проблемных участках кожного покрова и слизистых оболочках. Если же применять препарат неправильно или не соблюдать меры предосторожности, то вероятность возникновения побочных эффектов возрастает. В основном негативные реакции возникают в местах нанесения препарата.

Банеоцин может вызвать аллергические симптомы, но такой побочный эффект довольно редкий
Итак, в инструкции к применению препарата Банеоцин указаны следующие побочные эффекты:
- Со стороны иммунной системы: аллергические реакции, повышение чувствительности к различным веществам, включая отсутствие эффекта от лечения.
- Со стороны нервной системы: поражение вестибулярного нерва, нейромышечная блокада.
- Со стороны органа слуха и лабиринтные нарушения: ототоксичность.
- Со стороны кожи и подкожных тканей: контактный дерматит, покраснение и сухость кожи, кожные высыпания и зуд.
- Со стороны почек и мочевыводящих путей: нефротоксичность.
Инструкция по применению (порошок)
Порошок применяют 2-4 раза в день, нанося его тонким слоем на пораженные участки кожного покрова. Причем в неделю можно использовать не более 200 грамм порошка. Если терапия проводится повторно, то максимальная дозировка в неделю снижается до 100 грамм.
Если у пациента диагностированы ожоги, занимающие более 20% поверхности тела, то препарат применяют раз в 24 часа, так как через поврежденный кожный покров активные компоненты могут всасываться в системный кровоток. Это в свою очередь может привести к возникновению побочных эффектов.
Чаще всего порошок назначают в следующих случаях:
- лечение бактериальных инфекциях кожи (импетиго, трофические язвы нижних конечностей, экзема, пеленочный дерматит, осложнения вирусных инфекций, в т.ч. при ветряной оспе);
- профилактика пупочной инфекции у новорожденных;
- профилактика и лечение инфекции после хирургических (дерматологических) процедур.
Инструкция по применению (мазь)
Банеоцин мазь (описание)
В виде мази используют 2-3 раза в сутки, нанося ее тонким слоем на пораженные участки кожи. По рекомендации врача Банеоцин можно наносить под повязку. В послеоперационный период мазь наносят прямо на бинты как дополнительную местную терапию инфицированных ран и полостей.
Чаще всего мазь назначают в следующих случаях:
- очаговые инфекции кожи (фурункулы, карбункулы, глубокий фолликулит);
- бактериальные инфекции кожи ограниченной распространенности (импетиго, инфицированные язвы нижних конечностей, вторично инфицированная экзема, вторичные инфекции при дерматозах, порезах, ссадинах, ожогах, гнойных ранах, в косметической хирургии и при трансплантации кожи);
- для профилактики и лечения инфекции после хирургических вмешательств.
Беременность и период лактации

Использование антибиотика в период беременности
Банеоцин в виде мази или порошка может использоваться беременной или кормящей женщиной только в случае назначения такой терапии врачом. И его применение оправдано только, когда положительный результат лечения превышает вред для плода или новорожденного.
Банеоцин для детей
Для лечения детей любого возраста может быть назначен только после консультации с врачом-педиатром. Обычно поводами для использования порошка или мази становятся фурункулы, карбункулы, паронихия, гнойный гидраденит, ожоги и ветряная оспа (ветрянка).
Порошок Банеоцин для новорожденных применяют с целью предупреждения гнойно-септических осложнений и как профилактику формирования пупочной инфекции.
Взаимодействие с другими лекарствами
Хоть Банеоцин применяется местно и не попадает в системный кровоток, все-таки стоит обратить внимание на взаимодействие его с другими лекарственными средствами. Например, параллельное применение аминогликозидов или цефалоспоринов повышает риск формирования нефротоксических явлений. А одновременный прием с Фуросемидом или Этакриновой кислотой увеличивает возможность возникновения нефротоксических и ототоксических реакций. Использовать Банеоцин с миорелаксантами, анестетиками и опиоидными анальгетиками нужно с осторожностью. Это может привести развитию нейромышечной блокады.
Что касается совместимости лекарства с алкоголем, то при их одновременном приеме препарат снижает свою результативность вплоть до отсутствия терапевтического эффекта. Также, алкоголь усиливает побочные действия от препарата и с большой долей вероятности вызовет высыпания на коже. Иногда отмечается сонливость и общая вялость.
Банеоцин от прыщей

Перед применением необходимо проконсультироваться с врачом
В любой его лекарственной форме считается одним из эффективных препаратов от угревой сыпи и особенно для лечения гнойных высыпаний. Следует понимать, что Банеоцин это довольно сильный антибиотик, и его применение должно быть согласовано с лечащим врачом-дерматологом.
Сам по себе Банеоцин справляется с высыпаниями, но только им одним не обойтись. Терапевтическое лечение должно быть комплексным и включать в себя тщательное очищение кожи, ежедневный уход, сбалансированное питание, применение лекарственной косметики, правильный режим дня и при необходимости медикаментозную терапию.
Частота применения препарата зависит от выраженности заболевания и от рекомендаций врача. Если высыпания незначительные, то мазь или порошок применяют 1 раз в день. Если поражение кожных покровов обширное, то частота увеличивается до 2-4 нанесений в сутки. Чтобы не пересушить кожу, Банеоцин применяется точечно. Если воспален большой участок кожи, то разрешено нанести Банеоцин тонким слоем на всю пораженную поверхность. Препарат следует применять ежедневно, но не более двух недель. Повторный курс разрешено проводить после 2-3 недельного перерыва
Аналоги
Аналоги мази и порошка Банеоцин представлены лечебными средствами, используемыми для местного применения (мази, аэрозоли, крема, растворы): Бактробан, Альтарго, Гентамицин, Хитозан-Гент, Левомицетин, Тирозур, Синтомицин, Фузидерм, Неомицин, Супироцин, Фузикутан.
Банеоцин или Левомеколь?
Мазь Левомеколь — это комбинированный препарат, имеющий антимикробное, противоотечное и иммуностимулирующее действие. Банеоцин — комбинированный антибиотик, имеющий две лекарственные формы (порошок и мазь). Составы лекарств Банеоцин и Левомеколь абсолютно разные. Оба препарата не попадают в системный кровоток.
Из-за содержания в составе лекарства Банеоцин двух антибиотиков, его действие широкое и мощное, в отличие от аналога Левомеколь. Но у последнего в составе есть компоненты, которые влияют на скорость регенерации тканей, чего нет у препарата Банеоцин. Также, Левомеколь быстрее очищает рану от гноя и экссудата.
Если рана начинает инфицироваться, но в ней нет или мало отделяемого и гноя, то применяют Банеоцин. Если же в полости скопилось достаточно много гноя или некротических масс, то оптимальным будет использование мази Левомеколь. Если ожог свежий и/или мокнущий, то с целью профилактики инфицирования применяют Банеоцин. При наличии отека и/или медленной регенерации тканей назначают Левомеколь.
И хоть общее действие у них схоже, каждый конкретный случай применения препаратов зависит от заболевания, его течения и наличия осложнений. Дать рекомендацию по применению может исключительно лечащий врач.
Как обработать рану после лазерной деструкции.
После удаления доброкачественного новообразования кожи необходим тщательный уход за оперированным участком, поскольку возможно присоединение инфекции.
На протяжении первых 24 часов после удаления доброкачественного новообразования кожа в области лазерной деструкции может быть воспалена, гиперемирована, отечна. Пациент может ощущать зуд и даже незначительную болезненность. Выраженность таких симптомов напрямую зависит от размера удаленного новообразования.
Рекомендации по уходу:
Соблюдение некоторых правил поможет ускорить темп восстановления, а также избежать осложнений и рецидивов после лазерной деструкции.
- Избегайте любых механических повреждений: ношение тесной одежды, белья, обуви.
2.Не заклеивайте послеоперационную область лейкопластырем. Допускается накладывать бактерицидный пластырь при выходе на улицу;
- Не пребывать под открытым солнцем, не посещать солярий.
- Не мыть послеоперационную область в течении 3-5 дней мылом или другими средствами гигиены до полного заживления (не рекомендовано посещать баню, плавать в бассейнах, купание в водоемах)
- Не использовать декоративную косметику (при удалении новообразования на лице)
- Не отрывать корочку с поверхности раны
преждевременное устранения корки провоцирует кровотечение, образование рубцов и пигментных пятен, а также инфицирование свежей раны.
Обработка кожи после лазерной деструкции
От момента лазерной деструкции в течении 3-5 дней необходимо проводить антисептическую обработку раневой поверхности.
Обрабатывать кожу антисептическими растворами необходимо не менее 2-3 раз в день.
Обрабатывать послеоперационную область медицинскими средствами согласно указаниям врача:
- Бриллиантовый зеленый
- Фукорцин
- Хлоргексидин
- Слабый раствор перманганат калия
- Настойка календулы
- Йод
- Порошок банеоцин
После того как корочка отпала врач может рекомендовать пациенту использовать средства улучшающие регенерацию тканей.
Чаще всего применяются эпителизирующие, трансдермальные мази, гели. Они не только стимулируют регенеративные процессы, но и обладают антибактериальной, анаболической активностью, предотвращают образование рубцов.


Лазеротерапия — это инструментальный метод, позволяющий решить множество дерматологических проблем 1 . С его помощью удаляют кожные новообразования, сводят татуировки и устраняют пятна постакне 1 . Врачи-дерматовенерологи часто применяют этот способ в борьбе с невусами и родинками 1 .
Принцип действия лазера — повышение температуры на ограниченном участке кожи и высокоточная доставка энергии 1 . Окружающие ткани не травмируются, а заживление начинается сразу после процедуры 1 . Оно проходит без трудностей, если соблюдать рекомендации врача 1 .
*Приведенные изображения представлены для ознакомления, носят исключительно художественный характер и могут отличтаться от реальных
Правильный уход за кожей после лечения лазером
Главный принцип — не мешать естественному заживлению тканей 1 . После лазеротерапии на коже образуется корочка, которая должна отпасть самостоятельно 1 . Трогать ее нельзя 1 . Вместе со случайно снятой корочкой отторгается часть молодого эпителия или грануляционной ткани, и заживление начинается снова 1 . Ожидаемый косметический результат в этом случае не так хорош 1 . Если пренебречь уходом за кожей после лечения лазером, можно получить осложнения в виде гнойничковых элементов 2 .
Глубокие ладонно-подошвенные бородавки
Плотные болезненные округлые бляшки на коже, располагающимися на одном уровне с неизмененной кожей, имеющими зернистую поверхность, покрытую роговыми наслоениями 4 .
Юношеские (плоские) бородавки
Гладкие мелкие множественные образования на коже телесного цвета. Располагаются преимущественно на тыле кистей, предплечий, лице и слизистых оболочках 4 .
Нитевидные бородавки
Небольшие длинные и тонкие роговые выросты на коже, располагающиеся вокруг рта, носа и глаз, на тыльной стороне кистей и пальцах у людей, появляются обычно у людей имеющих профессиональный контакт с мясом, в связи с чем их назвали бородавками «мясников» 4 .
Остроконечные кондиломы
Образования на коже телесного или розового цвета 2 . Они имеют тонкую ножку и, разрастаясь, принимают вид цветной капусты или петушиного гребешка 1 . Обычно кондиломы возникают в области половых органов и заднего прохода 4 .

Поэтому особенно важно предупредить развитие инфекции 1 . Для этого врач-дерматолог может назначить местный антибактериальный препарат 1 . Например, порошок Банеоцин ® 1,3 . Это комбинация двух антибиотиков: бацитрацина и неомицина 3 . Частицы порошка дополнительно не травмируют кожу и создают большую общую испаряющую поверхность, что дает охлаждающий и успокаивающий эффекты 1,3 . Немаловажную роль играет маскировочный эффект порошка, устраняющий определенные ограничения для пациента в период реабилитации 1 .
Последствия нерационального ухода за кожей после лечения лазером

Иногда в качестве средства ухода за раневой поверхностью после лазера используется раствор перманганата калия , что не всегда оправдано 1 . Насыщенный раствор перманганата калия — это окислитель 1 . Он может вызывать дополнительный ожог тканей 1 .
К тому же окрашенный марганцовкой участок кожи выглядит некрасиво 1 . Помните, что лечение назначает только специалист.
Целлюлит – воспаление глубоких слоев кожи и подкожной клетчатки. Основные симптомы – боль, отек и покраснение 2 . Наиболее часто поражаются ноги, хотя болезнь может развиваться и на других участках кожного покрова. Чаще всего возникновению целлюлита предшествуют травмы, инъекции, грибковое поражение, дерматит, отеки 2 .
Симптомы целлюлита: участок кожи становится отечным, плотным, горячим и болезненным 2 . Внешне кожа напоминает «кожуру апельсина» 2 . Края уплотнения нечеткие. Размеры области поражения различны – от небольших до распространенных 2 . В большинстве случаев общее состояние остается удовлетворительным, но иногда возникают симптомы интоксикации: лихорадка, головная боль, озноб 2 .
Если болезни не предшествовали травмы или повреждения, а возбудитель размножается в лимфатической ткани, то такой вариант глубокой стрептодермии называют рожистым воспалением, или рожей (от польск. róża, лат. erysipelas, греч. ερυσίπελας означает «красная кожа») 2,7 .

Еще одним вариантом глубокой стрептодермии является эктима обыкновенная. Первый симптом заболевания - образование небольшого пузырька, заполненного жидкостью. Пузырек быстро ссыхается в мягкую выпуклую корочку золотисто-желтого цвета. После отпадения или удаления корочки обнаруживается круглая или овальная язва с мягкими краями, возвышающимися над здоровой кожей. В течение 2–3 недель язва заживает с образованием рубца 6 .

Хроническая (атипическая) пиодермия — гнойное заболевание кожи, к которому относятся язвенная атипическая пиодермия и хроническая абсцедирующая пиодермия 9 .
- наличие иммунодефицита (низкая сопротивляемость иммунитета вирусам и инфекциям);
- хроническое течение (длительный характер болезни);
- узелоковые скопления в тканях дермы и гиподермы;
- устойчивость к лечению антибактериальными препаратами при сохранении чувствительности выделенной из очагов микробной флоры к этим антибактериальным средствам;
- высокую чувствительность кожи к различным раздражителям.
Хронические пиодермии могут начинаться с обычных пиодермий либо с травм кожи, вторично осложненных инфекцией. Постепенно может происходить превращение их в язвенную и язвенно-вегетирующую атипичную форму пиодермии, клинически напоминающую глубокие микозы 9 .

**Приведенные изображения представлены для ознакомления, носят исключительно художественный характер и могут отличаться от реальных.
Читайте также:

