Чем сжечь себе верхний слой кожи
Обновлено: 18.04.2024
Обожглись? Мы подготовили полное руководство по ожогам. Вместе с экспертом мы разобрались, что делать при ожогах, какие степени и виды ожогов бывают, как лечить их в домашних условиях и предотвратить появление шрамов.
врач-хирург высшей категории, кандидат медицинских наук, главный комбустиолог Ставропольского края, заведующий отделением гнойной хирургии ГБУЗ СК "ГКБ №2" Ставрополя
Что такое ожог
Ожог – это комплексная травма вследствие высокотемпературного, химического, электрического или радиационного воздействия на тело, которое разрушает и/или повреждает кожу и подлежащие ткани.
Ожоги являются одним из наиболее широко распространенных видов травм, которые могут произойти как в быту, так и на производстве, и представляют собой не только медицинскую, но и социально-экономическую проблему.
Лечение пострадавших от ожогов — это комплексный и непрерывный процесс, направленный на восстановление кожных покровов.
Степени тяжести ожогов
Первая
I степень - это поверхностные ожоги, при которых поражаются эпидермис и верхние слои собственно кожи (дермы).
Вторая
II степень - это пограничные ожоги, при которых кожа поражается почти на всю глубину, но остаются непораженными многие дериваты кожи (волосяные фолликулы, сальные и потовые железы).
Третья
III степень - это глубокие ожоги, при которых кожа поражается полностью, нередко поражение распространяется на подкожно-жировую клетчатку, могут пострадать даже мышцы и кости.
Четвертая
IV степень присваивается в тех случаях, когда происходит омертвление и даже обугливание не только кожи, но и глубже лежащих тканей – мышц, сухожилий и даже костей. Омертвевшие ткани частично расплавляются и отторгаются в течение нескольких недель. Заживление протекает очень медленно. На месте глубоких ожогов часто образуются грубые рубцы. На шее и в области суставов при этом, как правило, образуются рубцовые контрактуры.

Тяжесть ожога определяется площадью и глубиной поражения. Глубина ожогового поражения зависит от температуры поражающего фактора и времени его воздействия, а также своевременной и правильно оказанной первой (доврачебной) помощи.
Риск для жизни зависит не только от глубины, но и от площади ожога. Поэтому при поступлении пациента с термическими ожогами в стационар специалисты комплексно оценивают площадь поражения.
Врачи рассчитывают площадь ожога по «Правилу девяток»:
- вся площадь поверхности тела – это 100%;
- площадь головы и шеи — 9 %
- передняя поверхность туловища – 18%
- задняя поверхность туловища – 18%
- нижние конечности по 18%
- верхние конечности по 9%
- область промежности – 1%
Первая помощь при ожогах
Первая помощь пострадавшим от ожогов должна оказываться сразу, уже на месте происшествия. Сначала необходимо прекратить действие термического агента и, по возможности, удалить все материалы, соприкасающихся с обожженной поверхностью (одежда, обувь, украшения).
Никакие манипуляции на ожоговых ранах при этом не проводятся. Нельзя прокалывать и удалять пузыри, отделять приставшие предметы (одежду, битум, брызги металла, пластика). Прилипшую одежду нельзя отрывать от обожженной поверхности, лучше ее отрезать вокруг раны.

Необходимо не позднее, чем через 10-15 минут после травмы охладить обожженную поверхность проточной водой. Это сокращает время перегревания тканей, препятствуя углублению ожога. Охлаждение уменьшает отек и снимает боль, оказывает благоприятное влияние на дальнейшее заживление ожоговых ран.
Пострадавшему с ожогом следует дать обезболивающие (например, таблетка анальгина, пенталгина или кетанала) и антигистаминные препараты (например, таблетка супрастина, тавегила или кларитина), а при отсутствии рвоты, особенно при обширных ожогах, напоить. В качестве «противошокой терапии» до приезда скорой помощи лучше всего давать пить минеральную воду без газа или воду с растворенной в ней содой и солью (на 1 л воды – 1 ч.л. соли и 0,5 ч.л. соды) в количестве 1-1,5 л в час.
Виды ожогов
В зависимости от механизма получения ожоги делятся на следующие виды: термические (пламенем, кипятком, контактные); электрические; химические; лучевые и смешанные (термохимические).
Кипятком или паром
Площадь ожога небольшая, но относительно глубокая
Что делать?
Необходимо в течение 10-15 минут охладить пораженную поверхность кожи проточной водой с температурой 15 градусов. Обратиться к специалисту, потому что только он может правильно определить степень, глубину и площадь поражения.
Нельзя обрабатывать ожог мазями и прочими химическими средствами.
Маслом
Площадь ожога относительно небольшая, но относительно глубокая, преимущественно 2-3-й степеней
Что делать?
Необходимо в течение 10-15 минут охладить пораженную поверхность кожи проточной водой с температурой 15 градусов. Обратиться к специалисту, потому что только он может правильно определить степень, глубину и площадь поражения.
Нельзя обрабатывать ожог мазями и прочими химическими средствами.
Солнечный ожог
Поражение кожи, которое возникает под воздействием ультрафиолетового света; глубина преимущественно 1-й, редко 2-й степени
Что делать?
Охладить пораженную поверхность, принять обезболивающие препараты и антигистаминные препараты, потому что при солнечных ожогах, как правило, возникает отек ткани. И незамедлительно обратиться к врачу.
Нельзя использовать мази и народные средства. Зачастую используют мед, прополис, яичные желтки, но делать этого категорически нельзя, можно усугубить ситуацию.
Химический ожог
Возникает в результате воздействия химически активных веществ
Что делать?
Необходимо осторожно удалить одежду и порошковые химические вещества с поверхности тела. Затем промыть проточной водой на протяжении 10-15 минут.
Нельзя тереть пораженный участок кожи салфетками, смоченными водой. А также использовать мази и народные средства. Антидоты и нейтрализующие жидкости при химических ожогах в настоящее время не применяют!
Электрический ожог
Возникает в точках входа и выхода заряда из тела; особенностью является наличие нескольких ожогов малой площади, но большой глубины
Что делать?
В первую очередь, необходимо устранить действие электрического тока. А также незамедлительно обратиться к специалисту, потому что зачастую несколько суток больные не подозревают о тяжести своего состояния.
Нельзя применять мази и народные средства во избежание ухудшения состояния.
Ожог борщевиком
Едкий сок борщевика провоцирует серьезные ожоги 1-й - 2-й степени; схожи с химическими ожогами)
Что делать?
Удалить с кожи сок и промыть чистой проточной водой.
Нельзя использовать жирорастворимые мази и народные средства.
Ожог утюгом или другим горячим предметом
Площадь ожога всегда ограничена размерами предмета и имеет относительно чёткие границы и значительную глубину, 2 - 4 степеней
Что делать?
Охладить поврежденную поверхность под проточной водой и наложить сухую повязку.
Нельзя использовать лёд, мази и народные средства.
Если составить “хит-парад” проблем с кожей лица, то ее обезвоженность точно войдет в первую тройку. Эта распространенная особенность может быть предвестником воспаления, покраснения и чувствительности кожи.
Кроме того, обезвоженность может усилить признаки старения - например, морщинки под глазами, а также она нарушает равномерность тона.
Обезвоживание кожи не ограничивается лицом, оно может возникать, например, на шее и груди. Но главное, есть действенные способы борьбы с этим дефектом.
Услуги Expert Clinics
Пилинг помогает обновить эпидермис, он задействует не только верхний тонкий слой, но и более глубокие.
Это универсальный способ, позволяющий решить большинство эстетических проблем. Процедура отлично справляется с сухостью и обезвоженностью кожи.
Уникальный метод омоложения без шрамов и долгих реабилитаций – теперь обрести внешность своей мечты можно без боли и наркоза.
Сухая или обезвоженная?

Несмотря на схожие симптомы, между сухой и обезвоженной кожей - большая разница. Как и термины «жирная» и «комбинированная», сухость - это описание типа кожи, унаследованного генетически. Так обозначают кожу, которая не вырабатывает достаточно жира. Она может выглядеть шелушащейся. Хотя сухой тип кожи нельзя изменить, его можно улучшить с помощью средств на масляной основе.
При этом обезвоженность - это состояние кожи, при котором ей не хватает влаги. Это может быть вызвано внешними факторами, такими как диета (недостаточное употребление воды), условия окружающей среды (например, сезонные изменения) и образ жизни (например, употребление алкоголя). Эти аспекты истощают запасы влаги в коже, делая ее тусклой, безжизненной и неровной.
Почему кожа испытывает жажду: научное объяснение

Кожа является самым большим органом тела и обеспечивает защиту от токсичных загрязнений и бактерий. Из множества слоев, составляющих этот жизненно важный орган, самый верхний (он же роговой слой) отвечает за блокировку гидратации.
Когда этот слой ослаблен (например, из-за чрезмерного отшелушивания, диеты или пребывания на солнце), он не может замедлить испарение воды в коже, и вы испытаете то, что называется трансэпидермальной потерей воды. В результате кожа становится стянутой, грубой и тусклой.
В отличие от сухой кожи, у обезвоженной нет проблем с выделением сала, а это значит, что с дефицитом влаги могут столкнуться обладатели всех типов кожи, включая жирную.
Звучит парадоксально, но если у вас жирная кожа, это может быть связано с тем, что вашей коже не хватает воды, и чтобы компенсировать этот недостаток гидратации, она производит больше жира. Так, жирность может быть признаком обезвоженности.
Признаки обезвоживания кожи

Чтобы понять, не обезвожена ли ваша кожа, мы выделили характерные признаки.
Стянутость кожи - один из основных симптомов обезвоживания кожи. Если вы регулярно чувствуете стянутость после очищения, возможно, ваша кожа страдает от жажды. При этом вы можете чувствовать напряжение в одних областях сильнее, чем в других, например, по бокам носа или вдоль подбородка стянутость может быть более ощутимой.
Мелкие морщины. Если вы заметили внезапное появление морщин на определенных участках лица (например, над бровями или под глазами), вы можете списать это на обезвоживание. На коже, которой не хватает влаги, морщины становятся более выраженными. Это связано с тем, что кожа, которая не увлажнена должным образом, теряет эластичность, и со временем это может ускорить старение. Однако, в отличие от глубоких морщин, мелкие обычно можно убрать, скорректировав диету и подобрав увлажняющие средства местного действия.

Тусклость. Если ваша имеет тусклый оттенок или у вас темные круги под глазами, это тоже может указывать на обезвоженность. Кожа, которой не хватает гидратации, не способна быстро перерабатывать клетки, а это означает, что она не может регулярно “сбрасывать” свой внешний слой. Это приводит к скоплению мертвых клеток на поверхности кожи, поэтому вы, скорее всего, заметите усталый тусклый цвет лица.
Зуд. Если ваша кожа чешется после воздействия факторов окружающей среды (например, солнца или холодного зимнего воздуха), это тоже признак обезвоживания. Потеря гидратации делает кожу более чувствительной к элементам, выводящим влагу из-за экстремальных температур, что приводит к зуду.
Что делать при обезвоживании кожи лица?
Восстановление увлажненности кожи - процесс не быстрый, требующий комплекса мер. Например, таких:

1. Пейте (ешьте) воду.
Обезвоживание кожи свидетельствует об общем недостатке воды в организме. Поэтому одним из лучших способов лечения является увеличение потребления воды. Кожа - последний орган, получающий воду, которую мы употребляем, поэтому для сияния кожи ее нужно действительно много. Если не удается выпивать свою норму воды, ешьте водянистые продукты (арбузы, огурцы, помидоры, шпинат и яблоки).
2. Ограничьте пребывание на солнце.
Солнечные лучи истощают запасы влаги в коже и могут повредить роговой слой. Чтобы избежать этого, всегда наносите солнцезащитный крем широкого спектра (не менее 30) на лицо и тело. Не забывайте повторно наносить защиту от ультрафиолета в течение дня (эксперты рекомендуют каждые два часа). Если вы нанеслил макияж, попробуйте спрей для лица с SPF.
3. Наносите увлажняющие средства. Они создают на поверхности кожи барьер, не позволяющий воде испаряться. Нанесение, например, увлажняющего лосьона - эффективный способ предотвращения обезвоживание кожи. Ищите продукты, содержащие глицерин, гиалуроновую кислоту или мочевину - все это агенты, притягивающие воду. Например, в виде сыворотки.
4. Избегайте горячего душа.
Эта приятная водная процедура на деле может привести к обезвоживанию кожи. Вместо горячего душа лучше принимать теплый, причем довольно быстро. Это также позволит сохранить качество волос.

Если включить эти советы в свой распорядок дня, гладкая, сияющая, сияющая кожа будет вашей заслуженной наградой. Однако если вы уже долгое время безуспешно боретесь за увлажненность кожи, стоит обратиться к врачу-дерматологу.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для Вашего здоровья!
Если составить “хит-парад” проблем с кожей лица, то ее обезвоженность точно войдет в первую тройку. Эта распространенная особенность может быть предвестником воспаления, покраснения и чувствительности кожи. Кроме того, обезвоженность может усилить признаки старения - например, морщинки под глазами, а также она нарушает равномерность тона. Обезвоживание кожи не ограничивается лицом, оно может возникать, например, на шее и груди. Но главное, есть действенные способы борьбы с этим дефектом. Услуги Expert Clinics Пилинг (чистка) кожи лица Пилинг помогает обновить эпидермис, он задействует не только верхний тонкий слой, но и более глубокие. Пилинг (чистка) кожи лица Мезотерапия лица Это универсальный способ, позволяющий решить большинство эстетических проблем. Процедура отлично справляется с сухостью и обезвоженностью кожи. Мезотерапия лица Подтяжка лица мезонитями Уникальный метод омоложения без шрамов и долгих реабилитаций – теперь обрести внешность своей мечты можно без боли и наркоза. Подтяжка лица мезонитями Перезвоните мне Сухая или обезвоженная? Несмотря на схожие симптомы, между сухой и обезвоженной кожей - большая разница. Как и термины «жирная» и «комбинированная», сухость - это описание типа кожи, унаследованного генетически. Так обозначают кожу, которая не вырабатывает достаточно жира. Она может выглядеть шелушащейся. Хотя сухой тип кожи нельзя изменить, его можно улучшить с помощью средств на масляной основе. При этом обезвоженность - это состояние кожи, при котором ей не хватает влаги. Это может быть вызвано внешними факторами, такими как диета (недостаточное употребление воды), условия окружающей среды (например, сезонные изменения) и образ жизни (например, употребление алкоголя). Эти аспекты истощают запасы влаги в коже, делая ее тусклой, безжизненной и неровной. Почему кожа испытывает жажду: научное объяснение Кожа является самым большим органом тела и обеспечивает защиту от токсичных загрязнений и бактерий. Из множества слоев, составляющих этот жизненно важный орган, самый верхний (он же роговой слой) отвечает за блокировку гидратации. Когда этот слой ослаблен (например, из-за чрезмерного отшелушивания, диеты или пребывания на солнце), он не может замедлить испарение воды в коже, и вы испытаете то, что называется трансэпидермальной потерей воды. В результате кожа становится стянутой, грубой и тусклой. В отличие от сухой кожи, у обезвоженной нет проблем с выделением сала, а это значит, что с дефицитом влаги могут столкнуться обладатели всех типов кожи, включая жирную. Звучит парадоксально, но если у вас жирная кожа, это может быть связано с тем, что вашей коже не хватает воды, и чтобы компенсировать этот недостаток гидратации, она производит больше жира. Так, жирность может быть признаком обезвоженности. Признаки обезвоживания кожи Чтобы понять, не обезвожена ли ваша кожа, мы выделили характерные признаки. Стянутость кожи - один из основных симптомов обезвоживания кожи. Если вы регулярно чувствуете стянутость после очищения, возможно, ваша кожа страдает от жажды. При этом вы можете чувствовать напряжение в одних областях сильнее, чем в других, например, по бокам носа или вдоль подбородка стянутость может быть более ощутимой. Мелкие морщины. Если вы заметили внезапное появление морщин на определенных участках лица (например, над бровями или под глазами), вы можете списать это на обезвоживание. На коже, которой не хватает влаги, морщины становятся более выраженными. Это связано с тем, что кожа, которая не увлажнена должным образом, теряет эластичность, и со временем это может ускорить старение. Однако, в отличие от глубоких морщин, мелкие обычно можно убрать, скорректировав диету и подобрав увлажняющие средства местного действия. Тусклость. Если ваша имеет тусклый оттенок или у вас темные круги под глазами, это тоже может указывать на обезвоженность. Кожа, которой не хватает гидратации, не способна быстро перерабатывать клетки, а это означает, что она не может регулярно “сбрасывать” свой внешний слой. Это приводит к скоплению мертвых клеток на поверхности кожи, поэтому вы, скорее всего, заметите усталый тусклый цвет лица. Зуд. Если ваша кожа чешется после воздействия факторов окружающей среды (например, солнца или холодного зимнего воздуха), это тоже признак обезвоживания. Потеря гидратации делает кожу более чувствительной к элементам, выводящим влагу из-за экстремальных температур, что приводит к зуду. Что делать при обезвоживании кожи лица? Восстановление увлажненности кожи - процесс не быстрый, требующий комплекса мер. Например, таких: 1. Пейте (ешьте) воду. Обезвоживание кожи свидетельствует об общем недостатке воды в организме. Поэтому одним из лучших способов лечения является увеличение потребления воды. Кожа - последний орган, получающий воду, которую мы употребляем, поэтому для сияния кожи ее нужно действительно много. Если не удается выпивать свою норму воды, ешьте водянистые продукты (арбузы, огурцы, помидоры, шпинат и яблоки). 2. Ограничьте пребывание на солнце. Солнечные лучи истощают запасы влаги в коже и могут повредить роговой слой. Чтобы избежать этого, всегда наносите солнцезащитный крем широкого спектра (не менее 30) на лицо и тело. Не забывайте повторно наносить защиту от ультрафиолета в течение дня (эксперты рекомендуют каждые два часа). Если вы нанеслил макияж, попробуйте спрей для лица с SPF. 3. Наносите увлажняющие средства. Они создают на поверхности кожи барьер, не позволяющий воде испаряться. Нанесение, например, увлажняющего лосьона - эффективный способ предотвращения обезвоживание кожи. Ищите продукты, содержащие глицерин, гиалуроновую кислоту или мочевину - все это агенты, притягивающие воду. Например, в виде сыворотки. 4. Избегайте горячего душа. Эта приятная водная процедура на деле может привести к обезвоживанию кожи. Вместо горячего душа лучше принимать теплый, причем довольно быстро. Это также позволит сохранить качество волос. Если включить эти советы в свой распорядок дня, гладкая, сияющая, сияющая кожа будет вашей заслуженной наградой. Однако если вы уже долгое время безуспешно боретесь за увлажненность кожи, стоит обратиться к врачу-дерматологу. Записаться на консультацию
Что такое перхоть? Причины возникновения, диагностику и методы лечения разберем в статье доктора Ляшко Маргариты Анатольевны, дерматолога со стажем в 10 лет.
Над статьей доктора Ляшко Маргариты Анатольевны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Перхоть (Dander) — это мелкие чешуйки на волосистой части головы, которые делают её внешний вид неопрятным. К аждый человек в своей жизни так или иначе сталкивается с этой проблемой [1] . Чешуйки перхоти образуются в результате ускоренного роста кератиноцитов (основных клеток эпидермиса) во время обновления клеток кожи.
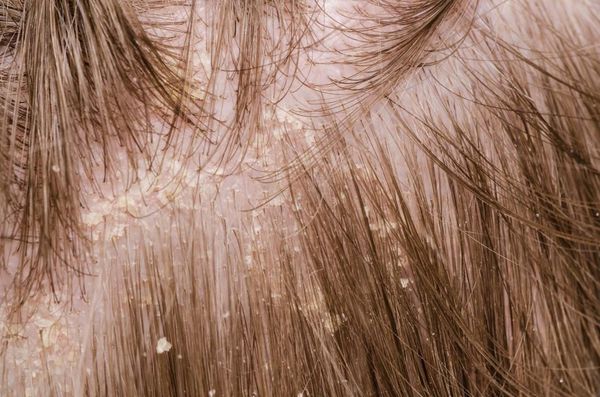
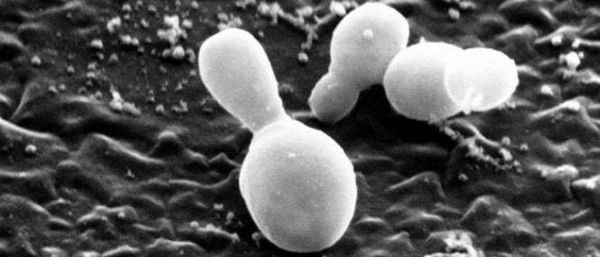
Перхоть не заразна, её появление не зависит от времени года. Основной причиной перхоти являются дрожжевые грибы Malassezia furfur (Pityrosporum ovale) [4] . Они входят в состав постоянной и временной микробиоты кожи большинства людей. Грибы могут проникать в эпидермис, дерму и волосяные луковицы [6] [7] . Их излюбленная локализация — участки, богатые кожным салом: грудь, спина, волосистая часть головы. Поскольку высокая плотность дрожжевых грибов не всегда сопровождается кожными симптомами, исследователи пришли к выводу, что патогенность присутствующих на коже Malassezia в большей степени зависит от их подтипа, чем от плотности распределения [8] .
Предрасполагающие и провоцирующие факторы образования перхоти:
- Наследственность — наличие в семье родственников, страдавших себорейным дерматитом.
- Избыточная работа сальных желёз.
- Себорея — избыточное образование кожного сала, вызванное гормональными изменениями [1] .
- Поражения нервной системы — парез мимических мышц , параличи туловища, болезнь Паркинсона .
- Приём антипсихотических препаратов , таких как галоперидол , тиоридазин, тиопроперазин, сульпирид , хлорпротиксен, рисперидон . Однако их роль в образовании перхоти пока не доказана.
- Эмоциональные перегрузки — вызывают обострение перхоти [9] .
- Заболевания пищеварительного тракта — нарушение выработки ферментов, дисбактериоз кишечника .
- Авитаминозы — нехватка кисломолочных и молочных продуктов, а также еды, содержащей витамины А, В, С, Е, медь, кальций, цинк, селен.
- Конституциональные особенности — болезнь Иценко — Кушинга , сахарный диабет и др. [1] .
- Химическая и термическая обработка кожи головы — использование пенки, геля и лака для укладки волос, высушивание их феном, вытягивание горячими щипцами.
В редких случаях перхоть может возникнуть, если использовать шампуни с агрессивными поверхностно-активными веществами (л аурил- и лаурет сульфатами ), редко или слишком часто мыть и расчесывать волосы.
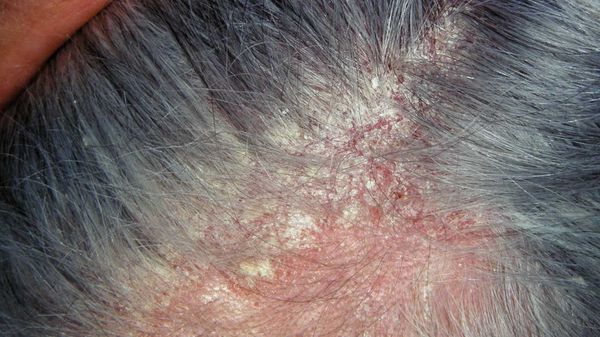
Перхоть — это синдром. Она является лёгким проявлением себорейного дерматита — хронического заболевания, при котором на лице, груди, спине и волосистой части головы возникают розовые или красные пятна с нечёткими границами, покрытые серебристыми чешуйками [10] . Условия, при которых перхоть может трансформироваться в себорейный дерматит, включают повышенную индивидуальную чувствительность кожи к компонентам жирных кислот, что проявляется разной степенью выраженности чешуйчатого дерматита [1] .
Причины перхоти у грудничков
- перхоть может появляться из-за нежной кожи и недоразвития сальных желез в первые месяцы жизни;
- у некоторых малышей перхоть выступает аллергической реакцией на продукты, которые ест кормящая мама;
- выбор "неподходящего" шампуня или других гигиенических средств.
Причины перхоти у подростков
Появление перхоти у подростков связано с усиленным образованием кожного сала из-за активной работы сальных желёз в пубертатный период.
Особенности возникновения у мужчин и женщин
У мужчин перхоть возникает чаще [9] . Это объясняется особенностями выработки кожного сала — себума. Так, влияние мужских половых гормонов чаще приводит к его избыточному выделению.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы перхоти
Так как перхоть является лёгким проявлением себорейного дерматита, она включает в себя признаки данного заболевания:
- жирный блес к и шелушение кожи головы;
- зуд и повышение чувствительности кожи;
- выпадение волос;
- обильное количество чешуек на волосах и одежде;
- появление красных пятен при ухудшении процесса [1] .
Чешуйки перхоти можно обнаружить на волосах. Как правило, они очень тонкие, полупрозрачные, при нормальном салоотделении — белого или бело-серого цвета. Иногда чешуйки образуют небольшие скопления на любом участке кожи головы .
Зачастую отмечается зуд и появляются пятна розового цвета с нечё ткими границами, которые покрыты тонкими хлопьями перхоти. Весь этот процесс может распространиться на участки кожи за пределами волосистой части головы.
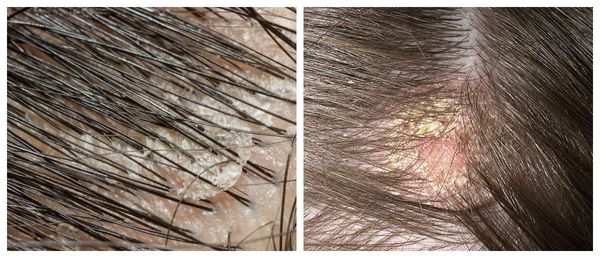
Перхоть распределяется на голове неравномерно. Количество чешуек увеличивается в местах сдавления кожи: под головными уборами и дужками очков, под волосами, собранными в пучок или косичку. Чешуйки перхоти легко осыпаются на плечи и одежду при расчёсывании волос и движении.
Патогенез перхоти
Ключевой фактор образования перхоти — гриб Malassezia globosa, генетически адаптированный к паразитированию на липидной (жирной) среде. Отсутствие способности синтезировать жирные кислоты, необходимые для жизнедеятельности, Malassezia globosa компенсирует выработкой большого количества липаз и фосфолипаз — ферментов, которые разлагают триглицериды кожного сала и способствуют получению необходимых жирных кислот. Изменения кожного покрова при перхоти провоцируют внеклеточные протеины, которые также секретирует Malassezia. Они взаимодействуют с кожей, тем самым приводя к развитию патологического процесса [1] .
Основными клетками эпидермиса кожи человека являются базальные кератиноциты. Физиологический цикл их развития длится около 25-30 дней. В случае возникновения патологического цикла они обновляются в разы быстрее — за 5-14 дней. При этом клетки не успевают терять воду, что приводит к их склеиванию и отшелушиванию в виде заметных бело-серых хлопьев. Эти хлопья и являются перхотью.
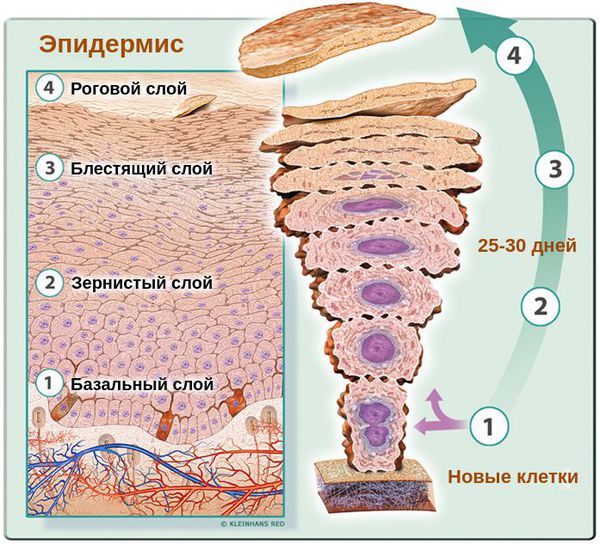
Как показывают исследования, при увеличении скорости обновления клеток в случае перхоти отсутствуют признаки усиленного роста клеток (гиперпролиферации) [2] . Это говорит о том, что повышение клеточной продукции скорее является следствием воспаления.
Верхний слой здорового эпидермиса, т. е. роговой слой представляет собой 25-35 плотно прилегающих друг к другу слоёв, состоящих из полностью кератинизированных (оформленных) корнеоцитов — плоских защитных чешуек. При развитии патологического процесса количество слоёв уменьшается максимум до 10-ти. При этом они, вместе с клетками в них, расположены хаотично [13] .
При перхоти корнеоциты отделяются друг от друга, соединения между клетками (десмосомы) становятся менее прочным или вовсе исчезают. Из-за этого между корнеоцитами появляется большое количество плотной салоподобной массы межклеточных липидов [11] [12] .
Классификация и стадии развития перхоти
Международная классификация болезни отн осит перхоть к себорейному дерматиту [14] .
Различают три вида себореи:
- Жирная себорея — возникает тогда, когда сальные железы выделяют избыточное количество кожного сала. Волосы и кожа с тановятся жирными и блестящими. В зависимости от консистенции кожного сала выделяют два типа жирной себореи :
- Густаясеборея — чешуйки перхоти, как правило, склеиваются друг с другом; волосы становятся грубыми, жёсткими; возникают чёрные угри — комедоны, при сдавлении которых выделяется густая сальная масса.
- Жидкаясеборея — кожа лоснится, напоминает апельсиновую корку из-за расширенных пор; жёлтые чешуйки перхоти плотно прилегают к коже, крепко сцеплены между собой; пряди волос склеиваются.
- Сухая себорея — возникает при плохом выделении кожного сала в результате высокой вязкости. Это приводит к сухости кожи головы, ломкости и истончению волос. Перхоть при этом легко отделяется от кожного покрова.
- Смешанная себорея — проявляется как совокупность жирной и сухой себореи. К примеру, на волосистой части головы имеются очаги сухой себореи, а на лице — жирной себореи [21][24] .

Осложнения перхоти
Перхоть — это доброкачественное состояние. При усиленной выработке кожного сала, недостатке цинка, первичном или вторичном иммунодефиците патогенные свойства грибов Malassezia globosa усиливаются. Это может привести к следующим осложнениям:
- Себопсориаз — доклиническая стадия псориаза. Проявляется шелушением волосистой части головы, бровей и образованием шелушащихся бляшек на туловище.
- Себорейный дерматит — хроническое воспаление кожи в себорейных зонах на фоне длительно существующей перхоти. У ВИЧ-инфицированных людей себорейный дерматит встречается чаще и протекает тяжелее, чем у других пациентов. Не поддающийся лечению себорейный дерматит — показание к обследованию на ВИЧ-инфекцию[22][23] .
- Выпадение волос. Перхоть опасна тем, что чешуйки перекрывают волосяным фолликулам доступ к кислороду. Из-за недостатка питания волосы ослабевают, истончаются, секутся, перестают расти, что способствует их постепенному выпадению. Иногда перхоть приводит к смерти волосяной луковицы, и тогда в зонах её локализации наступает облысение.
- Пиодермия — гнойные болезни кожи. В случае перхоти голова пациента постоянно чешется. Это чревато микротравмами и занесением в них стрептококковой и стафилококковой инфекции. Они в свою очередь приводят к появлению таких заболеваний, как фурункул, абсцесс, фолликулит, сикоз , импетиго.
- Атерома — киста сальной железы. Перхоть может заблокировать проток сальной железы, в результате чего выделяемый секрет будет скапливаться внутри неё. После разрешения атеромы на её месте появляется рубец.
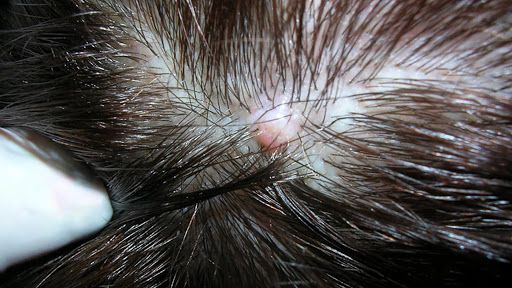
- Юношеские угри . Юношеские угри возникают при обильной выработке кожного сала, увеличении сальной железы и неконтролируемом отделении клеток кожи в устьях волосяных фолликулов. Всё это приводит к воспалительным реакциям в окружающих тканях [24][25] .
Помимо прочего, перхоть вызывает социальный и психологический дискомфорт. Возникнув на фоне стресса, она может усилить и без того подавленное состояние.
Диагностика перхоти
Диагноз себорейного дерматита основывается на данных клинической картины. При каких-либо сомнениях необходимо:
- Тщательно собрать анамнез, т. е. узнать детали заболевания: когда появились высыпания, с чем их связывает пациент и др.
- Выявить факторы риска развития себоре и.
- Сделать биохимический анализ крови, чтобы исключить другие заболевания: системную красную волчанку, системную склеродермию и др. При перхоти будет наблюдаться дефицит микро- и макроэлементов (белка, железа, цинка, меди).
- Выполнить анализ крови на сахар для исключения сахарного диабета.
- Провести анализ крови на гормоны щитовидной железы для исключения гипертиреоза и гипотиреоза .
- Исследовать состояние кожи и волос визуально и с помощью дерматоскопа. В случае перхоти на коже головы будут наблюдаться чешуйки белого, бело-серого или жёлтого цвета, иногда — пятна розового цвета.
- Проконсультироваться с гастроэнтерологом.

При сомнениях в постановке диагноза необходимо провести гистологическое исследование биоптата кожи — взять кусочек кожи с поражённого участка и определить под микроскопом наличие морфологических признаков, характерных для заболевания [14] .
Дифференциальная диагностика
Для правильного постановки диагноза и назначения лечения себорейных дерматит следует отличать от таких заболеваний, как псориаз, ирритантный дерматит, трихомикозы (поражение волос другими грибками), асбестовидный лишай .
Псориаз волосистой части головы сопровождается появлением розовых или красных пятен, чешуйчатых бляшек с чётко ограниченными краями. Диагноз облегчается в случае обнаружения бляшек на других участках кожи или типичных поражений ногтей.
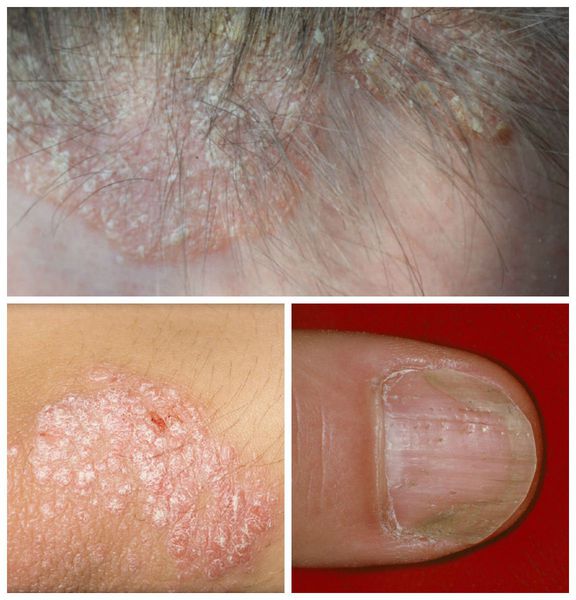
Ирритантный (раздражающий) дерматит возникает при попадании на кожу волосистой части головы кислоты или щёлочи. Характеризуется появлением сухих истончённых ломких чешуек, сопровождается симптомами жжения, покалывания и зуда. Данный дерматит встречается при использовании шампуня с сильными сурфактантами: лаурилсульфатом натрия, диэтаноламином, бензолами, парабенами, триклозаном. Все эти вещества хорошо пенятся, при этом нарушают pH кожи головы и вызывают раздражение. Также этот вид дерматита возможен при применении химических агентов во время укладки волос.
Трихомикозы , особенно инфекция, вызванная Trichophyton surans, могут напоминать перхоть. Обычно они возникают в детстве. Для них характерно наличие обломанных пеньков или выпадение волос в поражённой зоне, увеличение шейных и заушных лимфатических узлов.
Асбестовидный лишай не является дерматологической инфекцией. Он представляет собой большую массу волос, плотно склеенных белыми или желтоватыми чешуйками, часто в области макушки. Мнения многих авторов по поводу этого заболевания разнятся [1] .
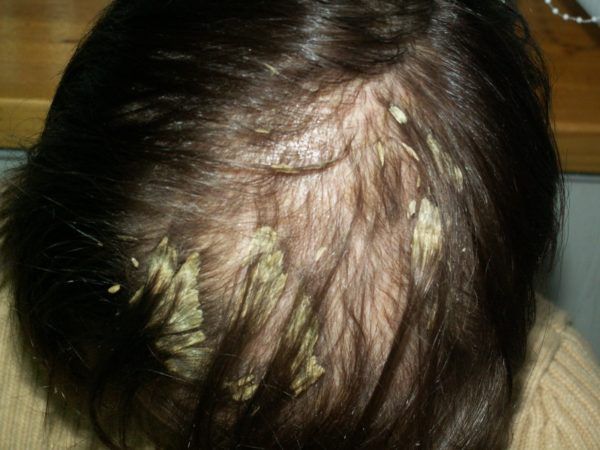
Лечение перхоти
Средства против перхоти включают вещества для удаления чешуек, снятия зуда и подавления грибов Malassezia. Так как развитию себореи способствует нарушение работы сальных желёз, её лечение предполагает уменьшение выделения кожного сала. Оно направлено внутрь кожи. Для этого в первую очередь назначают себорегулирующие маски или лосьоны на основе цинка, салициловой кислоты, гормональных компонентов. Их нужно выдерживать после нанесения 20-30 минут. Шампунь же только дополняет лечение. Он помогает смыть сальный секрет, покрывающий кожу головы.
Когда необходимо обращаться к врачу
Как избавиться от перхоти в домашних условиях
Вылечиться самостоятельно можно с помощью аптечных линеек шампуней, направленных на лечение перхоти.
Чем мыть голову от перхоти: шампуни и маски
Основными ингридиентами большинства шампуней и масок от перхоти являются салициловая кислота, сульфат селена, сера, пиритион цинка. Самым эффективным шампунем будет тот, в котором будут присутствовать два или три нижеперечисленных компонента:
В настоящее время на рынке представлены следующие препараты:
Все существующие лосьоны и шампуни против перхоти бывают:
- терапевтическими — продаются в аптеке;
- косметическими — продаются в обычных магазинах.
Терапевтические шампуни применяются строго по инструкции, как правило, не менее 1-2 раз в неделю. Косметические шампуни используются ежедневно или через день до тех пор, пока количество перхоти не уменьшится, после этого — 2-3 раза в неделю.
Чтобы действующее средство шампуня успело подействовать и помогло избавиться от перхоти, средство необходимо тщательно втирать в кожу головы, оставляя его минимум на пять минут. Если спустя 2-3 недели использования шампуня перхоть не исчезает, то следует обратиться к дерматологу-трихологу.
Во время лечения важно придерживаться сбалансированной диеты: стараться меньше есть сладкую, жирную пищу; чаще употреблять кисломолочные продукты, а также еду с большим содержанием клетчатки и витаминов. Это позволит нормализовать работу сальных желёз.
Чем снять зуд от перхоти
Избавиться от зуда поможет правильно подобранный шампунь по типу кожи головы. Своевременный и адекватный гигиенический уход за волосами с использованием шампуней, содержащих пиритион цинка, позволяет контролировать появление перхоти и уменьшить зуд.
Лекарства и аптечные средства от перхоти
Препаратов в форме таблеток для уменьшения перхоти не существует. Лечение проводится с помощью специальных шампуней, описанных выше.
Как быстро избавиться от перхоти
Лечение предполагает длительное использование косметических и лечебных средств, поэтому быстро избавиться от перхоти не получится.
Как избавиться от перхоти народными средствами
Методы нетрадиционной медицины не имеют доказанной эффективности, их действие непредсказуемо, поэтому они не могут быть рекомендованы для лечения.
Прогноз. Профилактика
Прогноз благоприятный. При правильно назначенном, адекватном лечении выздоровление наступает в большинстве случаев. Длительность терапии обычно составляет от трёх до шести недель. В дальнейшем можно пользоваться обычными косм етическими шампунями против перхоти. Рецидивы могут возникать при развитии или обострении болезней желудочно-кишечного тракта или других хронических заболеваний кожи [15] .
Полезные советы по уходу за волосами
Людям с жирным типом волос желательно регулярно мыть голову, а лучше — каждый день. Это позволит снизить вероятность возникновения перхоти. Также необходимо как можно реже использовать лаки, спреи, гели и другие средства для волос, так как они усиливают выделение кожного сала.
В рамках профилактики по возможности нужно избегать стрессовых состояний. Они негативно влияют не только на состояние волос и кожного покрова, но и весь организм. Также стоит обратить внимание на свой рацион: употреблять больше продуктов, содержащих цинк, полинасыщенные жиры и витамин B.
С большой осторожностью пациенты с себореей должны относиться к нанесению макияжа и использованию косметических средств. Они повышают чувствительность кожи, тем самым приводя к нарушению образования чешуек рогового слоя кожи [18] [19] [20] .
Что такое эксфолиативный кератолиз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Похлебкиной Алевтины Алексеевны, педиатра со стажем в 6 лет.
Над статьей доктора Похлебкиной Алевтины Алексеевны работали литературный редактор Вера Васина , научный редактор Владимир Горский и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Эксфолиативный кератолиз — это очаговое симметричное шелушение кожи на ладонях, поверхности пальцев и, реже, на подошвах. Заболевание характеризуется сухостью кожи и поверхностными пузырями, заполненных воздухом.
Также эксфолиативный кератолиз называют рецидивирующей фокальной ладонной десквамацией, сухим пластинчатым дисгидрозом и рецидивирующей ладонной десквамацией.

Заболевание широко распространено и часто носит хронический, но доброкачественный характер. Эксфолиативный кератолиз чаще встречается у детей и подростков, реже у взрослых. Нередко его ошибочно принимают за псориаз, экзему или хронический контактный дерматит. У людей с повышенной потливостью рук состояние ухудшается в тёплую погоду и может быть связано с гипергидрозом — усиленным потоотделением [1] .
Ранее эксфолиативный кератолиз называли дисгидротической экземой , и считалось, что заболевание вызвано нарушением работы потовых желёз. Эта связь уже опровергнута, но термин "дисгидротическая экзема" всё ещё используется [2] .
Дисгидротическая экзема, также называемая помфоликсом, может предшествовать эксфолиативному кератолизу. При этом состоянии на пальцах рук, ног, ладонях и подошвах образуются волдыри, наполненные жидкостью, и возникает сильный зуд [2] . Причина дисгидротической экземы неизвестна, но, вероятно, на развитие заболевания влияет множество факторов. В большинстве случаев причину и предрасполагающий фактор выделить невозможно [17] .
Причины эксфолиативного кератолиза
Предполагалось, что экфолиативный кератолиз может быть вызван грибковым поражением, но в дальнейших исследованиях эта гипотеза не подтвердилась.
Возможные провоцирующие факторы эксфолиативного кератолиза:
- трение и контакт с водой[3][6];
- мыло, моющие средства и растворители: химические вещества, содержащиеся в них, могут привести к появлению трещин и пузырей на руках;
- аллергия: продукты питания, загрязнение воздуха и другие вещества могут спровоцировать появление аллергии на коже;
- стресс: может не только вызвать, но и усугубить течение болезни;
- жаркий климат: при тёплой погоде потоотделение усиливается, что может привести к шелушению кожи;
- воздействие солёной воды;
- сухость кожи.
Эксфолиативный кератолиз не связан с дефицитом какого-либо витамина . Встречаются семейные случаи заболевания, однако генетическая роль в развитии эксфолиативного кератолиза изучена недостаточно [14] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы эксфолиативного кератолиза
Эксфолиативный кератолиз часто протекает без выраженных симптомов и проявляется незначительным поражением кожи ладонно-подошвенной области [5] . Отшелушиванию кожи предшествует появление наполненных воздухом пузырей, которые никогда не бывают заполнены жидкостью [3] . В некоторых случаях заболевание начинается только с очагового шелушения кожи, без образования пузырей.
После вскрытия пузырей остаются широкие сетчатые, круглые или овальные очаги. Они шелушатся, распространяются по периферии и образуют большие округлые участки, напоминающие кружева.

Участки слущенного эпителия теряют защитную функцию, становятся красными, сухими и покрываются трещинками. Шелушению может предшествовать небольшой зуд или жжение, в некоторых случаях область слущенного эпителия становится болезненной [3] .
Высыпания всегда симметричные. Иногда на кончиках пальцев образуются глубокие трещины, кожа становится жёсткой и немеет — в таком случае для полного заживления потребуется 1—3 недели. Эксфолиативный кератолиз может повториться через несколько недель после того, как на месте отшелушивания образовалась новая кожа.
Патогенез эксфолиативного кератолиза
Эпидермис — верхний наружный слой кожи, состоящий из кератиноцитов. Эти клетки содержат белок кератин, необходимый для прочности и эластичности кожи. Когда кератин разрушается, прочность кожи снижается, из-за чего она начинает шелушиться.
Также в эпидермисе содержатся корнеодесмосомы — белковые структуры, которые соединяют кератиноциты в сеть. В верхнем роговом слое кожи количество таких структур обычно уменьшается. Это нормальный физиологический процесс. Он называется десквамацией. Благодаря нему клетки кожи отшелушиваются, при этом поддерживается постоянная толщина рогового слоя [8] .

Исследование 24 пациентов с эксфолиативным кератолизом показало, что заболевание может возникать из-за дисбаланса активности ферментов, участвующих в процессе десквамации, особенно на коже ладоней [3] .
Точный механизм развития эксфолиативного кератолиза неизвестен. Прояснить возможные генетические или приобретённые причины заболевания помогут дальнейшие исследования десквамационных ферментов и ингибиторов — веществ, подавляющих или задерживающих течение ферментативных процессов. К таким веществам относятся ингибитор секреторной лейкоцитарной протеазы (SLPI), альфа-2 макроглобулин-1 (A2ML1), сульфат холестерина и ион цинка.
Классификация и стадии развития эксфолиативного кератолиза
По МКБ-10 (Международной классификации болезней) дерматологи часто кодируют эксфолиативный кератолиз как L26, относя заболевание к "другим эксфолиативным состояниям".
Классификации и стадийности эксфолиативный кератолиз не имеет. Заболевание иногда может приобретать хроническое течение с периодами ремиссии и обострения.
Осложнения эксфолиативного кератолиза
Эксфолиативный кератолиз не вызывает системных проявлений или осложнений. При заболевании может повреждаться кожа, в результате чего присоединяется бактериальная инфекция. Её признак — красные пятна, которые превращаются в гнойнички и пузырьки. Пузырьки безболезненные и легко вскрываются, образуются желтоватые чешуйки, так называемые "медовые корочки". При этом может возникать зуд.

Диагностика эксфолиативного кератолиза
Диагноз "эксфолиативный кератолиз" ставится на основании данных клинического обследования и сбора анамнеза [15] . Некоторые пациенты отмечают, что состояние усугубляется после воздействия химических или физических раздражителей, таких как вода, мыло и моющие средства. Другие ассоциируют шелушение кожи с повышенным потоотделением.
Эксфолиативный кератолиз, вероятно, распространён, но часто протекает бессимптомно, поэтому врачи его наблюдают редко.
При осмотре отмечаются симметричные округлые участки шелушения на ладонях и, реже, на стопах. При этом воспаление на коже отсутствует.
Обычно дополнительное диагностическое тестирование не требуется. Однако в более сложных случаях, при подозрении на грибковое поражение, может потребоваться исследование с гидроксидом калия (KOH).
Биопсия кожи при кератолизе показывает расщепление и частично разрушенные корнеодесмосомы в роговом слое.
Патч-тесты , оценивающие потенциальную контактную аллергию , при эксфолиативном кератолизе отрицательны.
Дифференциальную диагностику проводят со следующими заболеваниями:
- различные формы дерматита рук, включая контактный дерматит, — для него характерен зуд, воздействие провоцирующих факторов в анамнезе, положительный ответ на гормональные мази;
- дисгидроз — сопровождается зудом, появлением трещин и везикул, наполненных жидкостью; — бляшки с чёткими границами бордово-красного цвета, выступающие над поверхностью кожи;
- дерматофития рук — изменение ногтей на руках и ногах, положительный ответ на противогрибковые препараты, не всегда симметричное поражение;
- простой буллёзный эпидермолиз — пузыри на разных участках кожи младенцев, возникающие после трения;
- ограниченный ладонный гипокератоз — редкое состояние, характеризуется центральной розовой областью с тонкой кожей на ладонях или подошвах стопы, по краям резкий переход к нормальной коже;
- пальмоплантарная кератодерма — возникает на коже стоп и кистей, характеризуется выраженным утолщением кожи [11] ;
- синдром акрального шелушения кожи — генетическое заболевание с пожизненным отслаиванием кожи.
Лечение эксфолиативного кератолиза
Причин возникновения эксфолиативного кератолиза может быть несколько, и не всегда они очевидны. Поэтому лечение болезни направлено на устранение симптомов и усугубляющих факторов. Это достигается защитой рук от физических или химических раздражителей ношением перчаток, когда это возможно.
Активное увлажнение кожи — важный, безопасный и эффективный метод лечения [10] . Наиболее подходящим способом для большинства пациентов являются кератолитические кремы, содержащие мочевину, молочную кислоту, лактат аммония или салициловую кислоту. Кремы с мочевиной увлажняют кожу и предотвращают её сухость. Кремы могут содержать мочевину 20 % или 40 %, 12 % лактата аммония, 6 % салициловой кислоты и 12 % молочной кислоты. Любой из них применяют до двух раз в день.

Приём наружных гормональных препаратов (стероидов) не требуется, так как воспаление отсутствует.
В некоторых исследованиях упоминается использование фотохимиотерапии с псораленом и ультрафиолетовым светом (PUVA), но только при тяжёлых случаях, так как риски этой терапии превышают пользу [9] .
PUVA-терапия заключается в приёме пациентом фотоактивного материала псоралена с последующим воздействием на кожу UVA лучей. Данных, подтверждающих пользу фототерапии при эксфолиативном кератолизе, на сегодняшний день недостаточно.
Возможные побочные эффекты PUVA-терапии: покраснение кожи вплоть образования пузырей, зуд; к редкими побочными эффектам относятся головная боль, головокружение, учащённое сердцебиение и слабость [4] .
Также в литературе встречаются данные о лечении эксфолиативного кератолиза ацитретином [7] [14] . Но для рутинного применения ацитретина в качестве лечения кератолиза информации пока недостаточно. Ацитретин — это производное витамина А, которым лечат псориаз.
Прогноз. Профилактика
Прогноз благоприятный. Обычно симптомы эксфолиативного кератолиза проходят самостоятельно или после прекращения контакта с провоцирующим фактором. Спустя несколько недель или месяцев формируется здоровая кожа. Однако через несколько недель может возникнуть рецидив.
Иногда кератолиз приобретает хронический характер и длится много лет подряд. В таком случае заболевание трудно поддаётся лечению. С возрастом эксфолиативный кератолиз возникает реже [2] .
Меры профилактики:
- избегать веществ, которые способствуют шелушению, например растворителей, антибактериального мыла и некоторых тканей;
- соблюдать гигиену рук и ног с частой стрижкой ногтей — это поможет избежать вторичного инфицирования;
- использовать перчатки при контакте с химическими веществами;
- наносить увлажняющие кремы для рук, особенно полезны кремы, содержащие мочевину, молочную кислоту или силикон.

Роль продуктов питания в развитии эксфолиативного кератолиза не доказана, поэтому соблюдать диету не нужно.
На сервисе СпросиВрача доступна консультация психолога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Здравствуйте. Да, ваша проблема серьёзная и необходима помощь психотерапевта. Как давно такое состояние? Все действия делаете, когда нервничаете или всегда?


Здраствуйте! Рассмотрите варианты частных консультаций у психолога ,чтобы найти источник проблемы и проработать


Здравствуйте. Однозначно, нужны сеансы психотерапии. Лучше очно, но можно рассмотреть вариант по скайпу. Тут могут откликнуться по этому поводу.

Добрый день. Дерматофагия, онихофагия и дерматилломания являются компульсивными действиями, которые в свою очередь являются составляющей частью таких заболеваний/состояний как расстройства личности, неврозоподобная форма эндогенных психических заболеваний, психически е расстройства при органическом повреждении головного мозга. Необходима очная консультация психотерапевта/психиатра для дообследования и назначения терапии.
Читайте также:

