Чем спринцеваться от генитального герпеса
Обновлено: 24.04.2024
В 1946 году были впервые описаны симптомы герпеса влагалища у трех пациенток.
Они заразились этим заболеванием от своих половых партнеров.
Отмечались поверхностные эрозии в зоне малых половых губ.
Была поражена и слизистая влагалища.
Эрозии были покрыты желто-серой пленкой.
Они заживали без рубцевания.
В одном из трех описанных случаев произошел рецидив.
Его симптомы были значительно слабее.
Позднее, в 1968 году, было доказано, что генитальный герпес во влагалище может распространиться на шейку матки.
Были описаны случаи тяжелого некротического цервицита.
Диагноз ставился на основании клинической и цитологической картины.
Позднее появились серологические исследования.
Сегодня они находят ограниченное применение, так как эта группа анализов не всегда дает достоверные результаты.
Сегодня при выявлении подозрительных симптомов врач сразу же назначает ПЦР на герпетическую инфекцию.
Поэтому с установлением диагноза больше нет проблем.
Как происходит заражение герпесом во влагалище
Герпес во влагалище появляется в результате заражения герпетической инфекцией.
Она передается при половом акте.
70% случаев патологии обусловлены 2 типом герпеса, 30% случаев – первым (тем, который обычно вызывает появление пузырьков на губах).
У женщины риск заразиться выше, чем у мужчины.
Если супруг является носителем вируса, то риск заражения женщины в течение 1 года составляет 25%.
В то время как мужчины инфицируются от своей супруги лишь с вероятностью 5% за этот же период.
К вирусам герпеса наблюдается перекрестный иммунитет.
Если женщина уже страдает лабиальным герпесом, то риск заражения генитальным снижается на 15%.
Инкубационный период инфекции длится в среднем 6 дней.
Патология имеет высокую распространённость.
Заражены около 25% всех людей.
Они являются носителями генитального герпеса, хотя не всегда страдают от его симптомов.
Среди женщин нетрадиционной сексуальной ориентации частота носительства выше – 45%.
Среди тех, кто практикует проституцию, герпетическая инфекция влагалища и вульвы обнаруживается в 75% случаев.
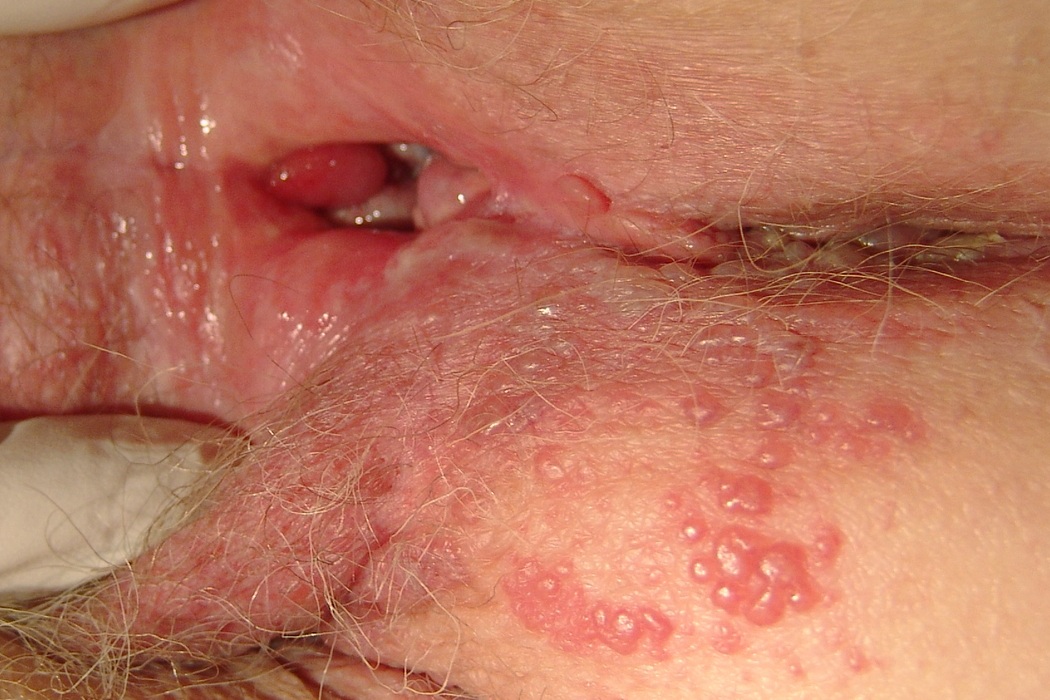
Как выглядит герпес во влагалище
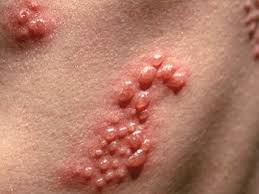
В зоне вульвы и влагалища появляются отдельные или расположенные группами везикулы.
Они расположены на покрасневших участках кожи и слизистой.
В дальнейшем эти воспалительные элементы исчезнут.
Но в случае рецидива могут появляться на том же месте.
Наблюдается увеличение размеров ближайших лимфатических узлов.
Везикулы имеют тенденцию превращаться в эрозии.
Они могут быть покрыты налетом.
Содержимое везикул (пузырьков) очень заразно.
При попадании на рядом расположенные ткани они тоже воспаляются.
Поэтому при герпесе внутри влагалища часто наблюдаются воспалительные элементы, расположенные симметрично на противоположных стенках.
Инфекция передается и другому человеку.
При попадании содержимого везикул на гениталии реципиента риск заражения очень высокий.
Герпес во влагалище сопровождается повышением температуры тела в 60% случаев.
Пузырьки появляются у 90% пациенток.
Экссудация характерна для 67% больных.
У 80% женщин герпес возле влагалища рецидивирует минимум 1 раз в течение жизни.
Лимфаденопатия при герпетической инфекции наблюдается сравнительно нечасто – в 20% случаев.
Симптомы зависят от типа герпеса, который вызвал патологию.
Это может быть 1 или 2 тип герпеса во влагалище.
При втором типе патология часто протекает тяжелее.
Чаще появляются эрозии и отмечается гиперемия у основания пузырьков.
С большей вероятностью возникает воспалительное поражение уретры.
Частые жалобы пациенток, помимо высыпаний:
- бессонница
- нервозность
- недомогание
- головная боль
Герпес во влагалище: течение острой фазы заболевания
Начинается патология с продромального периода.
Появляется жжение и покалывание в тех местах, где в дальнейшем сформируется сыпь.
Пораженное место краснеет, припухает.
Через сутки появляется группа небольших пузырьков.
Они имеют диаметр 2-3 мм.
Изначально содержимое в них прозрачное.

Со временем оно мутнеет.
Может становиться гнойным.
Ещё через несколько дней везикулы спадаются.
Они засыхают, образуя тонкие корочки.
После них остается гиперпигментация или покраснение.
Оно быстро проходит.
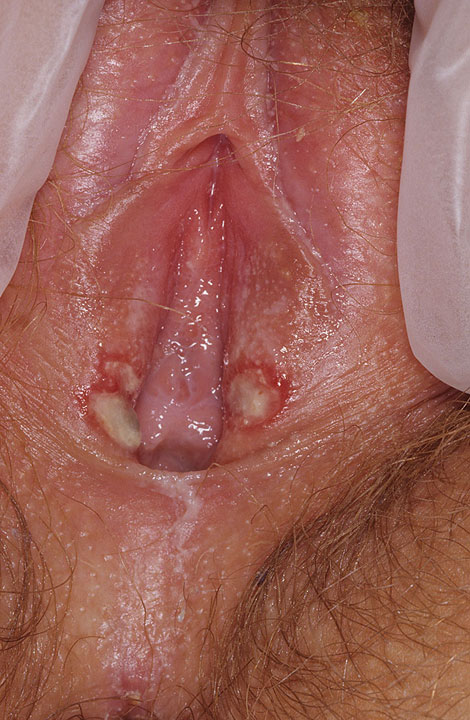
Часто у женщин появляется одновременно герпес на входе во влагалище, в зоне вульвы и клитора, на слизистой вагины и шейки матки.
При расположении пузырьков на влажных участках слизистой они часто лопаются.
Они имеют размеры 0,5-5 см в диаметре.
Глубокими никогда не бывают.
Поэтому рубцов не оставляют.
Такие эрозии не кровоточат.
Они не проникают в ткани более чем на 1 мм.
Исключение составляют случаи, когда присоединяется бактериальная инфекция.
Часто эрозии бывают болезненными.
На осмотре врач может выявлять отечность малых половых губ или слизистой влагалища.
Рецидивы герпеса во влагалище
Перечисленные симптомы развиваются обычно при первичном инфицировании.
Но в дальнейшем возможны рецидивы.
Однажды проникнув в организм, герпес остается здесь навсегда.
Спровоцировать очередное обострение могут:
- снижение иммунитета
- беременность
- переохлаждение
- интоксикация
- тяжелая болезнь
Часто герпес обостряется после заражения пациентки другой половой инфекцией, например, гонореей.
Симптомы в целом такие же.
Но выражены они слабее.
Обычно везикул меньше, они быстрее исчезают.
Не увеличиваются лимфатические узлы.
Нет высокой температуры тела, хотя возможен субфебрилитет.
Герпес влагалища: клиническое течение патологии и прогноз
Герпес влагалища нельзя вылечить полностью.
Но она часто протекает без симптомов.
В первый год после инфицирования обострение возникает у 65% заразившихся.
В дальнейшем у 25% женщин рецидивы будут возникать с частотой 1 раз в год или реже.
Больше 1 раза в год, но не чаще 1 раза в месяц герпес влагалища обостряется у 13% больных.
У 2% пациенток рецидивы происходят чаще 1 раза в месяц.
По тяжести симптомов, возникающих при первичном инфицировании, можно спрогнозировать дальнейшее течение заболевания.
Если признаки были слабо выраженными, без температуры, с минимальным количеством пузырьков, рецидивы будут редкими.
Возможно, герпес влагалища вообще не будет обостряться.
Если патология изначально протекала тяжело, со значительным повышением температуры тела, большим количеством везикул, формированием крупных эрозий, это негативный прогностический признак.
С высокой вероятностью обострения будут частыми и тяжелыми.
Осложнения герпеса во влагалище
У женщин герпес во влагалище может распространяться и на другие органы.
Иногда герпес вызывает воспаление цервикса, матки и придатков.
Риск зависит от:
- вирулентности штамма вируса
- состояния иммунитета
- длительности протекания герпеса влагалища
- выраженности воспаления
При воспалении придатков отмечаются ноющие боли в нижней части живота.
Поражение может быть как одно, так и двухсторонним.
Количество пораженных герпесом органов влияет на выбор схемы терапии.
Различают три степени тяжести герпеса у женщин:
- – поражена только кожа вблизи влагалища.
- – воспаление достигло влагалища.
Может также быть поражен мочеиспускательный канал и шейка матки.
- – патология распространилась на мочевой пузырь, матку, придатки.
Установлено, что герпес повышает риск развития цервикального рака.
Это показывает статистика.
У женщин, зараженных герпетической инфекцией, злокачественные новообразования выявляются чаще.
Герпес во влагалище при беременности
Очень опасен герпес для беременных.
Патология увеличивает риск самопроизвольного аборта.
Возможно инфицирование плода внутриутробно и преждевременные роды.
Иногда происходит задержка развития плода.
Тяжелыми могут быть проявления герпетической инфекции у новорожденных.
У них на 2-3 недели жизни поражаются кожа, глаза, ротовая полость.
В наиболее неблагоприятных случаях возникают энцефалиты или воспаляются внутренние органы.
Для предотвращения заражения плода требуется профилактическая терапия.
Её назначают в последние 4 недели перед родами.

Показания:
- высокая частота рецидивов до беременности – от 6 в год
- инфицирование во время беременности
- хотя бы одно обострение в период беременности
Если первичное заражение или рецидив произошли после 34 недели, это показание к кесареву сечению.
Потому что риск инфицирования без медикаментозной профилактики достигает 50%.
Но он не предотвращает заражение на 100%.
Поэтому новорожденные получают терапию ацикловиром, вне зависимости от имеющихся у них проявлений герпетической инфекции.
Им назначают этот препарат в дозе 30-60 мг в сутки.
Курс длится от 10 дней до 3 недель.
Лечение герпеса во влагалище
Для подавления вируса герпеса существуют специфические противовирусные препараты.
Назначаются лекарственные средства из группы ациклических нуклеозидов.
Вирусы восприимчивы к нему в большинстве случаев.
Устойчивость наблюдается лишь у 3% штаммов вируса простого герпеса.
Чем раньше начато лечение, тем лучше результаты.
Симптомы проходят быстрее.
Тяжесть обострения ниже.
Но при этом ацикловир не влияет на течение болезни в долгосрочной перспективе.
Отдаленных результатов терапии нет.
Если сегодня вы пролечились ацикловиром, это не значит, что через несколько месяцев обострение будет менее выраженным.
Оно действительно может протекать легче, но только в том случае, если вы снова будет принимать ацикловир.
Другие препараты этой группы:

Они имеют такую же эффективность.
И даже обладают преимуществами: биодоступность и продолжительность действия у них выше.
Супрессивная терапия при герпесе влагалища
Супрессивная терапия показана пациентам, которые страдают от частых и тяжелых обострений.
В этом случае целесообразно принимать препараты постоянно.
Назначают обычно валацикловир.
Его принимают по 0,5 г, 1 раз в сутки.
Супрессивная терапия продолжается обычно от 2 до 5 лет.
Её могут продолжить и на более длительный срок.
Например, при герпесе влагалища на фоне ВИЧ-инфекции.
Если же супрессивную терапию отменяют, наблюдаются отсроченные положительные результаты такого лечения.
При длительном использовании препарата вирусная нагрузка уменьшается, обострения становится более редкими и менее тяжелыми.
Супрессивная терапия также позволяет сделать человека незаразным.
Это важно в ситуациях, когда постоянный половой партнер ещё не инфицирован.
При постоянной супрессивной терапии во время полового акта можно не пользоваться презервативом вне периода обострений.
Но по-прежнему нельзя вести интимную жизнь в то время, когда во влагалище имеются высыпания.
Супрессивная терапия может быть ситуационной.
Её назначают не постоянно, а только в те периоды, когда наблюдается высокий риск обострения заболевания.
Например, на фоне тяжелой болезни, при заражении сопутствующими ЗППП или после перенесенной хирургической операции.
После окончания критического периода терапию отменяют.
Возможно также профилактическое эпизодическое лечение при нерегулярной половой жизни.
Если у женщины нет постоянных половых контактов, то для снижения риска заражения партнера валацикловир можно начать принимать за 3 дня до полового акта.

В этом случае отмечается снижение вирусовыделения не менее чем в 100 раз.
Поэтому риск инфицирования значительно снижается.
После полового контакта можно прекращать терапию, вплоть до следующего раза.
Для поддерживающего лечения также используются иммуномодуляторы.
Контроль излеченности герпеса во влагалище
После специфического лечения проводится оценка клинических симптомов.
Лабораторный контроль не требуется.
Потому что герпетическую инфекцию излечить нельзя.
В случае назначения супрессивной терапии результаты её тоже оценивают клинически.
После отмены поддерживающего лечения о его эффективности судят по двум рецидивам.
Оценивают, через какие промежутки времени они произошли, насколько выраженными были симптомы.
По итогам контроля может быть принято решение о возобновлении супрессивной терапии.
Зачем нужна вакцина при герпесе во влагалище
Вакцинацию назначают не с профилактической, а с лечебной целью.
Она показана пациентам с высокой частотой рецидивов герпетической инфекции.
Применяется вакцинация только в период ремиссии.
Используется препарат Витагерпавак.
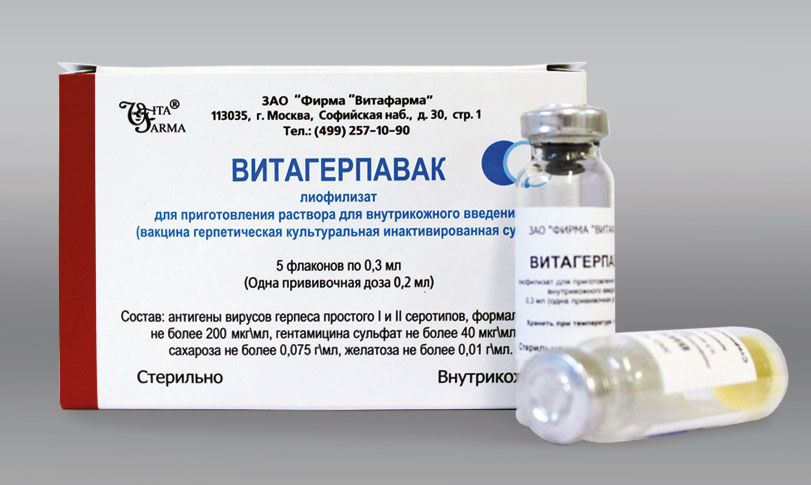
Первая доза назначается через 10 дней после затухания симптомов.
Его вводят внутрикожно в предплечье.
Всего необходимо сделать 5 уколов.
Инъекции выполняются через каждые 7 дней.
Исключение составляют женщины с очень частыми рецидивами герпеса влагалища.
Если болезнь обостряется чаще, чем 1 раз в месяц, введение препарата выполняют с интервалами в 10 дней.
После завершения курса вакцинации следует перерыв на 6 месяцев.
После этого курс повторяют.
Вакцина от герпеса безопасна, так как содержит инактивированный (неживой) вирус.
При этом сохраняются его антигены, что провоцирует иммунную реакцию организма.
Побочных эффектов обычно нет.
Если они есть, то быстро проходят и не доставляют значительного дискомфорта.
Может наблюдаться болезненность и покраснение в месте укола.
Возможно повышение температуры тела в первые сутки.
Противопоказания к введению вакцины:
- острый герпес
- любые другие острые инфекции
- тяжелые соматические заболевания
- рак
- беременность
В день вакцинации и в течение 2-3 дней после неё нельзя употреблять алкоголь.
Ведение половых партнеров при герпесе во влагалище
Половые партнеры не подлежат обязательному лечению.
Но их необходимо обследовать.
Если инфекция выявлена, терапию назначают только в случае клинических проявлений заболевания.
Если инфекция не выявлена:
- партнера информируют о том, что он может заразиться
- рекомендуют безопасный секс с презервативом
Назначенная женщине супрессивная терапия помогает избежать заражения партнера.
Герпес во влагалище: куда обратиться
Для диагностики и лечения герпеса влагалища вы можете обратиться в нашу клинику.

Здесь ведут прием опытные дерматовенерологи и гинекологи.
Они осмотрят вас, проведут дифференциальную диагностику герпеса с другими патологиями.
Затем назначат анализы для подтверждения диагноза.
Обязательно проводятся исследования на сопутствующие инфекции, потому что при герпесе они выявляются очень часто.
Затем подбирается лечение.
Оно направлено на быстрое устранение симптомов заболевания.
В дальнейшем мы подбираем терапию, чтобы предотвратить рецидивы герпеса и уменьшить риск заражения полового партнера.
При появлении герпеса во влагалище обращайтесь к автору этой статьи – венерологу в Москве с многолетним опытом работы.
Сопровождается возникновением сыпи в виде пузырьков с прозрачным содержимым, сгруппированных между собой.
Высыпания также могут проявляться эрозированными участками либо язвочками.
Сыпь локализуется на слизистых половых органах и близлежащих участков кожи.
Клиника дополняется отеком мягких тканей, ощущением жжения, покраснением и увеличением регионарных лимфатических узлов.

Особенности лечения и профилактики генитального герпеса
В современной вирусологии не существует препаратов, позволяющих полностью излечить герпес.
Применяемое лечение генитального герпеса направленно на подавление клинических симптомов заболевания, предотвращение размножения и жизнедеятельности вируса.
Важную роль в развитии патологии играет профилактика.
Применяется для предотвращения первичного инфицирования, также при обострении болезни, спустя некоторое время после проведенного лечения генитального герпеса.
Ацикловир (Aciclovir, Zovirax)
Обладает противовирусным действием, предотвращает размножение возбудителя в клеточных структурах.
Ацикловир назначается для профилактики (в частности, в периоды ремиссии) и лечения генитального герпеса.
Стандартная схема приема лекарства:
- При первичном возникновении симптомов, а также при наличии герпетической инфекции в ротовой полости препарат применяется в дозе – 200 мг три раза в день. Длительность лечения составляет до 5 дней.
- Для предотвращения рецидивов – 200 мг до 2-х раз в течение дня.
Рекомендуется принимать Ацикловир спустя 30-40 минут после приема пищи, что позволит снизить раздражение слизистой ЖКТ.
Для большего эффекта обычно назначается комплексная терапия, при совместно использовании производных интерферона.
Валацикловир (Валцикон, Valcikon)
Действие направлено на подавление признаков болезни и биологической активности возбудителя, предотвращение его размножения.

Препарат сводит к минимуму риски заражения здоровых людей.
- Для лечения – 500 мг утром. Курс терапии длится до 2-5 дней.
- В целях профилактики (вовремя ремиссии) – 500 мг 1 раз в день. Длительность приема до 2-3 дней.
- У пациентов с дисфункциями иммунной системы – 500 мг 2 раза в день.
Фамцикловир (Famvir)
Препарат, обладающий противовирусной активностью, пероральная форма Пенцикловира.
Высокоэффективен в отношении Herpes zoster и Herpes simplex.
Действует на вирусы, которые являются устойчивыми к ацикловиру.
Схема приема медикамента:
- Профилактика рецидивов заболевания - 125 мг 2 раза в сутки. Длительность приема составляет 5 дней.
- Лечение первичной формы – 250 мг до 3 раз за день. Курс терапии длится от 5 до 10 дней.
Спрей Панавир Интим
Местное лечение патологии направлено на снижение боли, жжения и дискомфорта, ускорение регенеративных процессов.
Панавир интим используется для предотвращения инфицирования при половом контакте.

Стимулирует повышенное производство белков, которые выделяются организмом в ответ на вирус (интерфероны).
Применяется спрей следующим образом:
- Наносится на области наружных половых органов до и после сексуального контакта.
- Достаточно 2-3 нажатий.
- Подходит для ежедневного применения.
Вакцинация как профилактика генитального герпеса
Вакцинация для лечения обострившегося процесса, и вакцинопрофилактика являются важнейшими мероприятиями.
Предотвращают инфицирование и снижают клинические признаки заболевания.
Высокую эффективность проявили вакцины нового поколения, содержащие специфические антигены вируса герпеса.
Витагерпавак
Согласно, инструкции вакцина назначается пациентам с целью предотвращения развития рецидивов патологии.
Вакцинация проводится в медицинских учреждениях.
Раствор вводится исключительно при отсутствии клинических признаков заболевания.

Спустя одну-две недели после их исчезновения.
Схема применения Витагерпавака:
- 1 флакон лиофилизата разводят в 0,3 мл воды для инъекций.
- Выполняется внутрикожная инъекция во внутреннюю часть предплечья (разовая доза 0,2 мл).
- Курс лечения – 5 инъекций, которые выполняются каждые 7 дней.
- При частых обострениях болезни (ежемесячно) – последние несколько инъекций выполняют с перерывом в 10 дней.
Аллокин-альфа
Препарат по фармакологическим свойствам схож с α-интерфероном.
Применяется для устранения заболевания, при развитии первых признаков.
Согласно инструкции, используемая схема терапии выглядит следующим образом:
- 1 флакон медикамента разводится в 0,9% изотоническом водном растворе хлорида натрия.
- Водится вакцина подкожным способом в дозировке 1 мг.
- Курс состоит из 6-ти инъекций, с интервалом в день.
- Для предотвращения рецидивов – 1 мг через день. На курс – 3 инъекции.
Как предотвратить первичное заражение?
Профилактика генитального герпеса заключается в соблюдении простых правил:
- использование средств барьерной контрацепции, в данном случае презервативов; методика защиты не дает 100% гарантии, что связано со способностью возбудителя проникать через слизистые и кожу, в особенности при наличии микроповреждений
- обработка антисептиками (Мирамистин и аналоги) частей тела, контактировавших с возможным источником вируса; эффективность данной методики не подтверждена
- повышение иммунных свойств организма (здоровое и полезное питание, полноценный сон, прием витаминных комплексов, закалывание, ежедневные прогулки на свежем воздухе)
- ежедневное проведение интимной гигиены
- своевременное обращение к гинекологу, урологу или венерологу для постановки диагноза и лечения заболеваний половых органов
- прием ацикловира у беременных перед плановым родоразрешением естественным путем
Механизм развития генитального герпеса: пути передачи
Вирусоносителями (наличие скрытой, бессимптомной формы) является большая часть населения планеты, до 90% людей.
Главным путем заражения является сексуальная связь.
При этом первые симптомы генитального герпеса возникают спустя некоторое время при снижении иммунных свойств организма.
Важную роль в предупреждении заражения играет профилактика – использование презерватива.

Процент передачи вируса при половом контакте без средств защиты достаточно высок, но применение презерватива, хоть и снижает риски заражения, однако не дает 100% гарантии.
Вирус с легкостью проникает через тканевые структуры в кровяное русло и лимфатическую систему.
Быстро разносится по организму, встраивается в клеточные структуры нервной системы, где и сохраняется на протяжении всей жизни.
В ответ на вирус иммунная система человека производит специфические белки, которые предотвращают их размножение.
Поэтому долгое время возбудитель не дает о себе знать.
Симптомы проявляется чаще в осенне-весенний период при гиповитаминозе или ОРВИ.
Периоды рецидивов могут продолжаться от нескольких дней до 2-3 недель, на протяжении которых высыпания возникают и исчезают.
К внеполовым способам заражения относятся:
- аэрогенный (через воздух при чихании, кашле)
- трансплацентарный (вовремя беременности от матери к плоду)
- самозаражение (при несоблюдении гигиенических норм)
- контактно-бытовой (через совместное использование полотенец)
Как правило, вирусоноситель не догадывается о присутствии болезни, что является основной причиной заражения здорового полового партнера.
Клиника генитального герпеса
Патологические процессы имеют две формы течения – первичное инфицирование и рецидивирующая патология (обострение).
Инкубационный период вирусного заболевания длится от нескольких суток до нескольких недель.
Рецидивирующий период протекает типично, атипично или бессимптомно.
Симптомы первичного типа вирусной патологии
После контактирования с очагом инфекции первыми клиническими признаками данной формы герпетического заболевания являются:
- отек мягких тканей
- гиперемия
- болезненность
- жжение
- в некоторых случаях отмечается повышение температурного режима тела
- общая слабость
- головные боли
- миалгия (болезненность в мускулатуре)
Спустя несколько дней после первых клинических признаков формируются мелкие пузырьки с жидким прозрачным содержимым.
При их разрыве возникают эрозивные и язвенные участки, приносящие значительный дискомфорт.

Процесс опорожнения мочевого пузыря сопровождается болезненными ощущениями.
Заживление поврежденных участков длится до двух недель.
У женщин вирус поражает вульву, область заднего прохода, промежность, кожные покровы внутренней части бедра и мочеиспускательный канал.
У мужчин пузырьковая сыпь появляется на головке полового члена, в частности в области уретры.
В отдельных случаях вирус герпеса становится причиной возникновения воспалительных процессов предстательной железы и уретры.
Клиника рецидивирующей формы заболевания
Рецидивирующий генитальный герпес имеет три степени тяжести.
Легкое течение (симптомы возникают до 2-3 раз в течение года).
Среднетяжелое (обострения встречаются 4-6 раз за 12 месяцев).
Тяжелое (регулярное обострение, не менее 1 раза в месяц).
Рецидивирующая форма патологии разделяется на три основных типа:
- 1. Аритмичное течение – периоды стихания симптомов длятся от нескольких недель до 5-6 месяцев. При длительных ремиссиях обострение патологии имеет более интенсивное и выраженное проявление и наоборот, при коротких промежутках бессимптомного периода обостряющиеся процессы переносятся легче и участки с высыпаниями заживают быстрее.
- 2. Монотонный – клинические признаки проявляются часто, периоды ремиссии практически не наступают. Чаще отмечаются у женщин в виде менструального герпеса, сложно поддаются медикаментозной терапии.
- 3. Заболевание стихающего типа – выраженность и частота обострений уменьшается, преобладают бессимптомные периоды.
Рецидивирующее течение (обострение) проявляется вследствие воздействия неблагоприятных факторов.
Среди них частые стрессы, повышенная нагрузка физического и психологического характера, переохлаждение, простудные заболевания, постоянная смена половых партнеров.

Клиника соответствует симптомам первичного герпеса.
Дополняется сильными болями в области высыпаний, вплоть до нарушения нормального мочеиспускания и ночного сна.
Это приводит к повышенной раздражительности больного и даже к суицидальным мыслям.
Признаки атипичного герпеса гениталий
В 50-70% всех случаев преобладают типичные формы патологии.
Имеют скрытый характер и выявляются с помощью лабораторной диагностики.
Симптомы проявляются в виде незначительного отека, появления эритематозных очагов и мелких пузырчатых высыпаний.
Сопровождается ощущением зуда и жжения, появлением большого количества белей из половых путей.
Затянутое течение приводит к увеличению регионарных лимфатических узлов, при пальпации которых возникают боли.
При прогрессировании патологии и ее распространении по восходящим путям возможно развитие серьезных дисфункций иммунной системы.
У женщин – бесплодие, онкология шейки матки.
Также опасные осложнения возникают у ВИЧ-инфицированных и у пациентов, перенесших операцию по пересадке органов.
Признаки генитального герпеса при беременности
В период вынашивания плода особый риск для будущего малыша возникает при наличии первичного герпеса.
В данном случае нарушается нормальное развитие органов и систем.
Вирус, проникая в организм ребенка, поражает нервную ткань.
Может привести к гибели, преждевременным родам либо формированию внешних уродств.
При диагностировании герпетической инфекции в последние полтора месяца беременности проводится кесарево сечение.
Методика является единственной профилактикой генитального герпеса перед родами.
Особенности инфицирования герпесом новорожденных
Клинические признаки локализованного герпеса у младенцев проявляются следующим образом:
- гиперемия кожи;
- мелкие пузырьки с прозрачным содержимым, кровоизлияние на коже и слизистых;
- воспаление структур и оболочек головного, спинного мозга (приводит к параличам);
- воспаление роговой и соединительной оболочки зрительного аппарата;
- хориоретинит (воспаление сосудистой оболочки и сетчатки глазного яблока);
- катаракта (помутнение хрусталика);
- нарушение функционирования нервной системы.
Симптомы развиваются сразу после рождения малыша либо спустя несколько недель.
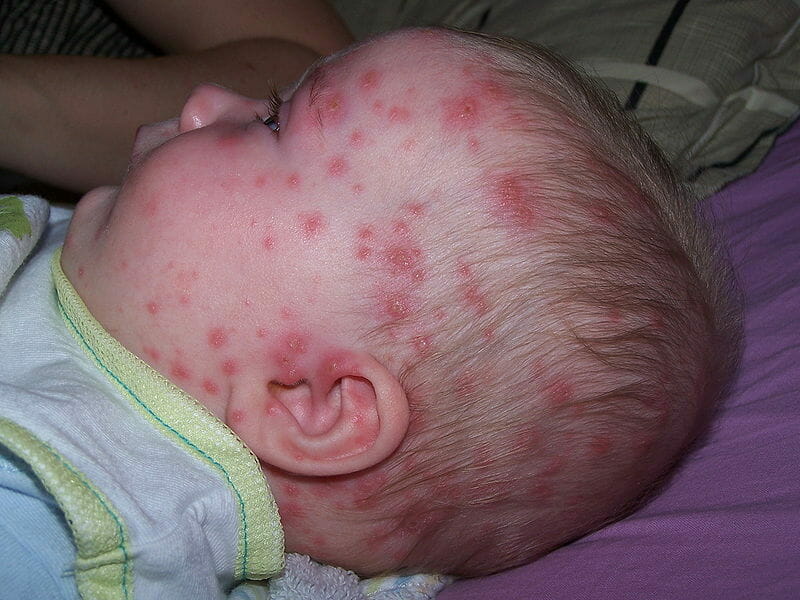
При генерализованном герпесе к вышеописанной клинике присоединяются желтушность кожных покровов.
Повышается температура тела, возникают нарушения дыхательной системы, кровотечения, шоковое состояние.
В тяжелых случаях наступает смерь в результате сердечно-сосудистой недостаточности либо больших объемов кровопотери.
Методы диагностики генитального герпеса
Для выявления возбудителя патологических процессов используются лабораторные способы исследования:
- взятие соскобов из поврежденного участка
- иммунофлуоресцентный анализ (выявление антигенных детерминант, характерных для герпетического вируса)
- иммуноферментный анализ (наличие вируса определяется в биологических жидкостях, в частности в содержимом пузырьков)
- соскобы на ПЦР (использование молекулярной биологии, позволяющей увеличить фрагменты ДНК, РНК вирусов)
После выздоровления (ремиссии) на фоне провоцирующих факторов (к примеру, ослабления защитных свойств организма) наблюдаются рецидивы заболевания.
Обострение патологических процессов приводит к тяжелым осложнениям.
Среди них бактериальное поражение органов мочеполовой системы, иммунные дисфункции, дисфункции ЦНС, онкология шейки матки и предстательной железы.
Наибольшую угрозу заболевание представляет для женщин в период вынашивания плода.
Так как повышаются риски самопроизвольного выкидыша, его аномального развития или гибели.
Развитие патологии с поражением половой системы провоцируют вирусы простого герпеса 2 типа.
В зависимости от этиологических факторов патология относится к ЗППП.
Ученными Колумбийского университета было обнаружено связь между герпетической инфекцией и болезнью Альцгеймера.
Во время проведенных исследований в 75% случаев было обнаружено в структурах головного мозга простые формы вируса герпеса.
Для профилактики герпеса на гениталиях обращайтесь к автору этой статьи – дерматовенерологу в Москве с многолетним опытом работы.
Что такое вагинальный кандидоз (молочница)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Сосниной Анастасии Сергеевны, гинеколога со стажем в 15 лет.
Над статьей доктора Сосниной Анастасии Сергеевны работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Вагинальный кандидоз (кандидозный вагинит) — поражение слизистой оболочки влагалища дрожжеподобными грибами рода Candida. В быту эту болезнь называют молочницей .
Краткое содержание статьи — в видео:
Candida — это условно-патогенные микроорганизмы, факультативные анаэробы (организмы, способные жить как в присутствии кислорода, так и без него). Они обладают тропизмом — направлением роста на клетки богатые гликогеном, в частности клетки слизистой оболочки влагалища. Самый распространённый вид возбудителя, который встречается в 70—90 % случаев, — Candida albicans.
В последние годы растёт заболеваемость кандидозом, вызванным другими представителями рода Candida. Наиболее часто выявляются:
- С. glabrata (15 %);
- C. dubliniensis (6 %);
- C. tropicalis (3—5 %);
- C. parapsilosis (3 %);
- C. krucei (1—3 %).
Распространение новых видов микроорганизмов связано в первую очередь с бесконтрольным самолечением пациенток, приводящем к возрастающей устойчивости грибов к препаратам [3] [4] .
Частота кандидозного вагинита среди инфекционных заболеваний влагалища и вульвы составляет 30—45 %. Патология занимает второе место среди всех инфекционных заболеваний влагалища и является крайне распространённым поводом для обращения женщин за медицинской помощью. По данным J. S. Bingham (1999):
- к 25 годам около 50 % женщин репродуктивного возраста сталкивались с хотя бы одним диагностированным врачом эпизодом вагинального кандидоза;
- к началу периода менопаузы — около 75 % [17] .
Кандидозный вагинит редко наблюдается в постменопаузе, за исключением тех пациенток, которые получают гормональную заместительную терапию.
Предрасполагающими факторами заболевания являются:
- Механические — ношение синтетического белья, первый половой контакт, травматическое повреждение тканей влагалища, длительное применение внутриматочной спирали.
- Физиологические — беременность, менструация.
- Эндокринные — гипотиреоз, сахарный диабет.
- Иммунодефицитные состояния.
- Ятрогенные (приём антибиотиков, кортикостероидов, иммуносупрессоров, лучевая терапия, химиотерапия, онкологические заболевания, оральные контрацептивы).
- Прочие (авитаминоз, аллергические заболевания, хронические патологии гениталий и желудочно-кишечного тракта).
Заболевание, как правило, не передаётся половым путём, но установлено, что оно связано с характером половых контактов: анально-вагинальным и орогенитальным. Также не исключается вероятность развития кандидозного баланопостита у половых партнёров пациенток с вагинальным кандидозом.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы вагинального кандидоза
Основные симптомы при вагинальном кандидозе:
- жжение и зуд в области влагалища и вульвы;
- творожистые выделения из влагалища;
- расстройства мочеиспускания;
- боль при половом акте.
Зуд может усиливаться после водных процедур, полового акта, ночью во время сна и в период менструации [1] .
В целом симптомы вагинального кандидоза нарастают перед менструацией. При беременности проявление болезни также усугубляется, это связано со снижением иммунитета у беременных женщин.
Объективные признаки вагинального кандидоза:
- отёк и гипермия слизистой оболочки влагалища и наружных половых органов;
- белые или зеленовато-белые наложения на стенках влагалища;
- покраснение слизистой влагалища.
При осложнённом кандидозе на коже наружных половых органов появляются везикулы — пузырьки, возвышающиеся над уровнем кожи или слизистой и заполненные прозрачным или мутным содержимым, которые могут вскрываться и образовывать эрозии. При вагинальном кандидозе также могут наблюдаться трещины слизистой вульвы, задней спайки и перианальной области [2] .
Патогенез вагинального кандидоза
Грибы рода Candida относятся к условно-патогенной микрофлоре, которая присутствует как в окружающей среде, так и на поверхности кожных покровов и слизистых оболочках здорового человека (в полости рта, кишечнике, влагалище). При снижении защитных сил организма возможно повышение адгезивных свойств (способности прилипать) грибов с прикреплением их к клеткам эпителия влагалища, колонизацией слизистой оболочки и развитием воспалительной реакции [7] .
Вагинальный кандидоз зачастую затрагивает только поверхностные слои эпителия влагалища без проникновения возбудителя в более глубокие слои слизистой оболочки. Однако в редких случаях эпителиальный барьер преодолевается и происходит инвазия в подлежащую ткань с последующей гематогенной диссеминацией (распространением возбудителя инфекции из первичного очага заболевания по всему органу или организму посредством кровотока) [8] [9] .
Основные этапы патогенеза:
- Адгезия (прилипание) грибов на слизистой и колонизация.
- Инвазия (проникновение) в эпителий.
- Преодоление эпителиального барьера.
- Проникновение в соединительную ткань.
- Преодоление защитных механизмов ткани.
- Попадание в сосуды.
- Гематогенная диссеминация.
При вагинальном кандидозе воспаление происходит в верхних слоях эпителия влагалища. Причина состоит в том, что поддерживается динамическое равновесие между грибом, который не может проникнуть в более глубокие слои, и организмом, который сдерживает его распространение. Соответственно инфекция может долго развиваться в одном месте, проявляясь творожистыми выделениями из влагалища. Обострение заболевания происходит при сдвиге равновесия между развитием грибов и защитными силами организма.
Классификация и стадии развития вагинального кандидоза
Согласно национальным клиническим рекомендациям [18] , выделяют две формы вагинального кандидоза:
- острую — до трёх обострений в год;
- хроническую (рецидивирующую) — не менее четырёх обострений в год.
По классификации, предложенной D.A. Eschenbach, вагинальный кандидоз подразделяют на два типа:
У женщин различают три формы заболевания:
- вагинит (воспаление влагалища); (воспаление влагалища и вульвы); (воспаление шейки матки).
У мужчин выделяют:
- баланит (воспаление головки полового члена);
- баланопостит (воспаление крайней плоти и головки полового члена); (воспаление мочеиспускательного канала).
Для острой формы вагинального кандидоза характерны выраженные симптомы: обильные выделения из влагалища, жжение и зуд во влагалище и наружных половых органах. На фоне таких симптомов нередко снижается трудоспособность пациентки и развиваются неврозы. Острая форма вагинального кандидоза встречается наиболее часто и формируется в результате увеличения количества грибов рода Candida во влагалище на фоне снижения иммунитета пациентки.
Рецидивирующий вагинальный кандидоз — встречается у 10—15 % женщин репродуктивного возраста и проявляется четырьмя и более обострениями за год [11] .
Неосложнённая форма заболевания предполагает впервые выявленный или возникающий менее четырёх раз в год вагинальный кандидоз с умеренными проявлениями вагинита у пациенток без сопутствующих факторов риска (сахарный диабет, приём глюкокортикоидов, цитостатиков и др.).
При осложнённом вагинальном кандидозе наблюдаются яркие объективные симптомы: покраснение, отёк, образование язв, трещин слизистых оболочек и кожи перианальной области. Также характерны рецидивы четыре и более раз в год. Заболевание часто возникает на фоне сахарного диабета, ВИЧ-инфекции, терапии глюкокортикоидами и цитостатиками. Возбудителем заболевания в данном случае являются как C. albicans, так и другие грибы рода Candida.
Осложнения вагинального кандидоза
К осложнениям вагинального кандидоза у женщин относятся:
- стеноз влагалища;
- воспалительные патологии органов малого таза — сальпингит, оофорит и другие;
- заболевания мочевыделительной системы — цистит, уретрит[2] .
Стеноз влагалища развивается при воспалении стенок влагалища. При этом просвет влагалища сужается, а стенки влагалища становятся плохо растяжимы. Пациентки испытывают боль при половом акте.
Сальпингит — инфекционно-воспалительное заболевание фаллопиевой (маточной) трубы. Возникает при переходе инфекции восходящим путем из влагалища, не исключен также и гематогенный путь передачи. Сальпингит чаще всего протекает в сочетании с оофоритом — воспалением яичника. Поражение может быть как односторонним, так и двусторонним. Пациентки испытывают боль в области придатков, внизу живота слева или справа, повышается температура тела, возникает общее недомогание, слабость, а иногда и тошнота со рвотой. При несвоевременном лечении данного осложнения высок риск бесплодия, наступления внематочной беременности, возникновения спаечного процесса, приводящего к оперативному вмешательству, инфицированию органов брюшины и малого таза. Сальпингит особенно опасен в случаях, когда с кандидозом сочетаются другие инфекции [1] .
Уретрит — воспаление слизистой мочеиспускательного канала. Проявляется болезненным мочеиспусканием, чувством жжения в области уретры, выделением с мочой крови или гноя, дискомфортом при соприкосновении с бельём, слипанием краёв уретры, покраснением области вокруг мочеиспускательного канала.
Цистит — воспаление мочевого пузыря. Патология возникает при попадании возбудителя восходящим путём через уретру в мочевой пузырь. Симптомы цистита схожи с симптомами уретрита, однако есть некоторые отличия: частые позывы к мочеиспусканию при небольшом количестве мочи, чувство неполного опорожнения мочевого пузыря, боль, резь в конце мочеиспускания, помутнение мочи, повышение температуры тела, боли внизу живота.
На фоне вагинального кандидоза возрастает частота осложнений при беременности, а также увеличивается риск инфицирования плода.
Кандидоз плода может вызвать его внутриутробную гибель или приводить к преждевременным родам. После родов у женщин возможно развитие кандидозного эндометрита — воспалительного процесса в тканях, выстилающих внутреннюю полость матки.
Диагностика вагинального кандидоза
Диагностика вагинального кандидоза основывается на характерных жалобах пациентки, данных анамнеза, клинических проявлениях, выявленных при гинекологическом осмотре. В зеркалах видна гиперемия, отёк слизистой, белые налёты на стенках влагалища.
Независимо от этих признаков, подтверждение диагноза должно основываться на лабораторных данных:
- Микроскопия мазков вагинального отделяемого — позволяет выявить споры и мицелий гриба.
- Культуральный метод — посев влагалищного содержимого на искусственные питательные среды. Метод определяет количество, видовую принадлежность, чувствительность к противогрибковым препаратам, а также характер и степень заселения другими микроорганизмами. Культуральный метод дополняет микроскопию.
- Серологическая диагностика (РСК). Определяет антитела против антигенов грибов рода Candida. Такая диагностика имеет значение при генерализации процесса.
- Молекулярно-биологические методы. Направлены на обнаружение специфических фрагментов ДНК Candida spp. Применяют метод полимеразной цепной реакции (ПЦР).
- Иммунофлюоресцентная диагностика (Candida Sure Test) проводится в случае рецидивирующего течения вагинального кандидоза [15] .
К дополнительным методам диагностики относятся: изучение микробиоценоза кишечника, обследование на инфекции, передаваемые половым путём, внутривенный тест на толерантность к глюкозе [16] .
Дифференциальную диагностику проводят со следующими заболеваниями:
- генитальным герпесом; ;
- аэробным вагинитом;
- кожными заболеваниями (экземой, красным плоским лишаём, склеродермией, болезнью Бехчета и др.).
Лечение вагинального кандидоза
Показаниями к назначению терапии вагинального кандидоза являются жалобы пациентки, клинические проявления и лабораторное подтверждение наличия грибов рода Candida. Лечение не требуется при обнаружении грибов без каких-либо клинических проявлений (кандидозоносительство). Это правило обусловлено тем, что грибы рода Candida могут содержаться в небольшом количестве во влагалище и являются частью нормальной микрофлоры, если их количество не превышает пороговое значение 10 4 .
Механизм действия противогрибковых препаратов — нарушение синтеза эргостерола (вещества в составе клеточных мембран грибов), что приводит к образованию дефектов в мембране микроорганизма. В зависимости от дозы антимикотики проявляют фунгистатическое (замедление роста) или фунгицидное (полное уничтожение) действие [15] .
Существуют различные группы препаратов для лечения вагинального кандидоза:
- антибиотики (пимафуцин, амфотерицин В, нистатин, леворин);
- имидазолы (клотримазол, сертаконазол, кетоконазол, гино-певарил, миконазол);
- триазолы (итраконазол, флуконазол);
- комбинированные препараты ("Тержинан", "Полижинакс", "Пимафукорт", "Клион Д", "Макмирор комплекс");
- препараты разных групп (флуцитозин, гризеофульвин, дафнеджин, нитрофунгин, йодат поливинилпирролидон).
Лечение подбирается гинекологом индивидуально для каждой пациентки, учитывая клиническую картину, форму заболевания и степень выраженности симптомов. Но важно отметить, что при лечении молочницы при беременности флуконазол противопоказан, так как он может негативно повлиять на развитие плода [19] [20] .
При лечении острых форм вагинального кандидоза назначают местное лечение. Препарат не всасывается в системный кровоток, а действует в области влагалища и слизистой. Примеры схем лечения:
-
150 мг в виде вагинальных свечей один раз в сутки в течение трёх дней; один аппликатор крема на ночь вагинально в течение трёх дней; одна свеча на ночь один раз в сутки в течение восьми дней; одна таблетка на ночь в течение 10 дней.
При хроническом кандидозе наряду с местным лечением применяют системные антимикотики:
-
150 мг один раз внутрь; 200 мг внутрь два раза с интервалом 12 часов в течение одного дня или 200 мг в сутки в течение трёх дней.
При рецидивирующей форме заболевания (более четырёх эпизодов в год) применяют схему:
-
150 мг внутрь три раза с интервалом 72 часа в 1,4 и 7 день лечения.
Для купирования рецидивов препарат применяют в дозировке 150 мг один раз в неделю в течение шести месяцев.
В последние годы всё больше исследуется способность C. albicans формировать биоплёнки — вещества на поверхности колонии микроорганизмов, которые служат барьером для проникновения лекарственных средств и обеспечивают выживание. Основным полисахаридом, определяющим развитие резистентности к антибиотикам, является глюкан. Его рассматривают как одну из причин формирования резистентности к антимикотическим препаратам. Этим объясняется отсутствие эффекта при лечении у некоторых больных. Таким пациенткам можно порекомендовать препарат фентиконазол 600 мг в сутки с интервалом в три дня. Лекарство отличается от других способностью преодолевать биоплёнки, тем самым повышая эффективность лечения при резистентности к другим препаратам.
Прогноз. Профилактика
При своевременном обращении пациентки к врачу, лабораторном обследовании и отсутствии самолечения прогноз благоприятный. Самолечение опасно из-за риска рецидива заболевания, его хронизации и возникновения резистентности к препарату, неверно выбранному пациенткой или при неадекватной дозе.
Чтобы повысить эффективность терапии пациентки должны следовать схеме лечения, индивидуально назначенной гинекологом. Во время лечения и диспансерного наблюдения необходимо соблюдать половой покой или применять барьерные методы контрацепции. Повторно обратиться к врачу для контроля анализов следует через 7-10 дней [12] .
Лечение генитального герпеса включает полное подавление проявлений рецидива заболевания. До настоящего времени еще не разработали лекарственного препарата, обеспечивающего полное угнетение возбудителя вирусной природы, но используемое направленное медикаментозное воздействие позволяет стабильно нивелировать признаки обострения патологического состояния.
Визуальное деформационное проявление изменений покрова кожи и слизистой поверхности в области органов половой сферы доставляет массу беспокойства, выражаясь в болевых ощущениях и образовании раневого процесса. В такой ситуации эффект лечения во многом зависит от времени обращения к венерологу за определением индивидуально подобранной схемы воздействия на возбудителя.
Лечение генитального герпеса, общая структура
В зависимости от интенсивности процесса развития внешних признаков заболевания, состояния иммунитета организма и времени начала выполнения лечебных мероприятий, оценивается длительность восстановительного диапазона, который содержит следующую структуру требуемых действий:
сокращение интервала обострения таких признаков, как жжение, боль, зуд и отек;
снижение проявления выраженности симптоматики заболевания;
уменьшение временного диапазона активации вируса, обозначающего стадию, опасную для заражения партнера;
сведение до минимума частоты рецидивов, с возможным снижением проявления интенсивности процесса;
усиление естественной защиты организма, путем стимуляции иммунных параметров.
В основе купирования патологического состояния лежит медикаментозное лечение, которое включает применение следующих направлений воздействия:
подавления количественного роста возбудителя за счет угнетения процесса на генетическом уровне вирусной структуры;
модулирования иммунной системы, стимулируя и поднимая естественный уровень сопротивления организма патологическому воздействию;
противозудного и противоболевого направления, снижающих интенсивность местного проявления признаков заболевания.
Принцип воздействия
Совместное применение местного и общего принципа лечения генитального герпеса, позволяет не только непосредственно подавлять патологическое воздействие возбудителя, что лежит в основе заболевания, но и наружно купировать деформацию и процесс воспаления кожи и слизистой, не давая возможности прогрессировать процессу.
Использование лечебных мероприятий на ранней стадии патологии, когда еще не нарушилась целостность кожной поверхности, оказывает больше эффективности, так как не позволяет активироваться вирусу, подавляя его рост в самом начале рецидива. В основе стабилизации латентного состояния возбудителя лежит стабильное состояние иммунитета, не провоцируя его ослабление, что обеспечивается соблюдением соответствующих профилактических действий.
Как выбрать специалиста для консультации?
Определение курса лечебных действий требует посещения венеролога с возможностью проведения соответствующего обследования, определяющего природу развития патологического состояния. Основа комплексного обслуживания заложена в предоставление услуг медицинскими центрами, работающими на платной основе.
А просмотр данных на сайте нашей Справочной по частным клиникам в Москве «Ваш доктор», позволяет в комфортной обстановке, не покидая пределов собственного дома, выбрать лечебное учреждение, удовлетворяющее всем необходимым для его посещения требованиям, включая возможность брони дня и часа посещения специалиста.
Полезная информация по теме:
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.

Что такое генитальный герпес,
как узнать, что это он
Генитальный герпес — это хроническая вирусная инфекция, которая может быть вызвана вирусами простого герпеса I и II типа. Раньше считалось, что это инфекционное заболевание вызывается только вторым типом вируса, а «простуда» на губах — это проделки вируса 1-го типа, но оральный секс изменил нашу жизнь. В последнее время доля случаев генитального герпеса, вызванного ВПГ I типа, растет, что особенно заметно среди МСМ и молодых женщин. Для генитального герпеса, вызванного II типом ВПГ, характерно более тяжелое течение и частые рецидивы.
Передача вируса происходит половым путем при всех видах секса, а также при контактах со слюной, спермой и другими содержащими вирус биологическими жидкостями.
У большинства людей без симптомов или с умеренными клиническими проявлениями диагноз генитального герпеса может быть и не установлен. Легкие симптомы могут остаться незамеченными или быть ошибочно приняты за другие кожные заболевания (прыщ или вросшие волосы). Это не круто, потому что, если человек не знает, что у него герпес, он не соблюдает достаточно профилактических мер, чтобы не передать вирус своему половому партнеру.
При симптоматическом течении генитального герпеса обычно появляются один или несколько волдырей/пузырьков в области половых органов. Волдыри лопаются и оставляют болезненные язвы, для заживления которых может потребоваться неделя или больше. Гриппоподобные симптомы, например, лихорадка, ломота в теле или увеличение лимфоузлов, могут сопровождать высыпания или предшествовать им.
Диагностика заболевания
Диагноз устанавливается клинически — при наличии характерных изменений на губах, крыльях носа или половых органах — но требует подтверждения методом ПЦР (выявление генетического материала вируса в жидкости из пузырьков или отделяемом язвочек). При отрицательном результате ПЦР может помочь серологическая диагностика — исследование, есть ли в крови специфические антитела к вирусам I и II типов.
Если никаких высыпаний и других симптомов (боли, жжение) никогда не было, то рутинное обследование не показано. Правда есть два исключения: планирование беременности (необходимо проверять обоих партнеров) или высокий риск генитального герпеса (более 10 половых партнеров за жизнь, ВИЧ-инфекция или выявление/лечение ранее других инфекций, передаваемых половым путем).
Но если есть хоть малейшее подозрение, что у вас может быть генитальный герпес, особенно при появлении каких-то умеренных высыпаний, даже не очень похожих на герпетические по описанию, необходимо обратиться к врачу для уточнения их причины.
Как лечить генитальный герпес
Чего только не делают мужчины и женщины, когда появляются высыпания в интимных зонах, чем только не мажут, какие свечи и куда только не вставляют. На самом деле нет ничего эффективнее настоящей противовирусной терапии, которая доказано работает. Это основа лечения герпеса. Главное понимать — что и у кого мы собираемся лечить.
Для противовирусного лечения используют широко известные препараты: ацикловир, валацикловир или фамцикловир. Далее в статье речь пойдет только о формах препаратов для приема внутрь. Существует также мазь ацикловира, она даже пользуется большой популярностью, но на деле биодоступность, способность активного компонента проникать в место борьбы с вирусом, местной терапии (мази) низкая. Эффективной такая терапия не будет и может привести к формированию устойчивости вируса к ацикловиру.
В некоторых случаях лечение проводят внутривенно, но часто это тяжелые случаи, которые требуют госпитализации, поэтому обсуждаем только таблетки.
Разные клинические ситуации требуют от нас совершенно разного подхода к тому, как лечить герпес на половых органах (половых губах, члене). Большое значение имеет — первичный ли это эпизод или повторный, а если повторный, то — как часто происходят рецидивы?
Первичный эпизод может быть достаточно интенсивным и длительным, с большим объемом поражения и тяжелыми язвенными дефектами, поэтому лечение необходимо для сокращения длительности процесса и ускорения заживления.
Почти все люди, у которых был зафиксирован симптоматический первичный эпизод генитального герпеса, в дальнейшем испытывают рецидивы. Конечно, последующие рецидивы могут быть менее интенсивными и не такими длительными.
Каждый эпизод обострения генитального герпеса должен быть пролечен стандартными курсами противовирусной терапии, что в дальнейшем может снизить количество эпизодов и интенсивность проявлений, а может и ремиссия наступить на какое-то время.
Прием препаратов необходимо начинать как можно раньше, желательно — в первые 24 часа от появления высыпаний или даже в продромальную фазу — когда появляются дискомфот: например, жжение/зуд, где должны появиться высыпания, но их пока нет. Некоторые люди знают свои триггеры обострения генитального герпеса и начинают принимать препараты заранее (например, перед менструацией, сменой климата, стрессовыми ситуациями), но официальных рекомендаций по упреждающей терапии нет.
Согласно рекомендациям ВОЗ и Европейским, а также рекомендациям CDC, если за год у пациента более шести рецидивов герпетической инфекции, это уже показание к так называемой супрессивной/подавляющей терапии: приему препарата в одной дозе ежедневно на протяжении длительного периода (обычно не менее года и далее каждый год пересмотр необходимости дальнейшего приема). Супрессивная терапия снижает частоту рецидивов на 70–80%! И это безопасно — существуют исследования, которые подтверждали безопасность длительного приема препаратов (на протяжении нескольких лет подряд).
Но, опять же, если рецидивов больше шести, но меньше десяти — это одни дозировки, а если рецидивов более десяти — совсем другие.
Генитальный герпес при беременности и
у ВИЧ-положительных
В некоторых случаях ежедневный прием противовирусных препаратов назначают мужчинам на период зачатия для предотвращения передачи вируса партнерше. И на поздних сроках беременности могут назначить противовирусные препараты маме для предотвращения инфицирования плода.
При лечении генитального герпеса у людей с положительным и отрицательным ВИЧ-статусом также существуют различия в дозах и длительности приема препаратов. И, в целом, на выбор препарата, дозы, схемы и длительности приема может влиять много факторов: возраст, беременность (тут все зависит от сроков беременности и от того, первичная ли это инфекция или повторная), эффективность ранее проводимой терапии и другие факторы, поэтому тут не обойтись без специалиста, который поможет все разложить по полочкам. Вернемся к тому, что, если вы не уверены в том, что это герпес, правильно оценить ситуацию и выбрать тактику может только врач.
Возможна ли вакцинация
Вылечить герпес раз и навсегда невозможно, но есть много способов достаточно эффективно бороться с ним, снижать количество рецидивов, длительность и выраженность их течения, повышать качество жизни пациентов. А какой из этих способов подойдет каждому конкретному человеку, подскажет врач. В нашей клинике мы назначаем только информативные анализы и эффективное лечение герпеса, а также дружественно и с пониманием относимся к особенностям каждого пациента.
Читайте также:

