Чем промывают лигатурные свищи
Обновлено: 28.04.2024
Свищ – это патологический канал, который соединяет между собой полые органы, естественные или патологические полости тела между собой (внутренний свищ) либо с окружающей средой (наружный свищ). Проявляется наличием свищевого хода, через который выделяется слизь, гной, содержимое органа или полости: кал, моча, слюна, ликвор, желчь. Диагностируется на основании клинической симптоматики, данных фистулографии, других инструментальных и лабораторных исследований. При внутренних свищах проводятся эндоскопические манипуляции. Лечение определяется видом патологии, может быть консервативным, оперативным, комбинированным.
МКБ-10
Общие сведения
Свищи (фистулы) – большая и весьма разнородная группа патологических состояний, встречающихся во многих сферах практической медицины. Они имеют врожденный или приобретенный характер, возникают в результате разрушения тканей различного генеза либо создаются искусственно. Нередко тяжело поддаются лечению, в ряде случаев представляют опасность для жизни из-за значительных потерь жидкости, питательных веществ. Наибольшее клиническое значение вследствие своей распространенности и возможных последствий имеют урогенитальные и желудочно-кишечные свищи.

Причины свищей
Непосредственной причиной образования фистул являются нарушения формирования либо разрушение органов и тканей. С учетом этиологии выделяют следующие группы свищей:
- Врожденные. Появляются в результате нарушений развития плода, которые могут быть обусловлены наследственными заболеваниями, воздействием неблагоприятных внешних и внутренних факторов.
- Приобретенные патологические. Формируются на фоне воспалительных процессов, ранений, повреждения стенок полых органов инородными телами, разрушения злокачественными опухолями, химикатами, лучевым воздействием. Иногда становятся осложнением хирургического лечения различных патологий.
- Приобретенные искусственные (стомы). Специально создаются оперативным путем для сохранения жизнедеятельности при нарушении пассажа содержимого полых органов (химуса), секрета (желчи) или экскрета (кала, мочи), для обеспечения поступления питательных веществ в организм.
Патогенез
Врожденные свищи становятся следствием недоразвития или неправильного развития органов и частей тела. Поскольку они образуются естественным путем, их стенки покрыты эпителием. Приобретенные фистулы появляются при прорыве содержимого, сопровождаются разрушением уже сформированных тканей. Стенки представлены грануляциями, снаружи в результате рубцевания со временем образуется прослойка из плотной соединительной ткани.
Особой группой являются губовидные свищи, у которых эпителий слизистой переходит в эпителий кожных покровов. Они относятся к эпителизированным, но создаются искусственно. Эпителизированные свищи самостоятельно не закрываются. Гранулирующие фистулы способны к заживлению при устранении процесса (обычно – воспалительного), поддерживающего отток содержимого по каналу.
Классификация
В настоящее время исследователи, а также специалисты в области хирургии используют следующую систематизацию свищей:
- По происхождению: врожденные, приобретенные (патологические и искусственные).
- По строению: эпителизированные, грануляционные, губовидные.
- По отношению к окружающей среде: внешние (соединяют полость с внешней средой), внутренние (соединяют две полости).
- По локализации: желудочные, кишечные, ректальные, трахеопищеводные, бронхиальные, уровагинальные, ректовагинальные, околоушные.
- По типу отделяемого: слизистые, гнойные, каловые, мочевые, ликворные и пр.
Симптомы свища
Внутренние фистулы проявляются наличием нетипичного отделяемого из какого-либо естественного отверстия. Значительные потери жидкости и питательных веществ при некоторых типах свищей становятся причиной истощения, грубых нарушений всех видов обмена, которые могут привести к гибели пациента.
Свищи пищеварительной системы
Могут образовываться на всем протяжении ЖКТ, от пищевода до прямой кишки, быть наружными либо внутренними. Желудочные фистулы обычно имеют искусственное происхождение (гастростома), пищеводные провоцируются патологическим процессом, кишечные бывают искусственными (колостома, илеостома, цекостома) и патологическими. Первое место среди причин образования пищеводных свищей занимают опухоли, кишечных – несостоятельность анастомозов.
Формирование наружных свищей сопровождается появлением инфильтрата. При внутренних фистулах клиническая картина напоминает прободение полого органа. При трахеопищеводных соустьях из верхних дыхательных путей откашливаются кусочки пищи. Внутренний желудочно-кишечный свищ проявляется каловой рвотой, каловым запахом изо рта. При наружном сформированном свище на коже обнаруживается ход с пищеводным, желудочным или кишечным отделяемым, при несформированном – гнойная рана, на дне которой видна петля кишки, стенка желудка.
Типичны поносы, рвота, аутоинтоксикация. Скорость истощения и развития обменных нарушений зависит от диаметра свища – чем он шире, тем быстрее усугубляется симптоматика. Возможны обезвоживание, истощение, безбелковые отеки, анемия. Интоксикация, расстройства обмена приводят к изменениям со стороны печени и почек. В тяжелом случае развиваются почечная и печеночная недостаточность.
Свищи желчного пузыря
Желчные свищи обычно становятся осложнением желчнокаменной болезни, бывают наружными или внутренними, могут соединять желчевыводящие пути с желудком, кишкой, плевральной полостью, бронхом. Наружные свищи сопровождаются образованием отверстия с желчным либо гнойным отделяемым, внутренние – симптомами холангита, поносами, потерей веса, интоксикацией.
Ректальные свищи
Включают различные формы парапроктита и ректовагинальные фистулы. Парапроктит возникает при гнойном воспалении стенки кишки и параректальной клетчатки, проявляется болями, ощущением инородного тела, общими симптомами интоксикации. Из заднего прохода выделяется гной либо на коже перианальной зоны обнаруживается отверстие с гнойным отделяемым. При ректовагинальных свищах из влагалища выделяются газы, кал. Нередки боли в промежности, воспалительные заболевания половых органов, мочевыводящих путей.
Урогенитальные свищи
Образуются между половыми органами и уретрой, мочеточниками или мочевым пузырем. Развиваются после тяжелых и осложненных родов, операций, лучевой терапии. Наиболее распространенные – уретро-влагалищные и пузырно-влагалищные фистулы. Реже встречаются пузырно-маточные, мочеточниково-влагалищные и другие варианты.
Сопровождаются подтеканием мочи из половых органов, появлением крови в моче во время менструаций. Обычно безболезненны. Не представляют угрозы для жизни, но существенно снижают ее качество, становятся причиной социальной дезадаптации. Имеют большое клиническое значение из-за высокой распространенности (0,6-2%).
Бронхиальные свищи
Лигатурные свищи
Лигатурный свищ - частое осложнение (до 5%) хирургических вмешательств, особенно – при операциях на органах брюшной полости, малого таза. Развивается из-за отторжения нерассасывающихся нитей, которые находятся в глубине тканей. В период формирования отмечаются боли, интоксикация, после образования свищевого хода состояние нормализуется. Фистулы склонны к хроническому рецидивирующему течению до момента удаления или самостоятельного отхождения нити.
Осложнения
Наиболее распространенными осложнениями любых свищей являются гнойные и негнойные воспалительные процессы, в том числе – образование абсцессов и затеков с поражением соседних анатомических структур, хронические воспаления различных органов (циститы, вагиниты, проктиты). В тяжелых случаях возможен сепсис.
Свищи значительно ухудшают качество жизни, часто становятся причиной потери трудоспособности, негативно влияют на социализацию. При наружных фистулах нередко развиваются дерматиты, формируется косметический дефект. При полных свищах внутренних органов наблюдается кахексия, полиорганная недостаточность.
Диагностика
С учетом локализации свища диагноз устанавливают врачи различных специальностей – хирурги, гинекологи, урологи и пр. В процессе диагностики и определения плана лечения учитывают историю болезни, клиническую симптоматику, данные дополнительных исследований. План обследования включает:
- Сбор анамнеза. В анамнезе часто выявляются операции или хронические заболевания. Формированию наружных фистул предшествует появление болей, инфильтрата, который вскрывается с выделением гноя, а затем содержимого того или иного органа. Образование внутренних свищей сопровождается болями, интоксикацией, другими симптомами, зависящими от расположения фистулы.
- Внешний осмотр. При наличии отверстия на коже по характеру отделяемого определяют вовлеченный орган, по количеству отделяемого – размеры фистулы. Оценивают общее состояние пациента, выявляют признаки истощения, нарушения функций различных органов.
- Пробы с красителями. Иногда для уточнения локализации свища, определения количества ходов, обнаружения затеков используют метиленовый синий и другие растворы, которые дают перорально либо вводят в естественное отверстие.
- Лабораторные анализы. При изучении отделяемого могут выявляться билирубин, амилаза, мочевина и другие соединения, что в сомнительных случаях дает возможность подтвердить повреждение определенного органа.
- Фистулография. Является наиболее распространенным визуализационным методом диагностики наружных свищей. Контраст вводят в отверстие, по данным снимков определяют пораженный орган, точную локализацию фистулы, направление хода, наличие затеков.
- Рентгенография с контрастированием. При внутренних поражениях проводят ирригографию, рентгенографию желудка или пищевода с барием. Контраст выходит через стенку органа на кожу, в соседние органы или полости, что позволяет уточнить особенности свища.
- Эндоскопические исследования. Для выявления фистул, определения их расположения и диаметра отверстий выполняют гастроскопию, колоноскопию, бронхоскопию, цистоскопию и пр.
Некоторые внутренние свищи представляют существенные диагностические затруднения, обнаруживаются только при проведении оперативных вмешательств. Дифференциальную диагностику проводят между различными видами фистул, с воспалительными заболеваниями, другими патологическими процессами.
Лечение свища
Тактика лечения определяется видом фистулы. Гранулирующие свищи могут закрываться на фоне консервативной терапии, при эпителизированных выздоровление возможно только после осуществления оперативного вмешательства. Наряду с устранением основной патологии важную роль играет коррекция обменных нарушений, грамотный уход за отверстием.
Консервативная терапия
Обязательным условием закрытия свища является устранение причины его появления. При невозможности воздействия на этиологический фактор целью терапии становится подготовка больного к операции. Лечение предусматривает проведение общих и местных мероприятий. Показано в случае всех видов свищей – как эпителизированных, так и гранулирующих. Включает:
- Уход за свищом. Необходимо регулярно осуществлять туалет кожи вокруг отверстия, смазывать кожные покровы защитными пастами. При искусственных свищах требуется обучение больного использованию моче- и калоприемников.
- Ограничение выделения содержимого. При некоторых локализациях фистул, например, их ректовагинальном расположении, закрытия свищевого хода в отдельных случаях удается добиться путем разгрузки кишечника на фоне клизм, специальной диеты.
- Другие местные воздействия. Могут быть эффективны промывания химическими растворами, применение ферментативных препаратов, проведение локальной аутогемотерапии. Регенерацию тканей стимулируют путем инъекций коллагенового геля с фибробластами.
- Коррекция общих нарушений. При значительных потерях белка, воды и электролитов показано составление индивидуальной диеты, инфузионная терапия с введением альбумина, солевых растворов, других соединений.
- Противовоспалительная терапия. При вторичном инфицировании назначаются антибактериальные препараты, иммунокорректоры, дезинтоксикационные средства.
Хирургическое лечение
Хирургические вмешательства проводятся при эпителизированных, сформированных гранулирующих, губчатых свищах. С учетом особенностей расположения фистулы и состояния окружающих тканей выполняются следующие операции:
- Иссечение свищевого хода. Производится после окрашивания метиленовым синим или другим раствором, позволяющего точно установить особенности хода, выявить затеки. Ход удаляют вместе с окружающими измененными тканями, рану ушивают, дренируют.
- Иссечение с замещением дефекта. Иногда после удаления измененного участка возникает недостаток тканей либо при сшивании тканей наблюдается их излишнее натяжение. В подобных случаях свищ закрывают путем транспозиции кожно-мышечного или мышечного лоскута, жировой ткани на сосудистой ножке.
- Резекция органа. При некоторых свищах полых органов, например, при кишечных оптимальным вариантом является частичное иссечение органа. Операция может осуществляться в один или два этапа. Во втором случае предварительно накладывают обходной анастомоз для разгрузки путем прекращения пассажа содержимого.
Удаление измененных тканей нередко дополняют действиями, направленными на предотвращение повторного образования свища. Для этого между разобщенными полостями помещают участки фасции, сетчатые имплантаты. В послеоперационном периоде проводят стандартные лечебные мероприятия – перевязки, антибиотикотерапию, обезболивающую терапию.
Прогноз
Прогноз определяется локализацией, видом и временем существования свища, распространенностью изменений окружающих тканей, характером основной патологии, степенью нарушения гомеостаза организма больного, наличием сопутствующих заболеваний. Фистулы, даже гранулирующие, редко поддаются консервативному лечению. После иссечения достаточно часто наблюдается выздоровление. При некоторых видах свищей, сопровождающихся тяжелыми обменными нарушениями, особенно – при высоких желудочно-кишечных, возможен летальный исход.
Профилактика
Профилактические мероприятия включают своевременное лечение заболеваний, которые могут приводить к образованию свищей. Необходимо предупреждать возникновение инфекций в зоне раневых каналов, соблюдать технику наложения анастомозов, обеспечивать разгрузку оперируемых органов на этапе подготовки к вмешательству и послеоперационного восстановления.
3. Хирургическое лечение больных с тонкокишечными свищами/ Кригер А.Г., Кубышкин В.А., Берелавичос С.В. и др.// Хирургия – 2015 - №12.
Свищи прямой кишки – это хроническая форма парапроктита, характеризующаяся образованием глубоких патологических каналов (фистул) между прямой кишкой и кожей или параректальной клетчаткой. Проявляется кровянисто-гнойными либо кровянистыми выделениями из отверстия на коже возле заднего прохода, локальным зудом, болями, мацерацией и раздражением кожи. Диагностика предполагает проведение зондирования патологических ходов, аноскопии, фистулографии, ректороманоскопии, ирригоскопии, ультрасонографии, сфинктерометрии. Лечение хирургическое, включающие различные методы иссечения свища прямой кишки в зависимости от его локализации.
МКБ-10
Общие сведения
В основе образования свища прямой кишки лежит хроническое воспаление анальной крипты, межсфинктерного пространства и параректальной клетчатки, ведущее к формированию свищевого хода. При этом пораженная анальная крипта одновременно служит внутренним свищевым отверстием. Течение свища прямой кишки рецидивирующее, изнуряющее пациента, сопровождающееся как местной реакцией, так и общим ухудшением состояния. Длительное наличие свища может приводить к деформации анального сфинктера, а также увеличивать вероятность развития рака прямой кишки.
Причины
По данным специалистов в области современной проктологии, около 95% свищей прямой кишки являются исходом острого парапроктита. Инфекция, проникая вглубь стенки кишки и окружающую клетчатку, вызывает формирование периректального абсцесса, который вскрывается, образуя свищ. Формирование свища прямой кишки может быть связано с несвоевременностью обращения пациента к врачу, нерадикальностью оперативного вмешательства при парапроктите.
Свищи прямой кишки также могут иметь посттравматическое или постоперационное происхождение (вследствие резекции прямой кишки). Свищи, соединяющие прямую кишку и влагалище, чаще являются следствием родовых травм (при тазовом предлежании плода, разрывах родовых путей, применении акушерских пособий, затяжных родах и пр.) или осложненных гинекологических вмешательств. Патология часто встречается у пациентов с болезнью Крона, дивертикулярной болезнью кишечника, раком прямой кишки, туберкулезом прямой кишки, актиномикозом, хламидиозом, сифилисом, СПИДом.
Классификация
По количеству и локализации отверстий свищи прямой кишки могут быть полными и неполными:
- У полного свища входное отверстие расположено на стенке прямой кишки; выходное отверстие – на поверхности кожи вокруг ануса. Нередко при полном свище имеется несколько входных отверстий, сливающихся в глубине параректальной клетчатки в единый канал, выходное отверстие которого открывается на коже.
- Неполный свищ прямой кишки характеризуется наличием только входного отверстия на и слепо заканчивается в параректальной клетчатке. Однако в результате гнойных процессов, происходящих при парапроктите, неполный свищ нередко прорывается наружу, превращаясь в полный.
По месту локализации внутреннего отверстия на стенке прямой кишки различают свищи передней, задней и боковой локализации.
По расположению свищевого хода относительно анального сфинктера свищи прямой кишки бывают интрасфинктерными, транссфинктерными и экстрасфинктерными:
- Интрасфинктерные (краевые подкожно-подслизистые) свищи прямой кишки, как правило, имеют прямой свищевой ход с наружным отверстием, выходящим вблизи ануса, и внутренним, расположенным в одной из крипт.
- При свищах транссфинктеральной локализации свищевой канал может располагаться в подкожной, поверхностной или глубокой порции сфинктера. Свищевые ходы при этом часто бывают разветвленными, с наличием гнойных карманов в клетчатке, выраженным рубцовым процессом в окружающих тканях.
- Экстрасфинктерально расположенные свищи прямой кишки огибают наружный сфинктер, открываясь внутренним отверстием в области крипт. Обычно они являются исходом острого парапроктита. Свищевой ход длинный, извитой, с гнойными затеками и рубцами, может иметь подковообразную форму и несколько свищевых отверстий.
Экстрасфинктерные свищи прямой кишки различаются по степени сложности:
- Свищи 1-ой степени имеют узкое внутреннее отверстие и относительно прямой ход; рубцы, инфильтраты и гнойники в клетчатке отсутствуют.
- При свищах 2-ой степени сложности внутреннее отверстие окружено рубцами, но воспалительные изменения отсутствуют.
- Экстрасфинктерные свищи 3-ей степени характеризуются узким внутренним отверстием без рубцов, но наличием в клетчатке гнойно-воспалительного процесса.
- При 4-ой степени сложности внутреннее отверстие свища прямой кишки расширено, окружено рубцами, воспалительными инфильтратами, гнойными затеками в клетчатке.
Симптомы свищей
Пациент, страдающий свищом прямой кишки, замечает на коже перианальной области наличие ранки – свищевого хода, из которого периодически выделяется сукровица и гной, пачкающие белье. В связи с этим больной вынужден часто менять прокладки, обмывать промежность, делать сидячие ванны. Обильные выделения из свищевого хода вызывают зуд, мацерацию и раздражение кожи, сопровождаются дурным запахом.
Если свищ прямой кишки хорошо дренируется, болевой синдром выражен слабо; сильная боль обычно возникает при неполном внутреннем свище вследствие хронического воспаления в толще сфинктера. Усиление боли отмечается в момент дефекации, при прохождении калового комка по прямой кишке; после долгого сидения, при ходьбе и кашле.
Свищи прямой кишки имеют волнообразное течение. Обострение наступает в случае закупорки свищевого хода грануляционной тканью и гнойно-некротической массой. Это может приводить к формированию абсцесса, после спонтанного вскрытия которого острые явления стихают: уменьшается отделяемое из ранки и боли. Тем не менее, полного заживления наружного отверстия свища не происходит и чрез какое-то время острая симптоматика возобновляется.
В период ремиссии общее состояние пациента не изменено, и при тщательном соблюдении гигиены качество жизни сильно не страдает. Однако длительное течение свища прямой кишки и постоянные обострения заболевания могут приводить к астенизации, ухудшению сна, головной боли, периодическому повышению температуры, снижению трудоспособности, нервозности, снижению потенции.
Осложнения
Сложные свищи прямой кишки, существующие продолжительное время, часто сопровождаются тяжелыми местными изменениями – деформацией анального канала, рубцовыми изменениями мышц и недостаточностью анального сфинктера. Нередко в результате свищей прямой кишки развивается пектеноз – рубцевание стенок анального канала, приводящее к его стриктуре.
Диагностика
Распознавание свища прямой кишки осуществляется в ходе консультации проктолога, строится на основе жалоб, клинического осмотра и инструментального обследования (зондирования, выполнения красящей пробы, фистулографии, ультрасонографии, ректороманоскопии, ирригоскопии и др.).
При полном свище прямой кишки на коже перианальной области заметно наружное отверстие, при надавливании на которое выделяется слизь и гной. Свищи, возникающие после острого парапроктита, как правило, имеют одно наружное отверстие. Наличие двух отверстий и их расположение слева и справа от ануса позволяет думать о подковообразном свище прямой кишки. Множественные наружные отверстия характерны для специфических процессов.
При парапроктите выделения из свища обычно гноевидные, желтого цвета, не имеющие запаха. Туберкулез прямой кишки сопровождается истечением из свища обильных жидких выделений. В случае актиномикоза выделения носят скудный крошковидный характер. Наличие кровянистых выделений может служить сигналом озлокачествления свища прямой кишки. При неполном внутреннем свище прямой кишки имеется только внутреннее отверстие, поэтому наличие свища устанавливается при ректальном пальцевом исследовании. У женщин обязательным является проведение гинекологического исследования, позволяющего исключить наличие свища влагалища.
Зондирование свища прямой кишки помогает установить направление свищевого хода, его разветвление в тканях, наличие гнойных карманов, отношение хода к сфинктеру. Определение протяженности и формы патологического канала, а также локализации внутреннего свищевого отверстия уточняется при проведении аноскопии и пробы с красителем (раствором метиленового синего). При отрицательной пробе с красителем или в дополнение к ней показана фистулография.
Всем пациентам со свищами прямой кишки выполняется ректороманоскопия, позволяющая оценить состояние слизистой прямой кишки, выявить новообразования и воспалительные изменения. Ирригоскопия с бариевой клизмой в диагностике свища прямой кишки имеет вспомогательное дифференциальное значение.
Для оценки функционального состояния анального сфинктера при рецидивирующих и длительно существующих свищах прямой кишки целесообразно проведение сфинктерометрии. В комплексной диагностике свища прямой кишки чрезвычайно информативна ультрасонография. Дифференциальная диагностика свищей прямой кишки проводится с кистами параректальной клетчатки, остеомиелитом тазовых костей, эпителиальным копчиковым ходом.
Лечение свищей прямой кишки
Радикальное лечение свища может быть только оперативным. Во время ремиссии, при закрытии свищевых отверстий выполнение операции нецелесообразно ввиду отсутствия четких видимых ориентиров, возможности нерадикального иссечения свища и повреждения здоровых тканей. В случае обострения парапроктита производится вскрытие абсцесса и ликвидация гнойного: назначается массивная антибиотикотерапия, физиотерапия (электрофорез, УФО), после чего в «холодном» периоде проводится операция.
При различных типах свищей прямой кишки может выполняться рассечение или иссечение свища в просвет прямой кишки, дополнительное вскрытие и дренирование гнойных затеков, ушивание сфинктера, перемещение слизистого или слизисто-мышечного лоскута для закрытия внутреннего свищевого отверстия. Выбор методики определяется локализацией свищевого хода, степенью рубцовых изменений, наличием инфильтратов и гнойных карманов в параректальном пространстве.
Постоперационное течение может осложняться рецидивами свища прямой кишки и недостаточностью анального сфинктера. Избежать подобных осложнений позволяет адекватный выбор хирургической методики, своевременность оказания хирургического пособия, правильное техническое выполнение операции и отсутствие погрешностей в ведении пациента после вмешательства.
Прогноз и профилактика
Интрасфинктерные и невысокие транссфинктерные свищи прямой кишки обычно поддаются стойкому излечению и не влекут за собой серьезных осложнений. Глубокие транссфинктерные и экстрасфинктерные свищи часто рецидивируют. Длительно существующие свищи, осложненные рубцеванием стенки прямой кишки и гнойными затеками, могут сопровождаться вторичными функциональными изменениями. Профилактика образования свищей требует своевременного лечения парапроктита, исключения факторов травматизации прямой кишки.
1. Клинические рекомендации по диагностике и лечению взрослых больных хроническим парапроктитом (свищ заднего прохода, свищ прямой кишки) / Ассоциация колопроктологов России - 2013
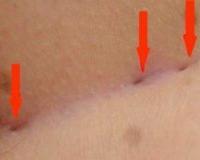
Лигатурный свищ – это окруженный воспалительным инфильтратом патологический ход в области нерассасывающейся шовной нити, которая использовалась для ушивания тканей в ходе различных оперативных вмешательств. Склонен к рецидивирующему течению. Проявляется наличием уплотнения, в центре которого расположено небольшое отверстие со скудным серозно-гнойным отделяемым. Кожа вокруг очага поражения имеет багрово-синюшную или темную окраску. Лигатурный свищ диагностируется с учетом симптоматики, наличия операции в анамнезе, данных фистулографии, УЗИ. Лечение – выскабливание грануляций и удаление лигатур или иссечение свища.
МКБ-10

Общие сведения
Лигатурный свищ – достаточно распространенное осложнение. Возникает у 5% пациентов, перенесших различные оперативные вмешательства. Достоверно чаще диагностируется после хирургических манипуляций на полых органах брюшной полости и малого таза (условно-асептические операции), что обусловлено повышенной вероятностью инфицирования окружающих тканей даже при строгом соблюдении правил асептики и антисептики. Распространенность данного осложнения после гинекологических вмешательств составляет 8,9%, пластики грыж – 9,5%, операций по поводу язвенной болезни желудка и ДПК – 7,8%. Лигатура может располагаться как поверхностно, так и на значительной глубине. Из-за склонности к рецидивированию патология нередко становится причиной длительной нетрудоспособности. Утяжеляет течение основного заболевания.

Причины
Причиной развития лигатурного свища является реакция отторжения инородного тела – нити, использованной для ушивания глубоких и поверхностных тканей в процессе оперативного вмешательства. Обычно патологические ходы возникают при отторжении нерассасывающихся нитей. Чаще в свищевом ходе обнаруживаются шелковые нити, несколько реже – лавсановые и капроновые. Несмотря на то, что кетгут является рассасывающейся нитью, в литературе есть упоминания о кетгутовых лигатурных свищах. Заболевание практически никогда не вызывается викриловыми или проленовыми нитями. К числу провоцирующих факторов относятся:
- Инфицирование. Патогенные микроорганизмы проникают в область шва в результате нагноения операционной раны, которое может быть обусловлено нестерильностью операционного поля и инструментария, нарушением врачебных рекомендаций, присоединением госпитальной инфекции, изменением реактивности или истощением организма и пр. При нарушении правил стерилизации шовного материала инфекционные агенты могут находиться на нити в момент ушивания тканей.
- Реакция иммунного отторжения. Возникает в ответ на внедрение инородного тела, вероятность появления зависит от индивидуальных иммунологических особенностей. Нить не покрывается капсулой, а становится мишенью для иммунных клеток, которые распознают ее как чужеродный антиген.
- Прошивание полого органа. Наблюдается при случайном захвате всей стенки органа и выходе нити в его просвет. При контакте с нестерильным содержимым органа нить инфицируется, болезнетворные микробы распространяются по всей ее длине и дают начало очагу воспаления.
Патогенез
Обычно со временем вокруг нерассасывающихся нитей образуется слой рубцовой соединительной ткани, нити оказываются заключенными в капсулу. При развитии гнойно-воспалительного процесса инкапсуляции не происходит, вокруг нити формируется абсцесс. В последующем полость гнойника вскрывается в зоне послеоперационного рубца, явления острого воспаления уменьшаются, благодаря постоянному оттоку содержимого. Нить может оставаться на месте или мигрировать по патологическому ходу.
При самостоятельном выходе нити наружу или ее хирургическом удалении причина воспаления исчезает, свищ закрывается. В противном случае воспаление приобретает рецидивирующий характер, может осложняться вторичной инфекцией. Свищи могут быть как одиночными, так и множественными, образовываться в зоне нитей, использованных для ушивания поверхностно расположенных тканей, или в глубине раны, например, в брюшной полости. В последнем случае существует вероятность вовлечения внутренних органов в гнойно-воспалительный процесс.
Симптомы лигатурного свища
Патология может возникать как в раннем, так и в позднем послеоперационном периоде. Иногда свищи образуются через несколько лет после вмешательства. В период формирования абсцесса выявляются локальные и общие признаки гнойного воспаления. Возникают боли, локализация которых определяется расположением инфицированной нити. Может отмечаться слабость, разбитость, повышение температуры. Затем в проекции послеоперационного рубца появляется болезненное уплотнение. Кожа над участком воспаления приобретает багровый или синюшный оттенок. Через несколько дней абсцесс самопроизвольно прорывается. Образуется небольшой свищ, из которого выделяется скудное серозно-гнойное отделяемое. Воспалительные явления уменьшаются, синдром интоксикации исчезает. В последующем свищ обычно периодически закрывается и открывается до момента удаления или самостоятельного отхождения нити.
Осложнения
Наиболее опасным осложнением лигатурного свища является вторичное инфицирование с распространением гнойного процесса. В зависимости от расположения лигатуры возможно образование поверхностных и глубоких абсцессов и затеков, поражение близлежащих органов. При гнойном расплавлении тканей иногда отмечается эвентрация внутренних органов. Вторичный инфекционный процесс, в свою очередь, может осложниться сепсисом. В тяжелых случаях существует риск летального исхода.
Из-за подтекания отделяемого в области наружного отверстия свища нередко развивается дерматит. Мягкие ткани вокруг свища становятся отечными, уплотняются, кожа приобретает багрово-синюшную окраску, со временем образуется участок гиперпигментации, в зоне рубца формируется косметический дефект. При неудачной попытке извлечения глубоко расположенной лигатуры в отдельных случаях наблюдается повреждение окружающих тканей и внутренних органов.
Диагностика
Диагностику и лечение осуществляют специалисты, выполнявшие операцию. Из-за повышенной вероятности образования лигатурных свищей после вмешательств с вскрытием полых органов патологию чаще всего выявляют гинекологи и абдоминальные хирурги, несколько реже – урологи, еще реже – торакальные хирурги, травматологи, нейрохирурги и другие специалисты. Постановка диагноза обычно не вызывает затруднений из-за типичного анамнеза (наличие хирургического вмешательства) и расположения свища в области послеоперационного рубца. Основной задачей становится определение глубины свища и конфигурации свищевого хода, выявление других факторов, влияющих на тактику лечения. Перечень диагностических мероприятий включает:
- Осмотр. Производится в условиях перевязочной. Врач оценивает количество и характер отделяемого, отмечает изменения окружающих тканей, исследует свищевой ход при помощи зажима. При незначительной извитости патологического хода и расположении лигатуры над апоневрозом данная методика обычно не представляет затруднений. Иногда нить удается извлечь во время диагностического исследования. При значительной извитости свищевого хода или его проникновении под апоневроз метод используют с осторожностью, стараясь не нарушить демаркационный вал и не повредить внутренние органы.
- Визуализационные методики. Классическим способом определения глубины и формы свищевого хода является фистулография. Контрастное вещество вводят в свищ, затем выполняют снимки в разных проекциях, на рентгенограммах полости и ходы отображаются в виде участков затемнения. В последние годы с этой же целью иногда назначают УЗИ. Свищевые ходы визуализируются как гипоэхогенные структуры с гиперэхогенным контуром, узлы – как округлые гиперэхогенные структуры.
Лечение лигатурных свищей
На начальном этапе обычно осуществляют перевязки, назначают физиотерапевтические мероприятия, но эффективность консервативных методик невелика, что вынуждает специалистов в области общей хирургии прибегать к инвазивным манипуляциям. Если лигатурная нить не отходит самостоятельно, ее пытаются извлечь с помощью зажима, однако эта методика имеет ряд недостатков, поскольку врачу приходится действовать вслепую, что увеличивает риск развития осложнений. Одномоментно выполняют выскабливание грануляций для лучшего заживления раны.
В специальной литературе встречаются упоминания об извлечении лигатур под контролем УЗИ, что позволяет предотвратить случайную перфорацию стенки патологического хода. При длительном существовании свищей, наличии затеков и свищевых ходов сложной формы, глубоком расположении лигатур производят иссечение свища. Недостатком метода является необходимость проведения масштабного хирургического вмешательства в области рубцово-измененных тканей.
Прогноз и профилактика
Прогноз при лигатурных свищах обычно благоприятный для жизни и условно благоприятный для выздоровления. В большинстве случаев наблюдается выздоровление, однако для устранения патологии нередко требуются повторные открытые манипуляции или оперативные вмешательства. Успешно извлечь лигатуру зажимом удается у 65% пациентов, при этом у 21% больных в последующем наблюдается рецидив. Распространенность гнойно-воспалительных осложнений после иссечения свищевых ходов достигает 30%, 17% пациентов требуются повторные операции.
Профилактика заключается в тщательном обеспечении стерильности при проведении операций, правильной обработке нитей, использовании шовного материала, дающего меньшее количество осложнений, проведении адекватной антибиотикотерапии в послеоперационном периоде. Больным необходимо точно соблюдать рекомендации врача: не снимать повязку, не мочить рану, принимать назначенные препараты и т. д.
1. Поздние гнойные послеоперационные осложнения/ Кузнецов В.Д., Бобовникова Н.В., Михайлов В.Ф., Антонов В.В.// Хирургия. – 1998.- №7.
2. Дифференциальная диагностика лигатурных и иных наружных свищей с использованием ультразвукового сканирования/ Зубов А.Д., Губанов Д.М., Осипов А.Г.// Вестник неотложной и восстановительной медицины. – 2011 – Т. 12, №3.
3. Постгоспитальные послеоперационные осложнения в абдоминальной хирургии/ Хромова В.Н.// Известия высших учебных заведений. Поволжский регион. Медицинские науки. – 2011.
4. Диагностика и лечение гнойных лигатурных осложнений/ Кадырбаев Р.В., Алимжанов А.К., Тимашова Е.В., Головня М.А.// Вестник КазНМУ. – 2012.
Большинство хирургических вмешательств заканчивается наложением швов. В ряде случаев вокруг шовных нитей, лигатур, развивается гнойное воспаление с последующим формированием свищей, которые необходимо удалять.

Лигатурный свищ, согласно статистическим данным, диагностируется у 5% пациентов, перенесших различные хирургические операции. Определенно чаще возникает после оперативных вмешательств, проводимых на полых органах малого таза и брюшной области, что вызвано высокими рисками инфицирования окружающих здоровых тканей даже при неукоснительном соблюдении требований асептики. Так, распространенность глубоко лигатурного свища после гинекологических операций составляет 9%, после вмешательств в связи с язвенной болезнью желудка и двенадцатиперстной кишки – 7,8%.
Характерные особенности глубоких лигатурных свищей:
- возникают в абсолютно любой части человеческого тела;
- образуются во всех видах ткани (мышечная ткань, эпидермис);
- возникают в любое время после проведения оперативного вмешательства;
- имеют разное течение клинической картины (отторжение швов может протекать как с заживлением раны, так и с интенсивным развитием воспалительного процесса и нагноением раневой области);
- образуются при любом материале лигатурных нитей.
Лигатурные свищи при использовании разных видов шовного материала
Глубокие лигатурные свищи образуются преимущественно при отторжении организмом нерассасывающихся лигатурных нитей, однако зафиксированы случаи развития данной патологии и при применении рассасывающегося шовного материала. Чаще всего патологическое состояние вызывается шелковыми, капроновыми и лавсановыми нитями. Реже лигатурные свищи вызываются проленовыми или викриловыми нитями.
- Реакция иммунного отторжения. Для иммунных клеток нить, которую они рассматривают в качестве инородного, потенциально опасного тела, выступает в качестве мишени. В этой связи шовный материал не покрывается капсулой.
- Прошивание полого органа. Возникает при нарушении техники проведения оперативного вмешательства, в ходе которого нить попадает в просвет полого органа. В результате контакта с содержимым органа, которое априори является нестерильным, происходит инфицирование нити с последующим распространением патогенных микроорганизмов по всей ее длине.
Возможные осложнения глубокого лигатурного свища:
- Абсцесс. Гнойное воспаление тканей, приводящее к образованию гнойной полости.
- Флегмона. Протекающий в жировой клетчатке гнойный процесс, склонный к стремительному распространению на окружающие здоровые ткани.
- Сепсис. Второе название – заражение крови. Представляет собой инфекционное заболевание, характеризующееся проникновением патогенных микроорганизмов из первичного очага инфекции в кровяное русло.
Показания к вскрытию

Образованию свища предшествует воспалительное уплотнение вокруг шовного материала, обусловленное миграцией лейкоцитов и усиленным образованием коллагена. Затем на фоне уплотнения образуется небольшая замкнутая полость с серозным экссудатом, воспалительным выпотом. На фоне воспаления отмечается покраснение и отек кожи, местное повышение температуры, нередко – повышением температуры тела и ухудшение общего состояния.
Затем полость самопроизвольно вскрывается с образованием свищевого хода, который включает в себя фрагмент лигатуры. Через свищевой ход выделяется серозный экссудат. Спустя некоторое время экссудат становится гнойным. Образованию свищей способствуют:
- несоблюдение правил асептики;
- индивидуальная непереносимость шовного материала;
- обменные расстройства – сахарный диабет, авитаминозы, общее истощение (кахексия) с дефицитом белка;
- сопутствующие тяжело протекающие заболевания внутренних органов;
- иммунодефицитные состояния или наоборот, высокая иммунореактивность;
- общее тяжелое состояние пациента;
- пожилой возраст.
Сроки формирования лигатурных свищей варьируют в широких пределах, от нескольких месяцев до нескольких лет, и даже до года после операции. Свищи могут развиваться повсеместно: на коже и на слизистых оболочках, а также в подкожном слое, мышцах, фасциях, и на внутренних органах. При этом частота их возникновения не зависит от лигатурного материала.
В некоторых случаях свищевые ходы закрываются самопроизвольно без лечения, что может быть истолковано как заживление свища. Однако спустя некоторое время свищ рецидивирует, его ход открывается, и гной вновь выходит наружу. Хроническое гнойное воспаление может полечь за собой формирование гнойных очагов – абсцессов и флегмон с дальнейшим развитием сепсиса.
Если лигатурный свищ возник на брюшной стенке после операции на органах брюшной полости, возможна эвентерация – расхождение швов и выпадение наружу внутренних органов. Все это указывает на невозможность самостоятельного излечения лигатурного свища и необходимость хирургического вмешательства.
Методика

Сначала врач осматривает место болезни и оценивает характер и протяженность гнойного воспаления, наличие гнойных очагов и затеков. С этой целью иногда прибегают к фистулографии – в свищевые ходы вводят рентгенконтрастное вещество, а затем выполняют рентгенографию.
Вскрытие свища осуществляется под местной анестезией. После предварительной обработки кожи антисептиком врач рассекает рану и удаляет имеющийся шовный материал. Попутно коагулируют кровоточащие сосуды. Свищевое образование вместе со стенками и ходами удаляют полностью в пределах здоровых тканей. Имеющиеся гнойные затеки обязательно вскрывают. Образовавшуюся рану полностью промывают растворами антисептиков и дренируют.
Вторичные отсроченные швы накладывают лишь после того как прекратится отхождение серозного и гнойного отделяемого по дренажам. До этого времени проводятся ежедневные перевязки со сменой дренажей, пациент принимает антибиотики, противовоспалительные и общеукрепляющие средства, витамины.
Лигатурный свищ далеко не всегда обусловлен нарушением асептики, неправильной техникой наложения швов, и другими врачебными ошибками. Поэтому даже грамотное удаление свища не всегда гарантирует от рецидивов.
Особенности лечения
Чем более длительнее период существования глубокого лигатурного свища, тем сложнее добиться полного излечения пациента. Для эффективности лечения, наряду с проведением оперативно вмешательства, показано проведение комплексной терапии с использованием препаратов различных групп:
- антибактериальные средства;
- местные антисептики;
- ферментативные препараты, направленные на деструкцию омертвевших тканей.
Нередко в дополнении к оперативному и медикаментозному методам терапии специалист назначает проведение физиотерапевтических процедур:
- УВЧ-терапия. Процедура оказывает благоприятное воздействие на процессы микроциркуляции лимфы и крови, что позволяет добиться снижения отека и предотвращает распространение инфекции.
- Кварцевание поверхности раны. Процесс кварцевания оказывает пагубное воздействие на представителей патогенной микрофлоры, тем самым способствуя достижению стойкой ремиссии. Однако данный метод физиотерапии не может гарантировать полное выздоровление пациента.
Особенности послеоперационного периода

В послеоперационном периоде важно строго соблюдать все данные врачом рекомендации. Послеоперационная рана должна подлежать регулярной обработке антисептиками и медикаментами, ускоряющими регенерацию тканей. Кроме того, в это время необходимо:
- принимать назначенные врачом лекарственные препараты;
- выполнять перевязку раневой области;
- контролировать чистоту повязки (загрязненная повязка может стать причиной инфицирования раны);
- не допускать попадания на рану воды (при намокании повязки показана незамедлительная перевязка);
- посещать врача для оценки состояния процесса заживления раневой области;
- соблюдать диету, рекомендованную специалистом;
- отказаться от посещения бассейна, сауны, бани, солярия;
- исключить физическую активность;
- воздержаться от употребления спиртных напитков.
Когда требуется врачебная помощь?
В послеоперационном периоде пациенту необходимо особенно внимательно относится к своему состоянию, ведь любые негативные изменения могут свидетельствовать о течении воспалительного процесса. К числу общих тревожных симптомов относятся:
- повышение показателей температуры тела;
- слабость, головокружение, обмороки;
- рвота, тошнота.
Также пациенту надлежит следить за состоянием послеоперационной раны. Негативными проявлениями в этот период считаются:
- покраснение кожи в области раны;
- отечность пораженной зоны;
- гнойные или кровяные выделения из раны;
- усиливающаяся боль в области раны;
- расхождение медицинских швов.
Сколько длится период заживления и когда показано снятие швов
Снятие медицинских швов производится исключительно при условии полного заживления раневой области, которое диагностируется при плотном срастании краев раны. На продолжительность периода заживления оказывают влияние такие факторы как:
Дренаж – это устройство в виде вакуумного аспиратора и вводимых в послеоперационный шов или рану силиконовых трубок, предназначенное для отвода гнойного содержимого наружу. Такая система устанавливается на теле пациента снаружи. Её главная задача – извлечение сформировавшегося в повреждённых тканях экссудата и предотвращение развития лимфореи (нагромождение определённого количества серозной жидкости, в состав которой входит лимфа, секретируемая повреждёнными тканями в ране). Лимфорея не только кардинально тормозит процесс рубцевания, но часто провоцирует нежелательные осложнения.
Для чего проводится послеоперационная перевязка с заменой дренажа?

В послеоперационный период перевязка с заменой дренажа назначается в профилактических целях для предотвращения процессов, провоцирующих воспаление и раздражение тканей и кожного покрова. В основе процедуры лежит применение хирургических дренажей, способствующих заживлению вскрытой в ходе операции полости, которые оказывают антибактериальный эффект от наружных травм и вирусной инфекции. Само собой это очень важная процедура, незаменимая в основном после сложнейших оперативных вмешательств.
Замена дренажа происходит, когда имеет место риск попадания инфекции в полость раны, когда возникает кровотечение либо скопление других послеоперационных экссудатов. За счёт его повторной установки осуществляется процесс отхождения кровяных сгустков либо лимфы из очага раны. В случае если происходит нагноение операционного шва, дренаж способствует выведению гнойных сгустков, провоцирующих размножение микроорганизмов и бактерий.
Преимущественно в виде дренажа используются слоистые повязки из марли, реже применяются силиконовые, тефлоновые и латексные повязки. Разновидность дренажа выбирает хирург, проводящий операцию, с учётом степени повреждения и возможного заражения вскрытого очага. Какой бы дренаж не устанавливался, изначально он обрабатывается, как и рана, специфическими антисептиками, обеспечивая быстрое рубцевание раны.
Кроме того, послеоперационная перевязка с заменой дренажа необходима при мониторинге состояния здоровья больного после проведённой операции – объём, тип, характер выделяемого экссудата свидетельствуют о степени заживления раны.
Отвод лишнего экссудата обеспечивает более быстрое затягивание послеоперационных полостей, уменьшает отёчность тканей. Вместе с тем сокращается и опасность воспаления.
Период устранения дренажа регулируется индивидуально для каждого пациента, поскольку на нём сказываются определённые факторы. В большинстве случаев дренаж удаляется на 3-5 послеоперационный день.
Когда делают послеоперационную перевязку с заменой дренажа?

Показаниями к замене дренажа при перевязке могут быть:
- высыхание его наружного конца;
- повышение у больного температуры;
- чрезмерное заполнение гнойным содержимым полости раны или вскрытого очага;
- усугубление общего состояния здоровья пациента;
- обильные потери фибрина, который способствует закупорке выходного отверстия раны.
Подготовка к процедуре
Алгоритм подготовительного этапа по замене дренажа при послеоперационной перевязке включает:
- Гигиеническое очищение рук медперсоналом.
- Использование перчаток во время выполнения процедуры.
- Идентификацию пациента.
- Представление, объяснение больному задачи и последовательности предстоящей манипуляции.
- Получение добровольного согласия пациента на процедуру.
- Получение от пациента информации относительно того, приносит ли ему дренаж какой-либо дискомфорт (в том случае, когда больной находится в сознании).
- Повторная гигиеническая обработка рук антисептиком, их осушение.
- Подготовка всех необходимых для манипуляции средств.
- Подготовка ёмкости с дистиллированной водой или физиологическим раствором.
- Подготовка дренажной системы (трубки для отведения гнойного содержимого должны быть стерильны и правильно подобраны по размеру).
- Замена старого дренажа новым.
- Закрытие раны чистой стерильной повязкой.
Как проводится перевязка (послеоперационная) с заменой дренажа?

Различают два вида дренажа. Первый (активный) используется для отхождения гнойной жидкости через специальное отверстие либо путём отсасывания в специальную трубку в направлении снизу вверх. Второй тип (пассивный) устанавливается в направлении сверху вниз.
Установка той или иной разновидности дренажа подбирается в зависимости от состояния здоровья пациента, трудностей, с которыми пришлось столкнуться в ходе проведении оперативного вмешательства, степени тяжести патологии, присутствия / отсутствия симптомов воспаления.
Отсутствие либо некорректность установки по какой-либо причине дренажа значительно увеличивают срок заживления раны, что впоследствии может поспособствовать проникновению в операционный шов (рану) инфекции, микробов, представляющих повышенную опасность для больного в послеоперационный период.
Последовательность этапов смены дренажа во время перевязочной процедуры:
- подготовка средств, предназначенных для обработки раны;
- дезинфекция рук тёплым мыльным раствором накануне и после манипуляции, последующая их обработка антисептиком;
- устранение старой перевязки и дренажа;
- очищение полости раны антисептиком или, например, 0,9 %-ным солевым раствором;
- введение антибиотиков (при необходимости);
- установка нового дренажа с последующей стерильной перевязкой.
В некоторых случаях с целью обеспечения быстрого рубцевания поражённого участка врач может назначить пациенту приём антибактериальных и противовоспалительных лекарственных средств, подобрать курс физиотерапии, рекомендовать обработку раны специальными полиэтиленоксидными гелями и мазями.
Уход за послеоперационной раной

Рана, образовавшаяся после оперативного вмешательства, относится к резаным. Надлежащий уход и послеоперационное восстановление по времени занимает в среднем 14-21 день.
После проведения операции рекомендуется тщательно очищать рану асептическим раствором, вовремя менять перевязки, осуществлять визуальное наблюдение за признаками заражения. Грамотная обработка раны обеспечивает её быстрое и своевременное заживление.
Рекомендации по уходу за очагом раны
Чтобы предотвратить распространение инфекции в послеоперационной полости и обеспечить её заживление важно держать послеоперационную полость в сухости и чистоте.
Смену дренажа в период послеоперационной обработки раны следует проводить с учётом степени тяжести раны, памятки относительно использования средства по уходу за ней, советов врача.
Ни в коем случае нельзя постоянно держать рану закрытой до момента снятия врачом швов.
Не стоит слишком часто делать перевязку, однако сменить её необходимо, когда она просочилась кровью либо гнойным отделяемым, загрязнилась либо отпала от раны.
Послеоперационный мониторинг осуществляется:
- При болезненности раны (в этом случае больному рекомендуется принимать назначенные доктором обезболивающие).
- С целью устранения болевых ощущений и отёчности вокруг раны.
- Когда, например, необходима фиксация верхней / нижней конечности в приподнятом положении после проведения операции на руке / ноге.
- Когда нужно, чтобы на ране какое-то время находился обёрнутый марлей (бинтом, стерильной салфеткой) холодный мешок в течение каждых 20 минут на протяжении двух часов.
Как при обработке раны с постхирургическим наложением швов, так и в период после удаления швов существует высокий риск раскрытия раны. В этот период соблюдайте особую осторожность и аккуратность при перевязке и смене дренажа, в частности при обработке послеоперационных полостей, размещённых на подвижных участках тела: максимально устраните напряжение в области шва / раны, чтобы они не разошлись, на протяжении 14 дней с момента хирургического вмешательства исключите физические нагрузки и подъём тяжестей. Соблюдайте рекомендации доктора.
Помните, что свежая незарубцевавшаяся рана какое-то время может быть гиперчувствительной, закостеневшей, онемевшей, чуть возвышенной над поверхностью кожи. Также она может выглядеть отёкшей, покрасневшей, в то время как вокруг неё может наблюдаться зуд. Подобная симптоматика является нормальной реакцией в послеоперационный период заживления.

Обратитесь за помощью к специалисту в случае:
ОБРАТИТЕ ВНИМАНИЕ!
Рубцевание и заживление раны занимает от нескольких недель до месяца. Всё это время она очень чувствительна. Этот факт следует учитывать при её обработке.
Очень важно защищать послеоперационную область, в которой установлен дренаж, от внешнего травмирования, избегать трения об узкую одежду.
Перевязку и замену дренажа осуществлять по мере необходимости. В период заживления раны допускается её покрытие перевязочным материалом с предварительной обработкой антисептиком.
Читайте также:

