Чем понизить андрогены в коже
Обновлено: 19.04.2024
Периферическая блокада андрогенов при гирсутизме. Антиандрогены
Блокирование связывания тестостерона и дегидротестостерона андрогенными рецепторами — эффективный способ лечения гирсутизма. В настоящее время существует ряд медикаментозных препаратов, обладающих этими свойствами. Однако все они потенциально тератогенны и должны использоваться у женщин детородного возраста в сочетании с контрацепцией.
Спиронолактон. Антагонист альдостерона спиронолактон также является конкурентом тестостерона и дегидротестостерона при воздействии на андрогенные рецепторы.
Спиронолактон (в дозе от 50 до 200 мг в день) способствует уменьшению роста волос на лице и изменяет качественный состав волосяного покрова у большинства женщин, страдающих умеренной и тяжелой формой гирсутизма. Максимальный эффект отмечают по прошествии 6 мес, он сохраняется до 12 мес лечения. Препарат одинаково эффективен при лечении женщин с идиопатическим гирсутизмом и гирсутизмом, связанным с СПКЯ. Отмечают снижение синтеза андрогенов в яичниках, однако на количество надпочечниковых андрогенов или кортизола он влияния не оказывает. В первые несколько дней лечения происходит снижение диуреза.
Аналогичное снижение количества общего тестостерона происходит при назначении доз спиронолактона от 100 до 200 мг в день. В обеих группах уменьшался диаметр анагенных волос (соответственно у 19 и 39% пациенток). Хотя нет данных о сравнительных исследованиях пероральных контрацептивов и спиронолактона, комбинированная терапия в значительной степени облегчает течение гирсутизма и снижает количество общего тестостерона сыворотки крови и свободного тестостерона. Кроме того, включение в терапию пероральных контрацептивов может снизить частоту одного из побочных эффектов спиронолактона — нерегулярность менструальных циклов.
К побочным эффектам, обычно связанным с применением спиронолактона, относятся нарушения со стороны желудочно-кишечного тракта, полиурия, никтурия, быстрая утомляемость, головные боли, нерегулярные менструальные кровотечения, снижение либидо и ато-пические реакции. Гиперкалиемия у женщин с нормальными функциями почек встречается редко.
Флутамид. Данный препарат используют для лечения рака предстательной железы, эффективен также при терапии гирсутизма. Исследование, проведенное у 18 женщин с гирсутизмом, получавших 125 мг флутамида 3 раза в день на протяжении 12 мес, показало, что течение гирсутизма значительно облегчалось у всех пациенток, одновременно происходило снижение концентрации андрогенов сыворотки крови. Флутамид эффективнее спиронолактона при лечении гирсутизма, в случае лечения флутамидом явления гирсутизма значительно уменьшаются (почти до нормальных показателей) в течение 6 мес, тогда как при лечении спиронолактоном аналогичное улучшение наступает только у 30% больных.
Главными проблемами остаются высокая стоимость лечения и редко встречающаяся гепатотоксичность (иногда выраженная). В связи с этим в настоящее время при гирсутизме флутамид используют редко.
Финастерид. Финастерид — ингибитор второго типа 5а-редуктазы, в настоящее время одобренный для лечения доброкачественной гиперплазии предстательной железы. Он также используется для лечения андрогенной алопеции у мужчин (в дозе 1 мг в день). По результатам исследования 27 женщин с идиопатическим гирсутизмом, лечение финастеридом по 5 мг в день или в комбинации с пероральными контрацептивами на протяжении 6 мес показало значительное улучшение клинического течения гирсутизма. В группе больных, получавших только финастерид, не отмечено изменения концентрации андрогенов в сыворотке крови. Однако у женщин, получивших комбинированную терапию, наблюдали снижение количества дегидротестостерона.
При лечении гирсутизма финастерид столь же эффективен, как и спиронолактон. На основании проспективного исследования, в котором сравнивали эффективность малых доз флутамида, финастерида, кетоконазола и комбинированного лечения ципротероном и эстрогенами, наименьшее улучшение состояния больных оказалось в группе пациенток, получавших финастерид. У этой группы больных также в наименьшей степени замедлялся рост волос. Однако переносимость пациентками этого режима лечения была наилучшей из всех четырех вариантов.
Гирсутизм — заболевание, в связи с которым женщины часто обращаются за медицинской помощью. Причиной, вызвавшей его, чаще всего оказываются доброкачественные состояния. Сбор анамнеза и физикальное обследование нередко дают клиницисту достаточную информацию для того, чтобы сделать обоснованное предположение о патологии, вызвавшей это заболевание. Скрининг-тесты (определение содержания общего и/или свободного тестостерона в сыворотке крови, ДГЭА-С и 17-гидроксипрогестерона в фолликулярную фазу) позволяют клиницисту сделать вывод о наиболее вероятной этиологии заболевания. У женщин с сопутствующей олигоменореей и/или бесплодием следует также определять концентрацию пролактина и ТТГ.
У большинства женщин с гирсутизмом диагностируют СПКЯ. С учетом повышенного риска сахарного диабета, артериальной гипертензии и гиперлипидемии у больных этой группы необходимо тщательное обследование с целью выявления таких состояний.
При выборе метода лечения необходимо учитывать цели и пожелания самой пациентки. Некоторым женщинам бывает достаточно того, что их убедят в доброкачественности заболевания. Другим необходимо подобрать комбинацию механических методов воздействия и фармакологических средств. В любом случае пациентке необходимо разъяснить, что замедление роста волос будет происходить сравнительно медленно.
• Регулярные менструации не свидетельствуют о нормальном андрогенном статусе у женщин с гирсутизмом.
• В большинстве случаев причиной гирсутизма бывает СПКЯ.
• Андроген-секретирующие опухоли встречаются редко и обычно вызывают появление новых симптомов, которые быстро прогрессируют.
• Концентрация тестостерона в сыворотке крови выше 200 нг/дл (7 нмоль/л) и ДГЭА-С более 700 мкг/дл (24,3 мкмоль/л) заставляет предположить наличие опухоли, но не является достоверным признаком ее существования. У большинства женщин с такой концентрацией гормонов в сыворотке крови опухоль не обнаруживают.
• Определение количества 17-гидропрогестерона в утренние часы во время фолликулярной фазы (без стимуляции) рекомендовано как скрининговый инструмент для выявления ВГН. Показатели менее 2 нг/дл — 100% достоверный отрицательный диагностический признак.
• Механическое удаление волос и применение пероральных контрацептивов — основные методы лечения.
• Спиронолактон служит эффективным средством лечения гирсутизма. Все другие периферические антиандрогены имеют значительные ограничения.
• Поскольку все антиандрогены потенциально тератогенны, показана контрацепция.
Учебное видео андрогены в норме и при патологии у женщин, мужчин
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
ВГМУ, Профессорская клиника Юцковских, Владивосток
Профессорская клиника Юцковских, Владивосток
Владивостокский государственный медицинский университет
Андрогензависимые синдромы кожи у женщин: роль антиандрогенной терапии на современном этапе
ВГМУ, Профессорская клиника Юцковских, Владивосток
ВГМУ, Профессорская клиника Юцковских, Владивосток
Профессорская клиника Юцковских, Владивосток
Владивостокский государственный медицинский университет
Одной из сложных задач современной дерматологии и косметологии остается лечение андрогензависимых синдромов кожи. Синдромы гиперандрогении (ГА) часто служат причиной психологического дискомфорта и отрицательно влияют на качество жизни женщин. Синдромы ГА у женщин являются частыми причинами психологического дистресса. Внешние проявления избытка андрогенов отмечаются у 10—30% женщин в популяции и становятся существенным косметическим дефектом, отражающимся на нервно-психическом статусе женщины, приводя к раздражительности, депрессивным состояниям, снижая качество жизни и обусловливая социальные проблемы в виде ограничений в выборе профессии и сложностей в трудоустройстве, снижая чувство достоинства женщин. В патогенезе этих процессов большое значение уделяется роли гормонов. Под влиянием избытка андрогенов у женщин развивается синдром ГА, что клинически проявляется себореей, гирсутизмом, андрогензависимой алопецией.
Заболевания, при которых имеются признаки повышенной продукции андрогенов, относятся к междисциплинарной патологии и требуют пристального внимания и знаний не только гинеколога, но и в равной степени затрагивают сферу интересов эндокринологов, дерматологов, косметологов.
Кожа человека является комплексом андрогенчувствительных структур (сальные и потовые железы, волосяные фолликулы). Под влиянием андрогенов находятся многие важные функции кожи: митотическая активность клеток, активность сальных желез, рост волос, выраженность пигментации. Являясь тканью-мишенью для половых стероидных гормонов, например андрогенов, кожа принимает активное участие в метаболизме стероидных половых гормонов, в частности, в экстрагландулярном образовании из стероидов-предшественников.
Источником андрогенов в организме женщины являются яичники и кора надпочечников. Их синтез происходит под стимулирующим действием лютеинизирующего гормона (ЛГ) и адренокортикотропного гормона (АКТГ). Основной андроген надпочечников — дигидроэпиандростерон (ДГЭА) и его сульфат (ДГЭАС), яичников — тестостерон (Т) и андростендион (А). Действие половых гормонов на кожу осуществляется через специфические андрогенные рецепторы (АР) сосочкового слоя дермы, фибробласты, кератиноциты, эпителиальные клетки просвета апокриновых желез и секреторный отдел эккриновых сальных желез, а также в себоцитах и волосяных фолликулах.
Мишенями для половых стероидов в коже являются эпидермис, волосяные фолликулы, сальные железы, меланоциты и фибробласты. Под воздействием андрогенов усиливаются дифференцировка и митотическая активность клеток эпидермиса, увеличивается синтез межклеточных липидов, увеличивается толщина эпидермиса, стимулируется рост и пигментация волос, усиливается продукция кожного сала, снижается синтез глобулина, связывающего половые стероиды (ГСПС) в печени. В то же время под воздействием эстрогенов тормозится рост волос в андрогензависимых зонах, угнетается продукция кожного сала, усиливается синтез ГСПС.
Важным патогенетическим звеном при ГА является нарушение связывания андрогенов со специфическим ГСПС. Связанные с ГСПС стероиды недоступны для соединения с рецепторами в тканях-мишенях и оказания биологического эффекта. Биологический эффект в клетках-мишенях оказывает лишь свободная фракция половых стероидов. Она же ответственна за клинические проявления андрогенного эффекта.
Таким образом, ГА в организме женщины сопровождается избыточной секрецией мужских половых гормонов или повышенной чувствительностью тканей к неизмененному уровню андрогенов. Совокупность признаков поражения кожи и ее придатков, возникающих в результате избытка андрогенов в женском организме (себорея, гирсутизм, андрогензависимая алопеция), можно обозначить термином «гиперандрогенная дермопатия».
ГА может проявляться в виде абсолютного увеличения количества гормонов (абсолютная ГА) или повышенной чувствительностью рецепторов к нормальному или сниженному содержанию андрогенов в организме (относительная ГА).
Акне. В клетках сальных желез — себоцитах тестостерон под действием фермента α5-редуктазы 1-го типа переходит в самый активный метаболит — дигидротестостерон, который служит непосредственным стимулятором роста и созревания себоцитов, образования кожного сала. Основными причинами относительной ГА являются повышенная активность фермента α5-редуктазы 1-го типа, повышенная плотность ядерных дигидротестостероновых рецепторов, увеличение свободной фракции тестостерона в крови. Таким образом, в патогенезе акне ведущая роль принадлежит гормональному фактору, приводящему к гипертрофии и повышенному функционированию сальных желез, фолликулярному гиперкератозу в протоке сально-волосяного фолликула (СВФ), активизации микроорганизмов с последующим воспалением.
Себорея. Себорея — патологическое состояние кожи, обусловленное нарушением функции сальных желез, изменением состава их секрета. Возникновение синдрома ГА — себореи, связано с избытком андрогенов. Проявляется в местах, богатых сальными железами, — на лице, волосистой части головы, верхней части груди, в межлопаточной области. Развитию себореи способствуют нарушения функции половых желез (в частности, нормального соотношения между эстрогенами и андрогенами), надпочечников, щитовидной железы, а также иммунной, пищеварительной, центральной и вегетативной систем. Различают сухую и жирную себорею. У некоторых больных может быть смешанная себорея: на одних участках имеются симптомы сухой, а на других — жирной себореи.
Огромная роль в патогенезе себореи отводится наследственности. Генотип — врожденные качества, заложенные в генах. Структура кожного покрова является врожденной и неизменной на протяжении всей жизни, несмотря на то что поверхность кожи может постоянно меняться — трескаться, шелушиться, менять цвет (тускнеть), стать более грубой, тем не менее структура ее всегда индивидуальная, не меняющаяся.
При повышенном уровне мужских половых гормонов может изменяться тип кожи. Она становится жирной, поры на лице и себорейных участках расширяются, рН достигает 6, появляется склонность к дисхромиям.
Жирную себорею подразделяют на жидкую и густую, в зависимости от консистенции кожного сала, что определяется его физико-химическим составом. Участвуя в формировании водно-липидной мантии, кожное сало оказывает выраженное бактерио- и фунгицидное действие на большинство микроорганизмов. Компоненты липидной пленки на поверхности кожи являются производными сальных желез и эпидермиса и на 60% представлены триглицеридами, на 20—25% — эфирами воска, на 10—15% — скваленом, на 1—3% — эстерифицированными стеролами и на 0,5—2% — свободным стеролом. В увеличенном объеме кожного сала снижается концентрация незаменимой α-линоевой кислоты, которая подавляет экспрессию фермента трансглутаминазы. α-Линоевая кислота является основным регулятором дифференцировки кератиноцитов. Трансглутаминаза участвует в синтезе кератина 1-й и 10-й фракций, белков инволюкрина, лорикрина и филлагрина — основных компонентов цементирующего межклеточного вещества. Уменьшение количества линолевой кислоты приводит к повышению рН кожного сала, в итоге значительно нарушается барьерная функция эпителия и создаются условия для роста микроорганизмов на поверхности кожи и внутри сально-волосяных фолликулов.
Основными критериями оценки типов кожи на приеме у врача-косметолога являются характеристика салообразования — повышенное, пониженное, умеренное; степень расширения пор — расширенные, умеренно-расширенные, точечные; состояние липидной субстанции эпидермиса после умывания — чувство стянутости, дискомфорт, шелушение, покраснение.

Сравнивая различные состояния кожи здоровых пациентов и пациентов с себореей посредством неинвазивных методов морфофункциональной диагностики кожи (себуметрии, корнеометрии, рН-метрии) с применением аппарата SOFT PLUS, CATELLANI GROUP (Италия), мы получили следующие результаты (табл. 1).

Одним из объективных методов оценки состояния кожи является ультразвуковое исследование (УЗИ). У пациента с нормальной кожей при УЗИ видны сглаженность рельефа эпидермиса, равномерное распределение эхосигнала; эпидермис четко отграничен от дермы, дерма дифференцирована на отделы, расположение волокон дермы линейное (рис. 1, а). Рисунок 1. Ультразвуковая картина кожи в норме (а) и у пациента с себореей (б). У пациента с себореей отмечаются изменение эхоструктуры эпидермиса, нарушение его рельефа, протоки сальных желез расширены; отсутствует четкая граница между эпидермисом и дермой, эхогенность субэпидермального отдела дермы снижена (рис. 1, б).
Еще одним симптомом ГА является гирсутизм.

Гирсутизм. Под гирсутизмом (рис. 2) Рисунок 2. Гирсутизм у пациентки (из фотоархива ООО «Профессорская клиника Юцковских»). следует понимать увеличение у женщин количества волос на лице, груди, животе, вокруг сосков, а также на спине и бедрах. При усиленном оволосении женщин еще говорят о гипертрихозе. Между терминами «гирсутизм» и «гипертрихоз» существует разница: первый обозначает мужской тип роста волос у женщин, а второй — количественное увеличение волос на теле. Гирсутизм чаще всего является признаком некоторых эндокринных заболеваний, вызванных поражением гипоталамо-гипофизарной области, коры надпочечников и яичников. Но гирсутизм не всегда связан с нейроэндокринной патологией.
Выделяют следующие формы гирсутизма, не связанные с патологией яичников или надпочечников: конституциональный, экзогенный, идиопатический. Конституциональная форма гирсутизма носит наследственный характер. При этом виде повышенного оволосения продукция андрогенов в норме. К этой форме гирсутизма относится избыточное оволосение у женщин отдельных национальностей (жительницы стран Востока и Средиземноморья). Экзогенная форма гирсутизма возникает в тех случаях, когда приходится вводить андрогены в виде инъекций лекарственных препаратов. Гирсутизм может развиваться при применении таких препаратов, как кортикостероиды, стрептомицин. Предположение об идиопатическом гирсутизме возникает в тех случаях, когда не обнаруживается эндокринная патология и исключается экзогенный и конституциональный гирсутизм. Этот диагноз ставится при нормальном и повышенном содержании свободного тестостерона и невозможности установить причину заболевания. Учитывая, что достаточно часто гирсутизм служит проявлением ГА, целесообразно применение антиандрогенных препаратов. При гирсутизме косметическое устранение волос (эпиляция) эффективно только при условии удаления или угнетения источника повышенной секреции андрогенов.

Алопеция. В развитии андрогенной алопеции (рис. 3) Рисунок 3. Андрогенная алопеция у пациентки (из фотоархива ООО «Профессорская клиника Юцковских»). основная роль принадлежит α5-редуктазе — ферменту, который восстанавливает тестостерон до дигидротестостерона (ДГТ). ДГТ сокращает фазу роста волосяного фолликула, что приводит к его уменьшению и постепенной атрофии. Одновременно сокращается продолжительность жизненного цикла волоса, в результате чего наблюдается усиленное выпадение волос. Исследования показали, что уровень андрогенов у женщин с андрогенной алопецией часто не превышает норму. Это свидетельствует о том, что в патогенезе андрогенной алопеции основную роль играет повышенная чувствительность фолликулов к действию ДГТ. Женская андрогенная алопеция носит диффузный характер и редко приводит к облысению. При андрогенной алопеции на голове всегда остается венчик волос в затылочной и височных областях. Суть феномена состоит в том, что волосяные фолликулы в этих зонах не имеют рецепторов, способных воспринимать действие андрогенов. Поэтому исключается одна из обязательных причин андрогенной алопеции — гормональная активность — и волосы в этих областях генетически «застрахованы» от выпадения.
Современные подходы к лечению различных форм ГА включают назначение системных и наружных препаратов. Выбор методов лечения ГА должен основываться на адекватной клинической оценке степени тяжести синдромов ГА. Следует всегда учитывать состояние эндокринного фона, сопутствующие заболевания и состояния.

По нашим данным, за последние 5 лет значительно увеличилась обращаемость пациентов с синдромами ГА, особенно с такими, как алопеция и гирсутизм (рис. 4). Рисунок 4. Динамика обращаемости пациентов с синдромами гиперандрогении (по данным ООО «Профессорская клиника Юцковских», 2005—2009 гг.).
Механизм антиандрогенного действия КОК заключается в снижении продукции гонадотропинов (ЛГ), редукции уровня циркулирующих андрогенов, увеличении связывания андрогенов, снижении секреции андрогенов надпочечниками, ингибировании α5-редуктазы, связывании андрогенных рецепторов.
Первым КОК антиандрогенного действия был препарат диане-50, созданный на основе синтезированного в 1961 г. ципротерон-ацетата. В 1985 г. были созданы диане-35 (со снижением дозы эстрогенного компонента) и препарат андрокур (10 или 50 мг ципротерона ацетата).
Проведенные в 40 странах Европы два плацебо-контролируемых исследования с участием 1072 женщин в возрасте 14—45 лет с проявлениями акне показали, что применение КОК Джес по сравнению с плацебо к концу 6-го месяца способствует выраженному регрессу как невоспалительных, так и воспалительных акне. К окончанию терапии в среднем по группе акне регрессировали на 56%; состояния клинического излечения удалось достичь у 22% пациенток. Наиболее выраженное улучшение наблюдалось у женщин в возрасте от 14 до 22 лет.
В другом исследовании, посвященном оценке косметических аспектов приема антиандрогенного КОК на основе дроспиренона, к концу 6-го месяца терапии было продемонстрировано уменьшение себореи (на 71%), акне (на 75%) и гипертрихоза (показатель Ферримана—Галлвея — на 43%). При оценке толщины эпидермиса (корнеометрия) выявлено повышение гидратации на 26%, что было обусловлено как влиянием эстрогена в составе КОК, так и снижением концентрации андрогенов и/или их активности. Патоморфологически повышение гидратации эпидермиса обусловлено стимуляцией эстрогенами синтеза гиалуроновой кислоты. Определение снижения уровня испарения жидкости с поверхности кожи (на 35%) с помощью теваметрии (TEWL) также свидетельствовало об улучшении состояния кожи.
Важнейшим преимуществом Джес является хорошая переносимость, в частности, отсутствие влияния на массу тела, а иногда ее снижение. Это объясняется тем, что дроспиренон, входящий в состав препарата, дает антиминералокортикоидный эффект и препятствует задержке жидкости в организме, которая часто служит причиной увеличения массы тела при приеме КОК. Джес эффективно уменьшает проявления предменструального синдрома, в частности, появление акне в период, предшествующий менструации.
Таким образом, патогенетически оправдано и клинически актуально использование для лечения себореи, гирсутизма, андрогензависимой алопеции современных КОК, в частности Джес, которые подавляют секрецию гонадотропинов, стимулируют синтез ГСПС и снижают активность α5-редуктазы. Применение КОК, оказывающих антиандрогенный эффект, может улучшить не только гормональные параметры и классические проявления ГА, но и общее состояние, а также качество кожи, повышая гидратацию и улучшая характеристики, отражающие состояние кожи.
Так как диагностика и лечение различных форм ГА находятся на стыке нескольких специальностей (гинекология, эндокринология, дерматология), то только их объединение позволит добиться высоких результатов в лечении себореи, гирсутизма и андрогензависимой алопеции.
Московская медицинская академия им. И.М. Сеченова, Москва
Новые возможности в антиандрогенной терапии акне у женщин
Журнал: Проблемы репродукции. 2013;(6): 31‑37
Монахов С.А. Новые возможности в антиандрогенной терапии акне у женщин. Проблемы репродукции. 2013;(6):31‑37.
Monakhov SA. New antiandrogenic therapy of acne in women. Russian Journal of Human Reproduction. 2013;(6):31‑37. (In Russ.).
Московская медицинская академия им. И.М. Сеченова, Москва
Описан метаболизм половых стероидов в организме женщины. Рассмотрен этиопатогенетический подход к терапии акне с использованием комбинированных оральных контрацептивов Джес и Джес Плюс.
Московская медицинская академия им. И.М. Сеченова, Москва
Наступление пубертата сопряжено с активацией гипоталамо-гипофизарной системы с последующей активацией яичников, являющихся основным источником эстрогенов, — гормонов, формирующих фенотип по женскому типу, или феминизацию. Помимо влияния на развитие половых признаков, эстрогены играют исключительно важную роль в функционировании сердечно-сосудистой, нервной, костно-мышечной и иммунной систем организма. За счет эстрогенов кожа выглядит гладкой и подтянутой, волосы на голове — длинными и упругими, а ногти — блестящими и крепкими. Неоценима роль эстрогенов в сексуальной жизни. Благодаря им формируется либидо, функционируют железы мочеполового тракта и вырабатываются ферромоны-аттрактанты, привлекающие противоположный пол. Секрет потовых желез также находится под прямым контролем эстрогенов [3].
Биохимическими предшественниками эстрогенов являются андрогены, 50% которых синтезируется в яичниках и надпочечниках, а вторая половина образуется в жировой ткани. Роли андрогенов в физиологии женского организма по сравнению с эстрогенами и прогестероном уделяется меньшее внимание, но их влияние на функционирование практически всех систем организма и участие в развитии многих патологических состояний весьма существенно и разнообразно. Связываясь с рецепторами лимбической системы головного мозга, андрогены формируют либидо, оказывают влияние на инициативность в поступках, агрессивность в поведении. Под действием андрогенов происходит линейный рост и закрытие эпифизов в трубчатых костях. В костном мозге андрогены стимулируют митотическую активность стволовых клеток, в почках — продукцию эритропоэтина; в печени — белков крови. Увеличение мышечной массы, рост волос, функционирование апокриновых и сальных желез являются андрогензависимыми процессами [4, 5, 7].
Основная часть тестостерона, циркулирующего в крови (около 80%), находится в связанном состоянии с сексгормонсвязывающим глобулином (СГСГ), примерно 17—19% — в связанном состоянии с альбумином и только 1—3% циркулирует в свободном состоянии (биологически активный тестостерон) [5]. Гиперандрогения (ГА) — одна из наиболее частых причин не только нарушений менструального цикла, хронической ановуляции (35%) и, как следствие, бесплодия, но и широкого спектра косметических проблем в виде себореи, гипертрихоза и акне различной степени тяжести [1, 6—8].
Акне (вульгарные угри) — хроническое воспалительное заболевание кожи, поражающее до 85—90% подростков, тяжелое течение процесса отмечается у 5—10%. Примерно более 40% пациентов демонстрируют нозогенные психоэмоциональные расстройства преимущественно депрессивного спектра как результат персистенции заболевания ввиду неадекватной терапии [2, 6].
В патогенезе акне инициальным звеном является наследственно обусловленная ГА, которая может проявляться в виде абсолютного увеличения количества гормонов (АГА) или в виде повышенной чувствительности рецепторов к нормальному или сниженному количеству андрогенов в организме [6]. Более часто отмечаются состояния относительной ГА. В клетках сальных желез — себоцитах тестостерон под действием фермента 5α-редуктаза I типа переходит в самый активный метаболит — дигидротестостерон, который является непосредственным стимулятором роста и созревания себоцитов, образования кожного сала. Основными причинами относительной ГА являются:
1) повышенная активность фермента 5α-редуктазы I типа;
2) повышенная плотность ядерных дигидротестостерон-рецепторов;
3) увеличение свободной фракции тестостерона в крови как результат уменьшения синтеза СГСГ в печени.
До 80% женщин с акне отмечают увеличение количества невоспалительных и воспалительных высыпаний во II фазу цикла (за 10—12 дней до начала кровотечения). Это обусловлено микроотеком кожи (сужением устья сально-волосяного фолликула — СВФ), отягощением ключевого звена патогенеза акне — фолликулярного гиперкератоза и, как следствие, — усугублением оттока кожного сала. Патогенетически это состояние объясняется стимуляцией эстрогеном и прогестероном ренин-альдостерон-ангиотензиновой системы с последующей задержкой натрия и воды [6, 8].
Если инициальным звеном патогенеза акне является повышение интенсивности салообразования, то ключевым — фолликулярный гиперкератоз как результат преобладания процессов кератинизации над процессами десквамации в устье СВФ.
Высыпания акне представлены ложнополиморфной сыпью, которой свойственна четкая стадийность в эволюции элементов. Первоначальные изменения кожи при акне представлены открытыми и закрытыми комедонами (по уровню обтурации протока СВФ). Присоединение воспалительной реакции в окружности комедона приводит к его разрушению и последующему формированию папулы, а затем пустулы. Развитие воспалительной реакции в дерме ведет к образованию узлов, а при их нагнаивании — кист [6].
Применяемые сегодня противоугревые средства представлены как системными, так и местными препаратами, действующими преимущественно на какой-то один фактор патогенеза акне. Любые местные противоугревые препараты (ретиноиды и ретиноидоподобные соединения, азелаиновая кислота, бензоила пероксид, антибиотики, препараты с цинком) не гарантируют пациенту стойкую и длительную ремиссию процесса после прекращения терапии [3].
Исходя из основ этиологии и патогенеза акне, для лечения этого заболевания у женщин адекватными и патогенетически обоснованными являются вещества, оказывающие супрессивное действие на состояния ГА, т.е. антиандрогены, которые заняли прочные позиции в международных алгоритмах ведения женщин с акне легкой и среднетяжелой степенью тяжести [2, 12].
Среди препаратов, влияющих на выраженность андрогенизации, наиболее широко применяемыми являются комбинированные оральные контрацептивы (КОК). Все КОК состоят из этинилэстрадиола и гестагенного компонента. По количеству этинилэстрадиола КОК делятся на высокодозированные (50 мкг/сут), низкодозированные (30—35 мкг/сут) и микродозированные (15—20 мкг/сут) [1, 10].
К желаемым действиям этинилэстрадиола относят: антигонадотропное (потенцирование действия гестагенов), пролиферацию эндометрия и стимуляцию синтеза белков в печени (в частности, СГСГ), факторы свертывания крови, апобелки липопротеинов высокой плотности. К побочным эффектам относят активацию ренин-ангиотензин-альдостероновой системы с последующей задержкой натрия и воды в организме.
Основным действием синтетических гестагенов является их гестагенная активность, которая заключается в антигонадотропном действии, секреторной трансформации эндометрия и поддержании беременности [7, 13].
Оптимальным сочетанием в КОК, используемых для терапии акне и себореи, является наличие эстрогенов в минимально необходимом для нормального протекания менструального цикла количестве (микродозированность, или 0,015—0,02 мг этинилэстрадиола) и гестагена, обладающего прогестагенной, антиандрогенной и антиминералокортикоидной активностью.
В конце 90-х годов ХХ века синтезирован уникальный гестаген дроспиренон — прогестаген четвертого поколения, производное спиролактона, без этинильного радикала, отличающийся от всех ранее существующих прогестагенов. По своим биологическим эффектам дроспиренон максимально близок к эндогенному прогестерону. Помимо гестагенного действия, дроспиренон обладает антиандрогенным и антиминералокортикоидным свойствами. Благодаря антиандрогенной активности дроспиренон эффективно снижает выраженность акне, себореи и гирсутизма [9, 12].
В 2006 г. появился инновационный низкодозированный КОК, содержащий 0,02 мг этинилэстрадиола и 3 мг дроспиренона в режиме 24 активные таблетки + 4 таблетки плацебо, — препарат Джес («Bayer HealthCare Pharmaceuticals», Германия).
Препарат Джес сочетает преимущества низкой дозы эстрогенов (0,02 мг/сут по сравнению со стандартной дозой 0,03 мг/сут) и инновационного прогестагена дроспиренона. Снижение дозы эстрогенов повышает безопасность препарата и улучшает его переносимость.
Противоугревая активность КОК Джес обусловлена следующими механизмами:
— прямое антиандрогенное действие (блокада андроген-рецепторов);
— непрямое антиандрогенное действие;
— стимуляция этинилэстрадиолом и дроспиреноном синтеза СГСГ печенью;
— отсутствие вытеснения тестостерона из связи с СГСГ (так как дроспиренон переносится кровью в связанном виде с альбуминами);
— подавляющее действие на ренин-ангиотензин-альдостероновую систему (блокада дроспиреноном альдостероновых рецепторов).
Последнее свойство Джес является очень важным, особенно у женщин, отмечающих обострение акне во второй половине цикла.
— контрацепция и лечение умеренной формы угрей;
— контрацепция и лечение тяжелой формы предменструального синдрома.
Благодаря антиминералокортикоидному действию дроспиренона Джес препятствует задержке натрия и воды в организме, уменьшая связанные с этим побочные эффекты, такие как нагрубание молочных желез и увеличение массы тела, вследствие чего улучшается переносимость препарата и возможность его длительного использования.
В исследовании, посвященном оценке косметических аспектов приема антиандрогенного КОК с дроспиреноном, к концу 6 мес терапии было продемонстрировано уменьшение себореи (на 71%), акне (на 75%) и гипертрихоза (показатель Ферримана—Галлвея — на 43%), повышение гидратации эпидермиса на 26% и снижение трансэпидермальной потери жидкости (на 35%) [12].
Новый режим приема 24+4 продлевает действие дроспиренона на 3 дополнительных дня (в сравнении со стандартным режимом других КОК: 21 активная таблетка и 7 дней перерыва), что усиливает его антиандрогенный и антиминералкортикоидный эффекты. Кроме того, продленное действие дроспиренона обеспечивает более стабильный гормональный фон и уменьшает симптомы, наблюдающиеся во время перерывов в приеме стандартных КОК (в период менструации), такие как дисменорея, головная боль, изменения настроения.

В конце 2012 г. на отечественном фармацевтическом рынке появились модифицированные формы дроспиренонсодержащих КОК — Джес Плюс и Ярина Плюс («Bayer HealthCare Pharmaceuticals», Германия). По сравнению со своими предшественниками в состав каждой таблетки (включая 4 или 7 таблеток плацебо соответственно) помимо этинилэстрадиола (20 или 30 мкг соответственно) и дроспиренона (3 мг) введен левомефолат кальция (Метафолин [*] ) в дозе 451 мкг — стабильная и метаболитически активная кальциевая соль фолиевой кислоты (витамин В9). Фолаты не синтезируются в организме человека. Поступая с пищей, они принимают активное участие в синтезе и репарации ДНК, синоптической передаче и эритропоэзе. Имеются сведения о ключевой роли фолиевой кислоты в процессах репарации ДНК кератиноцитов и фибробластов кожи, в частности, после фотолиза, индуцированного УФ-излучением [11]. Эти данные позволяют рассматривать фолаты как важный компонент в профилактике фотостарения кожи («эндогенный» фотопротектор), особенно учитывая тот факт, что эстрогены повышают чувствительность кожи к УФ-излучению (рис. 1). Рисунок 1. Фолаты (В9) в защите компонентов кожи от УФ-излучения.
Исключительно важная роль фолатов в течение первого месяца развития эмбриона заключается в их влиянии на пролиферацию и дифференцировку стволовых нервных клеток, т.е. формировании нервной трубки эмбриона — предшественника ЦНС плода. Недостаток фолиевой кислоты в организме беременной (когда женщина еще не знает, что беременна: для 36% женщин первая беременность не запланирована) приводит к дефектам нервной трубки эмбриона — врожденным порокам развития, несовместимым с жизнью (анэнцефалия) или приводящим к инвалидности (расщелина позвоночника). Следовательно, женщинам детородного периода, принимающим КОК и планирующим в скором времени беременность, потребление фолатов необходимо начинать заблаговременно до зачатия для достижения достаточного уровня фолатов в период закладки нервной трубки. Учитывая, что 21,1% женщин беременеют после первого цикла приема КОК, а 45,7% — после третьего, возникла необходимость создания КОК с содержанием стабильной формы фолата. Исследования показали, что после 24 нед ежедневного приема препарата Ярина Плюс медленное высвобождение поддерживает концентрации фолата в плазме, превышающие базовый уровень, в течение 20 нед у значительной части женщин [11].
Особенно ценно использование препаратов Ярина Плюс и Джес Плюс в качестве контрацепции у женщин детородного периода, получающих терапию по поводу тяжелых форм акне системным изотретиноином (Акнекутан) на протяжении всего срока лечения (в среднем 8 мес) и 2 мес по его окончании [3].
Минимальный курс лечения акне как препаратом Джес, так и Джес Плюс, составляет 6 мес. При необходимости контрацепции, а также для поддержания кожи, волос и ногтей в оптимальном состоянии в соответствии с рекомендациями ВОЗ (2009) препарат может применяться длительное время [2].
Перед назначением женщине с акне Джес Плюс в качестве базисного противоугревого средства необходимо убедиться в отсутствии противопоказаний как со стороны гинекологического статуса, так и по другим органам и системам.

Рекомендовать терапию акне КОК с антиандрогенным действием может и гинеколог-эндокринолог и дерматокосметолог. Динамику кожного поражения в процессе лечения отслеживает дерматокосметолог, а отсутствие противопоказаний для назначения женщине КОК с антиандрогенным действием оценивает гинеколог-эндокринолог. Перед началом терапии, а также по ее окончании необходим гинекологический осмотр, обследование молочных желез и цитологическое исследование эпителия влагалищной части шейки матки для исключения морфологических признаков, характеризующих диспластические процессы (мазок по Папаниколау — PAP-мазок). При подозрении на АГА может потребоваться оценка гормонального профиля крови (ЛГ, ФСГ, эстрадиол, прогестерон, тестостерон, пролактин и ДЭА-сульфат), УЗИ органов малого таза и надпочечников, рентгено/томография черепа (рис. 2). Рисунок 2. Алгоритм взаимодействия специалистов при лечении акне у женщин. Необходимо разъяснить женщине режим приема препарата, особенности контрацепции на протяжении 1-го месяца приема, возможные побочные явления на протяжении первых двух циклов, а также действия пациентки в случае пропуска приема очередной таблетки в зависимости от дня цикла [2].
Опираясь на собственный многолетний опыт лечения акне антиандрогенными препаратами, следует заключить, что клинически значимое противоугревое действие КОК проявляется не ранее 3—4 мес терапии, что диктует целесообразность назначения некоторым пациенткам наружных противоугревых средств, в частности, противоугревой линии лечебной косметики [2], на протяжении первой половины курса терапии (первые 2—3 мес).
Таким образом, совместное наблюдение больных с акне гинекологом-эндокринологом и дерматокосметологом позволило разработать новое направление приема КОК Джес и Джес Плюс:
1. Ликвидация акне и себореи.
2. Улучшение состояния волос.
3. Улучшение показателей качества кожи (повышение гидратации и тургора кожи благодаря стимуляции эстрогеном синтеза гиалуроновой кислоты; снижение уровня испарения влаги с поверхности эпидермиса).
4. Приостановка гипертрихоза (снижение показателя Ферримана—Галлвея).
5. Нормализация пищевого поведения.
6. Препятствие задержке жидкости в организме (в отличие от других КОК).
7. Стабилизация или уменьшение массы тела.
8. Улучшение общего самочувствия (более чем у 85%).
9. Купирование психоэмоциональной лабильности.
10. Фотопротекция структур эпидермиса за счет метафолина.
Что такое андрогенная алопеция (облысение у женщин)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Побилат Анны Евгеньевны, дерматолога со стажем в 19 лет.
Над статьей доктора Побилат Анны Евгеньевны работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
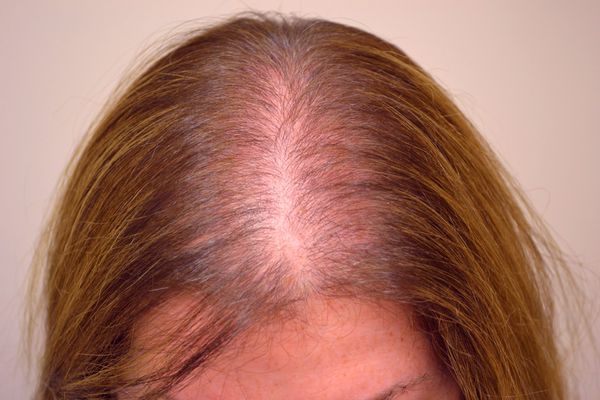
Андрогенетическая алопеция (АГА) — это поредение волос, в основе которого лежит прогрессирующее уменьшение волосяных фолликулов [1] . АГА относится к нерубцовой форме алопеции, при которой отсутствует предшествующее повреждение кожи и рубец в очаге поражения. Это сложное состояние, к которому приводит влияние множества факторов и генов. Андрогенетическая алопеция поражает до 80 % мужчин и 42 % женщин [2] . Вероятность выпадения волос по этому типу у женщин увеличивается с возрастом, достигая у европеоидов к 70 годам 40 % [3] . Развитие заболевания сопровождается интенсивными переживаниями [4] .
Генетическое наследование при андрогенетической алопеции до сих пор остаётся неясным. Вероятнее всего, тип наследования является полигенным (обусловлен влиянием сочетания нескольких генов). Согласно недавним исследованиям, раннее начало заболевания (до 30 лет) связано с геном рецептора андрогена EBA2R на Х-хромосоме [14] . Также изучалось влияние мутации в гене, определяющем работу ароматазы (фермента, который трансформирует андрогены в эстрогены), оно было признано значимым [15] , но не подтвердилось в более позднем исследовании [16] .
Анализ данных репликации (процесса создания дочерних молекул ДНК на основе родительской молекулы ДНК) выявил четыре наиболее значимых локуса (местоположения гена на карте хромосомы) риска для AGA на хромосомах 2q35, 3q25. 1, 5q33.3 и 12p12.1. Самый сильный сигнал был получен для rs7349332 на хромосоме 2q35, который находится в WNT10A. Таким образом, исследования экспрессии в ткани фолликула человеческого волоса показывают, что ген WNT10A играет важную роль в развитии андрогенетической алопеции [18] .
Заболевание может как быть симптомом системной патологии, так и сочетаться с другими состояниями. Оно сопровождает другие кожные или общие признаки гиперандрогении (повышенное содержание мужских половых гормонов), такие как гирсутизм, акне, нерегулярные менструации, бесплодие, галакторею (выделение молока вне периода грудного вскармливания) и инсулинорезистентность. Наиболее распространённой эндокринологической патологией, связанной с АГА, является синдром поликистозных яичников (СПКЯ).
Еще одной важной ассоциацией с АГА является метаболический синдром — нарушенный углеводный обмен, повышающий риск развития патологии сердечно-сосудистой системы. Корейские учёные, изучив 1701 пациентку, доказали положительную статистическую связь между АГА и метаболическим синдромом [28] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы андрогенной алопеции (облысении у женщин)
Нормальным считается выпадение 60 – 80 волос в день, при котором они не становятся тоньше и их объём не меняется. При алопеции пациенты жалуются на прогрессивное истончение волос, сокращение их объёма и на непрерывное или скачкообразное выпадение. Заболевание у женщин прогрессирует медленнее, чем у мужчин, и обычно равномерно поражает волосистую часть головы. У женщин алопеция развивается позднее, чем у мужчин, но может начаться и в подростковом возрасте. Первые проявления заболевания почти незаметны [3] .
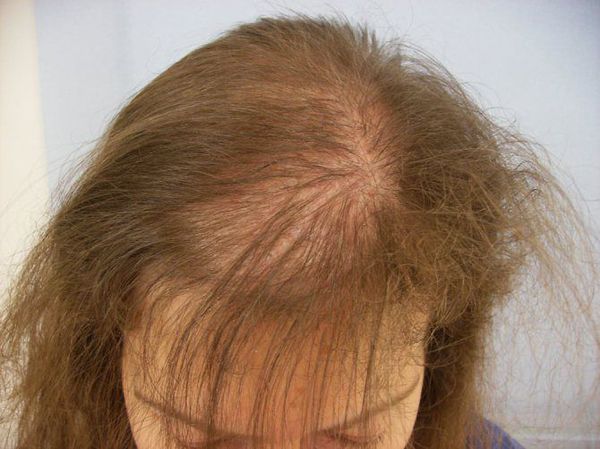
Патогенез андрогенной алопеции (облысении у женщин)
Волосяные фолликулы постоянно находятся в циклическом процессе смены фаз. Выделяют три фазы:
- анаген — период роста;
- катаген — переход от одной стадии к другой;
- телоген — период покоя.
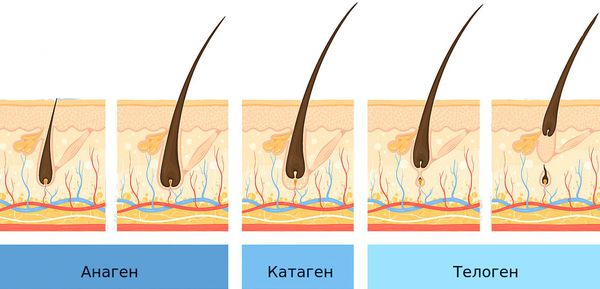
Продолжительность фазы роста (анагена) определяет длину волос. Большинство волос на коже головы (85-90 %) находятся в фазе анагена, которая длится примерно 2-6 лет. Оставшаяся часть волос (10-15 %) находятся в фазе телогена — фазе покоя волосяных фолликулов, которая длится около трёх месяцев. Волос в это время можно сравнить с цветком, который находится в вазе. Он срезан, не растёт, ни сцеплен с вазой, но и не может её оставить. В конце фазы телогена волос покидает фолликул.
Волосы могут различаться по диаметру и длине стержня, выделяют пушковые и терминальные волосы. Пушковые волосы (vellus) тоньше и короче терминальных, лишены пигментации. При заболевании волосяные фолликулы уменьшаются и происходит превращение терминальных фолликулов в веллусоподобные. Эти веллусоподобные фолликулы имеют укороченный цикл волос — фаза анагена у них меньше и они производят короткие и тонкие волосяные стержни.
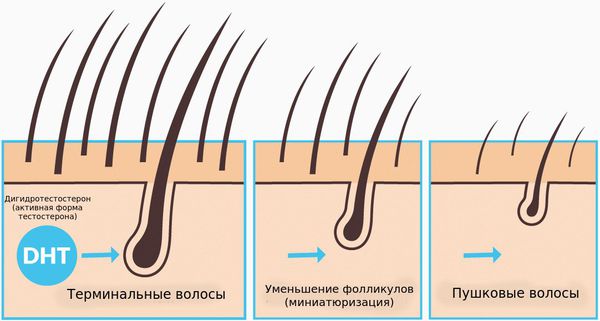
В отличие от мужчин, уменьшение фолликулов у женщин происходит неравномерно и не так интенсивно, поэтому, за исключением редких случаев, у них не появляются области полного облысения [5] .
У некоторых женщин с андрогенетической алопецией выявляют изменённый метаболизм андрогенов, зачастую — избыток, но не во всех случаях. Сывороточный тестостерон у большинства пациенток находится в пределах нормы [6] [7] [8] .
Заболевание у пациенток с нормальным содержанием мужских половых гормонов может возникать из-за повышенной чувствительности волосяного фолликула к нормальному уровню андрогенов. Причина этого может быть в большом количестве рецепторов к андрогенам и сниженной активности ароматазы (фермента, трансформирующего андрогены в эстрогены).
Алопеция также развивается у людей с синдромом нечувствительности к андрогенам или дефицитом 5-альфа-редуктазы (фермента, участвующего в метаболизме стероидов) [9] . Это указывает на то, что андрогенетическая алопеция у женщин, в отличие от мужского выпадения волос, может развиваться даже в отсутствие андрогенов.
Недавнее исследование показало, что лечение андрогенами может улучшить состояние волос у некоторых женщин. В течение года исследовалось влияние подкожных имплантатов тестостерона на частоту развития рака молочной железы у пациенток в пре- и постменопаузе. Большинство женщин (63 %), которые жаловались на истончение волос, сообщили о положительной динамике [10] . Таким образом, гиперандрогения (повышенное содержание мужских половых гормонов — андрогенов) сама по себе не обязательно приводит к андрогенетической алопеции [11] . Механизм воздействия андрогенов на волосы, вызывающий алопецию, связан с преждевременным старением волосяных фолликулов и усилением выработки цитокинов ( белки клеток иммунной системы, которые обеспечивают межклеточные взаимодействия ), сокращающих продолжительность фазы анагена [12] [13] .
Андрогенетическая алопеция усугубляется диффузной телогеновой алопецией, возникающей вследствие приёма некоторых лекарств, стресса, резкой потери веса, гормональной перестройки (например, родов) и терапии препаратами с проандрогенными эффектами, такими как норэтистерон, леворногестрел и тиболон.
Классификация и стадии развития андрогенной алопеции (облысении у женщин)
Андрогенетическая алопеция у женщин протекает иначе, чем у мужчин — сохраняется линия волос в области лба, выпадение равномерное в пределах лобно-теменной зоны и не настолько выраженное [19] .
Выделяют три модели андрогенетической алопеции:
- модель Гамильтона — истончение и поредение волос в теменной зоне и расширение лобно-височных углов, скорее характерное для мужчин, которое наблюдается у женщин в менопаузе или с гиперандрогенией;
- модель Людвига — обширное истончение волос в пределах макушки с сохранением линии роста волос в области лба;
- модель Ольсена или "рождественской ёлки" — истончение и поредение волос центральной части головы с поражением линии роста волос в области лба.
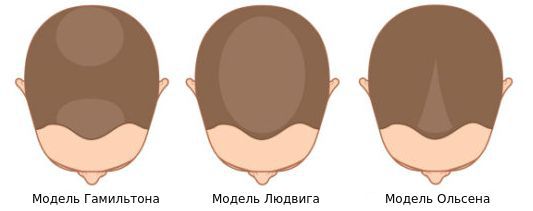
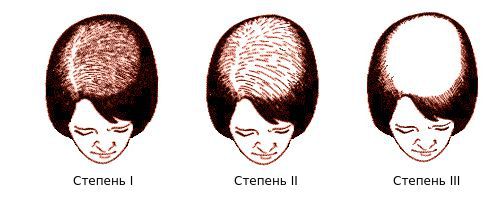
Осмотрев 468 пациенток, немецкий дерматолог Людвиг выделил три степени поредения волос лобно-теменной зоны [20] [21] :
- Заметное истончение волос и расширение пробора.
- Выраженное разрежение волос.
- Волосы полностью утрачены (встречается менее, чем у 5 % женщин).
В 2007 году Ли и соавторы предложили базовую и специфическую (BASP) систему классификации, которая представляет собой усовершенствованный вариант классификации Норвуд — Гамильтона и включает четыре базовых типа (L, M, C, U) и два специфических типа (F и V) [22] .
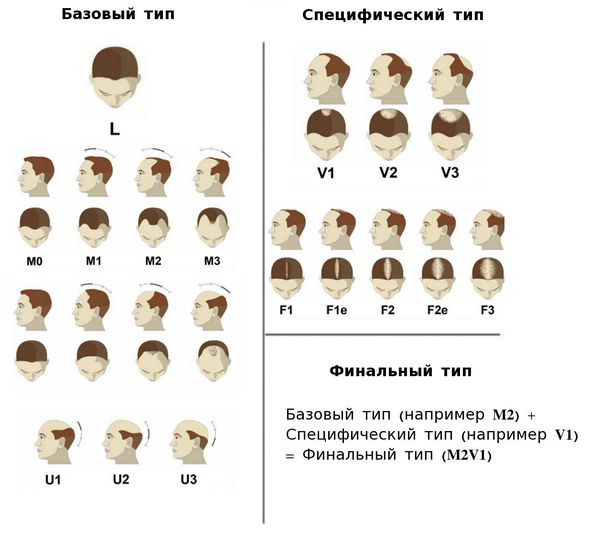
Следует учитывать, что у женщины с паттерном по Людвигу после менопаузы может развиться дополнительно паттерн по Гамильтону, то есть оба типа могут сочетаться [23] .
Осложнения андрогенной алопеции (облысении у женщин)
Основным осложнением при андрогенной алопеции у женщин является полная потеря волос без возможности их естественного восстановления. Потеря волос не приводит к утрате работоспособности, ухудшению общего состояния и не требует длительного нахождения в стационаре. Однако выпадение волос ухудшает эмоциональное состояние пациенток и влияет на качество жизни. Пациентки могут страдать лёгкими формами тревожных, депрессивных и социофобических расстройств.

Диагностика андрогенной алопеции (облысении у женщин)
Диагноз устанавливается на основе клинических признаков. Также проводят тест на вытягивание волос или тракционную пробу. Метод заключается в мягком потягивании волос вдоль скальпа. Проба обычно является положительной в лобно-теменной зоне кожи головы. Положительная тракционная проба со всей поверхности кожи указывает на сочетание андрогенетической алопеции с диффузной телогеновой.
Для раннего выявления и дифференциальной диагностики с другими алопециями проводят дерматоскопию [24] . Дерматоскопическими признаками андрогенетической алопеции является анизотрихоз (вариабельность диаметров более 20 % за счёт истончения волос), перипапиллярные признаки (коричневый ореол вокруг фолликула, жёлтые точки), и увеличение количества веллусоподобных волос [25] [26] .
При диагностике важно оценить функцию щитовидной железы, уровень ферритина, цинка, витамина D и пролактина. Это необходимо, чтобы исключить факторы, которые могут увеличить выпадение волос и усугубить заболевание [34] .
Пациенты с нерегулярными менструациями в анамнезе, повышенным индексом массы тела или кожными признаками гиперандрогении должны быть направлены к эндокринологу для выявления возможного СПКЯ (синдрома поликистозных яичников) и ВДКН (врождённой дисфункции коры надпочечников).
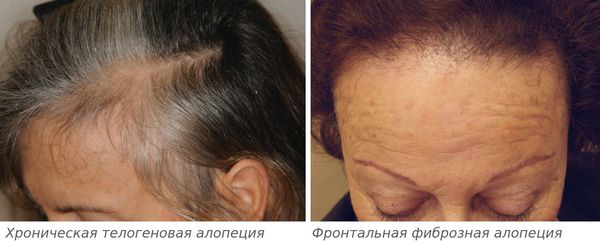
Андрогенетическую алопецию дифференцируют с хронической телогеновой и фронтальной фиброзной, алопецией, вызванной необратимым поражением части волосяных фолликулов химиотерапией, скрытой формой гнездной алопеции:
- для хронической телогеновой алопеции характерно поредение волос в лобно-височной области [30] ;
- алопеция, вызванная химиотерапией, вероятно, связана с поражением стволовых клеток волосяных фолликулов [31] ;
- скрытая форма гнездной алопеции проявляет себя быстро прогрессирующим истончением волос и наличием большого количества жёлтых точек при дерматоскопии [32] ;
- фронтальная фиброзная алопеция — это лимфоцитарная рубцовая алопеция, которая считается вариантом красного плоского лишая.
Лечение андрогенной алопеции (облысении у женщин)
Единственным лекарственным соединением, одобренным FDA ( Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов, США) для терапии андрогенетической алопеции, является 2 % местный миноксидил.
Миноксидил усиливает образование новых кровеносных сосудов вокруг фолликула и побуждает фолликулы вступать в фазу анагена, продлевая его продолжительность, увеличивает количество волос [35] .
Первая группа альтернативной терапии — это синтетические антиандрогены, которые используются перорально для блокирования связывания рецепторов андрогенов. Они включают ацетат ципротерона, спиронолактон и флутамид. Назначение ципротерона ацетата оправдано при лабораторно подтверждённой гиперандрогении [37] .
Спиронолактон — это калийсберегающее мочегонное средство, которое снижает выработку тестостерона в надпочечниках и блокирует рецепторы андрогенов в тканях-мишенях. Он эффективен при лечении гирсутизма, связанного с синдромом поликистозных яичников и акне [37] .
Применение флутамида ограничено, поскольку он даже в низких дозировках токсичен для печени [38] .
Вторая группа соединений препятствует воздействию дигидротестостерона. Финастерид уменьшает выпадение волос и стимулирует их отрастание, увеличивая количество волос. Данные об эффективности его применения у женщин в литературе противоречивы, требуются дополнительные контролируемые исследования.
Женщины в пременопаузе должны использовать безопасные методы контрацепции во время лечения финастеридом, так как, если принимать препарат в течение всей беременности, он может вызвать феминизацию мужского плода. Другое возможное побочное действие — это небольшой подъём уровня эстрогенов. По этой причине финастерид не рекомендуется женщинам с семейным или личным анамнезом рака молочной железы, так как может вызвать развитие гормональнозависимой формы рака.
Есть некоторые доказательства того, что световые процедуры могут стимулировать рост волос, но механизм, с помощью которого это происходит, неясен. Lasercomb Hair MaxR — это портативное лазерное устройство, широко продаваемое в качестве средства для отрастания волос. Проведено одно контролируемое исследование у мужчин, показывающее эффективность этой технологии [41] , но исследований, доказывающих его эффективность для женщин, нет.

Латанопрост и биматопрост изначально разработаны для лечения глаукомы, и одним из замеченных побочных эффектов был рост ресниц. Существует одно исследование у 16 мужчин, показывающее, что латанопрост на 0,1 % увеличил плотность волос на коже головы по сравнению с исходным уровнем и плацебо [42] .
При стабильном выпадении волос у пациентов старше 25 лет поможет пересадка волос. Золотой стандарт — это трансплантация фолликулярных единиц, поскольку она даёт хороший результат, который выглядит естественно [43] . Волосяные фолликулы имплантируются индивидуально в соответствии с линией волос пациента. Это многоэтапная процедура, которую должна выполнять опытная хирургическая бригада.
Прогноз. Профилактика
Андрогенетическая алопеция является хроническим заболеванием и без лечения прогрессирует. Официально признанным во всем мире средством для лечения АГА у женщин в настоящий момент является 2 % миноксидил [1] [2] [3] . Если пациентки начинают лечение миноксидилом, то оно должно быть пожизненным, поскольку при прекращении приёма развивается синдром отмены. Также следует знать, что этот препарат, как и большинство антиандрогенных средств, не применяется у беременных и кормящих.
Читайте также:

