Чем отличаются невусы от витилиго
Обновлено: 03.05.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Депигментация кожи - причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Депигментация – это нарушение обмена меланина, при котором появляются участки неравномерно окрашенной кожи.
Меланин – это пигментное вещество, содержащееся в клетках кожи (меланоцитах), которое защищает организм от воздействия ультрафиолетовых лучей.
Основная проблема людей, страдающих депигментацией, – психологический дискомфорт, связанный с видом и локализацией белых пятен. Однако при выраженном недостатке меланина даже небольшое воздействие солнечных лучей может привести к ожогам.
Меланин придает окраску волосам, коже, радужной оболочке глаз. Различают ахромию – полное отсутствие меланина в коже и гипохромию – уменьшение количества меланина в меланоцитах.
Депигментация может быть врожденной. В таком случае речь идет об альбинизме, при котором меланин практически отсутствует в клетках кожи, ее производных и в радужной оболочке глаз.

Например, депигментация участков кожи после травм, термических и химических ожогов. Витилиго является еще одной разновидностью потери цвета кожи. Витилиго – это заболевание, которое характеризуется появлением участков депигментации разных форм и размеров. Они могут быть как единичными, так и множественными, чаще молочно-белого цвета. Очаги могут возникнуть на любом участке кожи, но чаще локализуются на коже век, периорбитальных областях, шее, в подмышечных впадинах, в области суставов. У части пациентов отмечают обесцвечивание волос в зонах депигментации. Редко появление пятен сопровождается зудом и шелушением.

Приобретенные депигментированные пятна в течение жизни могут оставаться одного размера, могут увеличиваться и сливаться друг с другом, некоторые могут исчезать, при этом появляются новые на других участках тела.
Чаще всего причиной депигментированных пятен на коже являются наследственные нарушения пигментного обмена.
К ненаследственным факторам возникновения белых пятен относятся: эндокринологические нарушения, аутоиммунные поражения, различные дерматологические заболевания, длительная стероидная терапия, посттравматическая депигментация, воспалительные процессы, дефицит железа и витамина В 12 .
Депигментация может быть единственным симптомом, а может быть следствием перенесенного кожного заболевания или травмы.
- альбинизм;
- витилиго;
- псориаз;
- аллергические реакции кожи;
- системные заболевания (например, системная красная волчанка);
- депигментация при меланоме;
- поствоспалительная депигментация;
- грибковые заболевания кожи;
- депигментация на фоне приема некоторых лекарственных препаратов.
При обнаружении участков кожи с недостаточным окрашиванием следует проконсультироваться с дерматологом. Депигментации могут сопутствовать различные неврологические нарушения, в таком случае потребуется консультация невролога и терапевта ( педиатра , если нарушения пигментации кожи возникли в детском и подростковом возрасте). По показаниям назначают консультации других специалистов.
В зависимости от типа нарушения пигментации и сопутствующих симптомов врач может назначить различные методы обследования.
Иногда достаточно визуального осмотра дерматологом и использования лампы Вуда (люминисцентной). Лампа необходима для дифференциальной диагностики депигментации с грибковыми поражениями кожного покрова. При дерматологических заболеваниях проводят соскоб с кожи.
Исследование используется в диагностике грибковых заболеваний кожи и ногтей. Особенности инфекции. Грибковые заболевания (микозы) кожи и ногтей – заразные заболевания, передающиеся от человека к человеку. Передача инфекции может произойти при непосредственном контакте с активным о.
При подозрении на более тяжелую патологию врач может назначить биопсию депигментированных участков кожи с гистологическим и цитологическим исследованием, когда изучают структуру кожи, определяют количество меланоцитов на участке гипопигментации, проводят поиск патологических элементов кожи.
При наличии показаний может быть назначен анализ крови для оценки гормонального фона. Исследуют уровень гормонов в крови: адренокортикотропного гормона (АКТГ) , тироксина – Т4 , трийодтиронина – Т3 , тиреотропного гормона – ТТГ , определяют в сыворотке крови уровень антител к тиреопероксидазе и антител к тиреоглобулину . Для поиска сопутствующей патологии исследуют уровень глюкозы крови натощак, функцию печени и почек (печеночных ферментов – АЛТ , АСТ , уровень билирубина , белка крови , уровень креатинина , мочевины ), проводят клинический анализ крови для исключения анемической гипопигментации. Для выявления сопутствующей аутоиммунной патологии целесообразно исследование на содержание в сыворотке крови антинуклеарных антител , антител к париетальным клеткам желудка .
Возможно назначение компьютерной томографии и магнитно-резонансной томографии для поиска опухолевидных образований головного мозга, приведших к нарушению пигментного обмена.
Безопасное и информативное сканирование структур головного мозга для диагностики его патологий.
При подозрении на аллергическую природу нарушения пигментации кожи проводят тесты для выявления аллергии и типа аллергена .
При сочетании депигментации с кожными новообразованиями требуется осмотр дерматологом для исключения злокачественного перерождения опухолей.
Целью лечения депигментированных пятен является улучшение качества жизни и психологического комфорта пациента.
Часто эти люди страдают из-за особенностей внешности и несоответствия стандартам красоты. Для решения этой проблемы необходимо замедлить прогрессирование заболевания или уменьшить активность патологического процесса. С этой целью при витилиго используют топические (местные, наружные) медикаментозные средства. В случае отсутствия эффекта назначают ультрафиолетовую терапию или облучение ультрафиолетовым эксимерным светом. Взрослым пациентам при неэффективности терапии могут назначить ПУВА-терапию с применением фотосенсибилизатора. При этом на тело наносят специальный препарат и затем проводят длинноволновое ультрафиолетовое облучение. Комплексная терапия помогает восстановить пигментацию в очагах витилиго и уменьшить площадь депигментированных участков.
На сегодняшний день эффективных методов терапии альбинизма не существует. Людям с этой патологией необходимо контролировать состояние кожи и зрения. Необходимо защищать кожу от солнечных ожогов и соблюдать рекомендации офтальмолога по защите глаз от солнечных лучей. Если депигментированные пятна возникли вследствие грибковой инфекции (например, лишая), необходимо провести полную дезинфекцию помещения и предметов, находящихся в пользовании больного, соблюдать правила гигиены. Врач в этом случае может назначить антимикотики (противогрибковые препараты), которые сокращают срок лечения и предотвращают рецидив.
При аллергической природе депигментации исключают аллерген, назначают гипоаллергенную диету и используют местные препараты для лечения кожной аллергии.
Лечение депигментации – долгий и кропотливый процесс.
Правильную терапию может назначить только дерматолог. Самостоятельное лечение чаще всего неэффективно, т. к. без определения истинной причины появления белых пятен на коже невозможно подобрать верную тактику лечения.
Динамику изменения формы и размера пятен можно фиксировать с помощью фотографирования. Оценку цвета и размеров пятен проводит лечащий врач. Во избежание возникновения депигментации, при солнечной погоде для защиты кожи следует использовать специальные крема с показателями фотозащиты SPF (Sun Protection Factor) от 30 и выше.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Витилиго. Диагностика и лечение
а) Пример из истории болезни. К врачу обратилась мать со своим восьмилетним сыном, обеспокоенная появлением участков осветления кожи у ребенка. Витилиго начало развиваться у мальчика вокруг глаз, и мать выразила желание начать предложенное лечение, заключавшееся в применении местного стероидного средства. Также обсуждалась возможность использования ультрафиолета Б узкого спектра действия в случае, если назначенный препарат окажется неэффективным. Матери разъяснили, какие результаты можно ожидать от лечения.
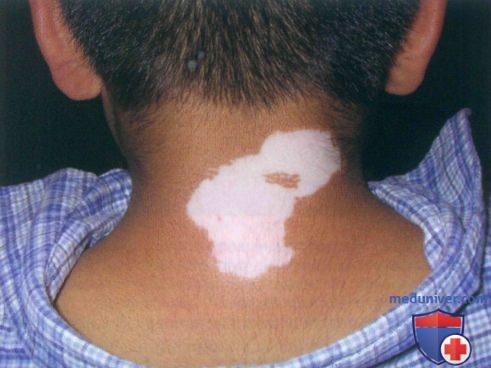
Витилиго на шее у восьмилетнего мальчика-латиноамериканца
б) Распространенность (эпидемиология):
• Витилиго является приобретенной прогрессирующей потерей пигментации эпидермиса.
• Заболевание наблюдается приблизительно у 0,5% населения во всем мире.
• Витилиго может встречаться в любом возрасте, но обычно развивается в возрасте 10 30 лет.
• Витилиго в одинаковой степени поражает мужчин и женщин.
• Заболевание наблюдается у представителей всех рас, но наиболее часто у лиц с темной кожей.
в) Этиология (причины), патогенез (патология):
• Аутоиммунное заболевание с деструкцией меланоцитов.
• Генетический компонент отмечается приблизительно в 30% случаев.
• Эмоциональные стрессы и/или травмы кожи провоцируют заболевание или ухудшают его течение (феномен Кебнера).
Витилиго на руках у мужчины-латиноамериканца Витилиго на руках, коленях и стопах у темнокожей женщины Витилиго, покрывающее более 50% поверхности тела у молодой женщины-латиноамериканки. Пациентке назначено местное лечение монобензоном с целью обесцвечивания непораженной кожи Распространенное витилиго у женщины, ранее имевшей темный цвет кожи: на руке отмечаются отдельные пятнышки остаточного пигмента. Ее отец страдает тем же заболеванием
г) Клиника и диагностика витилиго:
• Пятнистые очаги депигментации с фестончатыми, четко очерченными краями.
• Депигментированиые очаги часто сливаются между собой, со временем занимая обширные площади.
• Депигментированиые очаги более восприимчивы к солнечному ожогу, а загар на нормальной окружающей коже делает их более заметными.
д) Типичная локализация витилиго:
• Может распространяться по всей поверхности тела, но обычно наблюдается на лице, руках, кистях и гениталиях.
• Обычной является депигментация вокруг естественных отверстий, таких как глаза, рот, пупочная и анальная области.
е) Анализы при витилиго:
• Показано обследование с целью выявления эндокринных заболеваний, таких как гипер- или гипотиреоидизм (ТСГ) и сахарный диабет (глюкоза крови натощак), поскольку витилиго может сочетаться с этими заболеваниями'.
• Также необходимо исключить пернициозиую анемию и красную волчанку, для чего проводится общий анализ крови и тест на антинуклеарные антитела (AHA).
ж) Биопсия при витилиго. Не показана, за исключением случаев, когда диагноз не ясен, при этом рекомендуется 3-4-мм трепанобиопсия.
Витилиго на половом члене у 72-летнего мужчины Идиопатический каплевидный гипомеланоз на руке Анемический невус на груди у 12-летней девочки, наблюдающийся у нее с момента рождения, служит проявлением врожденной местной гиперчувствительности к катехоламинам. При диаскопии кожа невуса неотличима от окружающих ее участков. Нерегулярные, «изломанные» контуры наблюдаются как при анемическом, так и при депигментированном невусе Врожденный депигментированный невус на бедре у 11-летней девочки. Обратите внимание на зазубренные, неровные края образования. Врожденного витилиго не бывает Витилиго, не затронувшее участок кожи под кольцом на пальце. Пятнышки на кисти - результат восстановления пигмента после лечения УФБ узкого спектра действия
з) Дифференциальная диагностика витилиго:
• Белый лишай характеризуется очагами пониженной пигментации с шелушением и невыраженным зудом. Наблюдается у детей младшего возраста, обычно ассоциируется с экземой и улучшается с возрастом.
• Одним из самых ранних признаков губерозного склероза являются гипопигментированные пятна в форме листа рябины с заостренными краями, размер и вид которых не изменяется со временем.
• Гало-невус проявляется в виде ограниченных участков гипопигментации вокруг пигментированного невуса и в типичных случаях возникает у подростков и людей молодого возраста.
• Для идиопатического каплевидного гипомелапоза характерны очаги депигментации по типу конфетти размерами 2-5 мм, расположенные преимущественно па открытых воздействию солнца участках тела.
• Анемический невус - врожденное гипопигментированное пятно или бляшка, размер и локализация которой не изменяются. Он появляется как результат местной гиперчувствительности к катехоламинам, при этом количество меланоцитов не уменьшается. При диаскопии (надавливании предметным стеклом) пораженная кожа не отличается от окружающей кожи. Наличие невуса с момента рождения помогает отличить его от витилиго.
• Депигментированный невус, как правило, наблюдается с рождения или возникает в раннем детском возрасте. Он характеризуется сниженным количеством меланосом при нормальном количестве меланоцитов. В типичных случаях невус имеет зазубренные или выступающие края. Наличие невуса с момента рождения или в раннем детском возрасте помогает дифференцировать его от витилиго.
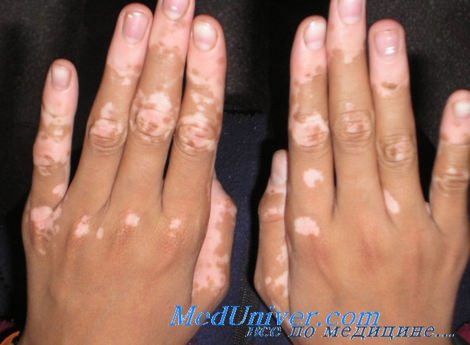
Витилиго
и) Лечение витилиго:
• Основное внимание следует уделить психологическому стрессу, связанному с этим заболеванием кожи (которое часто расценивается как косметический дефект), поскольку возможность повлиять на само заболевание невелика.
• В ретроспективном исследовании 101 ребенка с витилиго были получены данные эффективности местных кортикостероидов средней и высокой степени активности. У 64% из 101 ребенка наступила репигментация очагов, у 24% не было отмечено никаких изменений и у 11% отмечалось ухудшение по сравнению с исходными данными. Побочные эффекты применения местных стероидов наблюдались в 26% случаев на 81,7 ± 44 день наблюдения. Аномальный уровень кортизола был выявлен у 29% пациентов. У двух пациентов с низким уровнем кортизола был установлен диагноз стероид-индуцированной адреналовой супрессии. Вероятность аномального уровня кортизола у детей с поражением головы и/или шеи была выше в 8,6 раза, чем у детей с поражением других участков кожи. Поэтому попытка местной стероидной терапии при нераспространенном витилиго, очаги которого расположены вне головы или шеи, считается оправданной.
• Для лечения витилиго с некоторым успехом применяется эксимер-лазер с длиной волны 308 нм. В одном проспективном исследовании 14 пациентов степень репигментации при одно-, двух- и трехкратном еженедельном лечении через 12 недель составила 60%, 79% и 82% соответственно. Хотя при трехразовых сеансах в неделю репигментация наступала быстрее, степень конечной репигментации зависела от общего количества процедур, а не от их еженедельной частоты.
• В недавнем обзоре литературы с опорой на требования доказательной медицины было установлено, что проведенные исследования витилиго оказались большей частью описанием отдельных случаев, пилотными и клиническими испытаниями с небольшим количеством пациентов и часто с отсутствием контрольной группы. Имеется лишь несколько рандомизированных контролируемых исследований с высоким уровнем доказательности. Основные выводы этих исследований сводятся к следующему:
• Очаги на лице и шее лучше всего «отзываются» на все виды терапии, в то время как акральпые участки кожи - в меньшей степени.
• При генерализованном витилиго наиболее эффективна фототерапия УФ-Б излучением, которая вызывает самое малое число побочных эффектов; ПУВА-терапия является методом лечения второй линии.
• Эксимер-лазер с хорошим ответом на лечение, является альтернативой УФБ-терапии, особенно при локализованном витилиго на лице; здесь эксимер-лазер может даже превосходить УФБ-терапию по эффективности. При комбинации с местными иммуномодуляторами ответ па лечение ускоряется.
• Местные кортикостероиды являются препаратами выбора при локализованном витилиго. Альтернативными препаратами могут служить местные иммуномодуляторы (такролимус, пимекролимус).
• Успех любого метода лечения зависит от типа и локализации витилиго. На сегодняшний день не существует такого вида терапии витилиго, который можно было бы считать наиболее эффективным.
• Важно контролировать провоцирующие факторы заболевания, такие как сопутствующие заболевания, стресс и травмы кожи.
• Использование солнцезащитных средств предупреждает ожоги депигментированных участков и травму неповрежденной кожи, а также уменьшает контраст между такими очагами.
• Отбеливание непораженной кожи у пациентов с распространенной депигментацией уменьшает контраст с депигментированными очагами и может способствовать благоприятному косметическому эффекту. Для постоянного отбеливания кожи вокруг очагов витилиго назначают монобензиловый эфир гидрохинона в виде 20% крема (Бенокин). Результаты отбеливания необратимы, что повышает риск солнечного ожога кожи.

Витилиго
к) Рекомендации пациентам с витилиго. Необходимо разъяснить пациенту, что его состояние является доброкачественным, а также ободрить больного, если имеются признаки психологического дистресса.
л) Наблюдение пациента врачом. Основными направлениями последующей терапии являются консультирование и эмоциональная поддержка.
Достоверные признаки перерождения родинки (невуса) в меланому
Достоверные признаки характерны для меланомы, их появление требует обращения к онкологу для решения вопроса об удалении опухоли с помощью иссечения. В дальнейшем также необходимо выполнить гистологическое исследование и в ряде случаев иммуногистохимическое.
Изменения в доброкачественных меланоцитарных опухолях, которые относятся к достоверным признакам трансформации в меланому:
1. Форма опухоли, которая была ранее округлой, меняется. Это приводит к возникновению асимметричной формы. При воображаемом делении опухоли в середине одна ее половина не похожа на другую.
2. Размеры пигментного образования изменились быстро за счет горизонтального и вертикального роста опухоли. Новообразование ранее не увеличивалось или росло медленно. При этом размеры пигментной опухоли должны быть больше 7 мм. Быстрый рост меланоцитарной опухоли у пациентов старше 30 лет.
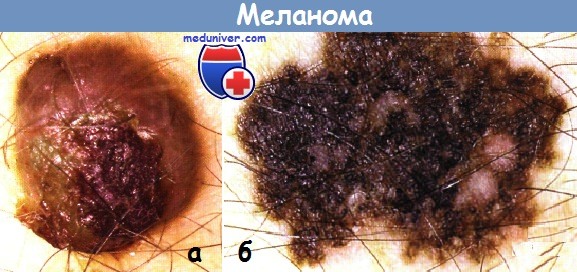
а - Узловая меланома на туловище у 43-летнего мужчины.
В этой области с детства существовал пигментный невус, 3 месяца назад произошла травма опухоли, после чего невус стал кровоточить и быстро расти.
б - Меланома у пациента 44 лет. Пигментное образование возникло 11 лет назад и расценивалось как меланоцитарный невус.
Опухоль росла медленно, приобретая изрезанные края. Новообразование похоже на остров с бухтами и заливами.
Иссечение, гистология — пигментная меланома, II уровень инвазии, толщина — 2 мм.
3. Границы опухоли становятся неровные. Образование приобретает «изрезанные» края, образуя «бухты» и «заливы».
4. Цвет. Окраска доброкачественной меланоцитарной опухоли становится неравномерной. Коричневые, черные, серые, розовые и белые участки расположены беспорядочно по всей поверхности образования. Также для меланомы характерна иссиня-черная окраска.

а - Появление розового узла на фоне длительно существующего злокачественного лентиго в области лба.
Клинический признак трансформации в меланому. Кроме того, окраска части плоского поражения иссиня-черная.
б - У пациента 52 лет в течение 15-20 лет существовал пигментный невус.
Пациент входит в группу риска по возникновению меланомы: II фототип кожи, рыжие волосы, мама умерла от меланомы.
Год назад окраска невуса изменилась. Она стала пестрой: чередование участков кожи с коричневой, черной, розовой и белой окраской.
Иссечение, гистология — в коже на фоне внутридермального невуса имеется рост поверхностно распространяющейся пигментной меланомы из эпителиоподобных клеток с воспалительной инфильтрацией по периферии.
Степень инвазии по Кларку — II, толщина по Бреслоу — 1 мм, стадия IA, Т1а, N0, М0.
5. Поверхность. Возникновение блестящей, глянцевой поверхности опухоли вместо существующего ранее на ней кожного рисунка. Выпадение волос с поверхности новообразования. Для злокачественной трансформации характерно появление на фоне плоского поражения бляшковидных или узловых элементов (одного или нескольких).
Поверхность этих элементов гладкая, блестящая, с потерей кожного рисунка. Их окраска розовая или черная. Данный процесс необходимо отличать от закономерной доброкачественной трансформации пограничного невуса в сложный и внутридермальный, при котором невусные клетки из эпидермиса опускаются в дерму.
При этом процессе на фоне пятна появляется опухолевидное образование, но оно мягковатой консистенции, не теряет кожный рисунок. Его окраска вначале темная, затем неравномерная и далее обесцвеченная. Для злокачественной трансформации характерно также возникновение изъязвления на поверхности опухоли, которое сопровождается кровоточивостью и образованием корки.
6. Консистенция. Определяется уплотнение опухоли, которая ранее при пальпации имела мягковатую консистенцию.
7. Окружающая ткань. Достоверным клиническим признаком трансформации является появление лучистых разрастаний из пигментного образования. Это происходит из-за распространения меланомы по лимфатическим щелям.
Для злокачественного процесса характерно также возникновение вокруг основного пигментного образования «дочерних» узелковых или пятнистых элементов (сателлиты) и увеличение регионарных лимфатических узлов размерами более 1 см.
а - Узловая меланома с изъязвлением, которое сопровождается кровоточивостью опухоли.
б - Появление иссиня-черных опухолевидных образований на фоне существующего в течение 5 лет злокачественного лентиго в области лица.
Клинический признак трансформации в меланому.
Иссечение, гистология — меланома, инвазия по Кларку — IV—V, толщина — 1,5 мм. а - Появление сателлита у поверхностно распространяющейся меланомы.
Основная пигментная опухоль существует 2-3 года, сателлит возник 1-2 месяца назад (пациент точно не помнит).
б - Узловая меланома с множественными сателлитами вокруг у пациента 72 лет.
Сателлиты возникли через год после появления основного очага поражения.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
От чего пятна на коже? Витилиго и лишай - причины появления белых пятен
Белые пятна на коже неправильной формы являются признаком такого заболевания кожи как витилиго. Очаги витилиго могут проявляться у людей любого пола и возраста, однако чаще всего от витилиго страдают люди до достижения 20 лет. Больше всего встречаются белые пятна на коже у женщин. Причиной их появления является отсутствие клеток, которые содержат пигмент придающей коже телесный цвет - меланоцитов. Такая патология может быть вызвана наследственными и приобретенными факторами, которые характеризуются пониженным уровнем синтеза меланина. На сегодняшний день появление очагов витилиго считают результатом отклонения обмена веществ, которые передаются по наследству, нарушения работы надпочечников и щитовидки, а также стрессов и травм. Многие специалисты предполагают, что витилиго появляется при нарушении процессов расщепления и усвоения пищи, поэтому для успешного лечения витилиго требуется наладить работу печени.
Появление белых пятен не причиняет физическую боль, однако эти пятна доставляют людям много огорчений. Очаги витилиго сопровождаются сгущением пигмента по краю пятна, что делает их еще более заметными по отношению к здоровой коже. На белых участках кожи становятся обесцвеченными и волосы, а для молодого человека это может быть причиной развития комплекса неполноценности. Пятна витилиго могут появиться практически на любом участке тела, кроме кожи подошвы и ладоней. Не рекомендуется людям с белыми пятнами на коже загорать, потому что незащищенные меланином участки кожи очень быстро сгорают на солнце.
Самое неприятное проявление витилиго - прогрессирующее течение болезни, когда белые пятна продолжают увеличиваться в размере и появляться вновь. При этом очаги витилиго могут появляться на новых участках кожи, а также происходит увеличение имеющихся белых пятен, которые сливаясь, образовывают обширные участки кожи, лишенные пигмента. В таком случае необходимо подобрать соответствующее лечение, а если белые пятна имеют локальный характер и не находятся на видных участках кожи, то лучше об этом дефекте кожи не беспокоится. А также в настоящее время есть возможность с помощью тональных кремов маскировать белые пятна на видных участках тела.

Витилиго практически не поддается лечению. У людей, обратившихся за лечением в самом начале заболевания больше шансов на излечение. Главное не стоит расстраиваться из-за белых пятен и не комплексовать, тем более наука не стоит на месте и есть надежда на появление новых эффективных методов лечения этого заболевания. Уже сегодня некоторым пациентам помогает лечение ПУВО-терапией, при этом больной принимает препараты, которые способствуют образованию меланина под воздействием УФЛ.
Витилиго является одной из самых загадочных болезней, прогнозировать течение которого не может не один врач. Часто болезнь прогрессирует годами, а иногда может внезапно остановиться и даже исчезнуть. Однако это происходит не так уж часто. Если увеличение очагов витилиго связано с патологий внутренних органов, то излечение основного заболевания может привести к остановке обесцвечивания кожи. В любом случае, при возникновении витилиго необходимо провести обследование состояния здоровья и при выявлении каких- либо патологией провести целенаправленное лечение. Стопроцентной гарантии избавления от очагов витилиго нет, но профилактические меры позволяют избежать прогрессирования болезни.
Часто у детей, а иногда и у взрослых, белые пятна на коже появляются при заболевании отрубевидным лишаем. Эти пятна поддаются лечению легче, чем витилиго. Отрубевидный лишай - это инфекционное грибковое заболевание, обострение которого происходит летом под воздействием ультрафиолетовых лучей. В народе этот лишай называют солнечным грибком, при котором проявляются белые пятна в основном на лице, шеи, на руках и спине. Причиной появления пятен является грибок, который находится на поверхности кожи. Грибок вырабатывает кислоту, которая приводит к уменьшению способности меланоцитов производить пигмент мелатонин. В поврежденных участках кожи появляются пятна лишенные загара, они бывают неправильной формы и шелушатся.
- Вернуться в оглавление раздела "Дерматология"
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Что такое врождённый меланоцитарный невус? Причины возникновения, диагностику и методы лечения разберем в статье доктора Вавилова Артема Сергеевича, детского хирурга со стажем в 7 лет.
Над статьей доктора Вавилова Артема Сергеевича работали литературный редактор Вера Васина , научный редактор Владимир Горский и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Врождённый меланоцитарный невус (Congenital melanocytic naevus) — это доброкачественное разрастание невусных клеток на коже. Развивается внутриутробно или в первые месяцы жизни [51] .
Если невус появился позже, но до двухлетнего возраста, его называют поздним врождённым невусом [32] .

Невусные клетки — это разновидность меланоцитов, которые отличаются от обычных пигментных клеток кожи двумя свойствами:
- клетки невуса группируются, а меланоциты распределяются в коже равномерно;
- у невусных клеток (за исключением синих невусов) нет дендритных отростков, по которым в обычных меланоцитах перемещается меланин — так он распределяется в коже и окрашивает её [36] .
Распространённость
Врождённые меланоцитарные невусы встречаются у 1–3 % детей, крупные или гигантские — примерно у одного из 20–50 тыс. новорождённых [1] [2] [51] .
Причины появления невусов
Причины появления врождённых меланоцитарных невусов до конца не изучены. Предполагается, что они образуются из-за морфологических нарушений в нейроэктодерме — эмбриональном зачатке, из которого развивается нервная трубка. Эти нарушения приводят к бесконтрольному росту меланобластов, которые в дальнейшем преобразуются в невусные клетки [39] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы врождённого меланоцитарного невуса
Невусы обычно маленького или среднего размера, но могут достигать и 60 см в диаметре. Их цвет варьирует от жёлто-коричневого до чёрного, границы неоднородные. Для невусов характерен «географический» контур, т. е. их форма напоминает материки на карте.

Чаще они единичные, могут возникать на любых участках кожи. На многих врождённых невусах растут густые тёмные и жёсткие волосы.

Большие и гигантские образования часто окружены более мелкими — сателлитными невусами, или невусами-спутниками.
Обычно невусы какими-либо симптомами, кроме внешнего дефекта, не проявляются, но иногда может возникать зуд. Предполагается, что он связан с раздражением нервных волокон, по которым импульсы от кожи передаются в центральную нервную систему.
К особенностям меланоцитарных невусов относится пигментная сеть, очаги ослабления окраски и сгущения рисунка, глобулы и/или диффузная коричневая пигментация. Глобулами называют округлые включения с чёткими границами коричневого, серо-коричневого, чёрного и других цветов, за исключением красного.

В отличие от приобретённых, врождённые невусы глубже проникают в дерму и подкожные ткани, что может приводить к серьёзным осложнениям [5] .
Патогенез врождённого меланоцитарного невуса
Врождённые меланоцитарные невусы развиваются между 5-й и 24-й неделями беременности. Считается, что они образуются из-за ускоренного роста меланоцитарных клеток. Чем раньше начинается этот процесс, тем больше и глубже будет невус [40] .
Врождённые невусы растут пропорционально развитию ребёнка, поэтому можно спрогнозировать, какого размера они достигнут к взрослому возрасту.
Рост невусов зависит от их расположения:
- на голове — увеличиваются в 1,7 раза;
- на туловище и руках — в 2,8 раза;
- на ногах — в 3,3 раза [7] .

Быстрее всего невусы растут в первый год жизни ребёнка [8] . Помимо размера, у них меняется цвет и форма: изначально невусы плоские и равномерно окрашенные, но со временем приподнимаются над кожей, их поверхность становится похожа на гальку или приобретает бородавчатую структуру; они могут стать темнее или светлее, пятнистыми или в крапинку [9] .
Невусы часто травмируются, что снижает защитные свойства кожи. Кроме того, при развитии осложнений, например нейрокожного меланоза, может нарушаться работа других органов.
Классификация и стадии развития врождённого меланоцитарного невуса
Врождённые меланоцитарные невусы классифицируют в зависимости от диаметра, которого они могут достигнуть к зрелому возрасту пациента.
Выделяют четыре группы невусов:

Для новорождённых большими считаются невусы от 9 см на голове и больше 6 см на теле.
Также невусы классифицируют по количеству окружающих их мелких образований (satellite — спутник, сателлитных невусов):
Осложнения врождённого меланоцитарного невуса
Врождённые невусы могут осложняться меланомой, нейрокожным меланозом и другими более редкими болезнями.
Меланома
Меланома — это раковая опухоль кожи, которая возникает из меланоцитов. На злокачественное перерождение невуса указывают его быстрый рост, изменение окраски, изъязвление, растрескивание, шелушение, зуд, боль, кровотечение, появление узелков, бляшек и неподвижность тканей, которая возникает из-за прорастания невуса в более глубокие слои кожи.
Меланома чаще возникает у пациентов с гигантскими невусами на спине и многочисленными невусами-спутниками. Реже она развивается при невусах, расположенных на голове, руках и ногах.
К факторам риска развития меланомы относятся:
- наличие множественных атипичных невусов и меланома у членов семьи;
- пигментная ксеродерма (повышенная чувствительность кожи к ультрафиолету);
- большие и гигантские невусы;
- множественные приобретённые пигментные и атипичные невусы;
- сниженный иммунитет [28][29] .
Риск развития рака при малых и средних врождённых невусах составляет менее 1 % в течение всей жизни, при больших и гигантских — 2–5 % [3] [10] [11] .
Американские исследователи изучили, как часто развивается меланома при гигантских врождённых невусах: из 289 пациентов она возникла у 67.
- в 50,7 % — на невусах;
- в 3 % — на нормальных участках кожи;
- в 31,3 % — в центральной нервной системе.
В 15 % меланома была метастазами опухоли из неустановленного первичного очага. Около половины меланом выявили у детей младше 5 лет [41] .
При больших и гигантских невусах меланома может развиваться под эпидермисом (из-за чего её трудно обнаружить на ранних сроках), поэтому важно прощупывать (пальпировать) всю поверхность невуса.
Нейрокожный меланоз
В редких случаях развивается нейрокожный меланоз — заболевание, при котором меланоциты разрастаются в центральной нервной системе. К таким нарушениям может приводить мутация гена BRAF [50] .

Факторы риска развития нейрокожного меланоза:
- гигантский невус на спине (более 40 см);
- множественные невусы-спутники — чем их больше, тем выше риск;
- более двух средних невусов, особенно если помимо них много других невусов.
Болезнь тяжелее переносят дети младше 10 лет.
В исследовании американских учёных меланоз диагностировали у 26 из 379 пациентов с большими врождёнными невусами [12] . Заболевание может протекать без симптомов и случайно выявляться при МРТ, но в некоторых случаях оно сопровождается неврологическими нарушениями:
- головной болью, вялостью и рвотой;
- отёком диска зрительного нерва;
- параличом черепно-мозговых нервов и судорогами;
- увеличением окружности головы;
- нарушением координации;
- задержкой или недержанием мочи и кала.
Неврологические симптомы могут развиться из-за кровоизлияния в желудочки головного мозга, нарушения циркуляции спинномозговой жидкости, сдавления спинного мозга или злокачественного перерождения меланоцитов [3] [14] .
Симптомы появляются примерно в двухлетнем возрасте. Прогноз чаще неблагоприятный, даже если нет злокачественных новообразований [15] . В одном обзоре были изучены 39 случаев симптоматического нейрокожного меланоза: более половины пациентов погибли в течение трёх лет после появления неврологических нарушений [34] .
Другие осложнения
В очень редких случаях при больших невусах могут развиться рабдомиосаркома, липосаркома и злокачественные опухоли оболочек периферических нервов [20] .
Диагностика врождённого меланоцитарного невуса
Пациентам с малыми и средними невусами нужно раз в год посещать врача. Регулярное наблюдение поможет оценить, насколько изменился размер невуса и его структура. Для этого сравнивают фотографии или данные дерматоскопии.

Невусы чаще перерождаются в злокачественную опухоль после полового созревания, поэтому следует более тщательно наблюдать за кожей в этот период. Пациентам и их родителям нужно обращать внимание на изменение цвета невуса, его границ и структуры, следить за появлением новых образований.
Диагностика среднего, большого или гигантского невуса обычно не вызывает трудностей и основывается на клинических проявлениях и истории болезни. Если анамнез неизвестен, небольшие врождённые невусы легко спутать с приобретёнными.
Отличия можно выявить при биопсии: клетки невуса расположены глубоко в дерме, подкожном жире и сосудисто-нервных структурах, например в стенках кровеносных сосудов, могут проникать между пучками коллагена и встречаться под эпидермисом. Биопсия проводится при подозрении на злокачественное перерождение невуса [5] [37] [38] .
Исследовательский комитет Nevus Outreach разработал диагностическую модель для детей с врождёнными невусами (от 3 см) или невусами-спутниками (от 20 невусов). Методика создана ведущими экспертами в этой области, но она не заменит рекомендаций лечащего врача, так как не учитывает индивидуальные особенности пациента и течение болезни.
План обследования:
- МРТ головного и спинного мозга с контрастированием гадолинием и дальнейшая оценка результатов в экспертном центре.
- Консультации детских врачей:
- офтальмолога — поскольку меланоцитарные поражения могут развиваться на сетчатке;
- невролога — чтобы выявить или исключить симптомы нейрокожного меланоза;
- дерматолога — оценить состояние кожи и её изменения;
- пластического хирурга — определить, нужна ли операция.
- аудиологический скрининг при подозрении на нейрокожный меланоз, так как при болезни нарушается слух;
- консультация детского психолога (даже при бессимптомном течении) [48] .

МРТ головного и спинного мозга с контрастированием гадолинием обязательна для детей с высоким риском меланоза и неврологическими симптомами. В некоторых исследованиях при высоком риске меланоза рекомендовано делать МРТ в первые полгода жизни, даже если нет неврологических симптомов [15] .
Если большой невус расположен вдоль позвоночника или его окружают многочисленные невусы-спутники, МРТ проводят до четырёхмесячного возраста [35] .
Дифференциальная диагностика
Средние и большие врождённые невусы следует отличать от плексиформной нейрофибромы, а малые — от гамартомы гладких мышц и мастоцитомы.
Лечение врождённого меланоцитарного невуса
При врождённых невусах применяется хирургическое и медикаментозное лечение, лазерная терапия и другие методы.
Хирургическое лечение
Большие невусы рекомендуется удалять в раннем детстве — это поможет избежать эмоциональных и поведенческих нарушений у ребёнка. Такие дети из-за внешних отличий могут считать себя хуже других и избегать сверстников. Кроме того, они могут столкнуться с травлей со стороны других детей.
Однако не все невусы можно полностью удалить. Если они занимают большую площадь и дефект нельзя закрыть здоровыми тканями, то операция не проводится, либо участки невуса иссекаются частично.
Объём операции зависит от расположения невуса и глубины поражения. Её необходимость при больших и гигантских невусах считается спорной. Многие специалисты предлагают удалять наиболее неоднородные, толстые или грубые участки невуса, которые затрудняют клиническое наблюдение [45] [46] . Зачастую оптимальный выбор — это тщательно наблюдать за невусом, не проводя операцию.
Единственное абсолютное показание для хирургического лечения — это развитие злокачественной опухоли в очаге поражения. Но даже при полном иссечении больших и гигантских невусов риск онкологии сохраняется, так как меланоциты могут проникать в глубоколежащие ткани: мышцы, кости и нервную систему.
После операции могут возникать следующие осложнения: контрактуры, серомы, гематомы, инфекции мягких тканей, ишемия кожных лоскутов, расхождение швов и образование келоидных рубцов. Гематомы, серомы и ишемия лоскутов появляются сразу после операции, келоидные рубцы формируются позже, в среднем в течение первого года.
Другие методы лечения
Внешний дефект можно уменьшить с помощью кюретажа, дермабразии и лазерной терапии. Методы более эффективны в раннем детстве, поскольку невусные клетки у ребёнка расположены в верхних слоях кожи [21] [22] . После процедур эти клетки остаются в дерме и со временем пигментация частично возвращается. В некоторых случаях на таких участках развивается меланома, но связь с проведённым лечением не доказана [23] [24] [25] [26] [27] .
Противопоказания для данных процедур индивидуальны. Как правило к ним относятся местные нарушения: изъязвление, растрескивание, шелушение, узелки, неподвижность тканей и кровотечение.
Медицинские осмотры после операции
Независимо от проведённого лечения, пациентам с большими врождёнными невусами нужно раз в год проходить медицинский и дерматологический осмотр. Также необходимо проводить пальпацию невуса и рубцов, возникших после его удаления. Если обнаружены узелки или другие подозрительные уплотнения, показано гистологическое исследование, т. е. изучение образцов ткани.
Прогноз. Профилактика
При врождённных невусах может возникать сильная боль и зуд, сухость кожи и недостаточное потоотделение. Косметический дефект может привести к социальной дезадаптации.
Прогноз наиболее благоприятен, если нет факторов риска меланоза: гигантских невусов на спине, многочисленных невусов-спутников, более двух средних невусов.
Если в гигантском врождённом меланоцитарном невусе возникла меланома, то прогноз неблагоприятный [42] . Меланома растёт в дерме, поэтому её трудно обнаружить. Кроме того, клетки опухоли могут распространяться через крупные кровеносные и лимфатические сосуды, из-за чего достаточно быстро появляются метастазы [42] .
Прогноз при нейрокожном меланозе с неврологическими нарушениями тоже неблагоприятный: более половины детей погибают в течение трёх лет после появления симптомов и 70 % — до 10-летнего возраста [18] [34] [43] .
Профилактика врождённого меланоцитарного невуса
Специфической профилактики врождённых невусов не существует. Будущим родителям рекомендуется соблюдать общие правила здорового образа жизни: не курить и не пить алкоголь, полноценно питаться, по возможности не находиться в неблагоприятных экологических зонах.
При планировании и во время беременности женщинам нужно придерживаться рекомендаций Всемирной организации здравоохранения:
- предупреждать возникновение инфекционных заболеваний;
- устранять очаги хронической и острой инфекции до наступления беременности;
- во время беременности не допускать воздействия опасных веществ — солей тяжёлых металлов, пестицидов и др. [47]
Чтобы своевременно выявить злокачественное перерождение невуса, нужно регулярно посещать дерматолога или онколога и проходить дерматоскопическое обследование. Особенно пристально следует наблюдать за большими и гигантскими образованиями. Посещать доктора нужно, даже если невус уже удалён.
Детям с высоким риском развития нейрокожного меланоза необходимо находиться под постоянным наблюдением: им регулярно измеряют окружность головы, проводят неврологическое обследование и оценивают уровень развития [3] [12] [13] .
Читайте также:

