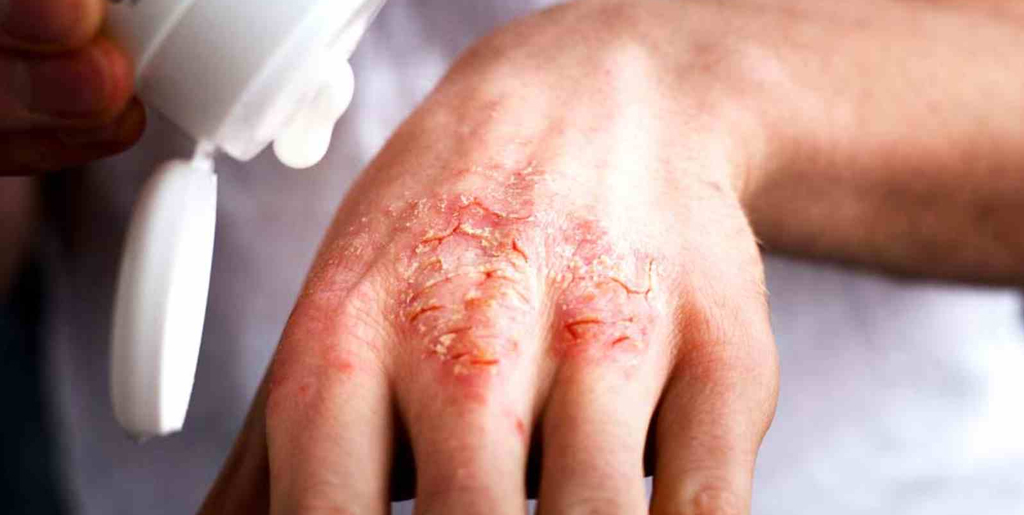
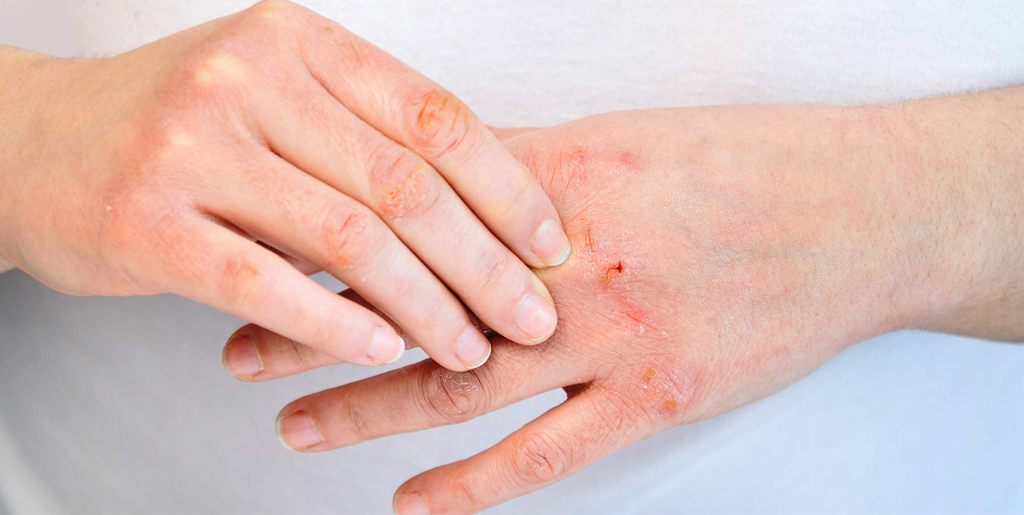
Чем лечить трещины на пятках при псориазе
Обновлено: 24.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Утолщение кожи: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Гиперкератоз – это аномальное утолщение верхнего слоя кожи (эпидермиса) в результате избыточной инсоляции, воздействия химических веществ, частого трения или давления. Кроме того, гиперкератоз может возникать на фоне некоторых заболеваний.
Утолщение кожи происходит в роговом слое эпидермиса, который является конечной точкой процесса дифференцировки кератиноцитов - клеток, содержащих белок кератин. Именно в роговом слое кератиноциты теряют воду и ядро и превращаются в чешуйки рогового слоя – корнеоциты.
При гиперкератозе происходит ускоренная дифференцировка кератиноцитов, а физиологическое слущивание роговых чешуек с поверхности кожи, наоборот, замедляется.
Разновидности гиперкератоза
В зависимости от происхождения выделяют приобретенный и наследственный гиперкератоз.
По клиническим проявлениям.
- Мозоли – часто встречающаяся разновидность гиперкератоза. Различают несколько видов мозолей, но все они появляются вследствие утолщения кожи в местах, наиболее подверженных механическому воздействию. Причем такое изменение кожи может быть связано как с усиленными физическими нагрузками, так и с различными хроническими заболеваниями, что характерно для пожилых пациентов.
- Роговая (тилотическая) экзема проявляется гиперкератозом ладоней и подошв.
- Псориаз - аутоиммунное воспалительное заболевание, при котором на коже формируются гиперкератотические чешуйчатые бляшки.
- Актинический кератоз обычно представлен небольшими красноватыми чешуйчатыми выпуклостями, которые появляются после избыточной инсоляции. Актинический кератоз – серьезное состояние с высокой вероятностью озлокачествления и требует обязательной консультации врача.
- Себорейный кератоз характеризуется маленькими коричневыми или черными пятнами, обычно локализующимися на лице, шее, плечах и спине. Это одно из наиболее распространенных доброкачественных новообразований кожи у взрослых.
- Фолликулярный гиперкератоз («гусиная кожа») характеризуется закупоркой устьев фолликулов ороговевшими клетками эпидермиса.
- Эпидермолитический гиперкератоз - редкое наследственное заболевание, которое проявляется сразу при рождении. Новорожденные имеют красноватую кожу, иногда покрытую небольшими волдырями.
Гиперкератоз кожи может возникнуть у людей, которые пренебрегают регулярными процедурами по уходу за кожей, в результате чего отмершие клетки рогового слоя скапливают и формируют кератомы – доброкачественные новообразования.
Наша кожа постоянно подвергается воздействию неблагоприятных внешних факторов, таких как хлорированная вода и моющие средства, УФ-излучение. В результате повреждается защитный липидный слой кожи, и влага начинает интенсивно испаряться с ее поверхности, а корнеоциты теряют способность к физиологическому слущиванию.
При сахарном диабете гиперкератоз становится следствием нарушения обмена веществ и ухудшения микроциркуляции кожи.
Ношение тесной или неудобной обуви, особенно при плоскостопии, врожденных патологиях стоп, ожирении, может стать причиной утолщение кожи на стопах.
Развитию гиперкератоза шейки матки (лейкоплакии) способствует вирус папилломы человека.
Причиной гиперкератоза может стать хроническое грибковое поражение, а также опоясывающий лишай.
Считается, что симптомы утолщения и сухости кожи могут быть вызваны дефицитом витаминов А, Е, D и С.
Гиперкератоз нередко становится следствием недостатка гормона эстрогена у женщин в период менопаузы.
Заболевания и состояния, при которых развивается гиперкератоз
- Сахарный диабет.
- Ожирение.
- Плоскостопие.
- Ихтиоз.
- Псориаз.
- Экзема.
- Менопауза.
- Грибковое поражение кожи.
- Опоясывающий лишай.
- Эритродермия.
- Атопический дерматит.
- Себорейный кератоз.
Чаще всего за первой консультацией по поводу утолщения кожи обращаются к врачу-дерматологу. После тщательного осмотра, сбора жалоб, выяснения медицинской и семейной истории пациента, проведения лабораторных и инструментальных исследований может потребоваться консультация врача-эндокринолога , врача-онколога , врача-инфекциониста.
Диагностика и обследования при утолщении кожи
Тщательный сбор анамнеза с учетом всех жалоб пациента, осмотр и проведение дополнительных методов диагностики помогут установить причину гиперкератоза.
-
Клинический анализ крови с развернутой лейкоцитарной формулой для выявления воспалительных процессов в организме.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.

Ладонно-подошвенный псориаз - это одна из наиболее часто встречающихся форм этого хронического кожного заболевания. Поражаются самые функционально нагруженные части нашего тела: ладони и стопы, на которые падает основная тяжесть при работе и ходьбе. Из этой статьи можно узнать, как помочь больному своевременно выявить заболевание и куда обращаться за квалифицированным лечением. А также все о лечении этой болезни в московской клинике Парамита.
Причины ладонно-подошвенного псориаза
Точно почему и как развивается болезнь до сих пор неизвестно. Но в основе любой формы псориаза лежит наследственная предрасположенность: особенности обмена веществ, приводящие к изменениям в иммунитете и развитию аутоиммунных (с аллергией на собственные ткани организма) процессов.
Псориаз любой локализации может распространиться по всему телу, поэтому не стоит затягивать с лечением.
В группе риска находятся все, кто имеет близких родственников, страдающих псориазом. Но далеко не все, находящиеся в группе риска люди, заболевают ладонно-подошвенным псориазом. Большую роль здесь играют предрасполагающие факторы или факторы риска. Их можно условно разделить на общие и местные. Общие факторы риска способствуют развитию любой формы псориатического процесса. Это:
- гормональные нарушения;
- наличие любых хронических заболеваний и очагов инфекции, оказывающих воздействие на обмен веществ;
- наличие аллергических болезней, часто активизирующих аутоиммунные процессы;
- наличие химической зависимости (алкоголизма, наркомании, табакокурения) – зависимость оказывает отрицательное воздействие на систему кровообращения и обмен веществ;
- затяжные стрессы и пограничные нервно-психические заболевания (неврозы) – центральная нервная система (ЦНС) является командным пунктом нашего тела и любые изменения в ней не могут не отражаться на состоянии иммунитета;
- тяжелые физические нагрузки;
- неправильное неполноценное питание, употребление преимущественно высококалорийной пищи;
- длительное употребление некоторых лекарств: антибиотиков, препаратов лития, некоторых лекарств от высокого давления (ингибиторов АПФ, бета-адреноблокаторов), гормональных средств и др.
Местные факторы риска, способствующие развитию псориаза на стопах и ладонях:
- работа, связанная с постоянным контактом с водой и моющими средствами: посудомойки, банщики, работники бассейнов и т.д.;
- использование средств бытовой и производственной химии;
- перенесенные кожные инфекции – грибок кистей рук, стоп, межпальцевых промежутков, стрептококковое импетиго, герпетическая инфекция и т.д.;
- кожные аллергические заболевания – аутоиммунный дерматит, экзема;
- травмы, ссадины, потертости на ладонях и подошвах;
- повышенная потливость стоп, ношение тесной обуви (подошвенный псориаз).
Красные пятна на коже после стресса
Диагностика кожных заболевания
Причиной начала ладонно-подошвенного псориаз обычно бывает воздействие на организм не одного, а сразу нескольких факторов. Поэтому лицам из группы риска так важно знать эти факторы и исключать их воздействие на организм.
Симптомы ладонно-подошвенного псориаза
Симптомы ладонно-подошвенного псориаза могут существенно отличаться у разных пациентов.
Формы заболевания
Бляшечно-веерообразная (вульгарная). Проявляется образованием на коже ладошек и подошв характерных псориатических папул – четко отграниченных, розовых, возвышающихся над поверхностью кожи и покрытых желтоватыми чешуйками. Элементы сыпи располагаются веерообразно в виде лучей и постепенно сливаются в круглые крупные бляшки. Кожные покровы ладоней и стоп сухие, на них часто появляются трещины, что способствует присоединению инфекции.
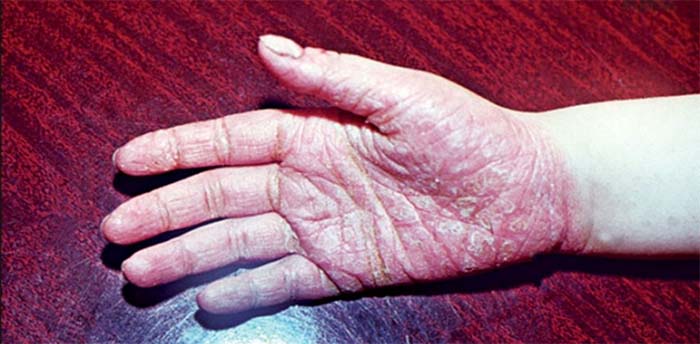
Круговую. При этой форме вначале появляется сухость кожи и зуд, а затем характерные круговые высыпания на ладонях и подошвах, которые часто переходят на тыльную сторону кистей и стоп. Для этой формы характерно появление крупных очагов шелушения.
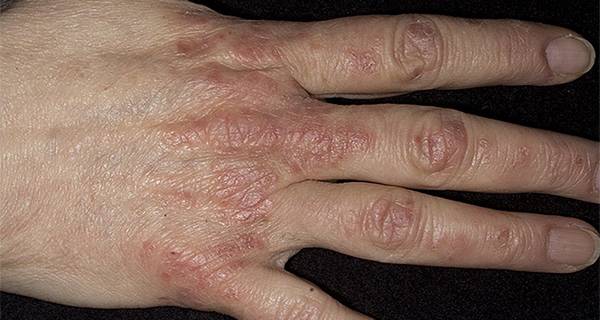
Роговую или мозолистую. На поверхности ладоней и подошв появляются участки повышенного ороговения с образованием крупных плотных сухих мозолей, сливающихся между собой и покрывающих всю поверхность пораженных участков с переходом на боковые стороны.
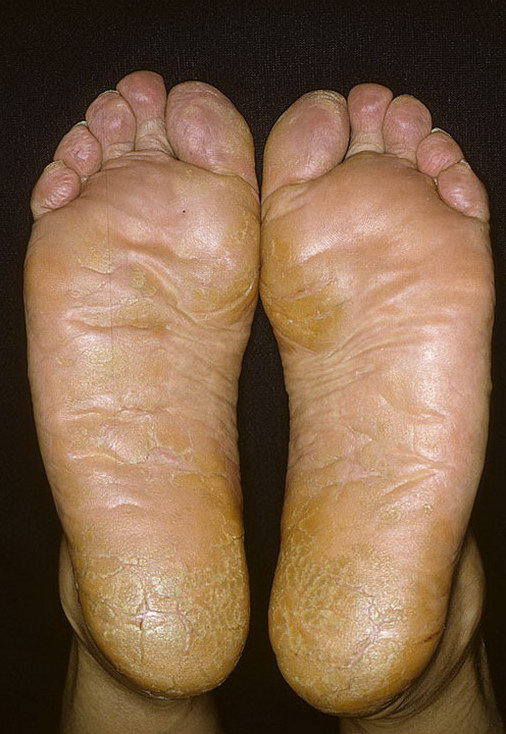
Пустулезный псориаз Барбера. На ладонях и подошвах появляются крупные четко очерченные бляшки, а на них - стерильные (без наличия инфекции) гнойничковые высыпания (пустулы) диаметром 2 – 5 мм. Иногда они сливаются между собой, образуя распространенные гнойные озера. Подсыхая, гнойнички превращаются в коричневые корочки. Процесс сопровождается сильным зудом.
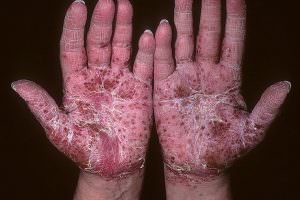
Стадии протекания заболевания
Независимо от формы ладонно-подошвенного псориаза течение его волнообразно. Обострения сменяются ремиссиями. Выделяют следующие типы течения болезни:
- редко рецидивирующий – рецидивы развиваются раз в несколько лет:
- умеренно рецидивирующий - рецидивы каждые 1-2 года;
- часто рецидивирующий – рецидивы каждые несколько месяцев.
У большинства больных обострения носят сезонный характер – высыпания появляются только в теплое или только в холодное время года. В этом случае говорят о летнем или зимнем типе заболевания. Если обострения появляются в любое время года, у больного смешанный тип.
Во время обострения (рецидива) изменения на коже проходят три стадии:
- начальную или прогрессирующую – элементы сыпи распространяются и сливаются между собой, образуя крупные конгломераты;
- стационарную – распространение сыпи прекращается и она длительное время находится в одном и том же состоянии;
- регрессирующую или восстановительную – происходит заживление, сыпь постепенно бледнеет и исчезает, оставляя на ладонях и подошвах сначала шелушащиеся пятна или корочки, а потом пигментированные (коричневатые) или депигментированные (белые) пятна.
Осложнения при ладонно-подошвенном псориазе
Основной опасностью является присоединение инфекции, которая может значительно осложнить течение псориаза. Патологический процесс может распространяться на другие участки тела, а также на суставы (псориатический артрит) и внутренние органы.
Тяжелым поражением является псориатическая эритродермия. Кожа всего тела краснеет, покрывается шелушащимися пластинками. Состояние тяжелое, беспокоит зуд, ощущение стягивания, лихорадка. Такие больные требуют срочной госпитализации.
Как проводится лечение ладонно-подошвенного псориаза
Лечение должно быть комплексным и включать в себя:
- здоровый подвижный образ жизни;
- правильное питание;
- медикаментозные методы лечения;
- немедикаментозные методы лечения;
- народные методы лечения.
Медикаментозная терапия
Назначается общая и местная лекарственная терапия. При легком течении заболевания из общего лечения назначают:
- десенсибилизирующие средства, уменьшающие проявления аллергии и зуда:
- глюконат кальция;
- антигистаминные средства – Кларитин, Эриус, Тавегил, Супрастин и др.
Ладонно-подошвенный псориаз легкой и средней тяжести можно лечить наружными средствами:
- мазями, кремами и растворами на основе кортикостероидных гормонов; хорошо снимают аллергические и воспалительные процессы, зуд;
- комбинированными средствами (гормоны с антибиотиками); назначают при присоединении бактериальной инфекции;
- мазями с синтетическим аналогом витамина D (Дайвонекс) – тормозят размножение (пролиферацию) поверхностных клеток эпителия;
- комбинированными мазями с гормонами в сочетании с аналогами витамина D (Дайвобет);
- препаратами с ретиноидами (аналогами витамина А) - хорошо подавляют шелушение;
- кератолитиками (салициловая кислота), размягчающими средствами на основе дегтя и комбинированными средствами, в состав которых входят гормоны и салициловая кислота (Дипросалик); эти средства хорошо подойдут при мозолистой форме ладонно-подошвенного псориаза;
- пастами с активным цинком – оказывают противовоспалительное воздействие.
Немедикаментозные методы лечения
К этим методам лечения ладонно-подошвенного псориаза относятся современные европейские и древние восточные методики, широко применяемые дерматологами для подавления псориатического процесса. Но выбирая клинику, следует обратить внимание, есть ли у врачей подготовка по тем или иным методикам, и где они ее проходили. В России можно получить неплохую подготовку по европейским способам немедикаментозного лечения. А традиционным восточным методам лечения лучше всего обучаться в Китае или Тибете. В лучших клиниках Москвы предлагаются следующие методы:
-
– воздействие на активные точки на теле различными методами: иглоукалыванием (метод чжень), прижиганием полынными сигаретами (метод цзю), массажем, вакуумом (банками), компрессией металлическими шариками и пластинками и т.д. Воздействуя на определенные точки, можно оказывать рефлекторное действие на любой орган. Метод проверен столетиями, но очень сложен в исполнении. Хорошо выполняют его в основном специалисты, обучавшиеся в Китае. – использование лекарственных растений для лечения заболеваний. Метод также требует специальной подготовки, но позволяет уменьшить лекарственную нагрузку на организм, частично заменив лекарственные препараты травами. – введение в пораженные участки кожи ладоней и подошв собственной крови больного, взятой из вены и затем обогащенной тромбоцитами. Методика позволяет перевести течение заболевания в третью регрессирующую стадию, так как тромбоциты выполняют функцию восстановления. Высокий эффект: всего несколько процедур способны приостановить распространение псориатического процесса. – лечение собственной кровью больного. Метод давно применяется при лечении псориатических процессов и хорошо себя зарекомендовал. Внутримышечное введение венозной крови больного встряхивает организм, заставляет его бороться с болезнью.
Как лечится ладонно-подошвенный псориаз в клинике Парамита
Клиника Парамита специализируется на восточных методиках лечения ладонно-подошвенного псориаза. Дерматологи клиники проходили обучение по рефлексотерапии и фитотерапии в Китае и Тибете. Поэтому могут снимать основные симптомы заболевания без применения лекарств.
Но это вовсе не значит, что медикаментозная терапия и современные европейские лечебные методики в клинике не применяется. Все врачи имеют подготовку и по этим методам. Широкий выбор способов лечения ладонно-подошвенного псориаза в Москве, использование народных средств и большой практический опыт позволяет специалистам подбирать каждому пациенту индивидуальную терапию, быстро и эффективно устранять основные симптомы заболевания. Для предупреждения обострений проводятся профилактические курсы лечения.
Такой подход позволяет пациентам клиники надолго забыть об обострениях и жить нормальной жизнью, не испытывая мучений.
Ладонно-подошвенный псориаз – это заболевание, которое требует своевременного лечения и предупреждения обострений. Если этого не делать, снижение качества жизни гарантировано. Но современные методы позволяют таким больным забыть об обострениях и жить нормальной жизнью. Псориаз кистей и ступней хорошо лечится, если этим занимается специалист.
«Вы задумались о собственном здоровье и обратились к нам – этим шагом Вы доверили нам свою жизнь. Мы высоко ценим Ваш выбор, и от имени коллектива клиники «Парамита» я хочу Вас заверить, что мы сделаем всё возможное, чтобы его оправдать.»
Правильное питание при ладонно-подошвенном псориазе?

Питание имеет при ладонно-подошвенном псориазе большое значение. Специальной диеты нет, но рекомендуется придерживаться определенных принципов:
- питаться регулярно 4 – 5 раз в день небольшими порциями;
- исключить из рациона:
- высококалорийные продукты – жирные сорта мяса и молочных продуктов, кондитерские изделия, конфеты;
- растения из семейства пасленовых: помидоры, баклажаны, перец острый и болгарский;
- все жареные, острые, соленые, копченые, консервированные продукты;
- больше овощей и фруктов;
- нежирные сорта рыбы (через день);
- овощные и фруктовые свежевыжатые соки;
- больше питьевой воды (до 1,5 – 2 л в сутки).
Можно ли использовать народные средства для лечения ладонно-подошвенного псориаза?
![]()
Псориаз – это сложное, не изученное до конца заболевание, поэтому лечить его самостоятельно, в том числе народными средствами, медицина не рекомендует: вместо улучшения можно добиться прогрессирования патологического процесса. Но врачи-дерматологи часто и с успехом применяют народные средства, заменяя ими лекарственную терапию. Важно, чтобы лечение подошвенного псориаза народными средствами назначалось специалистом с учетом формы и стадии заболевания, а также общего состояния больного. Вот несколько народных рецептов:
- ванночки с настоем трав для рук или ног; взять по 5 столовых ложек травы чистотела и цветков ромашки аптечной, залить литром горячей воды, довести по кипения, кипятить 5 минут, процедить, разбавить литром прохладной води и использовать для местных ванночек;
- оливковое масло для смазывания стоп; утром смазать подошвы стоп теплым оливковым маслом; это способствует увлажнению и предупреждает растрескивание.
Профилактика ладонно-подошвенного псориаза?
![]()
При помощи профилактики можно добиться очень длительной ремиссии, которая может продолжаться до конца жизни. Устраняя из своей жизни факторы риска, лица, имеющие больных родственников, могут избежать опасности заболеть. Ладонный и подошвенный псориаз можно предупредить при помощи следующих мер:
![Picture]()
Экзема — один из распространенных видов дерматоза (заболевания кожи) наряду с дерматитом и псориазом. Бывает острой или хронической (рецидивирующей). В последнем случае болезнь протекает со сменой периодов обострения и ремиссии (облегчения), когда симптомы ослабевают или исчезают почти полностью.
![Экзема — один из видов дерматоза]()
Почему экзема становится хронической
Хроническая экзема развивается, если долгое время не лечить острую стадию заболевания. Другой причиной выступает постоянное влияние на человека аллергенов. Из-за этого острая форма не поддается лечению и переходит в хроническую. К этому приводят аллергены, попадающие в организм через органы дыхания, пищеварительную систему, а также контактные аллергены, которые негативно влияют на кожу. Также хроническое воспаление поддерживают:
- долгий контакт с водой, особенно горячей;
- хронические бактериальные, грибковые инфекции;
- постоянный стресс, эмоциональное перенапряжение и недостаток сна;
- воздействие на кожу горячего, сухого или холодного воздуха.
Это основные причины хронической экземы. Кроме того, рецидивирующее течение свойственно ряду определенных форм заболевания:
- Дисгидротической экземы. Для заболевания характерно сезонное обострение, т. е. усиление симптомов при смене двух контрастных сезонов — жаркого лета и холодной зимы.
- Нуммулярной экземы. Ее можно распознать по высыпаниям, которые по форме напоминают монеты. Без лечения болезнь длится неделями и месяцами, усугубляясь со временем. И даже после лечения болезнь легко может вернуться, т. е. пациент вновь сталкивается с обострениями.
- Варикозной экземы. Возникает при хронической недостаточности вен ног, при которой замедляется кровообращение. Экзема встречается у 2,7-10% пациентов с таким диагнозом. Болезнь имеет хроническое, рецидивирующее течение и склонность к прогрессированию.
- Себорейной экземы. Еще одна хроническая форма, причиной которой выступает неправильная работа сальных желез. Из-за этого на волосистой части головы, лбу и крыльях носа возникают розовые зудящие пятна.
Особенности протекания хронической экземы и отличия от острой
О хронизации процесса можно говорить, если впервые возникшие симптомы не прошли за 2 месяца. Экзема хронического течения, в отличие от острой, протекает в 2 стадии, такие как обострение и ремиссия, которые сменяют друг друга. Рецидивы обычно происходят в холодное время года, а в теплое можно заметить улучшение. Кроме низкой температуры обострение могут спровоцировать:
- повышенная потливость;
- контакт с аллергенами, например, цветочной пыльцой;
- стрессы и переживания;
- ослабление иммунитета;
- прием некоторых лекарств;
- употребление аллергенных продуктов.
![Особенности хронической экземы]()
При хронической стадии экземы всегда есть сыпь и зуд. Причем зуд обычно предшествует появлению высыпаний и по нему можно определить, что скоро произойдет обострение. При хронической экземе на коже больше сухих корок, чем мокнущих высыпаний, из-за чего такую форму заболевания иногда называют сухой. Корки трескаются, сильно зудят, вызывая дискомфорт и даже бессонницу.
При обострении признаки хронической экземы усиливаются. Рядом с сухими корками появляются новые мокнущие высыпания, но из них выходит меньше экссудата, чем при острой форме. К другим характерным симптомам относятся:
- сильное шелушение кожи;
- нарушение пигментации кожи, развитие пигментных пятен;
- выраженный линейный рисунок на коже;
- чрезмерное уплотнение и огрубение очагов высыпания;
- расчесы и трещинки на участках утолщения.
Хроническая экзема в стадии ремиссии проявляется постоянным шелушением очагов поражения. Кожа на этих местах рубцуется, поэтому становится плотной, может приобретать сине-красный оттенок у смуглых людей и бледно-розовый или бежевый у светлокожих.
Как лечить хроническую экзему
Острая и хроническая экзема имеют несколько разные принципы лечения. Это обусловлено тем, что рецидивирующая форма заболевания сложно поддается терапии, обострения все равно часто происходят. Поэтому важно обратиться к врачу как можно раньше, чтобы не затягивать процесс.
![Как лечить экзему]()
Основные принципы борьбы с хронической экземой:
- Исключить провоцирующие факторы. Необходимо прекратить влияние негативных факторов на организм. Если это аллерген, нужно его устранить, исключить контакт с кожей, если стресс — избавиться от переживаний, если прием лекарств — обратиться к врачу за назначением аналогов.
- Снять зуд. Чтобы человек перестал травмировать кожу расчесыванием и усугублять процесс, необходимо избавить его от зуда. Для этих целей применяют антигистаминные препараты.
- Устранить сухость кожи. В этом помогают отшелушивающие эмульсии и влажные компрессы, которые кроме увлажнения кожи уменьшают зуд.
Главное в лечении — остановить воспаление. Здесь необходима эффективная мазь от хронической зудящей экземы, которая обладает нужным противовоспалительным действием, но не является для кожи провоцирующим фактором и не имеет большое количество побочных эффектов. В клинике «ПсорМак» для этих целей применяется особая мазь на растительных компонентах, разработанная по собственному рецепту. В отличие от гормональных средств она не вызывает обострений и не усугубляет течение болезни.
Лечение экземы всегда назначается индивидуально. Поэтому, если вы столкнулись с заболеванием и вам кажется или вы уверены, что оно перешло в хроническую стадию — обратитесь к дерматологу клиники «ПсорМак». В рамках консультации специалист поставит предварительный диагноз, назначит дополнительные исследования, на основе которых пропишет действенные препараты и даст другие рекомендации для достижения ремиссии заболевания.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Боль в пятке: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Боль в пяточной области не только вызывает дискомфорт, но и лишает человека возможности долго стоять и нормально передвигаться. Боль обычно возникает вследствие воспалительных изменений тканей, окружающих пяточную кость, и часто носит длительный и рецидивирующий характер. Пяточная кость – наиболее крупная из всех костей стопы, и на нее приходится наибольшая нагрузка при ходьбе.![Строение стопы.jpg]()
Разновидности боли в пятке
В зависимости от заболевания, которое сопровождается болью в пятке, характер болевого синдрома будет различаться. Возможна острая боль, возникающая при ходьбе и в положении стоя. Боль может появляться утром, когда человек встает после сна, затем она уменьшаться или проходить совсем. В других случаях боль в пятке носит ноющий характер и не связана с нагрузкой на ногу. При ряде заболеваний боль беспокоит не только при ходьбе, но и ночью, в покое. Иногда вместе с болью ощущается онемение, покалывания и «мурашки», кожа может краснеть, появляются отеки.Боль может усиливаться при разгибании стопы, а в некоторых случаях вызывает ограничение подвижности в голеностопном суставе.
Возможные причины боли в пятке
Причины боли в пятке можно разделить на физиологические и патологические. К первым относится перенапряжение стопы из-за ношения неудобной обуви или обуви с плоской подошвой и без супинатора, из-за длительного стояния, из-за повышенной нагрузки на стопу во время беременности или при быстром наборе веса.Патологическими причинами служат различные заболевания и травмы.
Тендинит ахиллова сухожилия и подошвенный фасцит (пяточная шпора). При физических нагрузках и перерастяжении сухожилий, прикрепленных к пяточной кости, возникает их воспаление, которое проявляется болью в пятке и в области сухожилия при физических нагрузках, локальным отеком по задней стороне пятки, чувством слабости в голеностопном суставе. Сгибание и разгибание стопы болезненно. Тендинит ахиллова сухожилия (ахиллодиния) часто бывает следствием спондилоартрита (заболевания межпозвоночных дисков), гипермобильности суставов (наследственного заболевания или предрасположенности), плоскостопия, укорочения одной из нижних конечностей вследствие перекоса таза при межпозвоночных грыжах.
Подошвенный фасциит, или пяточная шпора, также характеризуется воспалением подошвенного связочного аппарата. Следствие этого процесса – формирование пяточной шпоры, то есть краевых костных разрастаний (остеофитов). Пациенты отмечают боль при ходьбе и стоянии по всей подошвенной поверхности стопы.
Тарзальный туннельный синдром характеризуется поражением волокон большеберцового нерва вследствие его сдавления между связками голеностопа при травмах, костных разрастаниях и опухолях мягких тканей. Синдром сопровождается жгучей болью и покалыванием в области пятки, а иногда и всей подошвы. Боль усиливается при разгибании стопы. Возможно изменение чувствительности кожи в области подошвы. При тарзальном туннельном синдроме часто нарушаются функции стопы и походка.
Травматические повреждения пяточной кости (ушиб, трещина, перелом). Травма пяточной кости чаще возникает при падении или прыжка с высоты в вертикальном положении. Сильный удар приводит к ушибу или нарушению целостности кости (часто сочетается с переломами других костей нижних конечностей) и вызывает резкую боль, невозможность опоры на пятку, отек, который охватывает стопу и нижнюю часть голени.
Повреждение пяточной кости редко сопровождается внешним нарушением целостности мягких тканей, чаще отмечаются гематомы на боковых поверхностях стопы.
Ахиллобурсит - заболевание характеризуется воспалением синовиальной сумки, которая располагается между пяточным сухожилием и пяточной костью, и проявляется болью внизу и сзади пятки, в месте прикрепления ахиллова сухожилия к пяточному бугру, покраснением и отеком в области пяточного бугра, а также частичным ограничением подвижности стопы. Причинами ахиллобурсита могут быть травматические повреждения вследствие ношения тесной обуви, избыточные физические нагрузки на голеностопный сустав, деформация Хаглунда. Реже заболевание обусловливают метаболические и гормональные нарушения, аллергические реакции, аутоиммунные заболевания, инфекции.
Реактивный артрит - артрит суставов, частью которых является пяточная кость (сочленения пяточной кости с костями предплюсны – таранной и ладьевидной).
Болезнь развивается как следствие перенесенных инфекционных заболеваний (чаще всего – урогенитальных).
Болевой синдром появляется через две недели – месяц после перенесенной инфекции. Выраженная боль чувствуется не только при нагрузке, но и в покое. Могут поражаться обе пятки, отмечаются припухлость и покраснение.
Инфекционные заболевания (туберкулез, гонококковая инфекция, остеомиелит пяточной кости) – довольно редкая причина возникновения боли в пятке. Микобактерии туберкулеза и гонококки могут развиваться в губчатых костях и эпифизах трубчатых костей, что приводит к их локальной деструкции. Процесс сопровождается болью, отеком в области голеностопного сустава и покраснением. Нарушается подвижность стопы.
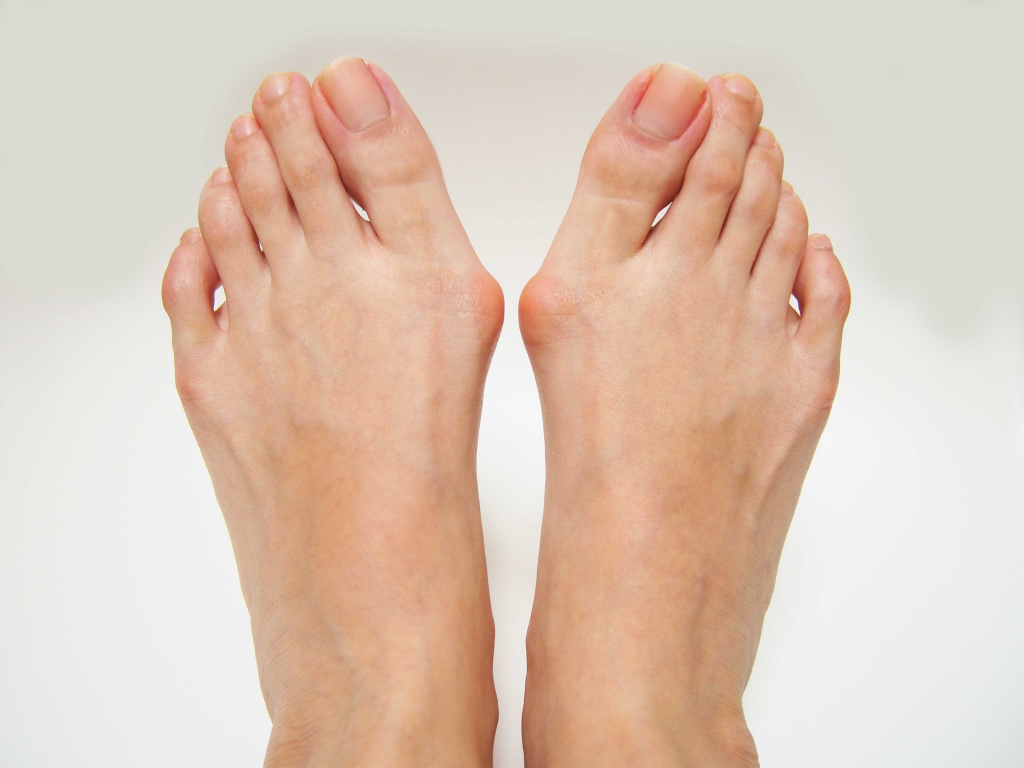
Деформация Хаглунда - окостенение пяточной кости, при котором происходит костно- хрящевое разрастание в области пяточного бугра, сопровождающееся появлением нароста (остеофита) в области прикрепления ахиллова сухожилия. К такой патологии могут приводить высокий свод или плосковальгусная деформация стопы (сочетание плоскостопия и вальгусной деформации стопы – отклонения большого пальца в сторону остальных пальцев), снижение эластичности сухожилий.
![Деформация.jpg]()
Вальгусная деформация обеих стоп
Постоянное трение ахиллова сухожилия приводит к развитию воспалительного процесса и изменению хряща, иногда с образованием острых шипов. Пациенты могут заметить твердый выступ на задней поверхности пятки. Функция стопы, как правило, не нарушается, но воспаление суставной сумки и оболочки сухожилия приводит к болевому синдрому при ходьбе, а иногда и в покое.
Заболевание чаще отмечается у женщин молодого возраста из-за ношения неудобной обуви на высоких каблуках.
Эпифизит пяточной кости - это заболевание развивается у детей в возрасте 8–15 лет из-за нарушения процессов оссификации (окостенения) пяточной кости. В норме пяточная кость формируется в результате деятельности двух центров окостенения. Один из них функционирует с рождения ребенка, другой – примерно с 8 лет. Между центрами окостенения располагается хрящевая ткань, которая со временем преобразуется в костную. В случае перегрузки хрящевой ткани между этими двумя участками возможна деградация хряща или частичный разрыв, что сопровождается воспалением и болью на задней и боковой поверхности пятки, усиливающейся при нагрузке. Наблюдается ограничение амплитуды движения, а при разрыве хряща – отек и покраснение.
Остеохондропатия апофиза бугра пяточной кости, или болезнь Хаглунда–Шинца - заболевание характеризуется асептическим (неинфекционным) омертвением бугра пяточной кости, которое возникает из-за ее травмы, ношения неудобной обуви, вследствие наследственной предрасположенности и нарушения гормонального баланса. Прикрепленные к бугру сухожилия при перенапряжении постоянно травмируют кость, что вызывает боль и отек, которые усиливаются после нагрузки и при разгибании стопы. Над пяточным бугром можно увидеть припухлость. Замечено, что болезнь Хаглунда–Шинца чаще встречается у девочек в возрасте 12–16 лет.
Боль в пятке могут причинять дерматологические и сосудистые патологии, которые диагностируются у больных сахарным диабетом (трофические язвы при синдроме диабетической стопы), при варикозном расширении вен, тромбофлебите. Пациенты испытывают незначительную дергающую, тянущую боль, быструю утомляемость. Наблюдаются отеки стоп, перемежающаяся хромота.
К каким врачам обращаться при боли в пятке
При боли в пятке, особенно в случае травмы, рекомендуется обратиться к травматологу-ортопеду. В некоторых случаях требуется консультация инфекциониста и других специалистов для определения заболеваний, которые вызвали появление боли.Диагностика и обследования при боли в пятке
При появлении боли в области пятки необходимы тщательный сбор анамнеза и инструментальные исследования. В первую очередь назначают клинический анализ крови, а также анализы на инфекционные заболевания – хламидийную и гонококковую инфекции, туберкулез.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
![Суворова Алина Валерьевна, дерматолог - Санкт-Петербург]()
В клинику 5 декабря 2020 года обратился пациент с жалобами на болезненные высыпания и жжение в области ладоней и стоп, болезненность большого пальца правой стопы и изменение ногтей.
Жалобы
Высыпания локализовались на ладонях и стопах. Болезненность умеренная, усиливалась при ходьбе и контакте с водой.
Боль часто усиливалась к концу рабочего дня. Обезболивающие препараты облегчали её на несколько часов, но полностью не устраняли. После сна боль, как правило, снижалась или полностью исчезала.
Анамнез
Впервые высыпания появились в 2001 году. Пациент связывал их со стрессом. Количество обострений не помнит.
Высыпания на стопах появились месяц назад. Боли в области большого пальца правой стопы беспокоят две недели.
Самостоятельно периодически использовал крем Акридерм, который временно оказывал положительный эффект.
Был осмотрен ревматологом и хирургом. Ревматолог поставил диагноз «п сориатический артрит, олигоартритический вариант на фоне очагового псориаза ладоней и подошв » . Хирург предположил, что это псориаз.
Сопутствующие заболевания: гипертоническая болезнь II стадии, алиментарное ожирение II степени, остеохондроз поясничного отдела позвоночника.
Обследование
Патологический процесс расположен на ладонях и подошвах, представлен полиморфной сыпью в виде папул, пустул, чешуек и единичных эритематозно-сквамозных бляшек на локтях и передней поверхности правой голени (см. фото).
На ногтевых пластинах есть углубления, напоминающие ямочки напёрстка. Наблюдается частичный онихолизис (отслоение ногтя от ногтевого ложа) и п одногтевая псориатическая эритема. При такой экземе под ногтями образуются кровоизлияния, выглядящие как красные точки или пятна. Сами ногти толстые, мутные, слоятся, околоногтевой валик кончиков пальцев воспалён.
По результатам МРТ шейного отдела позвоночника выявлены дегенеративные изменения межпозвонковых дисков, дискоэкзофитарные комплексы позвонков С3–С4, С5–С6, С6–С7, спондилёз, спондилоартрозы шейного отдела позвоночника.
По результатам общего анализа крови: СОЭ (скорость оседания эритроцитов) 46 мм/ч, размер, количество лейкоцитов увеличено (13,3 × 10^9/л), С-реактивный белок 30,68, мм/л, ревмофактор 11,3 МЕ/л, мочевая кислота 457 мкм/л, холестерин 5,54 ммоль/л.
Читайте также:


.jpg)