Чем лечить пятку при остеохондрозе
Обновлено: 27.04.2024
Боль в пятке при ходьбе - частый спутник современного человека, в особенности, если по роду службы он много времени проводит на ногах. Спровоцировать боль в пятке может не только усталость, но и ушиб мягких тканей, вызванный неудобным каблуком или непосредственной травмой. Но чаще всего дискомфорт, который длится неделями, говорит о наличии заболевания.
Большинству больных удается игнорировать начало заболеваний, локализованных в области подошвы: боль в пятке при наступании списывают на рабочие нагрузки, неудобную обувь, варикоз и возрастные изменения. Однако частые, ежедневные и, тем более, острые боли, которые усиливаются со временем - это верный признак заболевания, которое может затрагивать сухожилия, суставные хрящи и кости в области пятки.
Особенно вас должны насторожить сильные боли в пятках, которые начинаются с самого утра, сразу после пробуждения и непродолжительной ходьбы. Если вчера вы не покоряли горы, и провели обычный день, а ноги “гудят” - читайте статью, чтобы узнать, как лечить боль в пятке при наступании.

Боль в пятке часто беспокоит современных людей, которые ведут активный образ жизни
Причины боли в пятке
Хотя установить точную причину болей в пятке можно только после диагностического исследования у ортопеда или ревматолога, характер боли может рассказать о многом.
Боль в пятке по утрам обычно сигнализирует о наличии воспалительного процесса. Если она не прекратилась спустя 2-3 недели, значит, процесс перешел в хроническую форму - а потому откладывать поход к врачу, надеясь на авось, не стоит. Некоторые острые воспалительные заболевания способны привести к необратимым изменениям в суставах уже за несколько дней.
Боль в пятке, которая сопровождается онемением, ухудшением чувствительности, изменением цвета кожи, судорогой голеностопа, говорит о пережатии нерва и/или нарушении трофики тканей. Они могут возникнуть вследствие варикоза, растяжения мышц и связок, травматических поражений.
Итого, к причинам боли в пятке относятся:
- травмы;
- нарушения кровообращения в ногах (нередко сопровождаются огрубением кожи) игиповитаминоз (частый его симптом - растрескивание кожи на пятках, сухие мозоли);
- болезни костей и сухожилий (пяточный эпифизит, ахиллобурсит);
- заболевания позвоночника (в частности, пояснично-крестцового отдела);
- обменные нарушения (остеопороз, подагра, сахарный диабет и другие метаболические заболевания);
- грибковые заболевания;
- инфекционные заболевания (в т.ч. туберкулез).
Причиной болей в пятке могут быть и более безобидные факторы - например, быстрое похудение, при котором иногда истончается жировая “подушка” пятки.
Травмы
Из-за своей амортизационной роли пятка подвергается не только высокому давлению, но и частым ударам, что приводит к ее травматизации. Вопреки расхожему убеждению, травма может возникнуть не только вследствие сильного удара или вытяжения, но и вследствие череды повторяющихся микроповреждений (например, из-за вибрации или неудобной обуви.
Любая травма в области пятки - будь то повреждение мышц, связок, сухожилий, пяточной кости, нервных волокон или даже сильный ушиб подкожно-жировой клетчатки или кровеносного сосуда - нарушает физиологическое положение стопы (например, когда пациент “бережет” часть подошвы из-за боли).
Травматическая боль в пятке при наступании обычно возникает вследствие:
- разрыва или растяжения сухожилия;
- трещины в губчатой пяточной кости, перелома;
- ушиба мягких тканей пятки.
Лечение травматической боли в пятке должен проводить квалифицированный врач-травматолог. Больным показан покой для пораженной конечности (фиксация бандажом, гипсом, лонгетой), препараты для улучшения трофики тканей, хондропротекторы для лучшего заживления и профилактики изменений в суставах.
Пяточная шпора
Яркий пример болезни, которой сопутствует воспаление и сильная боль в пятке при наступании - это пяточная шпора. Патология часто развивается на фоне плоскостопия и других искривлений стопы, неудобной обуви или под влиянием других факторов, при которых нагрузка на подошвенную часть ноги распределяется неравномерно. Это приводит к неестественному положению и деформации сухожилия, из-за чего в местах его прикрепления к головке кости начинается воспаление. Чтобы компенсировать нагрузку, организм запускает окостенение тканей сухожилия - в результате чего они приобретают форму шипа (шпоры).
Для пяточной шпоры характерно постепенное нарастание боли в пятке при ходьбе и пульсация в ноге. Пик болевого синдрома приходится на утро и вечер, а в середине дня боль обычно становится умеренной, терпимой. Многие пациенты жалуются на ощущение “ходьбы по стеклу” - настолько интенсивной может быть боль в пятке при наступании.
При отсутствии лечения у больных могут развиться трудности с самостоятельным передвижением. На ранних стадиях помогает ношение специального голеностопного ортеза (бандажа), который помогает распределить нагрузку, уменьшить боль и затормозить оссификацию (закостенение) сухожилия. Также при боли в пятке по утрам врачи рекомендуют прием противовоспалительных препаратов, корректоров хрящевого и костного метаболизма, физиотерапевтические процедуры, лечебный массаж. В запущенных случаях показано хирургическое лечение.
Бурсит
Часто бурсит поражает т.н. ахилловое сухожилие (ахиллобурсит). Этому заболеванию, которое сопровождается болью в пятках, наиболее подвержены спортсмены (в особенности, бегуны), люди с избыточным весом и любительницы высоких каблуков.
При бурсите наблюдается припухлость, боль в пятке при наступании, отечность стопы из-за скопления синовиальной жидкости. Кожа над голеностопным суставом краснеет и становится горячей. Больным показан строгий режим покоя, давящая повязка из эластичного бинта и соблюдение клинических рекомендаций. Если болезнь не отступает, проводится пункция (отведение жидкости через прокол), больной получает глюкокортикоиды для снятия воспаления.
Если консервативное лечение боли в пятке при ходьбе не дает эффекта, пораженный фрагмент синовиальной сумки удаляют через микроскопический прокол диаметром около 4 мм. Через 2 дня пациент уже может ходить.
Болезнь Бехтерева
Анкилозирующий спондилит - это хроническое заболевание, которое поражает не только суставы стопы, но и другие сочленения организма. Как правило, болезнь начинается в позвоночнике и поражает межпозвоночные суставы поясничного отдела.
Болезни Бехтерева более подвержены мужчины, чем женщины. Хотя точные ее причины не установлены, повышенный риск развития наблюдается у людей с наследственной предрасположенностью, травмами, частыми простудными и инфекционными заболеваниями (в т.ч. очагами хронической инфекции в организме).
Помимо боли в пятках при ходьбе, наблюдается скованность движений, воспалительный процесс в коленях и пояснице. Лечение, ввиду неизлечимости заболевания, симптоматическое и заключается при приеме обезболивающих и симптоматических средств. Поскольку поражаются в первую очередь суставы “хрящевого” типа, рекомендован прием хондропротекторов.
Ревматоидный артрит
Ревматоидный артрит стопы зачастую наблюдается у пациентов женского пола возрастной категории 30+. Это хроническое аутоиммунное заболевание, которое сопровождается воспалительными эрозивными поражениями суставных поверхностей (при этом сустав разрушают собственные иммунные клетки организма, считая его клетки враждебными). Помимо болей в пятке по утрам, об артрите говорит отечность стопы и разгоряченная, покрасневшая кожа над суставами, повышенная утомляемость ног и другие признаки воспаления. Началу болей в пятке при ревматоидном артрите обычно предшествует инфекционное заболевание, стресс или другое потрясение для иммунитета.
Для болезни характерна высокая степень инвалидизации, поэтому обращаться за помощью нужно при первых симптомах болей в пятках. Лечение заключается в применении иммунодепрессантов, противовоспалительных средств и хондропротекторов.
Подагра
Подагра - это тяжелое метаболическое заболевание, которое зачастую поражает межфаланговые суставы ног и может вызывать сильную боль в пятке. Болевой синдром вызывают кристаллы мочевой кислоты, которые откладываются в суставах и провоцируют хроническое воспаление из-за механической травматизации тканей. Зачастую подагра является наследственным заболеванием и наблюдается у родственников больных.
Боль в пятке при ходьбе и боль в пятке по утрам, в ночное время усиливается после потребления жирной мясной пищи, алкоголя.
Лечение болей в пятке при подагре заключается в соблюдении диеты, приеме препаратов, которые снижают уровень мочевой кислоты в крови, противовоспалительных средств и хондропротекторов.

Существует множество причин болей в пятке
Диагностика болей в пятке
Диагностику и установление причины болей в пятке проводит ортопед-травматолог или ревматолог, также может потребоваться консультация других профильных специалистов (невропатолога, онколога, инфекциониста).
Постановка диагноза начинается с устного опроса пациента о специфике боли в пятке, сбора анамнеза, пальпации, двигательных тестов. На основе предварительных наблюдений врач выдает дальнейшие направления.
Для подтверждения или опровержения имеющихся гипотез по поводу болей в пятке при наступании используется:
- общий и биохимический анализ крови, анализ на онкомаркеры и ревмофактор;
- микробиологические и бактериоскопические исследования (синовиальной жидкости, мокроты и т.д.);
- определение уровня глюкозы в крови;
- рентгенография пораженной конечности;
- пункционная биопсия (при подозрении на туберкулез кости);
- УЗИ (для выявления поражения костей, сосудов и прочего);
- магнитно-резонансная или компьютерная томография;
- электронейромиография.
Лечение болей в пятке
Вопрос о том, как лечить боль в пятке при наступании, решается после определения причины болей в пятке.
Если боль в пятке имеет инфекционную природу, применяются антибиотики. При травмах, как правило, проводится консервативное лечение при помощи бандажей, корректоров микроциркуляции крови, корректоров костного и хрящевого метаболизма. При аутоиммунных причинах болей в пятке рекомендованы препараты базисной терапии, НПВП, глюкокортикоиды. При метаболических - необходима терапия основного заболевания.
Хирургическое лечение
Хирургическое лечение боли в пятке применяется при переломах пяточной кости со смещением, а также в тяжелых случаях, на поздних стадиях болезней опорно-двигательного аппарата. Показаниями для операции являются:
- разрыв сухожилия;
- запущенная пяточная шпора;
- бурсит, который не поддается медикаментозному лечению.
Также частичное иссечение синовиального хряща может быть рекомендовано в некоторых случаях ревматоидного артрита.
В современной медицине используются малоинвазивные методики лечения боли в пятке при наступании - большинство операций проводится через небольшие проколы, длится не более 30 минут, а период восстановления занимает всего несколько дней. Хирургическое вмешательство при болях в пятке при ходьбе помогает убрать болевой синдром и снять воспаление.
Физиотерапия
Физиотерапия при лечении боли в пятке помогает снять отек и воспаление в острых стадиях болезни, нормализовать питание тканей и восстановить нарушенный обмен веществ. При сильной боли в пятке о выборе методики необходимо проконсультироваться с врачом: некоторые виды физиотерапии можно проходить только в состоянии ремиссии.
При боли в пятке при наступании могут назначить:
- электрофорез (в особенности, лекарственный);
- магнитотерапия;
- лазерная терапия;
- ультразвуковая терапия;
- фонофорез;
- термотерапия, криотерапия;
- грязелечение и бальнеологические процедуры;
- тейпирование;
- мануальная терапия;
- ударно-волновая терапия;
- ультравысокочастотная терапия;
- лечебный массаж (на стопу, голень, бедро);
- лечебная гимнастика.
Также при боли в пятке при ходьбе рекомендовано ношение ортезов или шин.
Медикаментозное лечение
Помимо профильных медикаментов, если боль в пятке при ходьбе имеет вторичный характер (вызвана системным заболеванием), применяются:
- Нестероидные противовоспалительные средства. НПВС (Диклофенак, Нимесулид, Ибупрофен, Индометацин, Мелоксикам, Лорноксикам и другие) обычно назначают курсами по 10-12 дней для снятия острой боли в пятке при ходьбе. Более продолжительный прием лекарств этой группы может вызвать эрозивные поражения слизистых желудка и кишечника.
- Анальгетики и глюкокортикоиды. При неэффективности других способов от болей в пятках применяются внесуставные медикаментозные блокады с новокаином, лидокаином и глюкокортикоидами (Гидрокортизон, Дипроспан, Преднизолон и другие).
- Хондропротекторы. Корректоры костного и хрящевого метаболизма помогают снять воспаление при бурситах, артритах и других причинах болей в пятке при наступании. Они улучшают эластичность соединительной ткани, способствуют синтезу коллагены и протеогликанов, не дают развиться осложнениям на суставы. Прием этой группы препаратов способствует заживлению трещин и переломов пяточной кости, препятствует окостенению сухожилий и прогрессированию артрозов и артритов, нормализует кальциево-фосфорный баланс и оказывает костям и суставам поддержку при системных метаболических заболеваниях. Одним из самых эффективных и удобных в применении хондропротекторов является Артракам - глюкозамина сульфат в форме саше. Артракам обладает максимальной биодоступностью для организма и начинает действовать уже через 2 недели приема. Также для лечения болей в пятках при ходьбе врачи рекомендуют Дону, Мовекс Актив и другие.
Хондропротекторы имеют накопительный эффект, поэтому их необходимо принимать не менее 3-6 месяцев. Они помогают уменьшить болевой синдром, а с ним - и количество принимаемых при болях в пятке лекарств.
При легком течении болезни для улучшения оттока жидкости, снятия боли и воспаления могут применяться компрессы с димексидом, новокаином, ацетилсалициловой кислотой.

Лечебный массаж – один из способов профилактики боли в пятке
Профилактика боли в пятке при ходьбе
Если ваша работа связана с продолжительным стоянием или ходьбой, следует соблюдать следующие рекомендации:
Остеохондропатией именуют группу хронических заболеваний опорно-двигательного аппарата, характеризующихся некротическими изменениями в апофизе, губчатом веществе коротких и эпифизах длинных трубчатых костей. Они появляются в результате чрезмерной механической нагрузки точечного характера, вызвавшей нарушение питания костной ткани.
На начальной стадии, тем более в молодом возрасте явные клинические проявления отсутствуют. Это препятствует своевременной диагностике остеохондропатии костей и назначению лечения, что чревато микропереломами и развитием артроза. Но, при грамотном подходе к лечению прогноз в целом благоприятный. Остеохондропатия не представляет опасности для жизни человека. При правильно подобранной терапии деформация и контрактура не возникают.
Что представляет собой остеохондропатия костей
Это заболевание является результатом эмболии или тромбоза, влекущего нарушение циркуляции крови и развитие асептического некроза. По мере его прогрессирования крепость поврежденной костной ткани уменьшается - малейшая нагрузка, судороги, мышечное перенапряжение усиливает патологию. Появляются болевые ощущения, ограничивается подвижность пораженного участка, суставы теряют здоровую конфигурацию, что приводит к деформирующему артрозу. При асептическом некрозе, возникающем при остеохондропатии сустава, разрушаются и гибнут костные клетки, при этом межклеточная субстанция сохраняется.
Первое описание остеохондропатии суставов появилось в начале ХХ столетия. По клиническим проявлениям оно напоминает косно-суставной туберкулез, но отличатся доброкачественным течением с отсутствием таких соматических проявлений, как воспаление, лихорадка, истощение. Согласно международной классификации болезней (МКБ-10), остехондропатии присвоен код М93.9, она отнесена к болезням костно-мышечной системы и соединительных тканей.
В большинстве случаях остеохондропатия диагностируется у детей и подростков (3-18 лет) – в период активного роста. Для каждой нозологической формы характерно развитие в определенных возрастных границах и распределение по половому признаку.
Симптомы остехондропатии
Для нее характерно длительное развитие. На начальной стадии клиническая картина отсутствует. Постепенное и медленное развитие патологии приводит изменениям в суставных структурах, что проявляется следующими признаками.
Болевыми ощущениями, особенно при механических нагрузках или травмах пораженного участка;
Отеками, не сопровождающимися воспалительными процессами;
Мышечной контрактурой при остеохондропатии сустава;
Изменением формы: поверхностно расположенные апофизы утолщены;
Функциональными нарушениями: двигательная активность ограничена; при пяточной остеохондропатии появляется хромота;
Если поражен позвоночник – нарушается осанка, при патологии в нижних конечностях, в том числе остеохондропатии пяточной кости, изменяется походка - развивается хромота.
Игнорирование проблемы, неправильная диагностика и запоздалое лечение приводит к следующим последствиям:
контрактуре – полной или частичной утрате подвижности сустава, его фиксации в вынужденном положении;
мышечной дистрофии из-за нарушения обменных процессов, влекущих дефицит питательных веществ в костных тканях и уменьшение мышечной массы;
артрозу – дегенеративно-дистрофическим изменениям в суставах, приводящим к постепенному разрушению хрящевой ткани.
При несвоевременном обращении к врачу, инвалидами становятся 27% пациентов.
Причины появления
Остехондропатия является следствием одной или нескольких нижеописанных патологий.
Генетической предрасположенности - заболевание чаще диагностируется у пациентов, родители которых подвержены такой же патологии;
Нарушения кровообращения - его природа может иметь врожденный, травматический характер или быть следствием нарушения обмена веществ;
Нарушения обменных процессов, включая, углеводный, жировой, пуриновый;
Нерационального или неполноценного питания, провоцирующего дефицит витаминов, микро-, макроэлементов (кальция, фосфора, магния и др.);
Длительных пищевых расстройств: булимии, анорексии;
Алиментарного (пищевого) или гормонального ожирения, чрезмерно развитой мышечной массы;
Бактериальных, вирусных инфекций;
Длительного приема кортикостероидных гормонов.
Причиной наиболее часто диагностируемой остеохондропатии пяточной кости являются хронические микротравмы. Они появляются, например, в результате длительного нахождения в вынужденной противоестественной позе или регулярных высоких нагрузок, приходящихся на один и тот же сустав. Остеохондропатию пяточной кости диагностируют у профессиональных спортсменов: гимнастов, акробатов, фигуристов, фехтовальщиков.
Стадии заболевания
В своем развитии остеохондропатия костей проходит несколько этапов.
- Первая стадия асептического некроза длится от 1 до 12 месяцев. В этот период формируется и проявляется субхондральный некроз губчатых костей при сохранении жизнеспособности гиалинового хряща. Кость становится менее прочной и более уязвимой.
- Вторая стадия длится около полугода. В этот период выявляют первичную деформацию суставной поверхности. Она приобретает волнистые, фестончатые очертания. Наблюдается сплющивание и сдавливание поврежденных костных тканей, расширение суставной щели.
- Этот этап может длиться до 3-х лет. Для него характерно рассасывание некротических поражений и замещение выболевшей костной ткани грануляционной, содержащей новообразованные кровеносные сосуды. Высота кости уменьшается, на рентгеновских снимках некротический участок представлен отдельными мелкими фрагментами.
- На этой стадии, которая длится 2-3 года, восстанавливаются прочностные характеристики и форма кости. На смену выболевшим фрагментам и заменившим их тканям приходит новообразованное губчатое вещество.
- На конечном этапе возможны два варианта. При своевременном и адекватном лечении остеохондропатии анатомическая структура кости, ее структура и функциональные возможности восстанавливаются до 85% – пациент фактически выздоравливает. В противном случае заболевание приводит к стойкой деформации, развитию вторичного остеоартроза с существенным ограничением подвижности.
Между вышеописанными стадиями не существует четких разграничений. Для патологических процессов характерно постепенное развитие.
Какие кости и сустава подвержены остеохондропатии
патологические процессы могут развиваться в различных костных структурах. Остеохондропатии подвержены:
Длинные трубчатые кости (эпифизы): бедренная кость (головка), II—III плюсневые кости, ключица (грудинный конец), пальцы кистей (фаланги);
Короткие трубчатые кости: ладьевидная кость стопы, полулунная кистевая, надколенник, тело позвонков, таранная, сесамовидные кости, предплюсна.
Апофизы: большеберцовая кость, апофизарные кольца позвонков, плечевая, лобковая кость. Часто диагностируется остеохондропатия пяточного бугра.
В зависимости от локализации поражения выделяют несколько видов заболевания – болезнь Легга-Кальве-Пертеса, Келлера-I и II, Шейермана-Мау, Кальве, частичные остеохондропатии, поражение коленного, локтевого сустава, пяточной кости и т.д.
Диагностика
Диагностические мероприятия при предполагаемой остеохондропатии костей начинаются с анализа жалоб и сбора анамнеза. При клиническом осмотре выявляют характерные признаки заболевания. Обычно им не сопутствует ухудшение общего состояния, лабораторных показателей и явные воспаления (гиперемия, гипертермия).
В дальнейшем пациенту назначают:
Ультрасонографию. С ее помощью оценивается состояние поверхности костей.
Компьютерную томографию. Она эффективна со 2-й стадии остеохондропатии. Применение мультиспиральной томографии с 3D-моделированием позволяет получить объемное изображение пораженного сегмента. Метод является единственно возможной альтернативой МРТ при нахождении металлоконструкций в теле пациента.
Магнитно-резонансную томографию. С ее помощью оценивают твердые и мягкие структуры пораженного участка и эффективность кровоснабжения костей.
При подозрении на остеохондропатию сустава рекомендуется проведение артроскопии – минимально инвазивной видеоэндоскопической манипуляции для оценки поверхности сустава, хрящевого покрытия, определения участков омертвевших тканей. Методика применяется не только для диагностики, но и лечения.
Методы лечения
При остехондропатии лечение носит комплексный характер наряду с устранением первопричины.
Режим
Лечебные мероприятия начинаются с соблюдения ортопедического режима для исключения нагрузки на пораженную область. В зависимости от локализации патологии возможно применение бандажей, наколенников, гипсовых лангетных повязок, жестких реклинирующих корсетов и др. При остеохондропатии пяточного бугра или бедренной кости рекомендуется пользоваться костылями или тростью.
Рацион
При остеохондропатии костей в рационе больного должны преобладать продукты, насыщенные жирными кислотами Омега-3, витаминами А, Е, С, цинком, магнием, селеном, медью.
морепродуктов (особенно лосося, макрели и пр.);
бобовых, соевых продуктов.
Желательно отказаться от мясных консервов, жирных молочных продуктов, животных жиров, копченостей.
Медикаментозная терапия
При лечении остеохондропатии целесообразно назначение следующих лекарственных средств:
хондропротекторов - они препятствуют развитию дегенеративных изменений в костной ткани, восстанавливают ее структуру, уменьшают болевые ощущения.
остеопротекторов – витаминно-минеральных комплексов для восстановления костной и хрящевой ткани, поддержания их здоровья;
дезагрегантов для предотвращения тромбообразования.
Высокую эффективность доказал Артракам– препарат с хондо- и остеопротекторным действием. Он не только снимает боль и воспаление, но и восстанавливает хрящевые и суставные ткани, предотвращая их разрушение. Удобная форма и дозировка делают лечение комфортным, эффективным, с пролонгированным результатом. Помните, что все препараты должны назначаться врачом – даже у Артракама есть противопоказания. Самолечение недопустимо.
Эффективность ЛФК, массажа
Главная задача лечебной физкультуры - укрепление суставов, костной и мышечной ткани, восстановление физической активности. ЛФК назначается на любой стадии заболевания и предусматривает два вида упражнений:
активные – выполняются пациентом самостоятельно;
пассивные – выполняются специалистом.
Комплекс упражнений разрабатывается врачом в зависимости от стадии заболевания и состояния пациента.
Действие массажа направлено на снятие болевого синдрома, контрактур, улучшение питания костных тканей, коррекцию кровообращения.
Физиотерапия
Физиотерапевтическое воздействие позволяет:
уменьшить болевые ощущения;
повысить регенерацию пораженного участка;
снизить выраженность дистрофических изменений;
восстановить функции сустава.
При лечении остеохондропатии целесообразно назначение: электро-, фонофареза, гелиотерапии, талассотрапии, воздушных ванн, ультразвука, пелоидотерапии, радоновых и хлоридно-натриевых ванн и пр.
Оперативное вмешательство
Операция при остеохондропатии назначается при отсутствии эффекта от консервативной терапии. После нее значительно улучшается кровоснабжение пораженной области, нейтрализуются биомеханические нарушения костных тканей.
Лечение остеохондропатии может длиться несколько лет. Его эффективность во многом зависит от строгого следования врачебным рекомендациям.
Профилактика
Восстановление суставов – это тяжелый, регулярный совместный труд врача и пациента. Тяжелого состояния и болезненных последствий можно избежать. В этом помогут простые профилактические меры. При малейших жалобах на суставы рекомендуем ограничить усиленные физические нагрузки, систематически посещать сеансы массажа, заняться плаванием, придерживаться здорового питания. Надеемся, что наша статья поможет вам сохранить легкость и подвижность на долгие годы.
Консервативное лечение остеохондроза включает различные терапевтические мероприятия - от массажа и диеты до лечебной гимнастики и физиотерапии. Все они помогают улучшить состояние больного и предотвратить развитие осложнений. Но ведущим методом был и остается прием фармацевтических препаратов при остеохондрозе.

Препараты при остеохондрозе – основной способ борьбы с болезнью.
Цели медикаментозного лечения
Лечение остеохондроза препаратами настолько эффективно на ранних стадиях болезни, что при правильно подобранной схеме лечения позволяет полностью излечить остеохондроз или навсегда устранить самые неприятные его симптомы. На поздних этапах возможно медикаментозное сдерживание болезни.
Медикаменты при остеохондрозе призваны влиять на болезнь не только симптоматически, но и устранять ее причины системно. Поэтому терапия ведется в следующих направлениях:
- обезболивание пораженных участков;
- снятие воспаления и купирование острого периода болезни;
- восстановление микроциркуляции в затронутых тканях;
- улучшение обменных процессов и защита хряща от дальнейшего разрушения (например, свободными радикалами);
- регенерация хрящевой ткани в межпозвоночных дисках;
- возобновление подвижности в позвоночных суставах.
В случаях, когда болезнь сопровождается депрессией или эмоциональным напряжением, терапия также направлена на восстановление нормального психологического состояния.
В период ремиссии пациенты могут обходиться без лекарств или принимать их курсами в профилактических дозировках.
Препараты эффективного лечения остеохондроза: форма выпуска
Для лечения остеохондроза используются средства для наружного и внутреннего применения. Выбор формы выпуска препарата зависит от привычек и образа жизни пациента, сопутствующих диагнозов и стадии болезни.
Таблетки и капсулы
Таблетки и капсулы от остеохондроза - самая популярная форма выпуска. Они обладают высокой биодоступностью и системным воздействием на организм.
Принимать таблетки следует непосредственно во время еды, как правило, 2 раза в день.
Главный минус таблеток (в особенности, нестероидных противовоспалительных средств) - то, что они воздействуют непосредственно на слизистую оболочку пищеварительной системы. Такие препараты не рекомендованы для постоянного применения из-за риска воспаления и язвы желудка. Принимать их нужно под наблюдением врача.

Лечение препаратами при остеохондрозе можно начинать только после консультации с врачом.
Порошки
Некоторые лекарства при остеохондрозе выпускаются в виде саше (порция порошка в бумажном пакетике для однократного приема). Кристаллические препараты очень хорошо усваиваются и просты в применении - принимать их нужно всего 1 раз в день, разводя примерно в ½ стакана теплой воды. Эффект от их приема наступает немного быстрее. Порошковые препараты проще дозировать, они содержат меньше дополнительных компонентов. Но необходимость приготовления смеси и ее вкус нравятся не всем пациентам.
Мази, гели, кремы и растворы для компрессов
Средства для наружного применения отлично подходят для местного обезболивания, снятия воспаления и отека. Они считаются не в пример безопаснее для организма, чем таблетки, поскольку не контактируют со слизистыми и всасываются в кровь в незначительных количествах. Местные препараты не имеют накопительного эффекта, просты в применении и, как правило, не требуют получения рецепта. Их можно использовать постоянно, а не курсами. Среди наружных форм выпуска стоит выделить пластыри - они просто закрепляются на пораженном участке позвоночника, их можно носить под одеждой весь день.
Мази, гели и кремы - лучшие препараты от остеохондроза для пациентов, у которых есть противопоказания к приему таблеток (со стероидными и нестероидными противовоспалительными компонентами) со стороны сердца и эндокринной системы.
Главные минусы этой формы выпуска таковы:
- низкая биодоступность (естественные барьеры кожи преодолевает около 5% действующего вещества);
- возможность местных аллергических реакций из-за слишком частого применения;
- помогают полностью избавиться от симптомов только на ранних этапах болезни.
Обратите внимание, что использовать мази с НПВП нужно с осторожностью, в особенности, если у пациента есть язвенно-эрозивные поражения желудка и кишечника. Их действующие вещества даже в небольших количествах блокируют фермент, который защищает слизистые желудочного-кишечного тракта. А также сокращают естественную выработку ферментов, ответственных за снятие воспаления.
Наружные средства следует втирать энергичными круговыми движениями до 6 раз в день. А компрессы (например, с димексидом) - держать 1-2 раза в день около 10 минут.
Растворы для инъекций
Лекарства для внутривенного и внутримышечного введения обладают максимальной биодоступностью и сниженным воздействием на слизистые ЖКТ, поскольку действующие вещества поступают непосредственно в кровь.
Инъекционные лекарственные препараты при остеохондрозе позволяют быстро купировать обострение болезни, снять боль, отечность, восстановить чувствительность нервных окончаний. Инъекции - отличная альтернатива пероральным лекарствам для больных с непереносимостью лактозы. Ведь большинство НПВП в таблетках (например, мелоксикам) - это лактозосодержащие средства.
При особенно сильных болях в спине препарат вводится в виде блокады - непосредственно в нерв. Эффект от такого укола сохраняется до 3-4 недель, но проводить процедуру должен квалифицированный медицинский работник ввиду близости места блокады к позвоночнику.
Главный минус инъекционных растворов - это необходимость вводить их при помощи укола или капельницы (как правило - в больнице). Как и другие группы лекарств, растворы с НПВП можно применять только по назначению врача во избежание побочных эффектов.

Препараты для эффективного лечения остеохондроза нужно применять строго по выписанной врачом схеме
Какие препараты принимать при остеохондрозе?
Лекарственные средства при остеохондрозе отличаются не только формой выпуска. Они также делятся на следующие фармакологические группы.
Противовоспалительные препараты для лечения остеохондроза
Работа нестероидных противовоспалительных препаратов при остеохондрозе основана на подавлении выработки простагландинов - гормоноподобных веществ, которые вызывают воспаление и боль в пораженных участках. Нестероидные препараты от остеохондроза позволяют быстро устранить болевой синдром и горячность кожи, восстановить локальный обмен веществ, снять отек, дискомфорт и ухудшение чувствительности, ослабить давление на нервные корешки позвоночника.
Нестероидные противовоспалительные препараты для лечения остеохондроза выпускают в различных лекарственных формах - капсул и таблеток, гелей и кремов, растворов для в/м, в/в или п/к введения. Лечение НПВС препаратами при остеохондрозе обычно подразумевает комбинацию разных форм. Например, таблетки используются в качестве основной терапии, гели и мази “гасят” остаточное воспаление, а инъекции нужны для обезболивания. Пластыри (например, вольтарен, версатис) способствуют снятию воспаления на всех этапах лечения.
Список препаратов НПВС при остеохондрозе включает:
- артрадол;
- ибупрофен (нурофен, долгит, ибупром);
- кетопрофен (кетонал, фастум, быструмгель, флексен);
- диклофенак (вольтарен, диклак, диклобене, диклоран плюс, ортофен);
- кеторолак;
- ксефокам;
- индометацин (индовазин, индобене, индоцид);
- нимесулид (нимесил, найз, нимулид, нимика);
- напроксен;
- пироксикам;
- целебрекс (целекоксиб);
- феброфид;
- мелоксикам (мовалис, мовасин).
Стероидные (гормональные) противовоспалительные препараты при остеохондрозе применяются редко - в основном, в самых запущенных случаях. К ним относится преднизолон, кортизон, дексаметазон и другие.
Хондропротекторы
При остеохондрозе ухудшается рессорная функция межпозвоночных дисков, которая напрямую зависит от объема хрящевой ткани и ее эластичности. Чтобы поддерживать достаточную толщину хряща, организм должен регенерировать хрящевые клетки (хондроциты) со скоростью, которая примерно соответствует их разрушению. Но при обезвоживании, несбалансированном питании, стрессах, обменных или анатомических нарушениях скорость распада хондроцитов растет, а новые клетки либо тормозятся в росте, либо имеют недостаточный запас прочности. Чтобы защитить хрящ и восстановить нормальные для него темпы роста, стоит принимать специальные средства на основе глюкозамина и хондроитина - хондропротекторы. Хондропротекторные препараты для эффективного лечения остеохондроза позволяют стабилизировать состояние хряща, препятствуют его дальнейшему разрушению и, при соблюдении всех врачебных рекомендаций, помогают даже восстановить утраченные хондроциты.
К хондропротекторным препаратам при остеохондрозе относятся:
- артракам;
- хондролон;
- румалон;
- дона;
- хондроксид;
- остерепар;
- терафлекс;
- алфлутоп;
- коллаген ультра.
Некоторые из них (например, дона), содержат только глюкозамин, другие (структум, хондроксид) - только хондроитин. Современные препараты комбинируют действующие вещества и дополнительно включают витамины (артракам).
Для устойчивого эффекта хондропротекторы (в виде таблеток, уколов или наружных средств) нужно принимать пожизненно, курсами по 3-6 месяцев.
Согревающие препараты
Для устранения дискомфорта при остеохондрозе применяются т.н. согревающие препараты. Они:
- расширяют сосуды кожи, что сдерживает передачу болевых импульсов в головной мозг;
- улучшают микроциркуляцию крови в соединительной ткани;
- отвлекают пациента от неприятных ощущений.
При нанесении раздражающих препаратов пиковое воздействие наблюдается спустя полчаса, а обезболивающий эффект сохраняется в течение 2-4 часов. Местное повышение температуры кожи при этом нормально.
Список препаратов для лечения остеохондроза включает мази, кремы, гели и настойки на основе:
- камфоры (камфорная мазь);
- скипидара;
- бензилникотината;
- нонивамида;
- капсаицина (мазь эспол, настойка перца стручкового);
- пчелиного и змеиного яда.
Большинство подобных препаратов имеют комбинированный состав - например, пчелиный яд и НПВП или змеиный яд, салициловая кислота и скипидар. Поэтому перед применением необходимо убедиться в отсутствии аллергии на каждый из компонентов.
Местные и общие анальгетики
Обезболивающие препараты при остеохондрозе обычно применяются в виде таблеток и инъекций. При среднем болевом синдроме помочь могут обычные в аптечке препараты - анальгин или парацетамол. Также эффективны нефопам, амбене (обладает противовоспалительным эффектом, что снижает боль).
На поздних стадиях остеохондроза назначаются опиоиды - сильнодействующие препараты с рядом противопоказаний. К их числу относится трамал (трамадол).
Для комплексного обезболивания (например, блокады) используются т.н. “коктейли”, которые одновременно имеют анальгезирующий, противоотечный, противовоспалительный, местноанестезирующий и снижающий чувствительность к аллергенам эффект. В состав могут входить лидокаин или новокаин, бупивакаин, кортикостероиды, витамин В12 и другие компоненты.
Важно! Анальгетики лишь снимают боль, не воздействуя на ее причину. Поэтому без надлежащего лечения остеохондроз продолжает прогрессировать, требуя перехода на все более серьезные обезболивающие средства.
Сосудорасширяющие средства
Сосудорасширяющие препараты при остеохондрозе, или вазодилататоры, помогают восстановить нормальное кровоснабжение тканей вокруг пораженных межпозвоночных суставов.
Из-за боли и напряжения мышц кровеносные сосуды сужаются. Это ухудшает питание тканей, вызывает кислородное голодание головного мозга и ускоряет прогрессирование болезни. Поэтому при шейном остеохондрозе препараты для нормализации кровообращения особенно важны. В ходе восстановительной терапии применяются:
- пентоксифиллин, или трентал (сосудорасширяющее);
- ксантинола никотинат (улучшает кровоток, снижает отек нервных корешков);
- эуфиллин (устраняет недостаточность кровообращения);
- мексидол (стабилизатор давления и обменных процессов);
- вазонит-ретард, октолипен (стимуляторы микроциркуляции);
- актовегин (стимулятор регенерации тканей);
- кавинтон (способствует насыщению тканей кислородом, расширяет сосуды);
- берлитион (антиоксидант).
Сосудистые препараты при остеохондрозе улучшают периферическое кровообращение и клеточный обмен, купируют боль.
Спазмолитики и миорелаксанты
Чтобы устранить спазм и напряжение, используются спазмолитики и мышечные релаксанты. Они нормализуют кровообращение, приглушают боль, восстанавливают подвижность. Больным назначают:
- сирдалуд (тизанадин);
- мидокалм (толперизол);
- баклофен;
- циклобензаприн;
- новокаин, лидокаин, тримекаин.
Чтобы усилить эффект препаратов для расслабления мышц при остеохондрозе, их могут назначить совместно с клоназепамом или диазепамом (рецептурные препараты).
Данные препараты могут вызывать привыкание, поэтому применяются с осторожностью.
Седативные средства
Симптомы остеохондроза и лечение препаратами часто провоцируют у больных хронический стресс, эмоциональное напряжение, депрессию и другие нарушения психоэмоционального спектра
Для общего успокоения и борьбы с бессонницей можно использовать растительные препараты - например, настойку валерианы, пустырника, пиона.
При более серьезных нарушениях рекомендованы антидепрессанты - гидазепам, симбалта, эглонил, донормил.
Витаминно-минеральные комплексы
Поскольку остеохондроз считается заболеванием всего организма, большое значение имеет комплексная витаминно-минеральная терапия (компливит, дуовит, доппельгерц, мульти-табс). Существенно улучшить состояние помогают витамины А, группы В, С, D, Е, препараты кальция и фосфора.
Витамин А (ретинола ацетат) природный антиоксидант, который стимулирует выработку коллагена и снижает разрушение хондроцитов, способствует обновлению суставных тканей.
Витамины группы В (цианокобаламин, мильгамма, нейромультивит, нейробион, нейрорубин, нейроплекс, келтикан-комплекс, пиридоксин, тиамин) снижают боль, воспаление и онемение рук, улучшают чувствительность нервных волокон.
Витамин D (кальциферол, аквадетрим, вигантол) отвечает за усвоение кальция и помогает восстановить утраченную вследствие остеохондроза костную ткань.
Витамин Е (токоферол) необходим для нормализации кровообращения, защиты от свободных радикалов и регенерации хряща.
Что такое синдром беспокойных ног? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Вячеславовича, кардиолога со стажем в 18 лет.
Над статьей доктора Александрова Павла Вячеславовича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Синдром беспокойных ног — это неврологическое расстройство, при котором возникающие неприятные ощущения в ногах (реже — в руках) вызывают непреодолимую потребность двигать конечностями. Жжение, покалывание и мурашки возникают во время покоя, особенно в лежачем положении, в вечернее и ночное время. При движении эти симптомы уменьшаются или полностью пропадают.
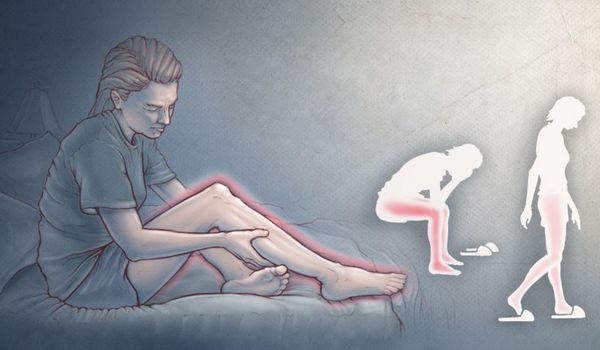
Данное расстройство также носит название "синдром Уиллиса — Экбома" или "синдром Витмака — Экбома" в честь авторов, изучавших его. Впервые основные признаки синдрома в медицинской практике в 1672 году описал выдающийся английский врач, анатом, невролог и физиолог Томас Уиллис. В 1861 году немецкий клиницист Теодор Витмак также описал симптоматику синдрома, дав ему название "Anxietas tibiarum" — "беспокойство ног" [4] .
Окончательно термин "синдром беспокойных ног" в середине XX века ввёл шведский невролог Карл Аксель Экбом. Доктор заметил, что у многих пациентов с этим расстройством были родственники, которых беспокоили такие же неприятные ощущения в ногах и руках в состоянии покоя. Это позволило ему первым предположить, что в генезе заболевания есть наследственные факторы.
По данным исследований, распространённость синдрома составляет 2,5-15 % [5] . Чаще он встречается у пациентов среднего и пожилого возраста, хотя он может возникнуть у людей в любом возрасте. Женщин он беспокоит чаще, чем мужчин [6] .
Примерно в половине случаев синдром беспокойных ног является первичным, т. е. самостоятельным наследственно детерминированным заболеванием, в развитии которого участвует несколько генов. Во второй половине случаев синдром вторичен, т. е. возникает как проявление другого особого состояния или болезни:
- дефицита витаминов группы B, а также магния, тиамина и железа (например при анемии );
- тяжёлой почечной недостаточности;
- поражения артерий и вен ног ( хронической венозной недостаточности и др.);
- сахарного диабета;
- амилоидозе;
- полиневропатии; ; ; ; ;
- поражения спинного мозга вследствие травм;
- заболеваний щитовидной железы ( гипотиреоза , тиреотоксикоза и др.); ;
- беременности [5] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы синдрома беспокойных ног
Расстройство проявляется целым рядом симптомов. Больные испытывают неприятные ощущения в ногах, такие как жжение, покалывание, онемение, "выкручивание". Они могут жаловаться на распирание или ощущение давления, "мурашки" или иное мучительное беспокойство. Ряд больных говорят о постоянном дискомфорте в ногах по типу боли ноющего характера, неприятной больше своей тягостностью, чем болезненностью.
Неприятные ощущения возникают в голенях, зачастую распространяясь выше: в бёдра, а иногда даже в туловище, промежность и руки. Симптомы, как правило, бывают симметричными, хотя встречались случаи ассиметричных или односторонних ощущений.
Обычно синдром даёт о себе знать вечером и ночью, когда человек отдыхает лёжа или сидя. Возникающие неприятные ощущения уменьшаются при движении, поэтому больные с целью снижения симптоматики производят разнообразные действия: ворочаются в постели, встают и ходят по комнате, сгибают и разгибают ноги, делают себе массаж, потирают конечности, приседают и т. д. При прекращении движений симптомы постепенно возвращаются.
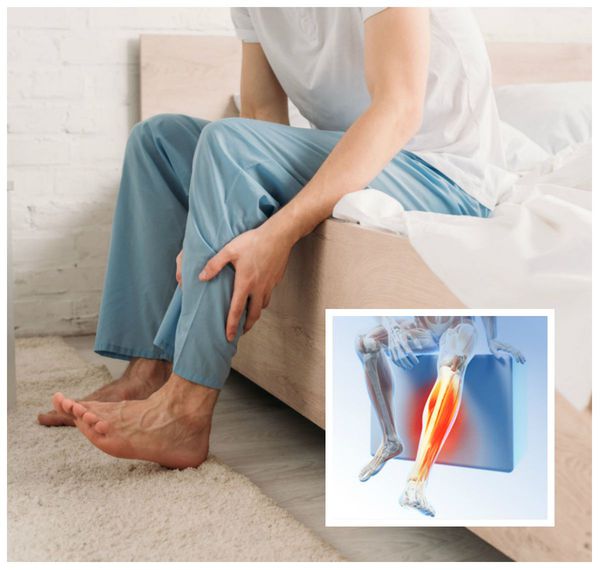
Появление признаков синдрома беспокойных ног, как правило, носит циркадный характер, т. е. зависит от времени суток. Наибольшей выраженности они достигают с полуночи до 2-4 часов утра [3] . В случае тяжёлой формы данного расстройства симптомы могут проявляться круглосуточно [8] . Поэтому у больных также имеются нарушения сна , в частности инсомния ( бессонница ). Она характеризуется трудным засыпанием, тревогой и меньшим количеством часов сна, что является причиной дневной сонливости и утомляемости в течение дня. Бессонница значительно снижает работоспособность, способствует развитию депрессии и тревожного расстройства [6] .
У подавляющего большинства пациентов с синдромом беспокойных ног периодически наблюдаются непроизвольные ритмичные кратковременные подёргивания ногами [6] . Как правило, они возникают в первой и второй фазе медленного сна, поэтому сами больные и их близкие могут не замечать таких движений. Обычно этот симптом выявляется во время полисомнографии — специального исследования, которое проводится в лабораториях, изучающих сон.
Патогенез синдрома беспокойных ног
По данным исследований, у пациентов с синдромом беспокойных ног снижен запас железа в головном мозге и в спинномозговой жидкости [7] [8] . Нехватка этого элемента приводит к недостатку дофамина и миелина, а также снижению синтеза энергии в нейронах. Среди специалистов, изучающих данную проблему, превалирует мнение, что в основе этих изменений при синдроме беспокойных ног лежит нарушение передачи дофамина в центральной нервной системе. Однако к настоящему времени нет единого объяснения тем процессам, которые приводят к развитию первичного синдрома беспокойных ног.
Чёткая зависимость симптомов расстройства от суточного цикла объясняется тем, что именно на вечернее время у пациентов приходятся наиболее низкие показатели дофамина и его метаболитов в цереброспинальной жидкости и межклеточном пространстве [8] [12] . Кроме того, чёткий циркадный ритм проявлений синдрома может отражать вовлечённость гипоталамуса. Этот отдел промежуточного мозга является эндокринным центром, который регулирует суточные циклы различных физиологических процессов в организме.
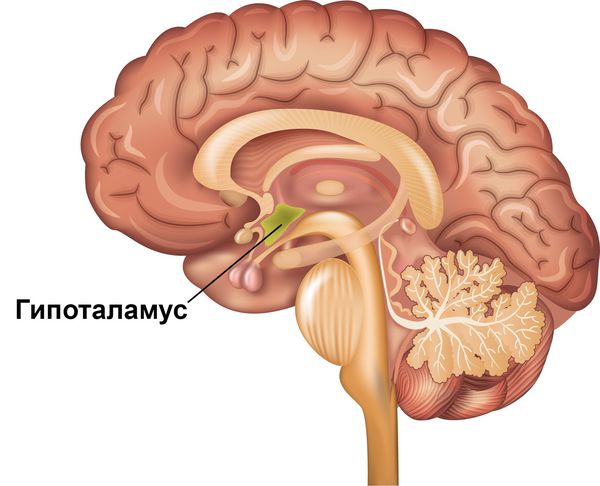
Наиболее значимым подтверждением теории о недостаточности дофаминергических систем как причине первичного синдрома беспокойных ног является высокая эффективность дофамина и его агонистов при лечении расстройства.
Классификация и стадии развития синдрома беспокойных ног
В зависимости от клинической картины расстройства выделяют три степени тяжести синдрома:
- лёгкая степень — неприятные ощущения в ногах беспокоят эпизодически, существенных нарушений сна не наблюдается, качество жизни пациента практически не страдает;
- умеренная степень — неприятные ощущения в ногах беспокоят меньше двух раз в неделю, сон и качество жизни вследствие этого умеренно нарушены;
- тяжёлая степень — неприятные ощущения в ногах беспокоят два раза в неделю и чаще, сон и качество жизни резко нарушены.
По своей длительности синдром может быть острым, подострым и хроническим. При острой форме расстройства симптомы беспокоят пациента не более двух недель, при подострой — не более трёх месяцев, при хронической — дольше трёх месяцев [13] . Однако в целом течение заболевания хроническое. Периоды ремиссии синдрома могут длиться как несколько дней, так и несколько лет [14] .
Первичный синдром, который возникает независимо от других состояний и заболеваний, обычно развивается в 30-40 лет, имеет длительные периоды стабильного течения без нарастания симптоматики. В случае возникновения расстройства в более позднем пожилом и старческом возрасте течение заболевания может быть более тяжёлым и устойчивым к лечению.
Осложнения синдрома беспокойных ног
В качестве осложнений синдрома можно рассматривать инсомнию (бессонницу) и вызванные ею изменения: беспокойство, стресс и другие нарушение психики и поведения. Из-за того что пациенту приходится постоянно просыпаться по ночам, в течение дня он становится сонным, раздражительным, эмоционально неустойчивым. В связи с нехваткой энергии он быстро утомляется, снижается его физическая и умственная работоспособность, возникают проблемы с концентрацией внимания. Всё это ухудшает качество жизни и сказывается на здоровье больного. В частности женщины с диагностированным синдромом беспокойных ног имеют повышенный риск развития клинической депрессии [9] . Как правило, после исчезновения признаков синдрома депрессия регрессирует [14] .
Диагностика синдрома беспокойных ног
Диагностика синдрома, как правило, не вызывает затруднений. Она проводится на основании жалоб пациента. При первичном осмотре какие-либо нарушения обычно не выявляются.
При постановке диагноза врачи ориентируются на диагностические критерии , разработанные Международной группой по исследованию синдрома беспокойных ног (IRLSSG) [10] . Согласно этим критериям, обновлённым в 2012 году, у пациента с данным синдромом должны присутствовать все пять признаков заболевания:
- Вынужденное движение ногами, как правило, сопровождается или вызывается дискомфортом и неприятными ощущениями в ногах.
- Неприятные ощущения в ногах и связанное с ними желание двигать конечностями возникают или усиливаются в период отдыха или неактивности в положении лежа или сидя.
- Потребность двигать ногами и неприятные ощущения полностью или частично устраняются движениями, такими как ходьба или потягивание (по меньшей мере, на время движения).
- Неприятные ощущения в ногах и п озывы к движению появляются или ухудшаются в вечернее или ночное время, но не в течение всего дня.
- Перечисленные выше симптомы не являются проявлением другого медицинского или поведенческого состояния.
Учитывая последний критерий, в ходе диагностического поиска важно отличить синдром беспокойных ног от других патологий:
- периферической полинейропатии;
- сосудистых заболеваний ( варикозной болезни вен, атеросклероза артерий нижних конечностей, эндартериита, тромбоза глубоких вен );
- отёков нижних конечностей;
- миалгии (мышечной боли);
- артрита и других заболеваний суставов;
- тревожного расстройства;
- позиционного дискомфорта;
- заболеваний щитовидной железы;
- крампи — внезапных болезненных непроизвольных сокращений мышц ног продолжительностью от нескольких секунд до нескольких минут;
- акатизии — патологической "неусидчивости" из-за дискомфортных ощущений, не связанных с положением тела или временем суток (часто является результатом приёма нейролептиков).
Для постановки диагноза также необходимо исследовать запасы железа в организме, оценить функцию почек, щитовидной железы, углеводный обмен. Для этих целей выполняется общий анализ крови. Также можно определить уровни ферритина, трансферрина, общей железосвязывающей способности сыворотки, фолиевой кислоты, витамина В 12 , глюкозы, гликированного гемоглобина, креатинина, мочевины, мочевой кислоты, альбумина, тиреотропного гормона и свободного тироксина [3] .
В некоторых случаях врач может назначить полисомнографию — исследование сна с использованием специализированных датчиков и программ. С его помощью получают расширенную картину показателей сна пациента, данные о его двигательной активности, в том числе и о количестве периодических движений конечностей.
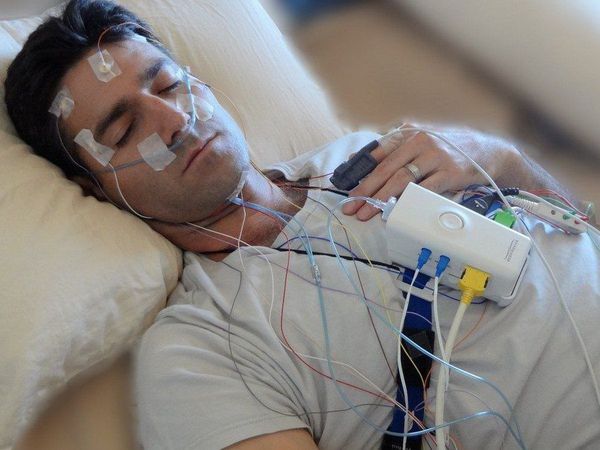
В случае подозрения на первичное поражение мышц или периферических нервов требуется проведение электромиографии (ЭМГ) и электронейромиографии (ЭНМГ).
IRLSSG также разработала специальный опросник, облегчающий лечащим врачам постановку клинического диагноза. Он состоит из десяти вопросов, при ответе на которые пациент должен выбрать один из предложенных вариантов.
Сумма баллов, полученных во время анкетирования, не только указывает на наличие или отсутствие синдрома беспокойных ног, но и определяет его степень тяжести:
- 0 баллов — синдром отсутствует;
- 1-10 баллов — синдром в лёгкой степени;
- 11-20 баллов — синдром в умеренной степени;
- 21-30 баллов — синдром в тяжёлой степени;
- 31-40 баллов — синдром в очень тяжёлой степени.
Лечение синдрома беспокойных ног
При выборе метода лечения пациентов с синдромом беспокойных ног нужно учитывать его причину возникновения (первичный или вторичный характер).
Проявления вторичного синдрома могут быть устранены только после излечения основного заболевания, которое привело к развитию расстройства, или восполнения выявленного дефицита. Например, при анемии должны использоваться препараты железа.
При лечении лёгких форм первичного синдрома может проводиться немедикаментозная терапия. Она включает умеренную физическую активность (с упором на ноги и расслабление), вечерние прогулки, массаж, растирание, грелки, тёплую ванну для ног. Пациентам рекомендуется избегать веществ, провоцирующих появление симптомов: никотин, кофеин и другие диуретики, а также алкоголь.

Медикаментозное лечение синдрома показано при тяжёлом течении расстройства, нарушении сна и неэффективности других методов лечения. Оно предполагает приём неэрготаминовых агонистов дофаминовых рецепторов. Они восполняют нехватку дофамина в центральной нервной системе.
Эффективными средствами при всех формах синдрома являются прамипексол и леводопа/бенсеразид . Они используются в качестве препаратов первой линии [8] . Лечение начинают с минимальных доз. С течением времени малые дозы прамипексола становятся недостаточно эффективными для купирования симптомов. В таких случаях возможно увеличение дозировок до достижения эффекта или временная смена лекарственного средства.
Если применение препаратов первой линии невозможно, рассматривают назначение препаратов второй линии: клоназепама , габапентина или прегабалина . В тяжёлых случаях возможно использование опиоидных анальгетиков и антиконвульсантов [14] .
Терапия проводится длительно (несколько лет). Иногда лечение требуется только во время ухудшения клинической картины. В некоторых случаях для поддержания периода ремиссии препараты применяются пожизненно [14] .
При лечении синдрома беспокойных ног во время беременности рекомендуется придерживаться методов немедикаментозной терапии, также возможен приём фолиевой кислоты и препаратов железа (при его дефиците). Медикаментозное лечение возможно только при тяжёлом течении болезни. В таких случаях назначают клоназепам или леводопу [14] .
Прогноз. Профилактика
Синдром беспокойных ног — это длительно текущее хроническое заболевание, однако с правильно подобранным лечением оно поддаётся контролю. Прогноз для жизни благоприятный. При этом неприятные ощущения в ногах могут рецидивировать, что требует повторных длительных курсов лечения.
С возрастом проявления синдрома могут постепенно ухудшаться, особенно при наличии сопутствующих заболеваний. Поэтому при данной патологии важна ранняя диагностика и лечение [15] .
Если симптомы расстройства слабы, не вызывают значительного дневного дискомфорта или не влияют на способность человека засыпать, то это состояние не нуждается в лечении.
Меры профилактики первичного синдрома не разработаны в силу его генетической природы. Профилактика вторичного синдрома заключается в лечении заболеваний, которые могут привести к его развитию.
Дефицит железа и витаминов группы В может возникать при нарушении всасывания этих веществ в кишечнике, после операций на желудке, при соблюдении строгих диет. В таких ситуациях будет полезен профилактический приём витаминов и препаратов железа.
Читайте также:

