Чем лечить опрелости под животом толстому человеку
Обновлено: 18.04.2024
У людей с тяжелыми недугами, вынужденных всю или большую часть времени проводить в положении лежа, сидя, происходят изменения в кожном покрове. Из-за снижения выработки жиров и коллагена кожные покровы становятся очень чувствительными, сухими, легко травмируются, но раны при этом долго заживают, возникают очаги инфекции, раздражения. В результате появляются пролежни и опрелости.
Что такое опрелость?
Так называют воспаление, которое появляется из-за постоянного контакта кожи и сального секрета, повышенной влажности, трения о другие поверхности на фоне отсутствия гигиены. Опрелости приобретают хронический характер, если в них попадает инфекция, отсутствует уход.
Причины возникновения
Поражения могут появляться под влиянием внешних и внутренних факторов. В первую группу входят:
- плохой уход;
- неверно подобранное постельное, нательное белье, тесная одежда;
- слишком высокая температура в комнате, отсутствие вентиляции.
К внутренним причинам опрелостей относят:
- чрезмерное потоотделение, недержание мочи;
- лишний вес;
- сбои в кровообращении;
- эндокринные нарушения (в том числе сахарный диабет).
Кроме того, все провоцирующие появление опрелости факторы классифицируют на обратимые (которые можно нейтрализовать) и необратимые (не поддающиеся коррекции).
Симптомы и стадии развития опрелостей
По мере прогрессирования патологии видоизменяются и ее проявления. В начальной (I) стадии на коже появляются покраснении, возникают ощущения зуда. Затем появляются поражения средней тяжести (стадия II) – язвы. Потом опрелости приобретают тяжелый характер (III стадия): формируются глубокие трещины, которые постоянно растут, от кожи исходит неприятный запах, больной жалуется на жжение, повышенную чувствительность, сильные боли.
Диагностика и лечение
Установить факт возникновения опрелости можно при внешнем осмотре. Если патологические процессы обнаружены на ранней стадии, достаточно пересмотреть систему питания и температуру подаваемых блюд (пища должна быть теплой, но не горячей), использовать нательное и постельное белье из мягких натуральных тканей, без швов. Пораженные участки кожи протирают настоем коры дуба, ромашки, шалфея; после полного высыхания припудривают присыпкой, средствами с цинком, аргинином – тонким слоем и ждут полного впитывания.
Если опрелости носят более тяжелый характер, помимо тщательного ухода, применяют неагрессивные антисептики (например, риванол, хлоргексидин), регенерирующие крема и мази; зуд снимают антигистаминами.
В III стадии важно вовремя предотвратить развитие очагов инфекции, уменьшить воспаление, для чего, помимо уже перечисленных мер, применяются более сильные лекарственные средства.

Печень – самый крупный и важный орган брюшной полости. Обеспечивает белковый, углеводный и жировой обмен.
Жировая болезнь печени сегодня – очень распространенный недуг. Стереотип о том, что от ожирения печени страдают только люди с избыточным весом и алкоголики, вводит в заблуждение. Это заболевание вызывается не только чрезмерным употреблением алкоголя, но и нездоровым питанием и малоподвижным образом жизни, характерными для значительной части населения.
Средний возраст, в котором обнаруживают жировую дистрофию печени, составляет 50 лет, но в целом частота гепатоза увеличивается с возрастом: от 2,6% детей до 26% лиц в возрасте 40-50 лет.
Что такое жировая болезнь печени?
Здоровая печень должна содержать мало жира или вообще его не содержать. При жировой дистрофии или стеатозе печени жировые капли накапливаются в ее клетках – гепатоцитах.
Стеатоз печени развивается медленно, но даже на ранних стадиях может оказывать негативное влияние на сердечно-сосудистую систему. Также печень не способна достаточно эффективно очищать организм от лишнего холестерина и токсинов.
По мере того как количество поврежденных клеток возрастает до критического уровня, печень уже не в состоянии функционировать.
Жирная печень сама по себе не является большой проблемой. Но жировая ткань – это не инертное образование, она выделяет гормоны и способствует воспалению. Так что у некоторых людей — в среднем у 20% — развивается воспаление жировой печени или стеатогепатит, и это уже нехорошо.
У некоторых стеатогепатит прогрессирует и со временем вместо печеночных клеток развивается соединительная ткань и фиброз – путь к циррозу печени и развитию необратимых изменений в этом органе. Ткань печени замещается соединительной тканью и больше не функционирует. Следовательно, печень плохо выполняет свою работу – не производит, не обезвреживает, не очищает и не метаболизирует. Риск рака печени также выше.
Жировая дистрофия печени — серьезный диагноз, требующий наблюдения.
Поэтому очень важно следить за здоровьем печени и своевременно предотвращать причину заболевания, так как печень – единственный орган, способный восстановиться после развития очень тяжелого заболевания.
Печеночное ожирение чаще всего связано с двумя заболеваниями:
- Неалкогольная жировая болезнь печени или НАТАС;
- Алкогольная жировая болезнь печени или АТАС.
Причины возникновения жировой болезни печени
Почти каждому третьему человеку ставят диагноз жировая дистрофия или стеатоз, или жировой гепатоз печени после УЗИ брюшной полости. Больные с этими диагнозами часто не предъявляют жалоб, поэтому жировая дистрофия печени обнаруживается случайно.
Основные причины жировой дистрофии печени известны:
- Злоупотребление алкоголем. Печень расщепляет алкоголь, вырабатывает избыточную энергию, а организм откладывает ее в виде капелек жира.
- Слишком большое количество потребляемых человеком калорий – нездоровое питание, чрезмерное употребление насыщенных жирных кислот, например, сливочного масла и сахара. Особенно плохо так называемое центральное ожирение – в области живота скапливается лишний жир, потому что из кишечника и сальных оболочек в кровь поступает больше жирных кислот. Они попадают в печень и в ней накапливаются капельки жира.
- Один из метаболических синдромов: избыточный вес, диабет 2 типа, высокий уровень холестерина, гипертония или другие симптомы.
- Малоподвижный образ жизни.
- Нарушение функции инсулина. Инсулин — это гормон, способствующий синтезу белков и жиров в печени, он помогает снизить уровень сахара в крови после еды. В отсутствие инсулина неполное окисление промежуточных жиров в организме может привести к развитию сахарного диабета 2 типа.
- Вирусный гепатит В или С. Однако это случается редко.
- Иногда основная причина – регулярный прием лекарств. Около 99% применяемых лекарств метаболизируются непосредственно в печени. Поэтому потенциально любое лекарство может нанести ей вред. Исследования показывают, что антибиотики и нестероидные противовоспалительные препараты, статины, лекарства, используемые для лечения туберкулеза, грибковых заболеваний и психических заболеваний, с большей вероятностью вызывают повреждение печени.
Неалкогольная жировая болезнь печени
Неалкогольная жировая болезнь печени или НАТАС характеризуется избыточным накоплением жира в печени, что чаще всего встречается у пациентов с избыточным весом и диабетом, но также наблюдается у людей с нормальным весом, особенно у тех, кто не питается регулярно или недостаточно и склонны голодать. Худой трезвенник, но с жирной печенью? К сожалению, никто не застрахован от этого диагноза, потому что это болезнь образа жизни!
Алкогольная жировая болезнь печени
Алкоголь – причина жировой дистрофии печени, особенно если он употребляется регулярно. Однако если прием алкоголя прекратить, то жировая болезнь печени обычно исчезает. В этом существенное различие между алкогольной жировой болезнью печени и неалкогольной жировой болезнью печени.
Способность алкоголя воздействовать на печень во многом определяется дозой вещества. Небольшая доза – не более 10 граммов в день красного вина – даже укрепляет печень. Печень не повреждается и более высокой дозой алкоголя, но она не должна превышать 30 граммов в день. Но некоторые люди очень чувствительны к алкоголю, поэтому у них он может вызвать повреждение печени, даже если они употребляют его очень мало, но каждый день.
Быстрее всего жировая дистрофия печени образуется при регулярном употреблении алкоголя:
1) Для мужчин, если ежедневно выпивается 60 г алкоголя, то есть около 1,5 л пива или 0,6 л вина, или 120 г рома.
2) Для женщин, если ежедневно выпивать 20-40 г алкоголя, то есть примерно 0,5-1,0 л пива или 0,2-0,4 л вина.
Диагностика жировой болезни печени
Печень не болит. Пациенты с ожирением печени обычно не испытывают никаких проблем со здоровьем. Имеются только общие расстройства – слабость, повышенная утомляемость, тяжесть или стеснение в правом верхнем подреберье живота, потому что печень становится больше при отложении жира. Потенциальные проблемы легко диагностировать, поэтому рекомендуется периодически проверять и заботиться о своей печени.
- УЗИ брюшной полости;
- Оценка сопутствующих заболеваний – сахарный диабет, гипертоническая болезнь и другие;
- Анализ крови, обращая особое внимание на ферменты печени – АЛТ, АСТ, ГТФ, следует учитывать и другие показания – глюкозу, холестерин, ЛПНП и ЛПВП.
У пациентов с НАСГ АЛТ часто выше, чем АСТ. Но у больных с АТАС уровень АСТ в крови вдвое превышает уровень АЛТ.
Признаки хронического употребления алкоголя:
- кожные звездочки чаще всего поражают кожу лица;
- массивное расширение сосудов кожи и слизистых оболочек;
- эритема запястья – розовые круглые пятна на коже рук;
- гинекомастия у мужчин – увеличение молочных желез;
- увеличение слюнных желез;
- потливость, тахикардия, тремор рук;
- увеличение объема эритроцитов;
- увеличение ГГТ – фермент, находящийся в печени;
- концентрация АСТ > чем АЛТ.
Лечение
Лечение жировой дистрофии печени основано на устранении ее причин. Если больной употребляет алкоголь, его следует прекратить, а если жировая дистрофия печени обусловлена метаболическим синдромом, то следует контролировать уровень сахара в крови, уровень холестерина и снижать вес.
Основное лечение заключается в уменьшении избыточного жира. Пациентам с НАТАС и ожирением рекомендуется снижение массы тела на 7-10%. Этого можно добиться, сократив потребление калорий, увеличив физическую активность как минимум до двух-трех раз в неделю.
Несколько советов по снижению калорийности пищи:
- количество животных жиров и сахара в рационе должно быть ограничено;
- отказаться от колбас и жирных сортов мяса;
- научиться употреблять несладкий чай или кофе;
- не употреблять молоко и молочные продукты с повышенной или нормальной жирностью;
- ограничить употребление тортов и сладостей;
- не употреблять сладкие напитки;
- не употреблять алкоголь;
- печени понравится средиземноморская диета, основанная на растительных продуктах, рыбе, орехах и оливковом масле.
Если человек не может принять эти меры, то необходим прием лекарств для снижения веса – орлистата или сибутрамина. Если такое лечение не помогает, следует прекратить прием препарата и рассмотреть вопрос об операции по уменьшению жира.
Применение гепатопротекторов – эссенциальные фосфолипиды и силимарин – может способствовать очищению печени и улучшению ее биохимических свойств. Эссенциальные фосфолипиды обладают антиоксидантным и антифибротическим действием. Силимарин – экстракт облепихи. Исследования показали, что силимарин снижает резистентность к инсулину и может привести к снижению и нормализации АСТ и АЛТ.
Профилактика
Здоровая печень любит полноценное питание, и важно, чтобы оно было разнообразным. А именно чтобы клетки печени активно функционировали, им нужны как хорошие ненасыщенные жирные кислоты, так и углеводы для их переработки. Напротив, если человек ест однородную пищу, например, сидит на капустной или рисовой диете, часть клеток печени ленивы. Печень будет «наслаждаться» несколькими чашками кофе в день — доказано, что кофе снижает риск развития фиброза печени.
Чтобы избавиться от жира в печени, не обойтись без регулярных физических нагрузок, желательно с увеличением частоты сердечных сокращений. Подходит как для ходьбы, так и для медленного бега, езды на велосипеде, плавания, гребли, рекомендуются регулярные активные прогулки три-пять раз в неделю не менее получаса.
Даже если вес не уменьшился, жировая масса уменьшится в результате физической активности. Жиры — это триглицериды, которые расщепляются и уходят из печени в мышцы, потому что им нужна энергия для движения. У физически активного человека шансы заболеть стеатогепатитом становятся намного ниже.
Чтобы сохранить здоровье печени, необходимо вести здоровый образ жизни и стараться максимально отказаться и сократить вредные привычки. Своевременная борьба с причинами заболевания – лучшее решение. Профилактика определенно лучше, чем лечение.

Раздражающий дерматит на гениталиях (ирритативный дерматит) — это сыпь или покраснение на гениталиях, возникающая у чувствительных людей после контакта с определенным раздражителем. Раздражителями могут быть любые препараты, наносимые на кожу половых органов. Наиболее распространенными являются мыло, моющие средства и презервативы.
Сыпь выглядит как покраснение полового члена или покраснение вульвы (наружных половых органов женщины), которое вызывает зуд половых органов у мужчин или зуд половых органов у женщин, дискомфорт и боль. После покраснения на половых органах появляются волдыри и струпья — места, где может развиться генитальная инфекция.
Лечение ирритативного дерматита на половых органах основано на распознавании раздражителя и его избегании. Снимают симптомы крема с кортикостероидами и прохладные ванны.
Раздражающий дерматит половых органов — причины
Раздражающий контактный дерматит половых органов — это воспаление кожи. Оно проявляется покраснением (генитальная сыпь) и легким отеком кожи, возникающим в результате неспецифической реакции на прямое химическое повреждение. Агент, который действует как сильный раздражитель, вызывает повреждение эпидермальных клеток кожи и воспалительную реакцию, приводящих к покраснению, отеку и изъязвлению кожи.
Химические вещества, удаляющие липидный слой кожи или повреждающие клеточную мембрану, вызывают раздражение.
- мыло и моющие средства;
- средства гигиены (например, тампоны, гигиенические прокладки, влажные салфетки);
- ванны, гель для душа, масла, духи;
- туалетная бумага;
- презервативы (латекс);
- слишком частое мытье половых органов;
- ношение синтетического и цветного белья.
Раздражающий дерматит половых органов — симптомы
Симптомы могут появиться через несколько минут или часов после воздействия раздражителя. В редких случаях симптомы могут появиться даже через несколько недель или месяцев (кумулятивном контактном дерматите). Такой тип дерматита обычно возникает после контакта с легкими раздражителями, например, моющими средствами в течение длительного периода времени.
Больные жалуются на покраснения, зуд, жжение, боль и дискомфорт в половых органах.
Выделяют несколько стадий:
- Эритематозная стадия — покраснение половых органов;
- Везикулярная стадия — образование волдырей на половых органах;
- эрозивная стадия — появление язвы на половых органах;
- плоскоклеточная стадия — образование более толстого рогового слоя.
Типичная картина раздражающего контактного дерматита включает диффузное покраснение пораженной кожи с образованием корок.
На поврежденной коже могут образовываться борозды, вызывающие боль в половых органах и зуд.
Поврежденная кожа половых органов — это место, где легко развиваются воспаление и инфекция.
У мужчин заболевания половых органов не редкость. Воспаление головки полового члена чаще всего вызвано инфекцией или хроническими изменениями кожи, возникающими из-за плохой гигиены и раздражения. Незалеченные заболевания, передающиеся половым путем, могут привести к баланиту (воспалению головки пениса).
Раздражение головки полового члена может быть вызвано недостаточным смыванием мыла после душа, использованием гелей для мытья, не подходящих для половых органов, или других неподходящих препаратов (лосьонов, ароматизаторов).
- покраснение на крайней плоти вокруг головки;
- покраснение на половом члене,
- зуд половых органов у мужчин;
- уплотнение крайней плоти;
- белые круглые бляшки на головке пениса;
- болезненная кожа на половом члене;
- затрудненное мочеиспускание.
Лечение воспаления головки полового члена зависит от вызвавшей его причины.
Воспаление вульвы (вульвит) и влагалища (вагинит)
Вульвит — это воспаление вульвы, то есть воспаление наружных женских половых органов. Если поражено и влагалище, то речь идет о вульвовагините.
Причины вульвита — инфекции, раздражители, лекарства и гормональные изменения. Плохая интимная гигиена может способствовать размножению грибков и бактерий, а также вызывать раздражение.
По причинам возникновения вагиниты можно разделить на несколько групп:
- неинфекционный вагинит — следствие контактного дерматита;
- атрофический вагинит — у женщин в период менопаузы из-за недостатка эстрогена влагалище истончается и становится восприимчивым к инфекциям;
- инфекционный вагинит — заражение микроорганизмами;
- бактериальный вагиноз — следствие дисбаланса бактериальной флоры влагалища;
- грибковая инфекция половых органов — кандидоз влагалища.
Наиболее частыми симптомами у женщин являются необычные выделения, раздражение и зуд половых органов. Кожа краснеет и опухает. Из влагалища распространяется неприятный вагинальный запах, а при мочеиспускании чувствуется жжение.
Диагноз очень легко поставить на основании анамнеза и клинической картины.
Необходимо отличать аллергический контактный дерматит от контактного дерматита, вызывающего раздражение, и для этого проводится кожный эпикутанный тест на аллергены.
При диагностике ирритативного дерматита кожная проба отрицательная.
Причины, которые следует исключить при постановке диагноза раздражающий дерматит:
- аллергический контактный дерматит;
- генитальный псориаз;
- генитальный грибок у мужчин (грибок полового члена);
- генитальный грибок у женщин (вагинальный кандидоз);
- генитальный герпес;
- сифилис;
- воспаление головки полового члена (баланит);
- воспаление крайней плоти (баланопостит);
- воспаление влагалища (вагинит);
- воспаление вульвы (вульвит);
- воспаленные сальные железы;
- волосяной фолликулит.
Раздражающий дерматит на половых органах — лечение
Самый важный шаг в лечении ирритативного дерматита на гениталиях — распознать раздражитель и избегать его применения.
Холодные компрессы и ванны могут помочь облегчить симптомы, а местные кортикостероиды в виде кремов можно использовать в краткосрочной перспективе.
Пациент должен сократить частое мытье половых органов ароматизированным мылом и прекратить носить тесную синтетическую одежду, которая может вызвать раздражение. Женщинам надо отказаться от использования влажных гигиенических салфеток, ежедневных прокладок, а также ароматной и цветной туалетной бумаги.
Пленочные, губчатые, гидроколлоидные, альгинатные. Рассказываем, какие виды повязок бывают и для чего они нужны
Время чтения: 7 мин.
Знаете ли вы, что первую специализированную повязку взамен обычной марлевой салфетки изобрели только в середине ХХ века? Чуть позже ученые доказали, что лечить хронические раны можно только путем сохранения влажной среды. Раньше их наоборот, старались «подсушить», но это не приводило к заживлению — раны оставались в сухом замершем виде.
Влажная среда дает ране возможность отторгнуть отмершие ткани и начать процесс заживления. Именно принцип сохранения влажной среды используется для разработки современных повязок.
Сегодня в аптеках можно увидеть огромное многообразие повязок. Мы поможем вам в них разобраться, вы узнаете их основные характеристики и сможете понимать назначение любой повязки независимо от ее торгового наименования.
Пленочные повязки
Названы так потому, что похожи на пленку или «вторую кожу» — их иногда так и называют. Состоят из тонкого листка полимера, покрытого с одной стороны полиакрилатным клеем.
- защиты мест на теле, которые подвергаются трению. Можно использовать при первой стадии пролежней, когда еще нет повреждения кожи, но есть покраснение или побеление и мы понимаем, что именно это место сдавливается.
- как крепеж для повязок, которые не имеют клеевого слоя;
- как крепление катетеров и других медицинских приспособлений, а также для изоляции места прокола кожи;
- закрытия свежих татуировок.
Из этой повязки делают небольшие пластыри с подушечкой, для маленьких бытовых ран
Такие повязки хоть и «дышат», но влагонепроницаемы.
Пленочные повязки имеют в составе клей, на который у некоторых пациентов может быть аллергия.
Пленочные повязки бывают в рулонах, что позволяет использовать их как крепление других повязок. Но они достаточно дороги, поэтому дешевле крепить повязку пластырями на нетканой основе
Торговые наименования:
- Suprasorb F
- Hydrofilm
- Tegaderm Diamond Film
- Medisorb F
- МЕДИТЕК

Пластыри для закрепления повязок
Не все специализированные повязки имеют по краю клеевой слой. Чтобы полностью закрыть повязкой большую рану, можно использовать рулонные пластыри из нетканого материала.


Правила использования противопролежневого матраса Какие противопролежневые матрасы бывают, как добиться эффекта от использования противопролежневых матрасов
Мазевые сетчатые повязки
Сетчатые повязки представляют собой сетку различной толщины, покрытую мазями с различным действием. Такие повязки не впитывают в себя экссудат (жидкость, которая выделяется из тканей), но могут отлично сохранить влажную среду. Это не дает ране высохнуть, защищает ее от прилипания. Повязки могут использоваться как самостоятельно, так и в комплекте с другими перевязочными средствами, например с простыми марлевыми повязками.
В этом случае на дно раны можно положить сетчатую повязку, а для впитывания отделяемого сверху использовать марлевые или другие повязки.
Чаще всего мазевые сетчатые повязки используют для лечения поверхностных ровных ран и пролежней 2 степени.








Гидроколлоидные повязки
- Granuflex;
- DuoDerm;
- Suprasorb H;
- Hydrocoll;
- Hydrocoll Sacral;
- Tegaderm Hydrocolloid;
- Comfeel Plus.
Основа покрытия гидроколлоидных повязок состоит из микрогранул натриевой соли, пектина и желатина. Такие повязки начали использовать в начале 80-х годов и они до сих пор одни из самых популярных.
Повязка может впитывать в себя небольшое количество отделяемого из раны, хорошо сохраняет влажную среду и преобразует лишнюю влагу в гель.
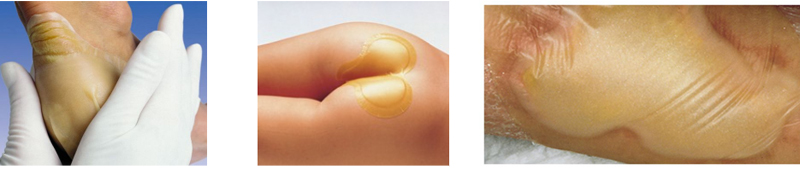
Превращаясь в гель, гидроколлоид приобретает характерный, не очень приятный запах и желтый цвет, который можно принять за гной. Поэтому такую повязку не следует применять на инфицированные, воспаленные раны и раны с большим количеством отделяемого. Она просто не справится с таким объемом жидкости и бактерий и быстро расплавится. А вот для поверхностных неглубоких ран с небольшим количеством отделяемого гидроколлоидные повязки прекрасно подойдут.
Некоторые повязки делают специальной формы чтобы удобнее было наклеивать на некоторые места образования пролежней (крестец, локти, колени и др.).
Средства по уходу за кожей больного человека: как выбрать? Помогаем разобраться в многообразии пенок, сухих шампуней, кремов и лосьонов для гигиены, в том числе в особых случаях - при пролежнях, установленной стоме, недержании мочи и кала
Губчатые повязки
Губчатые повязки сделаны из пенистого материала полиуретана с крупными порами. Они могут быстро впитать в себя большое количество отделяемого и удержать его в себе, что позволяет уменьшить раздражение тканей вокруг раны. Губчатые повязки бывают с клеевым краем (адгезивные) — они сами прилипают к телу и не требуют дополнительной фиксации пластырем. И не адгезивные — их надо дополнительно крепить пластырем или фиксирующей повязкой.
Применяется для неинфицировнных ран. При наличии воспаления и инфекции к ним добавляют повязки или мази с антибиотиком, антисептиком или на основе серебра. Сверху такие повязки покрыты паропроницаемым слоем, что позволяет ране «дышать», но защищает ее от внешнего воздействия.
Многие повязки дополнительно имеют раневое покрытие с силиконом или гидрогелем. Это нужно, чтобы они не прилипали к ране и лучше удерживали влагу.
- Coloplast Неадгезивные губчатые повязки с серебром Biatain®Ag
- Coloplast Адгезивные губчатые повязки Biatain® на пятку

- Самоклеящаяся губчатая повязка с гидрогелевым покрытием HydroTac Сomfort
- Повязка адгезивная Suprasorb P Silicone
- Повязка губчатая Mepilex Ag с серебром антибактериальная

- Повязка Permafoam comfort губчатая самоклеющаяся

- Askina Transorbent (стерильная губчатая повязка с гидрогелевым слоем)

Альгинатные повязки
Эти повязки производят из водорослей и по структуре они похожи на стекловату. В составе повязки имеют кальция или натрия альгинат, который при соприкосновении с жидкостью превращается в гель.
Альгинаты — природные полисахариды. Основной источник альгинатов в природе — морские водоросли рода ламинарий, где они содержатся в виде солей альгиновой кислоты, преимущественно альгината натрия.
Эти повязки подходят для закладывания в глубокие раны и карманы. Они отлично впитывают в себя большое количество жидкости и бактерий. В виде геля прекрасно справляются с размачиванием некрозов, фибрина и корками отмершей ткани. Именно поэтому такие повязки применяют для лечения пролежней и хронических ран 3-4 степени.
Опрелости и пролежни: как лечить на разных стадиях В каких местах образуются пролежни, а в каких опрелости, как их лечить в зависимости от стадии
Сейчас такие повязки делают с армированием. Это нужно, чтобы частички альгината не распадались и не оставались в ране. При использовании неармированной повязки рану можно промыть и смыть частички альгината. Альгинат не всасывается и быстро смывается физраствором.
Альгинатную повязку надо закреплять сверху другой повязкой. Это может быть пленочная повязка, гидрогелевая или губчатая. Также альгинатную повязку можно покрыть салфетками и закрепить самоклеящимся бинтом.
Если вы используете альгинатную повязку на очень влажную рану, но ее можно использовать в сухом виде. Если же рана сухая и покрыта некрозом, то альгинат предварительно смачивают физиологическим раствором. Это нужно для восстановления в ране влажной среды.


Гидроактивные повязки (повязки, активируемые растворами)
Покрытие этих повязок состоит из волокон натриевой соли и карбоксиметилцеллюлозы, которые при контакте с раневым секретом превращаются в прозрачный гель. Он создает на поверхности раны влажную среду и не прилипает к ране.

HydroClean plus — повязки с активным раствором Рингера
Повязка внутри содержит гель, впитавший раствор Рингера. Раствор Рингера — это солевой раствор, который «вытягивает» из раны отделяемое и гной. Она впитывает в себя экссудат, а раствор Рингера промывает рану. Отлично работает на сухих ранах с некрозами. Очищает раны с гноем и содержащие омертвевшие ткани.

HydroClean plus. Фото: prom.ua
Гидрогелевые повязки
Прозрачные гидрогелевые повязки обеспечивают продолжительное увлажнение раны благодаря высокому, около 60%, содержанию воды. Используют такие повязки для увлажнения ровных, сухих, неинфицированных ран с небольшим отделяемым.
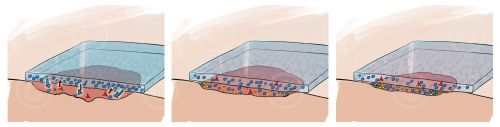
Гидрогель производят еще и в виде тюбика или шприца, из которого удобно выдавливать его в глубокие раны и карманы. Он заполняет рану, снабжает ее жидкостью, не дает высохнуть и отторгает отмершие ткани. Такой гель при перевязке можно легко смыть физраствором. Он может оставаться в ране до 4 дней. Гель используется только в тех ранах, где есть некроз и фибрин — черные и желтые сухие корки и пленки. На обычные чистые раны его не кладут, так как он сильно размягчает ткани, а в случае чистой раны это не нужно.

- Гидросорб Комфорт / Hydrosorb Comfort — самоклеющаяся гидрогелевая повязка.







Абсорбирующие повязки
- CARBONET (Карбонет) — абсорбирующая дезодорирующая неадгезивная повязка с активированным углем


Повязка впитывающая Mesorb. Фото: ukrmedshop.ua

Комбинированная повязка состоит из губчатого слоя, альгината и серебра. Хорошо впитывает экссудат, уменьшает запах, сохраняет влажную среду. Используется на инфицированных ранах, некрозах.

Пролежни на голове: профилактика и лечение Врачи Самарского хосписа рассказывают, как не допустить пролежней на голове у тяжелобольного человека и что делать если они появились
Пожалуйста помните, что, используя современные перевязочные средства для лечения пролежней, вы не решаете проблему. Пролежни могут успешно лечиться только, когда мы убираем причину их возникновения — долгое воздействие на ткани тела, когда человек лежит в одной позе более двух часов. Без постоянной смены позы и правильного позиционирования ни одна повязка не поможет вылечить пролежни.
Вам может быть интересно:
Варикоз: причины, осложнения, лечение. Как проявляется варикоз и что будет, если его не лечить.
Профилактика и лечение пролежней у детей. Чтобы у тяжелобольных детей не возникало пролежней, нужно соблюдать те же правила ухода, что и для взрослых. Но есть ряд особенностей.
Правила использования противопролежневого матраса. Какие противопролежневые матрасы бывают, как добиться эффекта от использования противопролежневых матрасов.
Диабетическая стопа: как вовремя заметить, лечить и не допустить ампутации. Как не допустить этого опасного осложнения диабета, как его лечить, как правильно подбирать обувь и ухаживать за стопами.
- сдавленных в течение длительного времени;
- постоянно трущихся друг о друга;
- соприкасающихся с тканью белья;
- в зонах постоянного воздействия влаги: мочи, пота, отделяемого ран и язв.
Причины
- плохо просушенные участки кожи после гигиенических процедур;
- применение средств ухода, вызывающих аллергическую реакцию;
- несвоевременная смена памперсов;
- повышенная температура в помещении.
У лежачего пациента опрелости возникают очень быстро. Практически в течение нескольких часов процесс переходит из легкой формы в тяжелую. Это обусловлено нарушением микроциркуляции в организме, отсутствия адекватного уровня двигательной активности и недостаточного поступления воздуха к определенным участкам тела.
Чаще всего возникают опрелости в паховых и подмышечных областях, нижней части живота, между пальцами рук и ног, на шее, под молочными железами у женщин, под ягодицами и между ними.
Симптомы
При возникновении опрелостей кожа истончается и краснеет, появляется зуд, неприятные и болезненные ощущения. В дальнейшем нарушается целостность эпидермиса, появляются быстро инфицирующиеся трещины, переходящие в трудно поддающиеся лечению эрозии.
Выделяют степени болезни
- Легкая – покраснение кожи без нарушения целостности;
- Средняя – появление на покрасневшем участке трещин и эрозий;
- Тяжелая – появление изъязвлений, осложненных инфекцией.
- Тяжелая форма опрелостей часто переходит в хроническую форму из-за наличия постоянного очага инфекции и наличия факторов, ухудшающих процесс заживления, в первую очередь – постоянное пребывание пациента в лежачем положении.
Лечение
Как же бороться с опрелостями у лежачих больных? Начальные стадии опрелостей лечатся легко. Основное – это устранение причины, вызвавшей воспаление кожи и регулярное соблюдение правил гигиены. Важно не протирать пораженные участки, а промокать до полного высыхания. Лучше всего использовать мягкую хлопчатобумажную ткань, а не бинты и вату, так как от последних часто остаются частички, раздражающие кожу. Присыпки, пасты с цинком и детский крем так же эффективны.
На средней стадии опрелости требуют медикаментозной терапии. Применяют растворы антисептиков: 1% резорцин, 0,1% сульфат меди, 0,4% цинк. После высушивания накладывают мази, улучшающие процессы регенерации кожи: метилурациловую, солкосериловую, левомеколь, пантенол. Хороший эффект отмечается от применения облепихового масла.
После промывания кожных покровов можно высушивать пораженные участки теплым воздухом фена. Это поможет исключить дополнительный травмирующий эффект от тканей, применяемых при вытирании.
Тяжелая степень лечится с обязательным применением антибактериальных препаратов. В зависимости от размеров поражения их применяют местно или парентерально.
Читайте также:


