Чем лечить контактный дерматит у ребенка на попе
Обновлено: 01.05.2024
Для цитирования: Григорьев Д.В. Папулезный акродерматит детей, или синдром Джанотти–Крости. РМЖ. 2014;3:214.
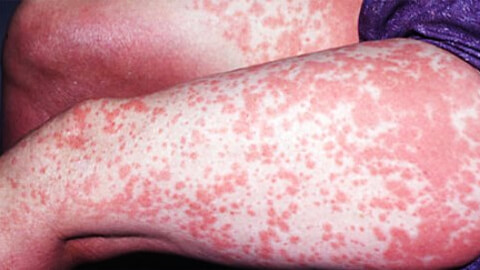
Капуто и соавт. сделали критический обзор 69 случаев папулезного акродерматита детей и 239 случаев папуловезикулярного локализованного на конечностях синдрома, чтобы определить, можно ли оба синдрома различать клинически, как предложил Джанотти. Эти авторы были не в состоянии клинически распознать случаи, вызванные вирусом гепатита В, и случаи, вызванные другими вирусами. Они сделали вывод, что клинические различия обусловлены индивидуальной реакцией на вирус, а не его типом. Они предложили, чтобы термины «папулезный акродерматит детей» и «папуловезикулярный локализованный на конечностях синдром» были заменены на термин «синдром Джанотти–Крости», охватывающий все вирус-индуцированные папулезные и папуловезикулярные высыпания, которые симметрично распределяются на акральных участках (лице, ягодицах, наружной поверхности конечностей).
Эпидемиология
Не имеется данных об участии генетических факторов в развитии папулезного акродерматита. Капуто и соавт. в обзоре 308 случаев заболевания обнаружили незначительное преобладание лиц мужского пола и определили средний возраст начала заболевания – 2 года (6 мес. – 14 лет). Большинство проявлений акродерматита наблюдалось в осенние и зимние месяцы. Сообщалось о заболевании у взрослых. Большинство случаев, связанных с гепатитом В, описано в Италии и Японии. Другие страны сообщают об участии в развитии заболевания других вирусов, особенно вируса Эпштейна–Барр в Северной Америке.
Анамнез заболевания
У пациентов наблюдается развивающаяся сыпь на лице, ягодицах и конечностях. Эта сыпь может сопровождаться зудом и не предваряться или сопровождаться симптомами и признаками вирусного заболевания.
Физикальное обследование
Общий осмотр может выявить признаки причинной вирусной инфекции: лихорадку, лимфаденопатию, гепатоспленомегалию, язвы на слизистой оболочке полости рта, фарингит и признаки поражения респираторного тракта. Лимфаденопатия и спленомегалия неспецифичны для случаев, связанных с гепатитом В.
Данные лабораторных исследований
Случаи, не связанные с инфекцией, вызванной вирусом гепатита В, обычно не имеют специфичных лабораторных показателей за исключением идентификации вируса с помощью культурального метода, иммунофлуоресценции, полимеразной цепной реакции и/или серологии. Лимфопения или лимфоцитоз часто наблюдаются в качестве неспецифического ответа на вирусную инфекцию. Хотя отклоняющиеся от нормы тесты на функцию печени являются постоянным признаком случаев, связанных с гепатитом В, они могут наблюдаться в случаях, не связанных с гепатитом В (например, при инфекции, вызванной вирусом Эпштейна–Барр). Большинство случаев синдрома Джанотти–Крости, связанного с гепатитом В в Южной Европе и Японии, вызваны подтипом гепатита В, обозначаемым «ayw»; в Корее – подтипом «adr». Пациентов с факторами риска гепатита В необходимо обследовать на этот вирус при первичном обращении.
Патофизиология и гистогенез
Возможно, что отложение иммунных комплексов в кровеносных сосудах кожи может быть причиной развития сыпи в индуцированных гепатитом В случаях.
Гистологические данные
Гистологическая картина синдрома Джанотти–Крости неспецифична. В эпидермисе отмечаются небольшой акантоз, очаговый паракератоз и очаговый спонгиоз. Сосочковый слой дермы умеренно отечен, с поверхностным лимфогистиоцитарным инфильтратом, который обычно периваскулярный, но может быть полосовидным. Иногда может наблюдаться явный лимфоцитарный васкулит с экстравазацией эритроцитов.
Иммунохимические красители выявили, что в воспалительном инфильтрате преобладают CD4+ Т-лимфоциты, около 20% – CD8+ Т-лимфоцитов. Также в эпидермисе повышено количество клеток Лангерганса.
Диагноз
Chuh предложил диагностические критерии синдрома Джанотти–Крости. Положительные клинические признаки включают в себя:
1) мономорфные, куполообразные, розово-бурого цвета папулы или папуловезикулы от 1 до 10 мм в диаметре;
2) любые 3 или все 4 поражаемые области: лицо, ягодицы, предплечья и разгибательные поверхности ног;
4) продолжительность по крайней мере 10 дней.
Отрицательные клинические признаки:
1) распространенные очаги на туловище;
2) шелушение очагов поражения.
Дифференциальный диагноз
Классический синдром Джанотти–Крости редко путают с другими заболеваниями кожи, однако диагноз возможен при условии осведомленности врача о клинической картине такой патологии. В случае присутствия пурпурных очагов поражения их необходимо отличать от септицемии, лихеноидного парапсориаза, пурпуры Шенлейна–Геноха и, при наличии лимфаденопатии и гепатоспленомегалии, от лангергансоклеточного гистиоцитоза. Биопсия кожи и соответствующие микробиологические исследования позволяют различить эти заболевания.
Лечение и прогноз
Для синдрома Джанотти–Крости не существует специфического лечения. Симптоматическая терапия может включать топические стероиды и антигистаминные средства при сильном зуде. Прогноз выздоровления – благоприятный. Во многих случаях единственное, что нужно, – это уверить родителей в самопроизвольном выздоровлении ребенка.
- Rook's Textbook of dermatology, eighth edition, edited by T. Burns, S. Breathnach, N. Cox, Ch. Griffiths in four volumes. Willey-Blackwell, 2010.
- Lever's Histopathology of the Skin, 9th edition Elder D. E., Elenitsas R., Johnson B. L., Murphy G. F. Lippincott Williams & Wilkins, 2004.
- Nelson Textbook of Pediatrics 18ThKliegman Elsevier, 2007.
- Dermatology, third edition, 2-volume set, edited by J. L. Bolognia, J. L. Jorizzo, J. V. Schaffer. Elsevier, 2012.
- Pediatric dermatology, fourth edition, 2-volume set, edited by L. A. Schachner, R.C. Hansen. Mosby, 2011.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
С этим заболеванием сталкиваются многие родители малышей в возрасте до 3 лет. Ошибочно рассматривать атопический дерматит у детей исключительно как проблему кожи . Появление шелушения, раздражения, сыпи и других признаков аллергии свидетельствует о негативной реакции всего организма на определенные внешние раздражители.
Атопический дерматит чаще всего поражает маленьких детей. Это связано с незрелостью систем юного организма. Существуют различные методы борьбы с заболеванием, но прежде всего, рассмотрим, от чего возникает дерматит у детей, каковы его симптомы и особенности.
ЧТО ТАКОЕ АТОПИЧЕСКИЙ ДЕРМАТИТ
Аллергия может возникнуть у ребенка, находящегося как на грудном, так и на искусственном вскармливании. Механизмы появления негативной реакции организма разнообразны: определенные продукты, контакт с внешним аллергеном, укусы насекомых, результат воздействия моющего средства при купании.
Организм младенца сразу после появления на свет еще долго остается несовершенным, ему сложно приспособиться к различным окружающим факторам . Появление аллергических реакций на лице, в частности на щеках, свидетельствует о незрелости пищеварительной, эндокринной и иммунной систем. Поскольку организм еще не в состоянии успешно противостоять агрессивному внешнему воздействию, он начинает вырабатывать антитела, что внешне сопровождается появлением высыпаний на различных частях тела.
ПРИЧИНЫ РАЗВИТИЯ АТОПТЧЕСКОГО ДЕРМАТИТА
Атопический дерматит у детей может возникнуть под влиянием различных факторов. Это могут быть:
- некоторые аллергенные продукты, которые употребила кормящая мама – цитрусовые, шоколад, клубника, сладости;
- новый прикорм;
- некоторые молочные смеси, если ребенок находится на искусственном вскармливании;
- бытовая пыль;
- шерсть домашних животных;
- укусы насекомых;
- цветение растений;
- лекарственные препараты.
Провоцирующим фактором появления аллергических реакций может быть сделанная прививка и даже неблагоприятные погодные условия (мороз или повышенная влажность).




В группу риска развития атопического дерматита входят дети, находящиеся на искусственном вскармливании, рожденные после тяжело протекающей беременности, проживающие в неблагоприятных условиях, получающие неполноценное питание, не соответствующее возрасту, при наличии вредных привычек у матери.

Часто атопический дерматит возникает на фоне наследственной предрасположенности. Атопический дерматит развивается у 80% детей, оба родителя которых страдают этим заболеванием, и более чем у 50% детей – когда болен только один родитель, при этом риск развития заболевания увеличивается в полтора раза, если больна мать. Неправильно или слишком рано введенный прикорм, отлучение от груди в раннем возрасте также вызывает негативную реакцию со стороны неокрепшего детского организма .
Если аллерген попадает в организм ребенка при непосредственном контакте, например, при воздействии бытовой химии, средств по уходу за кожей или через укусы насекомых, речь идет о контактной форме дерматита.
Негативное воздействие бытовой пыли или различных аэрозолей может стать причиной респираторной аллергии. Но чаще всего заболевание вызвано действием тех или иных продуктов. В этом случае речь ведут о пищевой аллергии.
СИМПТОМЫ

Чаще всего аллергические реакции проявляются на лице, но их также можно увидеть на руках, на ногах, сгибах конечностей, запястьях, тыльных сторонах кистей и стоп.
К основным симптомам атопического дерматита относятся:
- обширное поражение кожных покровов в виде высыпаний;
- покраснение кожи;
- шелушение и появление трещин в местах высыпаний;
- раздражение и зуд кожи;
- появление микротрещин и ранок в местах истончения и потери целостности кожных покровов.
У многих детей, особенно у грудничков, появление сыпи и раздражения кожи, провоцирует поведенческие изменения . У ребенка может нарушаться сон, ухудшаться аппетит, он становится раздражительным и беспокойным, плохо набирает вес. Неблагоприятные изменения сказываются на деятельности пищеварительной системы. После кормления ребенок часто и обильно срыгивает, у него наблюдаются нарушения стула, развивается диарея.
В местах нарушения целостности кожи возможно присоединение вторичной инфекции.
ДИАГНОСТИКА ЗАБОЛЕВАНИЯ
Даже если малыш внешне чувствует себя хорошо, при появлении первых признаков заболевания, ему требуется медицинская помощь. Но прежде, чем приступить к лечению атопического дерматита у детей, необходимо пройти надежную диагностику, установить аллергены, исключить другие заболевания со схожей симптоматикой.
Для правильного лечения мало внешнего осмотра ребенка врачом. Педиатр обязательно должен выяснить, на каком вскармливании находится грудничок, какой прикорм получает, особенности его проживания и различных контактов с окружающей средой. Сбор таких сведений поможет диагностировать дерматит и определить причину его развития.
К диагностическим мерам относятся :
- общий анализ мочи и крови;
- биохимический анализ крови и мочи;
- исследование уровня общего иммуноглобулина E в крови;
- УЗИ органов брюшной полости.
При наличии показаний лечение атопического дерматита у детей проводят не только педиатр, но и гастроэнтеролог, иммунолог, эндокринолог, невролог, другие специалисты.
ЧТО МОЖНО СДЕЛАТЬ
Лечение аллергического дерматита – это не только устранение внешних симптомов, но и изменение всего образа жизни ребенка и его семьи. Один из важных этапов – это максимальное устранение аллергена, вызывающего негативную реакцию. В лечении важен комплексный подход, направленный на устранение внешних симптомов, нормализацию питания, принятие мер по правильному уходу за кожей малыша, соблюдение профилактических мер.
Большую роль играет организация правильного питания. Если дерматит возникает у ребенка, находящегося на грудном вскармливании, рацион нужно пересмотреть кормящей матери. Необходимо включать в меню продукты, имеющие низкий риск развития аллергии. К ним относятся кисломолочные продукты, пшенная и перловая каши, зеленые овощи (капуста, огурцы, петрушка, кабачки, зеленый горошек), яблоки, рафинированное подсолнечное масло, ржаной хлеб. Из мяса рекомендованы нежирная свинина, индюшатина, крольчатина.
В ограниченных количествах в рацион вводят куриное мясо, сливочное масло, молоко, гречневую кашу, свеклу, картофель.
К высокоаллергенным продуктам, которые следует исключить из своего рациона:
- яйца;
- рыба и морепродукты;
- все виды цитрусовых;
- орехи;
- клубника, малина, земляника;
- шоколад и какао;
- мед и различные сладости;
- экзотические фрукты.
Причиной атопического дерматита у грудных детей, находящихся на искусственном вскармливании, могут являться молочные смеси. Ребенка нужно перевести на гипоаллергенную диету, включающую адаптированные кисломолочные или пресные смеси.
Ключевым правилом введения прикорма детям с высоким риском развития атопии является назначение монокомпонентных продуктов, а также соблюдение принципа, постепенного расширения рациона (не более 1 продукта в неделю) Сроки введения прикорма соответствуют рекомендованным для здоровых детей .
Первый прикорм – это кабачок, брокколи, цветная капуста. Ребенку дают небольшую порцию и наблюдают за реакцией его организма. Новый продукт вводят в рацион в течение 7 дней и более. Спустя месяц в детское меню включают безмолочные каши, а затем мясо.




Детям, страдающим атопическим дерматитом, не дают сыров, рыбу, яйца, вишню, абрикосы, черную смородину даже после достижения ими годовалого возраста. Под полным запретом находятся напитки с ароматизаторами. Среди необходимых мер, которые помогают устранить тяжесть симптомов, это тщательное соблюдение правил ухода за кожей ребенка.

ЛЕЧЕНИЕ АТОПИЧЕСКОГО ДЕРМАТИТА
Некоторые родители ошибочно полагают, что дерматит у детей проходит с возрастом и поэтому лечить его бесполезно или не обязательно. Однако, такое представление может быть опасным для будущего здоровья ребенка. Отсутствие лечения заболевания может осложниться бронхиальной астмой, аллергическим ринитом.
Главное правило лечения заболевания – это максимальное исключение аллергена, вызывающего негативные реакции. Местная терапия подразумевает применение целебных мазей, кремов, лосьонов для обработки кожи.
В лечении атопического дерматита у детей назначают следующие виды препаратов :
- топические глюкокортикостероиды
- антигистаминные средства;
- препараты на основе цинка
- антибактериальные кремы и мази (при наличие осложнений)
Все лекарственные препараты назначаются с соблюдением индивидуального графика их приема, с учетом общего состояния ребенка и его возраста. Самолечение недопустимо, все медикаментозные средства следует принимать только под наблюдением врача.
ПРОФИЛАКТИКА
Профилактика заболевания должна начинаться еще во время вынашивания ребенка. Будущая мама должна стать как можно раньше стать на учет по беременности для своевременного выявления возможных патологий. Большое значение имеет соблюдение профилактических мер по недопущению позднего токсикоза и преждевременных родов, факторов, повышающих риск развития аллергии.
На первом-втором году жизни соблюдают следующие профилактические меры:
- выбор грудного вскармливания с ранним прикладыванием к груди;
- соблюдение гипоаллергенной диеты матери во время грудного вскармливания;
- ежедневное проведение влажной уборки в доме, исключение контакта с источниками пыли;
- одежда ребенка должна быть из натуральных хлопчатобумажных тканей;
- использовать гипоаллергенные косметические средства по уходу за кожей ребенка (шампуни, масла, присыпки, кремы, лосьоны);
- для стирки одежды ребенка использовать детское мыло или специальные порошки;
- тщательное соблюдение правил профилактических прививок;
- организация массажа, закаливающих процедур с первых дней жизни ребенка .
Если аллергические реакции возникают под влиянием шерсти домашних животных, их максимально изолируют от ребенка, при тяжелых формах атопического дерматита от домашних питомцев придется отказаться.
Заболевание носит рецидивный характер, постоянно существует риск обострения, поэтому соблюдение профилактических мер важно на протяжении первых лет жизни ребенка.
СРЕДСТВА ДЛЯ УХОДА ЗА КОЖЕЙ ПРИ АЛЛЕРГИЧЕСКОМ ДЕРМАТИТЕ
Для того, чтобы восполнить необходимые компоненты в коже, без которых невозможна ее нормальная деятельность, следует позаботиться о надлежащем уходе. Пациентам с атопическим дерматитом необходимо постоянно, часто и в больших количествах использовать увлажняющие и смягчающие средства (не менее 3–4 раз в день) как самостоятельно, так и после водных процедур. В комплексном лечении эффективно зарекомендовали специальные средства – эмоленты, ярким представителем которых является линия я Эмолиум. Крем, лосьоны и эмульсии для купания данной серии обогащены необходимыми активными веществами, которые увлажняют, насыщают, успокаивают кожу и насыщают её липидами.
Средства Эмолиум предназначены для ухода и восстановления чувствительной кожи, склонной к воспалительным процессам и появлению аллергии. Они успешно зарекомендовали себя в лечении таких заболеваний как псориаз, себорея, атопический дерматит.
Преимущества средств Эмолиум:
- эффективно устраняют раздражение, шелушение и зуд кожи;
- насыщают клетки кожи межклеточными липидами, создавая на ней защитный слой;
- подходят к применению не только взрослым, но и детям с первого дня жизни;
- безопасность, доступность в применении;
- отличная сочетаемость в комплексном лечении с другими препаратами и средствами по уходу;
- содержат натуральные компоненты, в том числе масла карите и макадамии;
- выпускаются в различных формах;
- допускается нанесение на обширные пораженные участки кожи.
Применение средства Эмолиум – это важная часть комплексного лечения. При помощи данной продукции вы успешно защищаете кожу вашего ребенка, возвращаете ему комфорт и хорошее настроение.
На сервисе СпросиВрача доступна консультация дерматолога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Здравствуйте,нужны воздушные ванны,подмывать под проточной водой после каждой смены подгузника,отказаться от влажных салфеток.,по возможности на время отказаться от подгузников и носить х/б белье.Сейчас использовать бепантен 3-4раза в день.

Здравствуйте! Пускай ваш ребёночек почаще находится без подгузника, устраивайте так называемые воздушные ванны. Следите, чтобы подгузник сильно не наполнялся и не был полным и мокрым, чтобы не провоцировать дополнительную опрелость, поэтому лучше менять почаще. И вместо стероидных препаратов, попробуйте использовать судокрем.

Здравствуйте! Да это проявления пелёночного дерматита. Попробуйте лучше негормональный Топикрем cica ( либо р-р эплан). Соблюдайте гигиену, воздушные ванны чаще и крем пимафукорт 1 раз день, 5 -7 дней

Здравствуйте! Больше фотографий нет? На первом снимке вижу очаг эритематозный только, а на втором пелёночного дерматита не вижу. По этим двум снимкам очень сложно судить о диагнозе. Прикрепите больше снимков с разных ракурсов. Если есть фото предыдущие, то также добавьте.

Пока что соображения следующие:
1. Гидрокортизоном, Пимафукортом мог быть спровоцирован стероидный дерматит и смазана истинная картина высыпаний, поэтому сейчас сложно понять их природу. Гормоны следует отменить.
2. Влажные салфетки после дефекации не использовать. Только подмывать.
3. 10 часов в подгузнике ночью – это очень много. Стараться 1-2 раза за ночь менять.
Купаете как часто ребенка? Что при купании используете? Сыпь только в области подгузника?
Аллергия, нетипичная реакция иммунитета на контакт с аллергенами, имеет разные варианты проявления. На коже она протекает в виде аллергического дерматита - неприятного заболевания с характерными симптомами: воспалительным процессом в слоях эпидермиса, зудом, отеком, покраснением пораженных участков.
Воспалительные процессы, локализующиеся на кожных покровах, называют дерматитом. В ряде случаев, его причиной является аллергическая реакция. В зависимости от характера симптомов, места локализации и других факторов, выделяют группу заболеваний, объединенных общим названием аллергический дерматит.
Причины заболевания
При контакте с внешними раздражителями биологического или небиологического происхождения, иммунная система запускает сложную защитную реакцию, при которой выделяется повышенное количество веществ – медиаторов воспаления. Этот процесс может затрагивать кожные покровы, провоцируя накожную аллергическую реакцию.
Развитие болезненных симптомов при этом в большей степени зависит от уровня чувствительности иммунитета к раздражителям, а не от количества самого аллергена. Также имеет значение общее состояние здоровья больного и возраст.
Самая распространенная причина возникновения аллергического дерматита – это прямой контакт кожных покровов с веществами-раздражителями. Также аллергены могут попасть в организм через органы дыхания или желудочно-кишечный тракт.
Выделяют следующие группы аллергенов:
- биологические (шерсть и слюна животных, пыльца и сок растений);
- физические (холод, воздействие ультрафиолета);
- химические (химикаты, бытовая химия, лекарства, косметические средства);
- пищевые (вещества, входящие в состав продуктов питания).
Развитие аллергической реакции организма всегда индивидуально и непрогнозируемо, не имеет инфекционного патогенеза. Поэтому аллергическим дерматитом невозможно заразиться даже при прямом контакте с пораженными участками кожи больного.
Симптомы и признаки аллергического дерматита
Аллергический дерматит – это воспалительное заболевание кожи с общими симптомами покраснения, зуда, жжения и появления сыпи. На острой стадии заболевания возможно появление мокнущих ран и пузырьков. Возможно общее снижение самочувствия с развитием общей слабости и повышением температуры тела. С уверенностью говорить об аллергическом характере недуга можно при наличии таких специфических признаков:
- замедленный тип развития аллергической реакции (симптомы развиваются по истечении некоторого срока после контакта с раздражителем);
- специфичность (в роли аллергена выступает конкретное вещество);
- интенсивность реакции, не зависящая от количества аллергена, с которым произошел контакт;
- проявление аллергической реакции осуществляться также вне зоны участков, контактировавших с раздражающим фактором.
Если заболевание принимает хроническую форму, кожа на пораженных участках становится уплотненной, шершавой с наличием рубцов и язв.
Стадии заболевания
У аллергического дерматита выделяют три основные стадии:
- Острая.
- Подострая.
- Хроническая.
Острая фаза возникает за короткий промежуток времени – иногда сразу же после контакта с аллергеном, иногда в течение 1-2 дней. Для этой фазы характерно появление болезненных симптомов – покраснений, отека, сыпи, пузырьков.
На подострой стадии воспалительный процесс утихает, но кожные покровы начинают шелушиться.
Если упущено время и не подобрана эффективная терапия, заболевание переходит в хроническую форму, которая характеризуются периодическими обострениями и утолщением кожи на пораженных участках.
Острая форма аллергического дерматита имеет три этапа развития:
- эритематозный;
- везикулезный;
- некрозный.
Эритематозный этап сопровождается появлением покраснений. На везикулезном этапе появляются везикулы – маленькие пузырьки, наполненные серозной или кровянистой жидкостью, на месте которых в дальнейшем образовываются эрозии и корочки. Некротический этап характеризуется омертвением пораженных участков эпидермиса с последующим развитием язв и рубцеванием тканей.
Виды аллергического дерматита
Токсидермия
Токсидермия или токсико-аллергический дерматит – это острое воспалительное заболевание кожи, которое провоцируется опосредованным, а не прямым контактом с аллергеном – через ЖКТ, при дыхании или инъекционным способом. Заболевание может развиться на фоне сбоев работы различных органов, при онкологии, когда в результате дисфункции выделяются токсины.
Течение болезни сопровождается болезненными симптомами в виде появления покраснений, пузырьков, папул и волдырей на поверхности эпидермиса и слизистых оболочек. На пораженных участках больной может испытывать зуд, также ощущается общая слабость, может повышаться температура тела.
Сроки инкубационного периода заболевания достигают 10-20 дней, поэтому определение причины, как и выбор терапии, затруднены.
Атопический дерматит
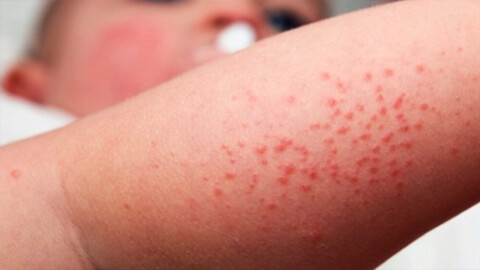
Атопический дерматит – наследственное хроническое аллергическое заболевание неинфекционного характера, причины развития которого в настоящее время не изучены до конца. Атопический дерматит развивается в раннем детстве, рецидивы в той или иной форме могут беспокоить больного в течение жизни. Течение болезни характеризуется сменой фаз обострений и ремиссий. К типичным симптомам относят сухость кожных покровов, сильный зуд и раздражение пораженных участков. Из-за сильных расчесываний может происходить вторичное инфицирование, которое усугубляет течение болезни и ухудшает состояние пациента. Атопический дерматит доставляет сильный физический и психологический дискомфорт больному.
К причинам развития этого заболевания помимо наследственных факторов, относят неблагоприятную экологическую обстановку, некачественные продукты питания, контактирование с увеличивающимся количеством аллергенов, стрессы. Решающую роль играет состояние иммунной системы ребенка и матери во время беременности. Опасность развития атопического дерматита у ребенка повышена в том случае, если у беременной матери наблюдался токсикоз, велся прием медикаментов.
Атопический дерматит развивается у детей в первые 6 месяцев жизни. К подростковому возрасту большинству удается «перерасти» заболевание, но около четверти пациентов приходится бороться с недугом всю жизнь. Важным этапом борьбы с этим неприятным заболеванием является соблюдение диеты, исключающей продукты, вызывающие пищевую непереносимость (например, содержащие лактозу и глютен) и дополнительный прием витаминов и микроэлементов.
Крапивница
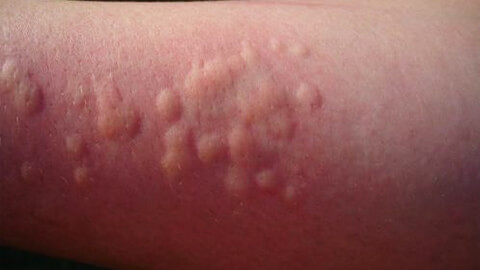
Крапивница – это один из симптомов проявления аллергической реакции, который в представлении большинства обывателей, является самостоятельным заболеванием. Для крапивницы характерно появление сыпи, напоминающей ожоги от листьев крапивы. Как правило, появление сыпи сопровождается сильным зудом, который вызывает нестерпимое желание расчесывать пораженные участки.
Крапивница может быть симптомом широкого круга заболеваний – от обычной аллергии до аутоиммунных болезней. Чаще крапивница развивается у женщин, из-за чего считается, что заболевание связано с гормональными перестройками в организме. Это действительно так, но проблема несколько шире. Крапивница, являясь аллергическим симптомом, не что иное, чем один из признаков сбоя в работе иммунной системы. Изменение гормонального фона само по себе несет дополнительную нагрузку на весь организм и на иммунитет в том числе. Соответственно, появление сыпи будет чаще беспокоить женщин со сниженным иммунным статусом, а не всех подряд.
Также крапивница может быть симптомом наличия вирусной или бактериальной инфекции в организме, реакцией на холод или свет, механическое воздействие. Высыпания, похожие на крапивную сыпь, могут появляться при лейкозе. Тяжелая форма крапивницы способна привести к развитию отека Квинке и требует незамедлительного лечения, поскольку чревата смертельным исходом.
Крапивная лихорадка поражает кожу больного на несколько дней, но в ряде случаев может развиться хроническая форма заболевания. В детском возрасте крапивница чаще развивается у малышей с атопическим дерматитом.
Диагностика
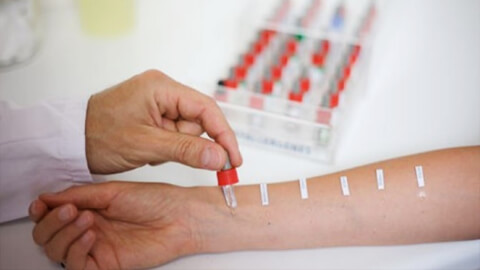
При постановке диагноза помимо общего сбора анамнеза назначают проведение кожных проб для установки аллергена. Существует два основных вида проб:
- аппликационные, при которых небольшое количество раздражителя наносят непосредственно на кожу;
- скарификационные – для них скальпелем делаются насечки на эпидермисе (в области предплечья), после чего наносится аллерген.
Наличие положительного результата – появление отека и покраснений, дает основание говорить об аллергическом происхождении дерматита.
Для полноты клинической картины также проводятся лабораторные исследования крови – анализы на аллергены, а также общий и биохимический, для исключения отклонений в функционировании почек и печени.
Лечение
Лечение аллергического дерматита у взрослых и детей должно осуществляться по двум направлениям: облегчение симптоматики и мероприятия по укреплению иммунитета для снижения риска развития рецидивов.
Для снятия симптомов применяются антигистаминные препараты и местные средства – мази, гели, примочки. Такие лекарственные средства купируют проявления аллергической реакции – отеки, зуд, покраснение. Однако стоит помнить, что эффективность терапии данными средствами зависит от того, насколько быстро они начали применяться. Антигистаминные препараты не являются панацеей и всего лишь снимают неприятные проявления заболевания, не предохраняя от рецидивов.
Помимо лекарств, применяются местные средства для ускорения заживления поврежденных участков эпидермиса. В случае, если терапия антигистаминными препаратами недостаточна, назначаются глюкокортикостероидные мази, например, Гидрокортизон или Преднизолон, имеющие в составе гормональные компоненты. При вторичном инфицировании пораженных участков могут быть назначены мази с антибиотиком, например, Тетрациклиновая или Эритромициновая. Также их можно применять для профилактики развития воспаления.
Поскольку аллергический дерматит – это заболевание, связанное с иммунным статусом организма, важную роль в предотвращении рецидивов и развитии хронической формы недуга, играют мероприятия по укреплению иммунитета. Особенно важно соблюдение сбалансированной диеты, исключающей продукты – аллергены (цитрусовые, мед, морепродукты, шоколад и другие). Следует употреблять в пищу натуральные продукты, не содержащие химических веществ (консервантов, усилителей вкуса) и достаточное количество чистой питьевой воды – до 2 литров в день.
Также при склонности к аллергическим реакциям, в том числе накожным, следует исключить полностью или максимально минимизировать употребление глютена (продуктов на основе пшеничной муки) и лактозы (молочные продукты), которые негативно отражаются на функционировании иммунной системы и ЖКТ, тесно связанных друг с другом.
Также следует контролировать грибковую флору, не допуская ее чрезмерного разрастания в организме. На повышенное количество представителей этой условно-патогенной флоры и ее активную жизнедеятельность, иммунитет может реагировать аллергией, например, крапивной сыпью.
Также следует исключать контакты с веществами аллергенами, иметь при себе антигистаминные препараты, чтобы купировать симптоматику аллергического дерматита на ранней стадии. Состояние кожи пациентов улучшается при регулярном употреблении препаратов омега-жирных кислот и витамина д3.
При соблюдении данных рекомендаций можно успешно контролировать проявление аллергического дерматита и предупреждать его развитие.
Атопический дерматит (АД, экзема) — это хроническая болезнь кожи, которая сопровождается сухостью, покраснением и зудом.
В каком возрасте проявляется атопический дерматит?
Атопический дерматит — это наиболее распространенная кожная болезнь, с которой сталкиваются детские дерматологи. У 65 % маленьких пациентов с таким диагнозом симптомы развиваются в возрасте до 1 года, у 90 % — в возрасте до 5 лет. Большинство детей к 4 годам перерастают атопический дерматит, у некоторых он проходит только в подростковом возрасте, но кожа и после остается сухой и чувствительной. В редких случаях атопический дерматит остается на всю жизнь. Родителям следует знать, как можно помочь при экземе и при необходимости облегчить состояние ребенка.
Атопический дерматит обычно встречается у детей, в семьях которых уже есть экзема или другие аллергические заболевания, например сенная лихорадка или астма. Атопический дерматит при этом не заразен.
Симптомы атопического дерматита
Поскольку атопический дерматит — это хроническая болезнь кожи, его симптомы могут исчезать и снова появляться. Периоды обострения (когда симптомы усиливаются) чередуются с периодами ремиссии (когда состояние кожи улучшается или симптомы полностью проходят).
Симптомы атопического дерматита индивидуальны и могут отличаться у каждого ребенка, но к общим относятся сухость, покраснение кожи, зуд и сыпь. Кожа настолько сухая, что иногда на ней могут образовываться даже трещины.
Экзема может появиться на любом участке тела и даже сразу в нескольких местах.
- У грудничков сыпь обычно бывает на лице и волосистой части головы.
- У дошкольников и детей младшего школьного возраста — на локтевых и коленных сгибах.
- У детей среднего и старшего школьного возраста сыпь чаще всего появляется на руках и ногах.
Как избежать обострения болезни?
Чтобы предотвратить обострение атопического дерматита, придерживайтесь приведенных ниже рекомендаций.
- Используйте эмоленты (увлажняющие кремы или мази). Кожа ребенка должна быть увлажненной, поэтому применение эмолентов должно стать частью ежедневного ухода за ребенком.
- Выбирайте эмоленты без запаха. При покупке средства учтите, что крем или мазь эффективнее увлажняют кожу, чем лосьон.
- После ванны аккуратно промокните кожу полотенцем, а затем нанесите эмолент на влажную кожу.
- Наносите увлажняющий крем хотя бы один раз в день, а при необходимости и чаще.
- Избегайте раздражающих веществ и тканей. Если вы или ваш ребенок чувствительны к «раздражающим» тканям или химическим веществам в средствах по уходу за кожей, то:
- выбирайте одежду из мягких натуральных тканей, например 100 %-ного хлопка;
- используйте только средства по уходу за чувствительной кожей, желательно без запаха;
- ограничьте время пребывания в душе или в ванной до 5–10 минут, используйте воду комнатной температуры, но ни в коем случае не горячую;
- выбирайте гипоаллергенные средства для стирки (без красителей и отдушек);
- избегайте частого применения кондиционеров для белья.
- Следите за тем, чтобы ребенок не расчёсывал поврежденные места, старайтесь отвлекать его от этого. Царапины могут ухудшить состояние кожи, к тому же велик риск инфицирования ранок. Следите за ногтями вашего ребенка — они должны быть короткими и без острых краев.
- Аллергия может быть причиной атопического дерматита, так что обсудите с педиатром этот вопрос. Некоторые виды аллергии, например, пищевая, аллергия на шерсть домашних животных, на пыль или на пылевых клещей (тех, которые обитают в подушках, матрацах и одежде), проявляются сыпью и ухудшают состояние кожи. Если причиной атопического дерматита у вашего ребенка признана аллергия, по возможности избегайте контакта с аллергеном.
- Узнайте у педиатра о других причинах, которые могут спровоцировать обострение экземы (перегрев, стресс и т. п.).
Лечение
Педиатр может назначить лекарства, чтобы помочь вашему ребенку и улучшить состояние его кожи. Выбор лекарства будет зависеть от формы атопического дерматита и от локализации его очагов на теле. При атопическом дерматите есть два способа применения лекарств. Их можно:
- нанести на кожу (местное применение) в виде крема или мази;
- принять внутрь (перорально) в таблетках или в виде жидкости.
Перед тем как дать ребенку какие-либо лекарства, убедитесь, что вы знаете, как именно их необходимо применять. Поговорите с педиатром, если у вас возникли вопросы или сомнения по поводу способа применения лекарства.
Безрецептурные лекарства
- Топические стероиды (к примеру, гидрокортизоновая мазь или крем) могут снять зуд кожи и уменьшить воспаление. Лучше всего они помогают при лёгкой форме атопического дерматита.
- Местные антигистаминные препараты могут быстро облегчить состояние сухой зудящей кожи с минимальными побочными эффектами. Некоторые из этих препаратов содержат спирт, который может вызвать ощущение жжения.
- Антигистаминные препараты для приема внутрь могут облегчить зуд (особенно те, которые вызывают сонливость).
Лекарства по рецепту
- Топические стероиды назначают для уменьшения воспаления (покраснения и отека) и зуда. Эти эффективные и безопасные препараты широко используются для лечения атопического дерматита. Если использовать препарат не по инструкции, иногда могут возникнуть такие побочные эффекты, как истончение кожи, растяжки или акне.
- Местные иммуномодуляторы (нестероидные препараты) используются для уменьшения воспаления и зуда. Это новый класс препаратов, эффективность применения которых у детей старше 2 лет превышает 80 %.
- Пероральные антигистаминные средства в некоторых случаях могут быть достаточно эффективными.
- Пероральные антибиотики назначают при наличии вторичной инфекции.
- Пероральные стероиды редко назначают детям, т. к. они небезопасны. После отмены подобных препаратов часто возникают обострения.
Помните:
Атопический дерматит — это хроническая болезнь кожи, симптомы которой могут исчезать и снова появляться. Решение этой проблемы зависит от вас, вашего ребенка и вашего педиатра. Если вы соблюдаете данные рекомендации, но состояние кожи вашего ребенка не улучшается, обратитесь за консультацией к врачу.
Комментарии 15
Для того чтобы оставить комментарий, пожалуйста, войдите или зарегистрируйтесь.
Виктория Украина, Мелитополь
Хочу тоже поделиться опытом лечения атопического дерматита у ребенка. Началось у нас все в 2 месяца. Ребенок на ИВ, смесей перепробовали и переменяли целую кучу ситуация только усугублялась. Разнообразные схемы лечения которые нам назначали врачи только временно снимали симптомы. Мы начали замечать, что еда не всегда влияет на появление сыпи. Бывало просто не с того не с сего краснеет как "синьор-помидор" в течении 10 минут, а потом в течении дня сыпь сходит но зуд все равно беспокоил постоянно. В возрасте 8 месяцев попали к аллергологу-иммунологу который перевернул наши познания об атопическом дерматите с ног на голову. Он объяснил, что проблема атопического дерматита в первую очередь это проблема сухой кожи, а только потом аллергии. И пока кожа не востановит свой липидный слой ни какое лечение аллергии не поможет, потому как поврежденная кожа (сухая, без защитного жирового слоя) может давать аллегрическую реакцию даже на механическое трение хлобчато-бумажной ткани. Назначил схему лечения Эмолент (ТОПИКРЕМ) первую неделю 4-5 раз в сутки ополаскивания в душе и после этого хороший слой эмолента. Когда кожа достаточно насытится влагой эмолент можно использовать реже 1-2 раза в сутки. И пользоваться им до 14 лет пока не произойдет половое созревание и кожа не станет более жирной. Кортикостероид Локоид липокрем (на основе гидрокартизона) 15дней два раза в день на поврежденные места. После 1раз через день, потом через два и так в течении трех месяцев сойти на нет. Кетотифен по 1/2 таблетке раз в сутки в течении 6месяцев (нам 8мес). Т.к. лечение на пол года я расчитывала что результаты я увижу не раньше чем спустя 2-3месяца. Но на третьи сутки после интенсивного увлажнения у нас полностью пропал зуд и практически исчезли все "сыпучки". Осталась еденичная сыпь под коленками и в области контакта с памперсам. Лечением очень довольна , малышу купаться и мазаться нравиться. Может кому нибудь наш опыт поможет. Желаю всем скорейшего выздоровления.
Света
Вот прям на прошлой неделе столкнулись с этой проблемой. У дочери, 12 лет, на локтях появилась сыпь, и под коленками чуть-чуть. Ходила чесала, сковыривала маленькие корочки. Пошли к врачу, говорит что это дерматит, но вот только на что именно нам только предстоит узнать. Анализы еще не сдавали. А пока нам прописали крем Неотанин, чтобы увлажнять проблемные места и от зуда избавиться.
Гость
Всем кто имеет дело с атопическим дерматитом, хочу посоветовать одну мазь украинского производства, называется "асквама". У моего малыша АТ проявился на певом месяце от роду, а уже в полгода красноватые шелушения покрыли практическу всю волосяную часть головы, а также участки возле ушей. С переменным упехом высыпания то исчезали, то появлялись, но дерматит прогрессировал, и в 2,5 года нас обсыпало практически полностью. Не буду перечислять к каким специалистам мы обращались, но их было много.Мы хорошо ознакомились с медикаментозными способами лечения, которые имели кратковременный эффект, соблюдали диету и т. п. но все старания были безполезными. В конце-концов нашли толкового гастроэнтеролога, который нам прописал противогелминтную терапию и нашли никому неизвестную мазь- бальзам "асквама". На счет этого бальзама у меня сложилось очень хорошее мнение. Во-первых он состоит из натуральных компонентов, в нем нет гормонов; во-вторых реально увлажняет кожу; в-третьих отлично заживляеи трещинки и образует защитный слой. Минус лиш в том, что он не убирает зуд, но для этого он и не предназначен. После назначений гасто в комплексе с этим бальзамом у нас была хорошая ремисия 3 мес. Сейчас начало опять подсыпать опять мажемся - для кожи очень хорошо! P.S. психологи утверждают, что АТ - это классика жанра психосоматических заболеваний, и причину нужно искать не тольно в аллергенах или в неправильной работе органов, но и в психоэмоциональной среде с которой контактирует ребенок.
Танюшечка
Katry_n Россия, Новосибирск
Здравствуйте, у меня большая надежда на вашу помощь. Ребенку 1год и 4мес, на данный момент мы прошли вторичное лечение на фоне золотистого стафилококка, Кандиды и клепсиеллы, это у нас с 3 месяцев. Причину откуда все этому ребенка таким не выяснили, но факт второе лечение и атопический дерматит. Дерматит не проходит. Подскажите как быть? Ребенка он беспокоит когда совсем кожа сухая, вода очень хлористая, мажем каждый день. Кушаем домашний йогурт виво, заметно улучшился кал, хотя после лечения не особо радовал глаз, как будто пища плохо переваренная. Дак еще и диагноз фимоз, хорошо что есть вы, а то мы уже вторую неделю ребенку там все задираем и промываем. Помогите разобраться с выше описанным состояние и что делать дальше?
Ysagi Россия, Москва
Добавлю про Элидел. Причем что радует его нужно не так-то уж и много. В том смысле, что 2 раза в день мажешь поврежденные места и в течении нескольких недель видишь недурственные результаты.
Sunshine Россия, Зеленоград
Наталья Россия, Нальчик
спасибо за статью! информация очень актуальна для многих(( в самой статье опечатки или как их по другому назвать- лишние буквы "о" в первой половине текста в начале предложений.
Marie_Moineau Украина, Никополь
Очень жаль, что у нас часто ищут проблему у таких детей. в кишечнике. Годами пичкают дорогими и ненужными бактериями, фагами, а когда ребенок перерастает - это "ура, наконец то помогло" - а дешевле было бы соблюдать рекомендации из этой статьи.
НинаНина Германия, Bielefeld
Сергей Бойко Украина, Киев
Евгения
Кстати, а у моей дочери атопический дерматит еще и сильно зависит от окружающей среды: малейший перегрев - сухие руки-ноги аж до струпьев, что только стероидная мазь помагает. Из-за этого трудно в зимний период, уже наловчились быстро-быстро раздеватся в подьезде, пока дойдет до дома с улицы, где -12, то уже и перегреется(((
mamaEmila Беларусь, Могилев
Айкануш, у моих сыновей атопический дерматит, и у старшего бронхиальная астма. Диета нужна обязательно, и пробы реально помогают убрать из рациона только то, что нельзя именно вашему ребенку. Если Вы не уверены в списке запрещенных для Вас продуктов, то проба очень помогает. Но делать ее нужно только вне периода обострения и за две недели до анализа убрать капли от аллергии (или таблетки). Мази и крема можно оставить.
Екатерина Россия, Санкт-Петербург
Айкануш Украина, Одесса
спасибо за статью!
а как на счет диеты? нам 4,3 года, атопический дерматит начался с 2,5 лет. и у нас очаги - не на локтевых и коленных сгибах, а на попе. иногда сильно проявляется, иногда не очень. вот недавно пошли к аллергологу взять отвод от манту, так она надавала сдать анализы (аллергопробы) на 840 грн:((( во многих источниках читала, что до 5 лет они не очень информативны. стоит ли сдавать эти анализы?
Читайте также: