Чем лечить химический ожог если он мокнет
Обновлено: 28.04.2024
Лечение ожоговых раны. Тактика
Совершенствование методов лечения ожоговых ран и использование антибактериального покрытия резко снизили частоту летального сепсиса. Прежняя методика лечения, допускающая отделение струпа путем лизиса бактериальными энзимами, уступила место закрытию раны посредством раннего иссечения и пластики.
В отношении тех ран, которые не требуют кожной пластики, местное применение антибактериальных мазей способствует профилактике инфицирования и поддержанию влажной среды, оптимальной для репаративных процессов. Принятую в настоящее время тактику ведения ожоговых ран можно разделить на три этапа: оценка, лечение и реабилитация.
Сразу после оценки площади и глубины поражения проводят хирургическую обработку, за которой следует второй этап оказания помощи — лечение. Любую рану следует закрыть соответствующими средствами, каждое из которых преследует три цели, первая из которых — защита поврежденного эпителия, вторая — обеспечение герметичности с целью уменьшения потери тепла и воздействия холода, третья — создание ощущения комфорта над причиняющей боль ожоговой поверхностью.
Выбор соответствующего раневого покрытия зависит от особенностей ожога. Ожоги I степени вызывают незначительные деструктивные изменения с минимальной утратой барьерной функции. Такие ожоги не требуют раневого покрытия, и лечение заключается в аппликации мазей, предназначенных для уменьшения боли и поддержания кожи в увлажненном состоянии. Раны от ожогов II степени лечат путем ежедневного наложения повязок с антибактериальными мазями, такими как сульфадиазин серебра. Мазь, после нанесения, покрывают несколькими слоями марли, и неплотно фиксируют повязку эластичным бинтом.
Можно временно использовать биологические или синтетические покрытия, которые отторгаются в процессе эпителизации раны. Такие материалы обеспечивают восстановление кожного покрова без болезненной смены повязок и потерь от испарения, и, кроме того, уменьшают болевые ощущения. Их дополнительное преимущество состоит в том, что они не препятствуют эпителизации, чем отличаются многие антибактериальные средства для местного применения. Синтетические покрытия не обладают антибактериальными свойствами, поэтому процесс заживления необходимо внимательно контролировать.
Для покрытия ожоговых ран среди прочих используют аллотрансплантат (кадаверная кожа), ксенотрансплантат (свиная кожа) и Biobrane (Bertek, Morgantown, WV). Как правило, такие покрытия необходимо накладывать не позднее 24 часов с момента ожога, пока не произошло массивное обсеменение микроорганизмами.
Ожоги II глубокой и III степени не заживут в срок без аутодермопластики. Обожженные ткани представляют собой источник воспалительной реакции и инфекционных процессов, которые могут привести к смерти пострадавшего. Раннее иссечение и кожная пластика сегодня практикуется большинством ожоговых хирургов в ответ на публикации, показывающие положительное воздействие этапных хирургических обработок на выживаемость, кровопотерю и сроки госпитализации.
Хирургические обработки лучше выполнять после наложения кровоостанавливающего жгута или аппликации эпинефрина и тромбина, что позволяет свести к минимуму кровопотерю. После радикального иссечения некротических тканей рану закрывают кожным аутотрансплантатом или используют другое долговременное покрытие. Идеальным раневым покрытием является собственная кожа пострадавшего.
Раны площадью менее 20-30% поверхности тела обычно можно одномоментно закрыть кожей больного, для забора которой используют пригодный донорский участок.
При таких операциях применяют либо нерасщепленный кожный лоскут, либо сетчатый с перфорацией 2:1 и менее для лучших косметических результатов. При обширных ожогах возможен дефицит неповрежденной донорской кожи, не позволяющий полностью закрыть рану аутопластикой. Доступность трупной кожи изменила вектор современного лечения массивных ожогов. Стандартное лечение заключается в использовании аутотрансплантатов с коэффициентом растяжения 4:1 или более, поверх которых накладывают аллогенную кожу для полного закрытия тех ран, для которых имеются донорские ресурсы. Такой аутологичный трансплантат под аллокожей приживается примерно через три недели, а сам аллотрансплантат отторгается.
Иммунитет у пострадавших с массивными ожогами значительно ослаблен, и преждевременное отторжение аллотрансплантата происходит крайне редко. Участки раны, которые не удается закрыть сетчатым аутолоскутом с широкой перфорацией, укрывают аллогенной кожей в порядке подготовки к аутопластике после готовности донорских участков к повторному забору. В идеале, раны, локализующиеся на участках меньшего косметического значения, закрывают сетчатым трансплантатом с широкой перфорацией для увеличения площади закрытия до использования неперфорированных лоскутов в косметически важных областях, таких как кисти и лицо.
Большинство хирургов выполняют некрэктомию в первые 7 дней после ожога, иногда ежедневно иссекая по 20% поврежденных тканей за одну операцию. Другие проводят радикальное иссечение всего массива некроза за одну процедуру, что бывает непросто у больных с большой поверхностью ожога, развившейся гипотермией или большой кровопотерей. Авторы в своей практике выполняют хирургическую обработку сразу после стабилизации состояния пациента, так как кровопотеря будет минимальной, если состояние пациента позволит провести операцию в первые сутки после травмы. Возможно, это связано с относительным преобладанием в крови сосудосуживающих субстанций, таких как тромбоксан и катехоламины, и истинным отеком тканей, который развивается сразу после травмы. Через два дня рана становится гиперемированной, и кровопотеря во время хирургического вмешательства может стать серьезной проблемой.
При ожогах III степени, которые часто вызваны кипятком, необходимо выполнять раннюю хирургическую обработку. На это следует обратить особое внимание, так как ожоги кипятком очень распространены. Обычно такие повреждения бывают частичной или смешанной (на неполную и полную толщу дермы) глубины, и для их закрытия используют такие материалы, как аллотрансплантат, свиной ксенотрансплантат или Biobrane, выполняющие защитную функцию в процессе заживления раны.
Ожоги II глубокой степени в первые 24-48 часов после травмы можно принять за ожоги III степени, особенно при местном применении антибактериальных средств, которые при контакте с раневым экссудатом образуют псевдоструп. Рандомизированное проспективное сравнительное исследование ранней хирургической обработки и консервативного лечения ожогов кипятком с отсроченной трансплантацией показало, что ранняя обработка увеличивает объем некрэктомии, повышает кровопотерю и удлиняет время операции. При этом разницы в сроках госпитализации или частоте инфицирования выявлено не было.
Потеря использованных донорских трансплантатов происходит по одной или нескольким из следующих причин: скопление жидкости под трансплантатом; сдвигающие воздействия на уже сцепленный с раной трансплантат; нерадикальное иссечение некротических тканей в области раневого ложа. Профилактику бактериального заражения проводят путем периоперационного применения антибиотиков и интраоперационного покрытия трансплантатов антибактериальными средствами для местного применения.
Тщательный гемостаз, подходящий коэффициент перфорации или послеоперационная «прокатка» трансплантата и/или дополнительная фиксация окклюзирующими покрытиями в соответствующих областях, — все это уменьшает скопление жидкости. Подвижность трансплантата ограничивают за счет иммобилизации области дермопластики. Нерадикальное иссечение зоны некроза в области раневого ложа чрезвычайно редко встречается в практике опытных хирургов. Критерии достижения необходимой глубины иссечения — капиллярная кровоточивость, цвет дермы, визуализация жировой клетчатки в ране.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Сегодня лечение ожогов является актуальной проблемой. По данным госстата за 2018 год не менее 30000 людей подверглись термическим или химическим повреждениям. Это одна из самых распространенных бытовых травм. Однако часто ожог можно получить и на производстве, где не соблюдаются условия безопасности.
При возникновении ожогов надо суметь вовремя оказать правильную первую помощь. От того, как быстро вы окажете помощь себе или пострадавшему человеку, будет зависеть его дальнейшее состояние и скорость лечения.
Организм человека способен сам регенерировать и убирать легкие ожоги без серьезных последствий для здоровья. Более серьезные ожоги требуют неотложной медицинской помощи для предотвращения осложнений. За подобными ранами нужно следить, не допускать проникновения инфекции и регулярно обрабатывать противовоспалительными лекарствами или накладывать противоожоговые салфетки.
Если вы оказались рядом с обожженным, вам твердо нужно знать, как лечить ожог, иначе вы причините своими действиями больше вреда, чем пользы.
Причины ожогов
Ожог может произойти вследствие воздействия:
- огня;
- горячей жидкости или пара;
- горячего металла, стекла или других предметов;
- электрического тока;
- радиации (рентгеновское излучение или лучевая терапия);
- ультрафиолета (солнце или солярий);
- активных химических веществ.
Стоит отметить, что причины ожогов могут быть и иными, но все виды такого рода травм классифицируются в зависимости от степени нанесенного повреждения и симптоматики:
- Первая степень. Таким ожогом затрагивается только внешний слой кожных покровов. Травма характеризуется покраснением, отечностью и болевыми ощущениями. Пострадавшему оказывается первая помощь и назначается непродолжительный курс лечения.
- Вторая степень. Этот ожог ведет к поражению не только эпидермиса, но и подлежащего слоя – дермы. Повреждение характеризуется покраснением, побелением или пятнистостью кожи, болью и отечностью. Возможно развитие пузырей от ожогов и сильного болевого синдрома.
- Третья степень. При таком повреждении затрагивается жировой слой под кожными покровами. Обгоревшие участки тела обугливаются, чернеют или белеют. Часто ожогами третьей степени нарушается работа нервной и дыхательной системы.
Первые действия для нейтрализации термических ожогов
- как можно дальше убрать пострадавшего от источника тепла;
- если тлеет одежда или снаряжение, следует немедленно от нее избавиться. Если одежда прилипла к коже, надо аккуратно срезать ее или снять;
- к месту повреждений приложить сухой лед или использовать холодную воду;
- обработать поврежденные участки тела мазью от ожогов;
- в случае серьезных травм обратиться вызвать скорую.
Нейтрализация химических ожогов
- промыть пораженное место сильным потоком воды. Ни в коем случае не следует обрабатывать рану маслом.
- если получен ожог от негашеной извести или серной кислоты, его следует
- обработать сухой салфеткой, использование воды недопустимо;
- нанести стерильную антисептическую повязку.
Случаются ситуации, когда люди получают тяжелые ожоги. Лечение их вне стационара требует специальных знаний и навыков. Если человек ими не обладает - лучше немедленно обратиться к врачу.
Степень ожогов
Существует три основных степени ожогов: первая, вторая и третья. Оценка каждой степени основана на серьезности повреждения кожи: первая степень является самой незначительной, а третья - самой серьезной.
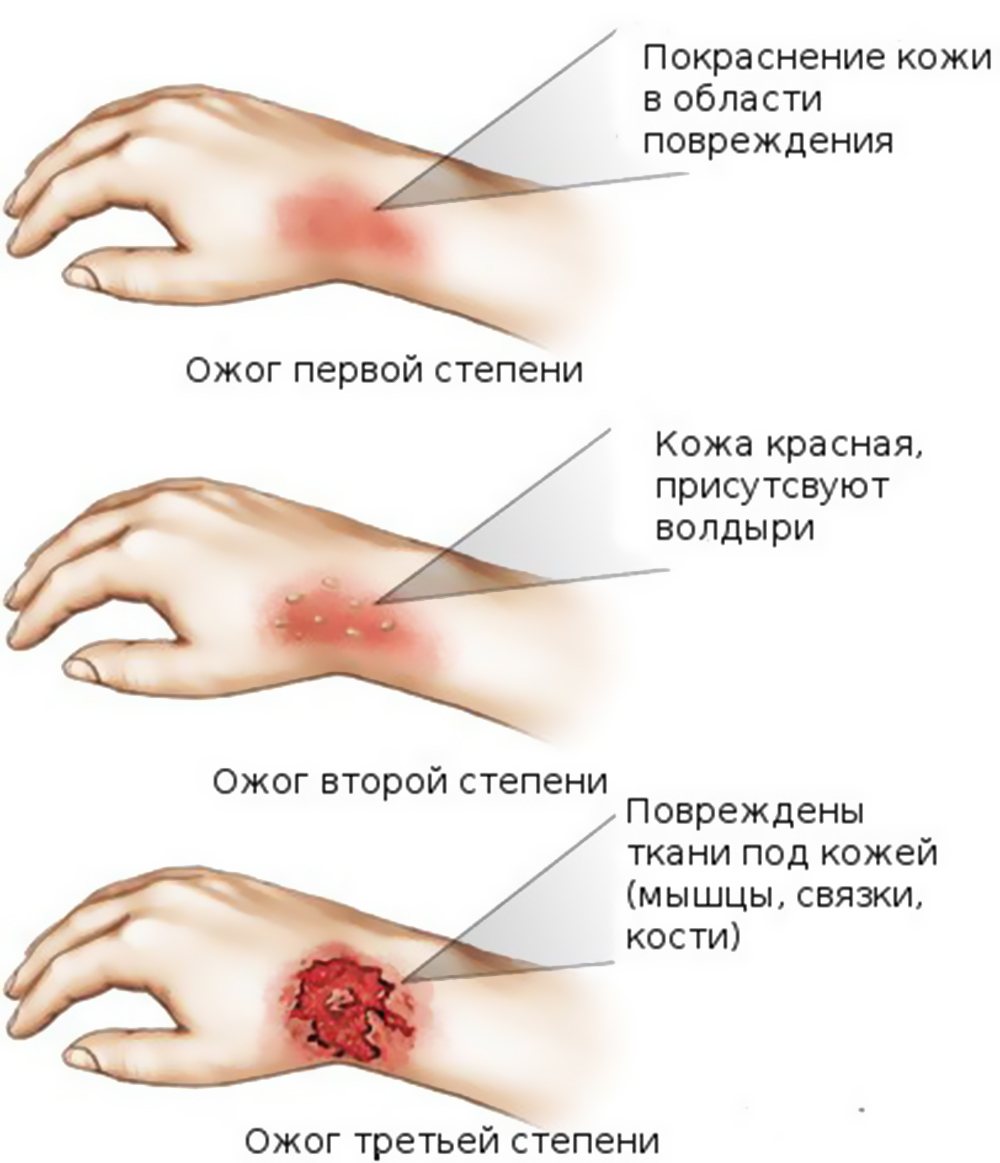
Признаки повреждений выглядят следующим образом:
- ожоги первой степени: происходит нарушение эпидермального слоя, кожа красная, чуть вздувшаяся;
- ожоги второй степени: появляются волдыри и наблюдается отслоение кожи;
- ожоги третьей степени: наблюдается некроз тканей, кожа становится белой, образуется корка;
Есть также ожоги четвертой степени. Эта степень включает в себя все симптомы ожога третьей степени. Повреждения проникают за пределы кожи и распространяются на сухожилия и кости. Именно в этом случае остаются шрамы после ожога.
Химические и электрические ожоги требуют немедленной медицинской помощи, поскольку они могут повлиять на внутренние органы, даже если внешние повреждения едва видимы.
Тип ожога не зависит от причины его возникновения. Ошпаривание, например, может вызвать все три типа ожога – термический, химический и физический, в зависимости от того, насколько горячая жидкость и как долго она остается в контакте с кожей.
Лечение после ожогов

Мазь или гель от ожога кипятком хорошо помогает при кухонных проблемах. Если были получены ожоги второй или третьей степени требуется стационарное лечение. Его следует проходить в клинике под присмотром врачей. Терапевт порекомендует, чем обработать ожог или как лечить ожог с волдырями.
Как лечить ожоги с волдырями в домашних условиях
- ни в коем случае не прокалывайте волдырь - это может привести к образованию инфекции;
- промыть ожог под прохладной проточной водой;
- нанесите противоожоговый крем или гель с обезболивающим эффектом тонким слоем;
- наложить бинт на место ожога после обработки;
- обрабатывать ожог с волдырем и менять повязку ежедневно.
Восстановление кожи после ожога
Что помогает от ожогов, так это точное соблюдение гигиены и регулярная обработка раны.
После получения травмы, на коже сразу же образуется волдырь, наполненный прозрачной плазмой, которая может просачиваться сквозь обожженные ткани. При правильной обработке можно избежать воспаления и нагноения, и регенерация пройдет быстрей.
Уже через несколько дней пузыри от ожогов начнут спадать и отшелушиваться, под волдырем начнет образовываться новая кожа. В это время раны могут чесаться, но прикасаться к пораженному участку нельзя - к концу первой недели зуд пройдет сам собой.
Если рану запустить в ней может развиться процесс нагноения. Он может сопровождаться повышением температуры, внезапной слабостью и ознобом. При таком анамнезе регенерация кожных покровов может затянуться на недели. В этом случае вероятно появление уплотненных наростов и валиков.
Как предотвратить появление рубцов после ожога?
Рубцы от ожогов появляются в зависимости от особенностей организма пострадавшего. В любом случае их появление можно предотвратить, своевременно используя противорубцовые гели и мази, а также специальные силиконовые покрытия для ран и увлажняющие кремы.
Лечение рубцов и шрамов после ожогов
Если вас интересует, как избавиться от внешних последствий ожога, нужно знать, что при серьезных нарушениях кожного покрова, шрам останется в любом случае. Здесь потребуется помощь косметолога, который поможет восстановить нормальный вид кожи.
Обычно для подобной операции используется методика иссечения рубца, после чего на ткани накладывается несколько косметических швов. Когда швы снимают, поврежденный участок обрабатывают мазями, которые препятствуют образованию новых шрамов на коже.
Для особо сложных случаев, например, при ожогах кипятком, используется методика лазерной шлифовки. Современное оборудование позволяет полностью удалить шрамы и достичь идеальной кожи. Если же сила ожога незначительна, рекомендуется химический пилинг с фруктовыми кислотами.
Средства от ожогов
Чем же лечить ожог, и какую оперативную помощь можно оказать самостоятельно в полевых или домашних условиях?

Использование кремов типа Левомиколя или Спасателя гарантированно помогает при незначительных повреждениях, таких как краткое прикосновения к горячей кастрюле. Декспантенол очень хорошо работает при ожогах первой степени. Если же степень повреждений более серьезна, кремы могут использоваться только как профилактическое средство и надеяться на них как не стоит.
Такие средства от ожогов, как спреи или гели - например, Гидрогель противоожоговый Burnshield, являются более эффективными, так они дисперсны и лучше впитываются кожей. Эти препараты сочетают в себе две функции – противовоспалительную и обезболивающую.
Есть еще один вид обработки – специальные противоожоговые повязки. Их рекомендуют, когда пациенту нужно быть на открытом воздухе. Такие повязки не допускают попадания в рану грязи и пыли.
Что нельзя использовать для лечения ожога
При получении ожога любой степени в лечебных целях не следует пользоваться:
- масло;
- мед и прополис;
- лед;
- зубная паста;
- химические вещества.
Чтобы снизить риск общих ожогов
В быту можно достаточно просто снизить риск ожогов, следует только соблюдать несколько рекомендаций:
- нельзя оставлять готовящуюся или уже приготовленную пищу на плите без присмотра;
- сковородки размещаются на плите рукоятками к ее задней части;
- любую горячую жидкость нужно размещать в недоступном для ребенка и животного месте – кипяток является частой причиной термического ожога;
- нельзя хранить электрические приборы рядом с водой;
- не стоит готовить в легковоспламеняющейся одежде;
- следует заблокировать ребенку доступ к электро- и газовым приборам;
- на розетки, которые не используются, нужно надеть защитные колпачки;
- не следует курить дома;
- датчики дыма требуют регулярного обслуживания и замены батареек;
- дом или квартиру нужно оснастить огнетушителем;
- причиной химических ожогов являются химикаты – их необходимо хранить в месте, которое недоступно для ребенка и животного.
Куда обратиться при ожоговых травмах?
У человека не всегда может получиться эффективно убрать волдыри от ожогов или оказать требуемую помощь дома, и тогда не нужно терять время и заниматься самолечением.
В случае осложнений следует незамедлительно обратиться к вашему лечащему терапевту. Специалист скажет, какие анализы требуется сделать, определит по признакам ожога степень и разработает курс лечения с учетом специальных средств.
Химические ожоги – это повреждения кожи, подлежащих тканей, глаз, внутренних органов (желудка, пищевода), возникающие в результате контакта с едкими веществами. В зависимости от типа химического агента возможно образование колликвационного или коагуляционного некроза. На фоне всасывания некоторых агентов наблюдается токсическое поражение внутренних органов. Патология диагностируется на основании данных анамнеза, физикального обследования. При внутренних повреждениях показаны фарингоскопия, рентгеноскопия, эзофагогастроскопия. Лечение – антибиотики, перевязки, хирургические вмешательства, инфузионная терапия.
МКБ-10



Общие сведения
Химические ожоги встречаются реже термических. Как правило, наблюдаются на небольшом участке тела. С учетом глубины и площади поражения оцениваются так же, как термические, но отличаются от них по характеру разрушения тканей и длительности воздействия. Поражающее действие продолжается до тех пор, пока агент не будет нейтрализован, разбавлен либо инактивирован. Из-за возможных нарушений зрения, перфорации полых органов особую опасность представляют травмы глаз и ЖКТ.

Причины
Причиной развития становится контакт кожи или слизистых оболочек с едкими жидкостями, концентрированными щелочами, кислотами, окислителями, солями некоторых металлов, фосфором, рядом газов. Повреждение, в отличие от всех прочих видов ожогов, возникает не под влиянием внешней энергии, а вследствие физико-химических реакций, возникающих в месте травмы.
Разрушение тканей продолжается до того момента, пока агрессивное вещество не будет удалено, разбавлено или иным образом инактивировано, что обуславливает усугубление поражения с течением времени. Углублению ожога может способствовать оставление агента на коже или слизистой, не снятая одежда, пропитанная химикатом. Иногда причиной дополнительного поражения становится неправильно оказанная первая помощь, провоцирующая вторичные разрушительные химические реакции.
В клинической практике чаще встречаются химические ожоги кистей рук и глаз, развившиеся в результате производственных травм при нарушении техники безопасности, возникновении аварийной ситуации. Другие части тела поражаются гораздо реже. Травмы пищевода, желудка, полости рта у взрослых почти в половине случаев являются следствием попытки самоубийства. У детей, психически больных людей, пациентов, находящихся в состоянии алкогольного или наркотического опьянения, повреждение может стать результатом несчастного случая (ошибочного приема едкой жидкости, перепутанной с безопасным продуктом питания).
Патогенез
Тяжесть повреждения определяется пятью факторами: силой и количеством химического агента, способом и продолжительностью контакта, а также степенью проникновения агрессивного вещества. Сила агента зависит от его химических характеристик, количество – от концентрации, объема соединения. Чем дольше и сильнее агент контактирует с тканями, тем глубже поражение.
Механизм действия вещества связан со способом денатурации белка. Перманганат калия, гипохлорид натрия, хромовая кислота обладают выраженным окисляющим эффектом, нарушают работу энзимов и, как следствие, быстро вызывают гибель клеток. Такие коррозивы, как гидроксид натрия, дихроматы, белый фосфор, фенол мгновенно разрушают все клеточные структуры.
Под воздействием щавелевой, гидрохлорной, серной кислоты происходит массивная дегидратация, лизис клеток. При контакте с бензином, горчичным газом, метилбромидом наблюдается расслоение тканей, высвобождение тканевых аминов. Аммиак, уксусная, муравьиная, дубильная, серносалициловая, некоторые другие кислоты связывают белок или катионы путем образования солей.
Классификация
С учетом характера поражающего агента выделяют следующие разновидности химических ожогов:
- Кислотой. Тяжелые повреждения выявляются при действии сильных кислот (pH менее 2). Соединения вызывают сворачивание (коагуляцию) белка, образуется сухой кожный струп, препятствующий проникновению агента вглубь тканей, поэтому травмы обычно неглубокие.
- Щелочью. Сильными щелочами, провоцирующими тяжелые ожоговые поражения, считаются вещества с pH более 11,5. Соединения разжижают участки некроза. Ткани ослабляются, что позволяет веществу проникать в подлежащие слои, вызывая глубокие поражения.
- Солями тяжелых металлов. Имеют меньшее значение по сравнению с предыдущими группами, поскольку травма, как правило, ограничивается поверхностными слоями кожи.
Разделение химических ожогов по глубине несколько различается в традиционной российской и международной классификациях. В соответствии с МКБ-10 выделяют следующие виды травм:
- 1 степень. Соответствует 1 степени в российской систематизации. Повреждается только эпидермис.
- 2 степень. Соответствует 2 и 3А степеням в отечественной классификации. Поражается эпидермис, верхний слой дермы.
- 3 степень. Соответствует 3Б и 4 степеням в классической систематизации. Характеризуется тотальным некрозом дермы, возможно – с подлежащими тканями (мышцами, связками, костями).
Симптомы
Химические ожоги кожи
Появляется резкая боль. Внешний вид зоны повреждения определяется типом химического агента, глубиной ожога. Под действием кислот образуется сухой твердый струп. Граница между пораженным участком и окружающей здоровой кожей хорошо просматривается, благодаря четко отграниченному краю корки, образующейся в области некроза. При ожогах щелочами формируется рыхлый, мягкий, беловатый струп, который без четкой границы переходит в окружающие ткани.

После взаимодействия с серной кислотой кожа вначале становится белой, затем приобретает коричневый либо серый оттенок. Разрушение азотной кислотой придает кожным покровам желто-коричневую либо светло-желто-зеленую окраску. Ожоги уксусной кислотой грязно-беловатые, соляной – желтые, карболовой – сначала белые, потом бурые. Под действием концентрированной перекиси водорода ткани становятся сероватыми.
Поскольку повреждение тканей продолжается какое-то время после травмы, достоверное определение степени ожога возможно только через 5-7 дней.
- Для 1 степени характерны гиперемия, отечность, умеренная болезненность.
- 2 степень проявляется образованием прозрачных пузырьков на отечных, покрасневших кожных покровах.
- Ожоги 3 степени сопровождаются образованием пузырей с кровянистым или мутным содержимым, область поражения становится нечувствительной, безболезненной.
- При 4 степени определяются участки некроза, распространяющиеся на различную глубину.
Среди химических ожогов преобладают повреждения 3-4 степени.
Дальнейшее течение болезни определяется глубиной поражения. Поверхностные ожоги заживают самостоятельно. После разрушения всего слоя дермы самостоятельное восстановление невозможно. Участки сухого (коагуляционного) некроза отторгаются, оставляя после себя рану, которая постепенно заполняется грануляциями. При влажном (колликвационном) некрозе отмечается тенденция к распространению нагноения на окружающие ткани, что приводит к утяжелению состояния больного, образованию обширных дефектов.
Большая площадь повреждения, активное всасывание химического агента чреваты общетоксическим воздействием на организм с развитием полиорганной недостаточности. Выявляются лихорадка, выраженная слабость, тошнота, нарушения сердечной деятельности, расстройства сознания. Чаще всего страдают печень и почки. При поражении печени возможны пожелтение кожи, потемнение мочи, обесцвечивание кала, боли в правом подреберье. Вовлечение почек проявляется уменьшением количества отделяемой мочи, отеками, запахом ацетона изо рта.
Ожоги верхних отделов ЖКТ
Чаще всего наблюдаются ожоги концентрированной уксусной кислотой. Несколько реже встречаются поражения другими кислотами (серной, соляной), щелочами (едким натром, каустической содой, гидроокисью натрия). В число прочих химических агентов входят марганцовка, ацетон, силикатный лей, лизол, нашатырь, йод, фенол, этил, перекись водорода, растворы электролитов.
В момент приема агрессивного агента возникает резкая боль во рту, распространяющаяся за грудину, в эпигастральную область. Отекают губы, язык, затем отек охватывает глотку, верхние отделы желудочно-кишечного тракта. Отмечается дисфагия, потом появляется рвота желудочным содержимым с примесью крови, участков слизистой. Глубокие ожоги осложняются профузными кровотечениями, расстройствами дыхания. Развивается интоксикация с признаками нарушения функций внутренних органов. Выраженность общих проявлений определяется видом, объемом, концентрацией принятого химического вещества.
Через несколько дней выраженность отека снижается, начинается формирование грануляций. Боли и явления дисфагии уменьшаются, пациенты перестают отказываться от еды. Через некоторое время грануляции трансформируются в рубцы, что вызывает уменьшение просвета пищевода, повторное развитие нарушений глотания. Стриктуры формируются на протяжении 2 месяцев после травмы, без лечения образуются у 70% больных.
Химические ожоги глаз
В 40% случаев травма возникает вследствие контакта со щелочами. Причиной чаще становятся едкий натр, гашеная известь, каустическая сода, аммиак. У 10% больных поражение глаз развивается из-за попадания соляной, серной, уксусной, других кислот. Половина случаев обусловлена воздействием бытовых аэрозолей, гербицидов, инсектицидов, красок для ресниц, строительных лаков, а также химических веществ, используемых в средствах для самообороны.

Как и при поражении кожи, ожоги щелочами опаснее контакта с кислотами. После повреждения щелочью возникает колликвационный некроз, который распространяется за пределы зоны воздействия агрессивного вещества. Установить тяжесть травмы достоверно можно только через 2-3 суток. При поражении кислотой наблюдается коагуляционный некроз с образованием струпа.
Если пациенту удалось быстро сомкнуть ресницы, возможно только поражение век. Непосредственное воздействие на ткани глаза становится причиной некроза конъюнктивы с образованием язвенного дефекта, формированием сращений между глазным яблоком и веком. Ожоги роговицы сопровождаются светобоязнью, блефароспазмом, слезотечением, иногда – помутнением роговицы, нейротрофическим кератитом. При вовлечении радужки развивается ирит.
Исходом нередко становится снижение зрения, которое может варьироваться от незначительного ухудшения до полной слепоты. Вторичное инфицирование характеризуется развитием панофтальмита, эндофтальмита. В отдаленные сроки после глубоких химических ожогов может выявляться вторичная глаукома. Тяжелые поражения приводят к разрушению тканей, требуют удаления глаза.
Диагностика
Диагноз выставляется на основании анамнестических данных, результатов внешнего осмотра. Для определения площади ожогов кожи используют стандартные методы (правило девяток, специальные таблицы, сетки с маркировкой). Для уточнения глубины оценивают цвет кожи, степень поражения эпидермиса, состояние дермы, наличие пузырей, струпов. Учитывают, что истинная тяжесть химического ожога становится очевидной лишь спустя несколько дней, особенно – при действии щелочей.
При травмах ЖКТ проводят осмотр полости рта, фарингоскопию, непрямую ларингоскопию. Из-за опасности перфорации стенки полых органов другие инвазивные методы в остром периоде не применяют, диагноз выставляют на основании анамнеза и клинических симптомов, решение о необходимости экстренных оперативных вмешательств принимают при появлении признаков нарушения целостности желудка или пищевода. В последующем производят эзофагогастроскопию, рентгеноскопию.
Ожоги глаз также диагностируются по данным анамнеза, жалоб, внешнего осмотра. Офтальмологические исследования при поступлении не показаны, рекомендовано немедленно начинать неотложную помощь. В последующем для уточнения тяжести травмы выполняют визометрию, офтальмоскопию, измерение ВГД, биомикроскопию, другие процедуры. Перечень методик определяется индивидуально с учетом имеющихся нарушений.
Лечение
Первая помощь
Первоочередной задачей является минимизация контакта тканей с агрессивным веществом. Оказание первой помощи должно начинаться как можно скорее, оптимально – прямо на месте. Загрязненную одежду необходимо снять. Порошкообразные агенты следует стряхнуть. В большинстве случаев для удаления химиката рекомендовано обильное промывание водой. Исключением является поражение негашеной содой – в этом случае вода вызывает бурную химическую реакцию, усугубляющую тяжесть травмы, поэтому соединение нужно удалять с помощью растительного масла.
При точно определенном повреждающем агенте возможно использование специальных средств. Так, при ожогах фтористоводородной кислотой применяют 10% раствор глюконата кальция, избегая нанесения слишком большого количества средства, чтобы не спровоцировать нежелательную тканевую реакцию. Обработка этиловым спиртом или полиэтиленгликолем позволяет повысить растворимость фенола, который после этого лучше смывается водой.

Удаление фосфора осуществляется с помощью небольшого количества 1% раствора сульфата меди. Обильное орошение может привести к всасыванию деактивирующего средства, обладающего гепатотоксическим действием. При ожогах белым фосфором, цементом промывания водой нужно проводить как можно дольше. В первом случае это помогает устранить опасность спонтанного самовозгорания фосфора, во втором – обеспечивает достаточную дезактивацию щелочи, содержащейся в цементе.
Если специфические нейтрализаторы отсутствуют, для промывания ожогов кислотой можно использовать слабый раствор питьевой соды, ожогов щелочью – слабый раствор лимонной кислоты. Необходимо тщательно следить за тем, чтобы на поврежденные ткани не попали слишком концентрированные деактиваторы, поскольку это может усугубить травму. Для уменьшения болевого синдрома применяют анальгетики. Обезвоживание предупреждают путем обильного питья. Пациента укутывают.
При ожогах глаз производят обильное струйное промывание водой или физраствором. Нанесение нейтрализующих составов не рекомендовано из-за риска возникновения непредсказуемых реакций с образованием агрессивных продуктов и их последующим разрушающим действием на нежную конъюнктиву. При химических ожогах ЖКТ нужно обильно промыть ротовую полость водой. Вызывать рвоту нельзя, так как это может спровоцировать разрыв пищевода.
Местное лечение
Ожоговую поверхность обрабатывают. С кожи удаляют химическое вещество и инородные тела, закрывают рану асептической повязкой, придают конечности возвышенное положение. Струпы сохраняют до их самостоятельного отхождения. Для стимуляции отторжения применяют протеолитические ферменты. После отхождения некроза наносят мази. Точечные глубокие ожоги (например, при попадании брызг кислоты или щелочи) могут закрываться самостоятельно. При значительной площади раневой поверхности после очищения раны требуется кожная пластика.
Больным с химическими ожогами пищевода при поступлении в стационар устанавливают желудочный зонд после местного обезболивания рта и глотки. Удаляют содержимое желудка, инактивируют химический агент. После приема щелочи осуществляют промывание маслом либо слабым раствором уксусной кислоты. После употребления кислоты применяют некрепкий раствор соды.
При невозможности определения агрессивного агента используют воду, молоко. В последующем назначают парентеральное питание, выполняют бужирование. Больным с перфорацией необходимо экстренное вмешательство с наложением гастростомы или эзофагостомы. В случае формирования стеноза показано стентирование, рассечение стриктуры, пластика пищевода.
При легких химических ожогах глаз применяют местные средства с антибиотиками. Для уменьшения дискомфорта выполняют циклоплегию. Для ускорения заживления рекомендованы глазные капли из плазмы, обогащенной эритроцитами. Пациентам с химическим иритом эффективна длительная циклоплегия. Кортикостероиды с осторожностью используют при тяжелых повреждениях, поскольку они могут вызвать перфорацию роговицы. Хирургическая тактика определяется характером поражения. Возможны витрэктомия, кератопластика, коррекция выворота или заворота века.
Общие мероприятия
Для устранения болей применяют анальгетики. Антибиотики подбирают с учетом чувствительности возбудителя. С профилактической целью антибактериальные препараты не назначают, поскольку это провоцирует развитие антибиотикоустойчивых штаммов. При обширных повреждениях проводят инфузионную терапию. Вводят питательные растворы, глюкозу, лекарства для восстановления кислотно-щелочного равновесия.
При всасывании щавелевой и фтороводородной кислоты может потребоваться коррекция гипокальциемии. При ожогах фосфором, некоторыми кислотами необходим контроль функций печени и почек, по показаниям – мероприятия по коррекции острой почечной или печеночной недостаточности. Пациентам с системными эффектами от воздействия лизола требуется гемодиализ.
Прогноз
Исход определяется локализацией, тяжестью, распространенностью повреждения, временем начала медицинских мероприятий, общим состоянием больного, другими факторами. При небольшой площади поражения кожи, отсутствии токсического влияния на внутренние органы прогноз благоприятный даже у больных с глубокими ожогами. При травмах пищевода 3 степени летальность достигает 60%, в остальных случаях смертельные исходы наблюдаются редко, проходимость органа восстанавливается у 90% больных. У пациентов с тяжелыми ожогами глаз в исходе формируются энтропион, бельмо, атрофия глазного яблока, отмечается выраженное снижение зрения.
Профилактика
Основной мерой по предупреждению повреждений кожи и глаз является соблюдение техники безопасности при работе с агрессивными химическими веществами в быту и на производстве. Профилактика травм пищевода заключается в соблюдении правил хранения едких веществ: использовании промаркированных емкостей, выделении отдельных шкафов или полок, расположенных в недоступных для детей местах.
4. Современные принципы диагностики, лечения химических ожогов пищевода и желудка/ Белькова Т.Ю.// Сибирский медицинский журнал – 2001- №5
Мокнущая экзема — это острая форма экземы, которая протекает с выраженным экссудативным компонентом. Она проявляется отечностью, гиперемией кожи, образованием множественных везикулярных высыпаний и эрозий, сливающихся в очаги мокнутия. Для диагностики дерматоза проводится комплексное лабораторное обследование, гистологическое исследование биоптатов пораженных участков кожи, консультации смежных специалистов. Для купирования острой формы мокнущей экземы показано местное применение вяжущих препаратов, системное лечение антигистаминными, гипосенсибилизирующими, противовоспалительными средствами.
МКБ-10
Общие сведения
Экзема — самое распространенное кожное заболевание, на долю которого приходится 25-40% всех кожных патологий. Термин «мокнущая экзема» не используется в официальных классификациях, поскольку он отражает один из этапов островоспалительной кожной реакции, которая возникает при острой стадии различных клинических форм патологического процесса. Лечение дерматоза представляет сложную задачу ввиду хронического течения, частых рецидивов, сложного этиопатогенеза, поэтому болезнь не теряет своей актуальности в практической дерматологии.

Причины
Конкретные этиологические факторы болезни до сих по не установлены. Согласно современной общепринятой концепции, мокнущая экзема представляет собой мультифакториальное кожное поражение, протекающее с нарушениями функций эпидермиса. Она развивается при сочетании эндогенных и экзогенных провоцирующих факторов, основными из которых являются следующие:
- Генетическая предрасположенность. Если патология диагностирована у одного из родителей, риск заболеть составляет 40%, при наличии заболевания у обоих родителей — повышается до 50-60%. Отягощенная наследственность проявляется определенными генами HLA, которые контролируют иммунный ответ.
- Экзогенные факторы. Заболевание провоцируется негативным воздействием химических веществ (бытовая химия, профессиональные вредности), физических факторов (повышенная инсоляция, температурные перепады), аллергизацией при употреблении некоторых продуктов питания, лекарственных препаратов.
- Инфекционно-аллергические факторы. Дерматоз может возникать при попадании в организм бактериальных или грибковых агентов извне. Нередко он начинается на фоне хронических очагов инфекции, особенно при отсутствии адекватного лечения. Во втором случае появления экзематозных симптомов вызвано хронической сенсибилизацией организма к антигенным детерминантам микробов.
- Неврологические нарушения. Функциональные нервные расстройства с преобладанием парасимпатических влияний повышают вероятность появления мокнущих высыпаний. Патология периферических нервов, сопровождающаяся ухудшением микроциркуляции, провоцирует возникновение клинических симптомов в пораженной зоне.
- Соматические заболевания. Стимулируют развитие кожного поражения и отягощают его течение при несоблюдении схемы лечения многие патологии внутренних органов: желудочно-кишечного тракта, панкреатобилиарной системы, мочевыделительной системы. Важная роль отводится нейроэндокринным нарушениям, метаболическим расстройствам, возникающим вследствие поражения желез внутренней секреции.
Патогенез
Основной патогенетический компонент мокнущей экземы — иммунное воспаление в коже, протекающее по типу реакции замедленного типа. В его формировании выделяют 4 предрасполагающих фактора: нарушения клеточного и гуморального иммунитета, сенсибилизация к эндо- или экзоантигенам, изменение функции ЦНС, генетически обусловленные особенности иммунного ответа.
Образование типичных мокнущих поражений кожного покрова связывают с дисфункцией Т-лимфоцитов, которые выделяют в ткани провоспалительные вещества: интерлейкины, интерферон, фактор некроза опухолей. Одновременно усиливается выброс лейкотриенов, простагландинов, гистамина, что завершается острой воспалительной реакцией с преобладаем экссудативного компонента.
В патогенезе дерматоза немаловажную роль играют иммунологические расстройства, ассоциированные с конкретными антигенами главного комплекса гистосовместимости. У пациентов снижается активность Т-лимфоцитов хелперов и супрессоров, что проявляется угнетением иммунологической реактивности. Вследствие этого происходит активация хронической инфекции, замедляется выведение антигенов из организма.
Также в механизме развития мокнущей экземы выделяют снижение активности неспецифических защитных факторов — комплемента, лизоцима, фагоцитов. При этом повышается риск присоединения вторичной инфекции, осложненного течения болезни. Отягощает ситуацию аллергическая перестройка организма, из-за которой кожа приобретает повышенную поливалентную чувствительность к антигенам.
Классификация
На сегодня отсутствует общепринятая систематизация, что обусловлено разнообразием клинических вариантов патологии, разными точками зрения экспертов на причины и механизмы формирования дерматоза, подбор схем лечения. Практикующие дерматологи используют несколько вариантов классификации, при которых учитываются следующие признаки:
- По течению процесс бывает острым, подострым, хроническим.
- По клиническим проявлениям болезнь подразделяется на истинную, микробную, детскую, профессиональную, варикозную формы.
- По классификации Хорнштейна существует экзогенная, эндогенная, дисрегуляторная экзема.
- По классификации Американской академии дерматовенерологии выделяются конкретные нозологические единицы дерматоза (астеатотическая экзема, нумулярный дерматит, белый питириаз и т. д.).
Симптомы мокнущей экземы
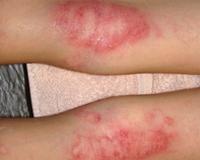
Мокнущая экзема манифестирует покраснением и отечностью кожи с последующим появлением высыпаний в виде мелких пузырьков. При механическом воздействии или самопроизвольно везикулы лопаются, обнажая эрозии с интенсивным мокнутием. Характерным симптомом острой формы дерматоза являются «серозные колодцы» — эрозии, из глубины которых выделяется прозрачная или слегка желтоватая жидкость.
Постепенно мокнущие поверхности подсыхают с образованием тонких корок. Одновременно с этим на пораженных участках могут появляться папулы — мелкие розовые узелки, пустулы со стерильным содержимым. Присутствие на кожном покрове различных морфологических элементов называется истинным полиморфизмом сыпи, этот признак считается типичным для истинной (идиопатической) экземы, не встречается при других формах дерматоза.
Из субъективных ощущений без лечения на первое место выходит сильный кожный зуд, вследствие которого больные расчесывают кожу до крови, усугубляя течение процесса. Зачастую в результате интенсивного зуда возникают нарушения работоспособности, раздражительность, сон становится прерывистым и не снимает усталость. Обширные мокнущие эрозии сопровождаются болезненностью, которая усиливается при соприкосновении пораженной кожи с одеждой.
В клинической картине мокнущего дерматоза выделяют особенности, связанные с конкретной формой. Истинная экземы характеризуется симметричным расположением элементов с их локализацией на коже туловища, верхних и нижних конечностей. Для микробного поражения типичны асимметричные очаги мокнущих высыпаний на нижних конечностях. При детской форме очаги мокнутия имеют блестящую, гиперемированную поверхность.
Осложнения
В периоде мокнутия пораженная кожа представляет открытую раневую поверхность, которая становится хорошими входными воротами для патогенных микроорганизмов. Поэтому самым распространенным осложнением в остром периоде без лечения является присоединение вторичной бактериальной инфекции, наиболее часто вызванной стафилококками или стрептококками. В тяжелых случаях возникает флегмона, регионарный лимфаденит.
У больных с длительным стажем патологии мокнущие элементы и расчесы приводят к утолщению кожи, усилению кожного рисунка, гиперпигментации, повышенной сухости. Такие дерматологические изменения приносят дискомфорт, поскольку кожа теряет эластичность, формируется значимый косметический дефект, что особенно беспокоит женщин.
Диагностика
Данные анамнеза и кожные проявления дерматоза дают врачу-дерматологу ценную информацию для постановки диагноза и выбора лечения. Наличие множественных эрозий, серозного отделяемого, сероватых корок является подтверждением мокнущей стадии экземы. В сомнительных случаях, а также для выявления возможных первопричин болезни показаны:
- Гистологический анализ. На мокнущей стадии в биоптатах кожи определяется спонгиоз, мелкие везикулы, внутриклеточный отек эпидермиса. В структуре дермы наблюдается лимфоидно-клеточная инфильтрация вокруг сосудов, расширение поверхностной сети капилляров.
- Анализы крови. Для подтверждения инфекционно-аллергической этиологии измеряется уровень иммуноглобулина Е, производится аллергологическое исследование для обнаружения антител к специфическим антигенам. Чтобы оценить общее состояние здоровья, назначается клинический, биохимический анализ крови.
- Микробиологические исследования. При подозрении на микробную экзему, осложнении процесса вторичной инфекцией необходим бакпосев отделяемого кожных элементов. По его результатам устанавливают точный вид патогенного возбудителя, чувствительность к антибактериальным препаратам, подбирают подходящее для лечения средство.
- Консультации специалистов. Если при первичной диагностике у человека присутствуют признаки поражения внутренних органов, которые потенциально могли стать провоцирующим фактором мокнущего дерматоза, дальнейшее обследование и лечение проводится с участием профильных врачей. Чаще всего требуется помощь гастроэнтеролога, психоневролога, эндокринолога.
Лечение мокнущей экземы
Системная терапия
Терапия мокнущей экземы подбирается индивидуально с учетом предположительных причин развития заболевания, степени тяжести клинических проявлений, наличия у больного сопутствующих патологий или осложнений. Для уменьшения сенсибилизации организма больным рекомендуется соблюдать гипоаллергенную диету, из которой исключают жирные сорта рыбы и мяса, устрицы и другие морепродукты, кофе и какао-продукты, цитрусовые, томаты, бобовые.
Если обострение болезни связано с воздействием экзогенных факторов, их устранение является необходимым условием для успешности лечения. Учитывая конкретную ситуацию, пациентам может потребоваться сменить место работы, исключить бытовые аллергены, переехать в более подходящие климатические условия. Комплексное лечение мокнущего аллергодерматоза требует применения ряда препаратов:
- Антигистаминные средства. Для ликвидации кожного зуда в острой фазе применяются гистаминоблокаторы первого поколения, а после купирования симптоматики возможно продолжение лечения медикаментами второго и третьего поколения.
- Десенсибилизирующие препараты. Используются растворы кальция, натрия тиосульфат. Лечение уменьшает проницаемость сосудов, оказывает противовоспалительный эффект, нормализует метаболические реакции в дерме.
- Стабилизаторы клеточных мембран. Чтобы усилить эффективность антигистаминных препаратов, показано лечение стабилизаторами мембран тучных клеток. Некоторые авторы советуют применять полиненасыщенные жирные кислоты омена-3 для нормализации структуры мембран клеток.
- Глюкокортикостероиды. При генерализованных формах мокнущей экземы, отсутствии эффекта от других вариантов лечения применяются гормоны в режиме пульс-терапии или длительного приема.
- Иммунокорригирующие средства. Рациональная иммунокоррекция назначается для облегчения состояния при непрерывно рецидивирующей форме мокнущей экземы. Лечение включает препараты тимуса, стимуляторы лейкопоэза.
- Антибиотики. Лечение антибактериальными средствами требуется при микробной форме дерматоза и доказанной инфекционно-аллергической природе болезни.
Поскольку в патогенезе мокнущей экземы играют роль различные соматические нарушения, лечение включает коррекцию этих патологий. Чтобы нормализовать работу пищеварительного тракта, целесообразно использовать заместительную ферментную терапию, пробиотики и синбиотики, витаминно-минеральные комплексы. Чтобы сбалансировать состояние центральной нервной системы, в схему лечения включаются легкие седативные средства, по отдельным показаниям назначаются транквилизаторы, антидепрессанты.
Местная терапия
В фазе мокнутия используются примочки с вяжущими препаратами, которые уменьшают экссудацию, способствуют более быстрому появлению корочек и регрессу болезни. В острой стадии назначаются ежедневные процедуры длительностью 1-1,5 часа, которые предполагают постоянную смену повязок по мере их подсыхания. Затем переходят к нанесению мазей с топическими кортикостероидами, антисептиками, ингибиторами кальциневрина.
Из физиотерапевтических методов лечения наибольшую результативность показывает селективная ультрафиолетовая терапия, во время которой облучение проводится светом узкого диапазона (311 нм). Также выполняется низкоинтенсивное лазерное облучение красного или инфракрасного спектра, электропунктура биологически активных точек, локальная гипертермия. На этапе ремиссии хороший эффект дает озонотерапия, бальнеотерапия, пелоидотерапия.
Прогноз и профилактика
Правильное лечение мокнущей острой экземы дает возможность быстро купировать кожную симптоматику и улучшить состояние пациентов в целом, поэтому прогноз благоприятный. Спустя 5-6 дней интенсивной терапии уменьшается выраженность зуда, сокращается объем кожных поражений, а выздоровление в неосложненных случаях наступает спустя 3-4 недели. Менее оптимистичный прогноз при развитии экземы у страдающих иммуносупрессией, хроническими патологиями.
Профилактика болезни предполагает соблюдение личной гигиены, исключение типичных пищевых, бытовых и профессиональных аллергенов. Пациентам с экземой в ряде случаев помогает молочно-растительная диета. Обязательными превентивными мерами являются лечение сопутствующих расстройств и правильный уход за кожей тела: применение смягчающих кремов, мягких очищающих продуктов, избегание массажа сухой щеткой и других агрессивных воздействий.
2. Экзема в практике семейного врача: клинические формы, дифференциальный диагноз, лечение/ Е.А. Бардова// Клиническая иммунологии, аллергологии, инфектологии. — 2013. — №1.
Лечение химических ожогов. Тактика
Первая помощь при химических ожогах заключается в обильном промывании водой или физиологическим раствором. Следует предусмотреть возможность отвода орошающего раствора от неповрежденных кожных покровов для уменьшения площади токсического воздействия химикатов. Попытки нейтрализации кислыми или щелочными растворами иногда могут приводить к выделению тепла и увеличению зоны поражения.
В общих случаях кислоты вызывают коагуляционный некроз в границах кожи, в то время как щелочные жидкости приводят к образованию влажного некроза, распространяющегося в ткани до тех пор, пока не будут удалены (нейтрализованы) агрессивные вещества. Возможно, потребуется экстренная хирургическая обработка с рН тестированием каждого тангенциального слоя для исключения продолжающегося разрушения тканей после воздействия растворов с высоким уровнем рН.
После устранения химического компонента оставшаяся ожоговая рана лечится так же, как термические ожоги. Фтористоводородная кислота широко используется в промышленных и домашних условиях. При взаимодействии с биологическими тканями ионы фтора осаждают кальций, в результате чего может развиться системная гипокальциемия даже при небольшом ожоге. Лечение ожогов, вызванных фтористоводородной кислотой, отличается от лечения ожогов другими кислотами.
Кроме обильного промывания ожоговой поверхности, пострадавший участок обрабатывают 2,5% гелем глюконата кальция, что способствует обезболиванию и ограничению распространения фторидов. Рекомендуют даже внутриартериальное введение глюконата кальция при ожогах кистей рук. За больными устанавливают тщательное наблюдение, цель которого — своевременная регистрация удлинения интервала QT, двунаправленной тахикардии или фибрилляции желудочков.
Изменения интервала QT купируют введением 20 мл 10% раствора глюконата кальция с повторными инъекциями по мере необходимости для поддержания нормального уровня кальция в сыворотке крови. Содержание других сывороточных электролитов, в частности магния, также тщательно контролируют.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Читайте также:

