Чем лечить гноящуюся рану на пятке
Обновлено: 25.04.2024
Лечение гнойных ран, в том числе трудно заживаемых трофических язв нижних конечностей, ран при сахарном диабете, пролежней, ран после травм, ожогов часто проводят в домашних условиях. Воспаленные гнойные раны всегда содержат большое количество разнообразных микроорганизмов – бактерий и грибов. Для такой раны характерны отечность, покраснение кожи вокруг раны, локальная боль и локальное повышение температуры в месте, где расположена рана.
Этапы заживления гнойной (инфицированной) раны
(концепция T.I.M.E.)
| Цель | Повязки |
| T. Очистить рану: |
Жидкость, выделяемая раной имеет неприятный запах и цвет. Это гнойный экссудат. Лечение гнойных ран включает в себя хирургическую обработку раны и применения перевязочных средств. Хирургическую обработку раны, вскрытие гнойных полостей всегда выполняют в медицинском учреждении - поликлинике, больнице. Лечение гнойных ран перевязочными средствами осуществляется как в медицинских учреждениях, так и в домашних условиях. Чтобы местное лечение было эффективным перевязочные средства должны бороться с инфекцией и обеспечивать отток гнойного экссудата из раны.
Антибактериальные повязки






Рана должна быть чистой
В гнойной ране могут присутствовать струпы, некрозы, корочки, фибрин (это желтая плотная ткань на ране), то такую рану необходимо очистить. Очищения можно добиться применением гидрогелей Neofix FibroGel AG, IntraSite Gel и IntraSite Conformable. Главное назначение этих гелей заключается в увлажнении некрозов и корочек, разрыхлении их, что способствует более легкому удалению некрозов при последующих перевязках. Гидрогели наносятся непосредственно на рану в достаточном количестве чтобы рана была полностью покрыта гидрогелем, слой гидрогеля при этом должен быть не менее 5 мм. Далее рану необходимо закрыть пленочной повязкой, например OpSite Flexigrid, или одной из послеоперационных повязок OpSite Post-Op, PRIMAPORE, NEOFIX Post. Поверх гелей можно использовать абсорбирующие повязки Allevyn Adhesive или Allevyn Sacrum, которые предпочтительнее и удобнее использовать при лечении пролежней, так как эти повязки имеют липкий край и мягкую губчатую подушечку. По истечении максимум трех дней необходимо провести перевязку, удалить гидрогель с поверхности раны, и вместе с ним размягченные некрозы и корочки. В случае если в ране остались участки некрозов, ступы, то необходимо гидрогель использовать не однократно до полного очищения раны. Преимуществом применения для этих целей антимикробного гидрогеля Neofix FibroGel AG заключается в том, что этот гидрогель содержит в своем составе серебро. Этот антимикробный компонент борется с любыми возбудителями инфекции в ране. В результате применения гидрогелей рана очищается. Перевязки необходимо проводить не реже одного раза в 1-3 суток, и лучше под наблюдением лечащего врача.
Необходимо подавить инфекцию
Для борьбы с инфекцией в ране лучше всего использовать повязки ACTICOAT и ACTICOAT7. Это сетчатые абсорбирующие повязки, которые осуществляют беспрепятственный отток экссудата из раны и борются с инфекцией. Данные повязки содержат серебро. Антибактериальная активность серебра известна уже в течение многих лет и его эффективность не вызывает сомнений. На активность серебра не влияет присутствие крови и гноя в ране. Все возбудители раневой инфекции, в том числе бактерии устойчивые к антибиотикам, не обладают устойчивостью к серебру. Серебро обладает универсальным широким спектром действия, в том числе против смешанной микрофлоры, содержащей различные бактерии, грибы, дрожжи. Применение повязок с серебром ведет к быстрому подавлению воспалительной реакции в ране, и вместе с этим уменьшается количество отделяемого экссудата.
Важно, что серебро в повязках ACTICOAT и ACTICOAT7 начинает высвобождаться сразу же как только повязку наложили на рану, и быстро, в течении первых 30 минут, в ране достигается необходимая концентрация серебра для борьбы с инфекцией, и эта концентрация серебра поддерживается на постоянном уровне в течении длительного времени - до 3 дней при применении повязок ACTICOAT и до 7 дней при применении повязок ACTICOAT7, обеспечивая тем самым длительную антибактериальную активность повязок, поэтому повязка ACTICOAT может быть на ране до 3 дней, а повязка ACTICOAT7 до 7 дней, при этом внешние абсорбирующие повязки (марлевые или губчатые Allevyn) необходимо менять ежедневно.
Используйте актикоатную повязку для эффективной борьбы с инфекцией.
Излишки экссудата
Если в ране нет корок, некрозов, то для активного оттока экссудата может быть применена методика локального отрицательного давления. Для этих целей применяют аппарат для лечения ран PICO, который создает постоянный отток гнойного экссудата из раны, что сопровождается уменьшением отека тканей, уменьшением количества бактерий в ране, в результате воспалительная реакция затухает, и начинается рост новых тканей, сосудов, которые заполняют рану, начинает расти эпителий, края раны постепенно сближаются и рана заживает. При применении данного аппарата нет необходимости проводить перевязки ежедневно. Смену повязок достаточно проводить в среднем 1 раз в три дня.
- Carbonet. Это многослойная повязка отлично впитывает вязкий гнойный экссудат, и, благодаря слою из активированного угля абсорбирует запах, который часто сопровождает гнойные раны. Так как Carbonet не содержит антимикробных компонентов, то на гнойных ранах необходимо менять повязки ежедневно.
- Губчатые повязки из полиуретана NEOFIX с серебром - NEOFIX FibroSorb AG и NEOFIX FibroSorb AG Sacrum. Серебро в повязках обеспечивает антимикробное действие.
При использовании для лечения ран повязок NEOFIX FibroSorb AG и NEOFIX FibroSorb AG Sacrum нет необходимости проводить перевязки ежедневно. Смена повязки рекомендуется проводить 1 раз в 2-3 дня в зависимости от степени наполнения повязки экссудатом.
Оптимальная среда для заживления
По мере очищения раны степень экссудации уменьшается, снижается отек тканей, уходит краснота и боль. В этот момент важно создать благоприятную среду, которая будет стимулировать рост грануляций и эпителия, и при этом важно обеспечить защиту раны от инфекции. Для этих целей необходимо применять гидроколлоидные повязки, например NEOFIX Fibrocold Ag, или сетчатые повязки NEOFIX Fibrotul Ag, Bactigras.
Гидроколлоидные повязки NEOFIX Fibrocold Ag имеют неоспоримое преимущество перед гидроколлоидными повязками других производителей - это наличие в повязке активного антимикробного компонента – серебра. Повязка NEOFIX Fibrocold Ag необходимо накладывать на рану со слабой экссудацией. Гидроколлоиды в повязке впитывают экссудат и образуют на поверхности раны гель, который создает оптимальную влажную среду на поверхности раны, при этом серебро оказывает профилактический и лечебный антимикробный эффект. Экссудат раны не изливается на окружающую кожу, а впитывается гидроколлоидами, тем самым обеспечивая защиту окружающей кожи. Внешняя сторона повязки представляет из себя пленочку, которая защищает рану от проникновения воды и бактерий извне. Повязка стимулирует рост грануляций и эпителия, способствует заживлению раны.
Ещё одно из преимуществ гидроколлоидной повязки NEOFIX Fibrocold Ag состоит в том что нет необходимости в ежедневных перевязках, такая повязка может находиться на ране до 7 дней в зависимости от клинической ситуации.
Основное свойство сетчатых повязок NEOFIX Fibrotul Ag и Bactigras это их атравматичность, т.е. эти повязки сменяются без последствий, в отличии от обычных марлевых повязок, которые прилипают к поверхности раны и при последующих перевязках их сложно снять не отрывая новообразованные грануляции и эпителий, поэтому марлевые повязки необходимо отмачивать перед заменой.
При применении сетчатых специализированных повязок NEOFIX Fibrotul Ag и Bactigras в этом нет нужды, т.к. повязки никогда не прилипают к ране, если следовать инструкции производителя и рекомендациям лечащего врача. Сетчатые повязки защищают рану от пересыхания, способствуют поддержанию оптимальной умеренной влажной среды для заживления раны. Кроме того, сетчатые повязки препятствуют скоплению экссудата на поверхности раны, они обеспечивают свободное прохождение выделения из раны в абсорбирующую повязку, что является очень важным, т.к. скопившейся экссудат служит питательной средой для микроорганизмов, и может привести к развитию инфекции в ране.
Повязка Bactigras содержит антисептик хлоргексидина ацетат, а сетчатая повязка NEOFIX Fibrotul Ag содержит серебро, антимикробное действие которого мы рассматривали выше. Хлоргексидина ацетат также обладает широким спектром антимикробного действия против возбудителей раневой инфекции.
Эти две повязки особенно актуально применять для профилактики появления инфекции в ране либо при начальных её проявлениях.
Поверх сетчатых повязок необходимо накладывать впитывающие повязки, например, несколько стерильных марлевых повязок, и фиксировать повязки бинтом. Марлевые повязки необходимо менять ежедневно. Сетчатые повязки можно использовать более долгий срок – до 7 дней.
Сетчатые повязки отлично себя зарекомендовали для лечения ран после проведения аутодермапластики (трансплантации кожи): донорских участков и для приживления пересаженного участка кожи. Повязки находятся на раневой поверхности и не прилипают к ней, а значит не травмируют рану при перевязках, перевязки не сопровождаются кровотечением и безболезненные.
Также преимуществом сетчатых повязок NEOFIX Fibrotul Ag и Bactigras является то, что волокна этих повязок не рвутся, волокна в ране не остаются. При применении обычных марлевых салфеток существует опасность оставления в ране волокон марли, что может привести к воспалительной реакции.
Сетчатые повязки очень гибкие, мягкие, их легко наложить на поверхность раны, в том числе на рану со сложным рельефом, на труднодоступные места, на сложные анатомические области, такие как пальцы, суставы, сгибы.
Повязки NEOFIX Fibrotul Ag и Bactigras имеют кроме стандартных размеров, ещё большие размеры 15 смх100 см, что особенно актуально для лечения больших ожоговых ран.
Таким образом, большое разнообразие перевязочных средств обеспечивает эффективность лечения гнойных ран как в домашних условиях, так и в условиях медицинских учреждений. Однако, лечение обширных гнойных ран должно происходить обязательно под наблюдением врача.
Так как мазь Левомеколь обладает антибактериальным эффектом, и при этом стимулирует восстановление структуры тканей, препарат показан при следующих заболеваниях:
- заражение ран патогенной микрофлорой, язвы и гнойные абсцессы на эпидермисе;
- ожоги (преимущественно 2 и 3 степени);
- нарушение целостности тканей при травмах;
- некротические процессы;
- мокнущая и сухая экзема;
- мозоли;
- трофические язвы;
- обморожения конечностей (поверхностные слои кожи);
- прыщи, угревая сыпь, карбункулы, фурункулы;
- отит и гайморит (в том числе и с гнойными выделениями);
- обработка швов после оперативного вмешательства
- пролежни;
- геморрой.

Мазь Левомеколь можно использовать детям
«Левомеколь» можно использовать для детей с 1 года. Но перед этим обязательно необходимо проконсультироваться с педиатром.
Противопоказания
Как и многие препараты, «Левомеколь» имеет противопоказания:
- индивидуальная непереносимость компонентов медикамента;
- гиперчувствительность организма;
- грибковые поражения эпидермиса;
- склонность к аллергическим реакциям;
- псориаз.
В официальной инструкции по использованию указано, что в педиатрии мазь назначается, начиная с 3-х лет. Однако многие педиатры на основании безвредности мази «Левомеколь», разрешают её применение с грудного возраста.
Побочные эффекты
«Левомеколь» считается универсальным препаратом, который обычно хорошо переносится пациентами. Но при передозировке (в случае применения препарата более недели), могут возникнуть аллергические кожные реакции.
- гиперемия;
- жжение;
- зуд;
- крапивниц;
- дерматиты в месте нанесения;
- локальный отек;
- при использовании влагалищных тампонов, может проявиться кандидоз.
О несовместимости с другими лекарственными средствами не сообщалось. Следите, чтобы мазь не попала в глаза, на слизистые оболочки и внутрь. При попадании в глаза и на слизистые оболочки следует немедленно промыть их проточной водой. При проглатывании необходимо промыть желудок.
Во время беременности и грудного вскармливания
Так как Левомеколь принимается местно, не попадает в кровоток и не оказывает системного действия, то противопоказаний, кроме общих, для беременных женщин и мам, которые кормят малыша грудью, нет.

Перед использованием мази необходимо проконсультироваться с врачом
Левомеколь при лечении ожогов
При ожогах Левомеколь нужен, чтобы не допустить заражения раневой поверхности болезнетворными инфекциями, а также для ускорения заживления тканей. Левомеколь справляется и с воспалениями, которые могут повлечь нагноение раны. Мазь хорошо очищает место поражения как от гнойного отделяемого, так и от некротических клеток.
Система обработки ожога небольшой площади 1-2 степени следующая:
- перед нанесением мази рану промывают под проточной водой;
- мазь наносится на стерильную марлевую салфетку, которая накладывается на раневую поверхность;
- повязка накладывается на сутки;
- перевязки делают каждый день – до 5 раз в сутки.
Ожог обрабатывают до полного заживления тканей. Общая продолжительность курса при небольших бытовых ожогах составляет 5 – 14 дней.
Левомеколь при лечении прыщей
«Левомеколь» обладает антибактериальным и ранозаживляющим действием, поэтому широко используется в дерматологии, частности, в лечении угревой сыпи. Курс лечения зависит от степени выраженности заболевания и количества высыпаний на коже.
Мелкие прыщи лечат, нанеся на область поражения тонкий слой мази. Это делается вечером на несколько часов, а перед сном Левомеколь смывается. В течение двух недель прыщики исчезают, кожа лица выравнивается, заживают небольшие рубчики.
Лечение прыщей с помощью мази
На единичные воспаленные прыщи Левомеколь наносят точечно тонким слоем, а сверху закрывают небольшим кусочком ваты и оставляют на 2-3 часа. Терапия составляет 2-3 дня.
Что касается вскрытых прыщей, то лекарство закладывают непосредственно в образовавшиеся отверстия.
Для лечения угревой сыпи Левомеколь наносят на область поражения на всю ночь. Утром мазь необходимо смыть. Обычно курс лечения занимает 2 недели, в течение которых воспаление спадает, угри прорываются или рассасываются.
Для устранения подкожных прыщей необходимо сделать следующее:
- после умывания с мылом кожу очищают любым тоником или лосьоном;
- наносят мазь тонким слоем на стерильную салфетку и прикладывают к участку кожи с угрями;
- повязку фиксируют с помощью лейкопластыря.
Продолжительность лечебной процедуры составляет 3-5 часов. Если на коже возникли глубокие болезненные гнойники, то повязку держат на теле всю ночь.
Продолжительность терапии составляет около 7-10 дней, в зависимости от степени поражения дермы.
Левомеколь при лечении геморроя
Мазь Левомеколь можно использовать в качестве дополнения к комплексной терапии при геморрое в периоды обострения. Применять мазь рекомендуется в случаях, когда из геморроидальных узлов выделяется кровь. Так как препарат оказывает антибактериальное действие (ранки могут быть инфицированы каловыми массами), помогает снять воспаление и нейтрализовать патогенные бактерии, Левомеколь назначают для регенерации тканей анального отверстия.
необходимо обмыть промежность и анальное отверстие водой с мылом, и обсушить мягким полотенцем;

Левомеколь при геморрое
Продолжительность терапии – 10 дней. Поскольку Левомеколь не специализированный препарат антигеморроидального типа, после снятия воспаления решение о продолжении терапии и назначении препаратов принимает только лечащий врач.
Левомеколь при лечении ран
Левомеколь помогает заживлять пораженные ткани и предотвращает инфицирование раневой поверхности. Причем не так важно, нагноилась рана или нет.
Если рана не гнойная, то сначала пораженный участок обрабатывается антисептиком. Мазь наносится тонким слоем на ночь, затем ее необходимо прикрыть стерильной марлевой салфеткой и зафиксировать бинтом. Чаще всего обработка раны требуется один раз в день.
Если же рана гноится, то при помощи смоченных антисептиком ватно-марлевых тампонов убирается гной и выделяемый секрет. Затем в рану закладывается мазь Левомеколь – она должна быть заполнена вся, но не слишком плотно. Сверху пораженный участок покрывается марлевой салфеткой, также пропитанной мазью. Что касается частоты смены повязки, то все зависит от количества выделяемого гноя. Обычно достаточно двукратной перевязки.
А если рана глубокая и сопровождается инфекционным поражением, то Левомеколь предварительно разогревают до 35 градусов Цельсия, затем пропитывают мазью стерильную салфетку (можно использовать несколько, если пораженная область обширная) и вводят в очаг поражения. Если область поражения обширная, используют несколько салфеток с мазью Левомеколь. Важно, чтобы рана была заполнена полностью, но не слишком плотно.
Отметим, что для введения медикамента в колотые и глубокие раны лучше использовать дренажную резиновую трубку, а саму разогретую мазь вводить при помощи шприца.
Продолжительность курса терапии обычно длится от 5 до 10 дней.
Применение мази Левомеколь в гинекологии
Левомеколь успешно применяется в гинекологии и урологии.
В гинекологии терапия проводится с помощью тампонов, с нанесенной на них мазью. Подобный метод показан для лечения следующих состояний:
- воспалительная эрозия шейки матки;
- воспаление придатков матки (яичников, фаллопиевых труб);
- расхождение влагалищных швов после разрывов при родах или операций.
Система лечения представляет собой следующую последовательность действий:
- перед применением женщине необходимо тщательно подмыться и высушить кожу места обработки и промежности;
- если терапия применяется после расхождения влагалищных швов или после операций, то швы необходимо обработать слабым раствором марганцовки или фурацилина;
- необходимо сделать небольшой тампон из ваты, сверху наложить на него мазь размером 15 мм х 15 мм, и высотой 5 мм;
- ввести во влагалище на ночь, а утром извлечь;
- если терапия применяется после расхождения влагалищных швов или после операций, то мазь наносится на марлевую повязку и прикладывается к швам. Затем надевается чистое бельё (если есть необходимость, дополнительно можно использовать прокладку). Повязка остается от 2 до 6 часов.
Описанным выше способом активное вещество мази доставляется к пораженной области и всасывается в окружающие ткани влагалища.
В урологии Левомеколь используют при лечении баланита и баланопостита у мужчин, поскольку оказывает противовоспалительное и противомикробное действие. Система лечения представляет собой следующую последовательность действий:
- перед нанесением мази головку полового члена промывают слабым раствором марганцовки или фурацилина, удаляя гной и отмершие ткани;
- на пораженное место плотным слоем накладывают Левомеколь.
Средство накладывают 1-2 раза в сутки до полного выздоровления. После снятия воспаления Левомеколь накладывают еще в течение недели по 1 разу в день – вечером, перед сном.
Левомеколь или мазь Вишневского. Что лучше?
Начнем с того, что мазь Вишневского и Левомеколь хоть и применяются в похожих случаях, но все-таки имеют разнонаправленный спектр действия. Так, мазь Вишневского эффективна, когда рана находится в процессе регенерации. Поэтому она не может быть использована при нагноении раны или ее сильном воспалении. Да, препарат содержит в составе антисептик, но его концентрации недостаточно, чтобы обеспечить бактерицидный эффект. Тем более дёготь и касторовое масло стимулируют кровообращение в пораженной области, чем усугубляют ситуацию.
Именно поэтому мазь Вишневского не такая эффективная, так как Левомеколь имеет более высокую антибактериальную активность за счёт наличия в нём антибиотика и ускоряет процесс оттока гноя из раны. Также важными являются следующие отличительные черты, которые определяют превосходство мази Левомеколь:
- отсутствие неприятного запаха;
- более высокие репарационные характеристики;
- не провоцирует раздражения в зоне обработки;
- при лечении фурункулов Левомеколь быстрее инициирует нарыв и вскрытие гнойника с последующим заживлением раны.
Но если пациенту помогает мазь Вишневского, то менять ее нет особого смысла.
Аналоги
Аналоги мази Левомеколь обладают бактерицидным и заживляющим эффектом. Но разница заключается в действующем веществе препарата. Так, среди аналогов можно назвать Фугентин, Левосин (дополнительно обладает обезболивающим эффектом), Протэгентин, Фастин-1, Салицилово-цинковая паста.
Синонимами, то есть лекарствами с тем же самым веществом (но в большей концентрации), что и у мази Левомеколь, можно считать Нетран и Левометил. Лекарства-заменители может назначить только лечащий врач.
Источники
- Самаева Екатерина Валентиновна // Сравнительная характеристика особенностей течения регенераторных процессов при пересадке культивированных дермальных аутофибробластов и лечении мазью «Левомеколь» // Universum: медицина и фармакология;
- Циколия Э.М., Ивашев М.Н // ФАРМАКОДИНАМИКА ЛЕВОМЕКОЛЯ // Международный журнал экспериментального образования // 2016.
Мазь Левомеколь - дешевый и эффективный препарат

Гнойное поражение мягких тканей стопы, которое носит разлитой характер, т. е. не имеет четко обозначенных границ, и может с течением времени распространяться на костную ткань или сухожилия, называют флегмоной стопы. Это достаточно распространенный гнойный процесс, к тому же, часто протекающий с различными осложнениями. Заболевание поражает людей в любом возрасте, однако наиболее частые случаи приходятся на наиболее активную возрастную группу 35-45 лет. Мужчины травмируются чаще, чем женщины. Это объясняется характером повреждений, приводящих к инфицированию, которые в большинстве случаев пациенты получают в ходе трудовой деятельности.
Общие сведения
Код флегмоны стопы по МКБ-10 - L03.0, а ее непосредственной причиной является инфицирование тканей стопы бактериями, вызывающими гнойное воспаление. Они проникают в ткани:
- при повреждении кожного покрова в виде ссадины, царапины, трещины, прокола или пореза кожи, потертости, образуемой неудобной обувью;
- при повреждении ногтевой пластины во время выполнения педикюра без соблюдения надлежащих требований асептики;
- при попадании в мягкие ткани инородного тела;
- из прорвавшегося гнойника, расположенного в другом месте на стопе или ноге;
- из подмозольного гнойника, образовавшегося из-за появления мозоли на коже;
- через кровь либо лимфу из очага хронической инфекции в организме, в качестве которого может выступать кариозный зуб, фурункул, воспаление миндалин и т. д.
Кроме того, воспалительный процесс может быть спровоцирован попаданием определенных химических веществ в мягкие ткани, однако такие случаи происходят крайне редко.
В качестве возбудителя воспаления выступает ряд патогенных бактерий – стафилококки, стрептококки, кишечная палочка, синегнойная палочка, протей и др. При инфицировании анаэробной бактерией развивается наиболее тяжелая гангренозная форма патологии. Среди микроорганизмов, которые могут вызвать воспаление, наиболее часто встречаются пептококки и клостридии.
Все перечисленные микроорганизмы вызывают гнойное воспаление в острой форме. Существует и хроническая флегмона стопы, которая развивается из-за инфицирования мягких тканей пневмококками, дифтерийной либо паратифозной палочкой.
Характерной особенностью развития гнойного процесса является его распространение: при поражении подошвенной части воспаление часто переходит на фаланги пальцев ноги или на голень. Достаточно часто процесс осложняется остеомиелитом. Инфекция распространяется по кровеносным и лимфатическим путям, мышцам, сухожилиям. Все это делает флегмону стопы патологией, создающей непосредственную опасность для жизни больного.
Факторы, провоцирующие развитие воспаления
Травмы кожи стоп встречаются достаточно часто, однако они далеко не всегда приводят к развитию гнойного воспаления. Как правило, флегмона голеностопного сустава или стопы наиболее часто развивается на фоне ослабления иммунитета, вызванного:
- сахарным диабетом или другим эндокринным заболеванием, приводящим к развитию диабетической ангиопатии – ухудшению кровообращения в стопе;
- сосудистой патологией, которая приводит к нарушению микроциркуляции крови и тем самым ухудшают питание тканей;
- истощением организма из-за длительных нарушений питания, предшествующего тяжелого заболевания, восстановления после травмы, перенесенной операции, лучевой или химической терапии.
Клинические проявления гнойного воспаления
Комплекс местных симптомов флегмоны левой или правой стопы развивается в течение нескольких суток с момента инфицирования.
- На тыльной части стопы в течение двух-трех дней появляется опухоль в виде плотного инфильтрата, формируется отек тканей, появляются боли распирающего характера.
- С течением времени инфильтрат размягчается в направлении от центра к периферии.
- Кожа в пораженном месте приобретает свекольно-красный цвет с локальным повышением температуры тканей.
- Пальпация во время осмотра причиняет боль, пациенту сложно локализовать очаг воспаления.
- Попытки движения ногой, а тем более ходьбы отзываются приступами острой боли.
- Двигательная функция стопы ограничивается.
- Увеличиваются подколенные лимфатические узлы.
Кроме того, достаточно быстро развиваются клинические проявления, характерные для большинства воспалительных процессов, – повышение температуры тела до 39-40°С, снижение работоспособности, слабость, головные боли. Если процесс быстро распространяется в глубину, состояние пациента ухудшается: появляются одышка и сердцебиение, развивается интоксикационный синдром, нарушается мочеиспускательная функция. Больной нуждается в немедленной госпитализации.
Диагностика
Визуальный осмотр поврежденной конечности обычно выявляет признаки воспаления: опухание и отечность тканей, сглаженность подошвенного свода, покраснение, гипертермию и т. д. Большинство этих признаков характерны для разных видов течения воспалительного процесса, поэтому необходима инструментальная диагностика флегмоны стопы, которая включает исследования:

-
;
- пунктата содержимого воспалительного очага с бактериоскопическим изучением и идентификацией возбудителя;
- бактериологический посев пунктата на лабораторные среды для выявления инфекционного агента и определение резистентности к антибиотикам.
Кроме того, может понадобиться рентгенография стопы для определения глубины поражения тканей, а также дифференциальная диагностика для уточнения характера гнойного процесса.
Лечебные методы
Из-за особенностей анатомического строения стопы гнойно-воспалительный процесс быстро распространяется по нижней конечности и прогрессирует. Поэтому немедленная госпитализация пациента необходима при любой форме патологии. Амбулаторное лечение флегмоны стопы исключено, так как пациент должен находиться под постоянным наблюдением медиков. В медицинском учреждении проводятся хирургическое вмешательство и последующая консервативная терапия.
Хирургическая операция заключается во вскрытии очага воспаления, удаления гноя и некротизированных тканей, промывания и дренирования образовавшихся полостей. По окончании процедуры на рану накладывают асептическую повязку. Дальнейшее лечение заключается в применении антибактериальных и противовоспалительных препаратов, обезболивающих и общеукрепляющих средств. При флегмоне анаэробного генеза пациенту вводят противогангренозные сыворотки. В случае сильной интоксикации показана инфузионная терапия.
Поскольку гнойное воспаление тканей является тяжелой патологией, чрезвычайно важны меры по профилактике флегмоны стопы, которые заключаются в:
- предупреждении травм стопы, даже незначительных;
- использовании крепкой обуви с прочной подошвой в травмоопасных ситуациях;
- своевременной антисептической обработке травмированных участков;
- быстром выявлении воспалительного процесса и обращении в медицинское учреждение;
- своевременном лечении любых воспалительных очагов в организме, в том числе кариозных зубов, хронического тонзиллита и др.;
- укреплении иммунитета, лечении иммунодефицитных состояний.
Часто возникающие вопросы
Чем опасна флегмона стопы?
Степень опасности зависит от характера воспалительного процесса. Если это поверхностное воспаление тканей, то его легко выявить и ликвидировать. Глубокие воспаления часто выявляют с задержкой, из-за чего процесс успевает развиться и перейти на другие ткани, а также спровоцировать развитие тяжелых осложнений – воспаление сосудов, лимфоузлов, кожных покровов, тромбофлебит, сепсис и т. д. Интоксикационный шок и сепсис могут вызвать сердечно-сосудистую недостаточность, которая при отсутствии адекватной медицинской помощи чревата летальным исходом.
Как выглядит флегмона стопы?
Гнойное воспаление приводит к покраснению кожи, сильному опуханию и отеку конечности. Оно сопровождается острой болью, точно локализовать которую не всегда удается. При появлении признаков воспаления следует немедленно обратиться к врачу, так как своевременное начало лечения позволяет избежать перехода нагноения на костную ткань и сухожилия.
К какому врачу нужно обратиться?
Как правило, при воспалительных процессах стопы пациент нуждается в консультации хирурга. Лечение флегмоны стопы происходит в стационарном отделении гнойной хирургии.

Скопление сгустков или жидкой крови в мягких тканях тела, образовавшееся из-за разрыва кровеносных сосудов, называют гематомой. Самой распространенной разновидностью патологии является обычный синяк. Однако это понятие включает намного более тяжелые и сложные случаи, которые нельзя оставлять без квалифицированной медицинской помощи. Кровь, вытекающая из сосуда, раздражающе действует на окружающие его ткани, следствием чего становится появление болезненных ощущений, отека тканей и других признаков развивающегося воспаления. Кроме того, гематома сдавливает расположенные рядом с ней ткани или органы, что может привести к развитию осложнений.
Общие сведения
Основной причиной гематом являются ушибы – закрытые повреждения мягких тканей, полученные вследствие удара или падения. Сильный удар приводит к разрыву стенки мелких кровеносных сосудов, из-за чего кровь сквозь места прорывов начинает вытекать в подкожную клетчатку, мягкие ткани или полости организма. Гематомы образовываются в разных частях тела – на конечностях, туловище и даже на голове. Помимо ушибов, причинами гематом становятся интенсивные сдавления и растяжения тканей при вывихах или переломах.
Повреждения небольшого размера, как правило, не требуют никакого лечения и рассасываются самостоятельно в течение нескольких дней. При образовании обширных гематом существует риск попадания инфекции и развития нагноения. Наиболее часто гематомы образуются у представителей младших возрастных групп – детей, подростков и молодежи, которым присуща высокая физическая активность. Еще одной «группой риска» являются люди с повышенной хрупкостью сосудистой стенки, а также с нарушениями свертываемости крови.
Почему гематома меняет цвет
Медики выделяют три отдельные стадии гематомы, через которые она должна пройти, прежде чем полностью исчезнуть. Каждая из них характеризуется определенным цветом кожи, сквозь которую просвечивает кровоизлияние.
- Появление синяка. Сразу после ушиба мягких тканей ощущается резкая боль, участок кожи в поврежденном месте становится багрово-красным и напухает из-за отека тканей, затем красный цвет постепенно сменяется синим. Красный цвет придают эритроциты, содержащие большое количество гемоглобина. Спустя несколько часов гемоглобин начинает разрушаться, и место ушиба синеет. Из-за отека и воспаления ткани в поврежденном месте повышается температура.
- Позеленение. Спустя два-три дня отек и температура уменьшаются, состояние тканей более-менее нормализуется, однако сохраняются незначительные болевые ощущения при надавливании. Синий оттенок кожи понемногу переходит в зеленоватый цвет.
- Пожелтение. Примерно к пятому дню отек полностью проходит, остатки гемоглобина распадаются и выводятся из тканей. Место ушиба становится желтоватым, затем приобретает обычный цвет.
Визуальные симптомы гематом наиболее хорошо заметны в случаях, когда излияние крови происходит в подкожном слое. Если же сгусток образуется в более глубоких слоях мягких тканей, то снаружи заметна лишь небольшая, но болезненная припухлость. Такие образования намного более опасны, поскольку процесс протекает незаметно и может сопровождаться осложнениями.
Виды повреждений
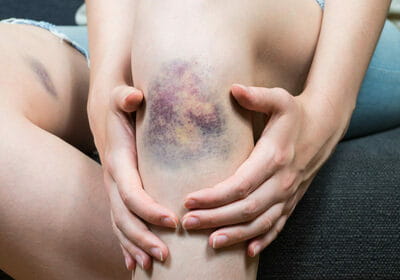
Чем быстрее образуется гематома, тем тяжелее протекает выздоровление. Травмы этого рода подразделяют на:
- легкие, развивающиеся в течение суток, сопровождающиеся слабыми болезненными ощущениями и не требующим специального лечения;
- средней тяжести, для появления которых требуется не более 5-6 часов, сопровождающиеся заметной припухлостью и болью, ухудшающие двигательную функцию конечности;
- тяжелые, образующиеся в течение 2 часов после ушиба, сопровождающиеся нарушением функций конечности, острой болью и заметной припухлостью.
Лечение гематом среднего и тяжелого типа должно проводиться под наблюдением врача, чтобы исключить возможные негативные последствия травмы.
Кроме тяжести повреждения, существуют и другие критерии классификации гематом:
- по глубине расположения – под кожей, под слизистой оболочкой, в толще мышечной ткани, под фасцией и т.д.;
- по состоянию разлитой крови – несвернувшиеся (свежие), свернувшиеся и лизированные (заполненные старой кровью, которая не способна к свертыванию);
- по характеру распространения крови – диффузные (кровь пропитывает ткань и быстро распространяется), полостные (кровь скапливается в полости между тканями) и осумкованные (с течением времени полость, заполненная кровью, окружается «сумкой» из соединительной ткани);
- по состоянию сосуда – пульсирующие (кровь свободно выливается из сосуда и втекает обратно) и непульсирующие (разрыв сосуда быстро запечатывается тромбом).
Практически всегда кровоизлияние представляет опасность для здоровья, поэтому для ликвидации его последствий нужно сразу после травмы обратиться за врачебной помощью.
Методы обследования
Для диагностики гематом необходимо обратиться к травматологу. При локализации кровоизлияния глубоко в мышечной ткани, суставах либо внутренних органах визуальный осмотр дает слишком мало информации, чтобы врач мог объективно оценить тяжесть поражения и степень опасности травмы. В таких ситуациях больному назначают:
- УЗИ поврежденной части тела, органа или сустава;
- рентгенографию поврежденной части тела;
- КТ или МРТ;
- пункцию (прокол специальной иглой) сустава или органа, в котором предположительно скопилась кровь.
По результатам обследования врач назначает соответствующие процедуры.
Как убрать гематомы?
После установления характера и особенностей гематомы лечение назначают в соответствии с полученной информацией:
- назначают процедуры УВЧ;
- проводят хирургическое вскрытие для удаления скопившихся сгустков и промывания полости;
- госпитализируют пациента в хирургическое отделение для вскрытия и дренирования с последующей терапией антибиотиками.
Сроки восстановления зависят от масштабов поражения, наличия или отсутствия инфекции и других факторов.
Часто возникающие вопросы
Как избавиться от гематомы народными методами?
Народные средства помогают только при небольших и неопасных поверхностных повреждениях. Для ускорения рассасывания к синяку можно прикладывать компресс из размятого капустного листа, смешанную с вазелином бодягу, смоченные в растворе мумие тампоны. При глубоко расположенных или обширных повреждениях необходимо обратиться к врачу.
Чем опасна гематома?
Наибольшую опасность для здоровья, а иногда и для жизни представляют гематомы, образующиеся в глубине тканей, внутри органов или суставов. Крупное кровоизлияние опасно возможным развитием инфекции, воспалением и нагноением. При повреждении сустава может развиться бурсит, синовит или гемартроз, результатом чего становится инвалидность. Кровь в полости брюшины приводит к перитониту. Гематомы головного мозга приводят к нарушению функций этого органа с тяжелыми последствиями в виде ухудшения когнитивных функций, паралича частей тела и др.
Как лечить гематому в первые часы после травмы?
Сразу после ушиба необходимо оказать пострадавшему первую помощь: приложить к травмированному месту лед, затем туго забинтовать поврежденную конечность, чтобы перекрыть вытекание крови в ткани. Повязка не должна оставаться дольше двух часов. За это время необходимо добраться до травмпункта, где пациент получит необходимую профессиональную помощь.
Густая мазь темного цвета упакована в алюминиевые тубы или банки, которые надежно защищают препарат от воздействия солнечных лучей.
Как правильно использовать Ихтиоловую мазь?
Лекарственное средство используют только для наружного применения, не втирают в воспаленный участок кожи. Перед процедурой необходимо тщательно вымыть руки, чтобы исключить дополнительное инфицирование раны.
Инструкция по применению Ихтиоловой мази содержит следующие рекомендации по дозировке:
При лечении хронических артритов или невралгии средство наносят равномерным слоем, осторожно растирают по коже до появления приятного тепла. Необходимо закрыть обработанные в области сустава участок кожи согревающей повязкой, закрепить ее лейкопластырем. Это усиливает приток крови к эпидермису, ускоряет попадание лечебных веществ к тканям и нервным окончаниям.
Врачи разъясняют, можно ли наносить на рану Ихтиоловую мазь. Состав может спровоцировать раздражение, стимулировать приток крови, замедлить регенерацию эпителиального слоя. Препарат используют только на стадии заживления или при закрытых повреждениях.
Лечение угревой сыпи
Препарат активно применяют при комплексной борьбе с угревой сыпью в любом возрасте. Предварительно необходимо смыть декоративную косметику, аккуратно протереть лицо тоником на основе трав без содержания спирта. Ихтиоловую мазь наносят на каждый воспаленный участок, не втирают.
Средство оставляют на 2-3 часа, после чего осторожно смывают ватным тампоном, смоченном в салициловом спирте или косметическом тонике. Процедуру необходимо повторять ежедневно до устранения угревой сыпи.
Не менее полезной является маска от прыщей на основе Ихтиоловой мази. Косметологи рекомендуют добавлять в нее масло чайного дерева и другие полезные компоненты. Полученный состав наносят тонким слоем на лицо, избегая области вокруг глаз и губ, оставляют на 1 час. Маску можно смыть чистой водой или косметическим тоником. Процедуру повторяют не чаще 1 раза в неделю.
Применение при наружном геморрое
Ихтиоловая мазь применяется только период обострения: нередко при анальных трещинах или повреждении наружных геморроидальных узлов происходит вторичное инфицирование, повышается риск опасного парапроктита. Чтобы избежать осложнений, небольшое количество средства наносят на болезненный участок, не закрывая повязкой.
Ихтиоловую мазь от геморроя необходимо применять в течение 5-7 дней. Состав лучше наносить перед сном, оставлять на ночь, смывать чистой водой без мыла.
Использование при гинекологических заболеваниях
При воспалении органов малого таза мазь можно смешать в равных пропорциях с глицерином или касторовым маслом. Этим составом пропитать ватные тампоны, осторожно ввести их во влагалище. Процедуру повторяют перед сном в течение 3−4 дней. При появлении неприятных ощущений или жжения лечение лучше прекратить.
Можно ли мазь при беременности?
Важно помнить, что Ихтиоловую мазь применяют только наружно. Густым составом можно обрабатывать воспаленные участки и фурункулы на любом сроке беременности и при лактации. Активное вещество не проникает в системный кровоток, поэтому не вредит здоровью будущей матери или плода.
Несмотря на относительную безопасность состава, врачи не рекомендуют использовать Ихтиоловую мазь в качестве антисептика в грудном возрасте. Ее не назначают для лечения детей в возрасте до 6 лет.
Особые указания и меры предосторожности
Мазь не следует наносить на открытые кровоточащие раны, свежие порезы и ожоги. Ее нельзя использовать при обработке глаз, слизистых оболочек внутри ротовой полости. Она имеет специфический запах и оттенок, иногда оставляет следы на одежде или мебели. Поэтому после нанесения необходимо использовать защитные повязки из марли или чистой ткани.
Взаимодействие с другими препаратами
При использовании Ихтиоловой мази необходимо соблюдать меры предосторожности. Активное вещество может нанести вред при одновременном использовании с лекарствами, которые содержат следующие компоненты:
- йод;
- растворы на основе солей тяжелых металлов;
- различные алкалоиды растительного или синтетического происхождения.
В остальных случаях препарат можно применять одновременно с антибиотиками, антисептиками, противовоспалительными лекарствами.
Побочные действия
В редких случаях при использовании мази возникает аллергическая реакция на действующие вещества в составе. Она выражается в виде следующих симптомов:
- усиление сыпи, раздражение на коже;
- появление красных пятен;
- жжение;
- сильный зуд.
При появлении подобных признаков аллергии необходимо принять антигистаминный (противоаллергический) препарат, смыть остатки мази с кожи, обратиться за помощью к врачу.
Противопоказания
В большинстве случаев лечение Ихтиоловой мазью проходит без осложнений. Противопоказаниями является только наличие открытых ран в месте нанесения состава и индивидуальная непереносимость любого из компонентов.
Возможные аналоги
Наиболее эффективные антисептики, которыми при необходимости можно заменить Ихтиоловую мазь:
- раствор калия перманганата;
- Ихтиол;
- мазь Вишневского;
- Левомеколь;
- Антисепт;
- Фукорцин;
- Хлорофиллипт.
При лечении фурункулеза нередко врачи назначают мазь Вишневского, которая также является антисептиком, эффективна против бактерий, рекомендована для лечения инфицированных ран. Она также имеет натуральный состав.
Среди особенностей, чем отличается мазь Вишневского от Ихтиоловой мази:
- в составе присутствует березовый деготь и фенольный продукт ксероформ;
- мазь Вишневского не стимулирует созревание гнойника;
- имеет более выраженные бактерицидные свойства, поэтому чаще рекомендуется при лечении гнойных ран.
При выборе аналогов врач оценивает состояние кожи, наличие открытых ран и новообразований в месте нанесения препарата.
Ихтиоловая мазь является обеззараживающим средством с антисептическим действием. Его не применяют для лечения открытых ран, но часто назначают для ускоренного созревания фурункулов, угрей, очищения кожи при акне.
Источники
- Тимошенко Л. В., Коханевич Е. В., Травянко Т. Д. и соавт. // Практическая гинекология. 2-е издание // Киев: Здоровье // 1988;
- Ихтиоловая мазь// Справочник лекарственных средств Vidal // 2022.
Читайте также:

