Чем эризипелоид отличается от рожи
Обновлено: 18.04.2024
Эризипелоид xe "Эризипелоид" — бактериальная инфекция из группы зоонозов с умеренными общетоксическими явлениями и преимущественным поражением кожи и суставов.
Частота • Заболевание распространено повсеместно и довольно часто носит черты профессиональной патологии • Чаще болеют мясники, повара, охотники, животноводы, рыбаки, домашние хозяйки • Обычно регистрируют спорадические случаи, хотя описаны и вспышки болезни.
Этиология. Возбудитель — грамположительная неподвижная неспорообразующая палочка Erysipelothrix rhusiopathiae семейства Corynebacteriaceae • Известно два серовара возбудителя: свиной ( suis ) и мышиный (murisepticum), циркулирующих соответственно среди домашних или диких животных.
Эпидемиология • Резервуар и источники инфекции — многие виды животных (свиньи, овцы, крупный рогатый скот, собаки, куры, утки, грызуны, рыбы, раки и др.), сохраняющие возбудитель не определённ о долго • Наиболее частый источник — свиньи, переносящие заболевание в острой форме. Определённ ую роль в распространении инфекции могут играть мыши и крысы, загрязняющие мясные туши на мясокомбинатах и в процессе их хранения • Больной человек не представляет опасности для окружающих • Механизм передачи — контактный •• Человек заражается при попадании возбудителя на повреждённую кожу рук •• Больные животные выделяют возбудитель с мочой и испражнениями, инфицируя окружающую среду и различные предметы •• Факторами передачи служат шкура и мясо больных животных, контаминированные возбудителем сено, почва, вода • Естественная восприимчивость людей — невысокая • Отмечают подъём заболеваемости в летне-осенний сезон.
Патогенез • Возбудитель проникает в организм человека через микротравмы кожи, чаще всего пальцев • В дерме формируется очаг инфекции, развивается местный воспалительный процесс с захватом межфаланговых суставов • Генерализованные формы наблюдают редко, при этом происходит диссеминирование бактерий по лимфатическим и кровеносным сосудам, ведущее к возникновению распространённ ых поражений кожи и формированию вторичных очагов инфекции во внутренних органах • В области поражённых участков кожи развивается серозное воспаление с периваскулярной лимфоцитарной инфильтрацией, нарушениями микроциркуляции и оттока лимфы • Механизмы хронизации эризипелоида изучены недостаточно.
Клиническая картина. Инкубационный период варьирует от 1 до 7 дней. Различают три клинические формы эризипелоида: кожную, кожно-суставную и генерализованную.
• Кожная форма •• Встречают наиболее часто •• На фоне нормальной или субфебрильной температуры тела и слабых проявлений других признаков интоксикации в месте входных ворот инфекции возникают жжение и зуд, а затем появляется эритема ••• Наиболее часто она локализуется на коже пальцев или кистей рук ••• Постепенно увеличиваясь в размерах, эритема может захватить кожу всего пальца, на её фоне иногда появляются везикулы с серозным или серозно-геморрагическим содержимым ••• Температура кожи в области поражённого участка слегка повышена или нормальная •• Нередко развиваются явления регионарного лимфангита и лимфаденита •• В динамике заболевания эритема бледнеет, на её месте возникает шелушение кожи, исчезает периферический отёк •• Кожная форма заболевания длится в среднем около 10 дней.
• Кожно-суставная форма •• Отличается одновременным развитием эритемы и артритов регионарных межфаланговых суставов. Последние проявляются веретенообразной припухлостью суставов, болезненностью, ограничением движений в них •• Обычно заболевание длится около 2 нед, но в некоторых случаях может развиться хронический рецидивирующий артрит с деформацией сустава.
• Генерализованная форма •• Наблюдают редко •• Характерны высокая лихорадка, выраженные симптомы интоксикации, развитие гепатолиенального синдрома и появление крупнопятнистой или эритематозной сыпи на различных участках кожи •• Возможны артриты, поражения эндокарда, менингит, пневмония и другие вторичные очаговые проявления инфекции.
Дифференциальная диагностика. Заболевание следует отличать от рожи, артритов различной этиологии, панарициев, экссудативной полиморфной эритемы, различных дерматитов, в тяжёлых случаях — от сепсиса.
Лабораторная диагностика • Возбудитель заболевания может быть выделен из крови при генерализованной инфекции или из везикул, образовавшихся при кожной форме на фоне эритемы • Применяют серологические методы (РА, РНГА ), а также биологическую пробу на белых мышах • В большинстве случаев специальные методы исследования при эризипелоиде практически не применяют, а диагноз устанавливают на основе клинико-эпидемиологических данных.
Осложнения чаще регистрируют при генерализованной форме; возможны менингиты, пневмонии, эндокардиты, сепсис.
ЛЕЧЕНИЕ • Основу составляют антибактериальные средства •• Препарат I ряда — бензилпенициллин (6 млн ЕД/сут и более), препарат II ряда — доксициклин (в первые сутки 0,2 г, в последующем по 0,1 г/сут) •• В качестве альтернативных средств могут быть использованы макролиды, цефалоспорины I и II поколений •• Курс антибактериальной терапии составляет 7–10 дней • По показаниям назначают дезинтоксикационные, антигистаминные, противовоспалительные средства и физиотерапевтические процедуры • Для профилактики рецидивов проводят внутримышечные инъекции бензатин бензилпенициллина+бензилпеницииллина прокаина по 1,5 млн ЕД 1 раз в 3 нед курсом на 6–12 мес.
МКБ-10 • A26 Эризипелоид
Код вставки на сайт
Эризипелоид xe "Эризипелоид" — бактериальная инфекция из группы зоонозов с умеренными общетоксическими явлениями и преимущественным поражением кожи и суставов.
Частота • Заболевание распространено повсеместно и довольно часто носит черты профессиональной патологии • Чаще болеют мясники, повара, охотники, животноводы, рыбаки, домашние хозяйки • Обычно регистрируют спорадические случаи, хотя описаны и вспышки болезни.
Этиология. Возбудитель — грамположительная неподвижная неспорообразующая палочка Erysipelothrix rhusiopathiae семейства Corynebacteriaceae • Известно два серовара возбудителя: свиной ( suis ) и мышиный (murisepticum), циркулирующих соответственно среди домашних или диких животных.
Эпидемиология • Резервуар и источники инфекции — многие виды животных (свиньи, овцы, крупный рогатый скот, собаки, куры, утки, грызуны, рыбы, раки и др.), сохраняющие возбудитель не определённ о долго • Наиболее частый источник — свиньи, переносящие заболевание в острой форме. Определённ ую роль в распространении инфекции могут играть мыши и крысы, загрязняющие мясные туши на мясокомбинатах и в процессе их хранения • Больной человек не представляет опасности для окружающих • Механизм передачи — контактный •• Человек заражается при попадании возбудителя на повреждённую кожу рук •• Больные животные выделяют возбудитель с мочой и испражнениями, инфицируя окружающую среду и различные предметы •• Факторами передачи служат шкура и мясо больных животных, контаминированные возбудителем сено, почва, вода • Естественная восприимчивость людей — невысокая • Отмечают подъём заболеваемости в летне-осенний сезон.
Патогенез • Возбудитель проникает в организм человека через микротравмы кожи, чаще всего пальцев • В дерме формируется очаг инфекции, развивается местный воспалительный процесс с захватом межфаланговых суставов • Генерализованные формы наблюдают редко, при этом происходит диссеминирование бактерий по лимфатическим и кровеносным сосудам, ведущее к возникновению распространённ ых поражений кожи и формированию вторичных очагов инфекции во внутренних органах • В области поражённых участков кожи развивается серозное воспаление с периваскулярной лимфоцитарной инфильтрацией, нарушениями микроциркуляции и оттока лимфы • Механизмы хронизации эризипелоида изучены недостаточно.
Клиническая картина. Инкубационный период варьирует от 1 до 7 дней. Различают три клинические формы эризипелоида: кожную, кожно-суставную и генерализованную.
• Кожная форма •• Встречают наиболее часто •• На фоне нормальной или субфебрильной температуры тела и слабых проявлений других признаков интоксикации в месте входных ворот инфекции возникают жжение и зуд, а затем появляется эритема ••• Наиболее часто она локализуется на коже пальцев или кистей рук ••• Постепенно увеличиваясь в размерах, эритема может захватить кожу всего пальца, на её фоне иногда появляются везикулы с серозным или серозно-геморрагическим содержимым ••• Температура кожи в области поражённого участка слегка повышена или нормальная •• Нередко развиваются явления регионарного лимфангита и лимфаденита •• В динамике заболевания эритема бледнеет, на её месте возникает шелушение кожи, исчезает периферический отёк •• Кожная форма заболевания длится в среднем около 10 дней.
• Кожно-суставная форма •• Отличается одновременным развитием эритемы и артритов регионарных межфаланговых суставов. Последние проявляются веретенообразной припухлостью суставов, болезненностью, ограничением движений в них •• Обычно заболевание длится около 2 нед, но в некоторых случаях может развиться хронический рецидивирующий артрит с деформацией сустава.
• Генерализованная форма •• Наблюдают редко •• Характерны высокая лихорадка, выраженные симптомы интоксикации, развитие гепатолиенального синдрома и появление крупнопятнистой или эритематозной сыпи на различных участках кожи •• Возможны артриты, поражения эндокарда, менингит, пневмония и другие вторичные очаговые проявления инфекции.
Дифференциальная диагностика. Заболевание следует отличать от рожи, артритов различной этиологии, панарициев, экссудативной полиморфной эритемы, различных дерматитов, в тяжёлых случаях — от сепсиса.
Лабораторная диагностика • Возбудитель заболевания может быть выделен из крови при генерализованной инфекции или из везикул, образовавшихся при кожной форме на фоне эритемы • Применяют серологические методы (РА, РНГА ), а также биологическую пробу на белых мышах • В большинстве случаев специальные методы исследования при эризипелоиде практически не применяют, а диагноз устанавливают на основе клинико-эпидемиологических данных.
Осложнения чаще регистрируют при генерализованной форме; возможны менингиты, пневмонии, эндокардиты, сепсис.
ЛЕЧЕНИЕ • Основу составляют антибактериальные средства •• Препарат I ряда — бензилпенициллин (6 млн ЕД/сут и более), препарат II ряда — доксициклин (в первые сутки 0,2 г, в последующем по 0,1 г/сут) •• В качестве альтернативных средств могут быть использованы макролиды, цефалоспорины I и II поколений •• Курс антибактериальной терапии составляет 7–10 дней • По показаниям назначают дезинтоксикационные, антигистаминные, противовоспалительные средства и физиотерапевтические процедуры • Для профилактики рецидивов проводят внутримышечные инъекции бензатин бензилпенициллина+бензилпеницииллина прокаина по 1,5 млн ЕД 1 раз в 3 нед курсом на 6–12 мес.
МКБ-10 • A26 Эризипелоид
Что такое болезнь Лайма (клещевой боррелиоз)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 14 лет.
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Болезнь Лайма (иксодовый клещевой боррелиоз) — опасное инфекционное трансмиссивное заболевание острого или хронического течения, вызываемое бактериями рода Borrelia, которые поражают кожу, суставы, сердце и нервную систему. Клинически характеризуется полиморфизмом проявлений и без лечения приводит к стойкому нарушению жизнедеятельности и инвалидизации человека.
Возбудитель боррелиоза
род — Borrelia (тип Спирохет)
виды — более 10, из них наиболее этиологически значимые Borrelia burgdorferi (наиболее распространён), Borrelia azelii, Borrelia garinii.
Грамм-отрицательны. Культивируются в видоизменённой среде Kelly (селективная среда BSK-KS). Любит жидкие многокомпонентные среды. Жгутиконосцы. Небольшого диаметра, что позволяет им обходить большинство бытовых бактериальных фильтров. Borrelia burgdorferi состоит из плазмоцилиндра, покрытого клеточной мембраной, имеющей в составе термостабильный ЛПС. Температурный оптимум — 33-37°С. Сходствует со штопорообразной извитой спиралью. Вид завитков неравномерный, вращательные движения медленные.
Группы антигенов: поверхностные Osp A, Osp B, Osp С (обуславливают различия штаммов). Этиологические агенты генетически гетерогенны (то есть комплекс Borrelia burgdorferi sensu lato — вызывает группу этиологически самостоятельных иксодовых боррелиозов).
Хорошо красятся анилиновыми красителями. Неплохо выдерживают низкие температуры. Фенол, формалин, спирт и другие обеззараживающие вещества, а также ультрафиолетовое излучение вызывают быструю гибель. Является внутриклеточным паразитом. [2] [3] [5]
Эпидемиология
Природно-очаговое заболевание. Источник инфекции — различные животные (олени, грызуны, волки, домашние и дикие собаки, еноты, овцы, птицы, крупный и мелкий рогатый скот и другие). Переносчики — иксодовые клещи (таёжный и лесной): Ixodes demine (США), Ixodes ricinus и Ixodes persulcatus (Россия и Европа).

Род Ixodes — это темно-коричневый клещ с твёрдым, чуть больше булавочной головки телом, похож на корочку на ссадине или кусочек грязи. В тканях животных возбудитель присутствует в очень небольшом количестве (сложно обнаружить). Исходя из географии заболевания боррелии расселяются с мигрирующими птицами, прикрепившись к ним. Возможен симбиоз нескольких видов боррелий в одном клеще. Возбудитель передаётся среди клещей трансовариальным способом, то есть от самки к потомству. Живут клещи до 2 лет, часто находятся на кустарниках не выше одного метра от земли. Перезимовать способны только самки, самцы погибают после спаривания. В эндемичных районах заражённость клещей достигает 70%, в остальных регионах — от 10%. Высокая частота инфицированности клеща не является постулатом высокой заболеваемости людей после укуса, так как лишь у немногих клещей боррелии находятся в слюнных железах. Сосание крови осуществляется длительное время и боррелии поступают в ткани не сразу, поэтому ранее удаление клеща существенно снижает риск передачи.
Заразен ли боррелиоз
Механизмы передачи инфекции:
- трансмиссивный (инокуляция — при укусе; очень редка контаминация — при втирании остатков клеща в рану);
- вертикальный (трансплацентарно — от матери к плоду);
- алиментарный путь (через молоко больного животного).
Между людьми боррелиоз не распространяется (исключая вертикальный механизм). Через грудное молоко, слюну и половые жидкости боррелиоз не передаётся.
Распространённость
География распространения достаточно широкая: США, Прибалтика, лесная Европа, Северо-Запад и Центр России, Предуралье, Урал, Западная Сибирь, Дальний Восток.
Сезонность весенне-летняя и осенняя (то есть во время тепла, когда клещи активны). Иммунитет нестерильный. Повторные заболевания возможны через 5-7 лет. [1] [4]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы болезни Лайма
Инкубационный период в различных источниках колеблется от 1 до 50 дней (в практической деятельности следует придерживаться срока 1-30 дней).
Синдромы заболевания:
- общей инфекционной интоксикации;
- эритемы (покраснение кожи);
- артрита;
- регионарной лимфаденопатии (увеличение лимфоузлов);
- поражения нервной системы;
- поражения сердечно-сосудистой системы;
- гепатолиенальный (увеличение печени и селезёнки).
Периоды развития заболевания имеют достаточно условный характер, в основном ограничены лишь временными рамками:
- ранний (локализованная и диссеминированная стадии);
- поздний;
- резидуальный.
Локализованная стадия раннего периода
Начинается остро или подостро с невысокой лихорадки (субфебрильная температура тела — 37,1-38°C), головной боли, слабости, дискомфорта в мышцах и суставах. Редко бывает тошнота и рвота. Катар (воспаление) верхних дыхательных путей возникает очень редко, иногда бывает регионарная лимфаденопатия, гепатолиенальный синдром.
Самым ярким признаком данной фазы болезни (однако не всегда!) является выход на поверхности кожи мигрирующей кольцевидной эритемы (патогномоничный признак заболевания). Вначале в месте локализации укуса клеща возникает первичный аффект (покраснение 2-4 мм красноватого цвета), затем появляется пятно или папула интенсивного розово-красного цвета, в продолжении нескольких суток распространяющаяся во все стороны на много сантиметров в диаметре. Края пятна становятся чётко очерченными, ярко-красными, чуть возвышающимися над уровнем неизменённой кожи. Чаще в центре пятно медленно бледнеет, становится цианотичным (синеет), и образование приобретает характерный вид кольцевидной эритемы овальной или округлой формы.
![Эритема [8]](https://probolezny.ru/media/bolezny/bolezn-layma/eritema-8_s.jpg)
В месте локализации эритемы не исключается зуд, слабая болезненность. При отсутствии антибиотикотерапии эритема визуализируется в течение нескольких дней, при их отсутствии может держаться до двух месяцев и более. В исходе — слабая непродолжительная пигментация, шелушение. У части больных появляется несколько эритем меньшего диаметра (обычно в более поздний период).
Диссеминированная стадия раннего периода
Эта стадия начинается на 4-6 неделе болезни (при отсутствии профилактической и лечебной терапии предшествующего периода). В этот период происходит угасание предшествующей симптоматики (синдрома общей инфекционной интоксикации, лихорадки и эритемы). Выявляются неврологические нарушения:
- мягкотекущий энцефалит,
- мононевропатии,
- серозные менингиты,
- энцефаломиелит с радикулоневритическими реакциями,
- лимфоцитарный менингорадикулоневрит, характеризующийся болями в месте укуса, сильными корешковыми болями с нарушением чувствительности и двигательной функции шейного и грудного отделов спинного мозга — так называемый синдром Бэннуорта, включающий триаду: корешковые боли, периферический парез (чаще лицевого и отводящего нервов) и лимфоцитарную клеточную реакцию с содержанием клеток от 10 до 1200 в мм3) при выполнении люмбальной пункции.
Возможно поражение сердечно-сосудистой системы — кардиалгии, сердцебиения, повышение артериального давления, миокардиты, AV-блокады (нарушения передачи нервного импульса в проводящей системе сердца).
Иногда бывают поражения кожи (уртикарные и другие высыпания). Может наблюдаться боррелиозная лимфоцитома (доброкачественный лимфаденоз кожи) — синюшно-красный кожный инфильтрат с лимфоретикулярной пролиферацией, преимущественно располагающийся на мочке уха или соске груди. Редко возникают поражения глаз в виде конъюнктивита, хориоидита, ирита.
![Боррелиозная лимфоцитома [9]](https://probolezny.ru/media/bolezny/bolezn-layma/borrelioznaya-limfocitoma-9_s.jpg)
Не исключаются лёгкие гепатиты, нарушение работы почек.
Поражения суставов в виде реактивного артрита (в основном крупные суставы) в виде болей и ограничения подвижности, без внешних изменений, длительностью от недели до трёх месяцев. При отсутствии лечения болезнь Лайма переходит в хроническую форму.
Поздний период лаймборрелиоза
Начинается спустя 1-3 месяца после раннего и более. Напоминает астеноневротический синдром: слабость, повышенная утомляемость, снижение мнестических функций (памяти и интеллекта), краниалгия (головная боль), нарушения сна, повышенная нервная возбудимость или депрессия, боли в мышцах. Присуще поражение опорно-двигательного аппарата (вначале мигрирующие артралгии без явного воспаления), затем доброкачественные повторяющиеся артриты с воспалением и медленным переходом в хроническое прогрессирующее течение (с необратимым изменением структуры суставов — краевые и кортикальные узуры (эрозии), остеофиты, склероз). Могут быть дерматиты, склеродермия, парапарезы, невриты, расстройства памяти. Характерным поражением является атрофический акродерматит — постепенное появление цианотично-красных пятен на разгибательных поверхностях конечностей, узелки, инфильтраты, иногда кожа приобретает вид «папиросной бумаги».
![Атрофический акродерматит [10]](https://probolezny.ru/media/bolezny/bolezn-layma/atroficheskiy-akrodermatit-10_s.jpg)
Описана реинфекция — «свежая» ползучая эритема, врождённый боррелиоз Лайма.
Боррелиоз у беременных
Заражение женщины во время беременности (и до неё при отсутствии лечения) повышает риск гибели плода и выкидыша. Возможно внутриутробное поражение плода с развитием энцефалита и кардита, однако величина риска этого остаётся неясна.
Отличия боррелиоза у детей
Болезнь Лайма у детей чаще всего развивается в возрасте от 3 до 10 лет. При этом часто появляется мигрирующая эритема (покраснение кожи), расположенная в верхней половине тела. Интоксикация, как правило, сильнее, чем у взрослых. Могут увеличиваться лимфатические узлы возле места укуса клеща. Без лечения до 20 % случаев болезни Лайма переходит в хроническую форму.
Дифференциальный диагноз:
- в первую фазу — лихорадочные состояния с экзантемой, клещевой энцефалит, рожистое воспаление, эризипелоид, целлюлит;
- во вторую стадию — серозные менингиты другой этиологии, клещевой энцефалит, ревмокардит;
- в третью стадию — ревматизм и сходные заболевания, ревматоидный артрит, болезнь Рейтера. [3][6]
Отличия от клещевого энцефалита
При клещевом энцефалите присутствует выраженная лихорадка, общемозговая и неврологическая симптоматика, при боррелиозе — поражения кожи, суставов и сердца.
Патогенез болезни Лайма
В случае прогрессирования боррелиоза (отсутствия лечения) происходит дальнейшее размножение боррелий, расширение спектра антител к антигенам спирохет и их длительная выработка (хронизация инфекции). Появляются циркулирующие иммунные комплексы, усиление продукции T-хелперов, лимфоплазматические инфильтраты (уплотнения ткани) в органах.
Ведущую роль в патогенезе артритов несут липополисахариды, стимулирующие синтез ИЛ-1 клетками моноцитарно-макрофагального ряда, Т- и В-лимфоцитов, простагландинов и коллагеназы синовиальной тканью (то есть происходит активация воспаления в полости суставов). Циркулирующие иммунные комплексы накапливаются в органах, привлекают нейтрофилы, которые вырабатывают медиаторы воспаления, вызывая воспалительные и дистрофические изменения в тканях. Возбудитель может сохраняться в организме десятилетия, поддерживая иммунопатологический процесс. [2] [3] [6]
Классификация и стадии развития болезни Лайма
1. По форме:
- манифестная;
- латентная (симптомы отсутствуют, только лабораторные изменения);
2. По течению:
- острое (до трёх месяцев)
- подострое (от трёх до шести месяцев);
- хроническое (более шести месяцев) — непрерывное и рецидивирующее.
3. По периодам:
- ранний (острая и диссеминированная стадии);
- поздний;
- резидуальные явления.
4. По клиническим признакам (при остром и подостром течении):
5. По преимущественному поражению какой-либо системы:
- нервной системы;
- опорно-двигательного аппарата;
- кожных покровов;
- сердечно-сосудистой системы;
- комбинированные.
6. По степени тяжести:
Осложнения болезни Лайма
Осложнения не характерны, но существуют резидуальные (остаточные) явления заболевания — стойкие, необратимые изменения органического характера (кожи, суставов, сердца, нервной системы при отсутствии явного воспалительного процесса и зачастую самого возбудителя). Они возникают не во время разгара болезни, а спустя длительное время (годы) и снижают работоспособность человека, вплоть до инвалидности. К ним относятся деформирующие артриты с органическими изменениями суставов, истончение кожи, нарушение мнестических функций, памяти, снижение работоспособности.
Диагностика болезни Лайма
К какому врачу обращаться при подозрении на боррелиоз
При укусе клеща и подозрении на клещевой боррелиоз необходимо обратиться к инфекционисту.
Какие исследования может назначить врач
- общеклинический анализ крови с лейкоцитарной формулой (нейтрофильный лейкоцитоз, повышение СОЭ);
- биохимический анализ крови (повышение островоспалительных белков, РФ, сиаловых кислот);
- серологические тесты (ИФА классов IgM и IgG, при сомнительных данных выполнение иммуноблоттинга. ПЦР крови, синовиальной жидкости, ликвора).
- МРТ ГМ (признаки атрофии коры головного мозга, дилатации желудочковой системы, воспалительные изменения, арахноидит).
В практической деятельности следует подходить к диагностике комплексно, учитывая совокупность данных, а не только результаты одного вида исследований. Например, в случаях, когда у пациентов при регулярных исследованиях неоднократно выявляются изолированные повышенные титры IgM (даже при подтверждении иммуноблоттингом) при отсутствии IgG, то это следует расценивать как ложноположительный результат. Причинами этого явления могут быть системные аутоиммунные заболевания, онкология, иные инфекционные заболевания, туберкулёз и другие, зачастую причины остаются невыясненными. [1] [4]
Через какое время после укуса клеща сдавать анализ на боррелиоз
Анализы следует сдавать сразу после укуса клеща и повторно три недели спустя.
Лечение болезни Лайма
Может проводиться как в инфекционном отделении больницы (при тяжёлом процессе), так и в амбулаторных условиях.
Показана диета № 15 по Певзнеру (общий стол). Режим отделения.
Медикаментозное лечение. Антибактериальная терапия
Наиболее важным и эффективным является применение этиотропной терапии (устраняющей причину) в как можно более ранние сроки от момента укуса клеща. Является достаточно дискутабельным вопрос о применении антибактериальной терапии в ранние сроки (до пяти дней от момента укуса) у необследованных лиц (или до момента получения результатов обследования клеща). Однако с практической точки зрения, учитывая возможность полиэтиологического характера возможного заражения человека (клещевой боррелиоз, моноцитарный эрлихиоз, гранулоцитарный анаплазмоз и другое) и серьёзные прогнозы при развитии системного клещевого боррелиоза, данное превентивное (профилактическое) лечение вполне обосновано. Применяются препараты широкого спектра действия, например, тетрациклинового, цефалоспоринового и пенициллинового рядов.
При развитии поздних стадий системного клещевого боррелиоза эффективность антибиотикотерапии существенно снижается (однако показания сохраняются), так как основное значение приобретают процессы аутоиммунных поражений при малоинтенсивном инфекционном процессе. Курсы лечения длительные (до одного месяца и более), в совокупности с препаратами улучшения доставки антибиотиков в ткани, десенсибилизирующей, противовоспалительной, антиоксидантной терапией.
В случае развития гипериммунного аутопроцесса (патологически усиленного иммунитета) назначаются средства, снижающие реактивность иммунной системы.
После перенесённого заболевания устанавливается диспансерное наблюдение за человеком до двух лет с периодическими осмотрами и серологическим обследованием. [1] [5]
Пробиотики
При лечение антибактериальными препаратами следует принимать пробиотические средства.
Дезинтоксикационная терапия
Выраженная интоксикация при болезни Лайма встречается редко, поэтому дезинтоксикационная терапия обычно не требуется.
Симптоматическое лечение
Для уменьшения симптомов боррелиоза могут применяться нестероидные противовоспалительные средства и противоаллергические препараты.
Общеукрепляющая терапия и физиотерапия
При лечении хронических форм боррелиоза можно применять средства общеукрепляющей терапии: витамины и иммуностимуляторы. Также могут назначаться физиотерапевтические процедуры: электрофорез, УФ-облучение, магнитотерапия, УВЧ, парафиновые аппликации, массаж, ЛФК. Эти методы популярны в России, однако исследований, подтверждающих их эффективность при восстановлении после болезни Лайма, недостаточно.
Прогноз. Профилактика
Неспецифическая профилактика — использование защитной плотной одежды при посещении лесопарковой зоны, отпугивающих клещей репеллентов, периодические осмотры кожных покровов (раз в два часа). Централизованная обработка лесных и парковых угодий акарицидными средствами. При обнаружении присосавшегося клеща незамедлительно обратиться в травматологическое отделение для удаления клеща и отправки его на обследование и параллельно обратиться к врачу-инфекционисту для наблюдения, обследования и получения рекомендаций по профилактической терапии.
Специфическая — профилактическое использование антибиотиков в ранние сроки после укуса клеща по назначению врача. [4] [5]
Создаётся ли иммунитет после перенесённого боррелиоза
Повторно заболеть можно через 5-7 лет, в некоторых случаях раньше.
Существует ли прививка от боррелиоза
Вакцины от болезни Лайма сейчас нет. Компании Valneva, Pfizer и MassBiologics разработали вакцины-кандидаты, которые проходят клинические испытания [7] .
Эризипелоид — это инфекционное заболевание, передающееся человеку от животных и проявляющееся воспалительным поражением кожи и суставов. Преимущественная локализация процесса при эризипелоиде — кожа и суставы пальцев кисти, ее тыльная поверхность. Возможно развитие генерализованной формы заболевания. Диагностика эризипелоида основана на его клинике, эпидемиологических данных анамнеза и выделении возбудителя из кожного биоптата или крови больного. Основу лечения эризипелоида составляет антибиотикотерапия. По показаниям применяют противовоспалительные, дезинтоксикационные, антигистаминные препараты, физиотерапию.
МКБ-10
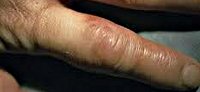
Общие сведения
Впервые эризипелоид как заболевание был описан в 1873 году. В 1882 году Луи Пастер выделил возбудителя эризипелоида и дал ему название «свиная рожа». Эризипелоид является зоонозной (передающейся от животных) инфекцией. Наиболее часто он встречается среди людей, профессионально связанных с разделыванием мяса животных или рыбы. Это мясники, животноводы, повара, рыболовы, охотники, ветеринары, домохозяйки. Отмечается повышение заболеваемости эризипелоидом летом и осенью.

Причины эризипелоида
Возбудителем эризипелоида является коринебактерия Erysipelothrix rhusiopathiae, которая имеет 2 вида — мышиный и свиной. Первый распространен среди диких животных, второй — среди домашних. Заражение человека происходит контактным путем через почву, сено, воду, шкуру или мясо, инфицированные больным животным, выделяющим патогенные бактерии с мочой и испражнениями. Больной эризипелоидом человек не может стать причиной заражения окружающих.
Проникновение возбудителя эризипелоида в кожу становиться возможным при нарушении ее целостности через:
- царапины;
- расчесы при укусах насекомых;
- экскориации кожи при зудящих дерматозах (экзема, герпетиформный дерматит Дюринга, аллергический дерматит, почесуха, розовый лишай Жибера и др.);
- опрелости и потертости при травматическом дерматите.
Наиболее часто заражение происходит через травмированную кожу кистей, где и развивается воспалительный процесс, который может захватывать межфаланговые суставы. Распространение эризипелоида по кровеносным и лимфатическим сосудам с развитием генерализованной формы заболевания наблюдается довольно редко.
Симптомы эризипелоида
Инкубационный период эризипелоида длится в среднем 1-3 дня, но может занимать до недели. Клинические проявления заболевания чаще всего начинают появляться на коже пальца или тыльной стороны кисти. В зависимости от их характера дерматология выделяет четыре основные формы эризипелоида: кожную, кожно-суставную, ангинозную и генерализованную.
Кожная форма
Является самой часто встречающейся. Протекает на фоне слабо выраженных признаков интоксикации: субфебрилитет, легкое недомогание, озноб и пр. У некоторых пациентов с эризипелоидом повышение температуры тела не наблюдается. Типично начало заболевания с ощущения жжения и зуда в месте внедрения возбудителя. Через короткий промежуток времени в этом месте отмечается покраснение (эритема) и отечность кожи. Краснота постепенно приобретает багровый оттенок и распространяется по периферии, больше в проксимальном направлении. Процесс может сопровождаться регионарным лимфангитом и лимфаденитом.
Для эризипелоида типично начало разрешения эритемы с ее центра, который становится вначале синюшного цвета, а затем бледнеет до голубоватого оттенка почти неизмененной кожи. При этом по периферии пораженного участка некоторое время еще сохраняется краснота и отечность, что придает ему своеобразный вид блюдца. В течение нескольких дней краснота краев бледнеет и сглаживается, их отечность спадает. Эритема проходит, оставляя после себя временное легкое шелушение. Весь процесс при кожной форме эризипелоида занимает обычно не более 10 дней.
Кожно-суставная форма
протекает с воспалительным поражением межфаланговых суставов. На фоне эритемы наблюдается болезненность и припухлость суставов на пальцах, движения в них ограниченны. Как правило, заболевание длится около 14 дней. В некоторых случаях эта форма эризипелоида может принять хроническое течение с развитием артрита межфалангового сустава.
Ангинозная форма
Развивается в отдельных случаях, при употреблении зараженных возбудителем продуктов. Характеризуется сочетанием кожных проявлений с клиническими симптомами ангины.
Генерализованная форма
Отмечается крайне редко. Кожные проявления в виде эритематозных пятен появляются диффузно по всему телу и могут локализоваться на любом участке кожи. Они сопровождаются выраженным общим интоксикационным синдромом, увеличением печени и селезенки. Возможны артриты и поражения внутренних органов с развитием пневмонии, эндокардита, менингита, пиелонефрита. Тяжелым осложнением этой формы эризипелоида является сепсис.
Диагностика
Учитывая кожные проявления, пациенты с эризипилоидом обращаются, как правило, на прием к дерматологу. В ходе опроса врач выясняет связь заболевания с разделыванием мяса или рыбы. Дерматологический осмотр позволяет выявить типичные проявления эризипелоида и наличие микротравмы в месте появления эритемы. Диагноз подтверждается выделением возбудителя из образца ткани, взятого путем биопсии кожи эритематозного участка. У пациентов с генерализованной формой эризипелоида выделение возбудителя производят путем бакпосева крови.
В случае развития вторичных инфекционных очагов эризипелоида во внутренних органах может потребоваться консультация пульмонолога, нефролога, кардиолога, невролога, проведение рентгенографии легких, УЗИ почек, кардиологических исследований (ЭКГ и Эхо-ЭГ) и нейродиагностики (люмбальной пункции и МРТ головного мозга). Эризипелоид дифференцируют от:
Лечение эризипелоида
Этиотропная терапия эризипелоида проводится в течение 7-10 дней и осуществляется с учетом чувствительности возбудителя. Возможно применение антибиотиков пенициллинового, цефалоспоринового, тетрациклинового рядов. По показаниям антибиотикотерапия дополняется дезинтоксикационными мероприятиями, приемом противовоспалительных или антигистаминных препаратов, симптоматическим лечением поражений внутренних органов. Из физиотерапевтических методов при эризипелоиде эффективны электротерапия (УВЧ, электрофорез), светотерапия (УФО), лечение магнитными полями (магнитотерапия, магнитолазеротерапия).
Эризипелоид кисти - диагностика, лечение
Эризипелоид напоминает обычную рожу. Оно встречается почти исключительно на кисти. Название заболевания связано с именем Розенбаха, впервые описавшего его. Это заболевание принадлежит к первым заболеваниям, происхождение которых было доказано бактериологическими методами. Рожа свиней особенно часто (88%) встречается у мясников, но нередко и у рыбаков, у продавцов рыбы и раков, у поваров и у домашних хозяек.
40% опрошенных ветеринаров переболели рожей, некоторые даже неоднократно. Тяжелые случаи рожи наблюдались в тех странах, где большинство населения занимается рыболовством и обработкой рыбы (Fischhandler-Krankheit).
Из участка воспаления можно высеять Bacillus erysipelotrix phusiopathie — грамположительную палочку, идентичную Bacillus murisepticus. Эта резистентная палочка живет на испорченном мясе. Человек заражается путем контакта с больным животным или с зараженным мясом. Инфекцию могут переносить и мухи. Лятентный период заболевания 1 — 5 дней.
В процессе распространения воспаления могут наступать затишья, вследствие чего дистальные изменения бледнеют или же по краям инфильтрации кожи возникают небольшие пузырьки. Изменение сопровождается лимфангоитом и лимфаденитом. Характерно одновременное наличие суставных болей.
В нелеченных случаях процесс заканчивается в течение 3—4 недель, но могут возникать рецидивы. Как исключение, заболевание может привести к хроническому артриту.
По нашему личному опыту, решающим моментом в лечении является иммобилизация конечности. Введение пенициллина как местно, так и парентерально, считается полезным, но продолжительность лечения при этом укорачивается очень незначительно. Раньше применялась реконвалесцентная сыворотка как внутримышечно, так и в виде обкалывания измененной кожи.

Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Рожа — инфекционно-аллергическое заболевание кожи и подкожной клетчатки, поражающее поверхностную лимфатическую систему кожи, вызываемое -гемолитическим стрептококком группы A.
Факторы риска • Любой воспалительный процесс кожи • Наличие рубцов на коже (операции, травмы) • Лимфостаз • Трофические язвы голени • Иммунодефицитные состояния, истощение • Предрасположенность к заболеванию • Сенсибилизация кожи к Аг стрептококка.
Патогенез. В результате воздействия стрептококков и их токсинов развивается серозное или серозно-геморрагическое воспаление в коже, осложняющееся при тяжёлом течении гнойной инфильтрацией соединительной ткани и некрозом. Развиваются лимфангоит, артериит, флебит. Воздействие стрептококков на организм в целом проявляется интоксикацией, токсическим поражением внутренних органов, формированием вторичных гнойных осложнений.
Патоморфология • Отёк • Вазодилатация, расширение лимфатических сосудов • Инфильтрация нейтрофилами, лимфоцитами и другими воспалительными клетками • Набухание эндотелия • Обнаружение грамположительных кокков • Десквамация эпидермиса • При прогрессировании процесса, образуются пузыри, наполненные экссудатом • В тяжёлых случаях — некрозы кожи.
Клиническая картина • Инкубационный период варьирует от нескольких часов до 5 сут • Заболевание начинается остро с ознобом, общей слабостью, головной болью, повышением температуры тела до 39–40 °С, рвотой, суставными болями. В первые сутки появляются отёк, гиперемия и болезненность поражённого участка, резко ограниченного фестончатой каймой от здоровой кожи. Позднее присоединяются регионарные лимфадениты и лимфангоиты • Лёгкая форма характеризуется кратковременной (до 3 сут) относительно невысокой (до 39 °С) лихорадкой, умеренной интоксикацией, эритематозным поражением кожи одной анатомической области • При среднетяжёлой роже лихорадка длится до 4–5 сут, поражения кожи носят эритематозно-буллёзный или эритематозно-геморрагический характер • Тяжёлые поражения отличаются выраженной интоксикацией с психическими расстройствами, эритематозно-буллёзными буллёзно-геморрагическим поражением обширных участков кожи с частыми гнойно-септическими осложнениями (абсцессы, гангрена, сепсис, инфекционно-токсический шок). Рецидивы могут возникать через несколько суток или даже лет после первичного эпизода, довольно часто рецидивы рожи возникают регулярно. Хронически рецидивирующими считают поражения, возникающие в течение 2 лет после первичного заболевания той же локализации (чаще на нижних конечностях) • Кожные проявления начинаются с зуда и чувства напряжённости кожи, затем через несколько часов появляется небольшой очаг эритемы, довольно быстро увеличивающийся в размерах • При эритематозной форме эритема возвышается над интактной кожей, имеет равномерную яркую окраску, чёткие границы и тенденцию к периферическому распространению. Края эритемы неправильной формы, она чётко отграничена от здоровой кожи • При эритематозно-буллёзной форме рожи на месте эритемы отслаивается эпидермис (обычно на 1–3 сут с момента заболевания) и образуются пузыри различных размеров, заполненные серозным содержимым. После вскрытия пузырей формируются геморрагические корочки, замещающиеся здоровой кожей. В других случаях на месте пузырей могут образовываться эрозии с переходом в трофические язвы • Эритематозно-геморрагическая форма рожи протекает аналогично эритематозной, при этом на фоне эритемы появляются кровоизлияния в поражённые участки кожи • Буллёзно-геморрагическая форма отличается от эритематозно-буллёзной тем, что пузыри заполнены не серозным, а геморрагическим экссудатом. В периферической крови в острый период заболевания выявляется нейтрофильный лейкоцитоз с палочкоядерным сдвигом, СОЭ увеличена.
Лабораторные исследования • Лейкоцитоз (обычно >15109/л) со сдвигом лейкоцитарной формулы влево, увеличение СОЭ • Стрептококки высевают только на ранних стадиях • Антистрептолизин О, антистрептогиалуронидаза, антистрептокиназа • Положительный посев гемокультур.
Дифференциальная диагностика • Эризипелоид (менее выраженная интоксикация, имеется зуд) • Контактный дерматит (отсутствует повышение температуры тела) • Ангионевротический отёк (отсутствует повышение температуры тела) • Скарлатина (высыпания более распространённые, не сопровождаются отёком) • СКВ (локализация — лицо, менее выражен подъём температуры тела, наличие АНАТ) • Полихондрит хрящей ушной раковины • Дерматофития • Туберкулоидная лепра • Флегмона.
ЛЕЧЕНИЕ
Тактика ведения • Противомикробная терапия • Симптоматическое лечение болевого и лихорадочного синдромов • Дезинтоксикационная терапия.
Препараты выбора • Феноксиметилпенициллин по 250–500 мг каждые 6 ч (детям 25–50 мг/кг/сут в 4 приёма) не менее 10 дней. улучшение обычно наступает в первые 24–48 ч • При тяжёлом и осложнённом течении — препараты группы пенициллина парентерально по 1–2 млн ЕД каждые 4–6 ч • При хроническом рецидивирующем течении некоторые клиницисты рекомендуют во время ремиссии профилактическое применение антибиотиков в небольших дозах.
Альтернативные препараты • Эритромицин по 250 мг 4 р/сут (детям 30–40 мг/кг/сут в 4 приёма) • Цефалоспорины.
Местное лечение • Неосложнённая и эритематозная формы — влажно-высыхающие повязки с р-рами нитрофурала или этакридина • Буллёзная форма — после первичной обработки буллы прикладывают повязки с р-ром нитркфурала или этакридина. В последующем назначают повязки с эктерицидом, бальзамом Шостаковского • Флегмонозно-некротическую форму ведут как обычные флегмоны • Местное лечение чередуют с физиотерапевтическими процедурами (УФО, УВЧ).
Осложнения • Тромбозы подлежащих сосудов • Гангрена конечности • Сепсис • Скарлатина • Пневмония • Менингит.
Течение и прогноз • Полное выздоровление при адекватном лечении • Хроническая лимфедема (слоновость) или рубцы при хроническом рецидивирующем течении.
Возрастные особенности • Дети •• У детей первого года жизни этиологическим фактором могут быть стрептококки группы В, характерно вовлечение кожи передней брюшной стенки •• Для детей старшего возраста характерна локализация на лице, волосистой части головы, голенях • Пожилые •• Повышение температуры тела может быть не столь выраженным •• Высокая частота осложнений •• У ослабленных пациентов с заболеваниями сердца возможно развитие сердечной недостаточности.
Профилактика • Профилактические курсы антибиотиков при хроническом рецидивирующем течении • Пациенты с рожей на лице в остром периоде не должны бриться, т.к. хронические рецидивы чаще возникают у мужчин, брившихся в течение 5 дней после первых проявлений рожи • В хронических случаях — выявление возможных хронических источников стрептококковой инфекции (нёбные миндалины, пазухи носа, кариозные зубы).
Синоним. Огонь святого Антония
МКБ-10 • A46 Рожа
Примечание. У пациентов, получающих системно ГК, диагностика может быть затруднена вследствие стёртой клинической картины.
Код вставки на сайт
Рожа — инфекционно-аллергическое заболевание кожи и подкожной клетчатки, поражающее поверхностную лимфатическую систему кожи, вызываемое -гемолитическим стрептококком группы A.
Факторы риска • Любой воспалительный процесс кожи • Наличие рубцов на коже (операции, травмы) • Лимфостаз • Трофические язвы голени • Иммунодефицитные состояния, истощение • Предрасположенность к заболеванию • Сенсибилизация кожи к Аг стрептококка.
Патогенез. В результате воздействия стрептококков и их токсинов развивается серозное или серозно-геморрагическое воспаление в коже, осложняющееся при тяжёлом течении гнойной инфильтрацией соединительной ткани и некрозом. Развиваются лимфангоит, артериит, флебит. Воздействие стрептококков на организм в целом проявляется интоксикацией, токсическим поражением внутренних органов, формированием вторичных гнойных осложнений.
Патоморфология • Отёк • Вазодилатация, расширение лимфатических сосудов • Инфильтрация нейтрофилами, лимфоцитами и другими воспалительными клетками • Набухание эндотелия • Обнаружение грамположительных кокков • Десквамация эпидермиса • При прогрессировании процесса, образуются пузыри, наполненные экссудатом • В тяжёлых случаях — некрозы кожи.
Клиническая картина • Инкубационный период варьирует от нескольких часов до 5 сут • Заболевание начинается остро с ознобом, общей слабостью, головной болью, повышением температуры тела до 39–40 °С, рвотой, суставными болями. В первые сутки появляются отёк, гиперемия и болезненность поражённого участка, резко ограниченного фестончатой каймой от здоровой кожи. Позднее присоединяются регионарные лимфадениты и лимфангоиты • Лёгкая форма характеризуется кратковременной (до 3 сут) относительно невысокой (до 39 °С) лихорадкой, умеренной интоксикацией, эритематозным поражением кожи одной анатомической области • При среднетяжёлой роже лихорадка длится до 4–5 сут, поражения кожи носят эритематозно-буллёзный или эритематозно-геморрагический характер • Тяжёлые поражения отличаются выраженной интоксикацией с психическими расстройствами, эритематозно-буллёзными буллёзно-геморрагическим поражением обширных участков кожи с частыми гнойно-септическими осложнениями (абсцессы, гангрена, сепсис, инфекционно-токсический шок). Рецидивы могут возникать через несколько суток или даже лет после первичного эпизода, довольно часто рецидивы рожи возникают регулярно. Хронически рецидивирующими считают поражения, возникающие в течение 2 лет после первичного заболевания той же локализации (чаще на нижних конечностях) • Кожные проявления начинаются с зуда и чувства напряжённости кожи, затем через несколько часов появляется небольшой очаг эритемы, довольно быстро увеличивающийся в размерах • При эритематозной форме эритема возвышается над интактной кожей, имеет равномерную яркую окраску, чёткие границы и тенденцию к периферическому распространению. Края эритемы неправильной формы, она чётко отграничена от здоровой кожи • При эритематозно-буллёзной форме рожи на месте эритемы отслаивается эпидермис (обычно на 1–3 сут с момента заболевания) и образуются пузыри различных размеров, заполненные серозным содержимым. После вскрытия пузырей формируются геморрагические корочки, замещающиеся здоровой кожей. В других случаях на месте пузырей могут образовываться эрозии с переходом в трофические язвы • Эритематозно-геморрагическая форма рожи протекает аналогично эритематозной, при этом на фоне эритемы появляются кровоизлияния в поражённые участки кожи • Буллёзно-геморрагическая форма отличается от эритематозно-буллёзной тем, что пузыри заполнены не серозным, а геморрагическим экссудатом. В периферической крови в острый период заболевания выявляется нейтрофильный лейкоцитоз с палочкоядерным сдвигом, СОЭ увеличена.
Лабораторные исследования • Лейкоцитоз (обычно >15109/л) со сдвигом лейкоцитарной формулы влево, увеличение СОЭ • Стрептококки высевают только на ранних стадиях • Антистрептолизин О, антистрептогиалуронидаза, антистрептокиназа • Положительный посев гемокультур.
Дифференциальная диагностика • Эризипелоид (менее выраженная интоксикация, имеется зуд) • Контактный дерматит (отсутствует повышение температуры тела) • Ангионевротический отёк (отсутствует повышение температуры тела) • Скарлатина (высыпания более распространённые, не сопровождаются отёком) • СКВ (локализация — лицо, менее выражен подъём температуры тела, наличие АНАТ) • Полихондрит хрящей ушной раковины • Дерматофития • Туберкулоидная лепра • Флегмона.
ЛЕЧЕНИЕ
Тактика ведения • Противомикробная терапия • Симптоматическое лечение болевого и лихорадочного синдромов • Дезинтоксикационная терапия.
Препараты выбора • Феноксиметилпенициллин по 250–500 мг каждые 6 ч (детям 25–50 мг/кг/сут в 4 приёма) не менее 10 дней. улучшение обычно наступает в первые 24–48 ч • При тяжёлом и осложнённом течении — препараты группы пенициллина парентерально по 1–2 млн ЕД каждые 4–6 ч • При хроническом рецидивирующем течении некоторые клиницисты рекомендуют во время ремиссии профилактическое применение антибиотиков в небольших дозах.
Альтернативные препараты • Эритромицин по 250 мг 4 р/сут (детям 30–40 мг/кг/сут в 4 приёма) • Цефалоспорины.
Местное лечение • Неосложнённая и эритематозная формы — влажно-высыхающие повязки с р-рами нитрофурала или этакридина • Буллёзная форма — после первичной обработки буллы прикладывают повязки с р-ром нитркфурала или этакридина. В последующем назначают повязки с эктерицидом, бальзамом Шостаковского • Флегмонозно-некротическую форму ведут как обычные флегмоны • Местное лечение чередуют с физиотерапевтическими процедурами (УФО, УВЧ).
Осложнения • Тромбозы подлежащих сосудов • Гангрена конечности • Сепсис • Скарлатина • Пневмония • Менингит.
Течение и прогноз • Полное выздоровление при адекватном лечении • Хроническая лимфедема (слоновость) или рубцы при хроническом рецидивирующем течении.
Возрастные особенности • Дети •• У детей первого года жизни этиологическим фактором могут быть стрептококки группы В, характерно вовлечение кожи передней брюшной стенки •• Для детей старшего возраста характерна локализация на лице, волосистой части головы, голенях • Пожилые •• Повышение температуры тела может быть не столь выраженным •• Высокая частота осложнений •• У ослабленных пациентов с заболеваниями сердца возможно развитие сердечной недостаточности.
Профилактика • Профилактические курсы антибиотиков при хроническом рецидивирующем течении • Пациенты с рожей на лице в остром периоде не должны бриться, т.к. хронические рецидивы чаще возникают у мужчин, брившихся в течение 5 дней после первых проявлений рожи • В хронических случаях — выявление возможных хронических источников стрептококковой инфекции (нёбные миндалины, пазухи носа, кариозные зубы).
Синоним. Огонь святого Антония
МКБ-10 • A46 Рожа
Примечание. У пациентов, получающих системно ГК, диагностика может быть затруднена вследствие стёртой клинической картины.
Читайте также:

