Чего не хватает когда появляются фурункулы
Обновлено: 24.04.2024
Фурункулы – это болезненные, воспаленные, заполненные гноем полости в коже. Размер фурункула может быть от горошинки до грецкого ореха. Хотя фурункулы могут возникать на любом участке тела, чаще всего они возникают в тех областях, где есть волосяной покров и где происходит трение, например: шея, подмышки, пах, лицо, грудь, ягодицы и т.д.
Карбункулы – это особенно крупные фурункулы или несколько рядом расположенных фурункулов, которые обычно более глубокие и болезненные. При подозрении на карбункул обязательно проконсультируйтесь с врачом, т.к. воспаление может проникнуть в кровоток, и тогда вам могут понадобиться антибиотики.
Причины возникновения фурункула
Фурункулы возникают, когда бактерии проникают в волосяной фолликул. Кожная ткань вздувается и появляется красная, наполненная гноем, болезненная припухлость. Пока фурункул не вскроется и не опорожнится (содержащийся в нем гной не выйдет), фурункул будет болеть, и к нему будет неприятно прикасаться.
Cимптомы
Если у фурункула не формируется головка или не наблюдается улучшения в течение трех дней, или если фурункул очень болезненный, с большим количеством гноя, если возникающая боль мешает движению, или если фурункул возник в области лица, позвоночника или в ректальной зоне, если при этом повышается температура или видны красные полоски, расходящиеся от фурункула (лимфангит), а также при частом появлении (фурункулез) даже небольших фурункулов следует обязательно обратиться к врачу
Осложнения
- распространение фурункулов на другие части тела;
- септицемия (заражение крови).
Что можете сделать Вы
Мойте руки с антибактериальным мылом, прежде чем прикасаться к фурункулу и после контакта с фурункулом (неважно, с ранкой или гнойной головкой).
Мягко нанести на пораженную область антибактериальное средство 3-4 раза в день. Наложите теплый компресс на 15 минут 3-4 раза в день для облегчения боли и ускорения созревания гнойной головки. Затем следует закрыть фурункул толстым слоем марли и держать повязку сухой. Ни в коем случае не царапайте и не ковыряйте фурункул, не выдавливайте и не вскрывайте фурункул самостоятельно, т.к. это может разнести инфекцию. Если фурункул открылся сам, осторожно удалите гной, затем тщательно обработайте это место перекисью водорода. Потом наложите сухую повязку. Повторяйте процедуры каждый день до полного заживления. Примите обезболивающее, чтобы облегчить боль и уменьшить воспаление. Не используйте безрецептурные препараты (кремы, мази), содержащие антибиотики без консультации врача. Никогда не пытайтесь сами вскрыть фурункул без разрешения врача.
Тщательно мойте руки перед приготовлением пищи, т.к. бактерии из фурункула могут вызвать заражение пищи. Диабетикам при возникновении фурункула следует немедленно обратиться к врачу.
Что может сделать врач для лечения фурункула
Ваш врач может вскрыть фурункул, сделав небольшой надрез хирургическим лезвием, так, чтобы гной мог выйти, удалить гной и наложить сухую повязку. При необходимости выписать подходящие антибиотики (в т.ч. и мази). При частых фурункулах (фурункулез) назначить анализы (в т.ч. чтобы убедиться, что у вас нет сахарного диабета).
Профилактические меры
Принимайте ванну или душ хотя бы раз в день. Не царапайте зудящее место на коже, т.к. это может спровоцировать попадание инфекции в поврежденное место.
Наносите антисептический лосьон, чтобы не допустить попадания инфекции.
Р-р д/местн. и наружн. прим. масляный 20%: 5 мл, 10 мл, 15 мл, 20 мл, 30 мл или 50 мл фл., 15 мл, 20 мл или 25 мл фл.-капельн.
Карбункул (carbunculus) в медицине – это острое обширное гнойно-некротическое воспаление нескольких сопредельных волосяных мешочков или сальных желез с образованием общего инфильтрата и развитием некроза кожи и подкожной жировой клетчатки в результате тромбоза сосудов.
Карбункул, в отличие от фурункула, обычно сопровождается тяжелыми общими проявлениями инфекции и интоксикации организма.
Оставьте телефон –
и мы Вам перезвоним
Причины карбункула
Возникновению карбункула предшествует воспалительный процесс в мягких тканях, который обычно начинается с воспалительного заболевания волосяного фолликула – стафилококкового фолликулита, реже – со стрептококкового фолликулита.
Развития воспаления может привести к образованию фурункула, который представляет собой острое гнойно-некротическое воспаление волосяного фолликула. Когда формируется несколько таких фурункулов на одном участке тела, они могут сливаться между собой.
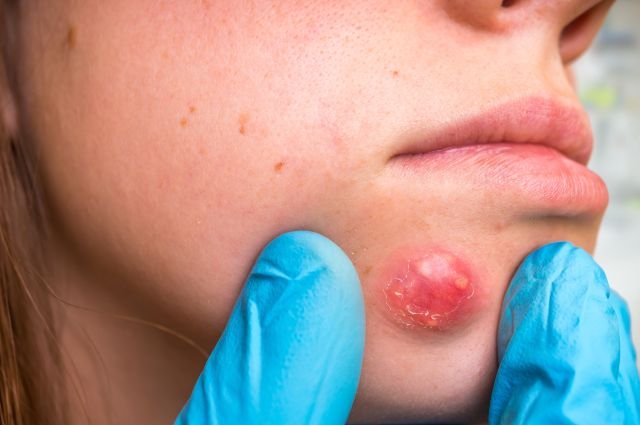
Продукт слияния нескольких фурункулов – это и есть карбункул. В области инфильтрата возникает резкая распирающая боль. Кожа над инфильтратом становится багровой, напряженной, отекшей. Из пустул выделяется большое количество серо-зеленого гноя.
Ткани некротизируются. Возникают четкие признаки общей интоксикации: тахикардия, тошнота, рвота, сильная головная боль, гипертермия до 39-40 °С, лейкоцитоз, сдвиг формулы крови влево, отсутствие аппетита, бессонница. Если карбункул локализуется на лице, явления интоксикации выражены намного сильнее, вплоть до обморока.
После отслоения некротизированных тканей и удаления гноя выраженность признаков интоксикации значительно слабеет.
Факторы риска формирования карбункула:
наличие в организме хронического очага инфекции;
сахарный диабет и другие нарушения метаболических процессов;
недавно перенесенные операции или тяжелые заболевания;
загрязнение кожи, низкая санитарная культура;
длительное трение кожи одеждой;
В основном карбункул поражает подростков и молодых людей. Мужчины болеют чаще, чем женщины.
Симптомы карбункула
Клиническими признаками карбункула являются:
нагноение и образование раны;
гиперемированность кожи вокруг очага;
резкая болезненность всей зоны поражения.
Возникновение и развитие карбункула обычно сопровождается такими симптомами:
повышенной температурой, которая нередко достигает 40 градусов;
Особенно сильно данные признаки проявляются, когда карбункул возникает на лице или шее.
Выделяют 3 стадии карбункула:
В этот период под кожей образуются узлы, которые будут представлены воспаленными волосяными луковицами. Инфильтрат содержит жировую ткань, гной, лимфу и лимфоциты. Узелки возвышаются над поверхностью кожи.
Так как питание дермы нарушается, она приобретает синюшный окрас. Через несколько дней (от 9 до 12) инфильтрат достигает внушительных размеров. В диаметре он может составлять около 10 см. Кожа отечная, натянутая, горячая на ощупь. Боль будет тем интенсивнее, чем больше отек.
На стадии нагноения карбункул достигает зрелости. На нем формируются пузырьки, которые наполнены гноем. Они вскрываются, поэтому поверхность карбункула напоминает сито. Через эти небольшие отверстия просачивается гной, смешанный с кровью и отмершим эпителием.
Стадия нагноения длится около 14-21 дня. В этот период общее самочувствие больного ухудшается
В этот период гной из карбункула сочиться перестает. На участке воспаления формируются язвы, которые будут иметь стержни. Они сливаются друг с другом, образуя один крупный дефект. Поражение тканей – весьма интенсивное и часто захватывает мышцы. Пораженный участок имеет черный цвет.
Затягивается рана медленно, постепенно заполняясь грануляциями. На ее месте остается рубец. Стадия некроза продолжается около 21 дня.
Методы диагностики карбункула
Карбункул диагностируется на основе клинических симптомов.
Проводится дифференциальная диагностика с такими патологиями:
разрыв эпидермальной кисты;
гидраденит (если карбункул локализован в промежности или подмышечной впадине);
хронический язвенный герпес.
При микроскопии мазка обнаруживаются стафилококки. Идентифицировать возбудителя и оценить чувствительность к антибиотикам позволяет бактериальный посев.
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Методы лечения карбункула
Карбункулы небольших размеров, которые протекают без заметной интоксикации и ухудшения общего состояния пациента, лечатся амбулаторно.
В тех случаях, когда
у пациента наблюдается сильная интоксикация,
карбункул имеет большие размеры и локализуется на лице,
больной страдает некомпенсированным сахарным диабетом или другими тяжелыми заболеваниями,
лечение проводится в стационаре.
Если лечение карбункула было начато еще на стадии его созревания, то применяются консервативные методы, что в большинстве случаев приводит к регрессу заболевания, то есть рассасыванию инфильтрата.
Больному показаны для приема внутрь антибактериальные препараты с широким спектром действия.
Одновременно антибиотиками обкалывают сам карбункул. Чтобы уменьшить болезненные ощущения применяют анальгетические средства (Новокаин, Лидокаин).
Поверхность карбункула обрабатывается этиловым спиртом или другими спиртосодержащими антисептиками. Накладывается асептическая повязка. Также применяют синтомициновую или стрептомициновую эмульсии.
Если карбункул переходит в некротическую стадию, то это является показанием для хирургического вмешательства, которое выполняется на фоне применения антибиотикотерапии.
Операция заключается в рассечении карбункула и удалении из него некротизированных тканей.
Затем в рану вводится тампон с гипертоническим раствором хлорида натрия и протеолитическими ферментами.
Для очищения послеоперационной раны и окончательного отторжения некротизированных тканей повязку ежедневно меняют.
На этапе созревания, а также в послеоперационном периоде назначают УВЧ-терапию и локальное УФО.
Для стимуляции защитных сил организма также может проводиться внутривенное лазерное и ультрафиолетовое облучение крови.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Фурункулёз: причины появления, симптомы, диагностика и способы лечения.
Определение
Фурункулез (фурункул) – острое гнойно-некротическое воспаление волосяного фолликула, сальной железы и окружающей ткани. Заболевание проявляется воспалительными элементами, которые со временем вскрываются, из них выделяется гной.
Причины появления фурункулов
Фурункулез характеризуется формированием множественных фурункулов на ограниченных участках кожи, хотя заболевание может иметь и распространенный характер. Рецидивы отмечаются на протяжении нескольких недель и даже лет.
Как правило, фурункулез возникает у людей с ослабленным иммунитетом, при гипо- и авитаминозе, несоблюдении гигиены кожи. Возбудителями фурункулов, как правило, являются стафилококки и стрептококки (S. aureus, S. haemolyticus, S. еpidermidis, β-гемолитический стрептококк). Заболевание могут вызывать и другие микроорганизмы (вульгарный протей, пневмококки, синегнойная палочка), которые в большинстве случаев выявляются в ассоциации со стафилококками и стрептококками.
Фурункулез нередко встречается у подростков и молодых людей с выраженной сенсибилизацией (повышенной чувствительностью) к возбудителям заболевания.
Описан ряд факторов, способствующих манифестации фурункулов: нарушение целостности эпидермиса (микротравмы, мацерация кожи), гипергидроз (повышенное потоотделение), смещение рН кожи в щелочную сторону, действие высоких и низких температур, ожоги, язвы. К эндогенным факторам риска развития фурункулеза относят нарушение углеводного обмена (сахарный диабет), недостаточное поступление в организм белков, хронические интоксикации, наличие очагов стафилококковой инфекции в различных органах и тканях, туберкулез, анемия, ангина, грипп, желудочно-кишечные расстройства.
Фурункул может локализоваться на любом участке кожи, за исключением ладоней и подошв, где отсутствуют волосяные фолликулы.
Наиболее опасной считается локализация фурункула на лице – в области носа и верхней губы. Здесь воспалительный процесс имеет тенденцию быстро переходить на клетчатку, где расположено разветвление передней лицевой вены. Распространение инфекции может привести к тромбозу синусов твердой мозговой оболочки головного мозга и гнойному менингиту. Летальность при этом осложнении достигает 80-100%.
Классификация фурункулеза
Острый фурункулез характеризуется формированием сразу нескольких фурункулов.
Хронический фурункулез – более длительный процесс (от нескольких недель до нескольких месяцев), когда после исчезновения одного фурункула появляются новые воспалительные элементы.
Симптомы фурункулеза
Фурункул проходит три стадии развития.
Первая стадия инфильтрации характеризуется образованием болезненного воспалительного узла диаметром 1-4 см. Кожа над фурункулом приобретает багрово-красный цвет. В местах с хорошо развитой подкожной жировой клетчаткой (ягодицы, бедра, лицо) фурункулы могут достигать еще больших размеров.
Во время второй, гнойно-некротической стадии происходит нагноение и формирование некротического стержня. Над поверхностью кожи выступает конусообразный узел, который размягчается в центре с образованием гнойника. Больных беспокоит жжение и пульсирующая боль. Значительную болезненность пациенты отмечают при локализации фурункулов на волосистой части головы, тыльной поверхности пальцев, передней поверхности голени, в наружном слуховом проходе. После вскрытия гнойника и отделения гноя с примесью крови постепенно отторгается и гнойно-некротический стержень.
Во время третьей стадии на месте фурункула образуется рубец. В зависимости от глубины воспалительного процесса рубцы могут быть или едва заметными, или выраженными.

Эволюция одного фурункула происходит в течение 7-10 дней, но когда одни фурункулы развиваются вслед за другими, болезнь затягивается на долгое время.
При фурункулезе возможно повышение температуры тела до 37,2-39°С, слабость, потеря аппетита.
Диагностика фурункулеза
Диагноз устанавливается на основании жалоб и осмотра пациента. У всех больных фурункулезом уточняются следующие вопросы:
- наличие сопутствующих заболеваний;
- принимаемые в настоящее время лекарственные препараты;
- находится ли пациент на диете.
-
клинический анализ крови: общий анализ, лейкоформула, СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Фурункул – это гнойное воспаление волосяного мешочка (фолликула) с вовлечением в воспалительный процесс сальной железы и окружающих их тканей. Если воспаление охватывает сразу несколько фолликулов, развивается карбункул – обширное и быстро развивающееся воспаление, заболевание более опасное, чем фурункул. Если одновременно возникает несколько фурункулов (на разных участках тела), говорят о фурункулёзе. Широко известно и народное название фурункула – чирей.
Оставьте телефон –
и мы Вам перезвоним
Причины фурункула
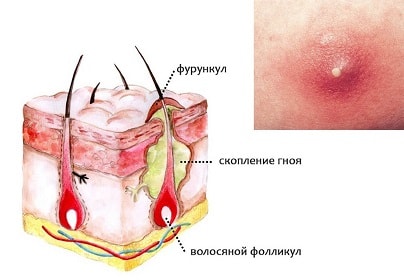
Причиной фурункула выступает бактериальная инфекция. Чаще всего – золотой стафилококк. Бактерии попадают в волосяной фолликул, вызывая воспаление. Проникновение инфекции облегчается при наличии повреждений кожи, в том числе:
- потертости, царапины, ссадины. У мужчин образованию фурункулов на лице могут предшествовать порезы при бритье;
- расчесы при дерматологических заболеваниях;
- нарушения защитных свойств кожи при длительном контакте с жидкостью. Поэтому повышенная потливость является фактором, повышающим риск возникновения фурункула. Также фурункулы могут возникать внутри слухового прохода или в носу, при этом провоцирующим фактором является длительное воздействие на кожу слизистых или гнойных выделений при заболеваниях, – соответственно, отите (воспалении уха) или рините (воспаления слизистой носа);
- постоянное загрязнение кожи, в том числе связанное с профессиональной деятельностью (при контакте кожи со смазочными маслами, цементной, угольной или известковой пылью и т.п.).
В обычных условиях защитная система организма препятствует развитию воспаления. Однако если иммунитет ослаблен, риск образования фурункулов возрастает. В случае множественных фурункулов (фурункулёза) фактор снижения иммунитета присутствует практически всегда. Образованию фурункулов способствуют:
- хронические инфекционные заболевания (туберкулёз, гепатит, синусит, тонзиллит, бронхит, пиелонефрит);
- ВИЧ;
- переохлаждение или, наоборот, перегревание. Переохлаждение часто становится фактором, провоцирующим образование фурункулов у подростков;
- неправильное питание (истощение организма, гиповитаминоз);
- заболевания, проявляющиеся в виде метаболических патологий (сахарный диабет, эндокринные нарушения);
- лечение препаратами, подавляющими иммунную систему (используются при лечении онкологических заболеваний и в некоторых других случаях);
- хроническое переутомление;
- стресс.
Симптомы фурункула
Фурункул может образоваться везде, где есть волосяные фолликулы (то есть практически везде, кроме ладоней и стоп). Чаще всего фурункул возникает там, где кожа больше всего потеет, трётся и загрязняется – на шее, предплечьях, в подмышечной или паховой области, на пояснице, бедрах и ягодицах. Нередко фурункулы возникают и на лице.
В своём развитии фурункул проходит несколько стадий:
На первой стадии вокруг устья волосяного фолликула возникает инфильтрат – отечный участок с выраженным покраснением и уплотнением кожи. Инфильтрат постепенно увеличивается и может достигать в диаметре от 1 до 3 см. Кожа вокруг инфильтрата натягивается и становится тоже болезненной, иногда ощущается покалывание. В народе в этом случае говорят «чирей назревает».
Следующая стадия называется гнойно-некротической. В среднем, через 3-4 дня после появления первых признаков образования фурункула, появляется характерный стержень, состоящий из гноя и отмерших тканей, конец которого приподнимается над поверхностью кожи в виде гнойничка-пустулы. Если фурункул расположен на лице, в ухе, на шее, в этот период возможны повышение температуры до 38 °C, общая слабость, ухудшение аппетита, головная боль.
В какой-то момент пустула прорывается, некротический стержень выходит. Неприятные симптомы исчезают, начинается заживление. В течение 3-4-х дней ранка на месте фурункула заживает. Образуется рубец, который со временем может стать практически незаметным.
Методы лечения фурункула
Ни в коем случае не следует пытаться выдавить фурункул самостоятельно, массировать его и давить на область вокруг фурункула. Инфекция может попасть в кровь и вызвать заражение крови (сепсис). Стоит помнить, что внутри гнойника находятся активные патогенные бактерии. Поэтому фурункул не надо трогать, а если всё же случилось потрогать, необходимо сразу же вымыть руки с мылом.
При одиночном фурункуле небольшого размера возможно лечение в домашних условиях. Обязательно надо обратиться к врачу, если:
- в течении 3-х дней у фурункула не возникает головка и болезненность только нарастает;
- фурункул слишком большой или болезненный;
- фурункул расположен на шее, в ухе, в носу, на лице, в области позвоночника или анального отверстия. Эти зоны наиболее опасны с точки зрения развития осложнений;
- повысилась температура;
- появились расходящиеся от фурункула красные полосы (это симптом воспаления лимфатических сосудов – лимфангита);
- при множественных фурункулах (фурункулёзе). В случае фурункулёза обязательно надо обратиться к врачу, даже при небольших фурункулах;
- фурункул возник на фоне сахарного диабета.
Лечением фурункулов занимается хирург. При возникновении крупных фурункулов проводится хирургическое вскрытие, санация и дренирование раны. Лечение фурункулёза, как правило, комплексное, включающее применение как местных средств, так и общей терапии, необходимой, прежде всего, для повышения иммунитета организма.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Прыщи на лице: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Сальные железы в коже человека располагаются у основания волосяного фолликула. Они продуцируют кожное сало, которое увлажняет кожу и защищает от негативного влияния окружающей среды, бактерий и грибов. Гиперсекреция сальных желез провоцирует формирование прыщей (акне, угрей). На лице они чаще всего локализуются в местах расположения крупных сальных желез (на лбу, висках, щеках, на носу и подбородке).
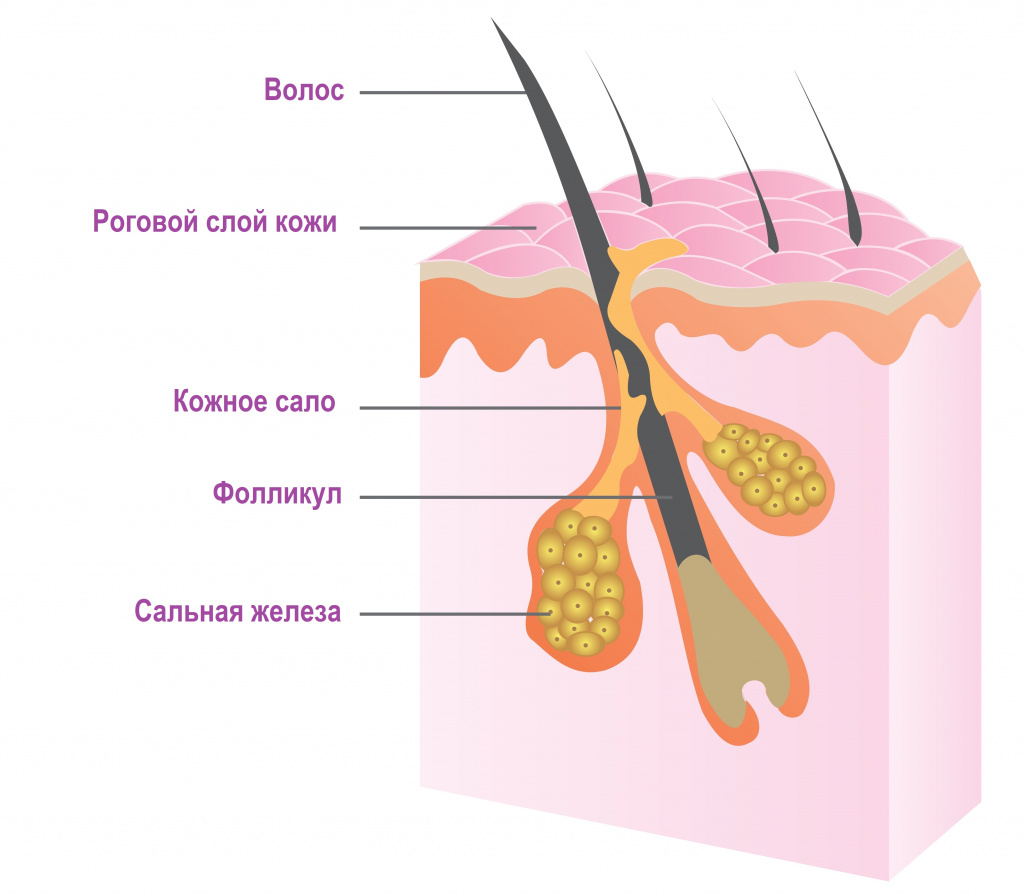
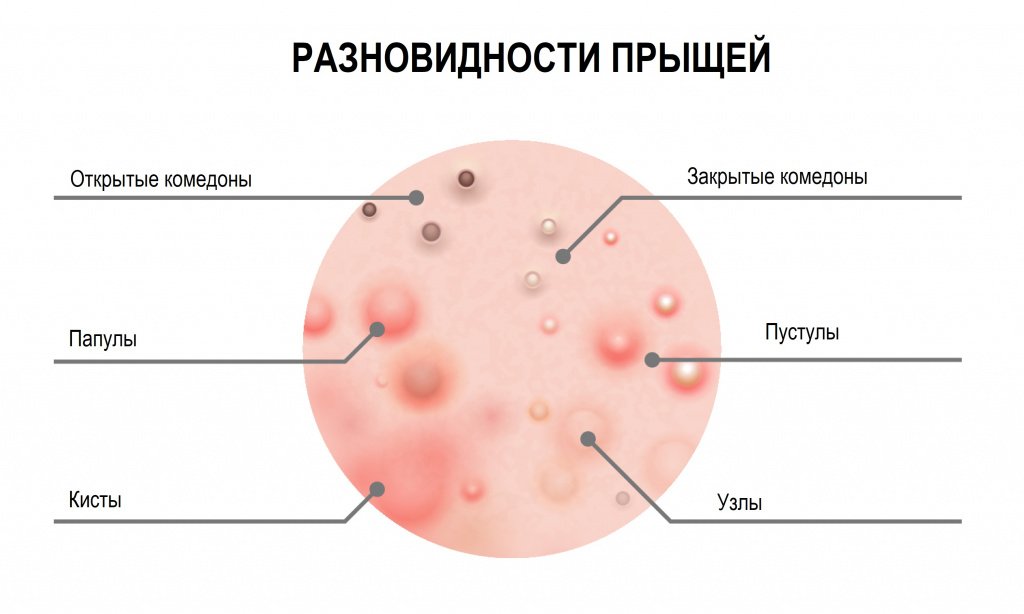
Разновидности прыщей на лице
В самом общем виде прыщи относятся к одному из двух типов:
Невоспалительные элементы (комедоны) – выглядят как небольшие бугорки или точки различного цвета. Комедоны могут быть открытыми или закрытыми.
- Открытые комедоны выглядят как плотные высыпания поверхностного типа, обычно серого или черного цвета, который придает им окислительная реакция их содержимого с кислородом.
- Закрытые комендоны, подкожные прыщи (милиумы) имеют вид белых бугорков или точек, похожих на маленькие крупинки проса. Скопившееся кожное сало не имеет выхода наружу, что приводит к болезненному воспалению. Закрытые комедоны чаще превращаются в классические красные прыщи.
- Папулы (красные прыщи) представляют собой воспалившиеся комедоны без явного гнойного содержания. Имеют вид мелких красных или розовых шариков, выступающих над поверхностью кожи, белой головки нет. Если папула сформировалась на месте открытого комедона, то сквозь кожу часто можно разглядеть темную пробку.
- Пустулы – это инфицированные папулы или, проще говоря, прыщи с гнойным содержимым и белой головкой, окруженные воспаленной кожей. Они появляются, когда помимо кожного сала и бактерий в поры попадают омертвевшие клетки кожи. По форме пустулы бывают конусообразными, плоскими или сферическими. Их цвет может варьировать от белого до желтого или зеленого.
Зеленый цвет означает присоединение вторичной инфекции, и при самостоятельном выдавливании велика вероятность ее проникновения в кровь.
Кистозные прыщи тяжело поддаются лечению и всегда оставляют на коже заметные следы.
Возможные причины появления прыщей на лице
Итак, прыщи появляются как результат избыточной продукции кожного сала, которое закупоривает кожные поры. Если пора закрыта частично и в нее есть доступ воздуха, начинается образование прыщей. Сначала они выглядят как черные точки, окруженные воспаленной кожей, – так называемые угри. В полностью закупоренной поре, как в контейнере, быстро размножаются анаэробные бактерии (Propionibacterium acnes или Malassezia), провоцирующие воспалительный процесс и нагноение.
Но что заставляет сальные железы работать столь активно? Считается, что одна из причин кроется в высоком уровне андрогенов (мужских половых гормонов), которые стимулируют выработку кожного сала. Развитию гиперандрогении могут способствовать проблемы пищеварения, стрессы, болезни почек и надпочечников, эндокринной и половой системы.
Важно упомянуть, что высыпания на лице, внешне похожие на прыщи, могут быть симптомом и проявлением других, порой очень серьезных дерматологических заболеваний (акнеформных дерматозов), которые никак не связаны с работой сальных желез.
Прыщи на лице могут оказаться симптом целого ряда заболеваний (нарушения функции внутренних органов, гормональной дисфункции, недостатка витаминов, снижения иммунитета), а также плохой экологической обстановки, неправильного ухода за кожей. Перечислим основные заболевания, состояния и факторы, результатом воздействия которых становятся высыпания на коже.
- Физиологические изменения гормонального статуса: половое созревание, вторая фаза менструального цикла, беременность, лактация, менопауза.
- Заболевания эндокринной системы: синдром поликистозных яичников, гипотиреоз, опухоли эндокринных желез.
- Утолщение рогового слоя эпидермиса (гиперкератоз), когда мертвые клетки эпидермиса не отшелушиваются, а остаются на коже, закупоривая сальные железы.
- Заболевания печени и вызванная ими интоксикация.
- Неправильное питание и авитаминоз:
- Преобладание в рационе быстрых углеводов (фастфуда, хлебобулочных изделий, жареной, жирной пищи) провоцирует повышение уровня глюкозы в крови и резкий выброс инсулина, что, в свою очередь, влияет на повышение уровня тестостерона.
- Избыток омега-6 жирных кислот может усугубить воспалительные процессы в коже (такие явления могут наблюдаться при употреблении большого количества рыбы и птицы, выращенной на комбикормах).
- Злоупотребление молочными продуктами, подсолнечным, арахисовым, соевым маслами и маргарином нередко вызывает гиперфункцию сальных желез.
- Дефицит цинка, витаминов А и Е, Омега-3 жирных кислот.
Заболевания желудочно-кишечного тракта, нарушение моторики и перистальтики кишечника, частые запоры способствуют интоксикации и появлению прыщей.
При наличии высыпаний на коже следует обратиться к врачам-дерматологам и косметологам. Однако часто лечение требует комплексного подхода, подразумевающего терапию заболевания, симптомом которого стали прыщи. В таком случае необходимы консультации гинеколога , эндокринолога , гастроэнтеролога , аллерголога , психоневролога.
Диагностика и обследования при появлении прыщей
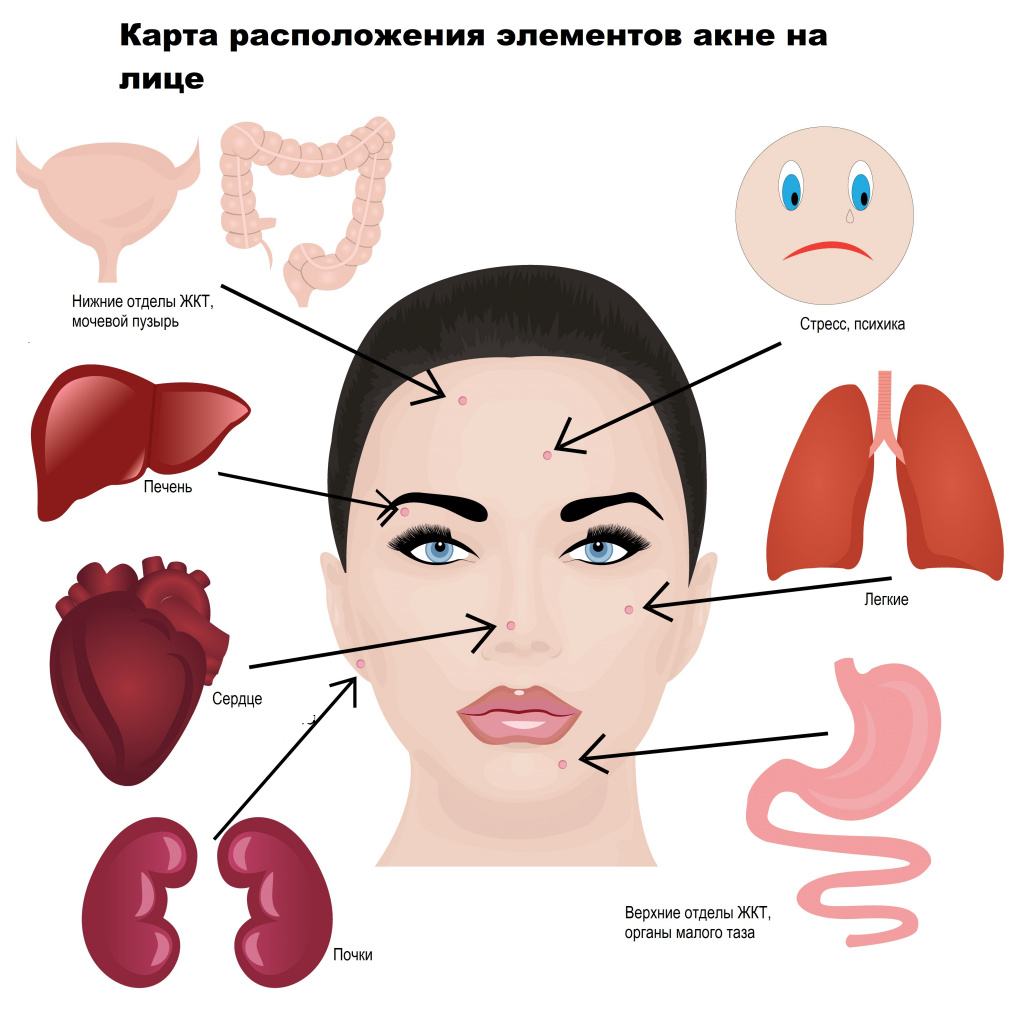
Прыщи и их локализация являются своеобразным мессенджером, передающим информацию о нарушениях работы органов или систем. Чаще всего прыщи возникают в так называемой Т-зоне (лоб, нос, подбородок) – здесь сальные железы наиболее активны, а поры – расширены. Но нередко прыщи встречаются и на щеках, скулах (U-зоне). Это обусловлено разными причинами и состоянием организма. Составлена специальная карта-путеводитель «Виды прыщей и что они означают». Так, средняя часть лба соответствует нижнему отделу пищеварительного тракта, тонкому кишечнику и мочевому пузырю, область возле ушных раковин – почкам, веки и область вокруг глаз – печени, височная область – желчному пузырю, средняя треть лица, скулы – легким, подбородок – желудку, органам малого таза, нос – поджелудочной железе и сердцу, а нижняя часть щек и нижняя челюсть – нижним отделам ЖКТ.
![Карта.jpg]()
Диагностика начинается с тщательного осмотра кожи, сбора анамнеза (сведений о перенесенных болезнях, операциях, хронических заболеваниях, наследственности) и установления связи между высыпаниями и образом жизни, питанием, привычками.Если природа заболевания неочевидна, назначаются лабораторные исследования.
-
Клинический анализ крови.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Читайте также: