Бородавки на заднем проходе при беременности
Обновлено: 27.04.2024
Остроконечные перианальные кондиломы – это вирусное заболевание, которое возникает при инфицировании пациента вирусом папилломы человека. На коже вокруг заднего прохода появляются экзофитные фиброэпителиальные разрастания. В МКБ 10 кондиломы перианальной области имеют код A63.0 Врачи Юсуповской больницы индивидуально подходят к лечению каждого пациента, который страдает перианальными кондиломами.
При небольших размерах образований проводят местную терапию противовирусными препаратами. Если у пациента нарушен иммунный статус, его консультирует иммунолог и назначает системные иммуномодуляторы. При наличии больших кондилом применяют различные методы их деструкции. Если имеются множественные кондиломы перианальной области, хирурги отделения проктологии удаляют их оперативным путём. После лечения пациенты находятся под наблюдением врачей Юсуповской больницы. Вопрос лечения пациентов с рецидивирующими перианальными кондиломами обсуждается на заседании Экспертного Совета с участием профессоров, докторов медицинских наук, врачей высшей категории.

Причины возникновения перианальных кондилом
Возбудитель перианальных кондилом – вирус папилломы человека. Источником заболевания является больной человек. Возбудитель инфекции может передаваться половым путём (у пациентов, которые практикуют анальный секс) и при непосредственном телесном контакте.
Барьерные методы контрацепции надёжно не защищают от проникновения вируса. Заболевают преимущественно лица со сниженным иммунитетом и пациенты, у которых много половых партнёров.
Симптомы перианальных кондилом
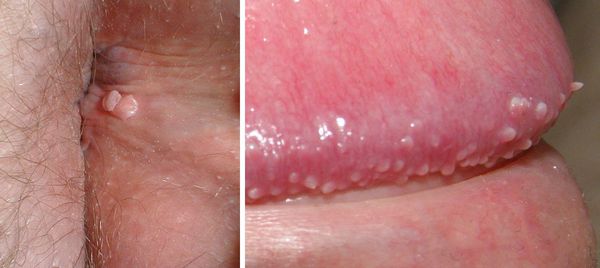
Перианальные аденомы представляют собой пальцеобразные выпячивания, расположенные на коже, окружающей задний проход. Они хорошо васкуляризованы, имеют петлеобразный или пёстрый рисунок. Иногда кондиломы напоминают бородавки – папулы без пальцеобразного выпячивания.
Первичный диагноз «остроконечные перианальные кондиломы» проктологи Юсуповской больницы устанавливают при наличии специфических жалоб пациента:
- Наличия бородавок на коже вокруг ануса;
- Боль, зуд;
- Кровотечение.
Во время сбора анамнеза проктолог определяет факторы риска образования перианальных кондилом (занятие анальным сексом, гомосексуализм), выясняет давность возникновения образований и наличие тенденции к прогрессированию. Если перианальные кондиломы (фото в интернете) выявлены впервые, врач выявляет источник заражения и время, которое прошло с момента предполагаемого инфицирования до появления первых признаков заболевания. Если у пациента рецидив заболевания, проктолог выясняет частоту рецидивов, время последнего возобновления высыпаний, какие методы деструкции перианальных кондилом применялись ранее. Во время обследования врач уточняет результаты обследования половых партнёров и наличие у пациента других инфекций, передающихся половым путём.
Во время осмотра анальной области врач визуализирует наличие специфических образований. Для того чтобы оценить площадь поражения, проктолог проводит аноскопию. Ректороманоскопия проводится с целью определения характера поражения прямой кишки. Проктологи назначают пациентам следующие лабораторные исследования:
- Комплекс серологических реакций на сифилис;
- Определения антител к гепатитам В, С, и ВИЧ;
- ПЦР (полимеразную цепную реакцию);
- Цитологическое исследование мазков-отпечатков или биопсийного материала.
В случае подозрения на злокачественное преобразование кондиломы пациентов консультирует онколог и радиолог. Мультидисциплинарный подход к лечению перианальных кондилом позволяет врачам Юсуповской больницы определить оптимальный вариант лечения каждого пациента.
Лечение перианальных кондилом
Целью лечения кондилом перианальной области является:
- Коррекция иммунного статуса пациента;
- Удаление перианальных кондилом;
- Улучшение качества жизни пациента;
- Предотвращение развития осложнений и злокачественной трансформации бородавок.
Поскольку практически у всех больных перианальными кондиломами определяется нарушение иммунного статуса, врачи обязательно проводят иммуномодулирующую терапию. Одновременно проводят химическую деструкцию бородавок препаратом солкодерм. Также на поверхность единичных перианальных кондилом наносят ферезол.
После нанесение на перианальные кондиломы препарата солкодерм его выдерживают до тех пор, пока образования не приобретут беловато-серое окрашивание. Затем они превращаются в аморфную массу и на 3-5 день бескровно отторгаются. Через 67-дней после отторжения кондилом перианальной области пациенты приходят на повторный осмотр проктолога. Тогда же проводится следующий этап лечения.
Врачи отделения проктологии Юсуповской больницы применяют физические методы лечения перианальных кондилом:
- Хирургическое иссечение (острым путём, электрокоагуляцию, радиоволновую терапию);
- Лазерную вапоризацию;
- Криодеструкцию.
Для выполнения операции по удалению перианальных кондилом анестезиологи проводят спинальную анестезию. Проктологи используют стандартный набор хирургического инструментария, электрокоагулятор или аппарат Сургитрон. После хирургического иссечения перианальных кондилом в 50% случаев наступает рецидив заболевания.
При применении углеродного лазера под воздействием высокой температуры быстро испаряется тканевая и внутриклеточная жидкость, а затем сгорает сухой остаток. Отрицательной стороной операции является отсутствие биологического материала для гистологического исследования.
В случае применения криодеструкции в клетках перианальной кондиломы образуются кристаллики льда, прекращается кровоток и происходит некроз ткани. Происходит клеточный и гуморальный ответ организма на воздействие холода. Метод применяют при наличии единичных перианальных аденом небольшого размера. Рецидив заболевания происходит в 40% случаев.
Для того чтобы обеспечить радикальность оперативного вмешательства, хирурги иссекают поражённые ткани вместе с собственной пластиной дермы. Дном раны является подкожная клетчатка. При наличии большой опухоли Бунке-Левенштейна вместе с кондиломой иссекают вовлечённые в патологический процесс ткани, отступая не менее одного сантиметра от её основания. После удаления новообразования проводят гистологическое исследование. Если в препарате выявляют атипичные клетки, пациента консультирует онколог и радиолог Юсуповской больницы. При установлении диагноза плоскоклеточного рака врачи отделения онкологии проводят лучевую терапию.
В течение одного года после удаления перианальных кондилом проктологи Юсуповской больницы проводят ежемесячный осмотр пациента. Если выявляют рецидив заболевания, то в случае его размера менее одного сантиметра проводят химическую деструкцию. При размерах кондиломы больше одного сантиметра проводят иссечение новообразования в пределах здоровых тканей.
Для того чтобы записаться на приём к проктологу Юсуповской больницы звоните по телефону в любой день недели независимо от времени суток. Специалисты контакт центра подберут удобное вам время консультации врача. Хирурги Юсуповской больницы проводят удаление анальных кондилом хирургическим методом, применяют современные методы деструкции образований. Иммунологи проводят комплексную терапию, направленную на восстановление иммунного равновесия в организме пациента.
Кондиломы в прямой кишке (фото в интернете) возникают при заражении пациента вирусом папилломы человека. Чаще заболевание развивается у лиц, которые практикуют анальный секс. Длительное время болезнь не проявляется клиническими симптомами. Проктологи Юсуповской больницы устанавливают диагноз на основании визуальных признаков (наличия наростов вокруг заднего прохода), результатов вирусологического, иммунологического и гистологического исследования.
Большая кондилома прямой кишки может вызывать боль и нарушение акта дефекации. Врачи отделения проктологии проводят комплексное лечение кондиломы в прямой кишке: иссечение нароста или деструкцию при воздействии различных видов энергии (электрической, лазерной, радиоволновой), воздействие на причину заболевания противовирусными и иммуномодулирующими фармакологическими препаратами. Невзирая на применение современных эффективнейших лекарственных средств, довольно часто кондиломы в прямой кишке появляются вновь по окончании курса терапии. По этой причине проктологи рекомендуют пациентам пройти вакцинацию против вируса папилломы человека до первого полового контакта.
Причины возникновения кондиломы прямой кишки
Вирус папилломы человека, вызывающий развитие кондиломы в прямой кишке, передаётся от человека к человеку половым путём или при непосредственном контакте кожных покровов и слизистых оболочек. При этом инфекция не имеет традиционных групп риска. Заболеть могут все люди, которые живут половой жизнью. Барьерные методы контрацепции не гарантируют защиты от вируса папилломы человека.
К существенным факторам риска развития кондиломы в прямой кишке относят:
- Раннее начало половой жизни;
- Большое число половых партнеров;
- Наличие других инфекций, которые передаются половым путём.
Учёным известно около 100 типов вируса папилломы человека. 90% кондилом прямой кишки вызывают вирусы шестого и одиннадцатого типов. Заболевание неуклонно прогрессирует, однако проктологи иногда наблюдают спонтанное обратное развитие болезни или длительную стабилизацию патологического процесса. Кондиломы прямой кишки редко обнаруживаются выше зубчатой линии.
Виды, симптомы кондилом прямой кишки
Кондиломы прямой кишки может быть остроконечной, папиллярной, папуловидной формы. Проктологи называют их остроконечными кондиломами. Однако форма образования не всегда соответствует названию, что в значительной степени затрудняет диагностику.
Чаще встречаются простые кондиломы. Изредка проктологи наблюдают образования гигантских размеров – более 18 см. Их врачи называют опухолями Бушке – Левенштейна. Иногда гигантские кондиломы врастают в прямокишечный канал. В этом случае гистологи выявляют в них атипичные клетки. К основным клиническим формам кондиломы прямой кишки относят фиброэпителиальные одиночные или множественные образования с широким основанием или тонкой ножкой в виде папиллом, папул, а также образования в виде пятен, «цветной капусты» или «петушиного гребня», которые локализуются в прямой кишке.
Для диагностики кондилом прямой кишки проктологи применяют аноскопию. При атипичных кондиломах, которые создают трудности диагностики, пигментированы или рецидивируют, берут биопсию и проводят гистологическое исследование биологического материала. Обязательно проводят исследование крови на сифилис и вирус иммунодефицита человека. Определение дезоксирибонуклеиновой кислоты вируса папилломы человека методом полимеразной цепной реакции (ПЦР) позволяет обнаружить не только сам вирус, но и его разновидности. При латентной форме инфекции этот метод малоинформативен.
Клинические проявления папилломавирусной инфекции сопровождаются изменениями локального и системного иммунитета, которые способствуют активизации вируса. Заболевание протекает длительно. Часто к нему присоединяется вторичная инфекция, которая усугубляет основные симптомы кондиломы прямой кишки: зуд, боль, кровотечения. У пациентов нарушается качество жизни, возникает выраженный физический и психологический дискомфорт, беспокойство по поводу развития рака. Следует отметить, что кондиломы редко трансформируются в раковую опухоль прямой кишки.

Лечение кондилом прямой кишки
При выявлении у пациента, страдающего кондиломой прямой кишки, нарушений иммунной системы, врачи Юсуповской больницы проводят иммуномодулирующую терапию. После проведения лечения выздоровление больных при75-80% пациентов с единичными кондиломами прямой кишки небольшого размера выздоравливают. При наличии у пациента иммунодефицитного состояния его консультирует врач-иммунолог. Он решает вопрос коррекции иммунных нарушений (лечения системными иммуномодуляторами).
Хирургическое лечение кондиломы в прямой кишке начинают при наличии подписанного согласия пациента на лечение, отсутствии хронических заболеваний в стадии декомпенсации, тяжелых нарушений функции органов. Пациенту предлагают выполнить оперативное вмешательство в случае при наличии следующих показаний:
- Неэффективности консервативной терапии;
- Невозможности деструкции образований в амбулаторных условиях:
- Подозрения на злокачественную трансформацию.
Противопоказаниями для хирургического лечения кондиломы прямой кишки являются тяжёлые заболевания различных органов и систем в стадии декомпенсации. Операцию проводят после улучшения состояния пациента вследствие проведенного лечения. Сроки выполнения радикальной операции определяются клиническим течением болезни. Большинство больных прологи Юсуповской больницы оперируют в плановом порядке.
При наличии у пациента кондиломы в прямой кишке проктологи Юсуповской больницы применяют следующие виды деструкции новообразований:
- Химическую;
- Цитотоксическую;
- Физическую (иссечение кондилом, воздействие холодом, электричеством, лазером).
Выбор метода операции определяется площадью поражения, наличием или отсутствием поражения анального канала, наличием либо отсутствием подозрения на озлокачествление образований. При единичных кондиломах небольших размеров проводят химическую деструкцию препаратом «Солкодерм». После аппликации лекарственного средства основное действующее вещество быстро проникает в поражённую ткань и мумифицирует её. При локализации кондилом в прямой кишке проктологи не выполняют химическую деструкцию препаратом ферезол.
Иссечение кондилом проводят острым путем, электрокоагуляцией, применяя радиоволновую хирургию. Пациенту выполняют спинальную анестезию. Проктологи используют стандартный набор хирургических инструментов, монополярный электрокоагулятор со стандартными насадками или аппарат «Сургитрон». При расположении кондилом в анальном канале прямой кишки дном раны является внутренний сфинктер.
После удаления образований проводят морфологическое исследование. При наличии данных за малигнизацию случай обсуждают на заседании Экспертного Совета с участием профессоров, докторов медицинских наук, ведущих проктологов, онкологов и радиологов. Пациентам с верифицированным плоскоклеточным раком проводят лучевую терапию в клинике онкологии. В случае выявления рецидива заболевания при размерах кондилом одного сантиметра проводят химическую деструкцию. Если размер образования более одного сантиметра выполняют иссечение в пределах здоровых тканей.
Для удаления кондилом в прямой кишке проктологи Юсуповской больницы применяют лазерную вапоризацию. В связи с высокой температурой происходит чрезвычайно быстрое испарение тканевой и внутриклеточной жидкости, а затем сгорание сухого остатка. При криодеструкции (разрушении кондилом низкой температурой) происходит гибель опухолевых клеток путем образования внеклеточных и внутриклеточных кристалликов льда, стаза крови, которые приводит к некрозу ткани, к гуморальному и клеточному иммунному ответу организма на криовоздействие. Метод применяют при единичных образованиях небольших размеров.
Пациентам, которые перенесли операцию по поводу кондилом прямой кишки, в послеоперационном периоде регулярно выполняют перевязки. Они заключаются в санации раневых поверхностей растворами антисептиков и нанесении на раневую поверхность мазевых основ на водорастворимой основе. После операций удаления кондилом прямой кишки проводят следующие мероприятия:
- Смягчение стула с помощью диеты;
- Приём слабительных препаратов;
- Интимная гигиена аноректальной зоны;
- Ограничение физических нагрузок, связанных с повышением внутрибрюшного давления и напряжением мышц тазового дна.
После выписки из отделения проктологии, на период заживления раны пациенты находятся под наблюдением проктолога Юсуповской больницы. Для того чтобы пройти обследование и лечение кондилом прианальной области, звоните по телефону контакт центра.
Анальные остроконечные кондиломы поражают область вокруг и внутри заднего прохода, а также кожу половых органов. Вначале у пациентов появляются маленькие пятна или наросты величиной с булавочную головку. Они могут увеличиться до размера горошины, не вызывают клинических симптомов: боли или дискомфорта. Поэтому пациенты могут не знать, что у них есть кондилома на анальном отверстии. Некоторые больные кондиломой анального канала обращаются в Юсуповскую больницу с жалобами на наличие зуда, кровоточивости, выделения слизи, ощущения инородного тела в области анального канала.
Врачи отделения проктологии с помощью современных методов диагностики устанавливают причину появления анальной кондиломы у данного пациента. Считается, что анальная остроконечная кондилома (фото в интернете) появляется при инфицировании вирусом папилломы человека. Образования характеризуются быстрым ростом, и, если их не удалять, могут увеличиваться до больших размеров, занимать большую площадь. Врачи Юсуповской больницы индивидуально подходят к выбору метода лечения каждого пациента, у которого выявлена анальная остроконечная кондилома, назначают современные лекарственные препараты иммуномодулирующего действия и, при наличии показаний, проводят деструктивные вмешательства.

Характеристика возбудителя анальной остроконечной кондиломы
Учёные считают, что анальная кондилома начинает расти после инфицирования человека вирусом папилломы человека. После попадания возбудителя инфекции в организм человека никаких клинических проявлений не наблюдается. Через 9-15 месяцев после заражения в большинстве случаев происходит самопроизвольное излечение и «вымирание» вируса. Наличие признаков инфекционного процесса и проявлений и исход заболевания зависят от типа вируса. Хроническая инфекция, вызванная типами вируса низкого онкогенного риска, приводит к образованию анальных остроконечных кондилом у мужчин и женщин.
Анальные кондиломы вызывают вирусы папилломатоза человека шестого и одиннадцатого типов. Кондиломы в анальном отверстии наносят существенный вред здоровью человека, снижают качество жизни. Проктологи Юсуповской больницы при выявлении у больного кондиломы анального канала проводят длительное лечение современными лекарственными препаратами. Невзирая на качественную терапию, кондиломы в анальном отверстии весьма часто рецидивируют.
Источником возбудителя инфекции является больной человек или носитель. Заболевание передаётся в основном половым путём, во время анального секса. Барьерные методы контрацепции при этой инфекции недостаточно эффективны. Возбудитель может попадать в организм человека и при непосредственном соприкосновении (кожном контакте).
Считается, что кондиломы в анальном отверстии возникают на фоне снижения реактивности гуморального иммунитета. В большинстве случаев клинические проявления развиваются при наличии предрасполагающих факторов;
- Молодого возраста (около 20 лет);
- Высокой половой активности;
- Частой смены партнёров;
- Незащищённых половых контактов;
- Анального секса;
- Наличия сексуальных партнёров, которые вступали в сексуальные контакты с больными анальными кондиломами.
У ВИЧ-инфицированных пациентов часто наблюдаются гигантские анальные остроконечные кондиломы.
Симптомы анальной остроконечной кондиломы
Кондиломы анального канала бывают единичными или множественными. Они представляют собой наросты вокруг заднепроходного отверстия. Анальная кондилома не только является эстетическим дефектом. Она часто разрастается, увеличивается в размерах, перекрывает задний проход и создаёт дискомфорт. Больные на приёме у проктолога предъявляют следующие жалобы:
- Ощущение инородного тела в заднем проходе;
- Зуд перианальной области;
- Выделение сукровицы и слизи;
- Кровоточивость.
Нередко к анальной кондиломе присоединяется бактериальная инфекция, которая вызывает боль, отёк и покраснение тканей вокруг заднего прохода. При отсутствии своевременного лечения патологический процесс распространяется, а длительном травмировании кондиломы анального канала часто перерождаются в злокачественную опухоль.
Для диагностики заболевания проктолог проводит опрос и визуальный осмотр перианальной области. Иногда может понадобиться проведение аноскопии или ректороманоскопии. Пациент обязательно сдаёт кровь на наличие вируса папилломы человека и анализ крови RW для исключения других заболеваний, передающихся половым путём.
Лечение кондиломы в анальном отверстии
При наличии анальных остроконечных кондилом врачи Юсуповской больницы проводят комбинированное лечение, которое сочетает консервативную терапию с удалением анальных кондилом хирургическими методами. В большинстве случаев лечение носит симптоматический и общеукрепляющий характер. Терапия, направленная на устранение причины заболевания, заключается в уничтожении вируса папилломы в организме человека. Она затрудняется полиморфностью вируса и характеризуется высокой стоимостью. В Юсуповской больнице врачи проводят лечение анальных кондилом по цене, которая меньше, чем в других столичных клиниках.
Проктологи Юсуповской больницы применяют следующие методы лечения анальных кондилом:
- Физические (криодеструкцию, удаление полипов лазером, диатермокоагуляцию, электрохирургическое иссечение, радиоволновую хирургию);
- Химические (деструкцию трихлоруксусной кислотой, ферезолом, солкодермом);
- Иммунологические (альфа-, бета- и гамма-интерферонами);
- Комбинированные (сочетанное применение различных физических, химических и медикаментозных методов).
Врачи отделения проктологии предупреждают пациентов о том, что частота рецидивов при деструктивных методах высока вследствие того, что вирус папилломы человека сохраняется в клинически непоражённой ткани, которая окружает кондилому. По этой причине пациентам назначают интерферон или его индукторы (Виферон, гепон, кипферон, циклоферон ридостин), а также другие активаторы противовирусного иммунитета (иммуномакс) в качестве адъювантной терапии в комбинации с хирургическим иссечением. Кроме этого, проводится обследование и лечение при наличии кондилом в анальном отверстии обоим половым партнёрам. В период проводимой терапии пациентам рекомендуют воздержаться от половых контактов. Барьерная контрацепция должна применяться в течение шести месяцев после окончания лечения. Наибольшей эффективностью обладают комбинированные методы терапии анальной остроконечной кондиломы, которые основаны на сочетании деструкции видимых поражений с назначением активаторов противовирусного иммунитета (интерферонов и их индукторов).
Основным отличием деструктивных методов является то, что при их использовании кондиломы разрушаются быстро, часто одномоментно. При использовании других методов они ликвидируются в течение нескольких часов или недель. Как правило, это время сопоставимо со временем заживления очагов после воздействия физических методов. По данным разных авторов, частота рецидивов не зависит от выбора метода лечения. Таким образом, очевидные преимущества физических методов нивелируются. Для применения физических деструктивных методов необходимы специальные помещения, дорогостоящее оборудование, обученный персонал, имеющий сертификаты на данный вид медицинской деятельности. Все это ограничивает применение данных методов в широкой практике, особенно в условиях небольших медицинских центров или в районах, где в поликлинике имеются лишь дерматовенерологический, гинекологический или урологический кабинеты. В связи с этим особый интерес представляют консервативные методы лечения, которые может применить любой практикующий врач.
Чем лечить анальные кондиломы
Для удаления кондилом врачи применяют концентрированные растворы кислот, щелочей, солей, перекись водорода, растворы хингамина и акрихина, препараты на основе молочной и салициловой кислот, азотную и уксусную кислоту, соки чистотела и туи. Особенно эффективен солкодерм. Это водный раствор, активным ингредиентом со которого являются продукты взаимодействия уксусной, молочной и щавелевой и кислот, а также ионов металлов с азотной кислотой. При местном применении солкодерма на поражённых участках происходит прижизненная фиксация (сохраняется структура новообразования). В последующем патологически изменённые ткани мумифицируются. Заживление происходит под струпом. Это исключает образование открытой раневой поверхности.
Подофиллотоксин относится к цитотоксическим препаратам. Лекарственное средство выпускается в виде 0,25, 0,3 и 0,5% растворов, а также в виде 0,15, 0,3 и 0,5% крема. Оно больше подходит для терапии бородавок половых органов, но малоэффективно для лечения анальных кондилом.
Большим терапевтическим эффектом обладают ингибиторы ДНК. 5-Фторурацил является антагонистом пиримидина. Его проктологи назначают для лечения анальных кондилом в виде 5%-ного крема. Несмотря на достаточно высокую эффективность, доступность и невысокую стоимость препарата, применение 5-Фторурацила в широкой практике ограничено из-за высокой частоты развития побочных эффектов. Препарат также противопоказан при беременности и кормлении грудью. Крем необходимой концентрации готовят по рецепту в аптеках по рецепту, который выписывает врач.
Для лечения анальных кондилом местно применяют низкомолекулярное производное имихидазохинолинамина – имихимод, в виде 5%-ного крема 3 раза в неделю либо ежедневно на ночь до полного исчезновения высыпаний. После применения препарата иногда возникает покраснение, отёчность перианальной области, эрозии.
Врачи воздействуют на противовирусный иммунитет с помощью активатора противовирусного иммунитета – иммуномакса. Это растительный препарат, который выпускается в виде лиофилизированного порошка по 200 ЕД во флаконах для инъекций. Проктологи удаляют больным анальные кондиломы одним из деструктивных методов или с помощью солкодерма и одновременно назначают внутримышечные инъекции иммуномакса. У 68% больных по окончании лечения наблюдается отсутствие повторного образования остроконечных анальных кондилом, а после проведения дополнительных сеансов деструкции эффективность комбинированной терапии достигает 98%.
Изопринозин – это иммуномодулятор, который стимулирующий противовирусную защиту организма. Он нормализует дефицит или нарушенную функцию клеточного иммунитета. Помимо иммунотропного, Изопринозин оказывает прямое противовирусное действие. Препарат успешно применяют для лечения анальных кондилом.
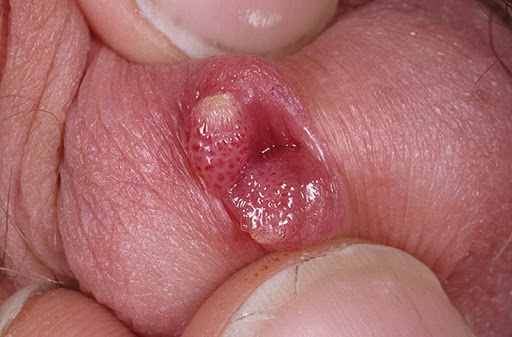
Профилактика остроконечных анальных кондилом
Первичная профилактика заболеваний, которые ассоциированы с папилломавирусной инфекцией, заключается в снижении вероятности или предотвращении заражения. Это достигается путём реализации комплекса профилактических и противоэпидемических мероприятий. Врачи рекомендуют не вступать рано в половые отношения, стараться иметь одного полового партнёра, прибегать к барьерным методам контрацепции, которые снижают риск развития анальных кондилом, но не обеспечивает надёжной защиты против инфицирования вирусом папилломы человека.
Для того чтобы предотвратить заражение, врачи проводят вакцинацию лицам обоего пола в возрасте от 9 до 17 лет (женщинам - до 26 лет), не инфицированным вирусом папилломы человека типов 6, 11, 16, 18. Для достижения наибольшего эффекта полный курс вакцинации проводят до первого сексуального контакта. Прививки также проводятся лицам, инфицированным вирусом папилломы человека одного, двух или трёх генотипов, включенных в состав вакцины. Вакцинация проводится с целью предотвращения инфицирования другими типами вируса папилломы человека и развития заболеваний, связанных с ними (анальных кондилом). Для того чтобы пройти эффективный курс лечения анальных кондилом или профилактическую вакцинацию, записывайтесь на приём к проктологу Юсуповской больницы онлайн или позвонив предварительно специалистам контакт центра.
Бородавки, расположенные в области ануса , иначе называются аногенитальными бородавками, или остроконечными кондиломами.
Они являются самым характерным признаком папилломавирусной инфекции.
Папиллома – это доброкачественное новообразование.
Вырост на кожных покровах имеет форму бугорка.
Окрасом о розового до коричневого оттенка.
Вирус папилломы человека (ВПЧ) в более, чем 80% случаев, передается половым путем.
В редких случаях возможна контактная передача вируса через ободок унитаза, общие банные принадлежности или белье.

Этим объясняются случаи инфицирования девочек и девственниц.
Аногенитальные бородавки чаще всего возникают у мужчин, практикующих гомосексуальные отношения.
Причины появления бородавок в области ануса
Для проникновения вируса папилломы человека, особую роль играет снижение иммунной системы человека.
Больной долгое время может быть носителем этого вируса и о нём не подозревать.
По статистическим данным приблизительно 70-80 % людей являются носителями данного вируса.
Основными причинами снижения защитных функций организма можно назвать:
- Незащищённые половые контакты;
- Период беременности и родов;
- Утомляемость и недосыпание;
- Стрессы, депрессии;
- Простудные и другие инфекционные болезни;
- Не правильный режим и качество питания;
- Употребление спиртных напитков и табачных изделий;
- Нарушение правил личной гигиены.
Стоит отметить! Главными причинами для появления кондилом и полипов является нарушение защитных функций организма.
Разновидности бородавок в области ануса
Классифицировать наросты на заднем проходе можно по внешнему виду и по уровню канцерогенной опасности.
Врачи выделяют следующие виды новообразований:
- Остроконечные;
- Опухолевидные;
- Папуловидные;
- Кератотические.
Для остроконечных характерно наличие тонкого основания.
Внешне могут напоминать гребень.
Опухолевидные похожи на небольшой вздутый опухолевый участок.
В районе ануса такой вид встречается достаточно редко.
На половых органах можно заметить папуловидные образования с темно-розовым окрасом.
Кератотические новообразования имеют вид твердого нароста с сухой поверхностью.
Новообразования способны располагаться хаотично.
Встречаются как единичные случаи, так и множественные наросты.
Могут окружать анальное отверстие.
Бородавки вокруг ануса
начинают появляться приблизительно через два-три месяца после попадания вируса в организм во время секса с инфицированным партнером.
В некоторых случаях, при высокой степени сопротивляемости организма, инкубационный период вируса может оказаться намного длиннее.
Болезнь в течение года и даже нескольких лет может никак себя не проявлять.
Течение папиллома вирусной инфекции нередко бывает скрытым или хроническим, с периодически возникающими рецидивами в период ослабления иммунитета.
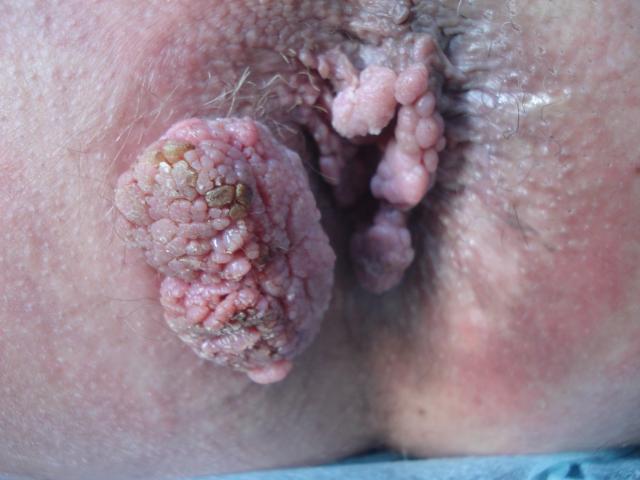
Бородавки на анусе
вначале почти не причиняют больному дискомфорта, они могут лишь немного чесаться.
Кожа вокруг папиллом слегка гиперемирована.
По своему внешнему виду кондиломы напоминают цветную капусту.
Они имеют суженную верхушку, за что и получили свое название.
Постепенно бородавки возле ануса растут и увеличиваются в размерах.
Достигая 1-1,5 см в высоту, их количество также растет, рядом с ними возникают новые бугорки, пузырьки и бородавки, зуд становится сильнее.
Бородавки могут располагаться не только возле ануса, но и на слизистой оболочке гениталий, реже в полости рта, на губах и языке.
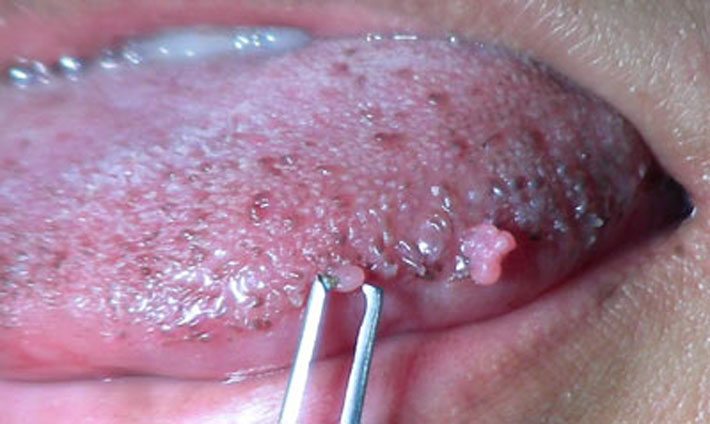
Чем опасны остроконечные кондиломы и какие осложнения они могут вызывать?
Папилломавирусная инфекция сегодня является наиболее распространенным заболеванием с преимущественной передачей половым путем.
Возбудитель инфекции – вирус папилломы человека, сокращенно ВПЧ.
Наибольший риск заражения ВПЧ имеют молодые женщины возраста 20-35 лет.
Хотя в большинстве случаев инфекция протекает бессимптомно и склонна к самоизлечению, иногда папилломавирусы становятся причиной серьезных состояний.
Особый интерес у женщин репродуктивного возраста вызывает ответ на вопрос о том, влияет ли ВПЧ на беременность?
Дело в том, что во время беременности происходящие изменения в гормональном фоне и иммунной системе организма способствуют «удержанию» ВПЧ, увеличивают риск заражения женщины инфекцией и передачи вируса партнеру.
Кроме того, любая инфекция в организме матери может оказать воздействие на здоровье будущего ребенка.

Что собой представляет инфекция ВПЧ?
Специфической особенностью ВПЧ является его склонность к поражению клеток эпителия кожи и слизистых.
Несколько десятков известных типов вирусов папилломы человека объединяются в три группы по их способности провоцировать онкологические заболевания.
При этом различают:
- неонкогенные, примером которых являются типы 1,2,28, 41 и др., ответственные за появление кожных бородавок (подошвенных, вульгарных и пр.);
- с низким риском развития онкопатологии, такие как типы 6,11, 15, 25, 43 и пр., заражение которыми может проявляться в виде аногенитальных бородавок (иначе остроконечных кондилом) и сопровождаться развитием злокачественных преобразований только в исключительно редких случаях;
- с высоким риском, в том числе типы 16, 18, 33, 52 и др., с инфицированием которыми связывают предраковые/раковые изменения шейки матки, а также такое заболевание, как бовеноидный папуллез.
Как происходит заражение ВПЧ?
Папилломавирусы способны передаваться только от человека к человеку.
Так как некоторые типы могут в течение определенного времени сохраняться в отшелушивающихся клетках кожи, то они могут обуславливать риск контактно-бытового заражения.
Такой вариант характерен для неонкогенной группы, например, вероятно заражение с образованием подошвенных бородавок при наличии микроповреждений кожи стоп.
Низко- и высокоонкогенные вирусы передаются половым путем, включая различные варианты сексуальных контактов.
Изредка встречается заражение новорожденных детей больными матерями.
Интересно, что женщины с диабетом, при хорошо контролируемом уровне глюкозы, не имеют повышенного риска инфицирования ВПЧ.
Инкубационный период довольно продолжителен и может варьироваться от трех месяцев до нескольких лет.
Как проявляется инфекция?
Симптомы инфекции определяются типом вируса и видом вызванного им заболевания.
ВПЧ может находиться как вне клеточных хромосом, т. н. доброкачественная форма болезни, так и встраиваться в ДНК, злокачественная форма.
Для папилломавирусной инфекции характерны следующие варианты развития:
- латентное течение – без изменения клеток, без симптомов;
- образование бородавок, кондилом, папиллом, когда вирус воздействует на клетки, провоцируя их разрастание;
- неопластические изменения (дисплазия) – изменение клеточной структуры под влиянием вируса;
- образование карциномы – появление многочисленных атипичных клеток, характерных для раковой опухоли.
Важной особенностью ВПЧ-инфекции является ее способность к самоизлечению.
В 90% всех эпизодов заражения в течение двух лет вирус уничтожается организмом.
Клинические проявления инфекции довольно характерны.
Так, вульгарные бородавки имеют вид серовато-бурых бородавчатых узелков, которые обычно размещаются на пальцах рук и тыльной стороне кистей.
Плоские бородавки поражают лицо и кисти, обычно проявляются в подростковом возрасте.
Подошвенные бородавки появляются в области трения кожи обувью, представляют собой характерные утолщения, болезненные при надавливании.
Остроконечные кондиломы напоминают по форме гребень петуха или кочешок цветной капусты, имеют тонкую ножку и более широкую головку.

У женщин такие образования обычно размещаются у входа во влагалище, в области половых губ и заднего прохода. Множественные плоские папулы, как проявление инфекции, вызванной ВПЧ низкого онкогенного риска, называются бородавчатой эпидермодисплазией.
При ларингеальном папилломатозе типичные выросты выявляются в области гортани.
Куполообразные и плоские гладкие, бархатистые папулы на гениталиях служат характерным проявлением бовеноидного папулеза.
Причиной которого является преимущественно ВПЧ-16 (представитель группы высокого онкогенного риска).
Озлокачествление подобных образований наблюдается примерно в 3% эпизодов.
Дисплазия (неоплазия) шейки матки – это процесс атипичного изменения эпителиальных клеток в зоне перехода плоского эпителия в цилиндрический.
Такое состояние относится к предраковым.
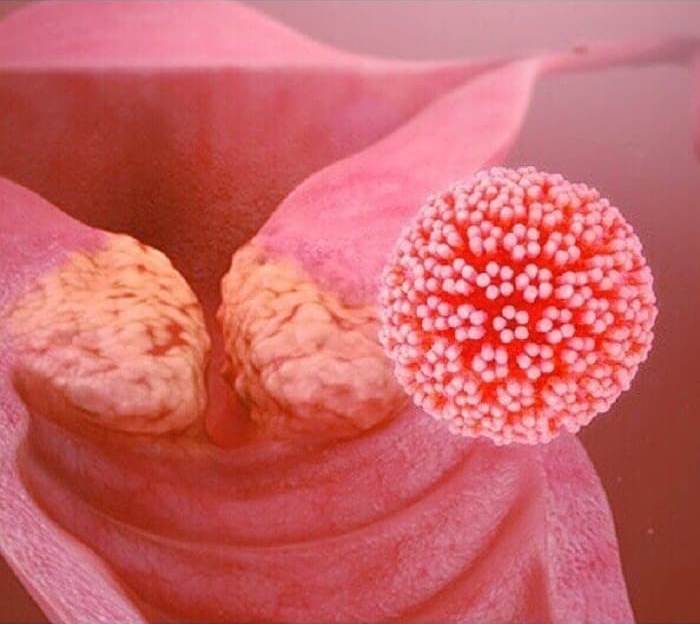
В зависимости от выраженности изменения клеток выделяют разные степени дисплазии и собственно рак (плоскоклеточную карциному).
Способствуют развитию дисплазий:
- многократные беременности и роды в возрасте до 20-ти лет;
- раннее начало половой жизни;
- беспорядочные половые связи;
- хроническое воспаление маточной шейки;
- поражение остроконечными кондиломами;
- курение и пр.
Каковы последствия ВПЧ при беременности?
На сегодняшний день нет достоверных доказательств выраженного негативного воздействия инфекции на течение беременности.
Такие характерные для иных половых инфекций патологии беременности, как невынашивание, преждевременные роды и т. п., не нашли безусловного подтверждения связи с ВПЧ.
Тем не менее, если первичное инфицирование женщины произошло именно в период беременности, риск развития различных осложнений присутствует.
Некоторые последствия для плода при беременности имеют аногенитальные бородавки у матери, вызванные ВПЧ 6 и 11 типа, с локализацией в области малых половых губ и преддверия влагалища.
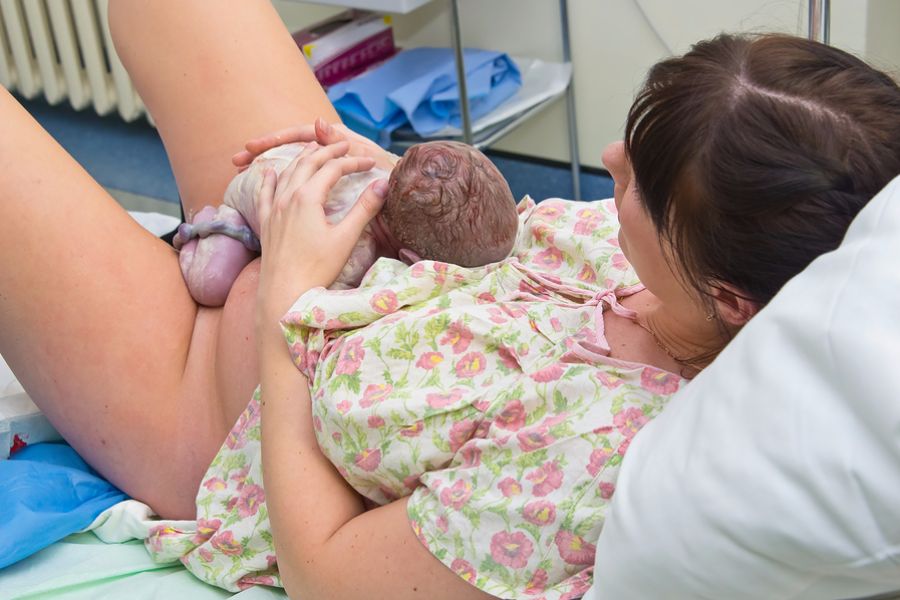
Такие остроконечные кондиломы несут небольшой риск заражения плода в родах, приводя к развитию у последнего респираторного папилломатоза.
Респираторный, или иначе ларингеальный, папилломатоз (также называемый папилломатозом гортани) чаще всего развивается у детей 2-х – 3-х лет.

В результате заражения от больной матери еще в период беременности последней или непосредственно при рождении.
Путь передачи во время беременности через плаценту, в ходе родов или непосредственно после них, пока не вполне ясен.
Основными симптомами заболевания являются осиплость, вплоть до полного исчезновения голоса, и затруднения глотания.
По мере прогрессирования болезни появляются отдышка, кашель.
В тяжелых ситуациях возможно перекрывание верхних дыхательных путей, асфиксия, особенно в случае образований с длинной тонкой ножкой.
В процессе осмотра посредством ларингоскопа (иногда применяется и бронхоскоп) на слизистой гортани обнаруживаются типичные разрастания – кондиломы.
Такая патология отличается довольно агрессивным течением: после удаления образований часто происходят рецидивы, требующие повторных хирургических вмешательств.
Если наступает беременность при инфицировании папилломавирусами высокой онкогенности (особенно ВПЧ 16, 18), женщина должна обязательно сообщить о наличии инфекции своему акушеру-гинекологу.
Дело в том, что изменения в организме беременной женщины могут спровоцировать более интенсивное преобразование клеток.
Собственно, на течение самой беременности, на ребенка такие вирусы не оказывают влияния, но создают определенную угрозу здоровью женщины.
В ситуации, когда инфекции в прошлом выявлено не было, при постановке на учет среди прочих берется и цитологический мазок по Папаниколау (ПАП-тест).

Если анализ показывает отклонения, то врач назначает дополнительные исследования (например, кольпоскопию).
Также особого внимания требуют ситуации, когда беременность наступает у женщин с эрозией.
Обязательно проводится ПЦР-диагностика для исключения инфицирования ВПЧ высокого онкогенного риска.
Как правило, в рутинной практике акушера-гинеколога специально не исследуется такое сочетание, как ВПЧ и беременность.
Анализы на вирус рекомендуются только при обнаружении патологических отклонений.
В то же время существуют исследовательские работы, демонстрирующие влияние вируса на наступление беременности.
Так, было показано, что инфицирование женщин ВПЧ несколько снижает вероятность приживания эмбриона, а у мужчин уменьшает подвижность сперматозоидов.
А поскольку в семейной паре, как правило, инфицированными оказываются оба партнера, то наступление беременности сопряжено с некоторыми трудностями.
В результате при планировании беременности на фоне инфекции, вызванной ВПЧ, планировании процедуры ЭКО следует учитывать и этот фактор.
Как диагностируется ВПЧ у беременных?
В первую очередь диагностика инфекции начинается с клинического осмотра.
Остроконечные кондиломы, как и другие виды образований, легко выявляются по внешнему виду.
При наличии кондилом обязателен осмотр и шейки матки.
В большинстве случаев инфицирование ВПЧ диагностируется на основании ПАП-теста, являющегося первичным скринингом предраковых изменений и рака шейки матки, спровоцированных действием вируса.
Цитологическое исследование по Папаниколау представляет собой вариант микроскопического исследования с применением различных групп красителей.
Существуют характерные признаки изменения клеток, обнаруживаемые в ходе данного исследования, которые свидетельствуют в пользу инфицирования вирусом папилломы.
К таким признакам относятся:
- койлоцитоз – изменение формы и окраски ядра, увеличение количества ядер, появление вакуолей в клетке;
- появление дискерацитов – мелких клеток с окрашенными ядрами и измененной цитоплазмой.
Еще один анализ на ВПЧ при беременности – это типирование папилломавирусов методом полимеразной цепной реакции (ПЦР).

Однако, такое исследование из-за высокой чувствительности часто приводит к гипердиагностике заболеваний, так как в большинстве случаев инфицирование носит кратковременный характер.
Данный метод имеет значение, когда ВПЧ обнаруживается на фоне характерной клинической картины.
В результате мировые медицинские руководства не рекомендуют использовать ПЦР в качестве прогностического анализа женщинам до 30-ти лет.
В старшем же возрасте подобное исследование, особенно в случае определения групповой принадлежности вируса, является более значимым.
При необходимости дополнительно прибегают к инструментальным методам диагностики, таким как кольпоскопия и уретроскопия.
Кольпоскопия и биопсия с гистологическим исследованием проводятся всем женщинам с выявленными в ходе ПАП-теста неоплазиями.

При кольпоскопии также осуществляется тест с уксусной кислотой и раствором Люголя.
Кольпоскопический признак ВПЧ-инфекции – неравномерное окрашивание йодным раствором, побледнение участков после обработки кислотой.
Как проводится лечение ВПЧ инфекции при беременности?
При инфицировании ВПЧ беременность и роды имеют некоторую специфику.
Так, у некоторых женщин с ВПЧ-инфекцией при наступлении беременности могут усиливаться проявления заболевания, такие как изменения клеток шейки матки, остроконечные кондиломы.
Тем не менее, врачи обычно не торопятся с назначением лечения.
Поскольку последнее может спровоцировать преждевременные роды, к тому же, после родов проявления инфекции могут заметно уменьшиться сами по себе.
Поэтому рекомендуется по возможности придерживаться выжидательной тактики и динамического наблюдения за беременной.
Однако случаются ситуации, когда генитальные бородавки заметно разрастаются, увеличивается их количество.
Они сливаются в гигантские образования.
Женщины при этом могут испытывать болезненность при ходьбе, затруднения при дефекации и мочеиспускании.
В родах – травматизацию образований, кровотечение, проблемы с прохождением плода по родовым путям, разрывы влагалищных стенок.
В подобных случаях необходимо удалить кондиломы до родов.
Если же устранение образований не получилось провести вовремя, врач может принять решение о родоразрешении пациентки посредством кесарева сечения.
В рутинной практике эта мера для профилактики инфицирования плода не применяется.
Поскольку нет достоверных данных, подтверждающих, что кесарево сечение препятствует развитию у детей больных матерей респираторного папилломатоза.
Если во время беременности были обнаружены аномальные изменения клеток, то спустя несколько недель после родов следует провести повторное исследование мазка по Папаниколау.
Зачастую после родов и генитальные бородавки, и клеточные изменения сами по себе исчезают.
Соответственно, не требуется и лечение таких состояний.
В иных ситуациях проводят определенные терапевтические процедуры.
У беременных удаление кондилом можно проводить посредством криотерапии, с помощью углекислотного лазера, электрокоагуляции, сургитрона.
При крупных, легкотравмируемых образованиях рекомендуют удалять их хирургическим путем после первого триместра до 36-й недели беременности.
Использование таких препаратов, как подофиллин, 5-фторурацил, а также применение внутриочагового введения интерферона не допускается во время беременности.
Как предотвратить заражение ВПЧ инфекцией?
На сегодняшний день профилактика инфицирования вирусом папилломы проводится посредством введения бивалентной или квадривалентной вакцины.
Квадривалентная еще и от вирусов низкой онкогенности 6-го и 11-го типа (основной причины аногенитальных кондилом).

Подобная вакцинация эффективна при ее применении у неинфицированных женщин, то есть до начала последними половой жизни.
Поэтому в некоторых странах она включена в график прививок для девочек до 12-ти лет (в разных странах возраст бесплатной вакцинации отличается).
Прививка может назначаться и женщинам до 26-ти лет при условии наличия у них инфицирования только одним или двумя вирусами.
Вакцинация не исключает необходимости ежегодного скрининга на рак шейки матки, так как она предотвращает только эпизоды заболевания, обусловленные именно ВПЧ.
Вакцинация проводится и неинфицированным мужчинам с целью профилактики рака полового члена.
Что касается использования презерватива при половом контакте, то этот метод немного уменьшает риск инфицирования папилломавирусом, но не исключает его полностью.
Так как возбудитель может находиться в областях, не защищенных материалом контрацептивного средства, и передаваться при контакте кожных покровов.
Для диагностики и лечения ВПЧ при планировании беременности обращайтесь к опытным гинекологам нашего медицинского центра в Москве.
Читайте также:

