Бородавка на ноге психосоматика что значит
Обновлено: 23.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Утолщение ногтей: причины, диагностика и способы лечения.
Описание
Красивые и ухоженные ногти, кожа, волосы и зубы – основные внешние показатели здоровья человека. Одним из распространенных симптомов поражения ногтей является их утолщение. Многие пренебрегают данным симптомом, хотя подобные изменения ногтей приносят существенный дискомфорт: появляется слоистость ногтевой пластины, ее ломкость и отталкивающий внешний вид.
Разновидности утолщения ногтей
В зависимости от причины утолщения ногтей можно выделить два вида:
- Наследственные утолщения ногтей, которые проявляются с раннего детства и сложно поддаются коррекции.
- Приобретенные утолщения ногтей, которые возникают при развитии различных заболеваний или в результате внешнего воздействия.
- Грибковые заболевания ногтей (онихомикозы) – самая частая причина утолщения ногтевой пластины. В зависимости от вида грибка и его способности разрушать структуру ногтя различается локализация грибка. Наиболее благоприятным местом для роста грибов является область сочленения ногтевой пластины и ногтевого ложа, то есть сбоку ногтя у кожных валиков. Внедрению грибков способствуют травмы ногтя и окружающей кожи (заусенцы, царапины и т.д.).
- утолщение ногтя;
- изменение цвета ногтя или его прозрачности;
- разрушение ногтя (слоение, крошение, истончение ногтевой пластины);
- подногтевой гиперкератоз (усиленное деление клеток рогового слоя эпидермиса);
- воспаление окружающих тканей (покраснение, припухлость, болезненность).
К факторам риска заражения грибком относятся:
- эндокринные заболевания (сахарный диабет);
- сосудистые заболевания;
- плоскостопие;
- использование обуви, перчаток и полотенец человека, больного онихомикозом;
- обморожения;
- чрезмерная потливость кожи конечностей или, наоборот, ее сухость.
К группе заболеваний, приводящих к нарушению кровообращения тканей нижних конечностей, относятся атеросклероз и хроническая венозная недостаточность.
Атеросклероз – хроническое, медленно прогрессирующее заболевание, проявляющееся очаговым утолщением внутреннего слоя артерий из-за отложения липидов и реактивного разрастания соединительной ткани.
- Травмы ногтевой пластины и окружающих тканей чреваты нарушением нормальных процессов роста ногтей и нередко их утолщением, а также изменением цвета ногтевой пластины.
- Утолщение ногтей может быть следствием воспалительных поражений ногтя и окружающих тканей. При повреждении зоны матрикса ногтя нарушаются нормальные процессы роста и формирования ногтевой пластины. Изменения могут происходить как в сторону утолщения, так и истончения.
- Сахарный диабет характеризуется сенсомоторной нейропатией и нарушением кровообращения в дистальных (крайних) отделах конечностей. Образуются участки гипоксии, которые приводят к формированию зон гиперкератоза и утолщению ногтей. В результате нарушения чувствительности нижних конечностей человек не замечает мелкие травмы.
Неправильно подобранная обувь меняет нормальное положение стопы и пальцев, что ведет к их сдавливанию и нарушению кровообращения ногтевой пластины и окружающих тканей.
К каким врачам обращаться при утолщении ногтей
Если проблема утолщения ногтей сохраняется длительное время и не связана с травмой ногтя, а также есть другие патологические симптомы, то не следует идти к мастеру ногтевого сервиса с целью коррекции внешнего вида ногтя, а нужно обратиться к дерматологу или терапевту для выяснения возможной причины появления симптомов. Может потребоваться консультация других узких специалистов: ревматолога, сосудистого хирурга, кардиолога, эндокринолога.
Самодиагностика и самолечение в данной ситуации могут привести не только к потере красоты ногтей, но и к более серьезным проблемам.
Диагностика и обследование при утолщении ногтей
После проведения первичного осмотра врач может назначить комплекс лабораторно-инструментальных методов диагностики для установления причин появления симптомов и уточнения диагноза.
-
Микроскопия и посев на паразитарные грибы с ногтевых пластин.
Грибковые инфекции кожи, волос и ногтей относят к группе поверхностных микозов. Онихомикозы - это антропонозная инфекция. Заболевание может передаваться при тесном контакте с больным или опосредовано - через предметы, которыми он пользовался. Инфицирование мо.
Что такое эксфолиативный кератолиз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Похлебкиной Алевтины Алексеевны, педиатра со стажем в 6 лет.
Над статьей доктора Похлебкиной Алевтины Алексеевны работали литературный редактор Вера Васина , научный редактор Владимир Горский и шеф-редактор Маргарита Тихонова
Определение болезни. Причины заболевания
Эксфолиативный кератолиз — это очаговое симметричное шелушение кожи на ладонях, поверхности пальцев и, реже, на подошвах. Заболевание характеризуется сухостью кожи и поверхностными пузырями, заполненных воздухом.
Также эксфолиативный кератолиз называют рецидивирующей фокальной ладонной десквамацией, сухим пластинчатым дисгидрозом и рецидивирующей ладонной десквамацией.

Заболевание широко распространено и часто носит хронический, но доброкачественный характер. Эксфолиативный кератолиз чаще встречается у детей и подростков, реже у взрослых. Нередко его ошибочно принимают за псориаз, экзему или хронический контактный дерматит. У людей с повышенной потливостью рук состояние ухудшается в тёплую погоду и может быть связано с гипергидрозом — усиленным потоотделением [1] .
Ранее эксфолиативный кератолиз называли дисгидротической экземой , и считалось, что заболевание вызвано нарушением работы потовых желёз. Эта связь уже опровергнута, но термин "дисгидротическая экзема" всё ещё используется [2] .
Дисгидротическая экзема, также называемая помфоликсом, может предшествовать эксфолиативному кератолизу. При этом состоянии на пальцах рук, ног, ладонях и подошвах образуются волдыри, наполненные жидкостью, и возникает сильный зуд [2] . Причина дисгидротической экземы неизвестна, но, вероятно, на развитие заболевания влияет множество факторов. В большинстве случаев причину и предрасполагающий фактор выделить невозможно [17] .
Причины эксфолиативного кератолиза
Предполагалось, что экфолиативный кератолиз может быть вызван грибковым поражением, но в дальнейших исследованиях эта гипотеза не подтвердилась.
Возможные провоцирующие факторы эксфолиативного кератолиза:
- трение и контакт с водой[3][6];
- мыло, моющие средства и растворители: химические вещества, содержащиеся в них, могут привести к появлению трещин и пузырей на руках;
- аллергия: продукты питания, загрязнение воздуха и другие вещества могут спровоцировать появление аллергии на коже;
- стресс: может не только вызвать, но и усугубить течение болезни;
- жаркий климат: при тёплой погоде потоотделение усиливается, что может привести к шелушению кожи;
- воздействие солёной воды;
- сухость кожи.
Эксфолиативный кератолиз не связан с дефицитом какого-либо витамина . Встречаются семейные случаи заболевания, однако генетическая роль в развитии эксфолиативного кератолиза изучена недостаточно [14] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы эксфолиативного кератолиза
Эксфолиативный кератолиз часто протекает без выраженных симптомов и проявляется незначительным поражением кожи ладонно-подошвенной области [5] . Отшелушиванию кожи предшествует появление наполненных воздухом пузырей, которые никогда не бывают заполнены жидкостью [3] . В некоторых случаях заболевание начинается только с очагового шелушения кожи, без образования пузырей.
После вскрытия пузырей остаются широкие сетчатые, круглые или овальные очаги. Они шелушатся, распространяются по периферии и образуют большие округлые участки, напоминающие кружева.

Участки слущенного эпителия теряют защитную функцию, становятся красными, сухими и покрываются трещинками. Шелушению может предшествовать небольшой зуд или жжение, в некоторых случаях область слущенного эпителия становится болезненной [3] .
Высыпания всегда симметричные. Иногда на кончиках пальцев образуются глубокие трещины, кожа становится жёсткой и немеет — в таком случае для полного заживления потребуется 1—3 недели. Эксфолиативный кератолиз может повториться через несколько недель после того, как на месте отшелушивания образовалась новая кожа.
Патогенез эксфолиативного кератолиза
Эпидермис — верхний наружный слой кожи, состоящий из кератиноцитов. Эти клетки содержат белок кератин, необходимый для прочности и эластичности кожи. Когда кератин разрушается, прочность кожи снижается, из-за чего она начинает шелушиться.
Также в эпидермисе содержатся корнеодесмосомы — белковые структуры, которые соединяют кератиноциты в сеть. В верхнем роговом слое кожи количество таких структур обычно уменьшается. Это нормальный физиологический процесс. Он называется десквамацией. Благодаря нему клетки кожи отшелушиваются, при этом поддерживается постоянная толщина рогового слоя [8] .

Исследование 24 пациентов с эксфолиативным кератолизом показало, что заболевание может возникать из-за дисбаланса активности ферментов, участвующих в процессе десквамации, особенно на коже ладоней [3] .
Точный механизм развития эксфолиативного кератолиза неизвестен. Прояснить возможные генетические или приобретённые причины заболевания помогут дальнейшие исследования десквамационных ферментов и ингибиторов — веществ, подавляющих или задерживающих течение ферментативных процессов. К таким веществам относятся ингибитор секреторной лейкоцитарной протеазы (SLPI), альфа-2 макроглобулин-1 (A2ML1), сульфат холестерина и ион цинка.
Классификация и стадии развития эксфолиативного кератолиза
По МКБ-10 (Международной классификации болезней) дерматологи часто кодируют эксфолиативный кератолиз как L26, относя заболевание к "другим эксфолиативным состояниям".
Классификации и стадийности эксфолиативный кератолиз не имеет. Заболевание иногда может приобретать хроническое течение с периодами ремиссии и обострения.
Осложнения эксфолиативного кератолиза
Эксфолиативный кератолиз не вызывает системных проявлений или осложнений. При заболевании может повреждаться кожа, в результате чего присоединяется бактериальная инфекция. Её признак — красные пятна, которые превращаются в гнойнички и пузырьки. Пузырьки безболезненные и легко вскрываются, образуются желтоватые чешуйки, так называемые "медовые корочки". При этом может возникать зуд.

Диагностика эксфолиативного кератолиза
Диагноз "эксфолиативный кератолиз" ставится на основании данных клинического обследования и сбора анамнеза [15] . Некоторые пациенты отмечают, что состояние усугубляется после воздействия химических или физических раздражителей, таких как вода, мыло и моющие средства. Другие ассоциируют шелушение кожи с повышенным потоотделением.
Эксфолиативный кератолиз, вероятно, распространён, но часто протекает бессимптомно, поэтому врачи его наблюдают редко.
При осмотре отмечаются симметричные округлые участки шелушения на ладонях и, реже, на стопах. При этом воспаление на коже отсутствует.
Обычно дополнительное диагностическое тестирование не требуется. Однако в более сложных случаях, при подозрении на грибковое поражение, может потребоваться исследование с гидроксидом калия (KOH).
Биопсия кожи при кератолизе показывает расщепление и частично разрушенные корнеодесмосомы в роговом слое.
Патч-тесты , оценивающие потенциальную контактную аллергию , при эксфолиативном кератолизе отрицательны.
Дифференциальную диагностику проводят со следующими заболеваниями:
- различные формы дерматита рук, включая контактный дерматит, — для него характерен зуд, воздействие провоцирующих факторов в анамнезе, положительный ответ на гормональные мази;
- дисгидроз — сопровождается зудом, появлением трещин и везикул, наполненных жидкостью; — бляшки с чёткими границами бордово-красного цвета, выступающие над поверхностью кожи;
- дерматофития рук — изменение ногтей на руках и ногах, положительный ответ на противогрибковые препараты, не всегда симметричное поражение;
- простой буллёзный эпидермолиз — пузыри на разных участках кожи младенцев, возникающие после трения;
- ограниченный ладонный гипокератоз — редкое состояние, характеризуется центральной розовой областью с тонкой кожей на ладонях или подошвах стопы, по краям резкий переход к нормальной коже;
- пальмоплантарная кератодерма — возникает на коже стоп и кистей, характеризуется выраженным утолщением кожи [11] ;
- синдром акрального шелушения кожи — генетическое заболевание с пожизненным отслаиванием кожи.
Лечение эксфолиативного кератолиза
Причин возникновения эксфолиативного кератолиза может быть несколько, и не всегда они очевидны. Поэтому лечение болезни направлено на устранение симптомов и усугубляющих факторов. Это достигается защитой рук от физических или химических раздражителей ношением перчаток, когда это возможно.
Активное увлажнение кожи — важный, безопасный и эффективный метод лечения [10] . Наиболее подходящим способом для большинства пациентов являются кератолитические кремы, содержащие мочевину, молочную кислоту, лактат аммония или салициловую кислоту. Кремы с мочевиной увлажняют кожу и предотвращают её сухость. Кремы могут содержать мочевину 20 % или 40 %, 12 % лактата аммония, 6 % салициловой кислоты и 12 % молочной кислоты. Любой из них применяют до двух раз в день.

Приём наружных гормональных препаратов (стероидов) не требуется, так как воспаление отсутствует.
В некоторых исследованиях упоминается использование фотохимиотерапии с псораленом и ультрафиолетовым светом (PUVA), но только при тяжёлых случаях, так как риски этой терапии превышают пользу [9] .
PUVA-терапия заключается в приёме пациентом фотоактивного материала псоралена с последующим воздействием на кожу UVA лучей. Данных, подтверждающих пользу фототерапии при эксфолиативном кератолизе, на сегодняшний день недостаточно.
Возможные побочные эффекты PUVA-терапии: покраснение кожи вплоть образования пузырей, зуд; к редкими побочными эффектам относятся головная боль, головокружение, учащённое сердцебиение и слабость [4] .
Также в литературе встречаются данные о лечении эксфолиативного кератолиза ацитретином [7] [14] . Но для рутинного применения ацитретина в качестве лечения кератолиза информации пока недостаточно. Ацитретин — это производное витамина А, которым лечат псориаз.
Прогноз. Профилактика
Прогноз благоприятный. Обычно симптомы эксфолиативного кератолиза проходят самостоятельно или после прекращения контакта с провоцирующим фактором. Спустя несколько недель или месяцев формируется здоровая кожа. Однако через несколько недель может возникнуть рецидив.
Иногда кератолиз приобретает хронический характер и длится много лет подряд. В таком случае заболевание трудно поддаётся лечению. С возрастом эксфолиативный кератолиз возникает реже [2] .
Меры профилактики:
- избегать веществ, которые способствуют шелушению, например растворителей, антибактериального мыла и некоторых тканей;
- соблюдать гигиену рук и ног с частой стрижкой ногтей — это поможет избежать вторичного инфицирования;
- использовать перчатки при контакте с химическими веществами;
- наносить увлажняющие кремы для рук, особенно полезны кремы, содержащие мочевину, молочную кислоту или силикон.

Роль продуктов питания в развитии эксфолиативного кератолиза не доказана, поэтому соблюдать диету не нужно.
Бородавки — это малоэстетичные доброкачественные новообразования, которые появляются на коже при заражении вирусом папилломы человека. Внедряясь в верхние слои эпидермиса, вирус провоцирует разрастание его клеток, в результате чего появляются бородавки разной формы, размера и цвета.
Папилломавирусом человека инфицировано около 80 % людей на планете, при этом далеко не каждый пациент знает о своем диагнозе, поскольку ВПЧ в большинстве случаев протекает бессимптомно.
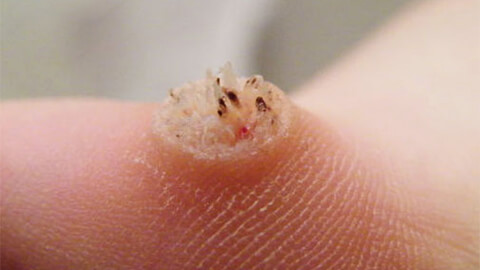
Виды бородавок
Различают разные виды бородавок в зависимости от места расположения на теле, цвета, размера, формы и типа возбудителя.
Обычные или вульгарные бородавки
Наиболее распространены, их появление не зависит от возраста или пола больного. Располагаются на кистях рук, между пальцев, на тыльной стороне ладоней (реже на самих ладонях). Вульгарные бородавки имеют неправильную или округлую форму и благодаря телесно-розоватому цвету обычно не очень заметны на коже. Размер варьируется от 1 до 3 мм, при длительном заражении и отсутствии лечения на пораженном участке могут появляться группы новообразований.
Плоские бородавки
Новообразования этого вида чаще появляются детей и подростков, поэтому их второе название – юношеские бородавки. Представляют собой узелки телесного или светло-коричневого цвета овальной или круглой формы, с гладкой поверхностью, слегка возвышающиеся над кожными покровами. Преимущественно локализуются на коже лица, шеи, рук и верхней части туловища.
Подошвенные бородавки
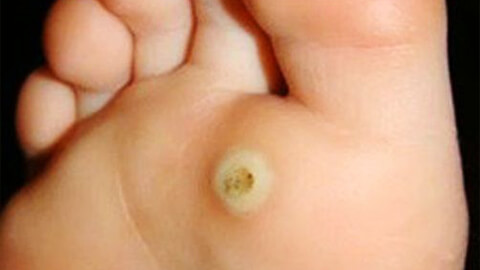
Этот вид бородавок появляется исключительно на коже стоп, благодаря чему и получил свое название. Представляет собой шероховатый нарост с ороговевшим слоем кожи или группу таких наростов. Кожа вокруг подошвенных бородавок теряет естественный цвет, становится серо-желтой. Поверхность бородавки становится жесткой и начинает давить на здоровые ткани вокруг нее, причиняя сильный дискомфорт.
Висячие бородавки
Особенностью этого вида является наличие узкого сочленения с поверхностью кожи, так называемой «ножки». Висячие бородавки могут быть продолговатой, круглой или неправильной формы, цвет розовый или красноватый. Локализуются такие бородавки на шее, лице, подмышечных впадинах, под грудью у женщин. Зачастую появление многочисленных висячих бородавок сигнализирует о резком снижении иммунного статуса организма.
Старческие бородавки
Бородавки такого типа чаще поражают кожу людей преклонного возраста. Их также называют себорейными бородавками или кератомами. Развиваются они по причине возрастных изменений и ухудшения обмена веществ из клеток эпидермиса, часто захватывая верхнюю часть волосяных фолликулов. Кератомы имеют круглую форму, четко очерченные границы, локализуются на волосистой части головы или на лице. Размер варьируется от нескольких миллиметров до 4-5 см.
Остроконечные бородавки
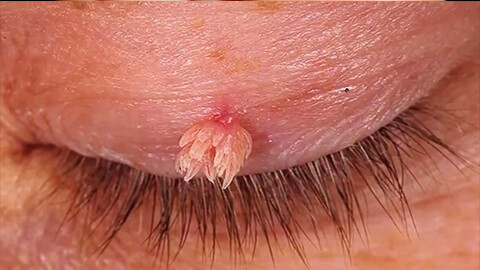
Остроконечные бородавки или кондиломы представляют собой наиболее неприятный и болезненный вид новообразований. Их возбудителем является папилломавирус человека 6 и 11 типов. Остроконечные кондиломы поражают кожу, граничащую со слизистыми оболочками: на губах и веках; в области гениталий, мочеиспускательного канала, ануса.
Остроконечные бородавки имеют структуру узелковых наростов, которую часто сравнивают с цветной капустой или петушиным гребнем. С поверхностью кожи кондиломы соединяются посредством тонкой «ножки». Из-за локализации на участках тела, которые подвержены механическому раздражению, высока степень травмирования кондилом и прилегающих к ним тканей, инфицирования и развития воспалительного процесса с образованием экссудативных или гнойных выделений.
Причины появления бородавок
Провоцирует появление бородавок повышенная активность папилломавируса человека в организме. Заражение происходит контактно-бытовым путем: через прикосновения, рукопожатия, предметы общего пользования и в общественных местах при несоблюдении правил личной гигиены. Остроконечные бородавки передаются половым путем.
В активную форму вирус переходит при наличии таких факторов, как:
- сильный или хронический стресс;
- перенесенные инфекционные заболевания;
- сниженный иммунитет;
- гормональные сбои, неправильный обмен веществ;
- повышенная потливость;
- травмы и микротравмы кожи;
- ношение одежды и обуви из ненатуральных материалов.
При бессимптомном протекании заболевания, диагностировать его можно только лабораторным путем.
Бородавки у взрослых
Появление папиллом или бородавок возможно в любом возрасте. Пол при этом не играет особой роли – ВПЧ подвержены и мужчины, и женщины. При этом риск развития бородавок у женщин выше, поскольку их иммунитет чаще бывает ослаблен из-за гормонального фона, беременностей, кормления детей. Из-за особенностей анатомического строения, женщины также более подвержены появлению бородавок на половых органах, в частности, кондилом, которые повышают риск развития рака шейки матки.
У мужчин бородавки появляются только в случае резкого снижения иммунитета, что с сильным полом случается не так часто. При этом мужчины крайне редко выступают носителями ВПЧ 16 и 18 типов, которые провоцируют развитие онкологических заболеваний.
Бородавки у детей
Бородавки – распространенное явление у детей и подростков, поскольку их иммунитет не сформирован до конца, вследствие чего они легко заражаются папилломавирусами. Немаловажную роль играет тот факт, что дети, посещающие детские сады и школы, как правило, пребывают в повышенных стрессовых условиях, что негативно сказывается на защитных способностях организма. Помимо контактно-бытового способа инфицирования. возможно также внутриутробное заражение от матери.
Чаще всего у детей развиваются вульгарные, юношеские или подошвенные бородавки, при этом юношеские исчезают сами к 14-18 годам.
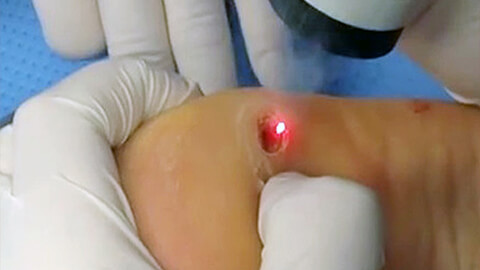
Лечение бородавок
При лечении бородавок, следует понимать, что полностью устранить из организма возбудителя – папилломавирус человека – невозможно. Попав в организм, он остается в нем навсегда, но здоровый иммунитет способен держать его под контролем и сводить к минимуму проявления его жизнедеятельности.
Сам факт появления бородавок свидетельствует о снижении иммунного статуса организма, следовательно, в терапию ВПЧ необходимо включать мероприятия по укреплению иммунитета. При сниженной защитной реакции организма даже при успешном удалении бородавок, существует высокая вероятность возникновения рецидивов. При этом у людей с сильным иммунитетом бородавки могут проходить самостоятельно.
Терапию должен подбирать компетентный врач после тщательного обследования. Самолечение недопустимо, поскольку неспециалист не сможет отличить бородавку от злокачественного новообразования. Вопрос об удалении бородавки также решается специалистом – травмированное новообразование может переродиться из доброкачественного в злокачественное.
Существуют следующие способы избавления от бородавок.
- Криодеструкция (заморозка жидким азотом). Этот способ особенно эффективен в отношении обычных бородавок. На новообразование воздействуют жидким азотом в течение 10-30 секунд. Этот метод хорош своей низкой травмоопасностью, для полного удаления бородавки требуется от 1 до 5 сеансов.
- Лазерокоагуляция (удаление лазером). Новообразование удаляется под местной анестезией по частям. На месте бородавки остается след в виде углубления, который исчезает примерно через месяц.
- Электрокоагуляция (удаление током). Бородавку удаляют тонкой металлической петлей, воздействуя высокочастотным током. Этот способ характеризуется отсутствием кровотечения и дополнительным обеззараживанием тканей. Ткани новообразования остаются неповрежденными, поэтому могут быть отправлены на гистологическую экспертизу. Следы от манипуляции проходят в течение недели.
- Хирургическое иссечение. Таким способом пользуются лишь в крайних случаях, когда новообразования слишком крупные или сгруппированы в единую конгломерацию. Под местной анестезией осуществляется удаление бородавки скальпелем как при обычном хирургическом вмешательстве. Удаленный материал отправляется на гистологическое исследование. Наличие шрамов на месте проведения иссечения зависит от мастерства хирурга, накладывавшего швы.
- Метод химического воздействия при котором используются различные кислоты или щелочь. Этот способ является самым болезненным, травматичным и опасным, поскольку риск вторичного инфицирования тканей на месте воздействия крайне высок. При решении его применения, стоит помнить, что воздействовать можно лишь на саму бородавку, не затрагивая кожу возле нее.
Препараты для лечения бородавок
Для лечения бородавок используются местные средства, но их эффективность зависит от возраста новообразования – чем «свежее» бородавка, тем больше шансов ее удалить, и состояния иммунитета больного.
- Мазь Виферон. Противовирусное средство, повышающее местный иммунитет. Применять можно не более месяца от 1 до 4 раз в день.
- Оксолиновая мазь. Этот препарат также обладает противовирусным эффектом. Наносится на бородавку 1-3 раза в день. Срок лечения от недели до нескольких месяцев.
- Крем Имиквимод. Иммунномодулятор с противовирусным эффектом. Применяется на ночь 2-3 раза в неделю. Срок лечения до 3 месяцев.
- Салициловая кислота. Необходимо использовать концентрированный раствор. Применяется в виде примочки раз в сутки. При этом нужно принимать меры против возникновения химического ожога кожи.
- Коломак. Препарат в виде раствора на основе салициловой, молочной кислот и полидоканола. Наносится 1-2 раза в день, но не более 10 мг в сутки. Курс лечения – не более месяца.
- Веррукацид. Раствор эффективен в отношении многих видов бородавок. Помимо противовирусного воздействия осуществляет коагуляцию внутриклеточного белка наростов, препятствуя развитию рецидивов. Наносится разово, при наличии крупных новообразований возможно повторное нанесение через 1-2 недели.
Перед применением местных средств следует проконсультироваться с дерматологом и сдать анализы для установления характера новообразований, поскольку воздействие лекарственных препаратов может стать причиной перерождения клеток бородавки в злокачественные.
Нетрадиционные методы борьбы с бородавками
В рецептах народной медицины для борьбы с бородавками используют:
- чеснок;
- лук;
- чистотел;
- молочай;
- полынь;
- масло льна.
Методы народной медицины хороши в качестве дополнения к основной терапии после консультации с лечащим врачом.
Профилактика бородавок
Лучшей профилактикой возникновения бородавок является банальное соблюдение правил личной гигиены: своевременное мытье рук, использование личных маникюрных принадлежностей, полотенец, мочалок, обуви. Не следует ходить босиком в бассейне, общих душевых, банях и саунах. Также при остановке в гостиницах стоит захватить с собой антисептические средства для обработки санузлов. Параллельно необходимо укреплять иммунитет и заботиться об общем состоянии здоровья.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Утолщение кожи: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Гиперкератоз – это аномальное утолщение верхнего слоя кожи (эпидермиса) в результате избыточной инсоляции, воздействия химических веществ, частого трения или давления. Кроме того, гиперкератоз может возникать на фоне некоторых заболеваний.
Утолщение кожи происходит в роговом слое эпидермиса, который является конечной точкой процесса дифференцировки кератиноцитов - клеток, содержащих белок кератин. Именно в роговом слое кератиноциты теряют воду и ядро и превращаются в чешуйки рогового слоя – корнеоциты.
При гиперкератозе происходит ускоренная дифференцировка кератиноцитов, а физиологическое слущивание роговых чешуек с поверхности кожи, наоборот, замедляется.
Разновидности гиперкератоза
В зависимости от происхождения выделяют приобретенный и наследственный гиперкератоз.
По клиническим проявлениям.
- Мозоли – часто встречающаяся разновидность гиперкератоза. Различают несколько видов мозолей, но все они появляются вследствие утолщения кожи в местах, наиболее подверженных механическому воздействию. Причем такое изменение кожи может быть связано как с усиленными физическими нагрузками, так и с различными хроническими заболеваниями, что характерно для пожилых пациентов.
- Роговая (тилотическая) экзема проявляется гиперкератозом ладоней и подошв.
- Псориаз - аутоиммунное воспалительное заболевание, при котором на коже формируются гиперкератотические чешуйчатые бляшки.
- Актинический кератоз обычно представлен небольшими красноватыми чешуйчатыми выпуклостями, которые появляются после избыточной инсоляции. Актинический кератоз – серьезное состояние с высокой вероятностью озлокачествления и требует обязательной консультации врача.
- Себорейный кератоз характеризуется маленькими коричневыми или черными пятнами, обычно локализующимися на лице, шее, плечах и спине. Это одно из наиболее распространенных доброкачественных новообразований кожи у взрослых.
- Фолликулярный гиперкератоз («гусиная кожа») характеризуется закупоркой устьев фолликулов ороговевшими клетками эпидермиса.
- Эпидермолитический гиперкератоз - редкое наследственное заболевание, которое проявляется сразу при рождении. Новорожденные имеют красноватую кожу, иногда покрытую небольшими волдырями.
Гиперкератоз кожи может возникнуть у людей, которые пренебрегают регулярными процедурами по уходу за кожей, в результате чего отмершие клетки рогового слоя скапливают и формируют кератомы – доброкачественные новообразования.
Наша кожа постоянно подвергается воздействию неблагоприятных внешних факторов, таких как хлорированная вода и моющие средства, УФ-излучение. В результате повреждается защитный липидный слой кожи, и влага начинает интенсивно испаряться с ее поверхности, а корнеоциты теряют способность к физиологическому слущиванию.
При сахарном диабете гиперкератоз становится следствием нарушения обмена веществ и ухудшения микроциркуляции кожи.
Ношение тесной или неудобной обуви, особенно при плоскостопии, врожденных патологиях стоп, ожирении, может стать причиной утолщение кожи на стопах.
Развитию гиперкератоза шейки матки (лейкоплакии) способствует вирус папилломы человека.
Причиной гиперкератоза может стать хроническое грибковое поражение, а также опоясывающий лишай.
Считается, что симптомы утолщения и сухости кожи могут быть вызваны дефицитом витаминов А, Е, D и С.
Гиперкератоз нередко становится следствием недостатка гормона эстрогена у женщин в период менопаузы.
Заболевания и состояния, при которых развивается гиперкератоз
- Сахарный диабет.
- Ожирение.
- Плоскостопие.
- Ихтиоз.
- Псориаз.
- Экзема.
- Менопауза.
- Грибковое поражение кожи.
- Опоясывающий лишай.
- Эритродермия.
- Атопический дерматит.
- Себорейный кератоз.
Чаще всего за первой консультацией по поводу утолщения кожи обращаются к врачу-дерматологу. После тщательного осмотра, сбора жалоб, выяснения медицинской и семейной истории пациента, проведения лабораторных и инструментальных исследований может потребоваться консультация врача-эндокринолога , врача-онколога , врача-инфекциониста.
Диагностика и обследования при утолщении кожи
Тщательный сбор анамнеза с учетом всех жалоб пациента, осмотр и проведение дополнительных методов диагностики помогут установить причину гиперкератоза.
-
Клинический анализ крови с развернутой лейкоцитарной формулой для выявления воспалительных процессов в организме.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Бородавки – это доброкачественные новообразования кожи, вызываемые вирусами папилломы человека. Представляют собой одиночные или множественные некрупные выпуклые уплотнения на коже или слизистых оболочках, иногда сопровождаемые болевыми ощущениями при надавливании.
Наличие благоприятных факторов (повреждение кожи или слизистых, снижение иммунитета) способствует проникновению вируса в организм и его активации.
К одному из видов папиллом относятся аногенитальные (локализующиеся в области гениталий и заднего прохода) бородавки, которые сопровождаются зудом, болезненностью и кровоточивостью во время дефекации, половых актов или при мочеиспускании.
Разновидности бородавок
- Вульгарные (обыкновенные) бородавки – множественные и безболезненные, чаще всего локализуются на тыльной стороне кистей.
- Подошвенные бородавки – плотные, часто болезненные округлые бляшки, возникающие на коже подошв стоп.
- Мозаичные бородавки – очаги утолщения кожи, локализующиеся в области переднего отдела стопы, покрытые глубокими трещинами.
- Кистозные бородавки – образования в виде мягких узелков с трещинками на поверхности, при вскрытии которых выделяется бело-желтое творожистое содержимое; локализуются на внутренней стороне стопы.
- Плоские бородавки – мелкие множественные выпячивания, локализующиеся на тыльной стороне кистей, предплечий, на лице и слизистых оболочках.
- Нитевидные бородавки – тонкие выросты, локализующиеся вокруг рта, носа и глаз.
- «Бородавки мясников» – бородавчатые разрастания, по форме напоминающие цветную капусту и локализующиеся на тыльной стороне кистей и на пальцах у людей, имеющих профессиональный контакт с мясом.
- Фокальная эпителиальная гиперплазия – доброкачественная очаговая опухоль рта, представленная светлыми разрастаниями слизистой оболочки полости рта, десен, нёба, щек и языка.
- Верруциформная эпидермодисплазия – наследственное заболевание, проявляется множественными пигментными пятнами и плоскими бородавками, которые имеют тенденцию к слиянию и распространяются по поверхности тыльной стороны кистей, предплечий, голеней, реже – лица.
- Аногенитальные (венерические) бородавки – папулы или узелки, локализующиеся в области внутреннего листка крайней плоти, наружного отверстия мочеиспускательного канала, в промежности и анальной области.
Каждое пигментное новообразование на коже должно быть исследовано для дифференциальной диагностики с меланомой (рак кожи).
К каким врачам обращаться?
Выбор специалиста с целью диагностики и лечения новообразований зависит от места расположения бородавок. При появлении бородавок на коже нужно обратиться к врачу-дерматологу. Если бородавки локализованы в области промежности, то женщинам необходима консультация врача- гинеколога , а мужчинам – врача- уролога . Консультация врача-проктолога потребуется при наличии бородавок в анальной области. Всем пациентам рекомендованы консультации врача-иммунолога и врача-инфекциониста.
Диагностика
- Определение вируса папилломы человека в соскобе эпителиальных клеток урогенитального тракта, ротоглотки, прямой кишки.
Суммарное выявление ДНК вируса папилломы человека 14 типов высокого онкогенного риска (16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, 66, 68) в соскобе эпителиальных клеток урогенитального тракта методом ПЦР с детекцией в режиме «реального времени». Вирус папилломы ч.
Читайте также:

