Болит шрам после операции на животе что делать
Обновлено: 23.04.2024
Почему не проходит боль после операции? Как снять боль после операции? Каковы причины боли после операции? – в данной статье мы поможем найти ответы на эти и подобные вопросы, а именно – расскажем об эффективном и безопасном методе лечения боли после операции, о причинах и симптомах этого заболевания, а также о наиболее популярных мифах, связанных с ним.
что такое боль после операции
Боль после операции – это мучительные или неприятные ощущения у пациента, перенёсшего операцию. Боли ощущаются не только в области шва или смежных с ней, но и в отдаленных областях.
Характер болей зависит от того, по поводу какого заболевания была проведена операция. Чаще всего такие боли развиваются после операций по удалению грыжи межпозвонкового диска, паховой грыжи, желчного пузыря, протезирования суставов, гинекологических операций, а также после кесарева сечения, травм и ожогов.
причины боли после операции
Боли после операции по удалению грыжи межпозвонкового диска имеют особые проявления: боль в пояснице может исчезнуть, но появиться спустя некоторое время; может начать неметь стопа, усиливаться боль в ноге, появиться покалывание всей ноги и ощущение «ползания мурашек», зачастую на ногу больно опираться. Относительное облегчение наступает лишь в постели в определенном положении (на боку, лежа на животе и т.д.).
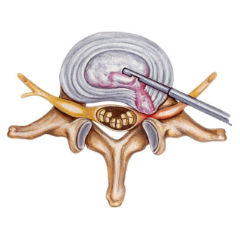
Боли после других видов операций схожи в своих проявлениях: боль и скованность при движении, мышечные спазмы, ноющая боль в области шва.
Причинами развития боли после операции по удалению грыжи межпозвонкового диска как в ближайшем, так и в отдаленных послеоперационных периодах, являются:
- глубинные и поверхностные послеоперационные рубцы, которые сдавливают болевые нервные окончания, сосуды и нервные стволы;
- сужение позвоночного канала от рубцов и застоя венозной крови, сдавление спинного мозга и нервов;
- прогрессирование остеохондроза, появление новых грыж в соседних межпозвонковых дисках;
- воспаление в спинно-мозговом канале позвоночника;
- воспаление межпозвонковых суставов (артроз);
- спазм мышц поясницы и таза в области операционного шва;
- неполное удаление грыжи, которая продолжает давить на нервный корешок;
- повреждение нервных стволов, приводящее к онемению и нарушению функций конечности.
После других операции боли возникают по следующим причинам:
- глубинные и поверхностные послеоперационные рубцы, которые сдавливают болевые нервные окончания, сосуды и нервные стволы;
- спазм мышц в области операционного шва;
- воспалительный процесс в мягких тканях вокруг операционного шва;
- нарушение обменных процессов в мягких тканях вокруг операционного шва;
- образование спаек между швом и оболочками внутренних органов;
- венозный и лимфатический отёк в конечностях.
развенчиваем мифы о боли после операции
На сегодняшний день существует ряд заблуждений о лечении боли после операции, порождаемых в основном отсутствием у человека, столкнувшегося с данной проблемой, объективной информации по поводу предлагаемой терапии. Постараемся внести ясность в этом вопросе и развенчать наиболее популярные мифы.
Чаще всего болит не кожный рубец, а другие ткани, которые были повреждены оперативным вмешательством. Под кожей могут болеть фасции, мышцы, связки, сформироваться рубцовые уплотнения, которые при правильном лечении размягчаются или рассасываются.
Массаж действительно улучшает кровообращение в оперированной зоне, но глубинные послеоперационные рубцы от массажа не рассасываются. Либо массаж должен быть жестким и продолжительным по времени, чтобы наступило облегчение. Гораздо эффективнее инъекционное медикаментозное лечение, либо плазмотерапия, которые дают эффект в ближайшие дни от начала лечения.
Свежие послеоперационные боли могут облегчиться народными средствами (мази, компрессы). Чем больше времени после операции прошло, тем труднее получить какой-нибудь эффект.
Продолжающаяся или нарастающая боль после операции является признаком того, что восстановление тканей идет по типу рубцевания и в рубец втягиваются все новые ткани. Этот процесс важно остановить, а рубцы размягчать и рассасывать, потому что с возрастом имеется склонность к нарастанию рубцевания и болей.
Как видно из описанных выше примеров, объективный взгляд на проблему боли после операции с точки зрения способов её решения помогает человеку, у которого обнаружено это заболевание, своевременно и обдуманно подойти к выбору эффективного и безопасного метода лечения.
как мы лечим боль после операции
Наше лечение послеоперационных болей отличается от стандартного системным подходом.
Принципиальная разница между академическим подходом общепринятого лечения и системным подходом нашего лечения состоит в том, что академическая медицина диагностирует и устраняет симптом, а системная медицина – причину развития послеоперационных болей.
Боли после операции как правило развиваются от совокупности причин. Для эффективного лечения требуется устранение каждой из них. Если причина развития заболевания, по поводу которого проведена операция, была одна и устранена оперативным путём, то организм восстанавливается и боли проходят. Такую операцию считают «удачной». Если же имела место совокупность причин и только одна устранена в ходе операции, то боли после операции развиваются из-за оставшихся причин, к которым добавляется ещё одна – послеоперационный шов. Такую операцию считают «неудачной».
Что такое совокупность причин можно объяснить на примере послеоперационных болей по поводу удаления грыжи межпозвонкового диска.
До операции боли в спине, которые испытывает человек с диагнозом грыжа межпозвонкового диска, появляются от сдавления нерва выпавшей грыжей. Боли также могут быть связаны с мышечными спазмами, воспалительными процессами в межпозвоночных суставах, от неправильного строения данного отдела позвоночника, или от перенесенной травмы мягких тканей этой области (мышцы, связки).
После проведения операции появляется дополнительная причина усиления боли – послеоперационный рубец – уплотнение тканей при срастании послеоперационного шва. Уплотнения в виде рубцов формируются не только на коже, но и в глубоких тканях (мышцы, связки, в некоторых случаях ткани внутренних органов).
Послеоперационные рубцы сдавливают нервы, усугубляя боли.
Таким образом, к существующей до операции совокупности причин добавляется еще одна – послеоперационные рубцы. С течением времени боли нарастают, функция движения ухудшается.
Для лечения послеоперационных болей мы назначаем пациенту курс подкожных микроинъекций с рассасывающими препаратами для устранения излишних уплотнений шва и спаек в мягких тканях, курс мышечной мезотерапии для снятия спазмов и триггеров (уплотнений) в мышцах, курс остеопатии для восстановления функции движения, курс нутрицевтиков для лучшей регенерации тканей и снятия воспаления в межпозвонковых суставах.
Облегчение наступает в первые сутки после начала лечения. В последующий месяц боли существенно уменьшаются. В течение нескольких месяцев человек возвращается к обычному образу жизни.
с чего начать лечение боли после операции
Лечение боли после операции в нашем центре начинается с приёма невролога. Приём ведёт главный врач и ведущий специалист нашего центра, невролог (вертеброневролог), кандидат медицинских наук Мажейко Людмила Ивановна.
На первичном приёме врач проведёт консультацию и специализированное обследование, выявит истинную причину развития патологии, установит диагноз, разработает план лечения, даст рекомендации, при необходимости назначит дополнительные обследования. Длительность первичного приёма – 60 минут.
Цена лечения боли после операции в нашем центре рассчитывается индивидуально, в зависимости от стадии заболевания, его давности и наличия осложнений. Такой подход позволяет назначить только необходимый объём лечения с учётом особенностей организма пациента и картины течения заболевания.
Расчёт цены лечения боли после операции производится после приёма невролога и проведения необходимых дополнительных обследований.
При единовременной оплате курса лечения предоставляется скидка 10 %.
Хирургическое вмешательство — стресс для организма. Операция предполагает рассечение тканей, и, чтобы восстановить их, врач накладывает шов, который со временем превращается в шрам. Болевые ощущения в месте разреза могут быть вариантом нормы или симптомом патологии, требующим врачебной помощи. Как долго и почему болит шов после операции — рассказываем далее.
Причины боли после операции
Чтобы разобраться в причинах возникновения боли, важно знать о стадиях заживления раны после хирургического вмешательства. Всего их 4.
Осложнения после операции
Послеоперационное восстановление не всегда проходит быстро и гладко, в некоторых случаях встречаются ранние и поздние осложнения.
Ранние осложнения:
- кровотечения и гематомы, которые возникают при недостаточном ушивании сосудов кожи и подкожной жировой клетчатки;
- нагноения швов, сопровождающиеся болью, припухлостью кожи, нередко ― повышением температуры;
- расхождение швов после снятия нитей.
Поздние осложнения (могут возникнуть в течение года после операции):
- отторжение организмом шовного материала, которое провоцирует появление лигатурных свищей;
- послеоперационные грыжи, которые образуются в некоторых случаях после вертикального разреза брюшной стенки;
- сильное разрастание соединительной ткани, которое приводит к формированию косметических дефектов — келоидных рубцов.
Профилактика осложнений
Осложнения указывают на то, что рана заживает не по плану. Чтобы их избежать, стоит выполнять все предписания врача. Несвоевременная смена повязки, игнорирование правил обработки шва, натирание рубца — все это может стать причиной осложнений. Необходимо постепенно наращивать физическую нагрузку, хорошо питаться и достаточно спать. Через месяц после операции стоит проконсультироваться со специалистом, важно контролировать этапы заживления шва.
На изменение состояния в послеоперационный период неблагоприятно влияют авиаперелеты и поднятие тяжестей. Лучше временно отказаться от посещения бани, сауны, бассейна и солярия. Избегайте попадания прямых солнечных лучей на шрам — воздействие ультрафиолета делает его более заметным и может спровоцировать осложнения.
Время заживления швов после операций
Сколько болит шов после операции? Дать точный ответ на этот вопрос невозможно, сроки зависят от ряда факторов: тяжести операции, квалификации врача, возраста пациента, сопутствующей патологии, соблюдения рекомендаций, санитарных норм и локализации разреза. Рассмотрим сценарии восстановления после различных хирургических вмешательств.
После эндопротезирования сустава
Операция эндопротезирования сустава завершается накладыванием швов, иногда края раны сшиваются скобками. Размер и состояние швов зависят от степени вмешательства. Некоторые раны ушивают рассасывающимися нитями, которые удалять не нужно. Часто операция завершается дренированием ― установкой трубки для сбора раневой жидкости. Удаление этой трубки проходит незаметно, без обезболивания.
В первые дни после хирургического вмешательства обработкой швов занимается медицинский персонал: меняются повязки, обрабатывается рана, врач следит за состоянием швов. Обычно швы снимают спустя 12−16 дней после операции.
После операции на молочной железе
Операции на молочной железе сопровождаются повреждением мышечной, нервной, железистой ткани и др. Дискомфорт добавляют дренажные трубки по краям ран, которые врач оставляет примерно на неделю. Сильные боли в этот период купируются анальгетиками.
После операции рубцы имеют розовый или розово-фиолетовый цвет, со временем они светлеют, превращаясь в чуть заметную белую полоску. В зависимости от особенностей организма на заживление уходит до полугода. Неприятные ощущения добавляет постоянное натирание неподходящим бюстгальтером. Большой выбор моделей женского белья позволяет выбрать мягкие варианты без «косточек». Надевать обычное белье рекомендуется не ранее чем через полгода после операции.
После полостных операций
Полостная операция подразумевает хирургическое вмешательство через разрез длиной до 10 см, заживление которого происходит до трех месяцев. Начальное срастание тканей занимает около полумесяца. В этот период боли в месте разреза считаются нормальным явлением. Иногда боль после хирургического вмешательства на брюшине связывают с формированием грыжи. Такое случается при несоблюдении рекомендаций врача, например, при резком повышении физической нагрузки. Как ускорить заживление шва после простой операции на удаление аппендицита?

Особенности ухода за швами
Скорость заживления шва зависит от способности кожи к быстрой регенерации и общего иммунитета организма. Сразу после операции обработкой швов занимается медперсонал, после выписки бремя ухода ложится на пациента. Процесс восстановления тканей не менее важен, чем проведение самой операции. Чтобы шов затягивался быстро, необходимо выполнять все рекомендации врача, соблюдать правила личной гигиены, правильно питаться, высыпаться и оградить организм от стресса.
Важное правило домашнего ухода за швами ― соблюдение стерильности. Обрабатывайте раны только после тщательного мытья рук, используйте продезинфицированные инструменты. С самого первого дня на послеоперационный шов накладывается повязка. Ее нельзя снимать и мочить водой. В первые дни стоит отказаться от гигиенических процедур. Если принять душ все же хочется, место повязки стоит надежно защитить от влаги. Если повязки уже нет, шов после душа просушивается бинтом и обрабатывается антисептиком. Откажитесь от полотенец, поскольку даже в хлопчатобумажных скапливаются микробы. Для обработки лучше использовать безворсовые салфетки, чтобы ворсинки ваты не зацепились за шов и не остались в нем.
Регулярный осмотр раны поможет вовремя заметить изменения. Не стоит самостоятельно снимать корочки с раны во избежание образования шрамов и инфицирования раны. Пока рана заживает, откажитесь от ношения тесной одежды. Выбирайте дышащие материалы из натуральных волокон.
При должном уходе и соблюдении требований организм справится с затягиванием ран без дополнительных средств.
Как избавиться от боли
В послеоперационный период врачи применяют мультимодальную схему обезболивания, которая основана на комбинации лекарств из разных групп в минимальных дозах. Схема подбирается индивидуально и зависит от нескольких факторов: характера вмешательства, психологического настроя, возраста, веса, аллергологического анамнеза и тяжести состояния пациента.
Для купирования острой боли врачи применяют анальгетики, НПВП, местные анестетики, препараты других групп. Широкое применение получили нестероидные противовоспалительные препараты, например, на основе диклофенака. Они обладают выраженным анальгезирующим действием при умеренной и сильной боли, воспалительных процессах, возникающих после операций, быстро справляются со спонтанной болью и болью при движении. Препараты на основе диклофенака оказывают минимальное влияние на систему кровообращения и дыхания, а также моторику ЖКТ. Они быстро всасываются в кровоток и начинают работать уже спустя 5−20 минут после приема. 1
На риск развития воспалительных процессов после хирургического вмешательства влияет иммунитет. Стоит проверить организм на наличие очагов инфекций, провести санацию полости рта еще перед операцией. Если боль не утихает, усиливается или сопровождается другими симптомами, а назначенные обезболивающие не дают облегчения, стоит немедленно обратиться к врачу.
Что делать, если рубец заболел спустя время после операции
Иногда дискомфорт на вроде бы зажившем участке тела может сохраняться долгие годы или напомнить о себе спустя время. Среди причин появления боли в старом шве ― воспалительные процессы, связанные с присоединением бактериальной инфекции. В таких случаях врач назначает прием обезболивающих и антибиотиков. Если ни воспаления, ни свища, ни келоида нет, такую боль называют нейролептической. Это значит, что повреждения нервных волокон, полученные во время или после операции нарушают их функционирование. В мозг поступает неверная информация. В таких случаях прием анальгетиков будет бессмысленным. Сработает местное обезболивание и сеансы психотерапии.
Еще одна причина появления внезапной боли в старом шраме ― увеличение массы тела. Набор веса провоцирует растяжение кожного покрова, в том числе и в области рубца. Это вызывает сильный дискомфорт и болезненные ощущения.
Занятия спортом влияют на появление боли в шрамах, расположенных на активно двигающихся участках: ягодицах, коленях, локтях или пальцах. Неприятные ощущения возникают во время тренировок и стихают после них. Чрезмерная активность может спровоцировать расхождение внутренних швов.
Диалрапид
Новое анальгетическое средство с мощным ускоренным действием. Подходит для лечения острых болевых и воспалительных состояний.
Как известно, рубцы возникают вследствие любой открытой травмы, а также после термических, химических и лучевых поражений кожи, иногда после инфекций. Они составляют серьезную проблему для хирургов и пациентов, так как остаются на всю жизнь и создают значительные косметические дефекты и иногда вызывают функциональные нарушения в виде ограничения подвижности суставов.
Все кожные рубцы можно разделить на 4 типа:
- Нормотрофические;
- Атрофические;
- Гипертрофические;
- Келоидные;
Нормотрофические - это оптимальные рубцы, которые не изменяют рельефа поверхности кожи, имеют бледный или телесный цвет и обладают эластичностью, близкой к нормальным тканям.
Атрофические (втянутые) рубцы - отличаются от нормотрофических только своим расположением ниже уровня окружающей кожи и меньшей толщиной.
Гипертрофический рубец представляет собой образование, выступающее над поверхностью окружающей кожи, чаще всего розового цвета, ограниченное ареалом раны. Они являются следствием влияния двух факторов:
- избыточной реакцией соединительной ткани на травму;
- неблагоприятных условий заживления раны.
Надо сказать, что гипертрофические рубцы достаточно часто через 1-2 года самостоятельно рассасываются, и превращаются в нормотрофический или атрофический рубец. Основной характеристикой келоидного рубца является способность к постоянному росту, в результате чего его объем в несколько раз превышает размер самой раны. Причиной образования келоида чаще всего является нарушение иммунной и эндокринной системы, что приводит к созданию локального патологического иммунитета в ране и как следствие к извращенной реакции тканей на травму. Известно, что такие рубцы чаще всего образуются у женщин, детей и подростков. Особенно часто они возникают в местах, где кожа натянута: грудь, плечи, спина. В то же время связи между натяжением кожи и келоидозом может и не быть. Например, келоидные рубцы, возникающие после прокола мочки уха. К факторам предрасположенности относятся определенные заболевания, такие как синдром Элерса-Данлоса (наследственная болезнь, в основе которой лежит недостаточное развитие коллагеновых структур в различных системах организма), склеродермия и пр. Кроме того, важную роль играют наследственная предрасположенность и гормональный статус.
Внешний вид рубца - категория субъективная, так как одинаковые по внешнему виду и локализации рубцы могут устраивать одного человека и быть абсолютно неприемлемыми для другого. В связи с этим существует еще одна классификация, по которой рубцы разделяются на физиологические и патологические рубцы. Физиологическими называются рубцы, которые не вызывают болевых ощущений, не нарушают подвижности и внешний вид которых вряд ли можно улучшить. Патологические рубцы нуждаются в лечении, хирургическом или консервативном. К стандартным методам профилактики патологического рубцевания относят такие общепринятые меры, как обездвиживание раны, нетравматичный шов и своевременное удаление шовного материала. При риске развития гипертрофического или келоидного рубца важнейшим способом профилактики является компрессия. Для этого используются силиконо-гелевые пластины (эпидерм, эластодерм, спенко и др.). Также используется мазь Контратубекс (комплексный препарат на основе гепарина, экстракта лука и аллантоина).
Боль в рубце возникает в различные периоды и обусловлена вовлечением в процесс рубцевания чувствительных нервов и нервных окончаний. Такая боль способна принести большие страдания.
За всю историю лечения рубцов было предложено большое количество методик, наибольшее распространение из которых получили следующие:
- Рентгенотерапия;
- Криодеструкция жидким азотом;
- СВЧ-терапия;
- Физиолечение (электрофорез лидазы, фонофорез гидрокортизона или контратубекса);
- Инъекции стероидов (дипроспан, кеналог-40);
- Компрессия (ношение компрессионного белья, масок, силиконо-гелевых пластин);
- Различные пилинги как механические, так и химические.
Хирургические методы лечения.
В нашей клинике имеется различный арсенал методик и средств для лечения различных видов рубцови рубцовых деформаций различного происхождения, ограниченных и обширных последствий ожогов. Работающие в клинике специалисты, имеют многолетний опыт работы и владеют современным арсеналом устранения тяжелых рубцовых деформаций, контрактур верхних и нижних конечностей. Клиника использует ультрасовременное высокотехнологичное оборудование.
Едва ли там что то серьезное. Но для спокойствия стоит пойти УЗИ. Думаю что так формируется рубец .
Но это все таки была операция.пожтому надо снизить риски формирования спаечной болезни. Поэтому больше пейте кисломолочного.

Здравствуйте по фото все хорошо
Да это формирование рубца
Если сильно дискомфортно,тогда Консультация хирурга очно

Здравствуйте
По фото ничего страшного нет
Для спокойствия можете показаться хирургу и сделать узи
У нас на коже по всему телу проходят нервные окончания, они то и дают боль/дискомфорт, особенно после операций
( повреждение все равно есть нервных окончаний, от этого никуда не деться)
Со временем все пройдет

Здравствуйте. Екатерина, данные боли могут быть, так как формируется рубец, ничего страшного в этом нет не переживайте. Со временем рубцы сформируются и боли вас беспокоить не будут.
Самое главное, чтобы не было отека, покраснения и тянущих болей в области рубцов.
Здоровья вам и вашим близким!

Добрый день. Переживать не стоит, дело обстоит в том, что после операционная рана начинает заживать и образуются не спайки, а рубцы. После хорошо проведённой лапараскопической операции никогда спайки не сформируются так как само по себе операционное окно маленькое и кровь в брюшную полость не попадает. Только кровотечение может сформировать образование спаек. В вашем случае как раз к 2-3 неделе активно рана начинает заживать и образуются рубцы, которые необходимо разрывать путем растяжки передней стенки живота. Это нужно для того чтоб рубцы не грубели, а становились более эластичными. Тогда и болей не будет. Сейчас пройдите курс физиолечения, а через 4 недели активно займитесь растяжкой. Здоровья и удачи Вам.

Это в пределах нормы.Если отека,покраснения,поднятия температуры нету,нечего волноваться,организм приспосабливаеться

Это нормальная реакция организма на оперативное вмешательство, формируется рубец,будет уплотнееие.Все пройдет в течении 1-месяцев

Количество хирургических вмешательств растет 1 , совершенствуются техники операций и методики обезболивания. Однако послеоперационные боли остаются ожидаемым явлением и все так же требуют внимания врачей. Интенсивный болевой синдром, который наблюдается минимум у 40% пациентов 1 , утяжеляет течение восстановительного периода, способствует развитию осложнений 2 , увеличивает сроки выздоровления, может перейти в хронический процесс 3 .

Международная ассоциация по изучению боли (IASP) в 2010 году приняла декларацию, которая признала адекватное лечение боли одним из главных прав человека 3 .
По данным крупных исследований 4 высокая интенсивность послеоперационных болевых ощущений отмечается пациентами после акушерских, гинекологических, ортопедических и абдоминальных (на органах брюшной полости) хирургических вмешательств, с которыми связаны послеоперационные боли в животе, грудной клетке, суставах. Очень важны характеристики боли в первые сутки, именно она определяет то, как будет в дальнейшем развиваться болевой синдром и станет ли он хроническим 4 .
Почему возникают послеоперационные боли
Послеоперационная боль по МКБ-10 (Международной классификации болезней) относится к неуточненным видам боли и не несет никакой сигнальной информации ни для пациента, ни для врача, так как понятны причины и механизмы ее возникновения. Поэтому современные принципы ведения больных после операций предусматривают максимальное избавление их от неприятных болевых ощущений. Тем более, что боль оказывает негативное влияние не только на заживление, но и на жизненно важные процессы в организме: работу сердечно-сосудистой, дыхательной, пищеварительной, центральной нервной системы, а также на свертывание крови 4 .
Формирование болезненных ощущений обеспечивается многоуровневой реакцией, которая связывает непосредственную зону повреждения (раневую поверхность) и центральную нервную систему. Начинается она с механических стимулов в области разреза и выделения биологически активных веществ (простагландинов, брадикининов и других) 4 , а заканчивается обработкой информации в коре головного мозга и подключением эмоционального и психологического компонентов.
Болевой синдром развивается в результате возникновения зон повышенной болевой чувствительности (гипералгезий). Первичная гипералгезия связана непосредственно с повреждением и формируется вблизи раны. Область вторичной гипералгезии захватывает более обширный участок и возникает позже, в течение следующих 12-18 часов 4 , так как связана со стимуляцией других видов рецепторов. Именно она и отвечает за сохранение и усиление болевых ощущений на вторые-третьи сутки после операции, а в последующем, за развитие хронического болевого синдрома 7 .
Как уменьшить послеоперациооную боль
К задачам послеоперационного обезболивания специалисты относят 4 :
- качественный период восстановления,
- ускорение реабилитации и выписки из стационара,
- уменьшение числа осложнений, в том числе развития хронической послеоперационной боли.
Наиболее эффективной считается так называемая мультимодальная схема 4 послеоперационного обезболивания, концепция которой предполагает использование оптимальной комбинации лекарственных средств из разных групп в минимальных дозах 4 .
Группы препаратов, которые используются как обезболивающие после операции:
- Опиоидные анальгетики. Традиционно считались основой для операционного обезболивания, однако их изолированное применение дает ожидаемый результат всего в 25-30% случаев 4 , а введение максимально эффективной дозы связано с высоким риском побочных эффектов 4 , в том числе угнетение дыхания. Также после их отмены часто возникает еще большая болевая чувствительность. . Формирование послеоперационного болевого синдрома напрямую связано с травмой тканей и воспалением. Поэтому назначение НПВС, как препаратов, обладающих мощным противовоспалительным и обезболивающим эффектом, показано с первых минут после операции, а иногда во время хирургического вмешательства.
Они действуют непосредственно на причину развития повышенной чувствительности, а именно – на выработку простагландинов и других биологически активных веществ, участвующих в воспалительном процессе. Есть методики, которые предлагают использовать НПВС еще за 20-30 минут до разреза, что позволяет снизить интенсивность боли в области послеоперационных швов. 4
При назначении с препаратами из предыдущей группы, НПВС дают возможность уменьшить дозу и усилить эффект опиоидов и предупредить их побочные эффекты 4 .
- Неопиоидные обезболивающие средства центрального действия. Не оказывают влияния на механизмы воспаления, но способны подавлять вторичную повышенную болевую чувствительность на уровне передачи нервных импульсов. Их применение за полчаса до окончания операции обеспечивает спокойное и безболезненное пробуждение после наркоза 4 . Хорошо зарекомендовали себя в комплексном обезболивании.
- Средства, влияющие на восприятие боли. Вводятся для предупреждения гиперчувствительности и развития хронического болевого синдрома 4 .
- Регионарное обезболивание (анальгезия). Применение метода основано на прерывании потока болевых импульсов от зоны повреждения к спинному и головному мозгу 4 .
Для каждого пациента комплексная схема обезболивания подбирается индивидуально. Во внимание принимаются такие факторы, как возраст, пол, объем хирургического вмешательства, сопутствующая патология, психические особенности, чувствительность к боли и ее наличие до операции.

Сколько длится послеоперационная боль
На этот вопрос однозначно ответить нельзя, но острая боль исчезает полностью, когда сформирована рубцовая ткань и больше нет оснований для возникновения болевых импульсов. Сколько продлится этот период, зависит от самого пациента - способностей тканей его организма к регенерации (восстановлению), адекватности обезболивания, психологического настроя и общего состояния.
Если боли в области послеоперационных швов длятся более 3 месяцев, с перерывами или без, и не связаны с процессом заживления, то это признаки развития хронического болевого синдрома. В его основе лежит повреждение нервов или формирование патологических импульсов 6 . Частота его развития колеблется от 5 до 50% (в среднем у каждого пятого пациента 6 ) и является одним из показателей успешности хирургического лечения 7 . Такая разница объясняется различием в методиках вмешательства и их травматичности 7 .
Для формирования хронической послеоперационной боли, в том числе рубцов, предрасполагающими факторами являются 6 :
- женский пол;
- возраст до 35 лет 6 ;
- стресс, тревога перед операцией, предоперационная боль;
- вид вмешательства – если оперативное лечение связано с высокой вероятностью повреждения крупных нервов (ампутации конечностей, операции на органах грудной клетки, удаление молочных желез), то риск хронизации боли намного выше;
- продолжительность операции;
- течение послеоперационного периода – интенсивная острая боль, большие дозы анальгетиков, применение лучевой и химиотерапии;
- чрезмерная опека и поддержка со стороны близких в восстановительном периоде,
- длительный постельный режим.
Профилактика развития хронического болевого синдрома проводится в несколько этапов:
- Первичная – связана с самим хирургическим вмешательством: по возможности, выбор нехирургического метода лечения, выполнение операции наименее травматичным способом, например, использование эндоскопической техники.
- Вторичная – интенсивное обезболивание после операции. Это наиболее перспективный метод, который можно дополнить предоперационным введением анальгетиков, способствующим ослаблению болевой импульсации после вмешательства. В качестве обезболивающих после операции применяют различные анальгетики, НПВС, регионарную анестезию, седативные средства 7 .
Одним из препаратов группы , который помогает бороться с острой и хронической послеоперационной болью, является Мотрин®. Выпускается в таблетках по 250 мг. Он обладает выраженным противовоспалительным и обезболивающим действием, которое может длиться до 12 часов 9 . В послеоперационном периоде (в травматологии, ортопедии, гинекологии, челюстно-лицевой хирургии) его можно принимать взрослым и детям старше 15 лет 8 .
Если вы точно не знаете причин боли в послеоперационной ране, но обратиться к врачу быстро нет возможности, то самостоятельно принимать Мотрин® можно не более 5 дней 9 . Обязательно нужно связаться с доктором и выяснить причину болей.

Современная комплексная (мультимодальная) тактика обезболивания включает использование комбинации нестероидных противовоспалительных средств, местных анестетиков, анальгетиков центрального действия и препаратов, действующих на уровне проводимости нервных импульсов. Она должна применяться на протяжении всего периода существования зоны поврежденных тканей до окончательного заживления.
Информация в данной статье носит справочный характер и не заменяет профессиональной консультации врача. Для постановки диагноза и назначения лечения обратитесь к квалифицированному специалисту.
Читайте также:

