Болит колено синяка нет не опухло
Обновлено: 25.04.2024
Многие люди в молодом возрасте испытывают боли в коленном суставе. Это один из главных симптомов пателлофеморального артроза. Данная статья расскажет, как проходит лечение этого заболевания и дают ли врачи положительный прогноз.
Пателлофеморальный артроз коленного сустава – что это такое
Пателлофеморальный артроз коленного сустава– это дегенеративные процессы в хрящевой ткани надколенника (коленной чашки) и бедренной кости. Они сопровождаются воспалением и болью в местах сочленения.
В норме пателла (надколенник) не контактирует с костью, а ограждена от нее хрящом. При его разрушении чашка и костная ткань начинают соприкасаться. Трение суставных поверхностей друг о друга вызывает воспалительные процессы и микротравмы.
Артроз пателлофеморального сочленения встречается у молодых людей с активным образом жизни. Чаще всего поражается одна коленная чашка.
В МКБ пателлофеморальному артрозу присвоен код 10.
Причины пателлофеморального артроза
Ключевая причина патологии – чрезмерная нагрузка на коленный сустав.
Также развитие пателлофеморального артроза вызывают:
- врожденные или приобретенные патологии нижних конечностей (плоскостопие, косолапость, разная длина ног);
- нарушение метаболизма;
- перенесенные травмы колена;
- ожирение или избыточный вес;
- хондроматоз;
- эндокринные заболевания;
- ревматоидный или инфекционный артрит;
- использование неподходящей обуви (выбор слишком большого или маленького ее размера).
Пателлофеморальный синдром коленного сустава часто диагностируют у спортсменов после длительного бега или прыжков. Вероятность его развития повышена у парикмахеров, военных, полицейских. Это связано с тем, что представители этих профессий большую часть времени проводят стоя. Также в группе риска находятся грузчики. Из-за ношения тяжестей их коленные суставы испытывают повышенную нагрузку.
Женщины подвергаются пателлофеморальному артрозу чаще мужчин. Это связано с их менее стабильным гормональным фоном.
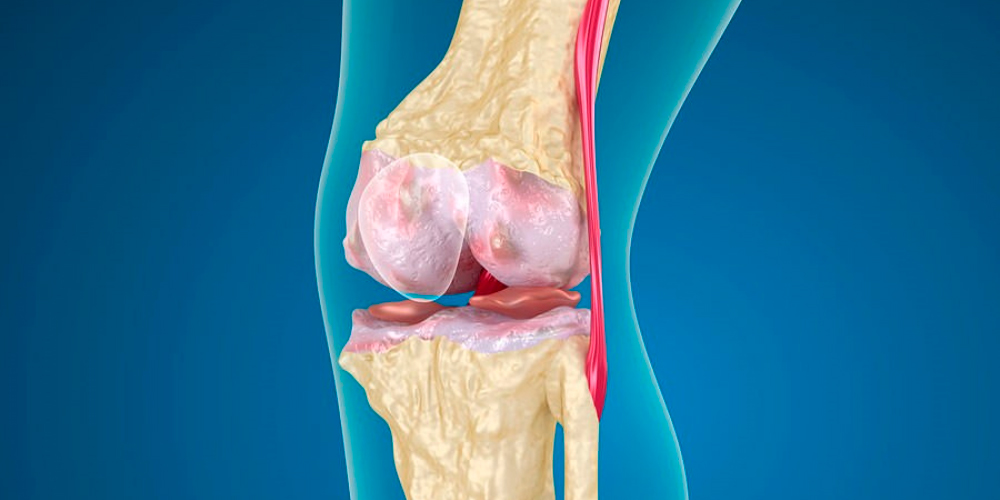
Истощение хрящевой ткани при пателлофеморальном артрозе
Симптомы
Основными симптомами пателлофеморального артроза выступают боль, скованность и хруст в области сочленения суставов. Болевой синдром возникает из-за воспалительного процесса в тканях. Она ощущается в переднем участке колена и усиливается во время нагрузки на него.
Первым признаком пателлофеморального артроза выступает небольшая усталость в одном или обоих коленах при физической нагрузке. Явным симптомом патологии считается боль в суставе. Наличие болевого синдрома даже при незначительных нагрузках – опасный признак запущенного заболевания.
Чем опасно заболевание
Из-за болевого синдрома при артрозе у больного заметно снижается качество жизни. Ему становится тяжело передвигаться. Человек постоянно пребывает в подавленном или раздраженном эмоциональном состоянии из-за испытываемой им боли.
У спортсменов при пателлофеморальном артрозе коленного сустава снижаются показатели. Заболевание может помешать спортивной карьере.
Степени пателлофеморального артроза
- Человек чувствует небольшой дискомфорт в коленной области, который проходит после кратковременного перерыва. Боли либо отсутствуют, либо проявляются слабо. На начальной стадии они легко устраняются обезболивающими мазями. Размер хрящевой прослойки составляет более 3 мм. Метаморфозы в тканях на начальной стадии отсутствуют, поэтому болезнь может быть не выявлена во время обследования.
- Человека начинает беспокоить боль в колене при приседаниях, ходьбе по ступенькам, вставании со стула или кресла. Но она не мешает ночному сну и уходит после отдыха. На 2 стадии начинается деструкция (разрушение) хряща. Промежуток между пателлой и надколенником уменьшается. Он составляет от 1 до 2,9 мм.
- В суставе происходят необратимые изменения. Человек начинает хромать во время ходьбы. Конечность с больным коленом становится тоньше из-за уменьшения мышечной массы. На коже появляются припухлости и покраснения, вызванные хроническим воспалительным процессом. В суставе слышен хруст. Хрящевая ткань сильно истончена или полностью отсутствует.
- Пателла срастается с бедренной костью. Это происходит из-за отсутствия хрящевого барьера.
Любая локализация и форма артроза имеет серьезные осложнения, поэтому не стоит затягивать с лечением.
Возможные осложнения
При отсутствии терапевтических мер пателлофеморальный артроз грозит следующими осложнениями:
- срастание пателлы с костью;
- заболевания психики и нервной системы;
- невозможность самостоятельного передвижения;
- инвалидизация;
- инфицирование сустава; ;
- полная потеря подвижности сустава (анкилоз);
- разрыв мениска;
- остеопороз;
- нарушение целостности связок.
Обострения
Боль при заболевании усиливается в холодную погоду с высокой влажностью.
Для снятия симптомов обострения артроза нужно:
- Выпить любой анальгетик (подойдет Анальгин, Парацетамол, Ибупрофен).
- Нанести на колено обезболивающий гель (Пенталгин, Фастум-гель, Вольтарен).
- Дать колену отдых и по возможности зафиксировать его.
Далее нужно записаться на прием к доктору. Использование обезболивающих снимет дискомфорт, но заболевание продолжит разрушать сустав.
Медицинские эксперты нашей клиники лечат пателлофеморальный артроз комплексно. Они успешно находят подход к каждому пациенту.
Боли при пателлофеморальном артрозе усиливаются в холодную погоду с высокой влажностью
Диагностика артроза пателлофеморального сустава
На приеме доктор проверит уровень подвижности и стабильности коленного сустава, осмотрит его на наличие повышенной температуры или отека, обратит внимание на наличие или отсутствие хромоты. Далее специалист посмотрит на движение колена при сгибании сустава.
Также врач собирает анамнез. Для этого доктор задаст несколько вопросов:
- о перенесенных травмах и повреждениях колена;
- о наличии отеков в течение дня;
- о подвижности колена утром после пробуждения;
- об ощущениях в суставе во время передвижения;
- о характере работы и о том, как давно беспокоит дискомфорт в колене.
Для подтверждения диагноза врач направляет пациента на дополнительные обследования:
- Рентген колена. Врач сделает снимок сустава в согнутом и разогнутом положении. Процедура позволит увидеть состояние хрящей и костей.
- МРТ (магнитно-резонансная томография). Одно из наиболее информативных исследований. Оно поможет изучить состояние синовиальной жидкости, менисков, воспалительные и опухолевые заболевания колена.
- КТ (компьютерная томография). Даст возможность изучить степень повреждения костных и мягких тканей.
- Анализ мочи и крови (общий и биохимический). Необходимо для определения уровня кальция и других важных микроэлементов в крови.
- Артроскопия. Делают 2 микропрокола в колене и вводят через них артроскоп и стерильный физраствор. Далее через камеру артроскопа врач осматривает коленные структуры.
- УЗИ сустава. Позволяет изучить состояние тканей вокруг пораженного сустава. Исследование способно выявить болезнь на ранней стадии.
Прохождение процедур обязательно. Они позволят исключить другие диагнозы и увидеть более полную картину заболевания.
В домашних условиях можно заподозрить наличие острого артроза. Окончательный диагноз ставит врач после осмотра и обследования.
Лечение пателлофеморального артроза
Лечение пателлофеморального артроза основано на коррекции нагрузки на колено. Терапия направлена либо на остановку разрушения хряща, либо на замедление деструктивного процесса.
Хруст в суставах - когда стоит беспокоиться
Внутрисуставные инъекции гиалуроновой кислоты
Медикаментозное
На начальной стадии пациенту выписывают прием нестероидных противовоспалительных препаратов (Ибупрофен, Анальгин, Диклофенак) или других обезболивающих. Средства устраняют отек и позволяют сохранить нормальную подвижность колена.
При пателлофеморальном артрозе 2 степени человеку назначают инъекции кортикостероидов (гормональных препаратов) в пораженный сустав. Это Бетаметазон, Преднизолон, Дипроспан и т.д. Они быстро снимают боль, но имеют побочные эффекты. Кортикостероиды негативно сказываются на состоянии кожи и функционировании внутренних органов. Поэтому курс их инъекций проводят не более 2-3 раз в год.
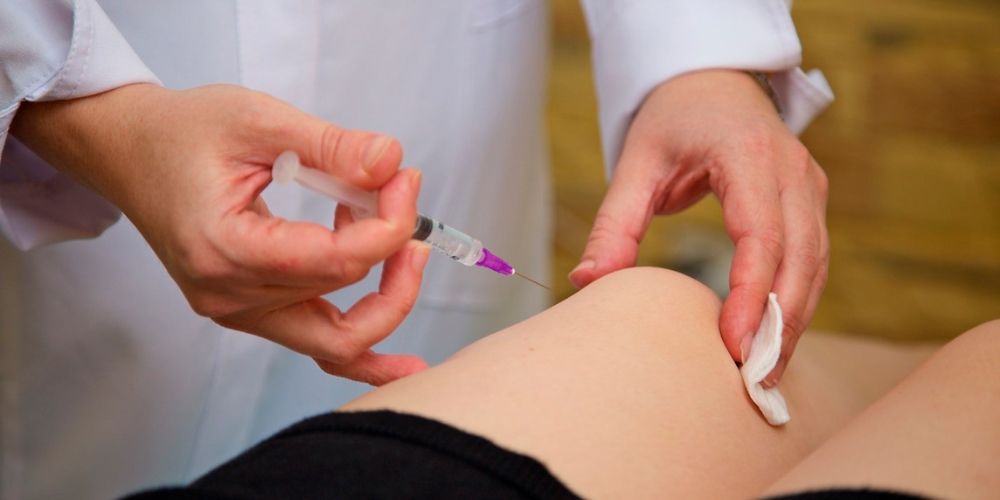
Инъекции в сустав при артрозе колена
Миорелаксанты назначают для устранения спазмов в мышцах бедра, которые появляются на фоне воспалительного процесса. К таким препаратам относят Дротаверин, Спазмомен, Адифенин.
При недостатке синовиальной жидкости в суставе прописывают гиалуроновую кислоту. Она играет роль смазки для суставных элементов, поддерживает амортизационные свойства хряща и усиливает его трофику.
На 3 стадии пателлофеморального артроза выписывают инъекции хондропротекторов (Остенил, Синвиск, Синокром). Их используют после устранения воспалительного процесса. Такие препараты защищают хрящ от дальнейшего разрушения, способствуют его регенерации и устраняют боль.
На любой стадии пателлофеморального артроза пациенту могут выписать витаминные добавки с кальцием и витамины группы В. Первые необходимы для укрепления костной массы, а вторые – для устранения болевого синдрома и восстановления нервной системы.
Немедикаментозное лечение
Среди немедикаментозных способов лечения пателлофеморального артроза коленного сустава выделяют:
- Ношение повязки, бандажа или ортеза. Эти аксессуары используются на начальных стадиях болезни.
- Наколенники. Фиксируют сустав в нужном положении. Чем выше его нестабильность, тем жестче должен быть аксессуар.
- Тейпирование. Больному фиксируют колено в нужном положении при помощи клейкой ленты. Подробнее об этом в данной статье.
- Массаж. Улучшает отток лимфы и устраняет отеки. Но массаж запрещается проводить при воспалительном процессе. В противном случае он усилится и распространится на соседние ткани.
- Гирудотерапия. Слюнной секрет пиявок содержит фермент, который расщепляет некротизированные ткани. Он способствует очищению суставной полости. Также фермент слюны медицинской пиявки расширяет кровеносные сосуды и улучшает метаболические процессы в суставе. Это ускоряет регенерацию тканей разрушенного хряща.
- Лечебная физкультура. Комплекс лечебной физкультуры помогает восстановить нормальную подвижность коленного сустава и устранить скованность. Сеансы ЛФК должны проходить ежедневно. В первое время они делаются под руководством инструктора. Упражнения необходимо выполнять в комфортном для себя темпе. Движения во время занятий должны быть плавными, чтобы избежать травм. При усилении болей выполнение упражнения нужно прекратить.
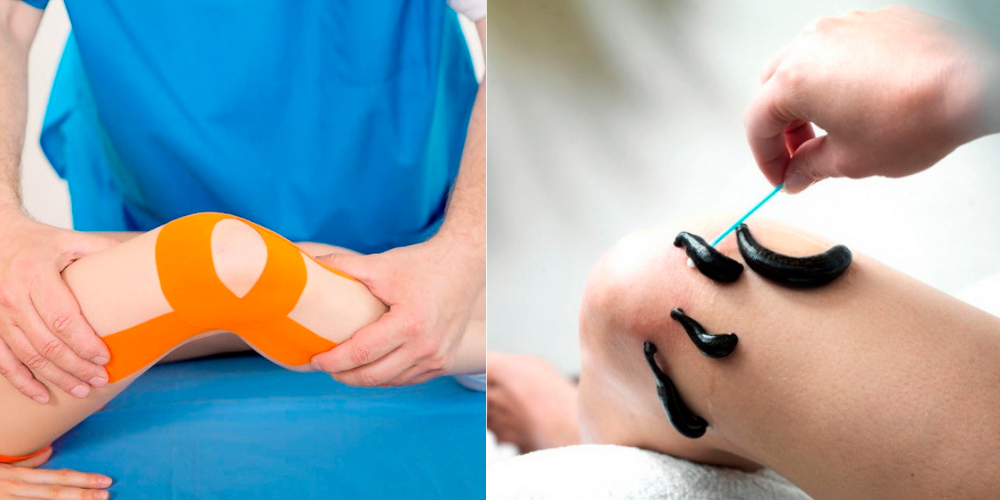
Немедикаментозные способы - часть комплексного лечения. Они не могут быть заменой приему медикаментов.
Хирургическое
Хирургическое вмешательство показано на 3-4 стадии пателлофеморального артроза.
Среди оперативных способов лечения заболевания выделяют эндоскопию сустава, остеотомию и эндопротезирование. В первом случае хирург очищает больной сустав от поврежденных тканей. Во время процедуры он использует эндоскоп с камерой, поэтому вероятность повреждений и осложнений низка. Но данное вмешательство не проводится при хроническом воспалении сустава.
При остеотомии пациенту иссекают часть кости для коррекции нагрузки на пораженное колено. Это необходимо, чтобы замедлить его разрушение.
Эндопротезирование предусматривает полную или частичную замену сустава на титановый. Срок службы протеза около 20 лет. Чаще всего такая операция проводится пациентам пожилого возраста.
Физиопроцедуры
Аппаратные процедуры помогают снять воспалительный процесс и ускорить восстановление тканей коленного сустава. Они замедляют течение болезни и облегчают самочувствие человека.
На сервисе СпросиВрача доступна консультация ортопеда онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Здравствуйте. Сколько Вам лет? Кем работаете? Как давно появились боли?
По результатам МРТ можно предположить либо физическую работу с поднятием тяжестей, либо проф.спорт, либо лишний вес.
Виктория, спасибо за отклик. Мне 47 лет, до 35 лет играл в футбол, как любитель, но активно. Вес мой 100 кг при росте 185 см, лишний вес есть, но я не полный. Работа у меня спокойная, офисная, хожу в день по 1 часу, до метро пешком.

Здравствуйте, есть изменения суставного хряща и воспаление связок, в целом ничего страшного.
По лечению:
1. Бандаж или фиксатор коленного сустава на 3-4 нед, мягкий. Ходьба в нем сразу намного уменьшит боль.
3. Медикаментозно: Аэртал 100 мг 2р в день с Омепразолом, Мидокалм 150 мг по 1т 3р в день, Диклофенак гель 5% - не менее 2-х раз в день.
4. Внутрисуставное введение препаратов гиалуроновой кислоты. Например, Русвиск, Синвискс, ферматрон или других. Читайте инструкции. Это очень эффективно и на 6 мес (иногда больше) полностью избавляет от боли..
5. Базовая терапия хондроитин сульфатом и гиалуронатом натрия. Это Терафлекс, Артра и др.
6. Из ФТЛ - ультразвук с гидрокортизоном, магнит.
7. Эффективно ЛФК.
Виталий, Базовая терапия хондроитин сульфатом и гиалуронатом натрия. Это Терафлекс, Артра и др. - это хондропротекторы?


По МРТ у Вас усталостный (контузионный или стрессовый) перелом внутреннего (медиального) мыщелка больше берцовой кости. В месте крепления к этому мыщелку коллатеральной (боковой) связки имеется ее частичное повреждение с разволокнением. Это внесуставные повреждения. Внутри сустава только "суставной хрящ с плоскими не полнослойными дефектами", что не является показанием для введения в полость сустава препаратов гиалуроновой кислоты. ЛФК то же пока противопоказано. К ЛФК можно будет вернуться после исчезновения болевого синдрома.
В остальном рекомендации д-ра Леонтьва поддерживаю.
Если после начала лечения в течение 5 дней не будет улучшения, целесообразно сделать инъекцию Дипроспана на Лидокаине внесуставно в область крепления коллатеральной связки к мыщелку бедренной кости.
По фото явления подкожной гематомы, может быть препателлярный бусит. Если нет аллергии, местно используйте гепариновую мазь+Диклофенак гель+ димексд в разведении 1ч лекарства к 4ч воды на 20-30 минут без целлофана 2-3раза в день курсом 10 дней. Надо выполнить УЗИ сустава для исключения повреждения связок и если есть жидкость, , ее тоже будет видно. Фиксация сустава во время ходьбы в течение 2-3 недель.

как долго носить наколенник - около месяца, если просто ушиб.
правильно ли все протекает? - нужно сделать МРТ на предмет скрытых повреждений менисков и связок. Тогда будет понятно, как протекает. Пункции сустава с "откачиванием жидкости" показаны только при гемартрозе, когда кровь попадает в сустав. Если синовиальная жидкость без примесей ничего "откачивать" не нужно.
В общем, чтобы полноценно ответить на Ваш вопрос нужно сделать МРТ. Иначе догадки и фантазии.

Добрый день.По вашим описаниям без осмотра мало что можно сказать.Ушиб коленного сустава может привести к повреждение внутренних структур колена: тех же снимков. Жидкость и ее наличие определяет врач при пальпации. Сейчас носите наколенник только при нагрузках, тонким слоем наносите вольтарен гель 2 р в сутки, компрессы. Лучше сделать МРТ колена и успокоится.

У вас выраженный кровоподтек, возможно, есть гематома. Если бы посмотреть, то это можно понять при очном осмотре. Вольтарен чередуйте с лимоном. Кровоподтек пройдёт за 2 недели.


Здравствуйте, кровоподтек приличный.
Хотелось бы увидеть снимки сустава.
По вопросу сколько ности наколенник - в среднем это 3 нед. на ночь наколенник снимать, стараться ходить на прямой ноге, ногу в коленке не сгибать.
Нормально ли все протекает? Кровоподтек "цветет" как обычно, полностью исчезнет через 3 нед. Греть сустав нельзя.
Нужно ли проводить выкачку, к сожалению по фото это не определить, нужно проверья симптом балотирования надколенника руками врача.

Жидкость при обычном ушибе, без повреждения структур коленного сустава, обычно не накапливается. Определить есть ли жидкость можно только при очном осмотре. Сейчас от вас требуется обеспечить покой ушибленной конечности и выполнять назначения вашего врача, они вполне рациональны.

Здравствуйте.
Целостность связочного аппарата, менисков проверяет лечащий врач при клинической осмотре. МРТ, особенно в остром периоде, даёт как минимум до 20 %, а то и до 50 % ошибок. УЗИ колена вообще не информативно. Если связочный аппарат колена держит, нет блокад сустава, опухоль спадает, вы можете ходить, то все идёт своим чередом. Пункция сустава показана при гемартрозе, но это надо смотреть сустав руками, думаю, что вы обойдетесь без неё.

Для этого колено надо смотреть руками)). Конечно, посттравматический отёк, гематома будут, это же травма.


Здравствуйте ,Наталья !
На фото , у Вас нет сглаженности контуров сустава ,что бывает при наличии крови и других жидкостей в суставе !
Скорее всего , у Вас произошло кровоизлияние не в сустав , а в подкожную клетчатку вокруг надколенника ! Ничего страшного в том, что гематома "цветёт", - нет , это из-за распада эритроцитов в стадии её рассасывания !
Сколько ещё времени носить Вам наколенник , зависит от того, насколько сильно Вы ощущаете боль при движениях в суставе , насколько ограничены движения в суставе , на сколько примерно Вы можете нагружать ногу не ощущая боли (примерно половину обычной нагрузки , треть , больше , меньше ) ? ! Вы сейчас ходите с костылём ,с тростью ?
Яков, здравствуйте и спасибо за ответ) Я хожу без трости и без костыля, просто хромаю. С повязкой больнее мне кажется(давит как то, стягивает) По фото наверно не видно, но где чашечка есть шишка, она была твердая, теперь мягче, синяки по бокам, а где светлее-там шишка какая то((

Да, естественно основная часть гематомы и есть эта шишка !
То, что она мягче , значит имеет тенденцию к рассасыванию , это хорошо !
У вас скорее всего произошел прямой удар коленом , в область , чуть внутреннее надколенника и удар был по видимому приличной силы ! Если бы удар пришелся бы на надколенник (на чашечку), то она могла сломаться ! Подобные травмы могут вызвать ушибы, гематомы , даже переломы , но к счастью связки как правило , при таких травмах не повреждаются ! Они повреждаются когда нет прямого удара а есть принудительное патологическое резкое движение в какую -либо сторону !
Если Вам в наколеннике не комфортно , если без него Вам лучше ,то можете его не носить !
Вам нужно продолжить лечение ( МАЗЬ ТРАУМЕЛЬ "С" 2 раза в день , АЭРТАЛ КРЕМ , 2 раза в день , ПОСТЕПЕННО НАРАЩИВАТЬ НАГРУЗКУ НА НОГУ , НО НЕ ПЕРЕХОДЯ БОЛЕВОЙ ПОРОГ, НАЙЗ, ПО 1 ТАБЛЕТКЕ , ПРИ БОЛЯХ ) ещё 7 -10 дней !
О динамике рассасывания гематомы можно было бы сделать УЗИ области , где Вы ощущаете "шишку", но это не обязательно, если Вы замечаете, что постепенно уменьшается она в размерах и становится мягче , то этого достаточно !

Добрый день.Чтобы понять какие повреждения в суставе необходимо дообследование. Если мрт нет возможности, можно сделать УЗИ коленного сустава,на предмет повреждения менисков. Жидкость убирают из сустава при гемартрозе, когда в синовиальную жидкость попадает кровь.фиксатор с ушибов достаточно носить 2 недели. Если по снятию остаются боли или блокады в суставе, неприятные ощущения ,то необходимо мрт коленного сустава.

В качестве дополнительного лечения для снятия отека и гематомы вам хорошо бы помог кинезиотейп, наложить в положении максимального сгибание колена, скажем, в виде китайского фонарика, с минимальным натяжением. Это улучшило бы отток жидкости, уменьшило гематому, отёк.
Последствия травмы именно мягких тканей (ушибы, дисторсии связок) в области коленного сустава должны пройти максимальный срок за 6 недель. Если после этого срока сохраняются жалобы, дискомфорт- значит, проблема более серьёзная, требует дообследования. УЗИ коленного сустава самый бесполезный вид до обследования при травме, просто выбросите деньги на ветер. Мениски на УЗИ не видны, порванные связки определятся клинически при физикальном осмотре, наличие жидкости в суставе тоже. Поэтому лечитесь пока как лечитесь, а время все расставит на свои места.
В большинстве случаев начало воспалительного процесса в суставах протекает остро. Острый артрит легче выявить и пролечить, поэтому при правильном лечении исходом заболевания является полное выздоровление. Некоторые виды артритов заканчиваются не выздоровлением, а ремиссией и требуют постоянного врачебного наблюдения. Из этой статьи вы узнаете, что такие заболевания можно успешно лечить, не допуская разрушения суставов. Острые артриты и их последствия хорошо умеют лечить в медицинском центре «Парамита», Москва.
Острый артрит – что это такое
Это воспалительный процесс в суставной полости, протекающий с ярко выраженными симптомами. Если воспаление развивается в одном суставе, то носит название моноартрита, в двух - трех – олигоартрита, при множественном поражении - полиартрита.
Заболевание может развиваться в любом возрасте у мужчин и женщин. Отдельные его виды чаще поражают женщин (ревматоидный артрит) или мужчин (реактивный артрит). Код по Международной классификации болезней 10-го пересмотра (МКБ10) М13.9 (другие неуточненные артриты).
Большинство острых артритов заканчиваются полным выздоровлением. Но некоторые виды после окончания острого периода переходят в хроническую форму и продолжают медленно прогрессировать с разрушением хрящевой ткани. Любой нелеченый артрит также может принять хроническое течение с чередованием обострений и ремиссий и постепенной утратой суставной функции.
Причины острого артрита
Причины развития данной патологии могут быть разными:
- Травма. При закрытой травме поврежденные клетки реагируют выделением провоспалительных (поддерживающих воспаление) веществ. Это приводит в развитию асептического (без инфицирования) серозного (негнойного) воспаления сустава. Чаще всего травмируется колено.
- Проникновение в суставную полость инфекционных возбудителей. Инфекция может попадать в сустав при открытых травмах, из расположенных рядом гнойников или из отдаленных очагов инфекции. Все инфекционные возбудители делятся на:
- неспецифические – в основном это представители условно-патогенной микрофлоры, обитающие на соприкасающихся с внешней средой поверхностях тела – коже и слизистых; при определенных условиях они становятся патогенными (золотистый стафилококк, стрептококк, пневмококк и др.); эти возбудители могут вызывать, как серозные, так и гнойные острые артриты;
- специфические – сустав инфицируется при какой-то общей инфекции – бруцеллезе, туберкулезе, гонорее и др.
- Инфекционно-аллергические процессы – с развитием аллергической реакции на инфекцию или на токсические продукты, выделяемые инфекционными возбудителями (реактивный артрит).
- Аутоаллергии. Заболевание начинается после попадания в организм инфекции, развития на нее аллергии, после чего потом происходит сбой в работе иммунной системы и развитие аллергии на собственные суставные ткани (ревматоидный артрит).
- На фоне общего заболевания - острый артрит развивается на фоне псориатического, подагрического.
Предрасполагающие факторы, способствующие развитию заболевания: профессиональная деятельность, связанная с тяжелыми физическими перегрузками или частыми травмами (спортсмены, грузчики), переохлаждения, малоподвижный образ жизни в сочетании с лишней массой тела. Для инфекционно-аллергических и аутоаллергических артритов основным предрасполагающим фактором является отягощенная наследственность (аналогичные заболевания у близких родственников).
Симптомы острого артрита
Острый артрит имеет характерные симптомы, поэтому его трудно с чем-то спутать.
Первые признаки
Начальные симптомы острого артрита: повышение температуры тела, недомогание, слабость, головная боль. При серозном воспалении эти симптомы могут быть выражены незначительно, при гнойном – ярко. Кожа над пораженной областью отекает, краснеет, становится горячей на ощупь. Болевой сидром выражен, особенно, если процесс гнойный. Ограничение подвижности из-за боли. При поражении височно-нижнечелюстного сустава появляются боли в нижней челюсти и нарушение жевания.
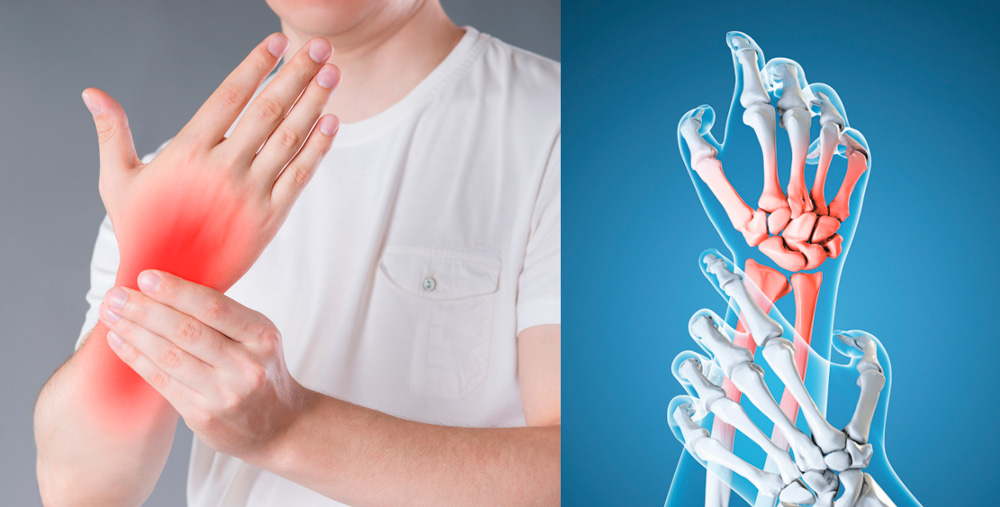
Боли в суставах и покраснения кожного покрова - основные симптомы острого артрита
Явные симптомы
Все симптомы нарастают, больной сустав неподвижен из-за боли. Нарастает отечность и покраснение околосуставных тканей. При скоплении в суставной полости большого объема воспалительной жидкости (экссудата) у проводящего обследование врача появляется ощущение движения жидкости под пальцами (флюктуации). При отсутствии медицинской помощи появляется риск развития серьезных осложнений.
Опасные симптомы
За медицинской помощью следует обращаться, если появились следующие симптомы:
- лихорадка в сочетании с отеком, покраснением и болезненностью сустава;
- боль, припухлость и покраснение в одном или нескольких суставах;
- появление вышеперечисленных симптомов через несколько дней после травмы или резкое внезапное обострение всех симптомов, которые ранее были значительно менее выражены;
- сильная суставная боль в суставе, препятствующая сгибанию и разгибанию конечности;
- боли в нижней челюсти и нарушение процесса жевания.
Чем опасно заболевание
Асептический воспалительный процесс может пройти самостоятельно, но, если присоединится инфекция, возможно тяжелое течение заболевания с многочисленными осложнениями и деформацией сустава.
Стадии острого артрита
Стадии острого серозного неосложненного артрита:
- Начальная – воспаление и отек синовиальной оболочки, скопление в суставной полости серозного содержимого. Кожа над суставом отекает, краснеет, появляется боль (от умеренной до сильной);
- Развернутая – нарастание всех признаков воспаления без значительного разрушения тканей сустава. Но на клеточном уровне разрушения имеются. Боли нарастают, конечность сгибается с трудом;
- Восстановительная - постепенное стихание острого воспаления и риск разрастания внутри сустава соединительной ткани, что приведет к нарушению суставной функции. Поэтому очень важно правильное проведение реабилитации.
Стадии острого гнойного артрита:
- Начальная – в суставной полости появляется гной, пока еще не разрушающий сустав. Симптомы: высокая температура, отечность и болезненность, больно пошевелить конечностью. На рентгенографии выявляется расширение суставной щели из-за нарастающего объема гноя. Прилегающие ткани могут быть не изменены, но иногда вокруг сустава образуются гнойники, при этом состояние больного резко ухудшается.
- Развернутая – разрушаются мягкие ткани внутри сустава: синовиальная оболочка, связки, сухожилия мышц. Конечность неподвижна из-за сильнейших болей. Эта стадия может протекать, как с поражением, так и без поражения околосуставных тканей.
- Деструктивная – разрушается хрящевое покрытие сустава и расположенная под ним кость. На рентгенограмме просматривается очаговое разрушение хряща и кости, сужение суставной щели. Деструкция может протекать без проникновения гноя в окружающие ткани, с образованием абсцессов и флегмон, а также с прорывом гноя на поверхность тела и образованием свищей.
- Конечная – при своевременно начатом лечении можно остановить гнойный воспалительный процесс на любой стадии. В зависимости от того, насколько далеко зашло разрушение сустава, возможно полное выздоровление или частичное нарушение функции сустава.
Функция в значительной степени может быть восстановлена при проведении реабилитационных мероприятий. При отсутствии лечения развивается полная неподвижность сустава (анкилоз).
Возможные осложнения
Любые артриты опасны. А гнойный артрит – это еще и риск для жизни больного. При отсутствии адекватное лечения возможны следующие осложнения:
- развитие стойких нарушений суставной функции с его неподвижностью и инвалидизацией;
- переход острого воспаления в хроническое с обострениями артрита и постепенным разрушением суставных тканей;
- тяжелые гнойные местные (абсцессы, флегмоны) и общие (сепсис) осложнения с угрозой жизни больного.
Распространенное осложнение острого артрита - нарушение суставной функции
Первая помощь больному при осложнении
- принять обезболивающее (Анальгин, Пенталгин, Найз – если повышена температура, то эти лекарства подействуют и как жаропонижающее) и успокоительное (настой валерианы или пустырника, Валокордин);
- нанести на больной сустав любую обезболивающую мазь или гель - Диклофенак, Пенталгин и др.
- вызвать врача на дом; если очень высокая температура, то лучше вызвать скорую помощь;
- лечь и принять положение, максимально уменьшающее боль.
При подозрении на гнойный артрит врач направит вас в хирургическое отделение больницы. Не отказывайтесь от госпитализации – на кону может стоять не только ваше здоровье, но и жизнь.
Клинические формы острого артрита
Хондропротекторы что это как выбрать, насколько они эффективны
Боль в суставах в состоянии покоя
Каждый вид артрита имеет как общие с остальными видами клинические симптомы, так и собственные отличительные особенности.
Травматический острый артрит
Даже при небольших травмах и перегрузках нарушается работа клеток синовиальной оболочки сустава, в ответ они вырабатывают активные действующие вещества (простагландины, цитокины), поддерживающие воспаление. Чаще всего при закрытых травмах артрит имеет асептический характер и проявляется в виде небольшой припухлости и болезненности сустава. Но в суставную полость может попасть инфекция. Это происходит при открытых ранах или с током крови из отдаленных очагов инфекции, например, из ЛОР-органов (тонзиллиты, гаймориты), кариозных зубов и др., что становится причиной развития острого неспецифического артрита, в том числе гнойного.
Асептическое воспаление может пройти самостоятельно без последствий, но иногда при этом все же остаются изменения, приводящие к нарушению функции сустава. Поэтому заболевание необходимо лечить под контролем врача с последующим проведением реабилитации.
Острый гнойный артрит (неспецифический)
Присоединение неспецифической (патогенной и условно-патогенной - постоянно обитающей на поверхности тела человека) инфекции к любому виду артрита проявляется ухудшением общего состояния. Артрит может иметь серозный или гнойный характер. При серозном (негнойном) слегка повышается температура тела, усиливается покраснение и отек околосуставных тканей. При назначении антибактериальной терапии заболевание заканчивается полным выздоровлением. Если не лечить, то в результате процесс может переходить в гнойный.
Гнойный артрит – это тяжелое общее заболевание, сопровождающееся высокой лихорадкой, ознобом, головной болью, недомоганием. Одновременно появляется покраснение и отечность тканей над суставом с сильной болью и невозможностью движения в конечности.
Заболевание требует экстренной госпитализации в хирургическое отделение больницы с последующей длительной реабилитацией в амбулаторных условиях.
Острый инфекционный артрит (специфический)
Инфекционные специфические артриты протекают по-разному, в зависимости от вызвавшего его возбудителя. Так, гонорейный артрит протекает остро, с лихорадкой, покраснением и отеком сустава. Остро протекают вирусные артриты (при парвовирусной инфекции, хронических гепатитах, краснухе), но клиническое течение их доброкачественное, заканчивающееся, как правило, благоприятным исходом.
Острый подагрический артрит
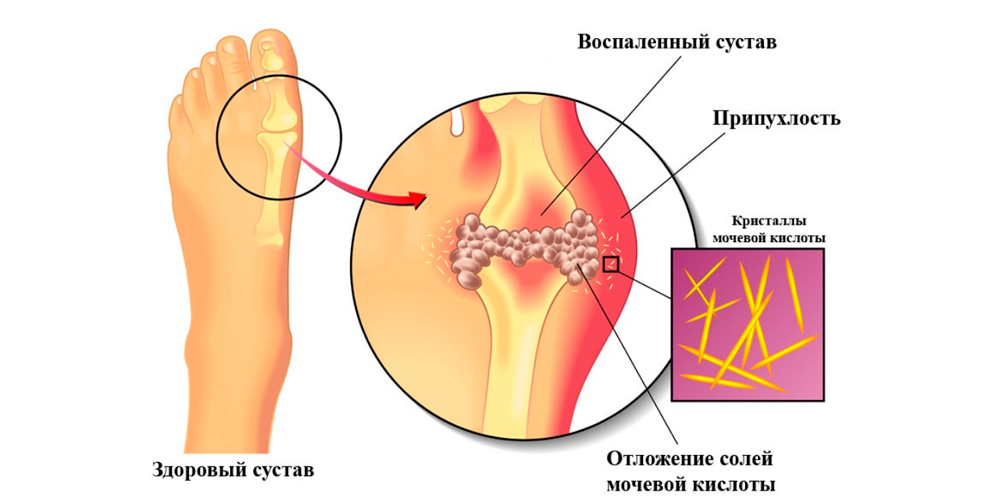
Острый подагрический артрит стопы
Причиной подагры является повышенное содержание солей мочевой кислоты в крови и скопление ее кристаллов в суставных и околосуставных тканях, вызывающее раздражение и воспаление. Приступы подагры всегда протекают остро. Внезапно появляется сильнейшая боль в одном или нескольких суставах. Над пораженным суставом появляются резкий отек и выраженное покраснение тканей. Боли очень сильные, но через некоторое время все проходит без каких-либо последствий. Повторный приступ может появиться через несколько месяцев или даже лет.
После первого же приступа острого подагрического артрита необходимо обратиться к врачу (лучше сразу к ревматологу), провести обследование и придерживаться всех рекомендаций специалиста, иначе со временем нарушаются суставные функции.
Острый реактивный артрит
Этот вид артрита развивается через 1 – 1,5 месяца после перенесенной мочеполовой, кишечной или ЛОР-инфекции. Воспаление имеет серозный (негнойный) характер с асимметричным поражением нескольких суставов, в том числе, коленного и нижней челюсти. Имеется склонность к рецидивированию и появлению хронических болей. Поэтому очень важно вовремя выявить и пролечить инфекцию, а также провести реабилитационные мероприятия.
Острый ревматоидный артрит
Заболевание обычно протекает хронически и начинается постепенно. Но иногда встречаются и острые воспалительные процессы с резким отеком и покраснением пораженных тканей, сильными болями и нарушением движений. И если при медленном незаметном начале чаще поражаются мелкие суставы кисти и стопы, то при остром артрите обычно происходит симметричное поражение одного – двух крупных суставов.
Острый ревматоидный артрит – это негнойный процесс, но боли могут быть очень сильными. В дальнейшем присоединяется поражение мелких суставчиков и процесс протекает с характерными для заболевания проявлениями, может часто обостряться. Чем раньше больной обращается за медицинской помощью, тем больше у него шансов на сохранение функции суставов.
Острый ревматический артрит
Поражение суставов при ревматизме может возникнуть через 1 – 2 недели после перенесенной инфекции (обычно стрептококковой). Клинически ревматический артрит проявляется небольшим повышением температуры, недомоганием, слабостью, покраснением и отечностью в нескольких симметричных суставах. Боли могут иметь летучий характер. Через некоторое время все эти симптомы полностью исчезают, может оставаться лишь незначительная болезненность в суставах. Но это вовсе не значит, что наступило выздоровление: второй этап – поражения сердца, они гораздо более тяжелые.
Ревматический артрит очень опасен именно осложнениями со стороны сердца, поэтому требует немедленной медицинской помощи, длительного лечения и соблюдения рекомендаций врача.
Колени больше остальных суставов подвержены травмированию и различным заболеваниям. На сильную боль в колене жалуется значительная часть пациентов ортопеда-травматолога и ревматолога. Из этой статьи вы узнаете, что делать, если вдруг появилась сильная боль. Она лечится, главное – вовремя обратиться со своими проблемами за медицинской помощью. Вам всегда помогут в медицинском центре «Парамита» (Москва).
Что именно болит в колене
Коленный сустав – это самый сложный сустав, так как он несет основную нагрузку. Строение: три кости (бедренная, большеберцовая и надколенник образуют единый блоковидный сустав, состоящий из двух взаимосвязанных сочленений: бедренно-большеберцового (тибиофеморального) и бедренно-надколенникового (пателлофеморального).
Надколенник – это плоская сесамовидная (дополнительная в суставе) кость, прикрепляющаяся к головке бедренной кости, скользящая в ее вогнутом желобе и выполняющая роль блока. Особенности строения: передняя поверхность надколенника покрыта надкостницей, задняя, соединяющаяся в бедренной костью, - гиалиновым хрящом. Надколенник укреплен связками: основной и боковыми – вертикальными (верхней и нижней) и горизонтальными (боковыми – внутренней и внешней).
О передает силу четырехглавой мышцы бедра костно-мышечным образованиям голени, обеспечивая разгибание голени в коленном суставе. Поверхность суставообразующих костей покрыта хрящом, выполняющим роль амортизатора. Дополнительные амортизаторы, защищающие сустав от травмирования – два серповидных хрящевых мениска, расположенных между бедренной и большеберцовой костью. В правильном положении сустав удерживается связками, сухожилиями и окружающей его капсулой.
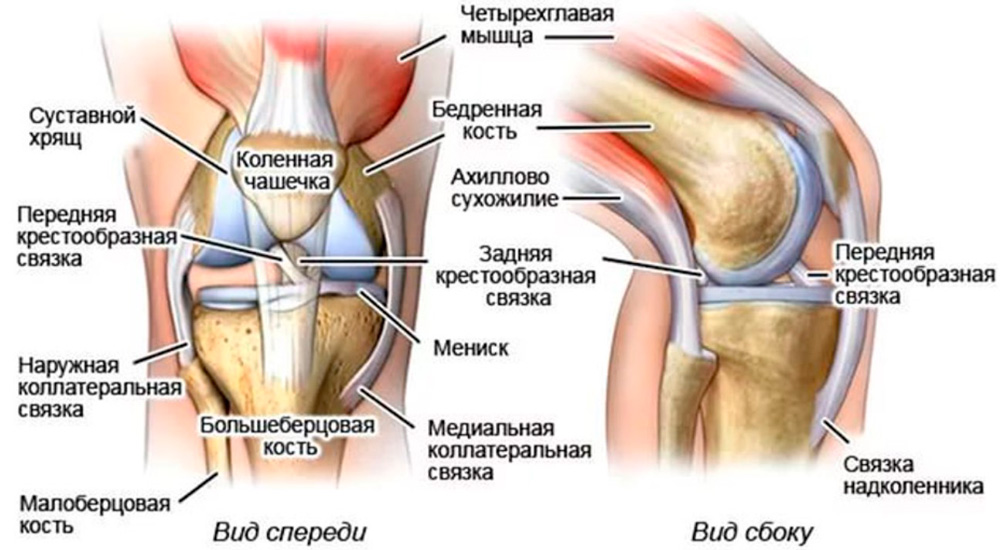
Строение коленного сустава
При травмах и заболеваниях поражаются различные ткани сустава. Не все они могут болеть. Так, хрящевая ткань не имеет нервных окончаний и поэтому может незаметно безболезненно разрушаться. А вот связки и синовиальная оболочка имеют множество нервных окончаний и при травмах, воспалительных процессах сразу же начинают реагировать, что проявляется в виде выраженного болевого синдрома. При значительном разрушении суставного хряща боль может быть связана с вовлечением в процесс надкостницы – наружного слоя кости, имеющего хорошую иннервацию.
Что делать при сильной боли в колене
Интенсивная боль в колене может появиться внезапно или развиваться постепенно. В любом случае она часто становится невыносимой. При появлении сильного болевого синдрома нужно успокоиться и сразу же обратиться за медицинской помощью. Все это лечится, специалисты смогут помочь даже при запущенном заболевании. Если возможности обратиться к врачу на данный момент нет, можно временно облегчить боль самостоятельно.
Но следует помнить, что при боли в суставе колена это временная мера, за медицинской помощью обращаться все равно нужно, без этого не обойтись. И лучше не затягивать.
Чем лечить боли в колене и ногах дома
Чтобы облегчить свое состояние при сильных болях в суставе колена, можно принять следующие экстренные меры:
- Провести обезболивание при помощи таблеток:
- Найз (нимесулид) – при сильной боли принимать 1 таблетку 100 мг; эффективное современное лекарство, относится к группе нестероидных противовоспалительных средств (НПВС) последнего поколения и имеет минимум побочек, в том числе не оказывает отрицательного воздействия на желудочно-кишечный тракт (ЖКТ); при остром воспалительном процессе он снимет не только боль, но и лихорадку, а также уменьшит отечность тканей, если опухло колено;
- Анальгин – одноразово можно принимать таблетку 500 мг; также снимает воспаление, отек и боль. Злоупотреблять этим препаратом не стоит, так как при частом применении он может вызывать тяжелые нарушения со стороны крови.
- Пенталгин – комбинированное обезболивающее средство, в состав которого входят два противовоспалительных обезболивающих средства (парацетамол и напроксен), средство, снимающее спазм сосудов (дротаверин) и антигистаминное средство фенирамин – он поможет, если опухло колено. Пить по одной таблетке (не более 3 – 4 таблеток в сутки).
- Использовать обезболивающие наружные средства (мази, гели). Наиболее эффективные:
- эмульгель Вольтарен, активное действующее вещество – диклофенак; особенности препарата в том, что благодаря своей структуре, он моментально всасывается в кожу, проникает в ее глубокие слои, снимает воспаление, отек и боль; эффект держится несколько часов; мазь наносят на кожу в области колена дважды в сутки и слегка втирают;
- Меновазин - спиртовой раствор для наружного применения с комбинированным составом; бензокаин и прокаин оказывают местное обезболивающее действие, ментол усиливает этот эффект за счет расширения кожных сосудов и ощущения приятного холода, снимающего воспаление и жар; раствор втирают в воспаленные ткани, что сразу же вызывает облегчение;
- гель Димексид – обезболивающее и противовоспалительное средство, которое наносится на кожу 1 – 2 раза в день; особенностью геля является быстрый лечебный эффект; кроме того, он подавляет внутрисуставное разрастание соединительной ткани, препятствуя тем самым развитию неподвижности конечности; имеет противопоказания: тяжелые заболевания почек, печени, сердечно-сосудистой системы, беременность, кормление ребенка грудью.
- Уколы. При отсутствии эффекта от таблеток и наружных средств лекарство вводят в виде внутримышечной или подкожной инъекции:
- Диклофенак в растворе для инъекций – выпускается в ампулах по 3 мл (25 мг в 1 мл); всего в ампуле 75 мг - одноразовая доза для внутримышечного введения; препарат очень эффективный, быстро помогает, если болит и опухло колено, но имеет побочные эффекты, поэтому противопоказан при эрозивно-язвенных поражениях желудочно-кишечного тракта;
- Анальгин в растворе для инъекций – выпускается в ампулах по 2 мл (250 мг в 1 мл); всего в ампуле 500 мг – разовая доза для взрослого человека; часто применять не рекомендуется, так как имеет достаточно много побочных эффектов.
Все перечисленные препараты можно купить в аптеке без рецепта.
При хронических болях в суставах колена, когда нет выраженного воспаления, можно выполнять физические упражнения, укрепляющие мышечно-связочный аппарат, улучшающие кровообращение и обмен веществ. Систематические тренировки приводят к постепенному уменьшению болезненности, несмотря на то, что ноги при этом изрядно хрустят.
Примерный комплекс упражнений при болях в коленях:
- Фиксированное колено. Лечь на спину, согнуть одну ногу в колене, поднять ее и держать в таком состоянии минуту; вторая нога в это время неподвижна; очень медленно провести выпрямление и опустить ногу, отдохнуть 10 секунд и повторить упражнение с другой ногой; повторить 10 раз;
- Двойное сгибание ног с фиксацией коленей около лица. Лечь на спину, согнуть ноги в бедрах и коленках, зафиксировать последние у лица и держать так в течение минуты. Затем медленно провести выпрямление и опустить ноги, отдохнуть 10 секунд и все повторить; сделать 5 – 6 подходов, постепенно наращивая нагрузку.

Упражнения при болях в коленях
Острая боль в колене требует состояние покоя, все физические нагрузки и тренировки при ней противопоказаны.
При острых болях в суставе колена, сопровождающихся отеком и покраснением кожи, нарушением общего состояния, лихорадкой двигать ногой нельзя, ее нужно держать в покое. И только после того, как воспаление начинает стихать можно переходить сначала к пассивным (выполняются помощником), а затем к активным упражнениям (выполняются самим больным).
Что нельзя делать при болевом синдроме
При хронических болях нельзя допускать:
- ушиба коленки – избежать этого можно, обустроив свою жизнь так, чтобы свести риск травмирования к минимуму;
- лишнего веса тела – это дополнительная нагрузка на колени, особенно, у пожилых;
- тяжелых физических нагрузок, прыжков, занятий силовыми видами спорта; не стоит также бегать;
- любой интоксикации, поэтому нужно избавиться от вредных привычек (курения, злоупотребления спиртным), пролечить все хронические заболевания и очаги инфекции;
- ношения неудобной тесной обуви, обуви на высоких каблуках;
- стрессов, недосыпания;
- малоподвижного образа жизни – необходимо заставлять себя двигаться через определенные промежутки времени.
Нельзя также без назначения врача делать согревающие компрессы: при гнойных и геморрагических (с внутрисуставным кровотечением) процессах они могут нанести непоправимый вред.
Когда к врачу нужно обращаться срочно
Если заболела коленка, срочное обращение за медицинской помощью требуется при появлении следующих симптомов:
- отека, покраснения и болезненности в колене в сочетании с лихорадкой и общим недомоганием;
- выраженных болевых ощущений в коленке сразу после ушиба или через некоторое время после него;
- постепенном нарастании интенсивности болевого синдрома;
- периодически появляющейся болезненности после физических нагрузок, длительного нахождения в положении стоя, резкого выпрямления ноги;
- ночных болях и связанной с ними бессоннице;
- если боль в колене очень сильная, постоянная, ощущение, что болит внутренняя сторона надколенника.
В любом случае болевые ощущения в коленке должны стать поводом для обращения к врачу. Лечиться самостоятельно нет никакого смысла: это может временно уменьшить или даже убрать болевой синдром, но не остановить прогрессирования заболевания и разрушение сустава. Лечение нужно доверить специалисту.
Что делать при сильных болях в колене различного характера
Болезненные ощущения в колене у людей могут иметь разный характер и продолжительность. Они могут быть постоянными ноющими или развиваться только при определенных нагрузках, ночью и т.д. Например, для одних патологических процессов характерна боль в колене при сгибании, для других - боль в колене при ходьбе и т.д. Разобраться, что именно и почему болит, как помочь больному может только специалист.
Боль в колене при коронавирусе и других вирусных заболеваниях
Вирусные инфекции могут вызывать суставные воспалительные процессы. Как правило, эти заболевания развиваются на фоне уже имеющейся инфекции и проходят без каких-либо последствий после ее окончания. Так, при гриппе и других острых респираторных вирусных инфекциях с острой лихорадкой могут появляться, как кратковременные суставные и мышечные боли, так и острые артриты с воспалением и отеком коленных суставов. Течение их благоприятное.
Коронавирусная инфекция имеет свои особенности: у каждого больного она протекает по-разному. Почему это происходит, неизвестно. Во время заболевания иногда появляются ноющие суставные боли, припухлость и покраснение – признак острого артрита, но затем они проходят.
Опаснее артриты, которые начинаются приблизительно через месяц после коронавирусной инфекции. Дело в том, что она оказывает значительное воздействие на иммунитет. Сбои в работе иммунной системы приводят к развитию аутоиммунных процессов. Особенно опасно это для лиц, имеющих близких родственников, страдающих хроническими артритами. Специалисты отмечают высокий риск развития у таких пациентов ревматоидного артрита (РА). Первый признак РА – скованность движений по утрам (коленку трудно сгибать).
При появлении артрита после выздоровления от вирусной инфекции нужно немедленно обращаться к ревматологу.
Сильная боль под коленом
Это может быть признаком развития кисты Бейкера – растянутой синовиальной сумки с жидкостью, расположенной в подколенной области. Киста и связанная с ней боль под коленом появляются из-за того, что она соединена с полостью коленного сустава и наполняется синовиальной жидкостью. При этом обратный ток жидкости затруднен по разным причинам. Чаще всего киста развивается на фоне ушибов, артрозов и артритов коленки.
Небольшая киста может годами протекать незаметно. Но при ее значительных размерах начинают сдавливаться окружающие ткани, тянет боль под коленом, усиливающаяся при физических нагрузках, в том числе, при ходьбе и беге. Болеют чаще женщины. Иногда киста исчезает самостоятельно, но часто она прогрессирует, увеличивается в объеме, что может привести к разрыву или нагноению.
Если тянет боль под коленом, лучше, как можно раньше обращаться к врачу. Проводится консервативное (удаление жидкости из кисты, введение в нее глюкокортикоидов) и оперативное (удаление кисты) лечение.
Сильная боль левом или правом колене
Выраженный болевой синдром в сочетании с отеком и покраснением кожи над правым или левым коленом обычно говорит о развитии острого воспалительного процесса. Это может быть острый неспецифический артрит (процесс может перейти в гнойный), реактивный артрит, начинающийся через несколько дней после перенесенной урогенительной или кишечной инфекции. Оба заболевания протекают с похожими симптомами, установить правильный диагноз можно только после полноценного обследования.
Правое или левое колено может пострадать при микротравмах, например, у спортсменов или работников определенных профессий, больше эксплуатирующих одну (чаще правую) коленку.
Важно именно на ранней стадии не использовать народные средства, а провести правильное лечение, это позволит полностью вылечиться и навсегда забыть о болях. Но даже при запущенных заболеваниях специалист всегда сможет оказать помощь и убрать боль.
Читайте также:

