Болит бородавка чем намазать
Обновлено: 23.04.2024
Чаще всего (до 70% всех случаев) пациенты сообщают о беспокоящих их бородавках, причем большинство пациентов — дети школьного возраста. Также бородавки обнаруживаются у 20% студентов. Подошвенные бородавки чаще встречаются у взрослых (34% случаев), в отличие от плоских бородавок, которые, опять же, чаще встречаются у детей (4% всех бородавок).
Опытный дерматолог без труда определит тип бородавки на консультации. Однако в редких случаях, особенно если бородавка травмирована, ее сложно диагностировать только при обследовании, и тогда врач может провести биопсию производного и гистологическое исследование.
Могут ли бородавки вызвать осложнения?
Бородавки обычно не вызывают осложнений, если они не растут, не становятся болезненными при ходьбе, а также вызывают психологический дискомфорт по эстетическим причинам. В редких случаях при травмах они могут распространяться на соседние участки.
Пациенты со значительным дефектом иммунной системы (например, иммунодефицитом различного происхождения) сохраняют теоретическую вероятность злокачественного образования простой бородавки, хотя в повседневной практике этого не происходит. В отличие от остроконечных кондилом, которые также могут быть вызваны онкогенными типами вируса папилломы человека (ВПЧ). Таким образом, чтобы избежать перечисленных выше осложнений, во всех случаях рекомендуется радикальное удаление бородавок.
Удаление бородавок
Хотя научная литература предполагает, что при хорошей иммунной системе бородавки могут исчезнуть сами по себе в течение нескольких лет, медицинская практика показывает обратное. Основная проблема с лечением бородавок заключается в том, что в настоящее время не существует метода или лекарства для удаления самого вируса, поэтому врач не может гарантировать 100% излечение. Все лечение направлено на удаление самой бородавки, но не предотвращает рецидив ВПЧ.
- Лазер;
- Криодеструкция жидким азотом;
- Лекарства;
- Удаление бородавок хирургическим путем.
В идеале удаление бородавки должен проводить опытный дерматолог, так как неправильно назначенное лечение может не только не помочь, но и ухудшить ситуацию. Бородавки лечат только радикальным удалением, которое, как уже говорилось, можно проводить хирургическим лазером, жидким азотом или специальными препаратами.
В нашем центре используются любые из вышеперечисленных методов удаления бородавок. В каждом случае метод лечения подбирается индивидуально.
Лазерное удаление бородавок
Процедура проводится под местной анестезией, после того, как врач ввел обезболивающие. В зависимости от размера производной удаление бородавок лазером занимает до 15 минут. После процедуры накладывается повязка и назначаются лекарства для смазывания раны по мере ее заживления.

Лазерное удаление бородавок
Главное преимущество лазерного удаления бородавок в том, что достаточно всего одной процедуры, чтобы беспокоящая вас бородавка исчезла навсегда. Кроме того, этот метод лечения является наиболее распространенным среди пациентов и имеет наилучшие отзывы, поскольку лазерные бородавки удаляются с:
Удаление бородавок азотом
Это альтернатива лазерному удалению бородавок. Метод тоже довольно популярен, но обычно требует нескольких процедур, они достаточно болезненный, и после криодеструкции жидким азотом образуется болезненный пузырь. Поэтому удаление кондилом жидким азотом рекомендуется только детям старшего возраста и взрослым.

Удаление бородавок азотом
Криодеструкцию повторяют каждые 2-3 недели до окончательного исчезновения кондилом. Обычно достаточно 6 сеансов обработки жидким азотом, но если бородавка все еще сохраняется, рассматриваются другие варианты лечения. Кроме того, разрушение жидким азотом не подходит в случаях, когда бородавкой поражается область пальцев, бедер.
Удаление бородавок с помощью лекарств
Разрушающие кислоты, например, салициловая кислота, трихлоруксусная кислота, мочевина и другие специальные лекарства — также средство для удаления бородавок. В любой аптеке представлен достаточно широкий выбор таких препаратов.
Салициловая кислота, мочевина смягчает верхний слой бородавки, кроме того, стимулирует местный иммунный ответ, а значит, и исчезновение бородавки. Но выбирая лечение бородавок медикаментами, нужно запастись терпением, ведь даже если применять средство в строгом соответствии с инструкцией, эффект становится заметен только через несколько месяцев.

Удаление бородавок с помощью лекарств
Кроме того, требуется постоянное применение препарата по особой схеме с соблюдением определенных правил ухода за кожей. Иногда это вызывает дискомфорт у пациента, а также у лекарства есть побочные эффекты, такие как раздражение кожи, покраснение и т. д.
Поэтому многие пациенты принимают более правильное решение — обратиться к дерматологу и удалить бородавки более быстрыми и безопасными способами.
Профилактика бородавок
Стоит отметить, что после удаления бородавки еще есть шанс заразиться, так как это болезнь вирусного происхождения. Поэтому при лечении бородавок не менее важна их профилактика. Так что же делать, чтобы предотвратить появление бородавок?
- Укреплять иммунную систему.
- Проводить соответствующее лечение других кожных заболеваний (например, экземы, гипергидроза и т. д.).
- Лечить сопутствующие внутренние заболевания (например, ВИЧ-инфекцию, диабет, заболевание почек).
- Надевать защитные перчатки при работе с мясом, птицей, рыбой.
- Не ходить босиком в бассейнах, саунах, спортивных клубах, применять дезинфицирующие средства.
Для защиты от остроконечных кондилом рекомендуется:
- Использовать защитные средства (презервативы) во время полового акта.
- Вакцинация против инфекции вируса папилломы человека (ВПЧ).
Бородавка – это нарост на коже, являющийся результатом вирусного поражения эпидермиса.
Патология представляет собой доброкачественную гиперплазию (разрастание) верхнего слоя кожи.
Иногда они воспаляются.
Поговорим о том, почему это происходит, и что нужно делать в подобных ситуациях.

Почему бородавка воспалилась и болит
Бородавка имеет вирусное происхождение.
Обычно её появление вызвано вирусом папилломы человека.

Риск появления этих образований на коже увеличивается при появлении на ней микроповреждений.
Основным фактором риска бородавок является сниженный иммунитет.
Нередко они появляются у ВИЧ-инфицированных.
А формирование на руках характерно для торговцев рыбой и мясом.
Без лечения эти образования на коже могут существовать годами.
Сами по себе они исчезают редко.
Поэтому желательно обращаться к врачу и лечиться.
Более того – иногда бородавки воспаляются, травмируются или кровоточат.
В основном осложнения развиваются по таким причинам:
- механическое повреждение кожного образования
- переохлаждение или ожог
- нарушение кровообращения
- инфицирование бактериальной флорой
Обычно если бородавки не трогать, то они не воспаляются.
На практике чаще всего причиной подобных осложнений бывает:
- случайная механическая травматизация
- попытки самолечения
Случайно травмировать бородавку можно разными способами.
Все зависит от того, где она располагается.
Например, если бородавка находится на руках, то повредить её совсем не трудно.
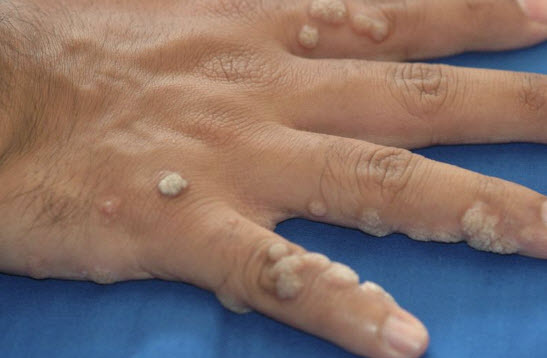
Ведь она выступает выше уровня кожи.
Поэтому при выполнении любой физической работы на бородавку оказывается более сильное механическое давление, чем на остальные ткани.
При вертикальном сдавливании она болит и доставляет дискомфорт, мешая человеку заниматься своей профессиональной деятельностью.
Если же присоединяется воспаление, то боль только усиливается.
Она возникает даже в ответ на незначительный физический контакт.
На ногах нередко бородавки воспаляются вследствие ходьбы.
Потому что они часто локализуются на подошвах.
Если воспалилась бородавка на лице, это может быть следствием её повреждения во время бритья.
Кроме того, травмировать образование кожи соответствующей локализации можно и другими способами.
Например, её можно свезти полотенцем, энергично вытираясь после умывания.
На волосистой части головы воспаление бородавки может быть связано с её воспалением вследствие повреждения по время стрижки в парикмахерской.
Иногда кожные наросты воспаляются и без всяких механических раздражений.
Виной тому может быть инфицирование кожи.
Например, если бородавка под мышкой воспалилась, это может быть следствием бактериальной инфекции.
В этой зоне создаются благоприятные условия для роста микробов.
Потому что под мышкой мало воздуха и много тепла.
Здесь высокая влажность кожи, потому что много потовых желез и плохая теплоотдача.
С другой стороны, постоянное трение провоцирует микроповреждения эпидермиса в зоне расположения бородавки.
Поэтому инфекция проникает в кожу и начинается воспалительный процесс.
Ещё одной частой группой причин воспаления бородавок является самолечение.
Пациенты с этими образованиями кожи редко обращаются к врачу.
В обществе принято считать, что в больницу нужно идти только после того, как болезнь начнет реально угрожать здоровью.
Или после того, как к вам приедет скорая помощь.
Поэтому такие мелочи как бородавки люди пытаются лечить самостоятельно.

Применяют они для этого самые диковинные способы.
К сожалению, многие из них бывают опасными.
Особенно те, которые связаны с механическими повреждениями бородавки, например, её проколом.
Не менее неблагоприятное воздействие оказывает и химический ожог.
Часто бородавку пытаются выжечь едкими соединениями, не зная правильной техники выполнения процедуры.
Все это оборачивается повреждением кожи и последующим воспалением.
Наконец, ещё одна группа причин воспалительных процессов в области локализации бородавки – это медицинские манипуляции в клинике.
Бородавки могут иметь разные размеры.
Иногда после их удаления остается рана.
За ней нужно правильно ухаживать.
В противном случае возможны инфекционные осложнения.
Если человек не соблюдает предписания врача, либо если в клинике не соблюдались условия асептики и антисептики, то возможно воспаление.
Оно развивается на том месте, где раньше располагалась бородавка.
Какие бородавки могут воспаляться?
Воспаляться могут практические любые образования на коже.
Чаще всего это простые бородавки.
Они представляют собой крупные папулы.
Поверхность их часто покрыта трещинами и роговыми наслоениями.
Кожный рисунок отсутствует.
В зоне простой бородавки всегда нарушается кровоснабжение кожи.
При рассмотрении её в лупу можно увидеть перекрытые тромбами капилляры.
Они выглядят как черные точки.
Чаще всего располагаются на кистях рук.
Поэтому они чаще других травмируются и воспаляются.
Следующая группа образований, которые стоит отметить, это подошвенные.

Несмотря на название, появляются они не только на подошвах.
Такие образования формируются также на ладонях.
Выглядят они как ороговелые бляшки.
Со временем они могут исчезать, не оставляя после себя рубцов.
Но попытки самолечения или случайные травмы нередко приводят к воспалению.
В этом случае возможно вовлечение в патологический процесс дермы, что чревато формированием рубцовых изменений кожи.
Ещё один вид бородавок – плоские или юношеские.
Они носят такое название, потому что лишь незначительно возвышаются над поверхностью кожи – всего на 1-2 мм.
Нередко такие бородавки сопровождаются зудом кожи.
Тот приводит к появлению расчесов.
А повреждения кожи – это входные ворота для инфекции.
Если человек чешет бородавку грязными руками, нередко в этом месте впоследствии возникает бактериальное воспаление.
Чаще всего такие образования обнаруживаются на лице, обычно на подбородке.
Воспалилась старческая бородавка
Старческие кератомы часто называют бородавками, хотя на самом деле они таковыми не являются.
Тем не менее, старческая кератома является наиболее частой доброкачественной опухолью из эпителия.
Что такое папилломавирусная инфекция (ВПЧ)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Борисовой Элины Вячеславовны, гинеколога со стажем в 35 лет.
Над статьей доктора Борисовой Элины Вячеславовны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Папилломавирусная инфекция — это состояние, развивающееся при заражении какой-либо разновидностью вируса папилломы человека (ВПЧ). Возбудители данной группы могут существовать только в человеческом организме, поражая кожу и слизистые оболочки, приводя к появлению папиллом, бородавок, плоских и остроконечных кондилом. [1] [2] [4]

ВПЧ довольно широко распространён в человеческой популяции, особенно среди сексуально активных людей, а это свыше 80% всего населения. До недавнего времени вирусы этой группы считались относительно безобидными, вызывающими лишь косметические дефекты, но последние научные исследования показывают, что проблема гораздо серьёзнее. [9]
На сегодняшний день науке известно несколько сотен штаммов (типов) папилломавирусов . Около 40 из них преимущественно поражают аногенитальную область и передаются половым путём. Особую опасность представляют штаммы высокого онкогенного риска, так как они могут спровоцировать развитие онкологических заболеваний, в том числе рака шейки матки.
Чаще всего заражение происходит в молодом возрасте, как правило, с началом половой жизни, при этом возможно неоднократное инфицирование. Наиболее уязвимой группой в плане вероятности заражения ВПЧ и развития неблагоприятных последствий являются молодые женщины в возрасте 15-30 лет.
Помимо этого ВПЧ может перейти от инфицированной матери к ребёнку, например, при родах. Не исключается и контактно-бытовой способ передачи возбудителя, например, при соприкосновениях и даже при совместном использовании предметов личной гигиены.
К факторам риска, способствующим заражению ВПЧ, развитию хронической папилломавирусной инфекции и её переходу в предраковые состояния с потенциальным перерождением в злокачественную опухоль, относятся:
- иммунодефицит любого происхождения, в том числе вследствие ВИЧ-инфекции, лучевых поражений, применения иммунодепрессантов при трансплантации органов и тканей, лечения цитостатиками и других причин;
- подавленное состояние иммунитета во время беременности;
- раннее начало половой жизни;
- частая смена половых партнёров, незащищённый секс;
- инфицированность высокоонкогенными штаммами ВПЧ;
- заражение одновременно несколькими типами ВПЧ;
- наличие других инфекций, передающихся половым путём, например, герпесвирусной и цитомегаловирусной инфекции, вируса Эпштейна — Барр, гепатитов В и С, гонореи и трихомониаза;
- стресс, истощение, гиповитаминоз, гормональный дисбаланс;
- многократные роды и аборты;
- тяжёлые хронические заболевания, в том числе сахарный диабет;
- вредные привычки (курение, злоупотребление спиртным);
- низкий социальный статус, плохие условия жизни, неудовлетворительная интимная гигиена;
- пренебрежение регулярными профилактическими обследованиями (один из важнейших факторов риска);
- низкий уровень развития медицины в регионе проживания.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы папилломавирусной инфекции
Далеко не всегда человек догадывается о наличии в своём организме папилломавирусной инфекции, оставаясь при этом источником заражения для потенциальных партнёров. [1] [2] Дело в том, что заболевание может долгое время протекать бессимптомно: вирус скрыто существует в организме от нескольких месяцев до нескольких лет, никак себя не проявляя. Кроме того, уже имеющиеся проявления инфекции не всегда доступны для наружного обзора. Например, если папилломы, бородавки и кондиломы на открытых участках тела и поверхности гениталий ещё можно заметить самостоятельно, то патологические изменения, локализующиеся на шейке матки, сможет обнаружить только специалист в ходе осмотра с применением соответствующих инструментов.
И всё же существует несколько симптомов, которые прямо или косвенно могут указывать на наличие папилломавирусной инфекции и её неблагоприятных последствий. [3] К ним относятся:
- появление на коже и/или слизистых оболочках каких-либо разрастаний различных форм (на тонкой ножке или с широким основанием, нитевидной, округлой или плоской конфигурации, в форме цветной капусты или петушиного гребня) и размеров (от образований в несколько миллиметров до разрастаний, занимающих всю промежность);

- отёчность и воспалительная инфильтрация папилломатозных разрастаний (остроконечных кондилом), их ранимость и кровоточивость, что приводит к присоединению вторичной инфекции с появлением гнойного отделяемого с неприятным запахом;
- зуд, жжение, мокнутие в области промежности, появление обильных белей, даже при отсутствии видимых патологических образований;
- межменструальные кровянистые выделения, в том числе появляющиеся в результате полового контакта:
- дискомфорт во время полового акта.
Наиболее тревожными признаками заболевания являются:
- постоянные боли в области спины и таза;
- слабость;
- беспричинная потеря веса;
- опухание одной или обеих ног.
Патогенез папилломавирусной инфекции
Заражение папилломавирусной инфекцией происходит при попадании вирусных частиц на кожу или слизистую оболочку. [1] [2] Излюбленная локализация инфекции на теле женщины — промежность, большие и малые половые губы, вульва, влагалище и шейка матки, у мужчин — половой член. Может также произойти поражение слизистой полости рта, пищевода, мочевого пузыря, трахеи, конъюнктивы и других органов и тканей.
Заражению способствуют микротравмы и потёртости. Особенно благоприятные для инфицирования условия создаются при половом акте. В 60–80% случаев достаточно однократного сексуального контакта с больным папилломавирусной инфекцией или бессимптомным носителем ВПЧ. К развитию заболевания может привести попадание в организм буквально единичных вирусных частиц.
При наличии предрасполагающих факторов (микроповреждения, слабого иммунитета и других) возбудитель проникает в эпителиальную ткань до её базального слоя. Там он прикрепляется к оболочке незрелой клетки и внедряется сначала в её цитоплазму, а затем и в ядро, где повреждает генетический аппарат. После этого начинается деление клеток с изменённым геномом, что приводит к появлению в месте внедрения вируса генитальных кондилом (образований, которые постепенно разрастаются), а, например, на шейке матки — к развитию диспластических процессов различной степени тяжести (дисплазия шейки матки).

В случае ВПЧ высокого онкогенного риска определённые гены в вирусной ДНК кодируют синтез специфических белков-онкопротеинов (Е6 и Е7), которые подавляют противораковую защиту клеток. Под действием онкопротеинов нарушается стабильность генома клеток, стимулируется их размножение и снижается способность к дифференцировке — всё это со временем может привести к онкопатологии. [12]
Формирование новых полноценных вирусных частиц, способных инфицировать другого человека, происходит уже не в базальном, а в самых поверхностных слоях поражённого эпителия. Возбудитель может содержаться в слущивающихся отмирающих клетках, которые отделаются слизистой оболочкой. Таким образом они переходят к новому хозяину при тесном (сексуальном или бытовом) контакте.
Классификация и стадии развития папилломавирусной инфекции
По способности индуцировать развитие злокачественных новообразований ВПЧ подразделяют на четыре группы: [8]
- неонкогенные штаммы ВПЧ (типы 1-5);
- ВПЧ низкого онкогенного риска (типы 6, 11, 40, 42-44, 54, 61, 70, 72, 81);
- ВПЧ среднего онкогенного риска (типы 26, 31, 33, 35, 51-53, 58, 66);
- ВПЧ высокого онкогенного риска (типы 16, 18, 39, 45, 56, 59, 68, 73, 82).
Клинические формы папилломавирусной инфекции: [5]
- латентная — скрытая форма, не имеющая клинических и морфологических признаков, но обнаруживаемая иммунохимическими и молекулярно-биологическими методами;
- субклиническая — возникает у лиц с нормальным иммунитетом, определяется только специальными диагностическими методами (пробы с растворами-индикаторами, гистологические и цитологические исследования);
- манифестная — появляется у лиц с временным или стойким снижением иммунитета, в случае генитальной папилломавирусной инфекции характеризуется появлением кондилом.
Латентная инфекция может переходить в субклиническую и манифестную форму в случае возникновения предрасполагающих условий (факторов риска), но чаще всего она протекает бессимптомно, не манифестируя.
Клинические проявления папилломавирусной инфекции:
- кожные поражения: подошвенные, плоские и обычные (вульгарные) бородавки, бородавчатая эпидермодисплазия, бородавки Бютчера и небородавчатые поражения кожи;
- поражения слизистых оболочек гениталий: кондиломы, некондиломатозные поражения, карциномы;
- поражения слизистых вне гениталий: папилломатоз гортани, карциномы шеи, языка и другое.

Разновидности поражений:
- экзофитные — видимые разрастания в виде папиллом и бородавок;
- эндофитные — образования, располагающиеся в толще ткани, которые не видны невооружённым глазом.
Осложнения папилломавирусной инфекции
Основными наиболее опасными осложнениями папилломавирусной инфекции являются злокачественные новообразования. Но возможны и другие серьёзные последствия:

- Злокачественные новообразования заднего прохода, вульвы, полового члена и ротоглотки. Повышение риска их развития также связывают с высокоонкогенными штаммами ВПЧ. [6]
- Остроконечные кондиломы на гениталиях, папилломатоз верхних дыхательных путей (рецидивирующий респираторный папилломатоз, веррукозный ларингит). Причиной возникновения могут стать 6-й и 11-й типы вируса, несмотря на свой низкий онкогенный риск. В случае папилломатоза есть вероятность полной потери голоса, обструкции (перекрытия) гортани с развитием асфиксии. Это довольно редкое заболевание может возникать у детей, рождённых женщинами с папилломавирусной инфекцией. По разным данным, заражение может происходить как во время родов, так и внутриутробно. Как правило, респираторный папилломатоз начинает проявляться в детском и подростковом возрасте, он склонен к неоднократным рецидивам после удаления множественных папиллом, перекрывающих дыхательные пути.
- Гнойно-септические осложнения. Папилломатозные разрастания на слизистых оболочках очень ранимы, легко травмируются, и через участки мокнутия, расчёсов и потёртостей может проникать вторичная инфекция, которая в свою очередь и вызывает нагноение.
Диагностика папилломавирусной инфекции
Основные цели диагностических мероприятий: [3]
- ранняя диагностика папилломавирусной инфекции для динамического наблюдения и лечения;
- своевременное обнаружение и лечение предраковых изменений, что позволяет на 80% предотвратить развитие злокачественных новообразований;
- выявление онкологических новообразований на ранних стадиях, что в большинстве случаев даёт хороший прогноз эффективного излечения;
- решение вопроса о целесообразности вакцинации.
Для выявления папилломавирусной инфекции на сегодняшний день существует целый комплекс диагностических процедур:
- Гинекологический осмотр в зеркалах — позволяет увидеть папилломатозные разрастания (аногенитальные кондиломы) и другие изменения.
- Классический тест Папаниколау (мазки с поверхности шейки матки и стенок влагалища для цитологического исследования) — обнаруживает ранние признаки дисплазии и злокачественного перерождения.

- Пробы с уксусной кислотой и раствором Люголя — выявляют участки поражения слизистой шейки матки.
- Кольпоскопия, в том числе с биопсией подозрительных участков и их гистологическим исследованием, — определяет характер имеющегося новообразования.

- Иммунофлюоресцентный анализ (ИФА) обнаруживает в цервикальном соскобе онкопротеины (Е7 и Е6). Этот метод достаточно новый, с его помощью можно различить носительство ВПЧ и первые признаки злокачественного перерождения в клетках, [12] оценить агрессивность данного процесса, сделать предположения относительно прогноза заболевания.
- Полимеразная цепная реакция (ПЦР) находит вирусную ДНК в биологическом материале (соскоб со слизистой), определяет тип ВПЧ, степень его онкогенности, а также количество вирусных частиц, что косвенно позволяет судить о характере течения папилломавирусной инфекции у данного пациента, возможности спонтанного излечения или высокого риска прогрессирования. Обнаружение ВПЧ с помощью этого возможно даже при латентном течении болезни, когда цитологические и гистологические методы не эффективны.
Целесообразно дополнительное обследование пациента на наличие других инфекций, передающихся половым путём, так как папилломавирус в 90% случаев с ними сочетается, и это может осложнять течение заболевания.
Лечение папилломавирусной инфекции
Лечение папилломавирусной инфекции должно быть комплексным и включать следующие составляющие: [3] [5]
- деструкцию (удаление) видимых проявлений (аногенитальных кондилом и др.);
- иммуномодулирующую терапию;
- противовирусную терапию;
- лечение сопутствующих инфекций, передающихся половым путём.
Деструктивные методы делятся на две основные группы:
- химические — с применением трихлоруксусной кислоты, а также таких препаратов, как "Солкодерм", "Колломак", "Ферезол" и др.;
- физические — хирургическое удаление, электрокоагуляция, криодеструкция, радиоволновая и плазменная коагуляция, лазеротерапия.

Лечение сопутствующих половых инфекций проводят до начала деструктивной терапии на фоне адекватной иммунокоррекции.
Удаление видимых проявлений папилломавирусной инфекции должно сочетаться с противовирусной терапией — как с общей, так и с применением препаратов местного действия после удаления кондилом.
Следует помнить, что успешно проведённое лечение не исключает развитие рецидивов в дальнейшем, особенно у пациентов с нарушениями иммунитета. Поэтому за ними устанавливается динамическое наблюдение в течение как минимум 1-2 лет.
Прогноз. Профилактика
В 90% случаев здоровая иммунная система человека справляется с папилломавирусной инфекцией самостоятельно за период от полугода до двух лет с момента инфицирования, после чего происходит полное выздоровление с исчезновением вируса из организма. При этом не формируется напряжённого пожизненного иммунитета, то есть человек может заразиться повторно.
В других случаях, при наличии предрасполагающих факторов, заболевание приобретает хроническую форму, склонную к длительному скрытому течению с периодическими рецидивами и возможным развитием тяжёлых осложнений.
От момента попадания вируса в организм до развития предраковых состояний и тем более возникновения рака может пройти достаточно много времени, иногда десятки лет. Поэтому регулярные профилактические обследования, своевременное выявление и лечение предраковых состояний — вполне реальный и эффективный способ избежать самого неблагоприятного варианта развития событий. [13] С этой целью Всемирная организация здравоохранения рекомендует всем женщинам старше 30 лет при первичном скрининге проходить не только “рутинное” цитологическое исследование, но и делать тест на наличие ВПЧ. [10]
Регулярное посещение гинеколога (при отсутствии каких-либо жалоб — раз в год) с проведением теста Папаниколау позволяет своевременно обнаружить начальные признаки дисплазии и предпринять все необходимые меры для предотвращения прогрессирования процесса и его перехода в онкологическое заболевание.
Использование методов барьерной контрацепции хоть и не полностью защищает от инфицирования, но несколько снижает его вероятность.
Главным методом первичной профилактики папилломавирусной инфекции считается вакцинация. [11] Современные вакцины разработаны с целью защиты от наиболее опасных, высокоонкогенных штаммов ВПЧ, ответственных за 70-80% случаев развития рака шейки матки. Стандартный курс, состоящий из трёх прививок, даёт вполне надёжную защиту.


Бородавки – достаточно распространенная проблема многих людей. Они возникают из-за попадания в организм вируса папилломы человека и представляют собой новообразования небольшого размера, имеющие ороговевшую корочку или полностью мягкие наросты.

Чаще всего бородавки не вызывают болезненных ощущений, однако существуют причины, по которым бородавки могут причинять дискомфорт и боль.
Причины болезненности бородавок
Существует три основные причины, из-за которых могут болеть бородавки:
- Постоянное травмирование в результате трения при контакте с одеждой, обувью, другими частями тела;
- Механическое или химическое повреждение;
- Переход доброкачественного образования в злокачественное.
Зачастую плоские, простые, старческие бородавки не причиняют дискомфорта и боли. Однако если они расположены в месте, где одежда постоянно соприкасается с ними, происходит травмирование и трение, из-за чего человек испытывает боль.
Остроконечные кондиломы чаще других вызывают болевые ощущения. Данные новообразования имеют вид острого нароста, зачастую они сливаются друг с другом. В большинстве случаев они располагаются в подмышечной области, в паху, на половых органах. Из-за соприкосновения с одеждой и движений при ходьбе, движений руками остроконечные кондиломы вызывают боль и значительный дискомфорт.
Подошвенные бородавки также вызывают болевые ощущения при ходьбе и давлении на стопу.
Кроме того, бородавки могут болеть вследствие механического повреждения, например, при попытке сковырнуть новообразование или при случайном травмировании. Если бородавки расположены на голове, их можно легко повредить при расчесывании, что также вызовет боль.
Регулярный контакт с химическими веществами, например, с чистящими средствами, строительными материалами может спровоцировать химический ожог, который вызовет болевые ощущения в месте локализации бородавки. Поэтому при работе с такими веществами необходимо использовать защитные средства.
Самой опасной причиной болезненности бородавки является ее переход в злокачественное образование. При этом болевые ощущения могут возникать лишь при нажатии.
Помимо боли, у данного процесса могут быть другие признаки, такие как кровоточивость, почернение бородавки, неоднородность цвета, образование неровных краев, рост новообразования. Как правило, все изменения происходят в течение короткого времени, т.к. рак кожи развивается очень быстро.
Что делать, если болит бородавка
Если бородавка была повреждена, следует обработать этот участок кожи перекисью водорода и забинтовать или заклеить пластырем. Следующим этапом должно быть обращение к врачу-дерматологу для оценки степени повреждения и определения дальнейших действий. Врач может назначить какое-либо лечение или же порекомендовать удаление бородавки.
Если бородавка начала болеть без видимой причины, при этом присутствуют другие симптомы злокачественного образования, следует как можно скорее обратиться к врачу- дерматологу или онкологу. Врач проведет необходимые исследования, и в зависимости от их результатов определит дальнейшее лечение.
Промедление в таком случае недопустимо, т.к. меланома (рак кожи) развивается очень быстрыми темпами и при позднем обращении к врачу практически не поддается лечению. Поэтому при обнаружении тревожных симптомов следует в кратчайшие сроки обратиться за медицинской помощью.
Выводы
Самостоятельное удаление бородавок, особенно вызывающих боль, недопустимо. Диагностикой, лечением и удалением бородавок должен заниматься только квалифицированный врач-дерматолог или онколог. Это позволит сохранить здоровье и не допустить развития серьезных осложнений.
Чтобы избежать осложнений и ускорить заживление травмированного участка кожи после удаления бородавки подошвенной или расположенной в любом ином месте, необходимо соблюдение определенных правил.
Врачи медицинского центра «МедБиоСпектр» по завершению процедуры удаления бородавки обязательно подробно инструктируют пациента о порядке и нормах ухода за раной и подбирают оптимальные лекарственные препараты. Получить полный комплекс услуг высокого качества наши клиенты могут в Москве, в клинике на м. Каширская.
Правила обработки и лечения послеоперационной раны
Наиболее часто для удаления бородавок используется лазерная технология и криодеструкция, в меньшей мере – радионож и хирургическая операция. Это также влияет на то, сколько заживает после удаления бородавок образовавшаяся ранка. В целом в числе факторов, предопределяющих затраты времени на заживление, специалисты называют:
- размер и конфигурацию новообразования;
- общее состояние организма, особенно его иммунной системы;
- соблюдение рекомендаций врача по послеоперационному уходу за раной, ее правильную и своевременная обработку.
Чем обработать бородавку после удаления?
В первые дни после процедуры для обработки раны потребуется применение средств с антисептическим и подсушивающим эффектом. Это недорогие общедоступные препараты:
- йод или зеленка;
- насыщенный раствор перманганата калия;
- хлоргексидин;
- фукорцин;
- мирамистин.
Для комплексного воздействия рекомендуется прием витаминных комплексов и настоек, обладающих иммуномодулирующим эффектом. Иногда область воздействия после удаления бородавки опухает – это допустимый послеоперационный отек, который должен пройти в течение 5-7 дней.
После самостоятельного отпадания плотной корки рану обрабатывают мазям и гелями, оказывающими восстанавливающее действие – Пантенол, Левомеколь, Актовегин и т.п.
В течение первых 2-3-х дней рану не следует мочить, в дальнейшем – избегать механических воздействий на нее, употребления косметических средств, попадания солнечных лучей. В течение месяца не посещать бассейн, баню, сауну, не принимать ванну.
Если рана не заживает окончательно или болит после удаления бородавки на протяжение 3-4 недель, следует обратиться за консультацией к лечащему врачу. Такая ситуация может быть вызвана ослаблением организма либо микробным заражением, что потребует соответствующей медикаментозной терапии.
Читайте также:

