Болезнь при которой повышена эластичность кожи
Обновлено: 25.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Купероз: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Купероз (расширенные капилляры, «сосудистые звездочки», couperose-prone skin, сouperosa) — это стойкое расширение мелких капилляров с утолщением и выраженным снижением эластических свойств их стенок, а также застоем крови. Локализуются так называемые сосудистые звездочки обычно на носу, щеках и скулах.
Женщины сталкиваются с этой патологией чаще мужчин, особенно часто купероз встречается у обладательниц тонкой и бледной кожи.
Разновидности купероза
Купероз бывает врожденным и приобретенным.
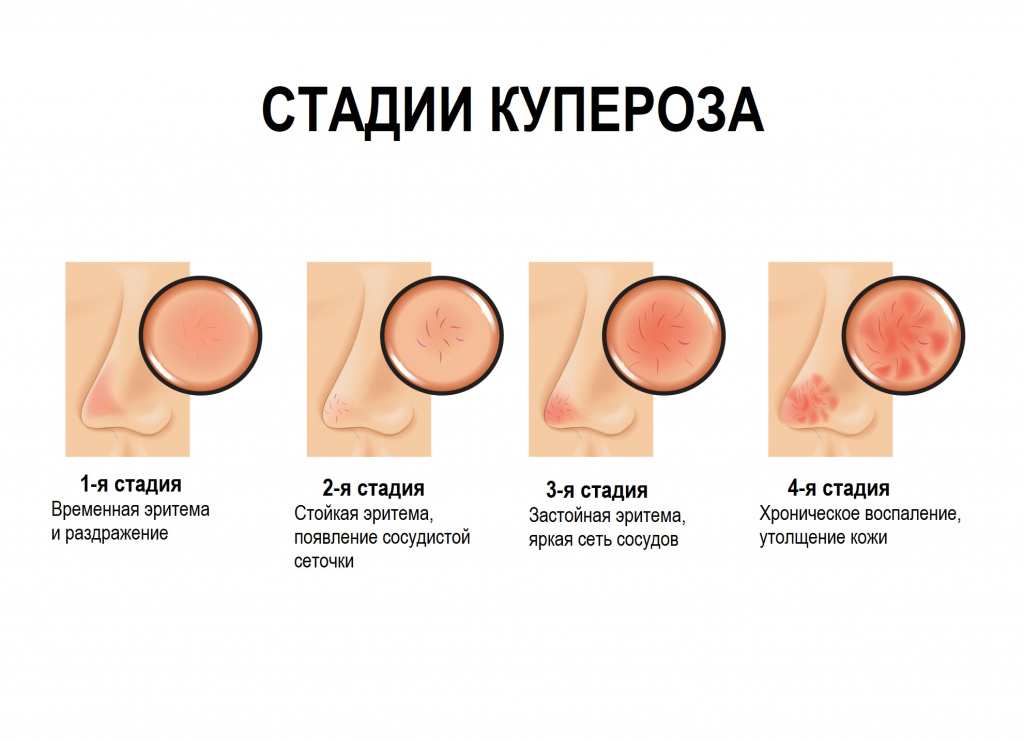
Различают 4 стадии купероза:
1-я стадия — для нее характерно усиление чувствительности кожи, при определенных условиях (например, в жарком помещении с сухим воздухом) на лице может появляться временная эритема и раздражение, а на их фоне визуализируется небольшое количество расширенных капилляров.
2-я стадия — эритема становится стойкой, постепенно расширяющиеся капилляры объединяются в сеточку, а сосуды становятся ярко окрашенными.
3-я стадия — появляется застойная эритема с отчетливой сосудистой сеточкой; кожа приобретает бледный сероватый оттенок, наблюдаются воспалительные элементы.
4-я стадия — в патологический процесс вовлекаются сосуды по всей поверхности лица, кожа утолщается, становясь грубой.
Возможные причины купероза
Этиологические факторы появления купероза можно разделить на эндогенные и экзогенные.
К эндогенным факторам относится наследственная предрасположенность. Уменьшение эластичности сосудистой стенки является генетически детерминированным состоянием, которое усиливаться под действием внешних воздействий — например, тепла или холода. Врожденный купероз может свидетельствовать о наличии гормонального дисбаланса, соматических заболеваний, слабости клапанного аппарата вен нижних конечностей и др.
Экзогенными факторами, приводящими к развитию купероза, являются заболевания сердечно-сосудистой системы, болезни печени, нарушения в работе эндокринной системы, например болезни щитовидной железы. Патологическая выработка половых гормонов во время менопаузы или беременности может послужить причиной развития купероза. К ломкости сосудов в некоторых случаях приводит прием гормональных контрацептивов. Нарушение микроциркуляции мелких сосудов, в том числе и подкожных, - одно из проявлений сахарного диабета.
Аутоиммунные заболевания, некоторые болезни желудочно-кишечного тракта повышают риск купероза.
На кожу, склонную к куперозу, негативно влияет как резкий перепад температур, так и слишком холодная или жаркая погода. Пребывание под прямыми солнечными лучами, как и посещение солярия, может оказать пагубное воздействие на состояние сосудистого русла.
Ни для кого не секрет, что злоупотребление алкоголем и курением опасно для здоровья. Однако у людей со слабыми сосудами эти вредные привычки могут вызвать значительное ухудшение состояния кожи.
Следует внимательно относиться к своему питанию - кофе, острая, жирная пища и газированные напитки в значительной степени осложняют течение купероза.
Есть данные о том, что нарушение микробиоты кожи провоцирует дисфункцию эпидермального барьера, в результате которой повышается чувствительность кожи к внешним факторам и развивается купероз.
К каким врачам обращаться при куперозе
При появлении так называемых сосудистых звездочек следует обратиться к врачу-дерматологу. Однако, учитывая, что данное состояние могут вызывать различные причины и заболевания, порой требуется консультация терапевта , гастроэнтеролога , кардиолога , эндокринолога .
Диагностика и обследования при куперозе
Для назначения правильного лечения врач должен внимательно опросить пациента, выяснить наличие вредных привычек, хронических заболеваний и наследственной предрасположенности, уточнить режим и характер питания.
Для постановки диагноза при подозрении на сопутствующие патологии врач может назначить следующие обследования:
-
биохимический анализ крови (при подозрении на болезни печени и панкреатит);
Гиперэластическая кожа или синдром Элерса-Данлоса. Пигментная крапивница
Этот синдром характеризуется: 1) усиленной эластичностью кожи; 2) чрезмерной гибкостью суставов; 3) ломкостью кожи с образованием рубцов и 4) развитием изюмоподобных псевдоопухолей. Псевдоопухоли мягкие и пигментированные; поверхность их морщиниста.
Гистопатология синдрома Элерса-Данлоса. Дегенеративные изменения обнаруживаются как в коллагеновой, так и в эластической ткани. Многие авторы полагают, что изменения коллагена являются первичными и доминирующими [Кортинг и Готтрон (Коrting, Gottron)]. Коллагеновые пучки становятся атрофичными; они расщепляются и отделяются друг от друга отеком.
Эластические волокна в некоторых случаях бывают нормальными, но в большинстве случаев они разрываются и имеют вид комков. Количество эластической ткани часто является увеличенным; по-видимому, однако, это увеличение является не истинным, а относительным (результат атрофии коллагена). Количество капилляров увеличено, их просветы расширены. Могут наблюдаться большие кистозные пространства, представляющие собой лимфангиэктатические полости (Кортинг и Готтрон).
Изюмоподобные псевдоопухоли, которые часто представляют собой часть данного синдрома, развиваются на участках травматических геморрагии и состоят из скопления гигантских клеток инородных тел [Рончезе (Ronchese)] или из пролиферированной соединительной ткани с большим количеством сосудов в ней.
Плотные подкожные узлы содержат обызвествленный некротический жир или слизистую массу, внедренную в толстую фиброзную капсулу [Джонсон и Фоллс (Falls)].

Пигментная крапивница
Это заболевание характеризуется большим количеством коричневых пятен, которые могут располагаться на всех участках кожного покрова. При трении пятен тупым предметом они превращаются в волдыри. В редких случаях поражение состоит из мягких узелков и бляшек.
Гистопатология пигментной крапивницы. Гистологическая картина характеризуется инфильтратом, состоящим преимущественно из тучных клеток. При пятнистом типе высыпаний тучные клетки расположены диффузно в верхней трети дермы. Некоторые тучные клетки имеют круглую или овальную форму, большинство же веретенообразной формы. Тучные клетки имеют тенденцию располагаться вокруг капилляров подсосочкового слоя и вблизи придатков кожи.
С возрастом количество тучных клеток уменьшается, поэтому при гистопатологическом исследовании пигментной крапивницы у взрослых больных они могут отсутствовать.
При узелковом типе пигментной крапивницы тучные клетки расположены компактно в виде опухолеподобных скоплений в верхней части дермы. Инфильтрат может через всю дерму проникать в подкожную жировую клетчатку.
Если тучные клетки расположены в виде густых агрегатов, они чаще имеют кубическую, чем веретенообразную форму; протоплазма их обильная и слегка эозинофильная. Вследствие своей формы и обилия протоплазмы они не напоминают никакие иные клетки, и диагноз может быть установлен без применения специальных окрасок.
Если биопсия производилась вскоре после того, как элементы подвергались трению, в препарате обнаруживается отек, большое количество эозинофилов и сморщивание тучных клеток со значительным уменьшением количества зерен в них, что указывает на выхождение зерен из тучных клеток [Дреннэн (Drennan)]. Иногда наблюдается даже разрушение и временное исчезновение тучных клеток, что может объяснить некоторые описанные в литературе типичные случаи пигментной крапивницы без обнаружения тучных клеток [Дреннэн и Бир (Веаге)].
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Утолщение кожи: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Гиперкератоз – это аномальное утолщение верхнего слоя кожи (эпидермиса) в результате избыточной инсоляции, воздействия химических веществ, частого трения или давления. Кроме того, гиперкератоз может возникать на фоне некоторых заболеваний.
Утолщение кожи происходит в роговом слое эпидермиса, который является конечной точкой процесса дифференцировки кератиноцитов - клеток, содержащих белок кератин. Именно в роговом слое кератиноциты теряют воду и ядро и превращаются в чешуйки рогового слоя – корнеоциты.
При гиперкератозе происходит ускоренная дифференцировка кератиноцитов, а физиологическое слущивание роговых чешуек с поверхности кожи, наоборот, замедляется.
Разновидности гиперкератоза
В зависимости от происхождения выделяют приобретенный и наследственный гиперкератоз.
По клиническим проявлениям.
- Мозоли – часто встречающаяся разновидность гиперкератоза. Различают несколько видов мозолей, но все они появляются вследствие утолщения кожи в местах, наиболее подверженных механическому воздействию. Причем такое изменение кожи может быть связано как с усиленными физическими нагрузками, так и с различными хроническими заболеваниями, что характерно для пожилых пациентов.
- Роговая (тилотическая) экзема проявляется гиперкератозом ладоней и подошв.
- Псориаз - аутоиммунное воспалительное заболевание, при котором на коже формируются гиперкератотические чешуйчатые бляшки.
- Актинический кератоз обычно представлен небольшими красноватыми чешуйчатыми выпуклостями, которые появляются после избыточной инсоляции. Актинический кератоз – серьезное состояние с высокой вероятностью озлокачествления и требует обязательной консультации врача.
- Себорейный кератоз характеризуется маленькими коричневыми или черными пятнами, обычно локализующимися на лице, шее, плечах и спине. Это одно из наиболее распространенных доброкачественных новообразований кожи у взрослых.
- Фолликулярный гиперкератоз («гусиная кожа») характеризуется закупоркой устьев фолликулов ороговевшими клетками эпидермиса.
- Эпидермолитический гиперкератоз - редкое наследственное заболевание, которое проявляется сразу при рождении. Новорожденные имеют красноватую кожу, иногда покрытую небольшими волдырями.
Гиперкератоз кожи может возникнуть у людей, которые пренебрегают регулярными процедурами по уходу за кожей, в результате чего отмершие клетки рогового слоя скапливают и формируют кератомы – доброкачественные новообразования.
Наша кожа постоянно подвергается воздействию неблагоприятных внешних факторов, таких как хлорированная вода и моющие средства, УФ-излучение. В результате повреждается защитный липидный слой кожи, и влага начинает интенсивно испаряться с ее поверхности, а корнеоциты теряют способность к физиологическому слущиванию.
При сахарном диабете гиперкератоз становится следствием нарушения обмена веществ и ухудшения микроциркуляции кожи.
Ношение тесной или неудобной обуви, особенно при плоскостопии, врожденных патологиях стоп, ожирении, может стать причиной утолщение кожи на стопах.
Развитию гиперкератоза шейки матки (лейкоплакии) способствует вирус папилломы человека.
Причиной гиперкератоза может стать хроническое грибковое поражение, а также опоясывающий лишай.
Считается, что симптомы утолщения и сухости кожи могут быть вызваны дефицитом витаминов А, Е, D и С.
Гиперкератоз нередко становится следствием недостатка гормона эстрогена у женщин в период менопаузы.
Заболевания и состояния, при которых развивается гиперкератоз
- Сахарный диабет.
- Ожирение.
- Плоскостопие.
- Ихтиоз.
- Псориаз.
- Экзема.
- Менопауза.
- Грибковое поражение кожи.
- Опоясывающий лишай.
- Эритродермия.
- Атопический дерматит.
- Себорейный кератоз.
Чаще всего за первой консультацией по поводу утолщения кожи обращаются к врачу-дерматологу. После тщательного осмотра, сбора жалоб, выяснения медицинской и семейной истории пациента, проведения лабораторных и инструментальных исследований может потребоваться консультация врача-эндокринолога , врача-онколога , врача-инфекциониста.
Диагностика и обследования при утолщении кожи
Тщательный сбор анамнеза с учетом всех жалоб пациента, осмотр и проведение дополнительных методов диагностики помогут установить причину гиперкератоза.
-
Клинический анализ крови с развернутой лейкоцитарной формулой для выявления воспалительных процессов в организме.
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Жирная кожа – тип кожи, обусловленный избыточной активностью сальных желез и характеризующийся грубой текстурой, нездоровым цветом и блеском. Обладатели жирной кожи сталкиваются с расширенными порами, комедонами, кистами сальных желез, угревой сыпью, проявлениями себореи. Жирная кожа требует повышенного внимания к имеющимся проблемам, определенного режима питания, правильного домашнего и профессионального ухода (чистки, маски, пилинги, мезотерапия), грамотного подбора косметических средств. Для выяснения причин жирной кожи необходимы консультации косметолога, дерматолога, эндокринолога.

Общие сведения
Жирная кожа - одна из разновидностей проблемной кожи, характеризующаяся повышенной сальностью и лоснящимся внешним видом. В зависимости от секреторной активности сальных желез в косметологии и дерматологии принято различать 4 типа кожи: нормальную, сухую, жирную, комбинированную (смешанную). Следует заметить, что сам по себе каждый тип кожи является вариантом нормы и не может рассматриваться как заболевание. Вместе с тем, различные типы кожи имеют свои особенности, достоинства и недостатки, а потому требуют к себе дифференцированного подхода. Как правило, тип кожи изменяется с возрастом; кроме этого постоянное использование различных косметических средств и макияжа может создавать ложное впечатление об истинных характеристиках кожи. Жирная кожа лица является одним из наиболее распространенных типов и более других склонна к появлению различных дерматологических проблем. Именно поэтому жирная кожа нуждается в особом ежедневном гигиеническом и грамотном профессиональном уходе.

Причины жирной кожи
Чаще всего жирная кожа встречается в подростковом и молодом возрасте и к 25-30 годам переходит в другой тип (обычно в комбинированный). Лишь 5-8 % людей остаются обладателями жирной кожи на всю жизнь. Непосредственной причиной повышенной жирности кожи служит усиленная работа сальных желез, которая в свою очередь, может быть обусловлена наследственными особенностями, гормональным дисбалансом, нарушениями работы ЖКТ, нерациональным питанием, неправильным уходом за кожей.
Наличие жирной кожи может быть предопределено генетически – в этом случае с возрастом тип кожи не меняется. В такой ситуации основные усилия должны быть направлены на обеспечение правильного каждодневного ухода и рациональный подбор косметики. Причины эндокринного порядка связаны, прежде всего, с периодом полового созревания, во время которого повышается количество тестостерона, способствующего увеличению размеров сальных желез и усилению выработки кожного сала. Влияние на функцию сальных желез оказывают и другие гормоны, например, адреналин, уровень которого в крови повышается у людей, испытывающих стрессы. У женщин усиление жирности кожи может отмечаться при длительном или бесконтрольном приеме гормональных контрацептивов, поликистозе яичников, реже в период беременности или менопаузы. Жирная кожа лица в сочетании с общей сухостью кожного покрова характерна для гипотиреоза.
Среди алиментарных причин, способствующих появлению жирной кожи, следует выделить злоупотребление жирной или острой пищей, а так же мучными изделиями, сладостями, фаст-фудом, газированными напитками, алкоголем. Довольно часто люди с жирной кожей страдают заболеваниями желудочно-кишечного тракта (холециститом, колитом, запорами и др.). Свою негативную роль на состояние кожи оказывает длительное пребывание и работа в загрязненных и пыльных помещениях.
Типичной ошибкой обладателей жирной кожи служит чрезмерно активное и агрессивное очищение кожи с помощью спиртсодержащих косметических средств и скрабов. Регулярное обезжиривание проблемных участков кожи тониками и лосьонами приводит лишь к усугублению проблемы: в ответ на удаление поверхностного липидного слоя эпидермис реагирует усилением выделения секрета желез. Частое проведение механической чистки и пилинга лица вызывает микротравмы эпидермиса и интенсивную продукцию кожного сала. Использование неподходящих кремов и средств ухода за кожей также может усиливать проблему повышенной сальности кожного покрова.
Характеристика жирной кожи
Чаще всего жирная кожа локализуется в области, так называемой, Т-зоны включающей лоб, нос и подбородок. Внешне жирная кожа выглядит лоснящейся, маслянистой, неопрятной, толстой, и грубой, часто имеет неровную поверхность, тусклый цвет и сероватый оттенок. На жирную кожу плохо ложится макияж; тональные кремы и пудры убирают жирный блеск лишь на время. Участки проблемной кожи встречаются и на теле, обычно в области груди и спины; жирная кожа лица и тела часто сочетается с жирными волосами.
Недостаточное очищение кожи от излишков кожного жира приводит к тому, что сальный секрет вместе с отмершими чешуйками кожи и пылью закупоривает поры и способствует их воронкообразному расширению. Нередко жирная пористая кожа напоминает на вид апельсиновую кожуру. Кроме чрезмерного блеска и расширенных пор, жирная кожа склонна к образованию комедонов (черных пробок в отверстиях сальных желез) и милиумов (белых угрей), возникновению акне. На ней чаще заметны сосудистые сеточки (телеангиэктазии). Если же на фоне увеличенной продукции кожного сала изменяется и его качественный состав, возникает такое патологическое состояние, как себорея.
Несмотря на все недостатки жирной кожи, у нее есть и определенные преимущества. Так, она лучше удерживает влагу, а, следовательно, является более защищенной и менее чувствительной к воздействию различных неблагоприятных атмосферных факторов (ветра, солнечных лучей, низких температур). Благодаря этому данный тип кожи менее подвержен фотостарению, дольше сохраняет эластичность, а возрастные морщины у обладательниц жирной кожи появляются позже, чем у женщин с другими типами кожи.
Если на жирной коже длительное время сохраняется воспаление, следует обратиться к дерматологу для исключения демодекоза. Для выяснения причин повышенной жирности кожи может потребоваться консультация и обследование дерматолога, гастроэнтеролога, эндокринолога, гинеколога-эндокринолога.
Особенности ухода за жирной кожей
Основными задачами ухода за жирной кожей являются удаление излишков кожного сала, открытие пор, снижение активности сальных желез. В первую очередь, необходимо минимизировать или полностью устранить негативное воздействие на кожу (отказаться от использования спиртсодержащих лосьонов, жирных кремов, частого скрабирования кожи и т. д.). Категорически недопустимо оставлять на ночь на коже декоративную косметику. Основу рациона обладателя жирной кожи должны составлять нежирные сорта мяса, рыба, овощи, фрукты, отруби, крупы; следует максимально ограничить специи, копчености, сдобу и выпечку, сладости. Пища должна быть богата витаминами, особенно группы B.
Собственно уход за жирной кожей целесообразно разделить на домашний и профессиональный. Ежедневный самостоятельный уход за жирной кожей предполагает процедуры очищения, увлажнения и питания. В первую очередь, дважды в день необходимо умываться с применением специальной пенки, геля и мусса для жирной кожи. Как правило, такие средства обладают противовоспалительным и себорегулирующим действием, но не пересушивают кожу. Во время умывания не следует пользоваться мочалкой или губкой, а также горячей водой, поскольку данные средства будет еще в большей степени стимулировать выделение кожного сала. Предпочтительнее намыливать кожу с помощью ватного диска или подушечек пальцев, а смывать средство для умывания теплой или прохладной водой. Народная медицина рекомендует для жирной кожи умывания и паровые ванночки с отварами трав (ромашки, липового цвета, полевого хвоща, мяты, крапивы) с одновременным приемом этих настоев внутрь.
Более тщательное очищение жирной кожи посредством косметического пилинга допустимо проводить один – максимум два раза в неделю. Помимо скраба, для глубокого очищения кожи можно воспользоваться пилингом-гоммажем: такие маски-пленки эффективно удаляют отмершие роговые клетки, частицы пыли и излишками кожного сала, не травмируя кожу. Один раз в неделю полезно делать глиняные маски, обладающие адсорбирующим эффектом, или фруктовые маски с эффектом стягивания пор.
После умывания лицо необходимо промокнуть мягким полотенцем или салфеткой и протереть тоником для жирной кожи – такие средства имеют в своем составе дезинфицирующие, себорегулирующие и стягивающие поры компоненты. Финишным аккордом ежедневного ухода за жирной кожей служит нанесение крема, предназначенного для данного типа кожи. Обычно кремы, эмульсии или гидрогели для жирной кожи имеют жидкую консистенцию и быстро впитываются, не оставляя лоснящегося блеска.
При выборе декоративной косметики для дневного макияжа необходимо обращать внимание на качество, состав продукции и рекомендации по использованию от производителей. Для жирной кожи лучше выбирать легкие основы, тональные крема и пудры с матирующим эффектом, которые устраняют излишний блеск. Следует отказаться от использования кремовых румян и теней для век, жидких подводок - в противном случае косметика может «поплыть» на лице уже через пару часов после нанесения.
Комплексный профессиональный уход за жирной кожей в салоне обычно включает этапы:
- демакияжа с использованием бактерицидных эмульсий
- очищения и тонизации
- устранения гиперкератоза, глубокого очищения (вапоризация, энзимный пилинг, атравматичная, ультразвуковая, химическая или инструментальнаячистка лица и пр.)
- нанесения ампульных средств и сывороток
- массажа лица по лечебному концентрату (лимфодренажный, массаж по Жаке)
- наложения косметической маски (глиняной, кремообразной, пастообразной с наполнителем и др.) с очищающим, бактерицидным, противовоспалительным, кератолитическим, себорегулирующим, иммуномодулирующим действием
- нанесения финишного крема для жирной кожи.
Особое место в уходах за жирной кожей занимают пилинги (АНА-пилинг, гликолевый, ТСА-пилинг, пилинг сухим льдом, ультразвуковой пилинг), аппаратные методы (дезинкрустация, дарсонвализация, ультрафонофорез, хромотерапия). Необходимое увлажнение и питание жирной кожей может быть получено при проведении процедур биоревитализации, мезотерапии (в т. ч. безыгольной). На приеме косметолог обязательно даст совет по уходу за жирной кожей в домашних условиях и порекомендует профессиональную косметическую/космецевтическую линию.
Рекомендации по уходу за жирной кожей тела аналогичны таковым для проблемной кожи лица. Для нормализации секрета кожных желез рекомендуются общие ванны с морской солью, растительными экстрактами (хвойные, травяные), криомассаж, грязевые аппликации. Для профилактики гнойничковых заболеваний кожи (пиодермии) важен выбор нижнего белья и одежды из натуральных тканей.
Правильный уход за жирной кожей поможет поддержать ее хорошее состояние в течение долгих лет. В противном случае нарушение секреции себума неизбежно приведет к ослаблению дыхательных и защитных свойств кожи, снижению местного иммунитета.
Что такое купероз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Тюлис Галины Геннадьевны, дерматолога со стажем в 27 лет.
Над статьей доктора Тюлис Галины Геннадьевны работали литературный редактор Маргарита Тихонова , научный редактор Динар Сафин и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Купероз — это заболевание кожи, которое развивается из-за хрупкости капиллярных стенок и локального нарушения кровообращения. Сопровождается нарушением цвета кожи, потерей её эластичности и появлением телеангиэктазий — сосудистых звёздочек или сеточек [1] .
Как правило, купероз не является самостоятельной болезнью. Это симптом, который сопутствует основному заболеванию.
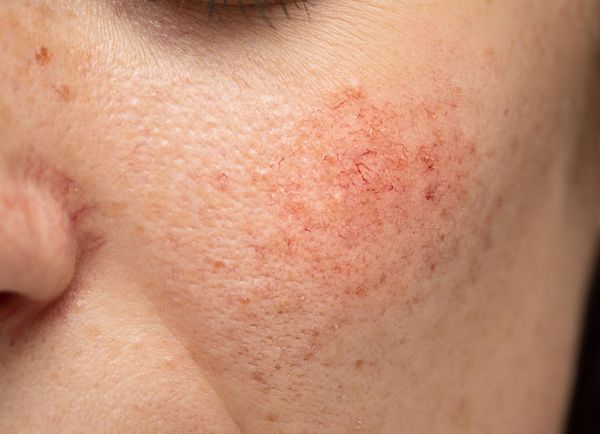
Расширение и ломкость сосудов сосудов происходят по ряду причин. Ими могут быть как внутренние, так и внешние факторы.
Внутренние факторы:
-
— основная причина развития купероза;
- физиологические гормональные изменения — в подростковом возрасте, во время беременности, климакса или при приёме гормональных контрацептивов;
- заболевания яичников, щитовидной и поджелудочной железы;
- заместительная терапия эндокринной патологии [5] ;
- сердечно-сосудистые заболевания ( артериальная гипертензия и атеросклероз );
- заболевания пищеварительной системы (гастрит, дисбактериоз кишечника , болезни печени и поджелудочной железы); и наследственные аутоиммунные заболевания (болезнь Стерджа — Вебера, синдром Луи — Бар, болезнь Рандю — Ослера).
При гормональных нарушениях обособленные частички гормонов вступают во взаимодействие с рецепторными клетками, образуя биологически активные биологические соединения. Эти соединения влияют на стенки сосудов, уменьшают их упругость и эластичность, делая их ломкими.
Во время беременности происходит серьёзная гормональная перестройка организма. Сосуды могут не выдержать такую нагрузку и расшириться. Так как такая перестройка временная, в течение 2-3 месяцев после родов сосуды обычно восстанавливаются. Но из-за развития других заболеваний (например, гипертонии) сужение сосудов после родов может и не произойти.
При наследственных аутоиммунных заболеваниях количество нитевидного белка, придающего упругость и эластичность сосудистым стенкам, уменьшается и сосуды становятся ломкими. Склеродермия сопровождается отторжением соединительной ткани. Это также сказывается на сосудах.
При розацеа поражаются сальные железы, волосяные луковицы и капилляры кожи лица. За счёт стойкого расширения сосудов и прилива крови появляются телеангиэктазии.
Внешние факторы :
- вредные привычки ( курение , злоупотребление алкоголем);
- неправильное питание (употребление большого количества кофе, шоколада, острой и горячей пищи);
- перепады температуры;
- ультрафиолетовое облучение.
Курение влияет на сосуды, разрушая баланс липидов в крови. Липиды — это жиры, которые влияют на обмен веществ у человека. Разрушенные частицы из липидного баланса оседают на сосудистых стенках, закупоривая их просвет. Сердце с возросшей нагрузкой проталкивает кровь по сосудам, в результате в сосудах с венозной и артериальной кровью образуется разное давление, что приводит к расширению капиллярной сети.
Чрезмерное употребление алкоголя также способствует скоплению жиров в сосудистых стенках, а этанол расширяет капилляры. Он снижает давление крови за счёт расслабления сосудистых стенок, тем самым эластичность сосудов теряется и они остаются расширенными.
Люди с чувствительной и светлой кожей наиболее подвержены развитию купероза, особенно под влиянием перепадов температуры и ультрафиолетового излучения. Такая кожа быстро реагирует на внешние факторы, что способствует повреждению стенок сосудов.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы купероза
Купероз может проявляться на любых участках кожи, например на ногах, спине или грудной клетке, но чаще — на лице: в области крыльев носа, лба, подбородка и щёк [9] . Это обусловлено эластичностью и небольшой толщиной кожи.
Из-за нарушения целостности сосудистой стенки образуются небольшие кровоизлияния, которые становятся заметны невооружённым глазом. Вначале появляются розово-красные или тёмно-фиолетовые сосудистые звёздочки и сеточки. Их цвет зависит от степени поражения и диаметра сосудов (от 1-2 мм до 4-5 см).
Боль не характерна, но может возникнуть чувство жжения или зуда. При расширении вен на ногах появляется мышечная слабость, тяжесть в конечностях при ходьбе.
На фоне поражения печени может появится зуд. Такой печёночный зуд возникает под влиянием желчных кислот. Они формируются из холестерина в печёночных клетках, после транспортируются вместе с током желчи в желчный пузырь и двенадцатиперстную кишку. При нарушении транспортировки желчных кислот они попадают в кровоток. Кислоты накапливаются в организме, что и приводит к зуду кожи.
При наследственных аутоиммунных заболеваниях соединительной ткани расширение капилляров сопровождается поражением сосудов и неспецифическим воспалительным процессом, который возникает под влиянием множества внешних и внутренних факторов.
Если не заняться лечением, симптомы купероза начинают прогрессировать. Капилляры значительно расширяются, кровь в них застаивается, из-за чего сосуды становятся синюшно-фиолетового цвета. На других участках кожи нарушается приток крови и выработка коллагена, кожа тускнеет, теряет эластичность, становится более дряблой.
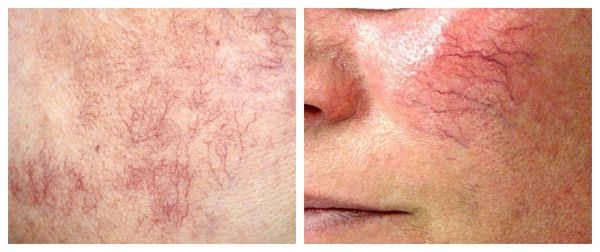
Патогенез купероза
Кожу кровоснабжают поверхностные и глубокие сосудистые сплетения: капилляры, прекапиллярные сосуды, артерии и вены. Поверхностная сосудистая сеть находится в сосочковом слое дермы, глубокая — в нижних слоях дермы и гиподерме (подкожно-жировой клетчатке). Сообщаются эти сплетения при помощи анастомозов — соединений между кровеносными сосудами [2] .
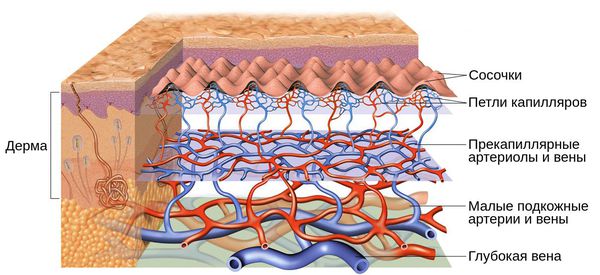
Под влиянием различных факторов образуется большое количество вазоактивных веществ, влияющих на тонус и диаметр сосудов. Среди них эндотелин, простагландины, простациклины и оксид азота [2] . Процесс сужения и процесс расширения сосудов находятся в своеобразном балансе и уравновешивают друг друга. Однако при постоянном воздействии провоцирующих факторов этот баланс нарушается и смещается в сторону расширения сосудов. Вначале развивается временный, а затем постоянный эритроз — покраснение кожи в области щёк и носа. В дальнейшем стойкий эритроз приводит к появлению телеангиэктазий. Если в среднем диаметр нормальных мелких сосудов составлял 5-10 микрон, то при куперозе они расширяются до 100 микрон — их диаметр увеличивается в 10 раз.
Телеангиэктазии могут быть единичными и множественными, локальными или распространёнными, мелкими и крупными, бледно-розовыми и синюшно-фиолетовыми. Красные тонкие сосудистые звёздочки, не выступающие над поверхностью кожи, развиваются из капилляров и артериол. Более широкие, синеватые телеангиэктазии, выступающие над поверхностью кожи, формируются из венул.
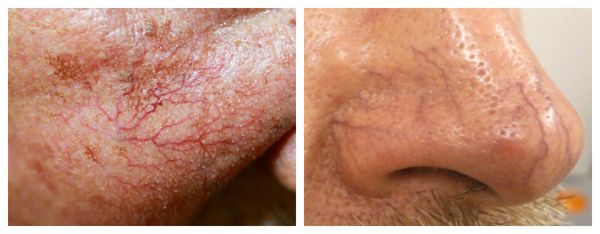
Внешний вид повреждённого капилляра может меняться: если первоначально он был тонким и красным, то затем становится синим. Это происходит из-за хронически повышенного гидростатического давления в капиллярах со стороны венозной крови. Гидростатическое давление — это явление, при котором на артериальном конце капилляра давление больше, чем на венозном. Приток крови становится больше, чем надо, и стенки венозных капилляров расширяются.

Классификация и стадии развития купероза
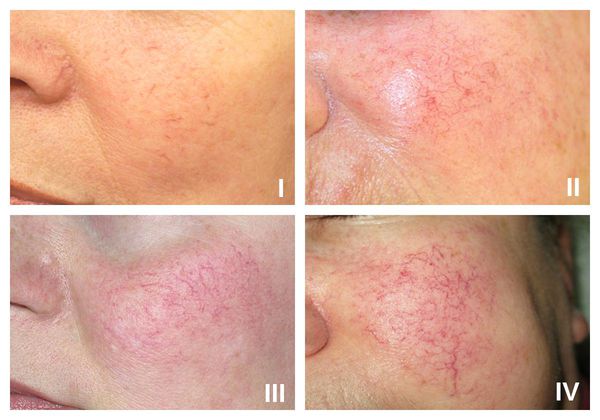
В рамках розацеа выделяют четыре стадии купероза:
- I стадия — начало болезни. Отмечается периодические ощущения "приливов". Кожа краснеет на щеках, иногда на туловище, руках и кистях [6] . На этой стадии сосуды ещё эластичны, могут полностью сократиться. Поэтому интенсивность красноты постепенно уменьшается и исчезает самостоятельно, не оставляя никаких следов. На фоне покраснения наблюдается сухость кожи и не больше 2-3 расширенных капилляров.
- II стадия. Наблюдается более стойкое покраснение в области щёк при любом прикосновении к коже лица, даже во время умывания. Появляется сосудистый рисунок в виде сосудистых звездочек, жжение, покалывание, незначительный зуд.
- III стадия. Также отмечается стойкое покраснение и сосудистая сеточка. Сосуды расширились, потеряли тонус и эластичность, не сокращаются. Усиливается сухость кожи, что приводит к развитию воспалительной реакции.
- IV стадия. В процесс вовлекаются почти все сосуды лица. Из-за спазмирования сосудов появляются бледные участки кожи.
Осложнения купероза
Единственное осложнение купероза — преждевременное старение кожи. Из-за нарушенного кровоснабжения она недополучает кислорода и питательных веществ [8] . В результате становится тусклой, дряблой, сухой, а видимые сосуды кожи вызывают эстетический дискомфорт.
Однако не стоит забывать, что купероз может быть проявлением сердечно-сосудистых, эндокринных, гастроэнтерологических или наследственных аутоиммунных заболеваний. Поэтому чтобы не допустить развития осложнений основной болезни, важно обратиться к врачу при первых признаках купероза.
Диагностика купероза
Распознать купероз по клиническим проявлениям не оставляет труда. Однако самостоятельно поставить правильный диагноз невозможно: купероз может быть проявлением начальной стадии наследственного аутоиммунного заболевания, патологии соединительной ткани и других болезней. Поэтому за помощью необходимо обратиться к врачу. Только доктор сможет установит причину купероза и подобрать правильное лечение.
При сборе анамнеза врач уточняет, какие факторы могли повлиять на развитие болезни: есть ли у пациента жалобы на щитовидную железу или яичники, были ли у него заболевания, связанные с нарушением гормонального фона [3] .
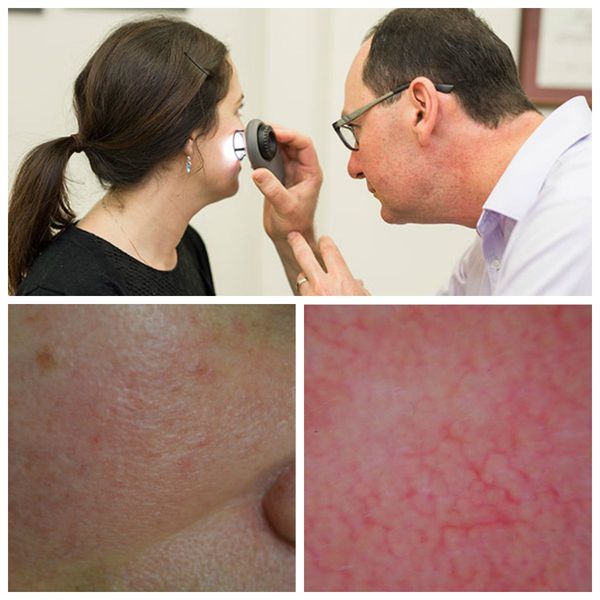
Для лучшей визуализации поражения кожи во время осмотра используют дерматоскоп. Он позволяет разглядеть тонкие паутинки расширенных сосудов, которые не видны невооружённым глазом.
Далее врач назначает необходимые лабораторные и инструментальные исследования, чтобы выявить основное заболевание, ставшее причиной развития купероза :
- общий анализ мочи (ОАМ) — делается для определения функции почек;
- общий анализ крови (ОАК) с лейкоцитарной формулой — позволяет выяснить, какие нарушения есть в организме;
- биохимический анализ крови — также позволяет выявить изменения в организме, например в пищеварительном тракте или печени;
- анализы на свободный тироксин (Т4), тиреотропный гормон (ТТГ), прогестерон, тестостерон — обнаруживает гормональные нарушения;
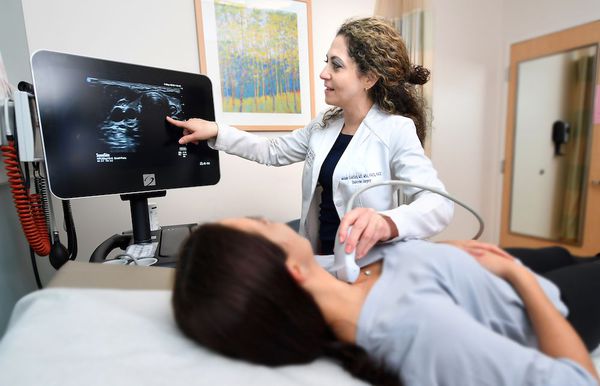
- УЗИ щитовидной железы;
- УЗИ органов брюшной полости.
Все эти анализы обязательны, особенно для пациентов с тонкой чувствительной кожей. Они дают полную картину и позволяют назначить правильное лечение.
Лечение купероза
Лечение купероза должно быть направлено не только на устранение косметического дефекта, но и на борьбу с основным заболеванием, которое привело к поражению капилляров. Поэтому оно может потребовать участия не только дерматолога, но и других специалистов: эндокринолога, кардиолога, гастроэнтеролога или ревматолога.
В настоящее время существует много методов, которые помогают избавиться от купероза. Только врач может назначить то, что непосредственно подойдёт пациенту.
На ранних стадиях заболевания (I и II стадии) возможно амбулаторное лечение в виде мазей с флавоноидами (например, Троксевазин ), таблеток Аскорутин , а также витаминов группы С, Р. Они укрепляют стенки сосудов и препятствуют развитию рецидива [5] .
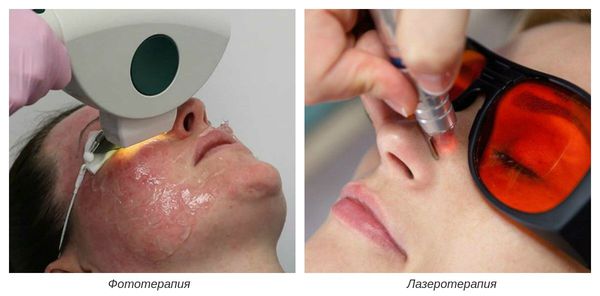
На III-IV стадиях болезни показано удаление расширенных сосудов при помощи аппаратных методов лечения. К ним относятся: электрокоагуляция, фототерапия, лазеротерапия и озонотерапия [10] .
- Электрокоагуляция — удаление повреждённых сосудов под воздействием электрического тока. Процедура безболезненная, её повторяют от 3 до 5 раз.
- Фототерапия — восстановление сосудов при помощи фотовспышек. Процедура выполняется с помощью аппарата, излучающего интенсивный импульсный свет (IPL).
- Лазеротерапия — сужение сосудов под воздействием лазерного луча [4] . Наиболее эффективным при куперозе является неодимовый лазер. Не повреждая кожу, он нагревает гемоглобин крови, тем самым как бы "запаивает" сосуд, и сосудистые звёздочки буквально исчезают.
- Озонотерапия — введение озоно-кислородной смеси в просвет повреждённого сосуда. Данная смесь обладает выраженным лечебным действием, улучшает кровообращение и ускоряет восстановление тканей.
Во время беременности лечение купероза проводят при необходимости, но только после 12-й недели, так как до 12-й недели идёт формирование плода [1] . Опасность связана с внешним и психологическим состоянием будущей мамы. Из-за постоянных стрессов понижается и без того ослабленный иммунитет. На этом фоне обостряются хронические нарушения, которые могут повлиять на формирование и развитие плода.
Беременным и кормящим противопоказана электрокоагуляция, фото- и лазеротерапия. Если во время беременности купероз возник на фоне розацеа, то не рекомендуется принимать изотретиноин и тетрациклин, так как эти препараты негативно влияют на плод [11] .
Прогноз. Профилактика
Обращая внимание на кожу, зная симптомы заболевания, можно на ранних стадиях обратиться к специалисту и вовремя устранить купероз.
Прогноз зависит от причин, вызвавших расширение и ломкость сосудов. Если развитие купероза связано с хроническими заболеваниями, особенно розацеа, лечение будет наиболее длительным. Оно требует постоянного наблюдения у специалиста. При прекращении лечения или воздействии любого фактора риска возможны периоды обострения.
Чтобы не допустить развитие купероза, необходимо придерживаться несложных правил:
- отказаться от вредных привычек;
- придерживаться правильного питания;
- пересмотреть свой образ жизни;
- правильно ухаживать за кожей;
- избегать прямых солнечных лучей;
- использовать кремы с солнцезащитным фактором;
- летом с 12:00 до 17:00 не находиться на солнце;
- зимой использовать питательные кремы, которые противостоят воздействию внешних неблагоприятных факторов [5] .
При очищении кожи лица рекомендуется использовать специальные мягкие очищающие средства, которые предохраняют кожу от обезвоживания. Пользоваться мыльными пенками и мылом не желательно, так как они разрушают липидный слой, который защищает кожу от испарения молекул воды. Также нужно отказаться от использования губки, спонжа, щёточек, кисточек, пилингов, скрабов и средств, содержащих спирт. Они будут раздражать и сушить кожу [10] .
Умываться нужно только тёплой водой. Для снятия декоративной косметики с сухой кожи желательно использовать специальные сливки или молочко. В их составе содержатся масла, которые питают и увлажняют кожу.
Крема, в которых есть ланолиновая кислота, витамины группы С, К, Е, также питают кожу и укрепляют стенки кровеносных сосудов. Перед сном можно обработать кожу успокаивающей сывороткой.
Немаловажную роль в профилактике купероза играет питание. Еда должна быть богата витаминами:
- витамин Р содержится в моркови, гречке, красном болгарском перце, спарже и петрушке;
- витамин К — в шпинате, белокочанной капусте, петрушке, спарже, брокколи, сушеных специях, водорослях и листьях одуванчика;
- витамин С — в луке, цитрусовых, чёрной смородине и квашеной капусте;
- витамин D — в молочных продуктах;
- Омега-3 — в рыбных продуктах, особенно в рыбьем жире.
Пищу желательно готовить на пару или запекать. Также рекомендуется соблюдать водный режим: выпивать 1,5-2,0 литра воды в день. Можно пить зеленый чай. Вода должна быть негазированной, так как газированная вода усиливает кислотность слизистой желудка и рефлекторное расширение сосудов лица. То же самое происходит и при употреблении острой, солёной пищи, кофе и шоколада [10] .
Читайте также:

