Болезнь когда насекомые выходят из кожи
Обновлено: 30.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Демодекоз: причины появления, симптомы, диагностика и способы лечения.
Определение
Демодекоз – паразитарное кожное заболевание, которое вызывает клещ-железница (Demodex). Клещ размножается в волосяных фолликулах, сальных железах кожи и мейбомиевых железах (видоизмененных сальных железах, располагающихся по краю века) и поражает в основном кожу лица и наружных ушных раковин, хотя в редких случаях может мигрировать на кожу груди и спины. Питательной средой, необходимой для размножения клеща, служит кожное сало (себум).
Носителями клеща могут быть многие люди, но заболевание проявляется остро только при нарушении микробного биоценоза кожи и снижении иммунитета.
В таких случаях клещ начинает активно размножаться, в результате чего на коже формируются асимметричные шелушащиеся розовые пятна, телеангиэктазии, розовая или красная сыпь, на месте которой затем возникают пустулы (пузырьки с гноем) или везикулы (пузырьки с прозрачной жидкостью). Кожа в этих местах воспаляется, утолщается и покрывается мокнущими корочками. При отсутствии лечения поражение кожи может усиливаться, захватывая более глубокие слои.
Причины появления демодекоза
Клещ-железница относится к условно-патогенным организмам и у 90% людей входит в состав нормального микробного биоценоза кожи лица, при этом никак себя не проявляя. Активное размножение клеща становится возможным, если биоценоз нарушается, а местный иммунитет снижается. Чаще всего изменение микробной среды происходит вследствие различных кожных заболеваний (воспалительных, бактериальных), использования иммуносупрессантов (препаратов, снижающих иммунную защиту), например, местных стероидных мазей. Распространению демодекоза способствуют нарушения в работе нервной, сосудистой и эндокринной систем, заболевания желудочно-кишечного тракта, патологии обменных процессов.
Немаловажным фактором развития заболевания служит повышенное образование кожного сала и изменение его состава. Увеличение поверхностных липидов в составе себума приводит к усиленному размножению патогенной флоры, которая, в свою очередь, инициирует активность клеща. Гиперпродукция кожного сала возникает у женщин в период гормональной перестройки, а также в результате эндокринных заболеваний и генетической предрасположенности. Существенную роль в активизации клеща играет уровень инсоляции, влияющий на усиление продукции себума.
В жаркое время года регистрируется всплеск заболеваемости демодекозом, что связано с повышенной выработкой провоспалительных веществ из-за чрезмерного воздействия ультрафиолетовых лучей.
Классификация заболевания
Демодекоз относится к группе паразитарных заболеваний кожи. Различают две клинические формы – первичный и вторичный демодекоз. При внезапном всплеске размножения клещей (более 5 особей на 1 см 2 кожи), отсутствии сопутствующих дерматитов (акне, розацеа, себореи) и успешном излечении после терапии с использованием противопаразитарных средств ставят диагноз «первичный демодекоз». Как правило, заболевание отмечают у пациентов старше 40 лет.
При наличии сопутствующих поражений кожи (акне, розацеа, перорального дерматита и т.д.), системных заболеваний (лейкоза, ВИЧ и др.) диагностируют вторичный демодекоз. Чаще всего он возникает у пациентов со значительно ослабленным иммунитетом. Иногда к вторичному демодекозу приводят терапия ингибиторами рецепторов эпидермального фактора роста, хроническая почечная недостаточность и УФ-воздействие. Заболевание может манифестировать в любом возрасте и характеризоваться значительной площадью поражения и выраженностью симптомов. Поражение век приводит к демодекозному блефароконъюнктивиту (воспалению век и их слизистой оболочки, прилежащей к глазу), который возникает как изолированно, так и параллельно с демодекозом кожи лица.
В зависимости от характера проявлений на коже различают:
- Акнеформный демодекоз. На коже присутствуют папулы и пустулы, напоминающие высыпания при угревой сыпи.
- Розацеаподобный демодекоз. Папулы появляются на фоне разлитой эритемы (покраснения кожи).
- Себорейный демодекоз. Сыпь на коже сопровождается пластинчатым шелушением.
- Офтальмологический демодекоз. Кожа век воспалена, присутствует чувство инородного тела в глазах.
На коже человека паразитируют два вида клеща Demodex folliculorum (длинный клещ) и Demodex brevis (короткий клещ).
В зависимости от вида клеща преобладают те или иные элементы поражения кожи. Развитие Demodex folliculorum чаще приводит к эритеме и слущиванию эпителия кожи. Demodex brevis вызывает формирование конусовидных папул, покрытых серыми чешуйками. Иногда отмечаются симметричные папулопустулезные элементы (пузырьки с прозрачной жидкостью или гноем), окруженные воспалительным инфильтратом.
Иногда размножение клещей приводит к присоединению вторичной гнойной инфекции, в ходе которой развиваются крупные гнойные пустулы и даже абсцессы.
При локализации клеща на коже век на краю ресниц и вокруг них образуются чешуйки и своеобразный «воротничок». Больной жалуется на зуд, усиливающийся под воздействием тепла и УФ-лучей, ощущение инородного тела в глазах, усталость глаз, чувство жжения. В углах глаз скапливается вязкое и клейкое отделяемое, особенно по утрам. Кожа становится сухой и истонченной, а пораженные демодекозом участки утолщаются и покрываются мокнущими корками.
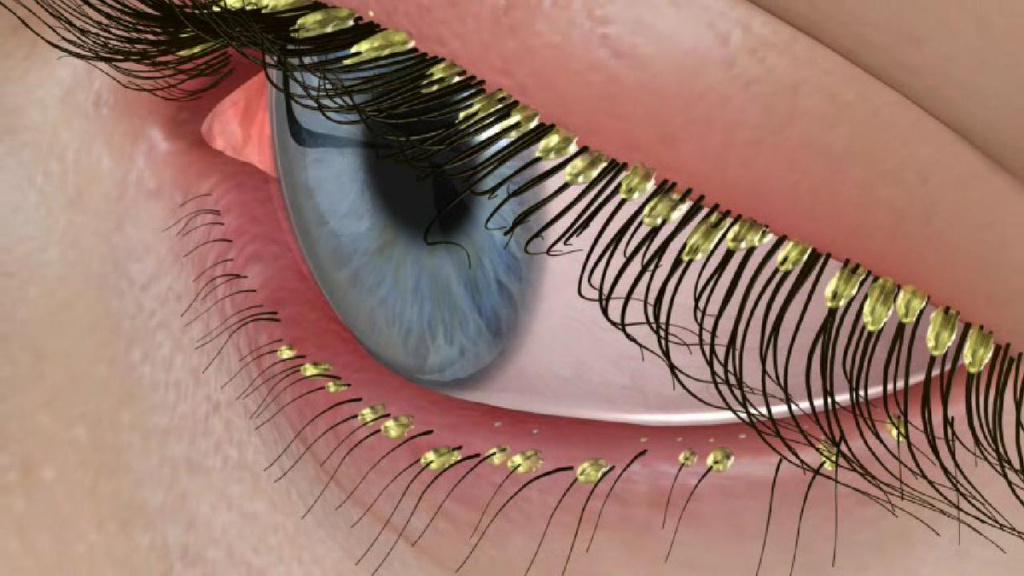
Длительное течение заболевания может привести к потере ресниц и замещению волосяных фолликулов рубцовой соединительной тканью.
Диагностика демодекоза
Выявить демодекоз можно лишь по совокупности клинических признаков и с помощью лабораторной диагностики. Кожные проявления при демодекозе могут существенно варьироваться, «маскируясь» под другие заболевания, что затрудняет постановку диагноза. Так, при акнеформном демодекозе папулы и пустулы напоминают угревую сыпь, при розацеаподобной форме папулы и пустулы появляются на фоне эритемы, при себорейной форме сыпь покрывается сероватыми корочками.
Такие разнообразные проявления демодекоза делают обязательной лабораторную диагностику для выделения клещей из очагов поражения.
Лабораторная диагностика предусматривает микроскопию секрета сальных желез и содержимого пустул.
Информацию о приеме биоматериала в медицинских офисах необходимо заранее уточнить, позвонив в справочную службу ИНВИТРО по телефону. Клещ-железница размерами 0,2-0,5 мм, рода Demodex (Demodex folliculorum, Demodex brevis), является частым эктопаразитом человека. Он вызывает демодекоз, относящи.
Дерматобиаз – это паразитарное заболевание человека, вызываемое личинкой овода. Типичные проявления болезни включают одиночные либо множественные поражения кожи в виде опухолевидных образований с инфильтратами вокруг них, ощущения инородного тела, симптомы интоксикации. Намного реже вовлекаются слизистые оболочки и внутренние органы. Диагностика паразитоза строится на обнаружении возбудителя при визуальном осмотре либо лабораторном исследовании биоптата. Лечение дерматобиаза преимущественно хирургическое, направлено на удаление личинки. При возникновении осложнений назначается симптоматическая терапия.
МКБ-10



Общие сведения
Дерматобиаз (южноамериканский миаз) является трансмиссивной патологией, связанной с проникновением личиночных стадий овода под кожу. Чаще всего заболевание встречается в странах Центральной, Южной Америки, преимущественно среди жителей и туристов, пребывающих в горных влажных лесах, работающих на кофейных плантациях. Также дерматобиаз распространен в регионах, занимающихся животноводством. На территории России, Европы, США регистрируются только завозные случаи. Значимых различий в половом и возрастном составе больных не отмечается.

Причины
Возбудитель дерматобиаза – личинка человеческого овода Dermatobia hominis. Самка овода откладывает яйца, обладающие липкой наружной оболочкой, прикрепляет их к брюшкам комаров, мух, клещей, других кровососущих насекомых. При попадании на тело теплокровного животного либо человека личинка выходит из яйца, безболезненно проникает в толщу кожи и начинает расти, вызывая клинические проявления паразитоза. Специфических мест локализации на туловище человека у возбудителя нет.
Факторы риска
Основные факторы риска дерматобиаза: работа в условиях высокой влажности, обилия кровососущих насекомых, пренебрежение репеллентами. В зоне риска находятся работники сельского хозяйства, ветеринары, жители и туристы эндемичных районов. Осложненное течение болезни с вероятным летальным исходом ожидаемо у маленьких детей, лиц старческого возраста, людей с декомпенсированными соматическими патологиями, выраженными иммунными дефицитами.
Патогенез
Личинка под действием тепла кожных покровов жертвы выбирается из яйца и проникает под кожу. В толще дермы возбудитель дерматобиаза последовательно проходит три стадии своего естественного развития, увеличиваясь в размерах. Вокруг личинки постепенно формируется очаг локального воспаления, подкожный инфильтрат переходит в абсцесс с образованием фистулезного хода, необходимого возбудителю для дыхания.
Из фистулы выделяется серозно-гнойный экссудат, содержащий лейкоциты, продукты пищеварения паразита. Личинка питается как некротизированными, так и здоровыми тканями, при этом практически не перемещается, находясь в пределах пораженного участка. Период созревания особи составляет 5-12 недель, по истечении этого срока возбудитель достигает размеров до 25 мм, покидает тело человека и окукливается. Описаны симптомы множественных инвазий.
Классификация
Дерматобиаз представляет собой паразитирование личиночной стадии овода в теле человека. Симптомы напрямую зависят от места внедрения личинки. Поскольку переносчиками являются кровососущие насекомые и клещи, паразитоз относят к трансмиссивным болезням. В инфектологии заболевание классифицируют по локализации инвазии возбудителя:
- Офтальмомиаз. Характеризуется болями, нарушениями зрения, отеком век. Может приводить к тяжелому иридоциклиту.
- Мочеполовой миаз. Типичны зуд, болезненная язва на половом члене, вульве, во влагалище или полости матки, отделение гнойного экссудата.
- Лабиальный миаз. Наблюдается увеличение, отек, резкая болезненность, синюшность верхней или нижней губы.
- Маммарный миаз. Описаны симптомы болезненного уплотнения, яркой гиперемии, чувства шевеления в грудной железе, как у мужчин, так и у женщин.

Симптомы дерматобиаза
Инкубационный период длится до суток, иногда больше. В начале болезни ранка субъективных ощущений практически не вызывает. Через некоторое время появляется ощущение движения под кожей в месте внедрения возбудителя. Самочувствие ухудшается: возникают головные боли, повышение температуры тела до 38°C с ознобами, слабость. Очаг инвазии может достигать 1 см в высоту и 3-х см в диаметре. Кожа над ним становится горячей, красного оттенка, с центральным отверстием над инфильтратом.
Из центра образования сочится гнойно-серозная жидкость, со временем экссудат подсыхает в плотные корки. Больные дерматобиазом могут замечать как саму личинку и её дыхальца, расположенные снаружи, так и видеть пузырьки воздуха, образующиеся на поверхности. Также нередко увеличиваются регионарные лимфоузлы, появляются бусиновидные плотные дорожки воспаленных лимфатических сосудов.
Осложнения
К наиболее частым осложнениям дерматобиаза относят разнообразные гнойные поражения кожи и подкожно-жировой клетчатки: абсцесс, гнойный лимфаденит, флегмону. Лечение в таких случаях необходимо начать незамедлительно, развитие вторичной инфекции может привести к сепсису. К тому же у пациентов могут длительно сохраняться депрессивные симптомы, связанные с изменениями внешности (косметические дефекты после удаления паразита), панические атаки, психологические проблемы.
Диагностика
Диагностика дерматобиаза осуществляется врачами различных специальностей – чаще дерматологами, инфекционистами. Лечение проводится преимущественно хирургами. Важен тщательный сбор эпидемиологического анамнеза, особенно по поводу посещения районов, эндемичных по паразитозу. Для постановки диагноза проводятся клинические и лабораторно-инструментальные исследования:
- Физикальный осмотр. На коже открытых частей тела (волосистой части головы, лица, конечностей) обнаруживается зудящая эритематозная папула, болезненная при пальпации с отверстием в центре, гнойно-серозным отделяемым либо коркой. Может быть видна концевая часть личинки. Характерен регионарный лимфаденит, лимфангиит.
- Лабораторные исследования. При исследовании гемограммы выявляется лейкоцитоз, умеренная эозинофилия, незначительное ускорение СОЭ. В биохимических анализах возможно повышение активности острофазовых белков.
- Выявление инфекционных агентов. Обнаружение искомого паразита производится путем хирургического вскрытия очага. Идентификация видовой принадлежности возбудителя проводится в лаборатории.
- Инструментальные методы. В тяжелых случаях, при подозрении на поражения орбиты, тканей грудной клетки, лица проводится МРТ. При небольших по размеру очагах рекомендуется УЗИ мягких тканей с допплерографией для оценки размера, глубины инвазии, количества личинок.
Дифференциальная диагностика
Дифференциальная диагностика дерматобиаза проводится с другими миазами, при этом окончательный диагноз возможен после визуализации возбудителя при вскрытии очага. Также необходимо исключить инородное тело, а также абсцесс, фурункулез и целлюлит, вызванный неспецифической флорой. Дерматологические симптомы при онхоцеркозе сочетаются с тяжелыми поражениями глаз вплоть до слепоты, выраженной лимфедемой.

Лечение дерматобиаза
Госпитализация необходима в случае множественного поражения, тяжелого течения сопутствующих соматических нозологий, подозрения на висцеральный дерматобиаз. Лечение проводится чаще амбулаторно. Пациент может не согласиться удалять личинку, поскольку через несколько недель паразит выходит из организма самостоятельно. Ограничений в питании и количестве жидкости нет. Постельный, полупостельный режим назначается по показаниям.
Консервативная терапия
Неинвазивный подход к терапии дерматобиаза реализуется путем прекращения доступа воздуха к личинке. Для нарушения дыхания паразита можно использовать вазелин, жидкий парафин, пчелиный воск, также жирные плотные масла и даже полоски бекона. Через 3-24 часа после нанесения субстанций на фистулезный ход личинка полностью вылезает из раны, этот процесс можно ускорить при помощи захвата паразита пинцетом.
Возбудителя нельзя удалять насильственным выдавливанием из-за угрозы разрыва и аллергических реакций, а также усиления воспаления в месте нахождения. Не рекомендуется применять лак для ногтей, поскольку личинка задохнется, не сумев выползти наружу. Альтернативное лечение дерматобиаза ‒ пероральный таблетированный или топический ивермектин (1% раствор), доказавший свою эффективность при орбитальном миазе.
После удаления личинки необходима тщательная обработка раны антисептическими растворами, наложение стерильной повязки. При выраженном воспалении, симптомах гнойных осложнений назначаются антибиотики, преимущественно широкого спектра действия. Иное лечение – антигистаминные, седативные и др. ‒ назначается по рекомендациям лечащего врача.
Хирургическое лечение
После анестезии лидокаином кожа в месте поражения иссекается с последующим первичным закрытием раны. В качестве альтернативы лидокаин может быть введен в основание патологического очага в попытке создать достаточное давление жидкости для пассивного выдавливания личинок. Другой хирургический подход: выполнение перфорационного иссечения окружающей кожи до 4-5 мм для получения лучшего доступа к паразиту и его визуализации, осторожное удаление личинки пинцетом или зажимом.
Прогноз и профилактика
При своевременной диагностике и лечении прогноз для дерматобиаза благоприятный. Описан единственный смертельный исход у заболевшего ребенка. Специфических средств профилактики нет. Неспецифические меры: избегание укусов комаров, оводов, мух путем надевания одежды с длинными рукавами и штанинами, обработки тела и вещей репеллентами, особенно в вечернее время, использования антимоскитных сеток.
2. Дерматовенерология. Национальное руководство/ под ред. Ю. С. Бутова, Ю. К. Скрипкина, О. Л. Иванова. — 2013.
3. Дерматобиаз у российского туриста, посетившего Аргентину и Бразилию. Описание случая и обзор литературы/ Бронштейн А.М., Малышев Н.А., Кочергин Н.Г.// Эпидемиология и инфекционные болезни. - 2014. – №1.

Синдром Экбома – бред заражения паразитами. Пациент уверен в том, что у него под кожей, на коже или где-то в теле живут насекомые, вши, личинки или другие мелкие паразиты.
Проявления синдрома были описаны в 1937 г. шведским неврологом Карл-Акселем Экбомом. Вероятно, впервые это состояние было описано французскими дерматологами в 1890 гг. В 1920 гг. для обозначения состояния использовались такие термины как зоофобия, паразитофобия и акарофобия.
Это состояние может возникать в сочетании с другими психическими симптомами или как изолированное явление. В современных классификационных системах оно причисляется к бредовым расстройствам (МКБ-10, МКБ-11), бредовым расстройствам соматического типа (DSM-4-TR, DSM-5).
Распространенность синдрома остается неизвестной. Было высказано предположение о том, что с данным расстройством пациенты чаще обращаются к дерматологам и поэтому статистику заболеваемости лучше искать в данных дерматологов.
В 1991-2014 гг. было опубликовано несколько исследований, посвященных эпидемиологии Синдрома Экбома. Оценки распространенности варьировались в рамках 0,1-4,5 случаев на 100 тыс человек. У женщин расстройство встречается чаще.
- Бред заражения паразитами.
- Также могут наблюдаться другие психиатрические состояния: тактильные и зрительные галлюцинации, бредовые воспоминания.
- Иногда проявляется как симптом других заболеваний, например, шизофрении или депрессия с психотическими симптомами.
- Больные обычно подробно описывают поведение паразитов, предъявляя “доказательства” в виде фрагментов кожи или производных эпидермиса.
- При осмотре кожи не обнаруживается никаких отклонений от нормы, а иногда обнаруживаются признаки расчесывания, ковыряния, повреждений кожи антисептиком.
- Часто встречается индуцированное бредовое расстройство. По некоторым оценкам оно развивается в 1 случае из 4-5. Иногда бред разделяется несколькими членами семьи.
В 2012 г. были проанализированы истории болезни пациентов с Синдромом Экбома в Клинике Майо (США). Консультацию психиатра получили лишь 50 %, в их числе только у 26 % больных не было других психических заболеваний. В группе тех пациентов, у кого были диагностированы коморбидные психические заболевания чаще всего встречалась депрессия (44 %), тревожность (19 %) и злоупотребление психоактивными веществами (19 %).
Опрос, проведенный в 2018 г. среди членов Шотландского дерматологического общества, показал, что практически все дерматологи встречались в своей практике с дерматозойным бредом. У 81 % таких пациентов никаких дерматологических заболеваний выявлено не было.
У пациентов с Синдромом Экбома иногда наблюдаются бредовые идеи о том, что они являются источником дурного запаха. Им кажется, что дурной запах исходит изо рта или из ануса. Это убеждение подкрепляется неверной интерпретацией поведения окружающих людей, которые якобы проявляют отвращение или избегают общения с пациентом. Больные настаивают на том, что неприятный запах появляется из-за кишечных газов, в связи с чем требуют, чтобы их направили к гастроэнтерологу, или же запах объясняется аномалиями потоотделения, в связи с чем требуют, чтобы их направили к дерматологу.
Значительная часть пациентов жалуется на неприятный запах изо рта, по этой причине их часто направляют к стоматологу или отоларингологу. У небольшого количества больных, по-видимому, развиваются обонятельные галлюцинации, поскольку они способны подробно описать запах. Это состояние получило название “галлюцинаторный галитоз” и “обонятельный референтный синдром”.
Нет сомнения, что пациенты действительно испытывают большие страдания. Их состояние не улучшается после лечения зубов и иногда, хотя и редко, они болеют депрессией и даже пытаются покончить с собой.
Синдром существует либо изолированно, как параноидальное расстройство, либо как симптом других состояний, функциональных или органических. Чистая форма расстройства почти наверняка связана с широким спектром других ипохондрических состояний. Они варьируются от невротической тревоги по поводу здоровья до бредовой уверенности в наличии какой-то тяжелой болезни или уродства. В этом диапазоне могут встречаться дисморфофобия, венерофобия и канцерофобия. Синдром Экбома представляет сложность для инфекциониста, который должен исключить наличие реальной инфекции.
Существует связь между дерматозойным бредом и соматическими заболеваниями. Выявлена статистическая ассоциация с гипопаратиреозом, болезнью Гентингтона, болезнью Альцгеймера, мультиинфарктной деменцией, ВИЧ-инфекцией, ВИЧ-ассоциированной деменцией, синдромом CADASIL, повреждением тройничного нерва, полинейропатией, проведением гемодиализа. Ассоциации с органическими заболеваниями мозга в большинстве случаев нет.
Наблюдается относительно сильная ассоциативная связь с употреблением психоактивных веществ. При диагностике важно не только спросить пациента об употреблении психоактивных веществ, но и выполнить соответствующий лабораторный анализ мочи.
Естественно, что ключевым вопросом диагностики является вопрос о том есть ли у пациента паразитарная инфекция или нет. В известных случаях проведения биопсии кожи ни разу не были выявлены признаки инфекции.
МРТ-исследования показали, что для пациентов с Синдромом Экобома характерны некоторые особенности, в числе которых: утолщение орбитофронтальной коры правого полушария; уменьшение площади орбитофронтальной коры и затылочно-височной медиальной извилины правого полушария; сглаживание рельефа восходящей лобной извилины левого полушария, нижней теменной, средней височной и восходящей лобной извилин правого полушария.
Известно, что восходящая лобная извилина отвечает за ингибирование реакции. Можно предположить, что сглаживание рельефа в этом участке коры приводит к ухудшению ингибирования моторных реакций. Так может выглядеть нейробиологический механизм, обуславливающий самоповреждение, например, повреждение кожи при попытках избавиться от патогенов.
В области постцентральной извилины располагается первичная соматосенсорная кора, вовлеченная в проприоцепцию, терморецепцию и ноцицепцию. Изменениями в соматосенсорной коре можно объяснить нарушения восприятия тела и проприоцепции, приводящие к возникновению нестерпимого зуда, приписываемому патогенам, ползающим под кожей. С этим согласуются данные о том, что у пациентов с дерматозойным бредом в длинной извилине островковой доли наблюдается усиленная реакция на стимулы, связанные с заражением.
Кроме того, у пациентов наблюдается повышенная активность амигдалы, играющей принципиально важную роль в состоянии тревоги или страха. Предполагается, что нарушение связи между длинной извилиной островковой доли и амигдалы может быть причиной измененной интерпретации кожных ощущений, которая закрепляется в амигдале. С этой ошибки на нейронном уровне запускается процесс развития дерматозойного бреда.
Нарушенная рельефность коры может быть нейроонтогенетическим маркером различных психотических синдромов. Изменения рельефности наблюдаются в теменных участках. Нижняя теменная долька вовлечена в процессы, связанные с вниманием, ингибицией, самовосприятием, интерпретацией данных органов чувств. Структурные изменения в этом участке могут быть одной из причин аномального восприятия собственного тела у больных с дерматозойным бредом.
С психодинамической точки зрения, два важных аспекта дерматозойного бреда – это вина и проекция. Странная особенность дерматозойного бреда в том, что он чаще встречается у женщин, в то время как дисморфофобия чаще встречается у мужчин. Вероятно, это связано с тем, что форма, в которой проявляется ипохондрия, зависит от половой роли. Можно предположить, что женщины, пережившие нежелательную беременность, или стыдящиеся потери девственности, или болевшие половыми инфекциями, чувствуют, что их тело было “загрязнено”. С другой стороны, мужчины с дисморфофобией считают, что их мнимое уродство мешает добиваться социального и сексуального успеха.
Параноидные психозы обычно концептуализируются как проекции чувств пациента во внешний мир, откуда они возвращаются к нему и заставляют верить, что другие люди терзают и преследуют его, или, в случае с маниакальными состояниями, отраженные проекции порождают чувство собственного величия. При Синдроме Котара с нигилистическим бредом смерти пациент становится собственным обвинителем и палачом. Мнимые вши, блохи и т. п. могут быть символом осуждения себя за нечистоту, которая тем или иным образом связана с сексом.
- Если расстройство возникает как симптом другого заболевания, лечить нужно основное заболевание.
- В тех случаях, когда расстройство проявляется изолированно, показано применение антипсихотиков.
- Психотерапия, в особенности в сочетании с психофармакологией, может принести пользу.
Во многих случаях дерматозойный бред трудно поддается лечению. Если он проявляется изолированно, а не как симптом другого заболевания, или в тех случаях, когда присутствуют органические нарушения, прогноз хуже. Описаны случаи суицида, в том числе общеопасным способом (сожжение дома с целью уничтожения паразитов).
Автор перевода: Филиппов Д.С.
Источник: Enoch D., Puri B. K., Ball H. Uncommon Psychiatric Syndromes. 5th edition, 2021 pp. 223-246
Дирофиляриоз — один из гельминтозов, ранее считавшихся исключительно зооспецифическим и до недавнего времени бытовало мнение, что этому заболеванию подвержены исключительно животные. В первую очередь — собаки. Но в последние годы все чаще стали регистрироваться случаи заражения людей.
Дирофиляриоз: симптомы, подкожный и внутренний дирофиляриоз у человека, лечение и профилактика
Дирофиляриоз — один из гельминтозов, ранее считавшихся исключительно зооспецифическим и до недавнего времени бытовало мнение, что этому заболеванию подвержены исключительно животные. В первую очередь — собаки. Но в последние годы все чаще стали регистрироваться случаи заражения людей.
Дирофиляриоз (Dirofilariasis) — относится к ларвальным гельминтозам. То есть, при этом заболевании паразитирует не взрослая особь нематоды, а ее личинка, не достигшая половой зрелости. Разносчиками заразы являются комары, поэтому наиболее часто этот гельминт встречается в теплом климате: от Австралии, Южной Америки и Африки до Юга России и Средней Азии. На протяжении последних лет наибольшее количество заболевших дирофиляриозом регистрировалось в Иране и Греции. Но в последние годы все чаще регистрируют эту болезнь и в умеренном климате.
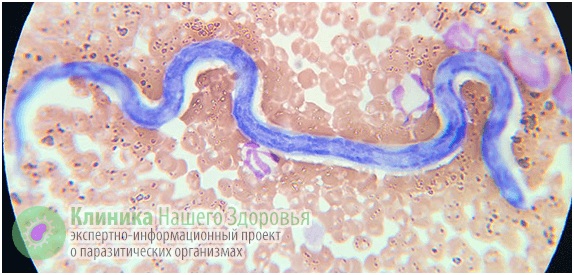
Так, на территории Российской Федерации на протяжении нескольких лет выявляют по 35-40 случаев дирофиляриоза ежегодно. Причем география заражения весьма обширна — от теплого Ростова, умеренных климатических зон Тулы и Рязани, до морозной Сибири. На самом же деле уровень заболеваемости может быть значительно выше. Поскольку этот вид гельминтоза долго считался присущим только животным, то медики его не изучали, и на сегодняшний день о нем мало знают и не сразу могут поставить верный диагноз.
Причины возникновения дирофиляриоза
В буквальном смысле с латыни дирофилярия «diro, filium» переводится как «злая нить». Как уже упоминалось ранее, в человеческом организме может жить личиночная стадия глиста — микрофилярия. Наиболее часто люди инфицируются нематодами Dirofilaria repens и Dirofilaria immitis, которые живут в организме домашних любимцев — собак и кошек. Крайне редко дирофилярия может передаться человеку от дикого животного — эти нематоды паразитируют у всех представителей семейств псовых и кошачьих, у приматов, у медведей, у тигров, у выдр. Именно поэтому большая доля заболевших дирофиляриозом приходится на охотников.
Как происходит заражение дирофиляриозом?
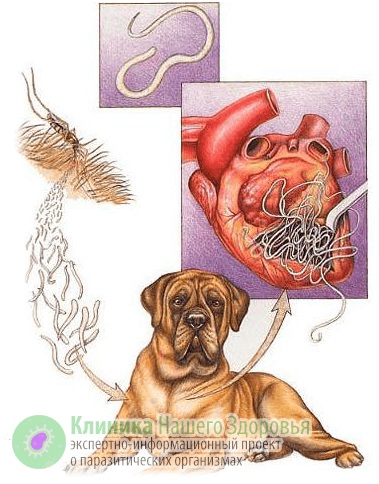
Механизм заражения у людей — трансгемный, то есть инфицирование происходит через кровь. Передается болезнь, зачастую, через укусы комаров. Реже, через укусы блох, слепней и других видов кровососущих насекомых. А источником заразы, как это ни прискорбно, выступают наши домашние животные. В первую очередь собаки, изредка кошки. По данным ветслужбы до 30% собак, живущих в городах, страдают от упомянутой инвазии. В сельской местности этот показатель еще выше. В организме животного взрослые дирофилярии паразитируют в сердце, легких, бронхах и крупных кровеносных сосудах. Самки выделяют в кровь тысячи личинок-микрофилярий, которые имеют микроскопический размер — до 0,3 мм в длину. Именно поэтому они с кровотоком и лимфотоком разносятся по всему организму.
Микрофилярии так микроскопичны, что с кровью и лимфой попадают не только во все органы и ткани человека или животного, но даже преодолевают плацетнарный барьер и внутриутробно инфицируют плод. С кровью животного микрофилярия попадает к промежуточному хозяину — комару. Насекомое, в свою очередь, кусает инвазированное животное, личинки попадают в его брюшную полость, но часть из них остается в хоботке комара. Когда насекомое кусает следующую жертву — часть паразитов из хоботка попадает в кровоток следующего хозяина. Так дифиляриоз передается от животного к животному и к человеку.
У людей тотальная восприимчивость к дирофилриозу – то есть, если человека кусает инфицированный комар, то он заразится со 100% вероятностью. Но в наибольшей зоне риска заражения дирофиляриозом находятся некоторые категории людей, среди которых:
- заводчики собак и кошек;
- люди, проживающие у открытых водоемов;
- те, кто часто бывает на природе — охотники, туристы, огородники, рыбаки.
Этапы развития дирофиляриий
Когда комар (реже другое кровососущее насекомое) заглатывает личинку нематоды с кровью, та около суток остается у него в кишечнике. Затем микрофилярии мигрируют в обратном направлении — к хоботку комара, где дозревают до инвазивной стадии. В этот период, комар, кусает жертву и заражает ее дирофиляриозом.
У нового хозяина около трех месяцев личинки остаются в месте комариного укуса: в коже или в подкожной клетчатке. Именно тут микрофилярии линяет и уже более жизнеспособными попадают в кровоток и разносятся по организму. Паразитировать микрофилярия может около трех лет.
До половозрелости дирофилярия развивается только в организме животных. Человеческий организм для нее тупиковый вариант, так как большинство личинок все же гибнут в крови людей. Это значит, что человек не может быть источник заражения.
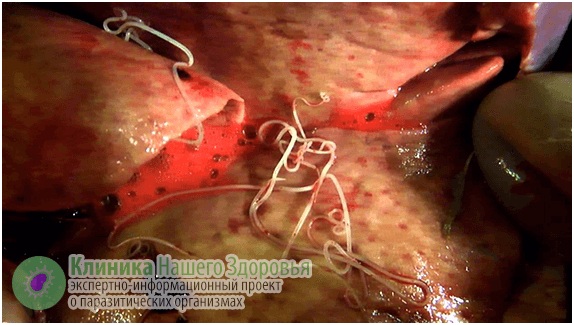
Воздействие дирофилярий на человека
Главная опасность дирофиляриоза — первичные реакции на месте внедрения микрофилярии. Может возникнуть сильная аллергическая реакция. Кроме того, кожа воспаляется, образуются уплотнения (шишки) довольно большого диаметра. Внутри этих уплотнений находится серозная жидкость и/или гной, внутри этого содержимого и обитает какое-то время дирофилярия. Часто паразит погибает, тогда уплотнение постепенно может само рассосаться. Но чаще все же требуется хирургическое вмешательство.
Виды дирофиляриоза
Инвазионное заболевание вызывает червь-паразит. Личинки нитевидной нематоды, вызывающие болезнь, бывают нескольких разновидностей, и поэтому заражение ими приводит к разным формам заболевания.
Dirofilaria repens и Dirofilaria immitis — основные виды, поражающие собак и реже кошек. Именно эти разновидности гельминта являются самыми распространенными среди заболевших людей, ведь в подавляющем большинстве случаев дирофиляриоз у человека появляется при укусе комара-переносчика, контактировавшего до этого с данными животными.
- Dirofilaria repens вызывает подкожную разновидность дирофиляриоза.
- Dirofilaria immitis — висцеральную.
В России и странах ближнего зарубежья встречается в основном подкожный дифиляриоз. Висцеральный дирофиляриоз распространен в жарких странах Азии, Японии, Индии, США, Африке, Канаде, Вьетнаме, Австралии, на юге Европы.
Симптомы и места распространения дирофиляриоза
Скрытая форма дирофиляриоза у человека длится от 1 до 12 месяцев. Основным симптомом является появление под кожей или слизистой, болезненного уплотнения, с покраснением и зудом на месте внедрения. При этом гельминт под кожей может перемещаться (со скоростью до 15 мм в сутки), что может быть заметно для человека, как по ощущениям, так и визуально. Часто, заметив на теле уплотнение похожее на опухоль, пациенты обращаются к хирургу, а тот решает, что это липома, опухоль, фиброма, атерома и т.п., а затем уже в ходе операции обнаруживает гельминта.
У дирофилярий есть любимые места на теле человека — это органы зрения, ноги и руки, шея, лицо, грудь, мошонка. Могут появиться такие симптомы, как слабость, пассивность, тошнота, нервозность, бессонница, повышенная температура, боли в голове и в области поражения паразитом. В 50 % случаев обычно поражаются органы зрения. Человек жалуется на ощущение чего-то ползающего в глазу, у него наблюдается покраснение век и глаз, блефароспазм. При перемещении гельминта возникает боль, слезотечение и зуд. Иногда через конъюнктиву виден сам гельминт.
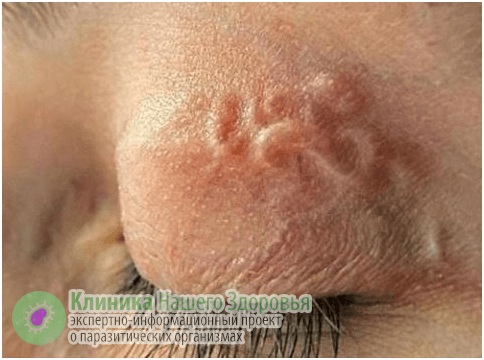
При нахождении дирофилярии в глазу вокруг нее образуется гранулема, что вызывает развитие экзофтальма и диплопии. Поражение глаз приводит к ослаблению зрения. Человек способен увидеть мигрирующего паразита. Наблюдения показали, что его перемещения усиливается под воздействием тепла.
Дифиляриоз обычно носит хронический характер, с рецидивами, характеризующимися периодами вспышек и затихания заболевания. Если вовремя не заняться лечением, вероятны воспаления тканей, и возникновение абсцесса.
Симптомы внутреннего дирофиляриоза
При этой разновидности паразитом поражаются легкие. Личинка живет в левом желудочке сердца и легочных артериях, образуя при этом фиброзную капсулу. Обычно болезнь протекает бессимптомно, реже вызывает боль в груди, кашель и кашель с кровью.
Заболевание часто выявляется случайно, например, при рентгене грудной клетки (видны узелки размером 1-2 см) или при оперировании легких.
Диагностика дирофиляриоза у человека
Диагностика заболевания представляет определенную сложность, так как её симптоматика схожа со многими другими заболеваниями, поэтому врачами часто ставится ложный диагноз и своевременное лечение затягивается. Основными жалобами пациентов являются появление мигрирующих подкожных узлов, ощущения перемещения паразита.
Диагноз дирофиляриоза можно подтвердить, сдав следующие анализы:
- анализ крови;
- после удаления паразита хирургом, проводится его макроскопическое исследование;
- проведение исследования на наличие серологической реакции, позволяющей обнаружить антиген паразита;
- аппаратная диагностика (УЗИ узлов, рентгеновские исследования, эхокардиография и электрокардиография).
Кроме того, перед постановкой диагноза специалист проводит анализ условий проживания больного, времени года, его деятельности. Факторами риска являются наличие домашних и бездомных собак и кошек, комаров, выезд в лес, на рыбалку, на дачу или в сад.
Риск заболевания дирофиляриозом особенно увеличивается в период высокой активности комаров. В связи с чем важны профилактические меры, производимые санитарными службами по ликвидации насекомых на территории водоемов. Известно, что заболевание носит сезонный характер, поэтому основное количество заболевших фиксируется весной и летом. Пики заболеваемости приходятся на периоды июнь-июль и октябрь-ноябрь.
Диагностика дирофиляриоза у животных
Для профилактики заболевания домашним животным необходимо регулярно давать противоглистные препараты. Признаками заболевания паразитами служат различные высыпания, уплотнения, ранки, опухоли на коже.
Больше всего при поражении страдает сердечно-сосудистая система животного. Поведение его становится пассивным, теряется аппетит, отмечается температура, кашель. Собака может прихрамывать и страдать от судорог.
Лечение дирофиляриоза
Форма болезни диктует методы лечения. Обычно у человека паразитирует одна неполовозрелая особь. Основной метод избавления от паразита — хирургический. Чтобы исключить перемещение паразита применяют дитразин. Редко применяется терапия медикаментами с использованием ивермектина или диэтилкарбамазина. Дополнительно при лечении используются успокаивающие и антигистаминные лекарства, нестероидные противовоспалительные средства, глюкокортикостероиды.
При глазном дирофиляриозе основным методом лечения будет удаление гельминта с помощью операции и последующие назначение дезинфицирующих и противовоспалительных препаратов для глаз, иногда также прописываются капли дексаметазона для уменьшения воспаления. Обязательно назначаются антигистаминные средства.
Профилактика дирофиляриоза
В России 4-30% (в зависимости от географии их проживания) домашних и уличных собак являются хозяевами-переносчиками микрофилярий. Самый большой процент зараженных животных в Греции и Иране- 25-60%.
Профилактика заболевания включает в себя истребление комаров и ограничение контакта с ними животных и человека, своевременное выявление дирофилярий животных и их лечение, борьба с бродячими животными, противоглистная профилактика у домашних питомцев.
Так как очагами дирофиляриоза являются водоемы около жилых районов, очевидна эффективность мер, применяемых санитарными органами по борьбе с кровососущими насекомыми. К тому же необходима борьба с комарами в подвалах жилых домов, ведь здесь эти паразиты могут с комфортом обитать весь год. Из подвалов жилых домов комары и другие насекомые попадают по вентиляционной системе в квартиры.
В лесу и около водоемов необходимо использовать репелленты и защищать участки тела с помощью одежды. Животным кроме репеллентов могут быть одеты специальные ошейники. По возможности старайтесь отказаться от прогулок в вечернее и ночное время суток.
Человек сам в ответе за собственное здоровье, а также за здоровье своих детей, родных и близких, поэтому отправляясь в отпуск в теплые страны, будьте бдительны! Легче предотвратить болезнь, соблюдая профилактические меры, чем лечить ее последствия!
Что такое крапивница? Причины возникновения, диагностику и методы лечения разберем в статье доктора Меркуловой Ирины Юрьевны, аллерголога со стажем в 12 лет.
Над статьей доктора Меркуловой Ирины Юрьевны работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Крапивница — одно из распространённых заболеваний в мире, характеризующееся кожными высыпаниями в виде волдырей. Иногда крапивница сопровождается ангионевротическим отёком (отёком Квинке — частным случаем крапивницы, т. н. гигантская крапивница). [1] Крапивница — самостоятельное заболевание, и её следует отличать от тех случаев, когда волдыри могут служить только симптомом других состояний, которые к ней не относятся: острой анафилактической реакции, при проведении кожных скарификационных проб и т. д . [2]
Причинами возникновения крапивницы могут служить:
- лекарственные препараты (антибиотики, витамины, НПВС, иАПФ, рентгеноконтрастные вещества);
- продукты питания (рыба, ракообразные, орехи, молоко, мёд, пищевые добавки, фрукты, специи при перекрёстной аллергии у пациентов с сезонными и круглогодичными аллергическими ринитами, аллергией на латекс);
- укусы насекомых;
- паразиты (простейшие, гельминты);
- аэроаллергены (пыльца деревьев и трав, шерсть и выделения животных, бытовая или книжная пыль, плесень),
- вирусные, бактериальные, грибковые инфекции (ЛОР-органов, мочеполовой системы, пищеварительной системы, в т.ч. хеликобактерная);
- химические вещества (соли, краски, строительные и ремонтные смеси, косметика);
- латекс (часто у медицинских работников, а также тех, кто вынужден часто пользоваться изделиями из латекса по роду своей деятельности);
- психогенные факторы;
- физическая нагрузка (в т.ч. профессиональный спорт);
- аутоиммунные заболевания (если есть системная красная волчанка, аутоиммунный тиреоидит, ревматоидный артрит и т. д.);
- новообразования;
- генетические факторы;
- УФ-излучение;
- температура (высокая и низкая);
- давление (при сдавлении кожи тугой одеждой, сумками/ранцами, ремнями, в т. ч. у профессиональных спортсменов);
- вибрация (часто у тех, кто по профессиональной необходимости вынужден иметь дело с вибрацией);
- обычная вода. [2]
Если причина не может быть идентифицирована даже после детального сбора анамнеза и проведения аллергологических тестов, то такую крапивницу называют идиопатической. Хроническая идиопатическая крапивница может быть связана с заболеваниями щитовидной железы, гормональным дисбалансом и в очень редких случаях с раковой опухолью. Даже если крапивница хроническая, она, скорее всего, пройдёт со временем.
Что такое нервная крапивница
Психогенные факторы, такие как стресс и яркие эмоции, могут провоцировать развитие острой крапивницы. Также они могут приводить к обострению хронической формы заболевания.
При таком многообразии провоцирующих факторов у трети пациентов причины крапивницы остаются неизвестными. Это связано с несовершенством диагностических возможностей и является предметом научного поиска для учёных по всему миру. [1]
Заразна ли крапивница
Крапивница не заразна и от человека к человеку не передаётся.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы крапивницы
Основные симптомы крапивницы:
- кожный зуд;
- высыпания на коже в виде волдырей.
Зуд кожи бывает разной интенсивности — от незначительного зуда до нестерпимого, особенно вечером и ночью. Волдыри могут быть различной формы, сливаться между собой, быть абсолютно любого диаметра (от нескольких миллиметров до нескольких десятков сантиметров), и появляться на любом участке кожи и иногда слизистых. Чаще бледные в центре с покраснением по периферии. В местах скопления большого количества рыхлой подкожно-жировой клетчатки (веки, уши, губы, пальцы, половые органы) крапивница может проявляться в своей гигантской форме — в виде отека Квинке. [2]

Главное отличие высыпаний — это их мономорфность, т. е. сыпь на коже при крапивнице всегда представлена только волдырём. Волдырь — это локальный отёк кожи (мини-отёк Квинке), который бледнеет при надавливании на него. Следующая отличительная черта высыпаний при крапивнице — это то, что волдыри бесследно исчезают в течение 1-2 суток. Это главные отличительные диагностические черты, которые не позволяют перепутать крапивницу с любыми другими заболеваниями, сопровождающимися высыпаниями на коже. Редко интенсивные высыпания могут сопровождаться незначительным повышением температуры тела, снижением давления, слабостью, болями в области эпигастрия или живота схваткообразного характера, жидким стулом. [1]


Крапивница у детей
По приблизительным данным, заболевание встречается у 0,3 − 7 % детей [11] . Симптомы крапивницы у них одинаковы со взрослыми.
Патогенез крапивницы
В основе любой крапивницы лежит активация тучных клеток с их дальнейшей дегрануляцией и высвобождением медиаторов.

К активации тучных клеток приводят различные механизмы:
1. иммунные (с участием иммунной системы) с вовлечением медиаторов — гистамина, лейкотриенов, брадикинина, простогландинов, ФАТ и т. д. В зависимости от антигена (провоцирующего фактора) развивается крапивница:
- аллергическая (атопическая) при контакте с пищевыми и аэроаллергенами;
- инфекционно-аллергическая при наличии вирусной, грибковой или бактериальной инфекции;
- аутоиммунная при наличии аутоиммунного тиреоидита, системных заболеваний.
2. псевдоаллергические, неиммунные (реализуемые без участия иммунной системы) под влиянием лекарственных препаратов, продуктов-гистаминлибераторов (шоколад, кофе, клубника, копчёности), физического воздействия (высокие и низкие температуры, давление, инсоляция, вибрация и т. д.), ядов насекомых, химических веществ, воды и т. д. [2]

Тучных клеток, т. е. тех, которые реализуют клинические проявления болезни, при хронической крапивнице в организме больного человека в 10 раз больше по сравнению со здоровым. И они чересчур «отзывчивы» к провоцирующему фактору даже при его минимальной активности. Это состояние называется «феномен преходящей гиперреактивности» тучных клеток. [1]

Классификация и стадии развития крапивницы
Выделяют иммунные (в т. ч. IgE-опосредованные), неиммунные, аутоиммунные и смешанные механизмы развития крапивницы.
IgE-опосредованная крапивница связана с выработкой иммуноглобулинов, специфических к аллергену. Такой механизм характерен для острой аллергической крапивницы и встречается чаще всего.
Не-IgE-опосредованная крапивница возникает без выработки специфических иммуноглобулинов. Предполагается, что при этом происходит стимуляция Т-лимфоцитов (клеток иммунной системы) и выработка цитокинов — сигнальных белков, усиливающих иммунный ответ и воспалительную реакцию.
Механизм развития крапивницы при воздействии физических факторов, например тепловых, связан с нарушением нейроиммунной регуляции.
Виды крапивницы по длительности течения:
- острая крапивница (менее 6 недель);
- острая рецидивирующая (длительность ремиссии больше длительности обострения, длительность обострения менее 6 недель);
- хроническая крапивница (более 6 недель). [2]
По степени активности крапивница бывает: [2]
Кроме того, крапивница может быть проявлением ряда заболеваний: наследственного ангионевротического отёка, уртикарного васкулита, пигментной крапивницы (мастоцитоз), семейной холодовой крапивницы (васкулита) и т. д. [2]
Осложнения крапивницы
- отёк Кивнке, или ангионевротический отёк в области гортани с риском развития асфиксии;
- анафилактический шок и другие варианты анафилактической реакции;
- тяжёлые формы крапивницы и ангионевротического отёка, устойчивые к лечению в амбулаторных условиях. [1]
Диагностика крапивницы
Чтобы диагностировать крапивницу, не требуется специфической лабораторной диагностики, в то время как выявление причин заболевания может этого потребовать. [3]
В первую очередь нужно как можно раньше обратиться к врачу аллергологу-иммунологу. Если на время визита высыпаний нет — постараться предоставить врачу фотографии высыпаний/отёков для наибольшей информативности (при условии, что клинические проявления не были тяжёлыми и не требовали экстренной помощи во время фотофиксации).
Врач аллерголог-иммунолог во время приёма соберет подробный анамнез заболевания, анамнез жизни, аллергоанамнез, проведёт физикальное обследование (осмотр, измерение АД, ЧСС, ЧДД, температуры тела, послушает сердце и лёгкие, пропальпирует периферические лимфоузлы, живот). В большинстве случаев этого комплекса диагностики будет достаточно для постановки диагноза и подбора терапии. [2]
Более чем в 90% случаев острая крапивница купируется в течение двух недель и не требует специального обследования, за исключением тех случаев, когда провоцирующий агент установлен. [1]
Какие анализы сдают при крапивнице
Если наблюдаются частые рецидивы острой крапивницы или есть хроническое заболевание, потребуются:
- общий анализ крови с лейкоцитарной формулой и подсчётом СОЭ;
- исследование некоторых биохимических показателей крови;
- обследование на наличие вирусных гепатитов В, С;
- проведение провокационных тестов (кубик льда при подозрении на холодовую крапивницу, горячая грелка при тепловой, водный компресс при аквагенной, тест с физической нагрузкой при подозрении на холинергическую крапивницу и т. д.);
- определение показателей антител к тиреоидной пероксидазе и тиреоглобулину с проведением внутрикожной пробы с аутологичной сывороткой;
- скарификационные пробы с неинфекционными аллергенами и/или наличие специфического иммуноглобулина Е в крови к какому-либо аллергену. [2]
При необходимости дальнейшего диагностического поиска будет целесообразным проведение:
- УЗИ внутренних органов (щитовидная железа, брюшная полость, малый таз);
- ФГДС или рентгеноскопии желудка;
- рентгенологического исследования органов грудной клетки и придаточных пазух носа;
- вирусологического или бактериологического обследования на наличие инфекционных агентов;
- анализа уровня антител к белку Cag A хеликобактера, лямблиям, гельминтам;
- ревмопробы (АНФ, АТ к ДНК, СРБ);
- исследования компонентов комплемента С3, С4 и т. д. [3]
Важным диагностическим тестом у пациентов с крапивницей являются кожные пробы. [9] Они информативны у пациентов с атопической крапивницей и отрицательны у пациентов с псевдоаллергической (при соблюдении сроков проведения тестов и сопутствующей подготовки к тестированию). [5] Также информативен билирубиновый тест на фоне элиминационной пробы (проводят в стационаре, назначается лечебный голод с приёмом только воды, душем и очистительными клизмами). При положительном результате элиминации, уменьшении или купировании симптомов подтверждают аллергический генез крапивницы. У пациентов с аллергической крапивницей уровень билирубина снижен или в пределах нормы, у пациентов с псевдоаллергической крапивницей — повышен. [4]
Лечение крапивницы
Лечение крапивницы состоит из нескольких этапов:
- Элиминация или устранение провоцирующих факторов, триггеров (отменить или заменить лекарственные препараты, избегать перегрева, переохлаждения, инсоляции, отказаться от тесной одежды и не носить тяжести, минимизировать физическую нагрузку и т. п.);
- Выявление и лечение очагов хронической инфекции у профильного специалиста;
- Соблюдение гипоаллергенной диеты (при устранении продукта-аллергена улучшение наступает через 1-2 суток при атопической крапивнице и через 2-3 недели при псевдоаллергической);
- Медикаментозное лечение крапивницы в соответствии с четырьмя линиями терапии в зависимости от эффекта (блокаторы Н1-гистаминовых рецепторов, антилейкотриеновые препараты, анти-IgE-препараты, и т. д.); [10] Лекарства назначает лечащий врач в зависимости от симптомов пациента. Антигистаминные средства бывают двух поколений:
- препараты первого поколения для лечения крапивницы не используются;
- препараты второго поколения — основный метод лечения крапивницы, к ним относятся, например, дезлоратадин и левоцетиризин;
- препараты третьего поколения не существуют, упоминание о них — это маркетинговый ход.
- Вспомогательная терапия, при неэффективности классической — блокаторы Н2-гистаминовых рецепторов, антидепрессанты, стабилизаторы мембран тучных клеток, системные ГКС, иммунодепрессанты, фотодесенсибилизаторы, гистаглобулин, плазмаферез и т. д.; [6]
- Глюкокортикоиды применяют при тяжёлом течении крапивницы. Например при развитии ангионевротического отёка может быть назначен преднизолон.
- Аллерген-специфическая иммунотерапия при подтверждённом аллергическом генезе крапивницы — наиболее эффективный метод лечения;
- Если развивается асфиксия на фоне ангионевротического отёка гортани, может потребоваться экстренная интубация или трахеостомия. [3]
- Энтеросорбенты — убедительных данных об их эффективности при крапивнице нет, в клинических рекомендациях и международных стандартах они не упоминаются.
Стоит помнить, что любая местная терапия в виде крема или мази при крапивнице неэффективна и применяться не должна.
Как снять зуд от крапивницы
Уменьшить зуд можно при помощи антигистаминных препаратов второго поколения, антилейкотриеновых и анксиолитических средств, например "Атаракса". Все препараты применяют только по назначению врача и по рекомендованным схемам. Лечение крапивницы народными средствами бесполезно и опасно.
Нужно ли при крапивнице вызывать скорую помощь
Немедленная медицинская помощь и госпитализация потребуются:
- При тяжёлых формах острой крапивницы и ангионевротического отёка в области гортани с риском удушья. В таких случаях пациент теряет голос, его дыхание становится свистящим и прерывистым.
- При развитии анафилаксии — острой, угрожающей жизни аллергической реакции. Её симптомы включают хрипы, одышку и снижение артериального давления.
Также госпитализация необходима при обострениях хронической крапивницы и ангионевротического отёка, устойчивых к амбулаторному лечению.
Неотложная помощь при отёке Квинке
При отёке Квинке следует:
- немедленно прекратить контакт с предполагаемым провоцирующим агентом;
- вызвать скорую;
- принять одну таблетку антигистаминного препарата второго поколения.
Особенности питания и образа жизни при хронической крапивнице
Рекомендуется не употреблять подтверждённые и предполагаемые аллергены, пищевые добавки и неизвестные ароматизаторы.
Больным с доказанной непереносимостью ацетилсалициловой кислоты следует исключить приём нестероидных противовоспалительных препаратов (НПВП). Остальным пациентам с крапивницей нельзя принимать ацетилсалициловую кислоту и НПВП при обострении заболевания.
Рекомендуется отказаться от тесной одежды и подъёма тяжестей, избегать длительных пеших походов.
Также важно исключить факторы, способствующие переохлаждению: одежду не по сезону, холодные пищу и напитки, длительное пребывание на морозе.
При солнечной крапивнице нужно избегать прямого воздействия солнца, ношения открытой одежды и отказаться от отдыха в южных регионах.
Можно ли принимать ванную или душ при крапивнице
Ограничений на водные гигиенические процедуры при крапивнице нет.
Прогноз. Профилактика
Прогноз при острой крапивнице, как правило, благоприятный. На исход заболевания влияют такие факторы как возраст, пол, длительность болезни, сочетание с ангионевротическими отёками, наличие провоцирующих факторов, ответ на медикаментозную терапию и элиминационные мероприятия. [8] При осложнении крапивницы асфиксией, вызванной отёком гортани, тяжёлыми анафилактическими реакциями, устойчивостью тяжёлых форм крапивницы и ангионевротического отёка к терапии прогноз может быть неблагоприятным (вплоть до смертельного исхода). Это особенно опасно, если медицинская помощь недоступна, невозможно быстро начать экстренные лечебные мероприятия и т. д. [4]
За какое время можно вылечить крапивницу
В течение 6 недель острая крапивница купируется более чем у 75 % пациентов. В хроническую форму болезнь переходит у четверти пациентов [7] . Такая форма крапивницы длится дольше 6 недель, иногда несколько лет, с периодами ремиссии или без них.
С целью профилактики неблагоприятных исходов крапивницы (при наличии соответствующих симптомов) необходимо:
- незамедлительно обратиться к врачу (первичного звена, врачу аллергологу-иммунологу, в экстренных ситуациях — вызвать скорую помощь);
- соблюдать рекомендации по диете, организации быта, образу жизни;
- неукоснительно соблюдать рекомендации врача по лечению, не бросать принимать препараты при первых признаках улучшения, не менять схему, кратность и дозу препаратов, рекомендованных врачом;
- иметь в домашней и автомобильной аптечке, в сумочке препараты для экстренного купирования симптомов, особенно если крапивница сопровождается ангионевротическим отёком, приобрела тяжёлую форму, не получается полностью исключить провоцирующий фактор;
- предупредить родственников/близких/друзей о вашем заболевании и принципах помощи, пока скорая будет спешить на помощь. [2]
Можно ли делать прививки, если у ребёнка крапивница
Хроническая крапивница — не причина отказываться от прививок. При её обострении и острой форме болезни следует дождаться ослабления симптомов и потом вакцинироваться.
Читайте также:

