Берут ли в армию с лимфаденитом
Обновлено: 19.04.2024
Информация, представленная на странице, не должна быть использована для самолечения или самодиагностики. При подозрении на наличие заболевания, необходимо обратиться за помощью к квалифицированному специалисту. Провести диагностику и назначить лечение может только ваш лечащий врач.
Содержание статьи:
Что такое воспаление лимфоузлов?
Воспаление лимфоузлов (лимфаденит) – их специфическое или неспецифическое воспалительное поражение. Развивается при попадании в лимфатическую систему различных микроорганизмов (бактерии, грибы, вирусы) или их токсинов.
В большинстве случаев воспаление лимфатических узлов не является самостоятельным заболеванием, а возникает при патологических процессах в различных органах и системах организма. Чаще всего сопровождает инфекционные болезни. Однако длительно текущее воспаление лимфоузлов, неправильное лечение или его отсутствие могут привести к переходу лимфаденита в самостоятельную патологию и развитию серьезных осложнений.
Классификация лимфоузлов
Лимфоузлы, наряду с лимфатическими капиллярами, сосудами, стволами, протоками и некоторыми органами (селезенка, тимус, костный мозг, миндалины) – часть лимфатической системы организма.
Функции лимфатической системы:
- транспортная (дренажная) – возвращение продуктов обмена из тканей в венозное русло, выведение экссудата и гноя из раневых очагов;
- кроветворная (лимфоцитопоэз) – образование, созревание и дифференцировка лимфоцитов;
- барьерная – обезвреживание и выведение попадающих в организм бактерий, вирусов, других чужеродных агентов.
Лимфатические узлы – образования округлой или овальной формы, размером от нескольких миллиметров до 1-2 сантиметров. Они играют в системе роль биологического фильтра. Проходя через лимфоузлы, лимфа очищается от бактерий, токсинов, которые захватываются и уничтожаются структурами узла – лимфоидными фолликулами и тяжами лимфоцитов. Кроме того, в лимфоузлах вырабатываются антитела – формируется «иммунная память», а также фагоциты и лимфоциты.
В организме имеются следующие группы лимфатических узлов:
- лимфоузлы головы и шеи:
- затылочные;
- шейные;
- подчелюстные;
- подбородочные;
- подмышечные;
- локтевые;
- надключичные;
- подключичные;
- предпозвоночные;
- межреберные;
- окологрудинные;
- верхние диафрагмальные;
- поясничные
- брыжеечные;
- подвздошные;
- подколенные;
- паховые.
Причины патологии
Воспаление лимфатических узлов бывает неспецифическим и специфическим Источник:
Структура шейного лимфаденита у детей. Егорова А.А., Хаертынова А.Х. FORCIPE, 2019. с. 83-84 .Неспецифический лимфаденит вызывается чаще всего гноеродными бактериями (стафилококки, стрептококки), продуктами их жизнедеятельности и распада тканей. Неспецифическое воспаление лимфоузлов часто сопутствует следующим патологиям:
- ограниченные и разлитые гнойные процессы (абсцесс, карбункул, флегмона);
- тромбофлебит, трофические язвы;
- остеомиелит;
- кариес;
- заболевания лор-органов (отит, стоматит, ангина);
- кожные болезни (пиодермия, инфицированные экземы);
- детские инфекции (скарлатина, паротит).
Причина специфического лимфаденита – возбудители, вызывающие определенные инфекции. Этот вид воспаления сопровождает такие болезни, как:
- туберкулез;
- сифилис;
- гонорея;
- чума;
- ВИЧ (СПИД);
- туляремия.
Лимфаденопатия – увеличение лимфатических узлов, не всегда сопровождающееся воспалением, может возникать при злокачественных новообразованиях, аллергических реакциях, аутоиммунных патологиях. Увеличение, а иногда и воспаление, лимфоузлов иногда наблюдается как у мужчин, так и у женщин, занятых тяжелым физическим трудом, тренирующихся с высокими нагрузками, так как лимфатические узлы вынуждены пропускать через себя большое количество лимфы, оттекающей от тканей и мышц при интенсивной работе и ускоренном метаболизме Источник:
Лимфаденопатия при инфекционных заболеваниях. Ющук Н.Д., Кареткина Г.Н. Детские инфекции, 2003. с. 61-65 .Симптомы лимфаденита
Симптоматика зависит от того, в какой форме – острой или хронической – протекает воспаление лимфоузлов, а также от того, вызвано оно неспецифическими или специфическими бактериями.
Острая форма
Острая форма лимфаденита подразделяется на три фазы: катаральную, гиперпластическую (серозную) и гнойную.
Общие симптомы острого процесса:
- увеличение и болезненность одного или нескольких лимфоузлов;
- высокая температура тела;
- слабость, головная боль;
- потеря аппетита.
Для катаральной фазы воспаления характерны незначительное увеличение пораженного лимфоузла, изменение его плотности, невыраженная болезненность, отсутствие общих симптомов.
В серозную фазу воспаление распространяется на окружающие ткани, усиливается болезненность, появляется гиперемия кожи в области поражения, нарастает общая симптоматика. Возможно вовлечение в процесс близлежащих сосудов – лимфангит.
Гнойная фаза характеризуется нарастанием интенсивности местных явлений – гиперемии, отека кожи над лимфатическим узлом, его контуры становятся неоднородными. Усиливается общая интоксикация. По мере нагноения лимфоузла и его гнойного расплавления на коже в области инфильтрата становится заметна флюктуация – чувство волнообразных колебаний при прощупывании.
Хроническая форма
Хроническое неспецифическое воспаление лимфоузлов протекает без остро выраженных проявлений. Лимфоузлы при этом состоянии увеличены, малоболезненные, плотные, не спаяны с окружающими тканями. Часто вследствие хронического течения болезни лимфоидная ткань разрастается либо замещается соединительной, происходит сморщивание лимфоузлов, которые перестают выполнять свои функции. Возможно появление очагов распада и некроза узла, развитие осложнений, связанных с расстройством лимфотока.
Особенности течения специфических процессов
Гонорейный лимфаденит протекает с увеличением и резкой болезненностью паховых лимфоузлов.
Для воспаления лимфоузлов при туберкулезе характерны лихорадка, симптомы интоксикации, периаденит (вовлечение в процесс прилежащей к узлу ткани), нередко – некротические изменения узлов.
Сифилитический лимфаденит отличается отсутствием нагноения. Воспаление одностороннее, при пальпации обнаруживается цепочка лимфоузлов, которые увеличены умеренно, не спаяны между собой и с кожей.
Диагностика
При появлении признаков воспаления лимфатических узлов следует обращаться к терапевту или педиатру, либо к хирургу. При наличии сопутствующих заболеваний привлекаются другие специалисты – инфекционист, дерматовенеролог, онколог.
Диагностика неспецифического лимфаденита обычно не представляет трудностей. Диагноз ставится на основании:
- жалоб пациента – боль, общие симптомы;
- анамнеза – время начала заболевания, интенсивность развития, наличие сопутствующих патологий;
- общего осмотра – размер и консистенция лимфоузла, его подвижность, отек и гиперемия окружающих тканей.
Для подтверждения воспаления лимфоузлов врач может назначить общий анализ крови, мочи, биохимический анализ крови.
При подозрении на специфический лимфаденит проводятся мероприятия для выявления первичного очага – анализ крови на сифилис, ВИЧ, проба Манту или диаскин-тест, посев крови на стерильность для выявления возбудителя.
В качестве дополнительных обследований назначаются:
- рентгенография грудной клетки;
- ультразвуковая доплерография лимфатических сосудов;
- рентгенография лимфатических сосудов с контрастом;
- компьютерная или магнитно-резонансная томография пораженных лимфоузлов;
- лимфосцинтиграфия.
При хроническом воспалении лимфатических узлов рекомендуется проведение пункционной биопсии узла или его иссечение с последующим гистологическим анализом.
Дифференциальная диагностика лимфаденита проводится с кистозными образованиями, заболеваниями слюнных желез, гидраденитом, последствиями перенесенных миозитов, добавочной долькой молочной железы, поражениями узлов при злокачественных новообразованиях Источник:
Алгоритм диагностики и лечения больных паратонзиллярным абсцессом и шейным лимфаденитом. Фернандо Д.Р., Назарочкин Ю.В., Проскурин А.И., Гринберг Б.А. Российская оториноларингология, 2011. с. 165-169 .Лечение воспаления лимфоузлов
При имеющемся первичном очаге инфекции требуется его устранение. Одновременно с этим назначаются:
- антибактериальная терапия – антибиотики широкого спектра действия либо, при выявленном возбудителе, направленного действия;
- противовирусные средства – при вирусной этиологии заболевания;
- противовоспалительные препараты – для снятия боли, снижения температуры, улучшения общего состояния;
- антигистаминные средства – для уменьшения проницаемости капилляров, снижения отечности;
- дезинтоксикационная терапия – энтеральным (обильное питье) или парентеральным (внутривенное капельное введение) путем, для выведения из организма продуктов распада бактерий, токсинов.
Помимо медикаментозных методов для лечения лимфаденита применяется физиотерапия: УВЧ, ультрафиолетовое облучение, магнитотерапия, электрофорез, лазерное воздействие.
Пациенту с воспалением лимфатических узлов рекомендуется полноценное питание со сбалансированным содержанием белков, жиров и углеводов, обильным питьем. Необходимо потреблять достаточное количество витаминов, микроэлементов.
При неэффективности консервативной терапии, гнойном лимфадените, аденофлегмоне показано хирургическое лечение. Под местной или общей анестезией удаляется содержимое и ткани пораженного узла. Операционный материал отправляется на гистологическое исследование. В рану вставляется дренаж для оттока содержимого. Через несколько дней дренаж удаляется, края раны сшиваются.
Осложнения заболевания
Переход острого процесса в хроническую форму – нередкое осложнение воспаления лимфоузлов. Состояние долгое время не дает никаких симптомов, но при переохлаждении, ослаблении организма лимфоузел может воспалиться с развитием нагноения.
При длительно текущем остром лимфадените, обострении хронического процесса без должного лечения существует риск развития аденофлегмоны – разлитого гнойного воспаления жировой клетчатки вокруг пораженного лимфоузла. Аденофлегмона характеризуется тяжелым общим состоянием пациента, лихорадкой, интоксикацией, выраженной болью и отеком, плотным воспалительным инфильтратом в зоне воспаленного лимфатического узла. Состояние требует неотложной помощи.
Реже развиваются такие осложнения как абсцесс – нагноение пораженного лимфоузла с образованием четких границ, или флегмона – гнойное поражение, не имеющее четкого отграничения от окружающих тканей.
При тяжелом течении воспаления, ослабленном организме пациента, наличии сопутствующих заболеваний, отсутствии адекватной терапии существует опасность возникновения сепсиса. При нем возбудитель лимфаденита попадает в кровь, вызывает поражение любых органов, в тяжелых случаях – полиорганную недостаточность и летальный исход.
Застой лимфы при воспалении лимфатических узлов может спровоцировать развитие тромбофлебита, отеки, слоновость.
Профилактика лимфаденита
Поскольку заболевание часто вызывается неспецифическими возбудителями, то и специфической профилактики не существует. Важно придерживаться здорового образа жизни, отказаться от вредных привычек. Большое значение в поддержании иммунитета имеют сбалансированный рацион с достаточным потреблением белковой пищи, полиненасыщенных жиров, овощей, фруктов, полноценный сон, умеренная физическая активность.
Людям с хроническими заболеваниями необходимо периодически посещать врача и следить за состоянием здоровья. Всем без исключения рекомендуется раз в полгода проходить профилактический осмотр у стоматолога, так как именно заболевания зубов, десен, ротовой полости являются частой причиной лимфаденита.
При появлении первых признаков заболевания нельзя ждать, когда воспаление лимфоузлов пройдет самостоятельно. Следует как можно быстрее обратиться к врачу, чтобы не допустить развития осложнений и перехода болезни в хроническую форму.
1 декабря – день, посвященный борьбе со СПИДом. По случаю этой даты Роскачество разбирает главные вопросы об «эпидемии XX века» и рассказывает, как защитить себя от инфекции.
1. Чем ВИЧ отличается от СПИДа?
СПИД – это заболевание, которое развивается из-за ВИЧ-инфекции. Попав в организм, вирус иммунодефицита человека (ВИЧ) начинает разрушать иммунную систему. Если вовремя не начать специальное лечение, то со временем это приведет к синдрому приобретенного иммунодефицита (СПИДу).
2. Что сделать, чтобы ВИЧ не перешел в СПИД?
Если у человека выявлена ВИЧ-инфекция, то ему требуется как можно раньше начать антиретровирусную терапию (АРТ), которая подавит размножение вируса. Стоящим на учете в территориальном Центре по профилактике и борьбе со СПИДом лекарство выдается бесплатно. Подобрать схему лечения и помочь встать на учет должен врач. Человек, принимающий лекарство, никогда не заболеет СПИДом и сможет жить обычной жизнью, сообщает Центр по контролю и профилактике заболеваний в США (CDC) в памятке про ВИЧ (About HIV). Однако полностью очистить организм от инфекции препарат не сможет, поэтому принимать его придется до конца жизни.
– Цель терапии – добиться неопределяемой вирусной нагрузки. Это значит, что вирус подавлен полностью, но его неактивные формы живут в клетках, – рассказывает врач-инфекционист университетской клиники H-Clinic Николай Лунченков.
3. Может ли ВИЧ протекать бессимптомно?
По данным ВОЗ, примерно 21% ВИЧ-инфицированных не знают, что заражены, и продолжают заражать окружающих. Если исходить из официальной статистики ВОЗ по количеству зараженных – на 2019 год это 38 миллионов человек, – то получается, что неосознанно носят вирус иммунодефицита около 7–8 миллионов человек по всему миру.
Первые симптомы проявляются в течение 2–4 недель после заражения и похожи на грипп или простуду: увеличиваются лимфоузлы, болит горло, ломит в мышцах, поднимается температура, изредка появляются язвочки во рту. Однако у некоторых людей может вообще не быть никаких симптомов. Затем иммунитет начинает активно вырабатывать антитела и запускать другие защитные механизмы, которые замедляют бурное размножение вируса, и описанное выше состояние проходит. Человек начинает чувствовать себя лучше и несколько лет живет обычной жизнью, ни о чем не подозревая. Этот период может длиться 10 лет и дольше, однако под натиском вируса иммунитет рано или поздно сдается и начинается СПИД.
4. Как провериться на ВИЧ?
– Существует несколько видов тестирования, но самый простой – это экспресс-тест. Он за несколько минут определяет наличие антител к ВИЧ-инфекции по слюне, – поясняет Николай Лунченков. – В слюне находится огромное количество антител, и к ВИЧ (если он есть в организме) тоже. Антитела – это белки, выделяемые иммунными клетками для нейтрализации патогенов и вирусов.
Одна полоска означает отрицательный результат, то есть отсутствие антител (и, следовательно, ВИЧ). Однако нужно иметь в виду, что в первый месяц после заражения результат может быть ложноотрицательным из-за того, что антитела еще не успели выработаться. Наличие двух полосок не гарантирует, что антитела к ВИЧ точно есть, но это весомый повод перепровериться в специализированном центре, сдав анализ крови. Существует две разновидности анализа: путем определения антител либо через ПЦР (позволяет обнаружить РНК вируса).
– Стоит помнить про так называемый «период окна», когда инфицирование произошло недавно и антитела еще не выработались (они появляются спустя примерно четыре недели после заражения). В этом случае тест на определение антител бесполезен, лучше использовать метод ПЦР-диагностики, – рассказывает Николай Лунченков. – Но и она займет около суток. Когда пациент обращается к врачу за постконтактной профилактикой, ему сразу же делают тест на ВИЧ, но только для того, чтобы исключить, что человек не заразился задолго до незащищенного контакта. Это важно, потому что тактики лечения хронической ВИЧ-инфекции и ее профилактики разные.
5. Правда, что презерватив защищает не полностью?
Пока что надежнее презерватива в вопросах профилактики ИППП только отсутствие каких-либо сексуальных контактов. ВОЗ называет мужские презервативы эффективными примерно на 80–85%. Главным образом пробелы в эффективности связаны с неправильным хранением и использованием изделий № 2.
– Стоит понимать, что 80% – это усредненные данные со всей планеты. Главным образом статистику ухудшают страны третьего мира, где использованные презервативы стирают, высушивают и используют повторно, – рассказывает Николай Лунченков.
Периодически можно услышать, что латекс и другие материалы пропускают вирусы, но инфекционист называет это мифом и призывает в него не верить. В Информационном бюллетене для работников общественного здравоохранения (Fact Sheet for Public Health Personnel) от Центра по контролю и профилактике заболеваний в США (CDC) говорится, что латексные презервативы обеспечивают непроницаемый барьер для частиц размером с возбудителей ИППП.
В конце концов, большинство кондомов покрыты смазкой, которая способна заполнить гипотетические микропоры.
Ранее Роскачество исследовало качество презервативов. Результаты смотрите ЗДЕСЬ.
6. Как правильно хранить и использовать презервативы?
Существует множество нюансов, о которых пишет Национальная служба здравоохранения Великобритании (NHS).
Презервативы необходимо хранить в не слишком теплом и не слишком холодном месте. То есть держать их в машине, которая ночами стоит на морозе, так же нежелательно, как и носить в кармане брюк. Оптимальная – комнатная температура. Разумеется, изделия нужно держать подальше от острых предметов, которые могут проколоть упаковку. Бросить пакетик свободно болтаться в рюкзаке или сумке – плохая идея, ведь он может незаметно повредиться от столкновения со связкой ключей и другими вещами.
Перед использованием важно аккуратно открыть упаковку, не зубами. Надевая презерватив, надавите на накопитель, чтобы выдавить из него воздух. Аккуратно раскатайте изделие до основания полового члена.
Нельзя использовать один и тот же презерватив более одного раза – как бы очевидно это ни звучало. Выше упоминалось, что в некоторых странах повторное использование считается нормальным, из-за этого распространение ВИЧ в таких регионах сдерживать особенно сложно.
Не нужно надевать один на другой: вопреки ожиданиям, защита будет менее надежной – презервативы с большой вероятностью могут порваться.
С презервативами из латекса и полиизопрена нельзя использовать смазки на масляной основе, так как изделия могут порваться. То же самое можно сказать про любое масло и вазелин. Если женщина использует вагинальные свечи (например, для лечения), то это также повышает риск разрыва. В таком случае лучше использовать презервативы из полиуретана, они неуязвимы перед жиром.
7. Что защищает от передачи ВИЧ, помимо презервативов?
Существует так называемая доконтактная и постконтактная профилактика ВИЧ. В первом случае лекарство нужно регулярно принимать тем, у кого повышен риск заразиться: например, практикующим незащищенный секс с непроверенным партнером (партнерами). Во втором же случае лекарства нужны тем, у кого уже был незащищенный сексуальный контакт, особенно если он был с человеком из группы риска. Или если в открытую ранку попала кровь такого человека.
Действующие вещества препаратов блокируют один из ферментов вируса, способствующий его размножению. ВОЗ пишет, что если начать прием лекарства как можно скорее после контакта с больным (в идеале в течение первых 72 часов), то риск заражения ВИЧ снижается более чем на 80%.
– Лекарства можно купить в некоторых аптеках практически в любом городе. Стоимость оригинального препарата варьирует в диапазоне 9–15 тысяч рублей, но существуют и бюджетные аналоги, – говорит Николай Лунченков. – В любом случае схему приема таблеток сначала придется обсудить с врачом, а к нему важно обратиться как можно раньше. Если оперативно попасть к специалисту не получается, попробуйте связаться с представителями различных благотворительных фондов, а в особенности – организаций по борьбе со СПИДом. Возможно, там помогут найти нужного доктора, а где-то и поделятся лекарствами на первый день.
8. Насколько опасно контактировать с человеком, зараженным ВИЧ?
– Если человек с ВИЧ-инфекцией принимает антиретровирусную терапию, то заразиться от него невозможно, – рассказывает Николай Лунченков.
Многочисленные исследования доказали, что если вирусная нагрузка в крови не определяется, то носитель ВИЧ не сможет передать вирус, например, половым путем или через кровь, а также будущему ребенку при зачатии и во время беременности, сообщает Центр по контролю и профилактике заболеваний в США (CDC) в статье «Лечение ВИЧ как профилактика» (HIV Treatment as Prevention).
В остальных случаях пути передачи ВИЧ хорошо известны. Вирус передается через кровь, половым путем (через сперму и вагинальный секрет), а также через грудное молоко, говорится на сайте Объединенной программы Организации Объединенных Наций по ВИЧ/СПИД (UNAIDS). Николай Лунченков уточняет, что ВИЧ есть во всех биологических жидкостях, в том числе и в слюне, но в ничтожно малом количестве, недостаточном для инфицирования. Поэтому от прикосновения или даже поцелуя заразиться нельзя (если, конечно, не соприкоснуться кровоточащими ранками).
Врач также рассказывает, что, в отличие от COVID-19, ВИЧ практически сразу погибает на воздухе (например, как только высыхает кровь). В свете этого старые мифы о том, что можно заразиться, сев на окровавленную иглу в общественном транспорте, теряют смысл.
Следите за новостями, подписывайтесь на рассылку.
При цитировании данного материала активная ссылка на источник обязательна.
Что вы делаете, когда болит голова, поднялась высокая температура или беспокоит боль в суставах? 90% опрошенных ответят: «Пью таблетку».
«Волшебные» пилюли
Существует группа препаратов, под общим названием нестероидные противовоспалительные (НПВП), которые мы все хотя бы раз в жизни, а многие регулярно, принимали. Это препараты, обладающие обезболивающим противовоспалительным и / или жаропонижающим действием. В качестве примера можно назвать Аспирин, Нурофен, Найс, Кетанов, Кетопрофен и прочие. Учитывая «волшебные эффекты» от их действия — снятие воспаления, боли и жара, — их назначают практически все, всем и всегда. Назначают травматологи, ревматологи, терапевты, лоры, стоматологи. Плюс, их можно совершенно свободно приобрести в любой аптеке. Но, наряду с «волшебными свойствами» эти лекарства обладают рядом побочных действий, которые можно разделить на 2 группы: кардиориски и гастро риски. Собственно о гастрорисках и пойдёт речь в данной статье.
НПВП-гастропатия
![]()
В научной литературе эта проблема называется «НПВП-гастропатия». Впервые термин был предложен в 1986 году для разграничения специфического поражения слизистой оболочки желудка, возникающего при длительном употреблении НПВП, от классической язвенной болезни.
Отличие НПВП-гастропатии от язвенной болезни можно проследить и по зоне поражения. Чаще всего язвы можно увидеть в желудке, а не в кишке. Плюс, изменения встречаются чаще у пожилых, а не у молодых людей.
Немного цифр
Немного статистики. В Великобритании назначается около 24 млн. НПВС в год. 70% лиц старше 70 лет принимают НПВС 1 раз в неделю, а 34% ежедневно. В США продается НПВС на сумму до 6 млрд. в год. Как следствие, риск развития желудочно-кишечных кровотечений (ЖКК) возрастает прободения — в 6 раз, риск смерти от осложнений до 8 раз. До всех случаев острых ЖКК связаны с НПВС.
Проблема эта актуальна и в нашей стране, к примеру по данным Научного Центра сердечно-сосудистой хирургии им. А.Н. Бакулева из 240 больных, ежедневно принимающих аспирин даже в малых дозах, на гастроскопии поражения желудка и 12 п.к выявлены у 30% (из них язвы — у 23,6%, эрозии — у 76,4%). Аналогичная картина у коллег из ВНИИ ревматологии РАМН — у 2126 пациентов, принимающих НПВС без «прикрытия» (защиты) желудка, эрозии и язвы гастродуоденальной зоны найдены в 33,8% случаев. Это очень впечатляющие и драматические цифры осложнений от приема НПВС, учитывая количество употребляющих эти препараты людей в развитых странах.
Как это работает?
Как же действуют эти препараты в наших желудках? Всё очень просто, негативное воздействие реализуется за счёт дисбаланса защитных и агрессивных сил. У нас в желудке существует ряд защитных механизмов, позволяющих противостоять натиску агрессоров. Среди последних:
- Кислота, которая по своему pH-балансу приближается к аккумуляторной кислоте
- Желчь и сок поджелудочной железы, которые могут забрасываться в желудок.
- Ряд лекарственных препаратов.
- Алкоголь и никотин.
- Раздражающие пищевые компоненты (специи, острая пища и т.д.)
- Инфекция Helicobacter pylori и так далее.
Защищается желудок за счет мощного слоя слизи и бикарбонатов, которые нейтрализуют кислоту, адекватного кровоснабжения, способности очень быстро регенерировать. Когда мы используем НПВС препараты, баланс сил изменяется в сторону агрессивных механизмов и происходит поражение слизистого и подслизистого слоя желудка и кишки.
Диагностика
![]()
Для диагностики подобных изменений используется гастроскопия, являющаяся «золотым стандартом». Интересный факт, дело в том, что порядка 40% больных с эрозивно-язвенными изменениями, принимающих эти препараты длительно (более 6 недель) не ощущают никакого дискомфорта или неприятных, болезненных ощущений. Проблемы с желудком диагностируются лишь при походе к другим врачам, а не к гастроэнтерологу. И, наоборот, у 40% пациентов, на фоне жалоб, которые они предъявляют, ничего не находят.
Что же делать в таком случае?!
Алгоритм действий для пациентов, не имеющих проблем с желудком, и тех, у кого в анамнезе была язвенная болезнь или эрозивные изменения, различен. Для первой группы, при назначении нестероидных противовоспалительных препаратов более, чем на 5 дней, обязательно назначение препаратов из группы ингибиторов протонной помпы (ИПП). Таких как, омепразол, пантопразол, рабепразол и т. д. (на весь курс приема). Для второй группы, любые назначения из группы НПВС, независимо от срока приёма, требуют параллельного назначения ингибиторов протонной помпы. Так же обязателен прием ИПП пациентам, принимающих длительно аспирин.
Мифы, с которыми мы сталкиваемся в ежедневной практике
Миф 1. Использование НПВС препаратов в виде свечей является менее агрессивным для желудка, нежели приём таблеток
Это 100% миф. Патогенное, разрушительное действие лекарства реализуется через кровь, доставляющую его по сосудам в желудок.
Миф 2. В качестве «гастропротекторов» можно использовать лекарства из группы антацидов — Ренни, Маалокс, Фосфалюгель и H2-блокаторы (Ранитидин и Фамотидин)
В данном случае они не эффективны.
Миф 3. Принимать ингибиторы протонной помпы можно нерегулярно
Дело в том, что если пожилому человеку назначили на всю жизнь противовоспалительный препарат, абсолютно бессмысленно назначать гастропротекцию на месяц. В подобных случаях лекарства должны приниматься строго параллельно.
Миф 4. В качестве «гастропротекторов» могут выступать пищевые продукты (кисели и пр.)
Этот миф, как абсолютно фантастический, мы оставим без комментариев.
Как выбрать лекарство
![действие на желудок нестероидных противовоспалительных средств]()
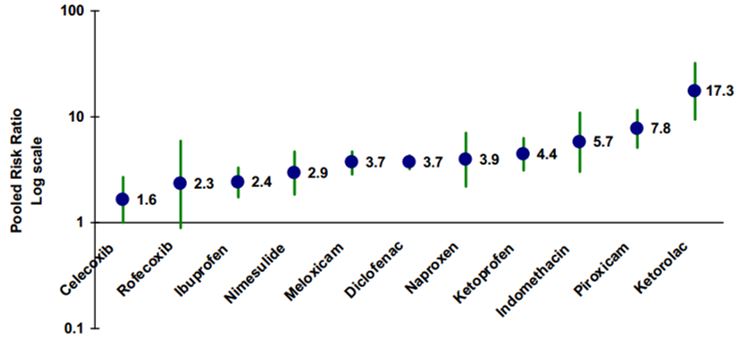
На самом деле, самым важным моментом является то, какие именно лекарства мы принимаем. На рисунке можно увидеть шкалу агрессивности различных препаратов из группы НПВС по отношению к желудку.
Самыми агрессивными препаратами являются Аспирин, Кеторолак, Пироксикам, Индометацин. По возможности рекомендуется использовать селективные препараты, которые обладают минимальными гастро-рисками. Их применение всегда более желательно, к ним относится Целекоксиб и Рофекоксиб. Но несмотря на их относительную безопасность, назначать их должен строго по показаниям лечащий доктор, не забывайте об этом.
Про Helicobacter pylori
Еще одним очень важным компонентом профилактики осложнений, является диагностика инфекции Helicobacter pylori у пациента планирующего длительно принимать НПВС (особенно аcпирин). Наличие бактерии увеличивает риски эрозивно-язвенных поражений ЖКТ и кровотечения в При её выявлении должна в обязательном порядке проводится эрадикация (уничтожение этой бактерии).
Резюме
![]()
Итак делаем выводы:
- Перед длительным приемом НПВС обязательным является сбор анамнеза для исключения патологий ЖКТ в прошлом, по необходимости проведение гастроскопии, диагностика и лечение хеликобактериоза.
- Выбирая, чем лечиться, по возможности следует останавливаться на селективных НПВС.
- При назначении неселективных НПВС более 5 дней и у пациентов с эрозивно-язвенными изменениями в анамнезе даже с селективными НПВС обязателен прием препаратов «прикрывающих» желудок (ИПП).
- Всем пациентам в возрастной группе после 60 лет, регулярно принимающим аспирин, обязательно проводить гастроскопию и при высоких рисках принимать постоянно препараты из группы ИПП.
- Прием гастроэнтеролога в нашей клинике - 3 900 рублей
Ахмедов В.А., Винжегина В.А., Судакова А.Н., Розенблит Е.И. Гастропатия, обусловленная нестероидными противовоспалительными препаратами: от понимания механизмов развития к разработке стратегии лечения и профилактики // Тер. арх. 2007
Дроздов В.Н. Гастропатии, вызванные нестероидными противовоспалительными препаратами: патогенез, профилактика и лечение // РМЖ. 2007
![Иконка обновить]()
Обновлено: 01.06.2022
![Иконка список]()
ЗАПИСАТЬСЯ НА ПРИЁМ
Получите консультацию маммолога
Обслуживание на двух языках: русский, английский.
Оставьте свой номер телефона, и мы обязательно перезвоним вам.Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначить только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
![Зорина Елена Юрьевна]()
Маммологи Клинического госпиталя на Яузе совместно с другими специалистами нашей клиники установят точную причину увеличения подмышечных лимфоузлов, выявят на ранней стадии воспалительный процесс, метастатическое поражение лимфоузлов при помощи маммографии (цифровой рентген, МРТ), дуктографии, УЗИ. Мы располагаем всеми возможностями для консервативного и оперативного лечения патологии молочных желез.
Лимфатические узлы – органы иммунной системы, которые выполняют функцию биологических фильтров, лимфоцитопоэза (лимфоцитообразования) и образования антител. У здорового человека подмышечные лимфоузлы обнаруживаются при пальпации. Увеличение их размеров, болезненность, изменение консистенции, подвижности, цвета кожи над ними, температуры может свидетельствовать о развитии патологических состояний. Увеличение подмышечных лимфоузлов часто сопровождает и заболевания молочной железы.
Как работает лимфатическая система и почему увеличиваются лимфоузлы
При нормальном функционировании иммунной системы человеческого организма лимфатические узлы находятся в норме. Если в биологическую систему попадают негативные группы вирусных или инфекционных агентов, то первые инородные элементы проникают в лимфатические узлы, где разрушают лейкоциты.
В результате возникшей проблемы лимфатический узел становится большим, и сообщает, что необходимо немедленно устранить источник инфекции. В зависимости от вида инфекции воспаляются участки в разных областях тела. Лимфаденит возникает в организме при инфекционных воздействиях. При появлении первых признаков заболевания следует обратиться к врачу.
Типы увеличения лимфоузлов подмышками
Классифицируется лимфаденопатия подмышечных лимфоузлов по таким признакам, как:
- Распространенность патологического процесса – локальная или генерализованная (поражение наблюдается не только подмышечных лимфоузлов, но и в области смежных анатомических областей).
- Природа увеличения – неопухолевая или опухолевая.
- Характер течения – хронический (более 4 недель), простой (от 2 до 4 недель) или острый (до 2-х недель).
- Характер воспалительного процесса – серозный, некротический или гнойный.
Симптомы подмышечного лимфаденита
Развитие клинической картины зависит от формы, в которой протекает заболевание. Важную роль при этом играет тип возбудителя.
Острая форма
Для острой формы течения характерно визуальное увеличение лимфатических узлов в размерах. Они становятся плотно-эластичными. При пальпации присутствуют болевые ощущения, которые усиливаются по мере развития патологического процесса. К основному симптому присоединяется снижение подвижности, стреляющая или тянущая боль в груди.
![]()
Хроническая форма
При хроническом течении лимфоузлы уплотняются и увеличиваются. Они становятся ограниченными в подвижности, но не болезненными. Общее состояние при этом не ухудшается.
Особенности течения специфических процессов
При гнойном воспалении отмечается ухудшение общего состояния и развитие симптомов интоксикации: повышение температуры тела, недомогание, головная боль, нарушение сна, мышечная слабость и отсутствие аппетита. Также отмечается нарастание местных кожных реакций: отек, покраснение и припухлость в районе лимфатического узла. Боли становятся сильнее при движениях. С течением времени образуется флюктуация (полость с эластичными стенками). Она заполнена кровью, выпотом или гноем.
Причины увеличения подмышечных лимфоузлов
Увеличенные лимфоузлы не являются самостоятельным заболеванием, но всегда свидетельствуют о развитии патологии в организме. Игнорировать проблему недопустимо. Запишитесь на прием к врачу, чтобы быстро и в удобное время выяснить причину увеличения лимфоузлов.
Мастит
Мастит – воспалительное заболевание молочной железы, которое чаще всего развивается после рождения ребенка и связано с проникновением инфекции через микротрещины сосков при грудном вскармливании и застоем молока. При отсутствии лечения и дальнейшем развитии мастита, значительно увеличиваются подмышечные лимфатические узлы. Они становятся болезненными, появляется отек, кожа в подмышечной впадине краснеет. Это связано с попаданием инфекции в лимфоузел с током лимфы и крови. Если лимфоузел не справляется с ролью фильтра, то воспалительный процесс начинается непосредственно в узле.
Рак молочной железы
Рак молочной железы занимает первое место среди злокачественных новообразований у женщин. Один из симптомов заболевания – увеличение подмышечных лимфоузлов. Обычно, особенно на ранних стадиях, рак никак себя не проявляет, пациент не чувствует боли. Болезненные ощущения появляются, если увеличение лимфатических узлов сопровождается отеком.
При раке молочной железы метастазы могут распространиться в том числе в подмышечные лимфоузлы. Опухоль постепенно разрастается вначале в пределах органа по межтканевым щелям, млечным протокам. Затем опухолевые клетки по лимфатическим сосудам попадают в регионарные лимфоузлы, прежде всего, в подмышечные.
Специфические инфекции молочных желез
Подмышечная лимфаденопатия связана с размножением возбудителя в лимфоидной ткани. При этом наблюдается повышенная стимуляция иммунной системы на фоне влияния антигенов микроорганизмов. Лимфоузлы не спаяны с анатомическими структурами и имеют эластичную консистенцию.
Сифилис молочных желез
Твердый шанкр (первичный эффект) преимущественно локализуется в районе ареолы и по внешнему виду напоминает язву с синюшно-красным дном и подрытыми краями. Ее окружает безболезненный инфильтрат. Лимфоузлы уплотняются и увеличиваются через 2-3 недели после того как появляется дефект кожного покрова. Спустя 1,5-2 месяца язва заживает и проявления лимфаденопатии стихают. Это свидетельствует о том, что начинается вторичный период.
Туберкулез молочных желез
Характеризуется сочетанием симптомов общей интоксикации с уплотнением и увеличением пораженной груди. Это обусловлено формированием туберкулезного узла. Не исключена гиперемия кожного покрова над образованием. Далее развивается флюктуация и очаг размягчается. Лимфоузлы уплотняются и становятся болезненными, часто отмечается образование конгломератов. В случае кавернозного распада формируются свищевые ходы.
Болезни системы крови вызывающие увеличение подмышечных лимфоузлов
Воспаление лимфатической системы при лимфопролиферативных состояниях обуславливается увеличенной выработкой белых кровяных клеток под влиянием канцерогенных факторов. Опухолевые заболевания лимфатической ткани и крови (гемобластозы) подразделяются на лимфомы и лейкозы.
Подмышечная лимфаденопатия имеет следующие признаки:
- Синдром Сезари. На коже появляются эритематозные пятна, увеличиваются лимфоузлы бедренной, паховой и подмышечной зоны. Наблюдается увеличение температуры в пределах 39 градусов, озноб, слабость, жжение кожи, сильный зуд.
- Лимфома легкого. Поражает людей в возрасте 60-70 лет. Проявляется кашлем с кровохарканьем, болью в грудине, увеличением шейных и подмышечных лимфоузлов.
- Лимфогранулематоз. Характеризуется снижением массы тела, фебрильной, субфебрильной лихорадкой, повышенным потоотделением, увеличением периферических и подмышечных лимфатических узлов.
- Лейкемия. Отличается острым течением процесса, сильной кровоточивостью в слизистые, миалгией и артралгией. Поражаются слюнные железы, развивается шейная и подмышечная лимфаденопатия.
- Хронический лимфолейкоз. В первую очередь в процесс вовлекаются подмышечные узлы, далее наблюдается увеличение паховой, брюшной области и средостения.
- Аутоиммунный лимфопролиферативный синдром. Заболевание возникает в результате мутирования генетического аппарата. Происходит увеличение печени и селезенки (гепатоспленомегалия), нарушается кроветворение, развивается лимфаденопатия.
Диагностика причин увеличения подмышечных лимфоузлов
- Консультация маммолога. Маммолог Клинического госпиталя на Яузе проведет визуальный осмотр молочной железы, пальпацию, расспросит пациента о том, когда произошло увеличение лимфоузлов, связано ли это с периодом обострения какого-либо заболевания, контактировал ли пациент с инфекционными больными и др. Далее врач назначит комплексное обследование.
Нарушение работы лимфоузлов может вызвать увеличение скопления токсических веществ до 83%. В результате пострадают почки, печень и другие органы. Бронируйте запись к врачу, чтобы устранить сбои в работе организма и предотвратить развитие серьезных патологий.
- УЗИ молочных желез;
- дуктография;
- цифровая и МР-маммография.
Инструментальные и лабораторные исследования:
- биопсия тканей молочной железы с гистологическим исследованием;
- цитологическое исследование мазка отделяемого из груди;
- исследование гормонального фона;
- генетическое исследование (риск развития рака молочной железы);
- по показаниям — рентгенография органов грудной клетки и др.
Лечение заболеваний, связанных с увеличением подмышечных лимфоузлов
На основании данных диагностики врач назначит лечение основного заболевания, вызвавшего увеличение лимфоузлов:
- консервативную терапию мастопатии, мастита;
- при необходимости – хирургическое лечение (от вскрытия фурункула или абсцесса до серьезных операций на молочной железе);
- химиотерапию при обнаружении злокачественных образований;
- лечение иных выявленных заболеваний.
Ранняя диагностика заболеваний, вызвавших подмышечную лимфаденопатию, в том числе патологии молочной железы обеспечивает наилучший результат при лечении. Мы диагностируем причину увеличенных подмышечных лимфоузлов с точностью более 90% благодаря комплексному экспертному обследованию, которое включает в том числе УЗИ, маммографию, МРТ.
Не допускайте длительного увеличения лимфоузлов. Это приведет к снижению работоспособности лимфатической системы, восстановить которую будет очень сложно. Записавшись на прием к врачу, вы сможете вернуть в норму работу организма и избежать развития сопутствующих заболеваний.
Что делать при увеличении лимфоузлов
Увеличение лимфоузлов является свидетельством происходящих в организме нарушений. Самолечением заниматься нельзя, так как только врач может установить причину и назначить необходимое лечение.
Греть, разминать или прикладывать примочки категорически запрещается. Это может привести к распространению инфекции и развитию осложнений.
![]()
Иммунизация лиц призывного возраста
![]()
- АКДС (против столбняка, коклюша и дифтерии) – не привитым ранее;
- от пневмококковой инфекции (во время осеннего призыва);
- от менингококковой инфекции;
- от гриппа (во время осеннего призыва);
- от ветряной оспы (ранее не привитым и не болевшим ветряной оспой).
В зависимости от эпидемиологической обстановки проводится иммунизация призывников:
- от клещевого энцефалита;
- гепатита А;
- кишечных инфекций.
Во время воинской службы проводится плановая вакцинация в соответствии с Национальным календарем профилактических прививок, который регламентирует сроки введения препаратов против:
- краснухи (не вакцинированным, не имеющие данных о вакцинации, не болевшим);
- ветряной оспы (не вакцинированные, не имеющим данных о вакцинации, не болевшим);
- ежегодно против гриппа (осень).
![]()
Во избежание развития осложнений и тяжёлых реакций после введения вакцины военнослужащие в день вакцинации должны быть осмотрены врачом.
Чем опасны заболевания, прививки от которых необходимо сделать?
Пневмококковая инфекция – вызывается бактериями и характеризуется тяжелым заболеванием ушей, легких, других органов, заражением крови, менингитом.
Менингококковая инфекция - острое инфекционное заболевание, вызываемое менингококком. Это одна из опасных для жизни и непредсказуемых по молниеносности течения инфекций. Менингококковая инфекция опасна развитием осложнений, таких как отек головного мозга, острая надпочечниковая недостаточность и инфекционно-токсический шок. Статистические данные подтверждают, что каждый 10-й пациент, заразившийся менингококковой инфекцией, умирает, а у каждого 20-го больного остаются серьезные осложнения, приведшие к инвалидизации пациента.
Гепатит А - острое вирусное заболевание, поражающее печень. вирус этой инфекции постоянно циркулирует в военно-полевых условиях. Лица, не болевшие им в детстве и не получавшие вакцину от этой болезни, не соблюдая правила личной гигиены во время службы в армии, часто заражаются гепатитом. Заболевание проявляется увеличением печени и желтухой. Возбудитель заболевания вызывает хроническую форму заболевания, требующую длительного лечения в течение ряда лет.
Грипп - это острое, высоко заразное инфекционное заболевание, поражающее верхние и нижние дыхательные пути, возбудителем которого является вирус. Грипп вызывает интоксикацию, часто протекает тяжело и приводит к серьезным осложнениям.
Ветряная оспа – острая вирусная инфекция с воздушно-капельным путем передачи. Среди взрослого населения наиболее частым осложнением является пневмония. Самым грозным осложнением этой инфекции является поражение центральной нервной системы в форме энцефалита или менингита.
Клещевой энцефалит – природно-очаговое инфекционное заболевание с поражением центральной нервной системы, вызываемое одноименным вирусом, который переносят несколько видов иксодовых клещей.
Отказ от прививок в армии возможен только по заключению врача. Ведь в противном случае призывник становится незащищённым против многих опасных инфекций. В военно-полевых условиях в армии возможно заражение гепатитом A, столбняком. Скученность и тесный контакт военнослужащих способствуют мгновенному распространению инфекций, в первую очередь гриппа.
Для сохранения здоровья военнослужащих и боеспособности Российской Армии, лицам призывного возраста следует заблаговременно сделать все необходимые прививки!Читайте также: