Белые пятна на ступнях как мозоли
Обновлено: 24.04.2024
В условиях постоянного давления или трения происходит омертвение поверхностных слоев кожи. Клетки рогового слоя начинают интенсивно делится, формируется участок утолщения. При длительном существовании мозоли и воздействии раздражающих факторов образуется конусообразный корень. Изначально стержень прорастает в роговой и ростковой слой кожи, а затем уходит глубоко в дерму и подлежащие ткани. Глубина корня мозоли может быть от нескольких миллиметров до нескольких сантиметров.
Основная причина формирования стержневой мозоли на коже стоп и пальцев ног это ношение неудобной обуви (узкой, широкой, с тонкой подошвой, на высоком каблуке), колготок и носков с грубыми швами.
Другие факторы риска образования стержневой мозоли:
проникновение под кожу инородного тела, камня, занозы;
травмы стопы, переломы, хирургические операции;
гиперкератоз стоп (жесткий роговой слой кожи);
длительное пребывание на ногах, связанное с профессиональной деятельностью (парикмахеры, продавцы);
однообразная физическая нагрузка у спортсменов, танцоров;
высокая физическая активность;
нарушение обмена веществ;
недостаточное кровообращение нижних конечностей при сердечно-сосудистых заболеваниях;
врожденные нарушения синтеза кератина (белка, ответственного за эластичность кожи).
Вероятность развития сухой мозоли повышает наличие таких заболеваний, как сахарный диабет, подагра (отложение солей мочевой кислоты в суставах), артрит и артроз стопы, остеохондроз.
Справка! Патология чаще обнаруживается у людей с плоскостопием, косолапостью, пяточной шпорой, молоткообразными пальцами стопы.
Стержневая мозоль на коже рук и пальцах возникает при постоянном трении об инструменты, садовый инвентарь, спортивные снаряды (штанги, брусья, бадминтон). Предрасполагающие обстоятельства формирования стержневой мозоли — ослабление иммунитета, псориаз и другие кожные заболевания, ихтиоз кожи (нарушение процесс ороговения), пожилой возраст, курение.
Симптомы
Для стержневой мозоли характерно образование плотного ограниченного уплотнения серого, серо-желтого цвета с ровными краями и сохранением кожного рисунка. По центру располагается углубление, из которого просматривается верхушка корня.
В зависимости от места формирования мозоли пациенты жалуется на боль при ходьбе, взятии предметов кистью руки. Характер боли сравнивают с ощущениями при занозе. Неудобная тесная обувь, тонкая подошва, грубые швы усиливают болезненные ощущения.
Осложнения
При неблагоприятном течении возможно инфицирование стержневой мозоли, образование участков некроза с последующим развитием мозольного абсцесса. При проникновении гноя и инфекции в глубокие слои дермы абсцесс осложняется флегмоной. При генерализации гнойного процесса возрастает угроза сепсиса, что представляет опасность для жизни пациента.
Прорастание стержня в глубокие слои дермы вызывает сильную болезненность и кровоточивость ввиду давления корня на сосуды и нервные окончания.
Диагностика
Диагностику, лечение и профилактику стержневой мозоли осуществляет врач-дерматолог. На этапе первичной консультации врач проводит внешний осмотр, уточняет условия возникновения мозоли, вид деятельности и характер нагрузок, изучает анамнез. Предположить сухую мозоль можно по образованию желтоватых и желтовато-серых уплотнений со «шляпкой» корня по центру, которые возвышаются над поверхностью кожи. В сомнительных случаях диагноз подтверждают на основании результатов дерматоскопии. Дифференциальную диагностику проводят с подошвенной бородавкой.
При обнаружении заболеваний и деформаций стопы направляют на консультацию к ортопеду или подологу. При подозрении на сахарный диабет, сосудистые заболевания необходима консультация эндокринолога, флеболога, сосудистого хирурга, другого узкого специалиста по показаниям.
Лечение
Лечение стержневой мозоли может быть консервативное и оперативное. Всем пациентам рекомендовано по возможности уменьшить нагрузку на стопы или руки, нормализовать питание, ограничить физическую активность.
Консервативные методики эффективны при небольших и неглубоких стержнях. Ногу предварительно распаривают в мыльно-содовом растворе, на место поражения наклеивают пластырь или обрабатывают кремом с мочевиной, салициловой кислотой. Для удаления мозоли в домашних условиях необходимо несколько сеансов.
Лазерное удаление стержневой мозоли
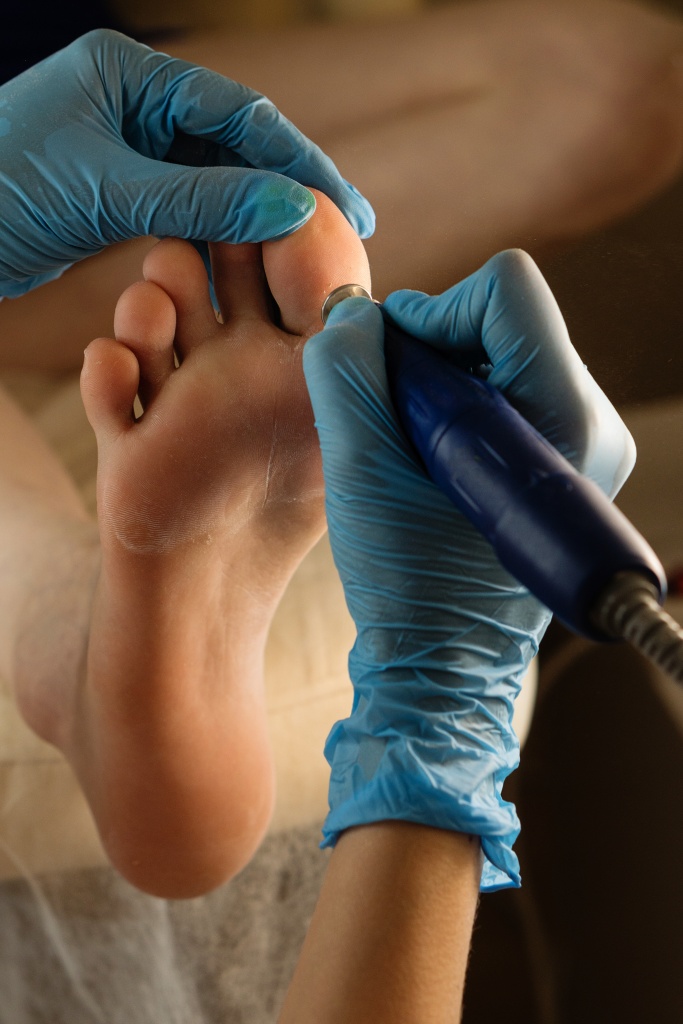
В Поликлинике Отрадное застарелые, болезненные наросты со стержнем удаляют лазером. Под действием лазерного луча клетки мозоли и внутреннего корешка нагреваются и испаряются. Лазер одновременно также уничтожает патогенные микроорганизмы, что сводит к минимуму риск инфицирования.
Лазерное удаление имеет ряд противопоказаний:
психические и неврологические расстройства,
кожные болезни, открытые раны в предполагаемой зоне воздействия,
соматические патологии в период обострения,
Лазерное воздействие проводят за один сеанс под местной анестезией. Процедура не требует специальной подготовки.
Важно! За день до удаления мозоли рекомендовано воздержаться от ножных ванночек, нанесения кремов и размягчающих препаратов на область поражения.
Дерматолог определяет глубину и площадь воздействия, и послойно выпаривает лазерным лучом клетки мозоли и корня. В завершении на зону обработки наносят препарат, который ускоряет процесс заживления тканей и предотвращает проникновение инфекции. Рану закрывают стерильной повязкой.
Корочка самостоятельно отторгается через 10–15 дней. Не рекомендовано удалять ее самостоятельно, так как это увеличивает риск инфицирования, образования рубца. На протяжении двух недель после лазерного удаления мозоли пациенту противопоказано посещение бани, сауны, прием горячей ванны, ношение неудобной и тесной обуви.
Другие малоинвазивные методы удаления сухой мозоли
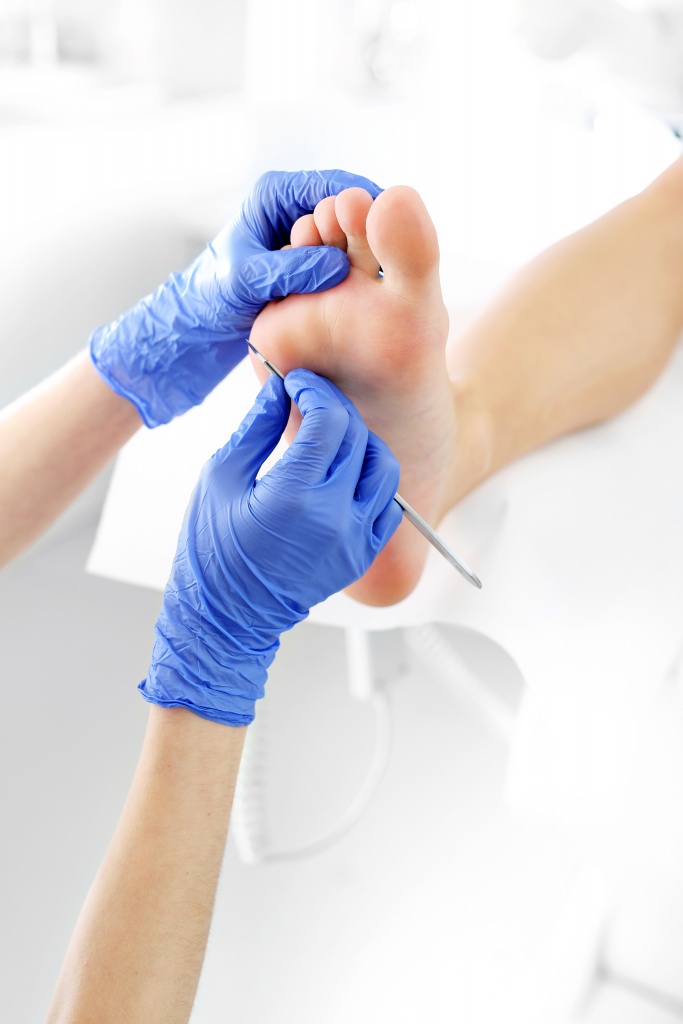
При наличии противопоказаний к лазеру или по индивидуальным показаниям для удаления сухой мозоли в Москве используют другие атравматические и эффективные методы:
Аппаратный медицинский педикюр. Огрубевшие слои размягчают кератолитическими составами, после чего удаляют вращающейся фрезой, а корень мозоли высверливают. Минимальное количество сеансов — два, в зависимости от длины стержня.
Криодеструкция. Утолщенные наросты иссекают жидким азотом. Под действием сверхнизкой температуры сосуды коагулируются, клетки замораживаются и погибают. Формируется участок некроза, который отторгается через 10–15 дней. Процедура длится от 30 секунд до 2 минут.
Электрокоагуляция. Ороговевшие участки кожи и стержень мозоли прижигают электрическим током. Недостаточно глубокая коагуляция увеличивает риск повторного формирования стержневой мозоли, а слишком глубокая — образования рубца на коже.
Радиоволновое удаление. Радиоволны испаряют огрубевшие ткани мозоли вместе с ее корнем. Процедура предупреждает повторное нарастание мозоли, образование рубцов, отеков.
В крайне редких случаях при неэффективности малоинвазивных методов удаления стержневой мозоли рассматривают вопрос о хирургическом иссечении под местным обезболиванием.
Профилактика
Невозможно выявить и исключить все провоцирующие факторы формирования стержневой мозоли. Однако, внимательное отношение к своему здоровью, умеренные физические нагрузки, здоровый образ жизни, своевременное лечение сопутствующих заболеваний стопы снижают риск образования сухой мозоли.
Важно принять все меры, чтобы не допустить появления мозоли:
выбирать комфортную обувь, с максимальной высотой каблука 3–4 см;
корректировать нагрузку на стопы и кисти;
при работе с инструментами, спортивным и садовым инвентарем использовать защитные перчатки;
своевременно удалять сухие мозоли;
избегать хождения по земле босиком, попадания инородных тел.
Если проблема изменения свода стопы уже существует, ортопеды рекомендуют укреплять мышцы стоп и голени с помощью массажа и ЛФК, избегать статистических перегрузок, носить ортопедические стельки.
Где удалить стержневую мозоль в Москве
Поликлиника Отрадное проводит удаление сухой мозоли лазером в Москве по доступной цене. С вами работают опытные специалисты, на современном оборудовании, что обеспечивает атравматичное, безболезненное и эффективное иссечение мозоли. Стоимость зависит от размера образования. Для записи заполните форму обратной связи на сайте или позвоните по телефону.

По статистике именно в летний период чаще всего на стопах ног появляются странные новообразования, то ли мозоль, то ли бородавка. Определить, что именно появилось на стопах неопытным взглядом достаточно сложно. Нужно знать различия между этими новообразованиями и соответственно выбирать правильный метод лечения.
Что такое подошвенная бородавка?
Бородавки на теле, в том числе и на стопах, появляются из-за наличия вируса папилломы человека в крови пациента. Заразиться таким вирусом легко, он может передаваться через общие предметы быта и гигиены, в общественных местах (бассейнах, банях, саунах, массажных кабинетах и т.д.), в некоторых случаях простое рукопожатие может стать причиной заражения.
- гормональный сбой;
- тяжелая болезнь;
- длительный курс приема антибиотиков;
- пониженный иммунитет.
Бородавки могут появиться на любом участке тела. Подошвенные бородавки выглядят как плотные твердые бугорки, белого или телесного цвета. Их можно обнаружить на тех участках стопы, которые больше всего подвержены трению. Именно поэтому их легко спутать с мозолью. При пальпации, они также болят, как мозоли, и могут кровоточить. При ходьбе доставляют дискомфорт. Сверху нарост покрыт толстым слоем огрубевшей кожи, из-за этого невозможно рассмотреть структуру и точно определить, что же это такое.
Опытный специалист знает, что нужно сделать в таком случае. Необходимо снять верхний слой кожи, для того чтобы увидеть есть ли там небольшие розовые папулы, плотно расположенные друг к другу. А также черные точки, которые сразу выдают бородавку. Новообразование имеет корень, который уходит вглубь кожи. После того, как точно поставлен диагноз, необходимо удалить бородавку.
Как выглядят подошвенные бородавки смотрите на фотоподборке ниже.



Что такое мозоль?
Кожная мозоль появляется в результате длительного трения и внешнего давления, к примеру, тесной обувью или твердым предметом. Различают мокрую и сухую мозоль. Каждому знаком водянистый пузырь, наполненный лимфой, который появляется при натирании – это и есть мокрая мозоль.
Сухая или стержневая мозоль появляется из-за сильного повреждения или трения кожи. Чаще всего причиной становится неправильно подобранная обувь. Внешне нарост выглядит как ороговевший участок кожи, белого или желтоватого цвета. В середине небольшое углубление с черной точкой – это и есть стержень. При надавливании и ходьбе вызывает боль. Именно поэтому ее сложно отличить от бородавки.
Что из себя представляет стержневая мозоль на ноге смотрите на фотоподборке ниже.



Очевидно, что мозоли и бородавки имеют схожую симптоматику, внешний вид и локализацию.
Как отличить стержневую мозоль от подошвенной бородавки?
1. Узнать что это за образование можно при помощи простого распаривания кожи стоп, эту процедуру проводят большинство врачей. Аккуратно очистив верхний слой кожи, покрывающий нарост, можно увидеть гладкую или немного бугристую поверхность, без кровотечений, с одной черной точкой посередине – это мозоль. В том случае если под кожей оказались маленькие розовые сосочки, обильное покраснение и небольшие кровоизлияния – это бородавка.
2. Еще один способ узнать, что перед нами, это сильно нажать пальцем около образования и проанализировать свои ощущения. Если вы ничего не почувствовали, то это скорее всего мозоль. Если же вас поразила сильная боль, то это подошвенная бородавка.
3. Несмотря на, всю схожесть, есть небольшие внешние различия между двумя наростами. Так бородавку можно определить по дочерним отросткам, внимательно посмотрите на стопу, возможно рядом с основной бородавкой вы можете заметить и другие маленькие точки. В свою очередь мозоль можно выявить по небольшому углублению в середине и одной черной точке.
Однако все эти методы не могут дать 100% гарантии на определение вида новообразования. Самый надежный метод – это обратиться к специалисту дерматологу. С помощью специального соскоба и УЗИ можно поставить точный диагноз и начать правильное лечение.
Важно! Не занимайтесь самолечением дома. Крайне опасно заниматься удалением народными средствами, поскольку можно занести инфекцию, которая приведет не только к осложнениям, но и, в случае с подошвенной бородавкой, может вызвать перерождение в злокачественную опухоль.
Удаление мозолей и бородавок
Если мозоль достаточно большая и доставляет сильный дискомфорт пациенту, назначают удаление. Сегодня, специалисты в основном рекомендуют удалять сухие мозоли и подошвенные бородавки с помощью лазера. Это наиболее эффективный и надежный метод лечения.

Лазер выжигает патологические клетки образования полностью, насколько бы глубоко под кожу не уходил корень или стержень. Но при этом здоровая кожа не травмируется, именно поэтому и заживление происходит достаточно быстро.
- Быстрота процедуры - удаление проходит за 10-15 минут;
- Безболезненность – врач обязательно ставит местную анестезию;
- Нет риска занести инфекцию;
- Новообразование удаляется на 100%, поэтому нет риска его появления вновь;
- Реабилитационный период занимает до 10 дней.
Что делать после процедуры?
После удаления врач накладывает повязку на рану. Снять ее можно будет уже через несколько часов. Для того чтобы ранка быстрее зажила и при этом не возникло никаких осложнений, необходимо соблюдать несколько простых рекомендаций:

Сухая мозоль – это новообразование, появляющееся на ступнях, пальцах ног, ладонях или на пальцах рук. Она может возникнуть в любом возрасте как у мужчин, так и у женщин. Сухие мозоли часто доставляют массу дискомфорта, болят, воспаляются и, если новообразование появилось на стопе, мешают при ходьбе. Поэтому избавляться от них стоит не только по эстетическим причинам, но и по медицинским показаниям.
Симптомы сухой мозоли
На первой стадии появления сухой мозоли, можно заметить уплотнение участка кожи на ладони или стопе. Впоследствии, этот участок кожи приобретает желтоватый оттенок. Развиваясь, мозоль, увеличивается в размерах и при надавливании часто возникают болезненные ощущения.
Осложнения таких новообразований - это появление на них трещин. Если сухая мозоль болит, кровоточит, и наблюдается разрыв ткани, то необходимо незамедлительно обратиться к врачу. Поскольку, возможно занесение инфекции и нагноение мозоли.
Почему появляются сухие мозоли?
Существует несколько основных причин появления сухих мозолей. Рассмотрим наиболее распространенные:

- неправильная и тесная обувь;
- большой лишний вес;
- плоскостопие;
- грибковые заболевания кожи;
- постоянное трение одного и того же места на ступне или ладони;
- большие физические нагрузки;
- недостаток витамина А в организме.
Мозоль – это защитная функция организма, и чаще всего она появляется в местах чрезмерного, продолжительного и систематического давления.
Типы сухих мозолей
Специалисты выделяют два типа сухих мозолей:

Стержневая мозоль – это округлое новообразование с отверстием в центре. Это стержень, при прорастании внутрь тканей, он оказывает давление на нервные окончания, поэтому такая мозоль может быть болезненной. Чаще всего данный тип новообразования появляется между пальцами и на ладонях. Однако наибольший дискомфорт приносит сухая мозоль со стержнем на стопе.

Корневая мозоль – имеет округлую форму, выступает над кожей, чаще всего имеет желтоватый оттенок. Посередине новообразования имеется темная точка, которая является верхушкой ее корня. Мозоль образуется из-за ношения тесной обуви и чаще всего появляется на пальцах ног, особенно на мизинцах.
Нужно ли удалять мозоль?
Любые мозоли причиняют значительный дискомфорт человеку и влияют на его походку, вынуждая неправильно ставить ногу и тем самым деформируя стопу. Такие новообразования, впоследствии, становятся очень болезненными, мешая ходить. Именно поэтому специалисты обязательно рекомендуют удалять сухие мозоли.
Как лечат сухие мозоли?
На сегодняшний день оптимальным вариантом лечения, является лазерная терапия мозолей. Процедура проводится в специализированных клиниках и косметических кабинетах. Это самый эффективный метод, достаточно одной процедуры, чтобы удалить мозоль.
Лазер справляется с любыми типами мозолей, а также с удалением сухих мозолей на пальцах, стопах и ладонях. Подготовка к процедуре не требуется, сразу после осмотра врача можно провести удаление новообразования.
Процедура проходит следующим образом:
1. Врач накладывает анестетик на область мозоли.
2. После того, как анестезия начнет действовать, врач обрабатывает мозоль лазером.
3. Если удаляется большое количество ткани, то рану промывают раствором и накрывают стерильной повязкой.
4. Длительность процедуры 3-5 минут.

К явным преимуществам данной процедуры, специалисты относят:
- безболезненность;
- бескровность;
- отсутствие риска инфицирования;
- короткий реабилитационный период, не более 14 дней;
- мозоль полностью удаляется за один сеанс;
- нет риска рецидива;
- после удаления не остается шрамов или рубцов.
Профилактика сухих мозолей
Для того чтобы сухие мозоли не появлялись, врачи рекомендуют соблюдение нескольких простых правил:
Мозоль — плотное утолщение рогового слоя кожи, возникающее от частого трения или давления на кожу. Проявляется в виде плотных ороговевших зон, содержащих мертвые кожные клетки — сухая мозоль; или “водянки” — мозольного пузыря, заполненного клеточной жидкостью. К причинам образования мозолей относят ношение неправильно подобранной обуви, особенности строения ступни. Ношение специальных защитных средств, регулярная обработка ороговевшей кожи во время педикюра приводит к уменьшению мозоли с последующим исчезновением. Хирургическое удаление показано в случае застарелых, болезненных мозолей.
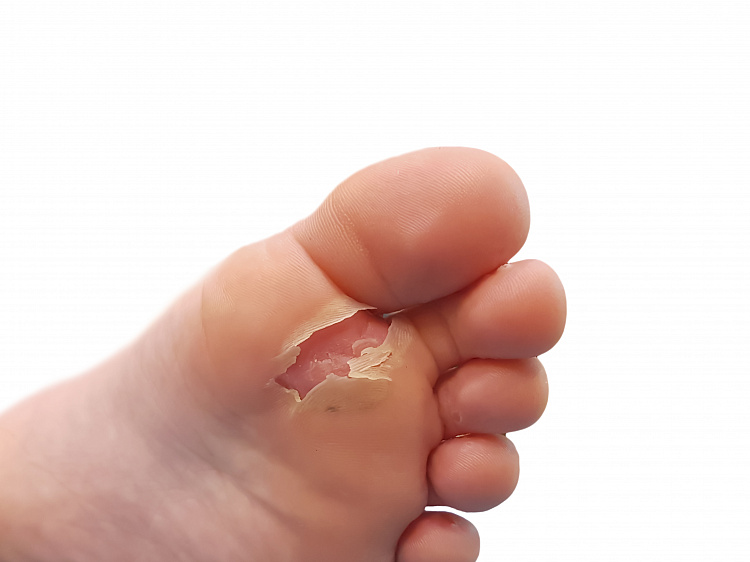
Причины мозолей на стопах и пятках
На месте, где кожа стопы, испытывает систематическое трение или давление, возникает толстый слой омертвевших клеток, которые не успевают отшелушиваться и удаляться с кожи, далее происходит их наслоение и образование мозоли. Чаще мозоли на стопах и пятках появляются от неправильно подобранной, не разношенной, тесной, неудобной обуви.
Плоская подошва увеличивает нагрузку на свод стопы, высокий каблук сдавливает пальцы, неудобный внутренний шов усиливает трение. При носке узкой обуви трению подвергаются соприкасающиеся с ней участки кожи. В подобных ситуациях мозоли появляются с наружной стороны большого пальца стопы, между пальцами. Мокрые мозоли возникают из-за усиленного потоотделения ног, когда под действием пота кожа размягчается, образуется водянка.
Мозоли на пятках могут быть следствием дефектов стопы, неправильной походки, занятий спортом, симптомом различных заболеваний. К таким относят:
- пяточную шпору;
- плоскостопие;
- молоткообразные пальцы стопы;
- артрит и артроз;
- воспаление синовиальной сумки;
- деформирующий остеоартроз.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Июня 2022 года
Содержание статьи
Типы мозолей на стопах и пятках
В зависимости от причин и способов проявления мозоли на ногах бывают двух видов:
Мокрые мозоли на стопах и пятках
Это мозольный пузырь, заполненный прозрачной жидкостью. Под воздействием трения роговой слой эпителия смещается по отношению нижерасположенных слоев. Сначала на месте трения возникает отечность и покраснение, далее поверхностный слой эпителия отслаивается, образуется пузырь, постепенно заполняющийся тканевой жидкостью. Жидкость может содержать кровь — кровяная мозоль. Подобное связано с расположением кровеносных сосудов близко к поверхности кожи, их сильным травмированием. После вскрытия пузыря изъязвляется открытая рана, прикрытая остатками омертвевшей кожи. Человек жалуется на боль, ощущения жжения, возникают трудности в ношении обуви.
Сухие мозоли на стопах и пятках
Это желтые или желто-серые уплотнения на коже, выступающие над поверхностью стопы. Сами по себе не вызывают боли, дискомфорт появляется при надавливании, ходьбе, сдавливании тесной обувью. Если сухие мозоли имеют стержень и уходящий под кожу корень, то ее называют стержневой. В центре находится отверстие, через которое просматривается “головка” мозоли. Возникают преимущественно в месте повреждения стопы посторонним предметом на тыльной стороне пальцев, коже подушек между 3 и 4 межпальцевых промежутках, реже на подошве.
Цитата от специалиста ЦМРТ

Цитата от специалиста ЦМРТ
Образование мозолей может быть опасным для некоторых категорий пациентов, например, для страдающих некомпенсированным сахарным диабетом или нарушением кровообращения. В таких случаях необходима консультация специалиста для определения причин регулярного появления мозолей. Некоторые хронические мозоли могут мешать ходьбе и ограничивать выбор обуви, поэтому также требуют консультации со специалистом, консервативного или оперативного лечения.

Методы диагностики
Мозоли на стопах определяют по внешнему виду. Задача врача — выяснить и устранить причину появления мозоли, отличить мозоль от подошвенных бородавок, заусенец, повышенного ороговения кожи на генетическом уровне. В разговоре специалист уточняет, какую обувь носит пациент, особенности профессии, увлечения, хобби. Если при осмотре были определены признаки деформации стопы, потребуется осмотр ревматолога, ортопеда, подолога. В тех случаях, когда диагностирован атеросклероз, сахарный диабет, нарушение венозного оттока в нижних конечностях, варикозное расширение вен, для выбора оптимального курса лечения понадобиться консультация эндокринолога, сосудистого хирурга, невролога.
В сети клиник ЦМРТ для подтверждения диагноза и уточнения причин образования мозолей на стопах и пятках применяют следующие методы:

МРТ (магнитно-резонансная томография)

УЗИ (ультразвуковое исследование)

Дуплексное сканирование

Компьютерная топография позвоночника Diers

Чек-ап (комплексное обследование организма)

КТ (компьютерная томография)
К какому врачу обратиться
При необходимости удалить мозоль обратитесь к травматологу или хирургу. Если натоптыши появляются регулярно и не связаны с ношением неудобной обуви, врач порекомендует записаться на приём к эндокринологу или ортопеду.

Ключкина Екатерина Николаевна

Хачатрян Игорь Самвелович

Шехбулатов Арслан Висрадиевич

Тремаскин Аркадий Федорович

Ефремов Михаил Михайлович

Шантырь Виктор Викторович

Шайдулин Роман Вадимович

Саргсян Арцрун Оганесович

Ливанов Александр Владимирович

Соловьев Игорь Валерьевич

Кученков Александр Викторович

Барктабасов Самат Тургунбекович

Яровский Ярослав Иванович

Славин Дмитрий Вячеславович

Громов Алексей Вячеславович
Лечение мозолей на стопах и пятках
Мозоли на ногах проходят самостоятельно или удаляют консервативным, хирургическим способом. Изначально, необходимо определить и устранить факторы трения и давления. Чаще достаточно сменить неудобную, слишком тесную обувь. Избавиться от боли и дискомфорта во время движения помогают силиконовые накладки на мозоль. Если мозоль образовалась под или между пальцами используют разделяющие прокладки, рукава и чехлы на пальцы. Удаление сухой мозоли проводят в ходе педикюра: снимают ороговевший слойя специальной фрезой, салициловой кислотой, применяют другие размягчающие препараты.
Лечение мокрой мозоли проводят, как при открытых ранах: обрабатывают место антибактериальными лекарствами, заклеивают бактерицидным пластырем. В случае заболевания или дефекта стопы, приводящих к образованию ороговевшего слоя эпителия, курс терапии составляют совместно с врачом, специализирующимся на проблеме. Застаревшие, тверды, болезненные мозоли, не поддающиеся консервативной терапии удаляют лазером, радиоволновым методом, замораживают жидким азотом, иссекают хирургическим способом.
В сети клиник ЦМРТ лечение мозолей на стопах и пятках проводят разными методами:
Гиперкератоз стоп представляет собой избыточное ороговение и утолщение эпидермиса в области подошвы. В результате кожа становится грубой и сухой, могут появиться мозоли и даже кровоточащие трещины. Именно поэтому такой патологический процесс относится не только к косметическим проблемам.
Если и вам знакомо такое состояние дермы, затрудняющее ношение легких босоножек и сланцев в летнюю жару, возможно, стоит уделить повышенное внимание своим ножкам. Диагностику заболевания можно пройти у подолога, дерматолога или ортопеда. А вот о способах лечения и профилактике гиперкератоза стоп вы узнаете из нашей статьи.
Причины гиперкератоза стопы

Гиперкератоз стоп – это натоптыш, который возникает из-за разрастания рогового слоя до 1 см и более. Данное заболевание может иметь и осложнения, которые проявляются в виде мозолей (мягких либо твердых), язвенных образований из-за чрезмерного давления на стопу, а также кровоизлияний. Все это не представляет никакой угрозы здоровью человека, но выступает неприятным косметическим дефектом, мешающим нормально передвигаться. Для того чтобы от него избавиться, проводятся различные мероприятия. Чаще всего патология появляется у тех, кто страдает диабетом, поэтому в данном случае, кроме процедур, направленных на устранение внешних симптомов, требуется лечение самого заболевания.
Нередко при гиперкератозе стоп возникают трещины, которые приносят больному довольно сильный дискомфорт. Однако подобное явление необязательно связано с отвердением ороговевшего слоя кожи, поскольку причиной может быть просто плохой уход за ногами.
Гиперкератоз можно разделить на следующие группы в соответствии с клинической картиной:
В этом случае заболевание появляется по причине нехватки в организме витамина А и плохой гигиены. Из-за ороговевшего слоя происходит закупорка волосяных фолликулов, что в итоге приводит к образованию мелких прыщей.
Самыми распространенными местами появления данной формы патологии являются бедра, локти, ягодицы и колени.
При несвоевременно начатом лечении или его отсутствии недуг может распространиться дальше, и прыщей станет больше. Данную форму болезни нередко можно встретить у детей, и поражает она чаще руки, ноги, лицо.
Рекомендуемые статьи по теме:
В данном случае заболевание проявляется в виде образований желтого цвета, напоминающих бородавки. Основным местом локализации становятся стопы и ладони.
Бородавчатый гиперкератоз наблюдается чаще всего из-за недостаточной выработки кератина или чрезмерной нагрузки на стопы.
Основной симптом этого вида гиперкератоза – наличие обширных шелушащихся участков кожного покрова. Может наблюдаться на локтях, голове, руках, лице, ногах и т. д. Встречаются случаи, когда заболевание поражает всю кожу на теле человека.
Этим видом недуга чаще всего страдают взрослые мужчины. У женщин он практически не встречается.
Для диагностики болезни достаточно осмотра. На коже можно наблюдать коричневые или желтые папулы большого размера (0,1–0,5 см). Основными местами поражения становятся голени и бедра. При отсутствии лечения гиперкератоз может перейти на слизистую рта, а также уши.
Независимо от форм заболевания чаще всего они появляются из-за проблем с синтезом кератина.
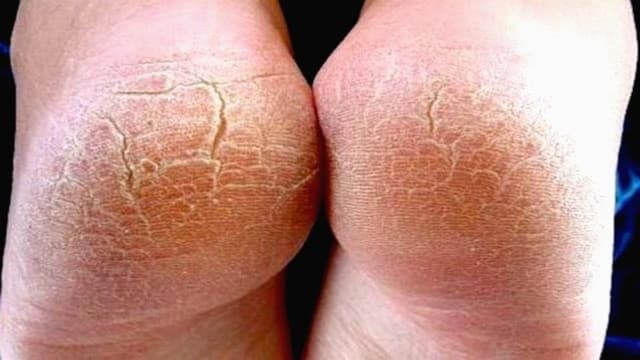
Причины развития гиперкератоза стоп (фото выше) могут быть разными, но все они делятся на внешние и внутренние.
Влияние на развитие патологии, которая представляет собой разрастание рогового слоя, оказывают:
Длительная нагрузка на отдельные участки стопы может привести к возникновению недуга. Дело в том, что при постоянном давлении начинается ускоренное размножение ростковых клеток. Когда у человека все в порядке со здоровьем, обновление верхнего слоя эпидермиса происходит методично, то есть старый отшелушивается, образуется новый. Но когда начинается слишком быстрое деление клеток, этот процесс нарушается, поскольку поверхностный слой не успевает слущиваться, а роговой все также растет, что в итоге приводит к гиперкератозу.
Ношение обуви не по размеру тоже является распространенным внешним фактором, который и становится причиной данной патологии. Причем давление на подошву оказывают не только очень тесные или узкие туфли, но и слишком свободные и стоптанные. Дело в том, что в такой обуви нет необходимой фиксации ноги, что приводит к трению и повышенной нагрузке на стопу, а затем к патологическому изменению.
Не менее распространенным внешним фактором является большая масса тела или высокий рост, что тоже способствует избыточному давлению на нижние конечности. Причиной гиперкератоза может также быть деформация стопы врожденная (в виде косолапости или плоскостопия) либо приобретенная (операции, травмы). Нагрузка сверх физиологической нормы, оказываемая на некоторые участки, приводит к повышенному на них давлению.
Гиперкератоз возникает достаточно часто из-за заболеваний, связанных с кожей или эндокринной системой. Когда у человека имеется сахарный диабет, в организме начинаются проблемы с обменом углеводами. В результате чувствительность ног (болевая и тактильная) меняется, происходит нарушение трофики тканей и кровообращения, дерма сохнет, появляются язвы и другие факторы, способные привести к развитию гиперкератоза.
Проблемы, связанные с кожей, к примеру, ихтиоз, псориаз, ладонно-подошвенная кератодермия (ЛПК), осложнения с кератиновым синтезом (врожденные) тоже нередко становятся причиной возникновения этого дефекта.
Вероятность появления болезни с последующим ее прогрессированием увеличивается в несколько раз в том случае, если происходит сочетание внешних и внутренних факторов. Если человек, страдающий сахарным диабетом, будет носить слишком тесную обувь, то прогноз в отношении жесткого рогового слоя (ЖРС) для него будет совсем неблагоприятным.
Как проявляется гиперкератоз кожи стоп
Симптоматика заболевания может быть различной в зависимости от его формы и степени тяжести.
Читайте также:

