Бактериофаги при себорейном дерматите
Обновлено: 19.04.2024
Московский научно-практический Центр дерматовенерологии и косметологии Департамента здравоохранения, Москва
Поливалентные бактериофаги: перспективы применения в дерматологии
Журнал: Клиническая дерматология и венерология. 2015;14(1): 79‑84
Московский научно-практический Центр дерматовенерологии и косметологии Департамента здравоохранения, Москва
На сегодняшний день одной из актуальных проблем современной медицинской науки является антибиотикорезистентность микроорганизмов. Данное обстоятельство обусловливает рецидивирующее течение пиодермий, торпидность к традиционно применяемым препаратам. В тоже время повышенная вирулентность микроорганизмов в совокупности с нарушением барьерной функции кожи, которая отмечается при ряде распространенных хронических дерматозов (например, при атопическом дерматите), создает условия для вторичного инфицирования очагов поражения, что приводит к развитию «порочного» круга и хронизации процесса. Таким образом, расширение арсенала средств, обладающих антибактериальным действием в отношении патогенных бактерий, имеющих этиологическое значение как при пиодермиях, так и при вторично инфицированных дерматозах, является весьма актуальным. К таким альтернативным препаратам относятся бактериофаги. Статья носит обзорный характер и содержит основные сведения об эффективности применения поливалентных бактериофагов в клинической практике.
Московский научно-практический Центр дерматовенерологии и косметологии Департамента здравоохранения, Москва
На сегодняшний день одной из актуальных проблем современной медицинской науки является антибиотикорезистентность патогенных микроорганизмов. Данное обстоятельство обусловливает рецидивирующее течение пиодермий, торпидность к традиционно применяемым препаратам. В тоже время повышенная вирулентность микроорганизмов в совокупности с нарушением барьерной функции кожи, которая отмечается при ряде распространенных хронических дерматозов (например, при атопическом дерматите), создает условия для вторичного инфицирования очагов поражения, что приводит к развитию «порочного» круга и к хронизации процесса. Таким образом, расширение арсенала средств, обладающих антибактериальным действием в отношении патогенных бактерий, имеющих этиологическое значение как при пиодермиях, так и при вторично инфицированных дерматозах, является весьма актуальным. К таким альтернативным препаратам относятся бактериофаги.
К основным условиям, необходимым для развития пиодермии и вторичного инфицирования очагов хронических дерматозов, относят наличие «входных ворот» (нарушение барьерной функции кожи), снижение иммунной реактивности и неспецифической резистентности человека и достаточную вирулентность самого возбудителя.
Барьерная функция кожи обеспечивается множеством факторов: прежде всего, механическая защита рогового и зернистого слоев, кислая рН 5,5 на поверхности кожи, антибактериальные свойства кожного сала, антибиотические свойства нормальной микрофлоры, факторы врожденного и адаптивного иммунитета. Нарушения в любом из перечисленных звеньев могут приводить к развитию инфекций кожи.
Еще одним предиктором возникновения пиодермий и контаминации патологическими бактериями очагов при воспалительных заболеваниях кожи является нарушение локального и/или общего иммунитета. В случаях с пиодермиями превалируют нарушения в системе адаптивного иммунитета, в большей степени обусловленные наличием сопутствующей соматической патологии (сахарный диабет, метаболический синдром, эндокринопатии, иммунодефицитные состояния и др.). Присоединение вторичной инфекции при дерматозах в основном обусловлено нарушениями во врожденном иммунитете самой кожи, а иммуноопосредованное воспаление вызывает нарушения барьерной функции кожи.
Однако одним из основных предикторов развития бактериальной инфекции все-таки является вирулентность бактерий, которая обеспечивается следующими факторами:
1. наличие микрокапсулы, которая защищает бактерии от поглощения фагоцитами;
2. компоненты клеточной стенки, которые стимулируют развитие воспалительных реакций, усиливают синтез ИЛ-1 макрофагами, активируют систему комлемента и являются мощными хемоаттрактантами для нейтрофилов;
3. ферменты, вырабатываемые бактериями, которые разрушают молекулы β-лактамных антибиотиков, облегчают адгезию и проникновение микроорганизмов в ткани.
В развитии гнойничковых болезней кожи ведущая роль принадлежит стафилококкам и стрептококкам, хотя и другие микроорганизмы могут быть причиной гнойного процесса: Staphylococcus aureus встречается в 85—90%; Streptococcus pyogenes (группы A, C, G) — в 10%; St. epidermidis в 5%. Этиологическую значимость в развитии вторичного инфицирования при экземе, атопическом дерматите и дерматофитозах прежде всего имеет золотистый стафилококк или/и стрептококки группы А, а при хронических язвах (варикозные, травматические) — Escherichia сoli, Proteus, Pseudomonas, Bacteroides, Clostridium perfringens (см. рисунок).

Основные возбудители пиодермий.
Принципы терапии инфекционных (бактериальных) заболеваний кожи включают использование комплексных методов этиопатогенетической терапии прежде всего направленных на элиминацию возбудителя. При этом основными препаратами по-прежнему остаются антибиотики, спектр эффективных препаратов которых имеет тенденцию к уменьшению, что связано с глобальным ростом устойчивости микроорганизмов к антибактериальным препаратам [1]. Данная проблема обозначена ВОЗ как актуальнейшая, поскольку может привести к тому, что большинство инфекционных болезней могут выйти из-под контроля [2, 4—6].
Основными причинами развития антибиотикорезистентности бактерий являются:
— отсутствие структуры, на которую действует антибиотик (например, бактерии рода микоплазма нечувствительны к пенициллину, так как не имеют клеточной стенки);
— непроницаемость для антибиотика (большинство грамотрицательных бактерий невосприимчивы к пенициллину G, поскольку клеточная стенка защищена дополнительной мембраной);
— способность микроорганизма переводить антибиотик в неактивную форму (многие стафилококки содержат фермент β-лактамазу, который разрушает β-лактамное кольцо большинства пенициллинов);
— генные мутации, в результате которых обмен веществ микроорганизма изменен таким образом, что блокируемые антибиотиком реакции больше не являются критичными для жизнедеятельности микроорганизма;
— способность микроорганизма «выкачивать» антибиотик из клетки.
На сегодняшний день уже сформировалась устойчивость к ряду антибиотиков у таких возбудителей инфекций кожи, как Staphylococcus aureus (MRSA — метициллин-резистентный S. aureus), Escherichia coli и Klebsiella pneumoniae, продуцирующие β-лактамазы широкого и расширенного спектра, Pseudomonas aeruginosa и Acinetobacter baumannii, резистентные к карбапенемам, Enterococcus faecium и Enterococcus faecalis (VRE — ванкомицин-резистентные энтерококки) и ряда других микроорганизмов [2].
В связи с этим одной из первостепенных задач современной медицинской науки является разработка и применение дополнительных средств борьбы с патогенными бактериальными микроорганизмами, в качестве которых могут выступать бактериофаги.
Бактериофаг — «пожиратель бактерий» (phagos — «пожираю», греч.) — относится к группе вирусов, который избирательно поглощает бактерии. В природе бактериофаги широко распространены и являются естественными ограничителями распространения бактерий, при этом фагам характерна высокая специфичность в отношении определенного рода бактерий. Несмотря на то что история активного изучения эффективности фагов в терапии бактериальных инфекций восходит к началу ХХ века, после широкого внедрения в клиническую практику антибиотиков в силу их большей эффективности на тот момент интерес к фагам несколько ослабел, и они отошли на второй план. Однако сегодня в свете проблемы антибиотикорезистентности интерес к ним вновь возрастает.
Необходимо отметить, что применение бактериофагов, как и любых других антибактериальных препаратов, должно основываться на принципах доказательной медицины. Основным условием эффективности бактериофагов должна быть их достаточно высокая вирулентность в отношении этиологически значимых бактерий. Таким образом, бактериофаги в лабораторных условиях проходят проверку на предмет достаточности их литической активности, после чего они могут быть рекомендованы к применению в клинической практике [3, 7—9].
Для того, чтобы бактериофаг мог быть рекомендован для применения в клинической практике, необходимо, его соответствие следующим параметрам:
— высокая вирулентность, обусловливающая полный лизис бактерий;
— сохранение активности в клетке-хозяине;
— возможность длительного хранения с сохранением литической активности;
— отсутствие активности в отношении представителей резидентной микробиоты.
Взаимодействие фага с клеткой-мишенью протекает в несколько этапов и заканчивается лизисом бактериальной клетки, репродукцией новых полноценных фагов и выбросом их в окружающую среду. Поэтому очень важно, чтобы лизис был полным (завершенным), а данный аспект могут обеспечить только высоковирулентные бактериофаги.
Недостаточная лизирующая активность фагов может приводить к появлению у бактерий генов вирулентности, что, например, в случаях с госпитальной инфекцией способствует эпидемическому распространению инфекции клональных линий бактерий. Поэтому применение невирулентных или умеренно вирулентных бактериофагов недопустимо, а при использовании фагов в лечебных целях необходим микробиологический контроль.
Существуют определенные правила применения бактериофагов на практике. Перед назначением препарата необходимо провести оценку спектра и степени его вирулентности для решения вопроса о чувствительности к нему возбудителя, так как в ряде случаев может отмечаться литическая инертность фагов, которая может быть связана с узким спектром литической активности самого бактериофага или с атипичными свойствами бактериальной культуры. По результатам бактериологического исследования делают вывод о наличии или отсутствии чувствительности определенного микроорганизма, выделенного из биоматериала конкретного пациента к данному бактериофагу.
Современные препараты бактериофагов представляют собой комплекс поликлональных высоковирулентных бактериальных вирусов, специально подобранных против наиболее часто встречающихся групп возбудителей бактериальных инфекций. Бактериофаги выпускаются в форме таблеток, растворов, гелей. Многочисленные исследования доказали сопоставимую, а в ряде случаев даже превосходящую антибиотики эффективность фагов в отношении инфекций, вызванных антибиотикорезистентными возбудителями, при этом бактериофаги не вызывают побочных токсических и аллергических реакций и не имеют противопоказаний [10—12]. Помимо антибактериального эффекта, бактериофаги повышают адаптивные возможности организма, положительно влияя на факторы специфического и неспецифического иммунитета, что может быть особенно ценно при лечение иммуноопосредованных воспалительных заболеваний кожи, осложненных вторичной инфекцией. Немаловажным является быстрота их действия и глубина проникновения, что является отличительной чертой фагов [13].
Сегодня препараты бактериофагов в виде моно- и комбинированных препаратов в России производят два предприятия: ФГУП НПО «Микроген» Минздрава России (жидкие и таблетированные формы) и ООО НПЦ «МикроМир» (гели).
Одним из первых комбинированных лечебно-профилактических препаратов бактериофагов, появившихся в арсенале врачей, является «Пиобактериофаг поливалентный» (производство НПО «Микроген»). Высокая терапевтическая и профилактическая эффективность пиобактериофага доказана в многочисленных клинических исследованиях. Так, в работе И.Н. Хайруллина и соавт. сообщается об успешном применении в хирургической практике пиобактериофага у пациентов с инфекцией в области хирургического вмешательства, когда применение фага сократило сроки заживления раневого дефекта более чем в 2 раза [14]. По данным Л.П. Зуевой и соавт. [15], пиобактериофаг вызывает не только высокий терапевтический эффект в отношении бактериальных инфекций, но и обладает профилактическим потенциалом, что было показано на примере частоты внутрибольничных заражений синегнойной инфекцией, которая снизилась в 5 раз.
Как было описано выше, одним из факторов развития антибиотикорезистентности является формирование бактериями биопленок. Имеются данные о разрушающем действии фагов на биопленку, что может быть еще одним предиктором эффективности комбинированных методик с применением бактериофагов [16, 17].
Безусловно, рациональные схемы лечения пиодермий и вторично инфицированных дерматозов, а также профилактики рецидивирования процесса должны включать методы специфической антибактериальной направленности с использованием препаратов, действие которых направлено на подавление патогенных микроорганизмов и восстановление нормальной микробиоты кожи [18, 19]. В дерматологии наиболее перспективными и востребованными в силу этиологической значимости данных возбудителей являются бактериофаги, активные в отношении стафилококков и стрептококков. К таким бактериофагам относится Секстафаг (пиобактериофаг поливалентный) (ФГУП «НПО «Микроген» Минздрава России). Данный препарат представляет собой стерильный фильтрат фаголизатов бактерий Staphylococcus, Streptococcus, Proteus (P. vulgaris, P. mirabilis), Pseudomonas aeruginosa, энтеропатогенных Escherichia coli, Klebsiella pneumoniae.
Секстафаг показан для лечения различных клинических разновидностей пиодермий, в том числе глубоких, так как для него характерны глубокое проникновение и высокая биодоступность. Секстафаг может применяться в комплексе лечебных мероприятий или в виде монотерапии, например, при единичных элементах поверхностных пиодермий. Немаловажным преимуществом пиобактериофага является возможность его назначения per os и наружно, что, безусловно, способствует повышению терапевтической эффективности за счет общего воздействия на состояние микробиоты организма. Местно препарат может использоваться в виде орошения, примочек. При глубоких пиодермиях бактериофаг пункционно вводят в полость очага после удаления гноя, при этом необходимо помнить, что количество вводимого препарата должно быть несколько меньше объема удаленного гноя.
Профилактическое использование препарата Секстафаг показано пациентам с рецидивирующим течением пиодермии, что наиболее характерно для больных со сниженной иммунной реактивностью (сахарный диабет, метаболический синдром, эндокринопатии).
В отношении воспалительных заболеваний кожи, когда контаминация патологическими бактериями не только осложняет течение дерматоза, но и может быть одним из патогенетических звеньев, применение поливалентного бактериофага показано с различных позиций. Классический пример: атопический дерматит, при котором в развитии и поддержании хронического воспалительного процесса в коже немаловажную роль играет S. аureus и его токсины, выступающие в роли суперантигенов, поэтому лизирование данных бактерий приводит к клинической ремиссии. Таким образом, при хронических дерматозах, осложненных вторичной инфекцией, целесообразность применения поливалентного пиобактериофага обусловлена патогенетической направленностью действия препарата, а отсутствие противопоказаний и побочных эффектов позволяют рекомендовать его пациентам детского возраста и беременным, что особенно важно, когда арсенал терапевтических средств крайне ограничен.
При пиодермиях (особенно при хроническом течении заболеваний) особое значение имеет профилактическое применения бактериофагов, возможность наружного использования, что открывает широкие перспективы для дерматологической практики. Гель для наружного применения Фагодерм (ООО НПЦ «МикроМир») позволяет проводить профилактику бактериофагами. Гель содержит комплекс, состоящий из 47 видов вирулентных бактериофагов, отличающихся по морфологической структуре и рецепторной специфичности, активных в отношении подавляющего большинства патогенных и условно-патогенных микроорганизмов, вызывающих бактериальные инфекции кожи, при этом для Фагодерма характерна толерантность в отношении резистентной микрофлоры биоты кожи. Уже имеются данные об эффективности его применения в дерматологии при бактериальных инфекциях кожи [20, 21].
Результаты клинических испытаний Фагодерма показали выраженное противовоспалительное и ранозаживляющее действие геля. Применение геля при акне способствовало элиминации патогенов на обрабатываемой поверхности [21], санации очага воспаления от патогенов в 45% случаев, снижению количества возбудителей до уровня нормофлоры кожи в 55% случаев [20].
Гель Фагодерм особенно эффективен в качестве профилактического средства у пациентов с рецидивирующим течением пиодермий, а также для профилактики инфицирования очагов при хронических дерматозах, после различных косметологических и хирургических манипуляций, когда существует риск контаминации патогенными бактериями.
Таким образом, сегодня одним из перспективных направлений современной дерматовенерологии можно считать применение системных и топических бактериофагов, что определяет актуальность данной терапии как при пиодермиях, так и при вторично инфицированных дерматозах. Высокая эффективность препаратов, патогенетическая направленность, отсутствие токсичности и побочных эффектов предопределяют целесообразность применения данных средств в комплексном лечении больных пиодермиями и хроническими дерматозами, при которых контаминация патогенными микроорганизмами является патогенетически значимой.
Что такое перхоть? Причины возникновения, диагностику и методы лечения разберем в статье доктора Ляшко Маргариты Анатольевны, дерматолога со стажем в 10 лет.
Над статьей доктора Ляшко Маргариты Анатольевны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Перхоть (Dander) — это мелкие чешуйки на волосистой части головы, которые делают её внешний вид неопрятным. К аждый человек в своей жизни так или иначе сталкивается с этой проблемой [1] . Чешуйки перхоти образуются в результате ускоренного роста кератиноцитов (основных клеток эпидермиса) во время обновления клеток кожи.
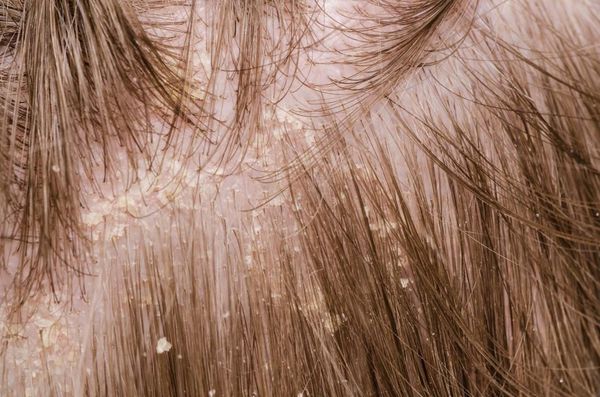
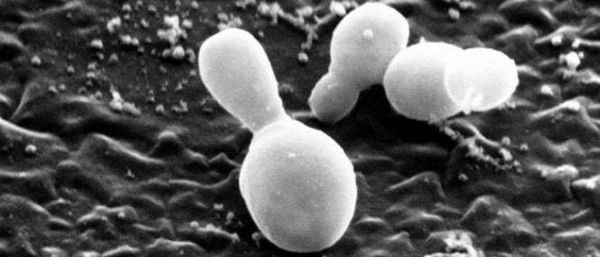
Перхоть не заразна, её появление не зависит от времени года. Основной причиной перхоти являются дрожжевые грибы Malassezia furfur (Pityrosporum ovale) [4] . Они входят в состав постоянной и временной микробиоты кожи большинства людей. Грибы могут проникать в эпидермис, дерму и волосяные луковицы [6] [7] . Их излюбленная локализация — участки, богатые кожным салом: грудь, спина, волосистая часть головы. Поскольку высокая плотность дрожжевых грибов не всегда сопровождается кожными симптомами, исследователи пришли к выводу, что патогенность присутствующих на коже Malassezia в большей степени зависит от их подтипа, чем от плотности распределения [8] .
Предрасполагающие и провоцирующие факторы образования перхоти:
- Наследственность — наличие в семье родственников, страдавших себорейным дерматитом.
- Избыточная работа сальных желёз.
- Себорея — избыточное образование кожного сала, вызванное гормональными изменениями [1] .
- Поражения нервной системы — парез мимических мышц , параличи туловища, болезнь Паркинсона .
- Приём антипсихотических препаратов , таких как галоперидол , тиоридазин, тиопроперазин, сульпирид , хлорпротиксен, рисперидон . Однако их роль в образовании перхоти пока не доказана.
- Эмоциональные перегрузки — вызывают обострение перхоти [9] .
- Заболевания пищеварительного тракта — нарушение выработки ферментов, дисбактериоз кишечника .
- Авитаминозы — нехватка кисломолочных и молочных продуктов, а также еды, содержащей витамины А, В, С, Е, медь, кальций, цинк, селен.
- Конституциональные особенности — болезнь Иценко — Кушинга , сахарный диабет и др. [1] .
- Химическая и термическая обработка кожи головы — использование пенки, геля и лака для укладки волос, высушивание их феном, вытягивание горячими щипцами.
В редких случаях перхоть может возникнуть, если использовать шампуни с агрессивными поверхностно-активными веществами (л аурил- и лаурет сульфатами ), редко или слишком часто мыть и расчесывать волосы.
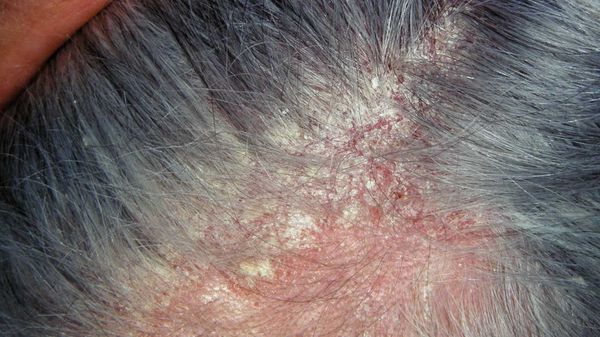
Перхоть — это синдром. Она является лёгким проявлением себорейного дерматита — хронического заболевания, при котором на лице, груди, спине и волосистой части головы возникают розовые или красные пятна с нечёткими границами, покрытые серебристыми чешуйками [10] . Условия, при которых перхоть может трансформироваться в себорейный дерматит, включают повышенную индивидуальную чувствительность кожи к компонентам жирных кислот, что проявляется разной степенью выраженности чешуйчатого дерматита [1] .
Причины перхоти у грудничков
- перхоть может появляться из-за нежной кожи и недоразвития сальных желез в первые месяцы жизни;
- у некоторых малышей перхоть выступает аллергической реакцией на продукты, которые ест кормящая мама;
- выбор "неподходящего" шампуня или других гигиенических средств.
Причины перхоти у подростков
Появление перхоти у подростков связано с усиленным образованием кожного сала из-за активной работы сальных желёз в пубертатный период.
Особенности возникновения у мужчин и женщин
У мужчин перхоть возникает чаще [9] . Это объясняется особенностями выработки кожного сала — себума. Так, влияние мужских половых гормонов чаще приводит к его избыточному выделению.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы перхоти
Так как перхоть является лёгким проявлением себорейного дерматита, она включает в себя признаки данного заболевания:
- жирный блес к и шелушение кожи головы;
- зуд и повышение чувствительности кожи;
- выпадение волос;
- обильное количество чешуек на волосах и одежде;
- появление красных пятен при ухудшении процесса [1] .
Чешуйки перхоти можно обнаружить на волосах. Как правило, они очень тонкие, полупрозрачные, при нормальном салоотделении — белого или бело-серого цвета. Иногда чешуйки образуют небольшие скопления на любом участке кожи головы .
Зачастую отмечается зуд и появляются пятна розового цвета с нечё ткими границами, которые покрыты тонкими хлопьями перхоти. Весь этот процесс может распространиться на участки кожи за пределами волосистой части головы.
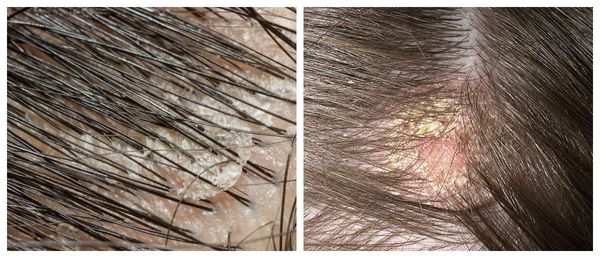
Перхоть распределяется на голове неравномерно. Количество чешуек увеличивается в местах сдавления кожи: под головными уборами и дужками очков, под волосами, собранными в пучок или косичку. Чешуйки перхоти легко осыпаются на плечи и одежду при расчёсывании волос и движении.
Патогенез перхоти
Ключевой фактор образования перхоти — гриб Malassezia globosa, генетически адаптированный к паразитированию на липидной (жирной) среде. Отсутствие способности синтезировать жирные кислоты, необходимые для жизнедеятельности, Malassezia globosa компенсирует выработкой большого количества липаз и фосфолипаз — ферментов, которые разлагают триглицериды кожного сала и способствуют получению необходимых жирных кислот. Изменения кожного покрова при перхоти провоцируют внеклеточные протеины, которые также секретирует Malassezia. Они взаимодействуют с кожей, тем самым приводя к развитию патологического процесса [1] .
Основными клетками эпидермиса кожи человека являются базальные кератиноциты. Физиологический цикл их развития длится около 25-30 дней. В случае возникновения патологического цикла они обновляются в разы быстрее — за 5-14 дней. При этом клетки не успевают терять воду, что приводит к их склеиванию и отшелушиванию в виде заметных бело-серых хлопьев. Эти хлопья и являются перхотью.
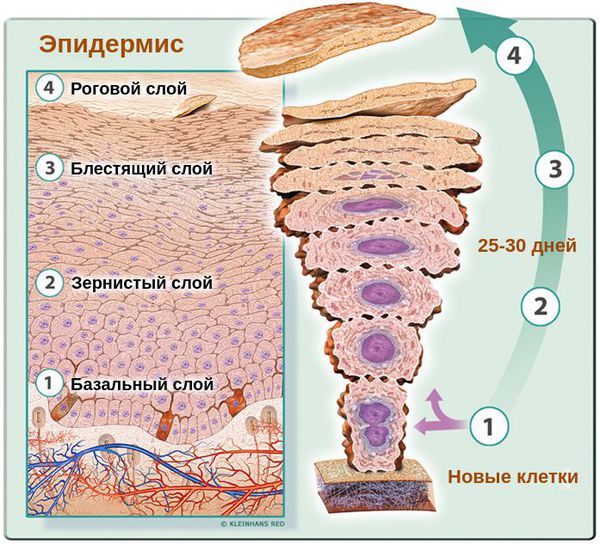
Как показывают исследования, при увеличении скорости обновления клеток в случае перхоти отсутствуют признаки усиленного роста клеток (гиперпролиферации) [2] . Это говорит о том, что повышение клеточной продукции скорее является следствием воспаления.
Верхний слой здорового эпидермиса, т. е. роговой слой представляет собой 25-35 плотно прилегающих друг к другу слоёв, состоящих из полностью кератинизированных (оформленных) корнеоцитов — плоских защитных чешуек. При развитии патологического процесса количество слоёв уменьшается максимум до 10-ти. При этом они, вместе с клетками в них, расположены хаотично [13] .
При перхоти корнеоциты отделяются друг от друга, соединения между клетками (десмосомы) становятся менее прочным или вовсе исчезают. Из-за этого между корнеоцитами появляется большое количество плотной салоподобной массы межклеточных липидов [11] [12] .
Классификация и стадии развития перхоти
Международная классификация болезни отн осит перхоть к себорейному дерматиту [14] .
Различают три вида себореи:
- Жирная себорея — возникает тогда, когда сальные железы выделяют избыточное количество кожного сала. Волосы и кожа с тановятся жирными и блестящими. В зависимости от консистенции кожного сала выделяют два типа жирной себореи :
- Густаясеборея — чешуйки перхоти, как правило, склеиваются друг с другом; волосы становятся грубыми, жёсткими; возникают чёрные угри — комедоны, при сдавлении которых выделяется густая сальная масса.
- Жидкаясеборея — кожа лоснится, напоминает апельсиновую корку из-за расширенных пор; жёлтые чешуйки перхоти плотно прилегают к коже, крепко сцеплены между собой; пряди волос склеиваются.
- Сухая себорея — возникает при плохом выделении кожного сала в результате высокой вязкости. Это приводит к сухости кожи головы, ломкости и истончению волос. Перхоть при этом легко отделяется от кожного покрова.
- Смешанная себорея — проявляется как совокупность жирной и сухой себореи. К примеру, на волосистой части головы имеются очаги сухой себореи, а на лице — жирной себореи [21][24] .

Осложнения перхоти
Перхоть — это доброкачественное состояние. При усиленной выработке кожного сала, недостатке цинка, первичном или вторичном иммунодефиците патогенные свойства грибов Malassezia globosa усиливаются. Это может привести к следующим осложнениям:
- Себопсориаз — доклиническая стадия псориаза. Проявляется шелушением волосистой части головы, бровей и образованием шелушащихся бляшек на туловище.
- Себорейный дерматит — хроническое воспаление кожи в себорейных зонах на фоне длительно существующей перхоти. У ВИЧ-инфицированных людей себорейный дерматит встречается чаще и протекает тяжелее, чем у других пациентов. Не поддающийся лечению себорейный дерматит — показание к обследованию на ВИЧ-инфекцию[22][23] .
- Выпадение волос. Перхоть опасна тем, что чешуйки перекрывают волосяным фолликулам доступ к кислороду. Из-за недостатка питания волосы ослабевают, истончаются, секутся, перестают расти, что способствует их постепенному выпадению. Иногда перхоть приводит к смерти волосяной луковицы, и тогда в зонах её локализации наступает облысение.
- Пиодермия — гнойные болезни кожи. В случае перхоти голова пациента постоянно чешется. Это чревато микротравмами и занесением в них стрептококковой и стафилококковой инфекции. Они в свою очередь приводят к появлению таких заболеваний, как фурункул, абсцесс, фолликулит, сикоз , импетиго.
- Атерома — киста сальной железы. Перхоть может заблокировать проток сальной железы, в результате чего выделяемый секрет будет скапливаться внутри неё. После разрешения атеромы на её месте появляется рубец.
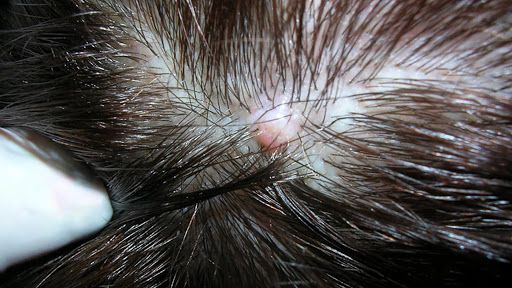
- Юношеские угри . Юношеские угри возникают при обильной выработке кожного сала, увеличении сальной железы и неконтролируемом отделении клеток кожи в устьях волосяных фолликулов. Всё это приводит к воспалительным реакциям в окружающих тканях [24][25] .
Помимо прочего, перхоть вызывает социальный и психологический дискомфорт. Возникнув на фоне стресса, она может усилить и без того подавленное состояние.
Диагностика перхоти
Диагноз себорейного дерматита основывается на данных клинической картины. При каких-либо сомнениях необходимо:
- Тщательно собрать анамнез, т. е. узнать детали заболевания: когда появились высыпания, с чем их связывает пациент и др.
- Выявить факторы риска развития себоре и.
- Сделать биохимический анализ крови, чтобы исключить другие заболевания: системную красную волчанку, системную склеродермию и др. При перхоти будет наблюдаться дефицит микро- и макроэлементов (белка, железа, цинка, меди).
- Выполнить анализ крови на сахар для исключения сахарного диабета.
- Провести анализ крови на гормоны щитовидной железы для исключения гипертиреоза и гипотиреоза .
- Исследовать состояние кожи и волос визуально и с помощью дерматоскопа. В случае перхоти на коже головы будут наблюдаться чешуйки белого, бело-серого или жёлтого цвета, иногда — пятна розового цвета.
- Проконсультироваться с гастроэнтерологом.

При сомнениях в постановке диагноза необходимо провести гистологическое исследование биоптата кожи — взять кусочек кожи с поражённого участка и определить под микроскопом наличие морфологических признаков, характерных для заболевания [14] .
Дифференциальная диагностика
Для правильного постановки диагноза и назначения лечения себорейных дерматит следует отличать от таких заболеваний, как псориаз, ирритантный дерматит, трихомикозы (поражение волос другими грибками), асбестовидный лишай .
Псориаз волосистой части головы сопровождается появлением розовых или красных пятен, чешуйчатых бляшек с чётко ограниченными краями. Диагноз облегчается в случае обнаружения бляшек на других участках кожи или типичных поражений ногтей.
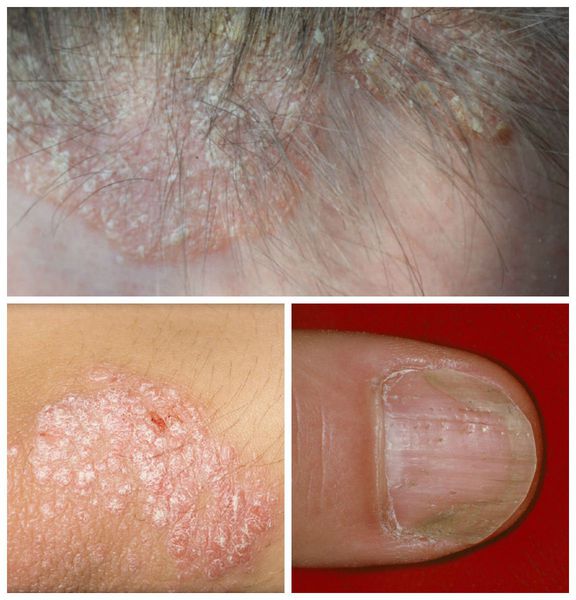
Ирритантный (раздражающий) дерматит возникает при попадании на кожу волосистой части головы кислоты или щёлочи. Характеризуется появлением сухих истончённых ломких чешуек, сопровождается симптомами жжения, покалывания и зуда. Данный дерматит встречается при использовании шампуня с сильными сурфактантами: лаурилсульфатом натрия, диэтаноламином, бензолами, парабенами, триклозаном. Все эти вещества хорошо пенятся, при этом нарушают pH кожи головы и вызывают раздражение. Также этот вид дерматита возможен при применении химических агентов во время укладки волос.
Трихомикозы , особенно инфекция, вызванная Trichophyton surans, могут напоминать перхоть. Обычно они возникают в детстве. Для них характерно наличие обломанных пеньков или выпадение волос в поражённой зоне, увеличение шейных и заушных лимфатических узлов.
Асбестовидный лишай не является дерматологической инфекцией. Он представляет собой большую массу волос, плотно склеенных белыми или желтоватыми чешуйками, часто в области макушки. Мнения многих авторов по поводу этого заболевания разнятся [1] .
Лечение перхоти
Средства против перхоти включают вещества для удаления чешуек, снятия зуда и подавления грибов Malassezia. Так как развитию себореи способствует нарушение работы сальных желёз, её лечение предполагает уменьшение выделения кожного сала. Оно направлено внутрь кожи. Для этого в первую очередь назначают себорегулирующие маски или лосьоны на основе цинка, салициловой кислоты, гормональных компонентов. Их нужно выдерживать после нанесения 20-30 минут. Шампунь же только дополняет лечение. Он помогает смыть сальный секрет, покрывающий кожу головы.
Когда необходимо обращаться к врачу
Как избавиться от перхоти в домашних условиях
Вылечиться самостоятельно можно с помощью аптечных линеек шампуней, направленных на лечение перхоти.
Чем мыть голову от перхоти: шампуни и маски
Основными ингридиентами большинства шампуней и масок от перхоти являются салициловая кислота, сульфат селена, сера, пиритион цинка. Самым эффективным шампунем будет тот, в котором будут присутствовать два или три нижеперечисленных компонента:
В настоящее время на рынке представлены следующие препараты:
Все существующие лосьоны и шампуни против перхоти бывают:
- терапевтическими — продаются в аптеке;
- косметическими — продаются в обычных магазинах.
Терапевтические шампуни применяются строго по инструкции, как правило, не менее 1-2 раз в неделю. Косметические шампуни используются ежедневно или через день до тех пор, пока количество перхоти не уменьшится, после этого — 2-3 раза в неделю.
Чтобы действующее средство шампуня успело подействовать и помогло избавиться от перхоти, средство необходимо тщательно втирать в кожу головы, оставляя его минимум на пять минут. Если спустя 2-3 недели использования шампуня перхоть не исчезает, то следует обратиться к дерматологу-трихологу.
Во время лечения важно придерживаться сбалансированной диеты: стараться меньше есть сладкую, жирную пищу; чаще употреблять кисломолочные продукты, а также еду с большим содержанием клетчатки и витаминов. Это позволит нормализовать работу сальных желёз.
Чем снять зуд от перхоти
Избавиться от зуда поможет правильно подобранный шампунь по типу кожи головы. Своевременный и адекватный гигиенический уход за волосами с использованием шампуней, содержащих пиритион цинка, позволяет контролировать появление перхоти и уменьшить зуд.
Лекарства и аптечные средства от перхоти
Препаратов в форме таблеток для уменьшения перхоти не существует. Лечение проводится с помощью специальных шампуней, описанных выше.
Как быстро избавиться от перхоти
Лечение предполагает длительное использование косметических и лечебных средств, поэтому быстро избавиться от перхоти не получится.
Как избавиться от перхоти народными средствами
Методы нетрадиционной медицины не имеют доказанной эффективности, их действие непредсказуемо, поэтому они не могут быть рекомендованы для лечения.
Прогноз. Профилактика
Прогноз благоприятный. При правильно назначенном, адекватном лечении выздоровление наступает в большинстве случаев. Длительность терапии обычно составляет от трёх до шести недель. В дальнейшем можно пользоваться обычными косм етическими шампунями против перхоти. Рецидивы могут возникать при развитии или обострении болезней желудочно-кишечного тракта или других хронических заболеваний кожи [15] .
Полезные советы по уходу за волосами
Людям с жирным типом волос желательно регулярно мыть голову, а лучше — каждый день. Это позволит снизить вероятность возникновения перхоти. Также необходимо как можно реже использовать лаки, спреи, гели и другие средства для волос, так как они усиливают выделение кожного сала.
В рамках профилактики по возможности нужно избегать стрессовых состояний. Они негативно влияют не только на состояние волос и кожного покрова, но и весь организм. Также стоит обратить внимание на свой рацион: употреблять больше продуктов, содержащих цинк, полинасыщенные жиры и витамин B.
С большой осторожностью пациенты с себореей должны относиться к нанесению макияжа и использованию косметических средств. Они повышают чувствительность кожи, тем самым приводя к нарушению образования чешуек рогового слоя кожи [18] [19] [20] .
Себорейный дерматит — это хроническая патология кожного покрова, которая развивается на фоне нарушения работы сальных желез. Заболевание сопровождается негативной симптоматикой в виде сильного зуда, высыпания, образования красных бляшек на коже.

Общая картина заболевания
Себорейный дерматит формируется на фоне дисфункции сальных желез и активного размножения грибковых микроорганизмов. Патология обычно поражает кожу головы, а по мере развития сыпь переходит на лицо и тело пациента. Патогенные микроорганизмы приводят к появлению воспалительных новообразований и болевых ощущений. Себорея бывает сухой, жирной и смешанной. В первом случае наблюдается формирование светлых чешуек на коже головы, которые сопровождаются сильным зудом. Во втором — увеличивается выработка кожного сала, что приводит к образованию мокнущих бляшек на кожном покрове. Смешанный тип заболевания совмещает симптомы от первого и второго типа себорейного дерматита.
Подбором продуктов для лечения кожного заболевания занимается дерматолог. Суть терапии заключается в комплексном использовании противовоспалительных и заживляющих препаратов совместно с соблюдением всех правил гигиены. Для лечения обычно используют мази, лечебные шампуни, противогрибковые средства.

Недорогие и эффективные мази при себорее
Противогрибковые и противовоспалительные мази местного действия оказывают увлажняющее и заживляющее свойство. Они минимизируют болевые ощущения, уменьшают зуд, отечность и покраснение при себорее. Чаще всего для терапии назначают негормональные средства, которые применяются в рамках установленного курса. Эти продукты не вызывают привыкания и практически не способствуют развитию побочных реакций.
В запущенных случаях, когда назначенные препараты не оказали должного эффекта, врачи в качестве дополнения выписывают гормональные мази. Они отличаются более агрессивным химическим составом и могут вызвать привыкание у пациента. Гормональные продукты тормозят воспалительный процесс, стабилизируют клеточные мембраны и убирают отечность. Из-за мощнейшего воздействия на организм их используют в соответствии со строгими сроками — не более 10-14 дней. Продление терапии возможно только по медицинским показаниям.
Фенистил гель
Фенистил — это недорогой гель для наружного применения, сделанный на основе диметиндена. Препарат оказывает противозудное и противовоспалительное действие. Он убирает покраснения, борется с шелушением и пигментацией. Гелеобразный продукт не блокирует само заболевание, он лишь помогает снять негативную симптоматику.
Препарат имеет некоторые противопоказания, которые следует учитывать перед применением:
- бронхиальная астма;
- глаукома;
- период беременности и лактации.

Фенистил запрещен при индивидуальной непереносимости некоторых компонентов в составе. В качестве побочных реакций отмечают появление аллергии, кожной сыпи, усиление симптоматики себорейного дерматита. Чтобы исключить вероятность неприятных последствий, рекомендовано использовать препарат только на пораженных участках, а также соблюдать установленную дозировку.
Мазь Клотримазол
Противовоспалительный продукт выпускают в виде геля, мази или крема. Препарат борется с активным размножением грибковых организмов, снимает воспаление, восстанавливает регенерацию тканей. Для сухой себореи применяют Клотримазол в виде мази. При жирном или смешанном дерматите рекомендовано использовать препарат в гелеобразной или кремообразной форме. Клотримазол не подходит для детского использования. К противопоказаниям относят склонность к аллергическим реакциям, период беременности и лактации.
Противосеборейное средство наносят на кожу чистыми ватными тампонами, предварительно их желательно смачивать в растворе Хлоргексидина. После впитывания остатки мази убирают сухой салфеткой. При обработке кожного покрова необходимо следить за тем, чтобы средство не попадало в глаза. Оно может привести к покраснению, обильной слезоточивости и нарушению четкости зрения. Если препарат все-таки попал в глазную область, ее необходимо тщательно промыть прохладной водой.

Ламизил гель
Противовоспалительный препарат, произведенный на основе тербинафина, помогает бороться с активным распространением грибковых микроорганизмов. Он оказывает подсушивающее и противозудное действие, предотвращает распространение сыпи на лицо и тело. К главным свойствам противосеборейного продукта относят:
- уменьшение зуда;
- снятие отечности;
- подсушивание мокнущих корочек;
- снятие покраснения;
- уменьшение болевых ощущений.

Ламизил используют для лечения пациентов, достигших 12 лет. Для сухой формы себорейного дерматита применяют противовоспалительное средство в виде крема. Его наносят 2-3 раза в сутки на пораженные кожные участки. При жирном и смешанном дерматите лечение проводят Ламизилом в виде спрея. Его распыляют на очищенную кожу 1 раз в сутки, стараясь не задеть здоровые участки. Длительность терапии не должны превышать 2-3 недель. Несоблюдение сроков приводит к развитию побочных реакций или синдрома привыкания.
Мазь Микокет
Микокет — это противогрибковый препарат местного действия, в составе которого преобладает кетоконазол. Противовоспалительное средство борется с активным распространением грибка, оказывает подсушивающее действие, блокирует сильный зуд и раздражение. Активное вещество в составе препарата борется с размножением грибков всех видов и помогает бороть болезнь в домашних условиях.
Микокет начинает действовать уже через 1 час после применения, он ослабляет зуд, убирает болевые ощущения, снимает отечность.
Препарат отличается легкой и нежной консистенцией, он легко распределяется по коже, быстро сохнет и впитывается, не оставляет жирных следов.

Терапия Микокетом при себорейном дерматите длится в течение 23 недель. Мазь используют 1 раз в сутки. Врачи рекомендуют начинать терапию Микокетом сразу после того, как были замечены первые признаки дерматита. Важное правило — не прекращать лечение при обнаружении первых признаков выздоровления. Это может привести к очередной вспышке себореи.
Элидел крем
Элидел — это противогрибковый крем, в составе которого преобладает пимекролимус. Препарат оказывает противовоспалительное и противозудное действие. Главные свойства Элидела:
- снятие зуда;
- уменьшение отечности;
- увлажнение сухих участков кожи;
- уменьшение покраснений;

Препарат подходит для взрослых и детей с 3 лет. Однако многие врач не рекомендуют начинать лечение себорейного дерматита с Элидела из-за его особенности вызывать развитие побочных реакций. Терапию противовоспалительным средством проводят в запущенных случаях, когда другие препараты оказались малоэффективными. К противопоказаниям относят вирусные инфекции и ослабленный иммунитет, бактериальные кожные инфекции, период беременности и лактации. Длительность терапии Элиделом составляет 10-14 дней. При отсутствии облегчения необходимо посетить врача для определения новой тактики лечения.
Гидрокортизоновая мазь
Гидрокортизоновая мазь — это гормональный препарат, который используют для лечения запущенных форм себорейного дерматита. Он оказывает быстрое воздействие на порадженные участки кожного покрова. В течение нескольких часов после нанесения мазь снимает воспалительный процесс, уменьшает интенсивность зуда, помогает избавиться от красноты и отечности. Гормональное средство останавливает размножений патогенных микроорганизмов и убирает излишнюю сухость кожи.

Эффективная Гидрокортизоновая мазь имеет множество противопоказаний. К ним относится беременность, период лактации, наличие вирусных и бактериальных инфекций в организме. Препарат запрещено использовать при наличии открытых ран и язв. Гидрокортизоновую мазь можно применять для лечения детей с 2 лет, но перед терапией необходимо проконсультироваться с дерматологом. Длительность терапии гормональным средством составляет 1-2 недели.
Продукт наносят на поврежденные участки кожи 2 раза в день. Предварительно рекомендовано продезинфицировать кожу Хлоргексидином или перекисью водорода. Продлить срок лечения можно только при острой необходимости после согласования вопроса с врачом.
Препарат Банеоцин
Банеоцин — это противовоспалительная мазь на основе двух главных компонентов: неомицин и бацитрацин. Препарат назначают при себорейном дерматите, который понес за собой инфекционные осложнения. Себорея на лице, лечение мазью Банеоцин — главные свойства:
- предотвращает размножение грамположительных бактерий;
- убирает зуд и отечность;
- увлажняет сухие участки кожи;

Одно из отрицательных свойств Банеоцина — вероятность развития побочных реакций. Из-за этого его практически не назначают в детском возрасте. В качестве побочных симптомов отмечают ухудшение слуха, появление температуры, усиление симптоматики дерматита.
Чтобы не допустить развитие осложнений, следует использовать препарат в рамках установленных сроков, длительность терапии не должна быть более 2 недель.
К противопоказаниям относят период беременности и лактации, наличие зрительной дисфункции, заболевания почек и печени. Запрещено использовать Банеоцин совместно с антибиотиками. Не рекомендовано совмещать средство с некоторыми антигистаминными продуктами.
Элоком мазь
Элоком — это гормональное средство, содержащее в составе активное вещество мометазон. Препарат оказывает противовоспалительное и противозудное действие.

Себорея на голове, лечение препаратом Элоком — свойства: блокировка воспалительного процесса, снятие зуда и отечности, уменьшение пигментации на кожном покрове, устранение шелушения. Препарат противопоказан детям до 2 лет. Однако и в старшем возрасте его используют только после консультации с врачом. Сроки лечения устанавливает дерматологи или аллерголог. Обычно они не превышают 2 недель. Обрабатывать кожу мазью необходимо 1 раз в день при помощи чистого ватного диска.
Противогрибковые мази находятся в разной ценовой категории. Ниже представлены наиболее доступные продукты. Сравнительная таблица недорогих, но эффективных препаратов для лечения себорейного дерматита:
| Название | Активное вещество | Цена |
| Фенистил | Диметинден малеат | От 250 рублей |
| Клотримазол | Клотримазол | От 50 рублей |
| Ламизил | Тербинафин | От 350 рублей |
| Микокет | Кетоконазол | От 100 рублей |
| Элидел | Пимекролимус | От 450 рублей |
| Гидрокортизоновая мазь | Гидрокортизон | От 200 рублей |
| Банеоцин | Неомицин | От 300 рублей |
| Элоком | Мометазон | От 50 рублей |
Противосеборейные мази продаются без рецепта врача. Их можно приобрести в любой аптеке. Крема и эмульсии следует хранить в прохладном месте, недоступном для детей. По истечении срока годности средства необходимо выкидывать.
Таблетки от себорейного дерматита
Сухую форму себореи на лице чаще всего лечат при помощи мазей и кремов для наружного применения. Эта форма патологии считается самой легкой. Жирный и смешанный тип себорейного дерматита нейтрализуют при помощи системной терапии. Ее принцип заключается в использовании местных препаратов и медикаментозных средств в форме таблеток. Противогрибковая терапия основана на таком препарате, как Флюконазол, Тербинафин, Кетоконазол. В запущенных случаях дерматологи назначают антигистаминные средства. Например, Димедрол или Супрастин.
Для блокировки воспалительного процесса в домашних условиях выписывают нестероидные препараты Диклофенак или Индометацин. Убрать раздражение и зуд помогают глюкоклртикостероидные средства. Например, Бетаметазон. В запущенных стадиях дерматита применения гормональных и антибиотических мазей будет недостаточно. Для усиления эффекта в таких случаях назначают антибиотики для перорального использования.
Для нормализации работы кишечника и желудка у взрослого или ребенка используют препараты Мезим или Фестал. Для восстановления общего состояния пациента используют Метионин. Он восполняет недостаток витаминов и минералов в организме. Перед использованием средств необходимо пройти обследование у гастроэнтеролога.

Шампуни при себорейном дерматите
Чаще всего развитие себореи начинается с кожи головы. Поэтому правильный уход за волосистой зоной должен стать главной целью пациента. Для грамотного очищения кожи головы используют аптечные шампуни и эмульсии, которые помогают снять симптоматику себорейного дерматита. Использование обычных шампуней лучше на время прекратить, чтобы не допустить развития побочных реакций. Чаще всего врачи назначают моющие средства на основе следующих компонентов: кетоканозол, циклопирокс, пиритион цинка, деготь, сульфид селена. Среди популярных и недорогих шампуней выделяют:
-
Альгопикс. Шампунь, выполненный на основе двух активных компонентов: салициловая кислота и деготь можжевельника. Он считается гипоаллергенным средством, которое не приводит к появлению привыкания. Альгопикс назначают для детского и взрослого лечения. Не рекомендовано применять шампунь более 1 месяца.



После терапии противосеборейными средствами необходимо делать двухнедельные перерывы.
Рекомендации по лечению дерматита
Больные должны особое внимание уделить работе желудка. Противосеборейная терапия даст положительный результат только после нормализации роботы желудочно-кишечного тракта. Для этого необходимо использовать желчегонные средства, ферментные препараты, специальные сорбенты. Пациентам необходимо нормализовать витаминный баланс в организме. Для устранения авитаминоза используют специальные комплексы с большим содержанием витаминов C, A в составе.
Необходимо помнить о правильном очищении кожи, которое помогает уменьшить симптоматику себорейного дерматита. Во время лечения контакты с водой лучше минимизировать. Их должны заменить заживляющие лечебные лосьоны и эмульсии. Подобрать продукт поможет лечащий врач. Необходимо нормализовать режим питания. Во время терапии рекомендовано отказаться от чрезмерно жирной, соленой и сладкой пищи. Следует полностью исключить блюда с большим содержанием холестерина в составе. Большую часть рациона должны составлять белковые и растительные продукты.

Уясняем главные моменты
Себорейный дерматит — это серьезное грибковое заболевание, которое требует грамотного и комплексного лечения. Чтобы вылечить болезнь, используют лечебные шампуни, крема, гели и мази. В более запущенных случаях подключают антибиотические препараты. Главный принцип лечения заключается в нормализации образа жизни, соблюдении правил гигиены и своевременного приема медикаментозных препаратов.

Атопический дерматит — это хроническое воспалительное заболевание кожи, которое проявляется зудящими красными пятнами, сыпью, шелушением и сухостью. Это заболевание диагностируется у 30% детей и у 10% взрослых. Однако, зачастую атопическому дерматиту не уделяется должного внимания, и некорректное лечение этой болезни может замедлять наступление ремиссии и ухудшать общий уровень здоровья. О 5 самых распространенных ошибках в тактике лечения рассказывает дерматолог Анна Трушина.
Ошибка №1. Излишняя диагностика, направленная на выявление «некожных» причин.
Причины развития атопического дерматита кроются в генетически обусловленных особенностях:
1. Со стороны кожи — связаны с нарушением барьерной функции.
2. Со стороны иммунной системы. В ответ на проникновение раздражителей и аллергенов через нарушенный кожный барьер формируется воспаление.
Ошибка №2. Поиск причинного аллергена.
Атопический дерматит не является аллергическим заболеванием по своей природе. Однако, аллергические реакции могут сочетаться с атопическим дерматитом, как сопутствующее заболевание. Так происходит примерно у 20-30% пациентов.
Поэтому сам по себе атопический дерматит не является поводом для сдачи дорогостоящих панелей на специфические аллергены, а анализ должен сдаваться только при подозрении на конкретную аллергическую реакцию у части пациентов.
Ошибка №3. Соблюдение необоснованной диеты.
Часто атопический дерматит становится поводом для назначения строгой “гипоаллергенной” диеты. Детский рацион становится однообразным и скучным. Однако, такие пищевые ограничения не обоснованы с научной точки зрения и не приносят желаемого результата, даже если параллельно есть аллергия.
Помимо отсутствия эффекта, строгая диета способна нанести вред организму. Она приводит к дефициту важных нутриентов, минералов и витаминов, что может негативно сказаться на общем состоянии здоровья ребенка. Поэтому детям с атопическим дерматитом нужно питаться разнообразно и сбалансированно. Из рациона исключаются только те продукты, роль которых четко доказана с обострением патологического процесса. Аналогичные правила применимы и к питанию мамы, если малыш находится на грудном вскармливании.
Ошибка №4. Нерациональный уход за кожей.
Основа лечения атопического дерматита это восстановление барьерной функции кожи и устранение воспаления. Поэтому назначаются такие средства, которые помогают УВЛАЖНИТЬ и смягчить кожный покров и удержать влагу внутри него, и тем самым улучшить защитные свойства кожи. В комплексе используются также мероприятия, которые уменьшают вероятность развития воспалительного процесса, т.е. ограничивается контакт кожи с потенциальными агрессорами из внешней среды.
Чтобы реализовать перечисленные выше цели, требуется тщательный и бережный уход за кожей ребенка-атопика с использованием ЭМОЛЕНТОВ. Это специальные средства, лосьоны, кремы, бальзамы, которые при нанесении на кожу смягчают и увлажняют ее, способствуют заполнению межклеточных пространств в коже, восстанавливая ее барьерные свойства.
Важно понимать, что использования простых детских кремов 1-2 раза в день может быть недостаточно. Для правильного ухода требуется нанесение специальных эмолентов в достаточном объеме. Они распределяются толстым (!) слоем как на проблемные, так и на визуально неизмененные участки кожи. При этом, кратность нанесения напрямую зависит от состояния кожи. Требуется использовать эмоленты столько раз в течение дня, чтобы весь день наощупь кожа оставалось гладкой, мягкой и без шелушения.
Ошибка №5. Отказ от «гормонов».
При атопическом дерматите внутри кожи происходит воспалительный процесс (само слово “дерматит” в дословном переводе на русский означает воспаление кожи). Именно поэтому в период обострения используются противовоспалительные наружные средства, которые позволяют остановить воспаление. К таким средствам относят наружные глюкокортикостероиды. Однако многие родители отказываются от этих «гормонов» из-за стероидофобии (боязни использования стероидов).
Топические (т.е. используемые наружно: лосьоны, эмульсии, мази, кремы) кортикостероиды на протяжении не одного десятилетия используются в лечении атопического дерматита. За это время они продемонстрировали высокую эффективность и высокий профиль безопасности.
Если же родители не используют кортикостероиды в тех случаях, когда к этому есть показания, или делают это нерационально (назначают самостоятельно без учета степени и формы кожного воспаления, самостоятельно отменяют гормон раньше необходимого срока без контроля врача), то это может привести к ухудшению состояния кожи, формированию очагов хронического воспаления и другим местным осложнениям.
Заключение
Читайте также:

