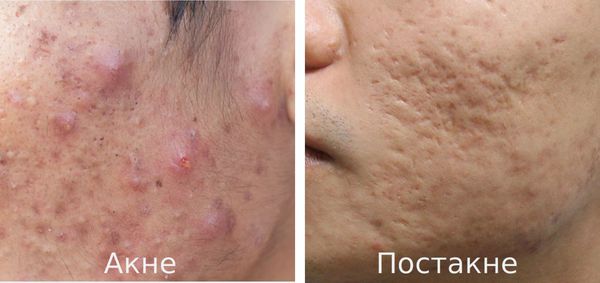
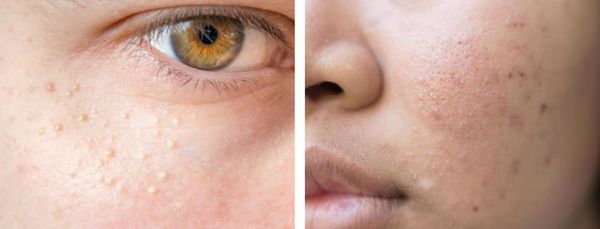
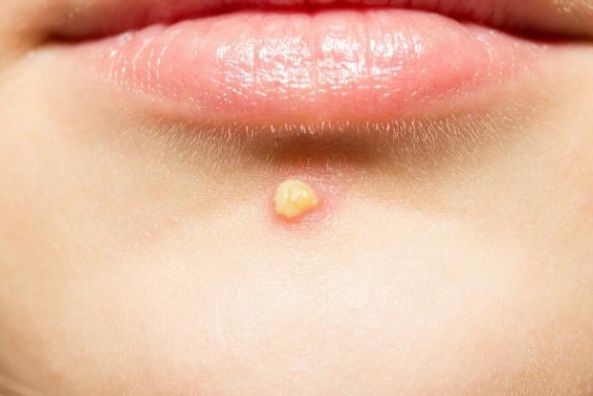
Бадяга гель помогает ли от красных пятен после прыщей
Обновлено: 15.04.2024
Как использовать бадягу от прыщей и пятен на лице?
Как использовать бадягу от прыщей и пятен на лице?
Бадяга от прыщей стала тем дешевым, эффективным методом, которое может использовать любая женщина, чьей целью является полное очищение кожи от любых воспалений, проявляющихся на ней в самые короткие сроки.
Что представляет собой Бадяга и какая у нее польза?
Продукт, получаемый из водорослей в медицинских целях, называют порошком Бадяги. Из порошка производят особые мази и гели, помогающие бороться с прыщами.
Для получения порошка губки попросту вылавливаются из воды и высушиваются от влаги, а затем перемалываются.
Пользоваться порошком Бадяги можно не только для лечения прыщей, хотя из-за содержащихся в составе мельчайших кремниевых частичек он отлично отшелушивает кожу, улучшая ее состояние, но и в качестве заживляющего средства для ран и царапин.
Косметологи используют порошок для решения:
- очищения кожи,сужения пор;
- избавления от прыщей и воспалений;
- рассасывания небольших рубцов;
- отшелушивания кожи от омертвевших клеток;
- удалению синяков.
Состав
Губка имеет легкую и пористую текстуру, которую очень легко превратить в порошкообразный вид. Имеет он зеленый или серо-желтый оттенок, издает сильный и неприятный запах.
В основе Бадяги лежат два действующих вещества, оба из них оказывают благотворное влияние на кожу:
- Кремний — оказывает воздействие на дерму на самом глубоком клеточном уровне в качестве пилинга, проникающего в клетки и помогающего в процессе регенерации и выработки дополнительного эластина;
- Спонгинин природный белок — сокращает выработку кожного сала и убирает многочисленные прыщи и угри с кожи.
В качестве дополнительного вещества выступают кальциевые соли.
Формы выпуска Бадяги и ее стоимость
В аптечном варианте Бадяга в основном выпускается в двух разных видах:
- Порошок, расфасованный в индивидуальные пакеты весом в 2,5, 5, 6 и 10 грамм. Выгоднее покупать пакеты по 10 г, цена 66 рублей за пакет. Меньшая граммовка в перерасчете в цене за грамм выше;
- Гель или крем Бадяга, выпускаемый в алюминиевых тюбиках по 50 или 100 мл. Цена за 50 мл – около 92 рублей , 100 мл – 150 рублей ;
- Существуют еще мази из Бадяги, приобрести их в аптеке проблематично. Однако приготовить ее в домашних условиях достаточно просто. Цена мази будет самая низкая – около 60 рублей за 50 мл.
Показания к применению
Даже ведущими медиками и косметологами давно уже признана эффективность Бадяги.
В качестве медицинского средства с ее помощью лечат:
- невралгию;
- артрит;
- люмбаго;
- ревматизм и подагру;
- миалгию.
В основном используется свежая приготовленная мазь.
Более часто используют порошок для создания масок и скрабов в косметологии.
С его помощью можно избавиться от:
- гематом, синяков, кровоизлияний;
- прыщей, угревой сыпи;
- пигментных пятен.
Действие Бадяги на кожу
Бадяга имеет несколько способов оказывать действие на кожу:
Применение Бадяги для лечения прыщей и угревой сыпи
Содержание в составе спонгина, оказывающего бактерицидное и противовоспалительное действие, позволяет в быстрые сроки избавиться от прыщей и угревой сыпи. Можно использовать препарат в виде гелей или крем-масок в самом чистом виде, так и разбавлять их другими веществами.
После нанесения Бадяги на кожу, происходит улучшение кровообращения в зонах нанесения. Сальные железы начинают работать более нормализировано, что позволяет разогнать любые застойные процессы.
Одновременный легкий пилинг для избавления от старых слоев кожи и антисептик для очищения пор от патогенов, позволяет предупредить появление новых прыщей. Попутно кожа становится более гладкой и упругой.
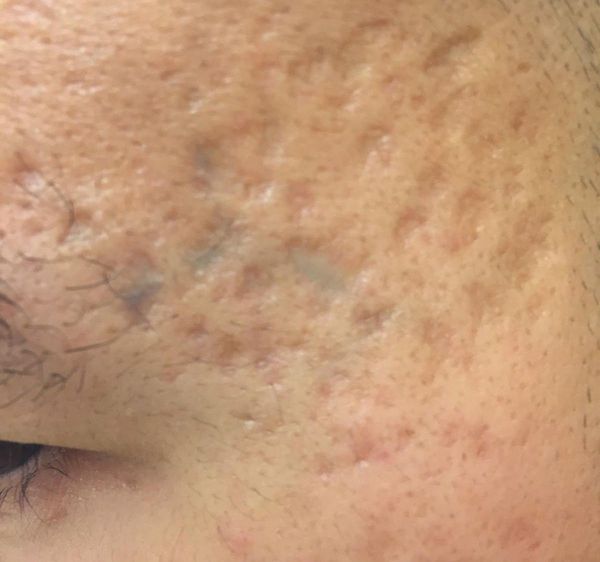
Бадяга от пятен разных оттенков
Часто после прыщей остаются неприятные пятна и следы различных оттенков, которые только портят лицо. Бадяга может помочь избавиться от пигментных пятен, которые остаются после гнойничков и воспалений.
Использовать ее можно в качестве скраба или маски, однако при наличии повреждений красного цвета лучше всего временно воздержаться от использования.
Но в целом для пигментных пятен используйте пилинг, чтобы отшелушить верхние слои кожи с областями усиленной пигментации для выравнивания тона кожи и придания ей сияния.
Бадяга от рубцов после прыщей
Если на лице было большое количество угревой сыпи или прыщей, то после избавления от них могут остаться не только красные пятна, но и небольшие рубцы. Избавиться от них очень сложно и зачастую попросту невозможно.
В основу процедуры здесь должно лечь постоянное избавление от верхнего и по возможности срединного слоев кожи при помощи раздражителя, которым здесь и выступает Бадяга. Постоянно требуется изменять глубину воздействия на дерму с целью получить желаемый эффект.
По своему концепту процедура чем-то напоминает лазерный пилинг.
Как правильно использовать Бадягу от прыщей?
Гель Бадяга
Сам гель производится на основе порошка, причем во всем составе он практически единственный. Гели редко используются в косметологии.
В основном с его помощью борются с ревматизмом, синяками, суставными болезнями, поскольку основное действие заключается в улучшении кровообращения на проблемных местах и раздражением кожного покрова.
Состав очень эффективен в медицинских целях.
Гель следует наносить на кожные воспаления вроде прыщей очень аккуратно и точечно на отдельные участки, стараясь не затронуть чистую кожу.
Порошок Бадяги от прыщей
В домашней косметологии для лечения прыщей, в том числе и подкожных, чаще используется именно порошок. Из него создаются скрабы и маски. Эффективность такой маски очень высокая, но зачастую они вызывают сильные раздражения, часто оставляющие на коже покраснения.
Существуют правила нанесения таких средств:
Эффективные маски на основе Бадяги для борьбы с прыщами и пятнами после них
Для улучшения эффективности Бадяги и уменьшения возможности раздражения лучше всего в состав добавлять другие вещества.
Бадяга и перекись водорода от прыщей
Подобным способом можно сделать пилинг высокой эффективности. Он будет действовать довольно агрессивно, но при этом быстро.
- Смешивать состав можно только в емкости, которая не подвержена окислительным процессам. Для пилинга требуется развести 1 чайную ложку Бадяги. Перекиси нужно использовать ровно столько, чтобы получить консистенцию жирной сметаны;
- После помешивания смеси маска становится белой и слегка пенистой, после этого нанесите состав на лицо;
- Подержите маску около 10 минут, после чего смойте обычной тепловатой водой. После процедуры кожа будет красной, но цвет ее станет более ровным и гладким.
Бадяга и кефир от прыщей
Маска может помочь не только избавиться от прыщей, но и освежить и улучшить цвет лица. Кефир можно заменить на ряженку с сохранением эффективности.
- Взять 1 чайную ложку Бадяги и смешать ее с парой ложек кисломолочного продукта до сильной густоты;
- Нанесите на лицо и выдержите маску в течение 15 минут, после чего быстро смойте ее водой теплой температуры;
- Нанесите на лицо питательный крем для увлажнения кожи.
Бадяга и глина от прыщей
Лучше всего для этого рецепта применить голубую глину, однако подойдет и белая.
- Смешайте в емкости глину и порошок Бадяги в пропорциях 1 к 2. После этого вылейте к ним воду, чтобы получилась густая смесь однородного вида;
- Полученную маску можно наносить точечно на проблемные места или на все лицо в виде маски;
- При точечном нанесении следует дождаться пока смесь не высохнет окончательно, а маску не более 15 минут. После этого смойте всю маску с лица и нанесите питательный крем. Прыщи и пятна после данной процедуры исчезают достаточно быстро.
Бадяга, оливковое масло и масло чайного дерева от прыщей
Действие этой маски отличается мягкостью, но при этом эффективность в избавлении от прыщей сохраняется.
- В состав добавляется 2 столовые ложки зеленой глины и 1 столовая ложка Бадяги. Эта сухая смесь разводится 2 каплями эфирного масла чайного дерева, после чего смесь заправляется оливковым маслом до получения смеси по консистенции, напоминающей густую сметану;
- Изготовленная маска наносится на 15 минут, после чего смывается теплой водой. Эта маска требует цикличности в использовании, ведь результат проявляется только после нескольких процедур. Полный курс нуждается как минимум в 10 сеансах 1-2 раза за неделю.
Особые указания и меры предосторожности
Применение во время беременности и лактации
Бадяга используется только для наружного применения, поэтому попасть непосредственно в кровь и другие ткани, кроме кожных, средство не может. Просто следует избегать кожи в областях сосков и половых губ, поскольку кремнезем может попасть через них в плод или оболочку вокруг него.
В целом никаких противопоказаний при беременности для использования Бадяги нет, особенно в виде маски для лица от прыщей.
Противопоказания
Бадяга имеет очень концентрированное и сильное действие, поэтому использовать его нужно с большой осторожностью, чтобы избежать сильных ожогов и аллергических проявлений.
Порошок или гель нельзя использовать:
Побочное действие
Применение Бадяги с целью избавления от прыщей достаточно часто вызывает ряд побочных эффектов, особенно при неправильном использовании порошка и нарушениях его концентрации.
Выражаются они в виде:
Если эти симптомы начинают проявляться очень сильно, то следует временно забыть об использовании Бадяги.
При длительном применении препарата могут развиться разные заболевания кожи и посинение.
Передозировка
При длительном нахождении маски из Бадяги от прыщей на лице может проявиться передозировка. Кожа при этом будет раздражена очень сильно, часто этот симптом сопровождается сильным жжением и отеками участка, на котором и произошла передозировка.
При наличии передозировки следует сразу же отказаться от препарата и пойти на консультацию к врачу, чтобы он назначил лечение симптомов.
Взаимодействие с иными препаратами
Бадяга отличается высокой химической инертностью, поэтому в применении маски для лица она попросту не может взаимодействовать с иными веществами.
Одновременное использование препаратов, применяемых через таблетки или инъекции, попросту не могут каким-либо путем повлиять на Бадягу, поскольку между ними не существует точек соприкосновения.
Не рекомендуется применять алкоголь при избавлении от прыщей, особенно людям с проблемами в сердечно-сосудистой системе.
Условия и сроки хранения.
Гель и порошок нужно хранить в темном месте, обязательно сухом. Температура в нем не должна быть больше 25 градусов, иначе препарат теряет эффективность. Не допускается их попадание в детские руки.
Максимальный срок хранения – 3 года с даты изготовления. По окончании этого срока препарат теряет свои свойства и применять его не рекомендуется.
Отзывы
Отзывы о применении Бадяги:
Фото до и после применения
Заключение
Если вы хотите быстро и эффективно избавиться от прыщей, то Бадяга станет первым помощником в этом для любой женщины. Однако применять средство следует очень аккуратно и в малых дозах, поскольку имеет большое количество побочных эффектов, которые часто проявляются.
Перед использованием обязательно следует ознакомиться со всеми инструкциями и противопоказаниями, чтобы избежать возможных осложнений. Существует большое количество различных масок, которые можно использовать для избавления от воспалений.
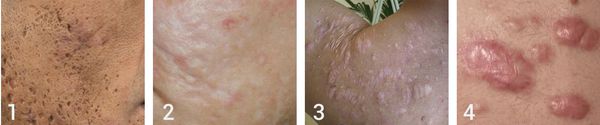
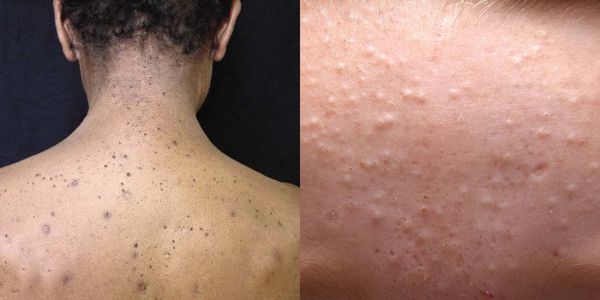
После высыпаний на коже остаются пятна и рубцовые изменения – это явление называется постакне. Почему на коже появляются пигментные пятна и другие осложнения, как не допустить их возникновения – разберем в этой публикации.
Важно! Возникновение пигментации и рубцов на коже лица – причина психологического дискомфорта. Задача не только избавиться от имеющейся проблемы, но и предотвратить ее возникновение в будущем!
Что такое постакне
Это стойкие изменения кожи, возникают после разрешения элементов угревой сыпи. Осложнение течения болезни акне.
Какие встречаются постакне
Постакне бывают 3-х видов, не только пигментные пятна:
Рубцы – самое нежелательное осложнение постакне
Пигментные пятна – коричневые пятна на местах бывших высыпаний
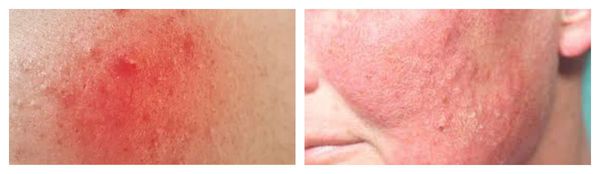
Застойная эритема – покраснение, сопровождающееся уплотнением из не разрешившегося элемента
Все три вида постакне могут присутствовать на коже как одновременно, так и по отдельности, в зависимости от индивидуальных особенностей и склонности к появлению пигментации или рубцов.
Доступны бесплатные онлайн консультации ведущих косметологов Российского представительства DermaQuest / Circadia.
Причины почему на лице возникают пигментные пятна и рубцы
Причина осложнений – хроническое воспаление кожи. Это основополагающая причина как возникновения самих прыщей, так и осложнений после них.
Если вовремя не начать лечение, то воспаление распространяется в глубокие ткани, повреждает их и повышает риск развития постакне.
Рассмотрим предрасполагающие факторы, обосновывающие почему у части пациентов высыпания проходят бесследно, а у других присутствует склонность к осложнениям.
Основные предрасполагающие факторы появления постакне
- Тяжесть течения акне – акне III и IV степени тяжести чаще приводят к осложнениям, т.к. затрагивают глубокие слои кожи.
- Индивидуальные особенности кожи, генетическая предрасположенность – такие как темный цвет кожи, склонность к повышению выработки меланина на малейшее воспаление или повреждение кожи.
- Отсутствие лечения, не грамотное лечение, либо поздно начатое – это когда процесс длительно присутствует в коже и поразил глубокие ткани.
- Травмы кожи во время механической чистки, т.е. при грубом выдавливании прыщей.
Наличие хотя бы одного предрасполагающего фактора может являться причиной развития постакне.

Как избежать появления пигментных пятен и рубцов
- Незамедлительно начать лечение акне. Нельзя игнорировать даже легкие формы – акне 0 -2 степени, когда на коже единичные элементы.
- Не давить! Банальный, но трудновыполнимый пункт. Чистку кожи делать можно и иногда даже нужно, но делать аккуратно и грамотно у косметолога.
- Использовать лечебные препараты с противовоспалительного действия. Не путать с антибактериальной! Противовоспалительные препараты оказывают как профилактическое, так и лечебное действие.
Рекомендации вытекают из предыдущего абзаца – исключение предрасполагающих факторов.
Как избавиться от постакне
Рекомендации Международного общества Дерматологов и Косметологов: препараты 1-ой линии терапии акне и постакне – это ретиноиды .
- Оказывают противовоспалительное действие;
- Нормализуют работу пигментных клеток, осветляют пигментные пятна;
- Нормализуют работу сальных желез. При акне меняется количество и состав кожного сала – основная причина развития прыщей;
- Повышают местный иммунитет, что способствует борьбе с воспалением;
- Стимулируют синтез коллагена, необходимого для борьбы с рубцами.
Благодаря столь широкому спектру косметических воздействий на кожу, ретиноиды признаны золотым стандартом лечения акне и постакне.
Результат применения ретиноидов:
- осветление пигментных пятен
- выравнивание рельефа кожи
- уменьшение глубины рубцов
- Физиологичен – является веществом знакомым для кожи, т.к. организм сам поставляет витамин А в кожу в невысоких концентрациях;
- Не оказывает токсического действия;
- Подавляет повышенную активность меланоцитов, при этом не разрушает их, а нормализует продукцию меланина;
- Хорошо проникает в кожу, достигая необходимых слоев;
- Стимулирует клеточное обновление, не позволяя задержаться на поверхности окрашенным клеточкам, ускоряет их отшелушивание.
- Использовать косметические препараты с ретинолом профессиональных брендов
- В аптечных формах используются синтетические аналоги ретинола, более агрессивные по работе на кожу, с большей долей вероятности провоцирующие ретиноевый дерматит.
- Косметические препараты содержат натуральные формы ретинола, мягкого по работе, при этом оказывающие все необходимые функции на кожу.
- В состав косметических средств вводятся ингредиенты с осветляющим действием для усиления результативности, а также успокаивающего и восстанавливающего действия – для комфорта применения.
- Придерживаться рекомендуемой схемы применения
- Наносить локально на пигментные пятна
- Рабочий процент ретинола – 2% эффективно нормализует работу меланоцитов;
- Богатый комплекс отбеливающий ингредиентов разнонаправленного действия: Стволовые клетки лилии белоснежной, Бакучиол (имитатор Витамина А), гексилрезорцинол, растительные экстракты и пр. – эффективность в 4 раза выше, чем применение гидрохинона;
- Содержит антиоксиданты – Витамин С в современной форме, Витамин Е, экстракт зеленого чая – восстановление защитных механизмов кожи;
- Сыворотка обогащена гиалуроновой кислотой, маслом Жожоба и экстрактом Алоэ для комфорта применения и сохранения барьерной функции кожи;
- Безопасность – не содержит гидрохинон;
- Омолаживает кожу – ретинол в составе сыворотки стимулирует синтез коллагена, параллельно уплотняя кожу.
- Содержит ретинол для чувствительной кожи – ретинальдегид;
- Обладает широким спектром показаний: фотостарение, возрастные изменения, акне и пигментация;
- Состав усилен имитатором Витамина А – Бакучиол – повышение эффективности ретинальдегида;
- Содержит антиоксиданты и увлажняющие комплексы – мощная профилактика воспаления и раздражения кожи, сохранность ее барьеров;
- Придают неухоженный вид
- Акцентируют возраст
- Вызывают онко-настороженность или боязнь развития рака
- Отшелушивающие средства
- Осветляющие препараты
- Антиоксиданты
- Ингибируют тирозиназу
- Тормозят транспорт пигмента в коже - процесс передачи меланина внутрь пигментных клеток меланоцитов
- Нормализуют клеточное обновление и стимулируют своевременное отшелушивание с поверхности кожи пигментированных роговых чешуек.
- Активируют кератогенез – появление на поверхности кожи клеток с нормальным, генетически запрограммированным количеством пигмента, т.е. нормально окрашенных.
- Работают проводниками для других активных ингредиентов, обеспечивая их глубокое проникновение.
- Наносить локально на пигментные пятна
- Высокая рабочая концентрация ретинола 2% эффективно нормализует работу меланоцитов, одновременно эффективно восстанавливая повреждения и омолаживая кожу.
- Богатый комплекс отбеливающий ингредиентов разнонаправленного действия:
- Стволовые клетки Лилии белоснежной,
- Бакучиол (имитатор Витамина А), дополнительно повышает эффективность препарата,
- Гексилрезорцинол - безопасный аналог гидрохинона, превышает его активность в 4 раза
- Растительные экстракты осветляющего действия
Сыворотка разработана для полноценного развернутого ухода за кожей с пигментными пятнами - кроме осветляющего действия она эффективно увлажняет за счет содержания гиалуроновой кислоты, омолаживает кожу благодаря Ретинолу и антиоксидантнам, а также смягчает и восстанавливает барьерную функцию - содержит масло Жожоба и экстракты Алоэ.
Осветляющая сыворотка "Брайтинг" работает против всех видов пигментации, в том числе глубокой, застойной и давно существующей.
Применение по специальной схеме:
В 1-ю неделю наносят – 1 раз, во 2-ю - 2 раза, в 3-ю - 3 раза в неделю, в 4-ю и последующие 4 раза в неделю.
Обновляющий крем с Ретинальдегидом DermaQuest
Уникальный крем с Ретинолом в особой современной форме - ретинальдегид, находка для обладателей тонкой, чувствительной кожи.
Преимущества крема:
- Содержит ретинол для чувствительной кожи – ретинальдегид, что позволило произвожителю вклюяить его в группу средств для деликатной кожи.
- Назначают при любой проблеме, когда необходим ретинол: фотостарение, возрастные изменения, акне и пигментация;
- Состав усилен имитатором Витамина А – Бакучиол – повышение эффективности ретинальдегида;
- Содержит антиоксиданты и увлажняющие комплексы – мощная профилактика воспаления и раздражения кожи, сохранность ее барьеров;
- Используется ежедневно, 1 раз в день вечером.
Обновляющий крем с ретинальдегидом DermaQuest - полноценный вечений крем, не требующий использования каких-либо дополнительных питательных кремов на ночь.
Ретинальдегид - активная форма ретиноида, переходная форма превращения ретинола в ретиноевую кислоту. Активнее самого ретинола в 10 раз, при этом не обладает раздражающим кожу действием и стабильна к окислению. Подходит для ежедневного применения, комфортна и подходит для всех типов кожи, в том числе чувствительной.
Обновляющий крем с Ретинальдегидом удобен для первого знакомства с ретиноидами, для комфортного старта терапии и адаптации кожи к ретиноидам, а также в случае чувствительной и раздраженной кожи.
Применение:
Крем наносить ежедневно вечером на чистую кожу, длительность применения не ограничена.
Что такое постакне? Причины возникновения, диагностику и методы лечения разберем в статье доктора Герусовой Анны Михайловны, врача-косметолога со стажем в 14 лет.
Над статьей доктора Герусовой Анны Михайловны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
![Герусова Анна Михайловна, венеролог, врач-косметолог, дерматолог - Волгоград]()
Определение болезни. Причины заболевания
Постакне — это устойчивые изменения кожи, которые появляются после угревой сыпи. К ним относятся различного рода дисхромии (изменения окраски кожи), псевдоатрофии, атрофические и гипертрофические рубцы и т. д.
Основная причина заболевания — протекание акне с осложнениями.
Акне (угри) является одним из наиболее распространённых заболеваний, частота встречаемости которого достигает 85%. В 15-30% наблюдений оно протекает в тяжёлой форме, что требует обязательного лечения. В дальнейшем у 2-7% пациентов акне разрешается образованием рубцов постакне. [1] Важно понимать, что эти рубцы формируется там, где длительно был выраженный воспалительный процесс.
![Акне и постакне]()
К факторам, способствующим трансформации акне в постакне, относятся:
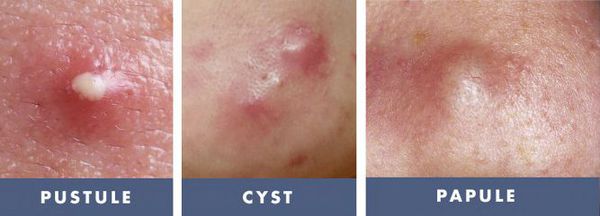
- тяжёлые степени акне — папуло-пустулёзные и узловато-кистозные формы акне чаще других подвержены переходу во вторичные элементы постакне;
![Тяжёлые степени акне]()
- воспалительный процесс в коже более 12 месяцев [2] — длительность течения воспаления элементов акне прямо пропорциональна риску развития вторичных изменений кожи, развивающихся до 95% случаев; [3]
- наличие постакне в семейном анамнезе — обычно, если в семье кто-либо страдал от постакне, то риск развития заболевания возрастает в несколько раз;
- неправильное лечение акне;
- частые выдавливания прыщей и излишняя травматизация воспалительных элементов акне.
Сегодня внешность играет важную роль в обществе: красота и привлекательность позволяют добиться значительно большего успеха как в карьере, так и в личной жизни. В связи с этим рубцы постакне, которые порой уродуют внешний вид, беспокоят людей не меньше, чем активные проявления акне. Они сложно поддаются корректировке, значительно снижая качество жизни, и требуют дорогостоящего продолжительного лечения. [4] [5]
W. Bodermer проводил исследование, которое выявило, что у 40% пациентов с постакне был снижен социальный статус, причём 64% из них являлись неработающими женщинами. [6] Такой большой процент людей, страдающих от акне, подтверждает, как важно уметь грамотно лечить акне и не допускать развития постакне в будущем.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы постакне
По данным литературы, у 40% пациентов с вульгарными угрями отмечаются клинические симптомы постакне. [7]
Наиболее частыми проявлениями постакне являются:
- гиперпигментация;
- застойные пятна;
- расширенные поры;
- патологические рубцы;
- формирование атером (кист сальных желёз) и милиумов (белых угрей).
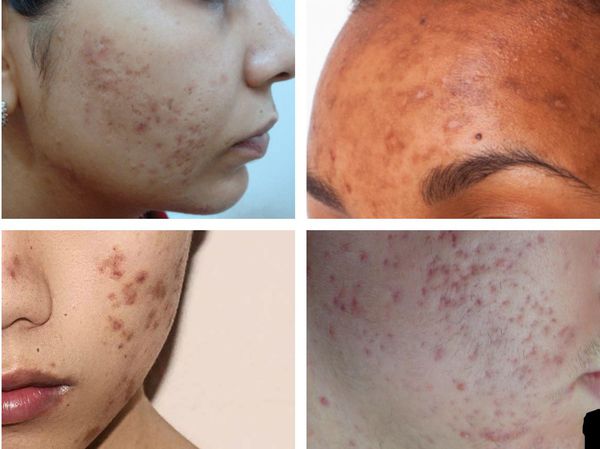
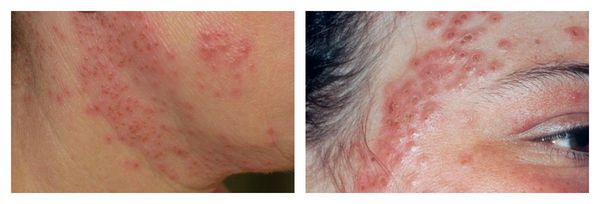
Гиперпигментация может возникать в результате воспаления папуло-пустулёзных элементов акне. Как правило, она существует довольно длительно. К факторам, провоцирующим развитие данного симптома, можно отнести активную солнечную инсоляцию (облучение) и механическое воздействие — выдавливание или расцарапывание отдельных элементов акне.
![Гиперпигментация]()
Пигментация характерна для людей со смуглой кожей (III-VI фототипы) и так называемых поздних акне (acne tarda), которые развиваются у женщин после 35 лет на фоне эндокринных нарушений.
При лёгкой форме течения акне папуло-пустулёзные угри обычно разрешаются без образования рубца. Но если из-за воспаления повреждается поверхностная часть дермы, то возникают атрофические глубокие следы повреждения кожи, которые негативно сказываются на внешнем облике человека.
Ещё 40 лет назад британскими учёными было проведено исследование, в котором приняли участие 2133 добровольца в возрасте от 18 до 70 лет. Это исследование показало, что у 1% испытуемых имелись рубцы постакне, 14% из этих пациентов считали, что возникшие шрамы обезобразили их внешность. [8]
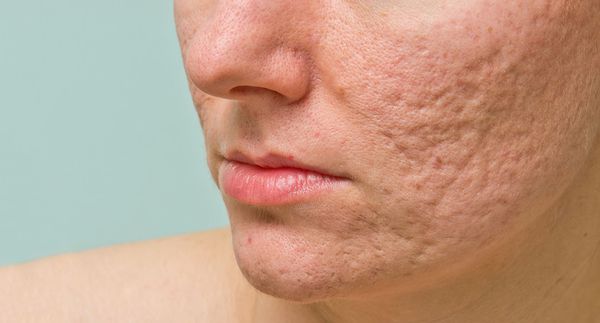
Рубцы, формирующиеся после избавления от застойных (флегмонозных и конглобатных) акне, могут быть атрофическими, келоидными, а также смешанными с неровными краями. Атрофические рубцы довольно часто бывают депигментированными.
![Атрофические рубцы]()
В более широком смысле к понятию "постакне" можно отнести вторичные изменения кожи, такие как атеромы и милиумы.
Милиумы — это роговые кисты верхнего слоя кожи. В народе их ещё называют просянкой, так как внешне они представляют собой множественные шарообразные плотные узелки белого цвета величиной с булавочную головку.
Милумы могут быть как первичными, так и вторичными. Первичные милиумы локализуются на коже век или вокруг глаз (реже — на теле). Они являются врождёнными пороками развития эпидермиса, а также могут возникать в период полового созревания. Вторичные милиумы развиваются при акне, хроническом простом дерматите и некоторых буллёзных дерматозах, после дермабразии и глубокого пилинга (механической чистки лица от омертвевших клеток поверхности кожи).
Милиумы постакне локализуются в основном на лице, а также в других себорейных зонах, таких как верхняя часть спины и плеч.
![Милиумы]()
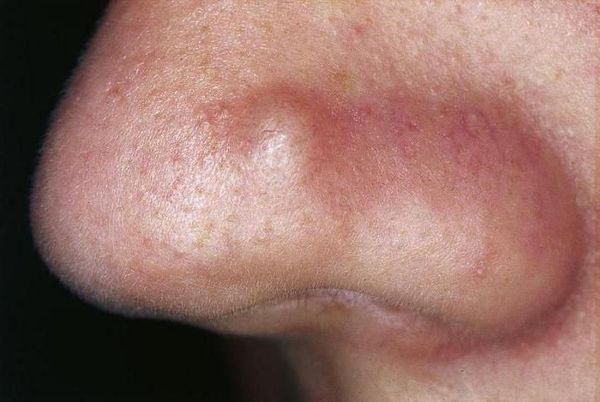
Атеромы представляют собой кисты сальной железы с полостью, заполненной экссудатом. Как правило, они появляются на лице и представляют собой безболезненные невоспалительные узелки или плотные узлы. Часто в центре кисты обнаруживаются комедоны, при удалении которых образуется отверстие. Если начать сдавливать такую кисту, то из отверстия выделится пастообразная белесовато-желтоватая масса с характерным неприятным запахом.
![Атеромы]()
Патогенез постакне
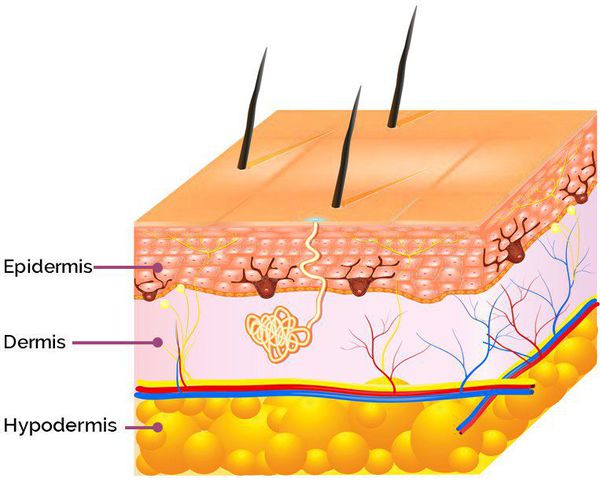
Патогенез возникновения симптомов постакне зависит от глубины повреждения: гиперпигментация появляется в результате травматизации кожи на уровне эпидермиса, а рубцы — вследствие травмирования дермы (толстого слоя кожи, находящегося под эпидермисом). [9]
![Слои кожи]()
Сам процесс формирования проявлений постакне проходит в три этапа:
- Фаза воспаления. В ходе воспалительной реакции в коже кровеносные сосуды сначала сужаются, но вскоре вновь расширяются. В результате происходит активизация синтеза меланина (высокомолекулярных пигментов) в ту или иную форму, что в дальнейшем приводит к развитию гипер- или депигментаций, а также формированию застойных воспалительных пятен.
- Формирование грануляционной ткани. На этом этапе происходит разрастание капилляров: к третьему-пятому дню фибробласты начинают активно синтезировать новый коллаген. Первоначально в ране преобладает коллаген III типа (80%) с незначительным количеством коллагена I типа (20%). На момент созревания рубца постакне соотношение этих типов коллагенов зеркально изменяется. Параллельно начинают активно делиться кератиноциты (основные клетки эпидермиса), постепенно переходя в рану для удаления фибриноидного экссудата.
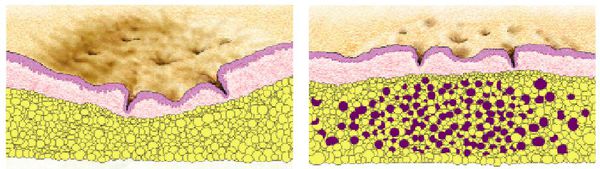
- Ремоделирование матрикса — восстановление клеточного каркаса кожи. Этот этап является самым длительным: он протекает от нескольких недель до нескольких месяцев и в завершается формированием новой ткани. А вот то, какая именно ткань получится, зависит от клеток (фибробластов, кератиноцитов, а также себоцитов), которые вырабатывают множество ферментов, отвечающих за архитектуру межклеточного матрикса. К таким ферментам, в частности, относятся MMPs (pro MMP-9) и их тканевые ингибиторы TIMPs. Они вызывают целую цепочку реакций межклеточного вещества. Дисбаланс соотношения данных ферментов может стать причиной развития атрофических или гипертрофических рубцов.
![Атрофические и гипертрофические рубцы]()
Также на формирование рубцов постакне огромное влияние оказывает пропионибактерии акне. Пептидогликан — опорный фермент клеточной стенки данной бактерии — усиливает распад экстрацеллюлярного матрикса путём генной экспрессии синтеза pro MMP-2. [10] [11] [12]
Классификация и стадии развития постакне
В зависимости от того, как проходит заживление элемента акне, все рубцы постакне делятся на четыре типа:
- Атрофические — заживление элемента сыпи протекает на фоне сниженной выработки коллагена. Такие рубцы находятся ниже уровня кожи.
- Нормотрофические — заживление акне происходит на фоне нормальной выработки коллагена фибробластами. Для таких рубцов характерно расположение на одном уровне с кожей.
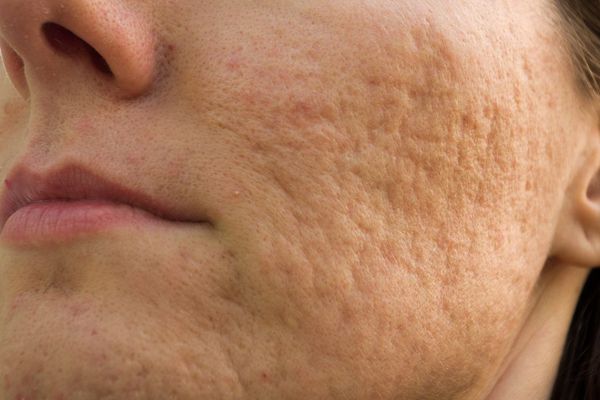
- Гипертрофические — заживление идёт на фоне повышенного синтеза коллагена. Эти рубцы выступают над поверхностью кожи.
- Келоидные — плотные опухолевидные образования соединительной ткани розового, красного или синюшного оттенка с блестящей гладкой поверхностью. [13] Они выходят за границы исходной раны и очень не любят, когда их вновь травмируют.
![Типы постакне]()
Атрофические рубцы встречаются у 90% пациентов с постакне. [14] Именно такие рубцы чаще всего устраняют врачи-косметологи.
Классификацию атрофических рубцов ввёл Jacob C.I. ещё 18 лет назад. [15] Она крайне важна, так как помогает определить варианты наиболее эффективного лечения проявлений постакне.
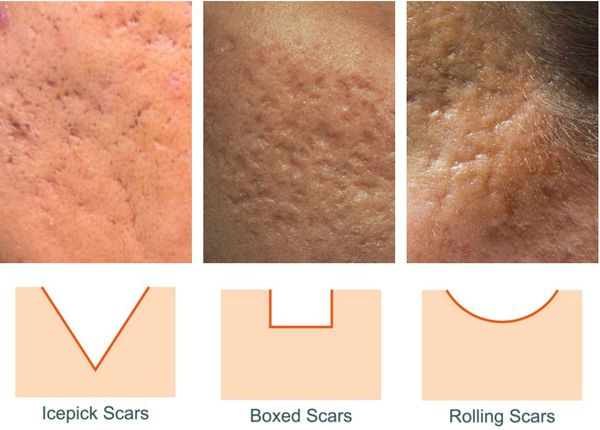
Так, в зависимости от формы все атрофические рубцы делятся на три типа:
- сколотые (ice-pick);
- квадратные (boxcar);
- округлые (rolling).
![Формы атрофических рубцов]()
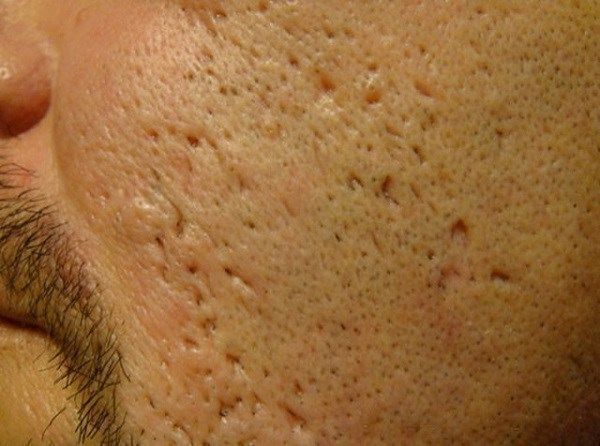
Сколотые рубцы глубокие, они имеют форму воронки и похожи по своему строению на английскую букву "V". От этих рубцов труднее всего избавиться, поскольку они представляют собой эпителиальные тяжи, которые углубляются до уровня гиподермы. Эффект лечения сколотых рубцов будет минимальным.
![Сколотые рубцы]()
Округлые рубцы имеют диаметр 4-5 мм и формируются в связи с нестандартным прикреплением фиброзной ткани между дермой и гиподермой. Такие рубцы по своему строению напоминают желоб. Глубина их залегания обычно достигает 3 мм. Они в большей степени поддаются коррекции, но в любом случае их также нелегко лечить.
![Округлые рубцы]()
Квадратные рубцы обладают вертикальными стенками, которые не сужаются книзу. Они могут располагаться на разной глубине, но, как правило, устранить их гораздо проще, чем сколотые и округлые рубцы.
![Квадратные рубцы]()
Осложнения постакне
Осложнения постакне, как правило, появляются тогда, когда человек стремится избавиться от застойных пятен и уже возникших рубцов с помощью травматизации и других видов воздействия на кожу.
К ранним осложнениям относятся:
- выраженный отёк;
- вторичное инфицирование (пустулизация и импетигинизация);
- обострение герпетической инфекции;
- аллергический дерматит.
К поздним осложнениям относятся:
- стойкая эритема;
- посттравматическая гиперпигментация;
- депигментация;
- формирование новых рубцов.
Выраженный отёк — это следствие общей воспалительной реакции в коже. Он возникает в ответ на повреждение и является защитно-приспособительным процессом, в ходе которого организм восстанавливает нормальные физиологические реакции кожи.
Вторичное инфицирование может произойти при присоединении к процессу воспаления патогенной или условно-патогенной микрофлоры (чаще всего стафилококков, реже — представителей грамотрицательных бактерий и крайне редко — анаэробной флоры). В результате такое инфицирование приводит к вторичному появлению пустул и импетиго (пузырьково-гнойных высыпаний).
Факторы, предрасполагающие к пустулизации и импетигинизации:
- количество бактерий, попавших в рану (100 тысяч возбудителей на 1 г тканей — примерно такое соотношение необходимо для развития воспалительного процесса);
- снижение общего иммунитета пациента;
- наличие хронического стресса и сопутствующих соматических заболеваний;
- длительный приём лекарственных препаратов и прочее.
Рожистое воспаление — наиболее тяжёлая форма вторичного инфицирования. Очаг инфекции обычно формируется уже на фоне сенсибилизации (приобретения чувствительности) организма к В-гемолитическому стрептококку. Размножение возбудителя происходит в лимфатических капиллярах сосочного и сетчатого слоёв дермы.
![Рожистое воспаление]()
Для рожи характерно серозное или серозно-геморрагическое воспаление с признаками общей интоксикации организма. Она, в свою очередь, также может осложниться флегмоной (флегмонозная рожа) и некрозом.
По течению рожистое воспаление бывает:
- первичным — существует от нескольких дней до 1-2 лет после предыдущего процесса;
- рецидивирующим — возникает спустя два года после предыдущего процесса и характеризуется обычно иной локализацией.
Обострение герпетической инфекции — частое осложнение, которое возникает после чрезмерно агрессивных методов воздействия на кожу с постакне. Особенно это необходимо это иметь в виду пациентам с часто рецидивирующим герпесом в анамнезе: им необходимо пройти обязательную противовирусную профилактическую терапию перед лечением постакне.
Крайне редким, но тяжёлым осложнением при присоединении герпесвирусов является герпетическая экзема — острый оспенновидный пустулёз Юлиусберга. При отсутствии адекватного лечения возможен даже летальный исход. [16] Для этого заболевания характерны:
![Герпетическая экзема]()
Аллергический дерматит может возникать при воздействии на кожу в основном различных химических веществ (пилинги), которые вызывают реакцию гиперчувствительности замедленного (IV) типа. Аллерген обладает способностью проникать через неизменённую кожу, обычно является низкомолекулярным, а не плотным соединением.
Стойкая эритема (покраснение) может быть следствием лазерной шлифовки СО2 или эрбиевым лазером. Она сохраняется на коже в течение 3-4 месяцев. Гистологически покраснения возникают как воспалительная реакция или являются проявлением незрелости нового эпителия. Некоторые неудобства пациентам также может причинить демаркационная линия (линия между обработанной лазером кожей и здоровой тканью), однако не стоит из-за беспокоиться, так как это со временем пройдёт.
Посттравматическая гиперпигментация может наблюдаться у пациентов с тёмной кожей, поэтому выбор метода лечения эстетических нарушений кожи всегда начинается с определения её фототипа. [17]
Что такое комедоны (чёрные точки)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Алфимовой Валерии Дмитриевны, косметолога-эстетиста со стажем в 6 лет.
Над статьей доктора Алфимовой Валерии Дмитриевны работали литературный редактор Маргарита Тихонова , научный редактор Татьяна Репина и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
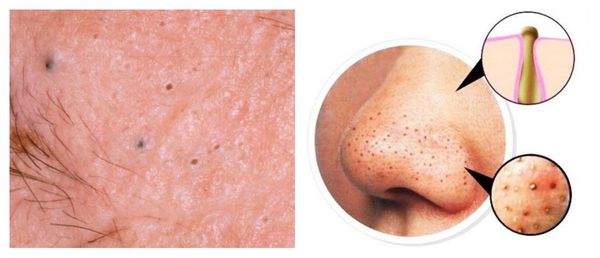
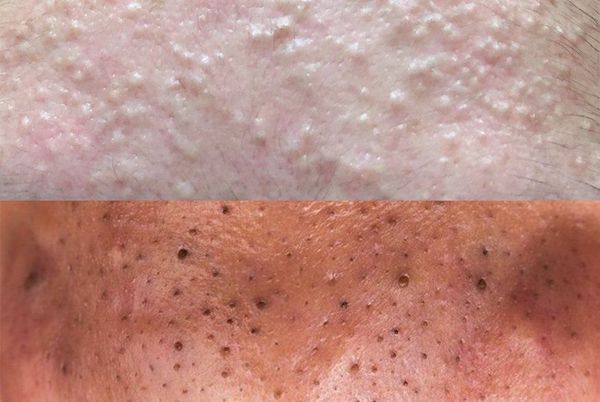
Комедоны — это невоспалительные мелкие узелки белого или чёрного цвета, которые создают на коже ощущение неровности. Они возникают при закупорке устьев волосяных фолликулов. С остоят из клеток кожи — кератиноцитов, и кожного сала — себума.
![Закрытые и открытые комедоны]()
Обычно комедоны — это одно из проявлений акне. Но иногда они возникают самостоятельно [17] .
Основная причина появления комедонов — избыток кожного сала и нарушение кератинизации — образования и отшелушивания клеток кожи. Эти изменения приводят к появлению так называемой "пробки", которая заполняет сально-волосяной проток.
Факторы риска
Комедональная форма акне , как правило, возникает в период полового созревания — 12-16 лет . В это время у подростков формируется свой гормональный статус, который может повлиять на состояние кожи. Под воздействием гормонов она становится более жирной, что способствует развитию комедонов.
Но иногда комедоны образуются после 20 лет. Этому способствуют факторы, которые стимулируют выработку кожного сала. К таким факторам относят:
- наследственную предрасположенность;
- гормональные изменения;
- неправильный уход за кожей;
- неадекватное питание — чрезмерное употребление сладких, рафинированных, цельномолочных и мучных продуктов;
- частые стрессовые ситуации.
В основном работу сальных желёз регулируют гормоны. Поэтому пациентам с комедонами и другими проявлениями акне рекомендуется обратиться к эндокринологу ил гинекологу-эндокринологу. Он оценит гормональный статус и при необходимости поможет его скорректировать.
Усугубить течение комедональной формы акне могут эндокринные нарушения:
-
; ; — СПКЯ;
- гиперандрогению; ; и 2-го типа;
- инсулинорезистентность [12] .
- I степень — наличие комедонов и до 10-ти папул — небольших розовых узелков , иногда с чёрной точкой в центре;
- II степень — сочетание комедонов и папул, появление не более 5-ти гнойничков — пустул;
- III степень — сочетание комедонов и папуло-пустулёзной сыпи, появление не более 5-ти узлов;
- IV степень — явное воспаление кожи с образованием болезненных узлов и кист [2] .
- Сальные железы начинают вырабатывать слишком много себума. Он превращается в густую липкую массу, которая полностью заполняет проток.
- Образование кератиноцитов усиливается, клеток становится больше. Они застревают в густом себуме и закупоривают выходной проток сальной железы.
- большим размером сальной железы;
- гиперчувствительностью рецепторов сальных желёз к половым гормонам — андрогенам;
- гиперандрогенией — высоким уровнем андрогенов;
- повышенной активностью фермента 5-альфаредуктазы при нормальном уровне половых гормонов.
- 0 баллов — на коже есть несколько небольших комедонов или папул, которые заметны только при близком рассмотрении;
- 2 балла — на коже есть несколько открытых или 20-30 закрытых комедонов, четверть лица покрыта небольшими папулами — до 6-12 штук;
- 4 балла — почти половина лица покрыта небольшими папулами или комедонами, на коже есть несколько пустул и больших выступающих комедонов;
- 6 баллов — примерно ¾ лица покрыто папулами и/или большими открытыми комедонами, есть множество пустул;
- 8 баллов — поражена почти вся площадь лица, особое внимание на себя обращают большие выступающие пустулы.
- назначение комедонолитиков;
- аккуратное удаление комедонов;
- нормализация питания.
- Очищающее средство не должно пениться, содержать спирт и ПАВы — поверхностно-активные вещества. Стоит отдавать предпочтение мягким очищающим гелям или эмульсиям без масел.
- Тоник для дополнительного очищения и увлажнения должен быть мягким. Желательно, чтобы в его состав входил комедонолитик, например салициловая кислота.
- Крем не должен утяжелять кожу, делать её более жирной. Рекомендуется выбирать средство с более жидкой текстурой, без интенсивных жирных компонентов.
- Домашние пилинги и полирующие средства помогут регулярного поддерживать эффект лечения. Концентрация активных компонентов в них должна быть низкой. Жёсткие скрабы могут травмировать кожу, поэтому пользоваться ими не рекомендуется.
- Чтобы усилить действие косметических средств, можно воспользоваться сывороткой с активными компонентами.
- Для дополнительного очищения кожи от избытка жиров можно делать подсушивающие, салорегулирующие маски.
Преимущества ретинола:
Как эффективно и безопасно использовать средства с ретиноидами
Не стоит избегать назначения ретиноидов из-за опасений побочных эффектов: покраснение, эритема, сухость и шелушения.
Этого легко избежать, если соблюдать рекомендации:
Есть соблазн приобрести в аптеке недорогое средство с ретиноидами? Важно знать отличия:
Каждый препарат имеет собственную схему использования, с которой необходимо ознакомиться до начала применения. Разница в применении связана с тем, что частота нанесения связана с процентным содержанием и формой ретинола.
Если нет дополнительных показаний к применению ретинола, достаточно наносить средство только на область пигментных пятен и рубцовых изменений постакне.
Ретиноиды фоточувствительны, поэтому наносятся на кожу вечером. Однократного нанесения достаточно, важно не забыть утром нанести на кожу солнцезащитный крем с SPF, т.к повышается фоточувствительность кожи, особенно в начале терапии.
Работа ретиноидов физиологична, поэтому результат применения виден не моментально, после 2-х месяцев применения. Но результат благодаря постепенному физиологичному воздействию натурального ингредиента, стойкий и выраженный. Полностью избавиться от пигментных пятен возможно за 6 – 8 месяцев применения.
Сыворотка "Брайтинг" ретиноловая для лица DermaQuest с содержанием 2% ретинола, обогащена Стволовыми клетками лилии белоснежной и Бакучиолом.
Преимущества сыворотки:

Применение по специальной схеме:
1-я неделя – 1 раз, 2-я неделя – 2 раза, 3-я неделя – 3 раза, 4-я неделя и далее – 4 раза в неделю.
Обновляющий крем с Ретинальдегидом DermaQuest – находка для обладателей тонкой, чувствительной кожи.
Преимущества крема:
Используется ежедневно, 1 раз в день вечером.
Отличие ретинальдегида от ретинола: в 10 раз активнее ретинола, является переходной формой между ретинолом и ретиноевой кислотой. При этом не вызывает раздражения кожи и развития ретиноевого дерматита.
Рекомендован к применению для всех типов кожи, в особенности для тонкой, чувствительной или раздраженной. Применяется ежедневно при сохраненном комфорте для кожи.
Обновляющий крем с ретинальдегидом – при малейших опасениях применения ретиноидов и для комфортного знакомства кожи с витамином А!

Применение:
Крем наносить ежедневно вечером на чистую кожу.
О профессиональной корекции постакне с помощью пилингов читайте здесь .
При появлении пигментных пятен на коже, возникает масса вопросов и волнений, связанных не только с внешней непривлекательностью, но и опасения о возможности их перерождения в недоброкачественные образования. Бежать к врачу, к косметологу или есть средства, которые уберут пигментацию при самостоятельном применении? Ответы читайте ниже.
Возрастные пигментные пятна
После 55 – 60 лет на лице часто появляются непривлекательные пятна, которые у многих вызывают огорчения и опасения.
Возрастная пигментация бывает 2-х видов: себорейный кератоз и старческое лентиго.

Старческое лентиго
Возникает в период гормональных возрастных изменений, причина – снижение вырабатываемых организмом половых гормонов.
Клиническая картина: плоские коричневые пятна с размытыми границами, что говорит о достаточной глубине их залегания. Размер пятен может быть разным и достигает до 1 см в диамерте.
Доступны бесплатные онлайн консультации ведущих косметологов Российского представительства DermaQuest / Circadia.
Себорейный кератоз
Образуется на участках с повышенным количеством сальных желез, т.е. на себорейных зонах.
Клиническая картина: пятна коричневого и темно-коричневого цвета, отличительные особенности - возвышаются над поверхностью кожи, сами пятна имеют жирную поверхность, покрыты роговыми чешуйками.
Высыпания имеют характерную локализацию - это себорейные участки кожи - спина, грудь и лицо (преимущественно Т-зона).
Пятна доброкачественные, но необходимо проявлять онко-настороженность, до 20% вероятности их озлокачествления.

Как убрать возрастные пигментные пятна на лице
Себорейный кератоз
Из-за существующей вероятности озлокачествления необходима консультация онколога или дерматолога-онколога о возможности удаления образований.
Способ коррекции – хирургическое удаление.
Старческое лентиго
Коррекция возможна путем назначения косметических препаратов – схема терапии соответствует классическому избавлению от пигментации и включает в себя 3 пункта:
Профилактикой повторного появления лентиго является регулярное нанесение на кожу солнцезащитных средств с SPF и препаратов с антиоксидантами, т.к. присутствует несостоятельность собственной антиоксидантной системы защиты кожи.
ВАЖНО! Если в возрасте старше 55 лет на коже присутствуют пигментные пятна и образования, клиническая картина которых не соответствует вышеописанной, необходима очная консультация онколога. Назначение осветляющих процедур и препаратов без консультации данного специалиста нежелательно!
После консультации дерматолога назначаются осветляющие препараты и предпочтительными признаны ретиноиды.
Почему ретиноиды

Для эффективного осветления кожи от возрастных пигментных пятен необходимы все те же три группы средств: осветляющие субстанции – снижающие выработку меланина, антиоксиданты – снижают количество свободных радикалов, провоцирующих гиперпродукцию меланина и отшелушивающие – ускоряют клеточное обновление и удаляют окрашенные клетки с поверхности кожи.
Ретиноиды справляются со всеми тремя задачами одновременно, что сокращает количество применяемых средств до одного.
ВАЖНО! Ретиноиды участвуют в активации генов, ответственных за подавление роста опухоли.
Поэтому некоторые ретиноиды применяются как местный вспомогательный препарат при терапии кожных проявлений онкозаболеваний. Таким образом, применение ретиноидов – это профилактика перерождения возрастных новообразований.
*О том как важны ретиноиды при коррекции пигментных пятен, остающихся на коже после прыщей – постакне читайте здесь .
Как работают ретиноиды
Ретиноиды – группа субстанций-производных витамина А, используемая дерматологами и косметологами по ряду показаний. Благодаря физиологическому воздействию на кожу, эффективно омолаживают, устраняют акне и осветляют кожу.
Зная принципы работы и правила применения, позволяют добиться истинной коррекции имеющихся проблем с кожей.
Правила применения ретиноидов
ВАЖНО! Грубая ошибка косметолога, если он избегает назначения ретиноидов из-за опасений побочных эффектов: покраснение, эритема, сухость и шелушения. Этих симптомов легко избежать, если соблюдать рекомендации:
Использовать косметические препараты с ретинолом профессиональных брендов
Есть соблазн приобрести в аптеке недорогое средство с ретиноидами? Важно знать отличия:
В аптечных формах используются синтетические аналоги ретинола , более агрессивные по работе на кожу, с большей долей вероятности провоцирующие ретиноевый дерматит;
Профессиональные косметические препараты содержат натуральные формы ретинола, мягкого по работе, при этом оказывающие все необходимые функции на кожу;
В состав профессиональной косметики с ретинолом вводятся ингредиенты осветляющего действия для усиления результативности, а также успокаивающего и восстанавливающего эффекта – для комфорта применения
Придерживаться рекомендуемым схемам применения
Каждый препарат имеет собственную схему использования, с которой необходимо ознакомиться до начала применения. Разница в в чатоте нанесения средства связана с процентным содержанием и формой ретинола.
Ряд сывороток и кремов с ретинолом используется ежедневно вечером (до 0,5%), а средства с 1-2% ретинола по нарастающей схеме, очень часто с первой недели от 1 раза в неделю, постепенно нарастая до кратности- вечером через день, к 4-5 неделе применения.
Если нет дополнительных показаний к применению ретинола, достаточно наносить средство только на область пигментных пятен.
Ретиноиды наносятся на кожу только вечером- единое правило для всех средств с ретинолом! Однократного нанесения достаточно, важно не забыть утром нанести на кожу солнцезащитный крем с SPF, т.к повышается ретиноиды истончают роговый слой и повышают уязвимость кожи к воздействию ультрафиолета и прочих лучей.
Однако, регулярное применение минерального SPF сводит все угрозы со стороны солнца к нулю и делает применение ретинола совершенно безопасным!
Работа ретиноидов физиологична, поэтому результат применения виден не моментально. Стойкий видимый эффект ожидайте примерно по второму месяцу от начала использования. Однако, спешим порадовать - результат благодаря постепенному физиологичному воздействию ретинола, стойкий и выраженный. Полностью избавиться от пигментных пятен возможно за 6 – 8 месяцев применения.

Осветляющая сыворотка "Брайтинг" DermaQuest
Разработана сециально для комплексной борьбы с пигентными пятнами - содержит 2% ретинола, обогащена Стволовыми клетками лилии белоснежной и Бакучиолом.
Преимущества сыворотки:
Комедоны, появившиеся на фоне этих заболеваний, хуже поддаются лечению.
Предположительно к причинам развития комедонов относят нарушения работы пищеварительного тракта, такие как гастрит, язва желудка, дисбактериоз и др. Их взаимосвязь с акне подтверждается рядом исследований, но влияние таких заболеваний на появление комедонов пока не доказана [6] [18] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы комедонов
Комедоны хаотично располагаются на лице, декольте и спине. Их к оличество зависит от состояния организма и особенностей кожи: размера сальных желёз и количества выделяемого себума. Поэтому у кого-то на коже образуется всего 5-10 комедонов, а у кого-то — 100 и более элементов.
Из-за длительного присутствия комедона в сально-волосяном протоке запускается воспалительная реакция . В ней участвуют грибы рода Malassezia и бактерии рода Cutibacterium acne . В результате воспаления развиваются более тяжёлые формы акне.
Американская академия дерматологии выделяет четыре степени тяжести акне:
Патогенез комедонов
В основе образования комедонов лежит нарушение нормальной работы сальных желёз. Они расположены в глубоких слоях кожи, у корня волоса.
Сальные железы продуцируют собственный секрет — себум, или кожное сало. Продвигаясь вверх по сально-волосяному протоку , он создаёт на коже защитный барьер, придаёт ей эластичность, поддерживает нормальный уровень pH, способствует сохранению влаги.
Клетки, которые вырабатывают себум, постоянно обновляются: они смещаются в сторону устья сальной железы, постепенно накапливают секрет и разрушаются. Кератиноциты, которые выстилают в ыходной проток фолликула, тоже постоянно обновляются и отшелушиваются.
Когда функция сальных желёз нарушается, происходит следующее:
Когда просвет канала полностью заполнен, содержимое сально-волосяного протока начинает давить на стенки канала. Устье протока расширяется, в итоге образуется комедон. В такой среде со временем активируется условно-патогенная флора. Она начинает поглощать избыток себума, который является для неё питательной средой. В результате сально-волосяной фолликул воспаляется — развивается акне [3] .
Наследственность, гормональные нарушения и питание
Генетическая предрасположенность к образованию комедонов может быть связана с одной из четырёх особенностей:
Последняя особенность связана с переходом андрогена в дигидротестостерон — ДГТ. Такой переход происходит под влиянием фермента 5-альфаредуктазы .
ДГТ контролирует активность сальных желёз и процесс кератинизации. Этот гормон связывается с андрогенными рецепторами по принципу "ключ-замок", где "ключ" — это гормон, а "замок" — это андрогенный рецептор. Но "открыть замок" можно только с помощью другого гормона — инсулина или инсулиноподобного фактора роста — IGF-1 [3] .
Сами по себе инсулин и глюкоза необходимы для организма. Их уровень повышается после употребления любых продуктов. Но при чрезмерном количестве сладостей, рафинированных и других продуктов концентрация инсулина и глюкозы становится больше. Причём сначала увеличивается уровень глюкозы в крови, а потом — инсулина. И дальше всё развивается по тому же сценарию, приводя к активной выработке кожного сала и образованию комедонов.
Уровень инсулина также повышается при употреблении цельномолочных продуктов. Инсулин связывается с андрогенными рецепторами и повышает уровень ДГТ. Этот гормон, в свою очередь, связывается с рецепторами сальных желёз и стимулирует выработку себума.
Поэтому людям, генетически склонным к повышенному салоотделению, следует быть особо осторожными и контролировать употребление сладостей, молочных и рафинированных продуктов.
Неправильный уход за кожей
Кожа, склонная к развитию комедональной формы акне, нуждается в грамотном уходе.
Мыло, жёсткие скрабы и спиртовые средства с поверхностно-активными веществами только травмируют кожу, приводя к появлению новых комедонов. Эти средства нарушают рН кожи — её защитный барьер, из-за чего она становится пересушенной. О рганизм будет пытаться восстановить кожный барьер, усилив выработку себума и образование кератиноцитов. Но это лишь усугубит состояние кожи.
Людям, склонным к образованию комедонов, также не рекомендуется пользоваться маслами, плотными кремами и массировать кожу. Плотные кремы и масла могут ещё больше закупорить сально-волосяной проток, а усиленное разминание, растирание и давление на кожу привести к обострению болезни.
Стресс
Стрессовые ситуации являются триггерным фактором комедональной формы акне [4] [5] . Это связано с выработкой нейромедиаторов, в частности субстанции Р. Это вещество передаёт сигнал, запускает процесс воспаления, расширяет сосуды и увеличивает проницаемость капилляров.
Сальные железы обладают повышенной чувствительностью к субстанции Р. Поэтому нейромедиаторы связываются с клетками сальных желёз и стимулируют их активность. В результате усиливается образование себума [7] .
Классификация и стадии развития комедонов
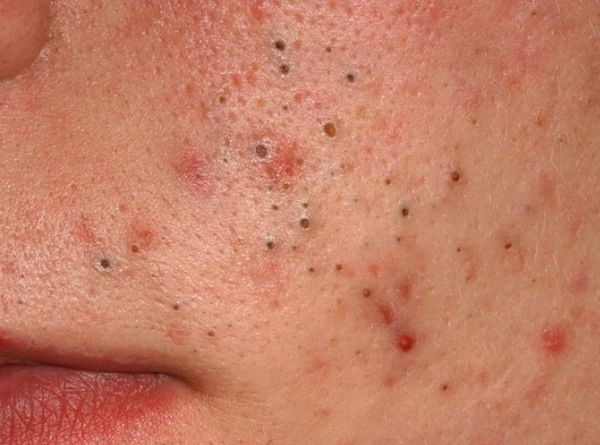
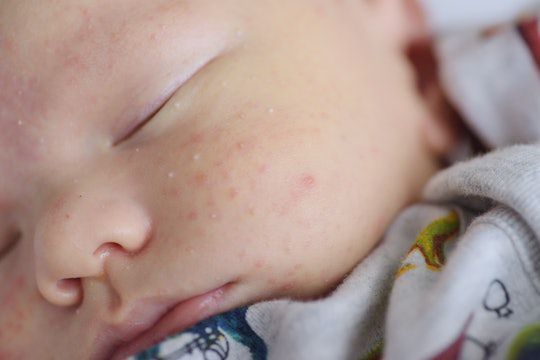
Комедоны бывают закрытыми и открытыми.
Закрытые комедоны — это белые подкожные узелки около 1 мм в диаметре. Из-за маленького отверстия в коже содержимое таких узелков почти не контактирует с внешней средой, а кератиноциты, которые образуются в устье протока, не могут "прорваться" на поверхность кожи и увеличивают давление внутри.
Иногда закрытые комедоны появляются у новорождённых в первые недели жизни. В этом возрасте болезнь проходит самостоятельно, лечение не требуется. В остальных случаях закрытые узелки перерастают в открытые комедоны [3] .
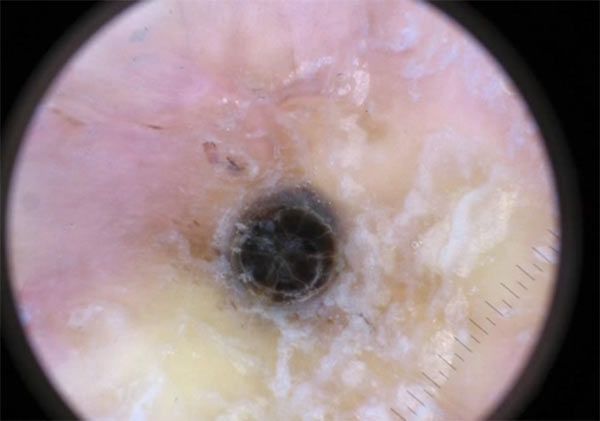
Открытые комедоны — это чёрные точки размером 0,5-1,0 мм . Причина их тёмного цвета — пигмент меланин и кислородное окисление содержимого комедона через большое отверстие в коже [1] . После исключения триггерного фактора они, как правило, перестают расти и исчезают.
Осложнения комедонов
Если не устранить триггерные факторы и вовремя не обратиться к дерматологу, комедоны могут увеличиться и привести к развитию более тяжёлых форм анке, таким как пустулы (гнойнички), узлы и кисты.
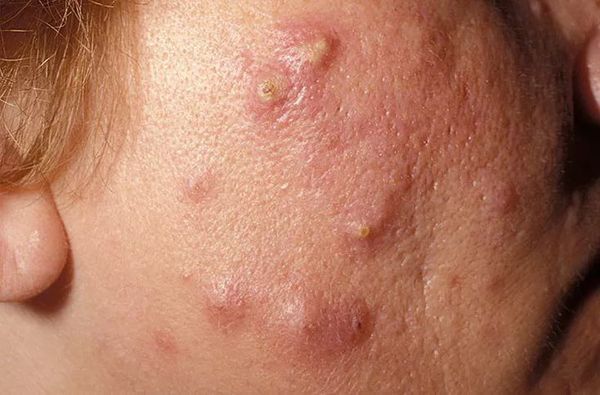
Узлы — это подкожные уплотнения. Чаще возникают на лице и спине. Кожа над узлами становится синюшной, истончается, в ней появляются отверстия, из которых выделяется гной. Заживают узлы с образованием рубцов.
Киста — это подкожное полостное образование. Оно формируются при расплавлении содержимого узла. Заживают с образованием грубых рубцов [9] .
Осложнения самолечения
Пациенты часто пытаются самостоятельно "выдавить" комедоны. Тем самым они рискуют травмировать кожу и сосуды. Эти повреждения могут привести к отёку, воспалению, присоединению бактериальной инфекции и поствоспалительному покраснению кожи — эритеме.
Поствоспалительная эритема — это длительно заживающее покраснение. Оно возникает из-за травмы сосудов при чрезмерном надавливании на поверхность кожи.
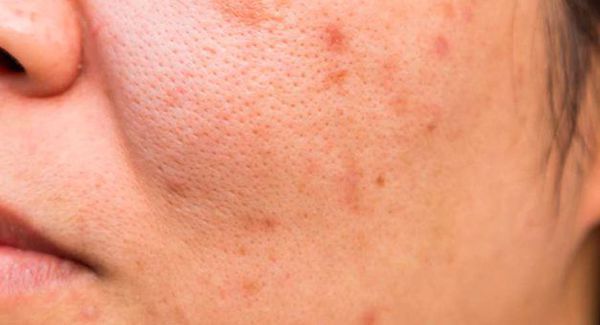
Вторичная бактериальная инфекция проникает в комедон через открытое устье фолликула. Она приводит к появлению гнойничковой сыпи.
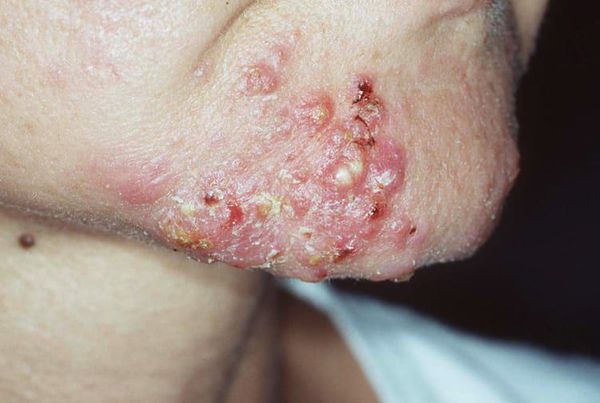
Диагностика комедонов
Первым делом врач осматривает пациента и проводит пальпацию. Доктор определяет тип кожи и количество комедонов, оценивает место их расположения, размер и глубину залегания, осматривает кожу на наличие воспаления, узлов и кист.
При сочетании комедонов с акне тяжесть течения болезни оценивается по шкале Кука [2] [16] . Чем выше показатель, тем тяжелее течение:
После осмотра доктор собирает полный анамнез — историю болезни, и затем назначает лечение.
Дифференциальная диагностика
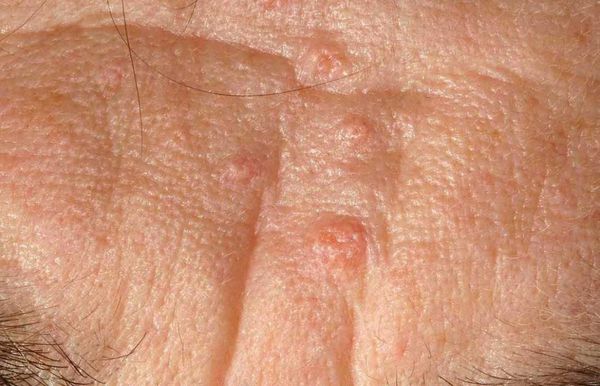
Иногда комедоны похожи на образования, возникающие при гиперплазии сальных желёз — их доброкачественном увеличении. В этом случае образование представляет собой одну увеличенную сальную железу, дольки которой расположены вокруг сального протока. При надавливании на такое образование содержимое не выделяется.
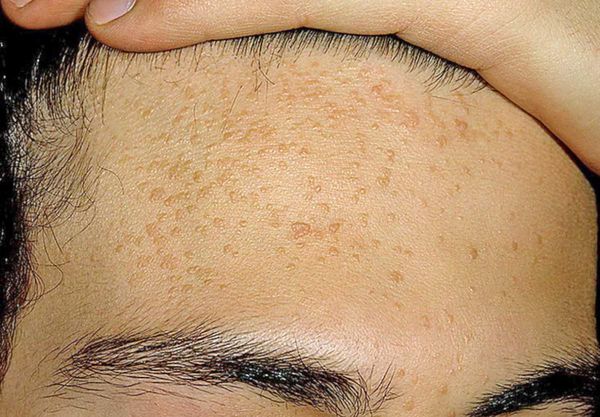
Внешне напоминать комедоны могут плоские бородавки — наросты на поверхности кожи. Эти образования отличаются плоской формой, но при этом слегка выпуклые.
Бородавки и гиперплазия сальных желёз не связаны с образованием комедонов. Для устранения этих патологий используют другие способы коррекции.
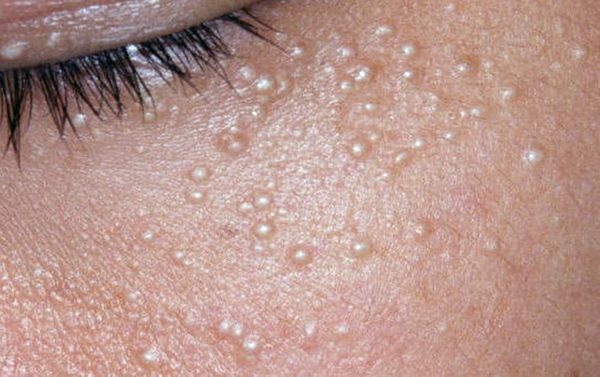
Также комедоны нужно отличить от милиумов — эпидермальных или фолликулярных роговых кист. Эти кисты внешне напоминают небольшие узелки белого цвета. Часто они появляются на коже вместе с комедонами, но отношения к ним не имеют [13] .
Лечение комедонов
Основа лечения — индивидуальный подход. Первым делом врач разъясняет пациенту особенность его состояния и причину проявления комедонов. Затем проводит терапию, назначает лечение и корректирует домашний уход.
Вывести пациента из комедональной формы акне в продолжительную ремиссию может только комплексным подход. Он состоит из трёх этапов:
Комедонолитики — это средства, которые предотвращают закупорку сально-волосяных протоков. Наиболее эффективным является ретинол , или ретиноевая кислота — форма витамина А. Это вещество стимулирует рост клеток, уменьшает сальные железы и объём вырабатываемого себума.
К другим комедонолитикам с доказанной эффективностью относят азелаиновую , салициловую и АНА-кислоту, цинк, серу и резорцин . Они регулируют салоотделение, убивают бактерии, уменьшают покраснение и отёчность кожи [7] .
Лечение стойких и распространённых комедонов проводится с помощью наружных средств, в состав которых входят ретиноиды, бензоилпероксид и азелаиновая кислота. При сочетании комедонов с папулами, пустулами, узлами и кистами доктор назначает изотретиноин для приёма внутрь. Все эти средства должны использоваться строго по показаниям и под наблюдением врача.
Механическое удаление комедонов выполняется дерматологом. Перед этим врач может назначить гигиеническую чистку лица — химический пилинг. Процедура позволяет избежать осложнений и улучшить текущее состояние кожи.
Нормализация питания направлена на исключение продуктов, которые стимулируют выработку кожного сала. Поэтому людям с жирным типом кожи, склонной к появлению комедонов, рекомендуют ограничить употребление цельномолочных продуктов и продуктов с высоким гликемическим индексом. Это позволит избежать излишней стимуляции сальных желёз.
Особенности домашнего ухода :
Все средства домашнего ухода должны содержать в себе АНА-кислоты, ретинол, салициловую кислоту, серу или цинк. Конкретную комбинацию ингредиентов назначает врач.
Прогноз. Профилактика
При соблюдении всех рекомендаций и устранении триггерных факторов комедональную форму акне можно устранить за несколько месяцев в зависимости от степени поражения.
Читайте также: