Аутоиммунный тиреоидит при склеродермии
Обновлено: 22.04.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Ощущение кома в горле – не редкость. Многие испытывали это безболезненное, но некомфортное состояние хотя бы раз в жизни. В медицинской литературе оно обозначается как глоточный шар. В большинстве случаев этот симптом не связан с серьезными заболеваниями, однако точный ответ можно получить только после консультации со специалистом, ведь существует ряд болезней, которые могут сопровождаться ощущением инородного тела в горле.
Разновидности
Общепринятой классификации не существует. Все зависит от причины, вызвавшей данное состояние.
Возможные причины появления ощущения кома в горле
Пациентов с жалобой на ком в горле можно разделить на две группы: у одних данное состояние возникает вследствие психоневрологических расстройств, а у других причина кроется в соматических, то есть относящихся непосредственно к внутренним органам, заболеваниях.
Нередко ощущение кома в горле появляется у людей легко возбудимых, чутко реагирующих на стресс и эмоциональные потрясения. Ком в горле еще издавна описывался врачами как симптом невротического расстройства, чаще возникающего у молодых женщин. Однако в настоящее время это состояние с одинаковой частотой встречается у людей обоих полов.
Если ощущение кома в горле постоянно и сохраняется в течение нескольких недель, то в первую очередь необходимо исключить онкопатологию. Это может быть злокачественный или доброкачественный процесс в области гортани, пищевода или других органов шеи, вызывающий сдавление окружающих тканей. Особое внимание следует проявить при возникновении у пациента жалоб на боль в области шеи или при глотании, повышенную утомляемость, снижение аппетита и массы тела.
Инфекционно-воспалительные заболевания ЛОР-органов также могут стать причиной глоточного шара.
Очень часто появление ощущения кома в горле связано с заболеваниями желудочно-кишечного тракта.
Необходимо выяснить, отмечаются ли у пациента такие симптомы, как изжога, кашель, кислая отрыжка, боль в желудке и чувство тяжести после еды.
Ощущение инородного тела в горле может быть вызвано патологией щитовидной железы. Увеличение объема железы чаще связано с нехваткой йода в пище или с аутоиммунным поражением (аутоиммунным тиреоидитом).
Иногда причиной ощущения кома в горле становится уменьшение и даже полное прекращение слюноотделения.
Такое состояние может возникнуть у больных сахарным диабетом, у женщин в климактерическом периоде, при системных аутоиммунных заболеваниях.
Увеличение лифматических узлов в области шеи так же может привести к дискомфорту и ощущению комка в горле.
Затруднение при глотании иногда может возникать вследствие остеохондроза шейного отдела позвоночника. При этом человека могут беспокоить головная боль, головокружение, боль в шее, спине, скованность движений.
Не стоит забывать о возможной роли травматического воздействия на ткани. Эндоскопические исследования и даже прием грубой пищи могут способствовать появлению неприятных ощущений в горле.
Ощущением кома в горле в основном сопровождаются:
- Заболевания ЛОР-органов (ангина, тонзиллит, эпиглоттит, фарингит).
- Заболевания щитовидной железы (эндемический зоб, диффузный токсический зоб, аутоиммунный тиреоидит).
- Новообразования в области шеи.
- Остеохондроз шейного отдела позвоночника.
- Гастроэзофагеальная рефлюксная болезнь (ГЭРБ).
- Дискинезия пищевода.
- Гетеротопия слизистой желудка.
- Заболевания эндокринной системы (сахарный диабет, гормональные нарушения).
- Системные аутоиммунные заболевания (склеродермия, синдром Шегрена).
- Психологические факторы, стресс.
- врач-гастроэнтеролог ;
- врач-оториноларинголог;
- врач-эндокринолог ;
- врач-онколог;
- врач-невролог ;
- врач-психотерапевт.
Для уточнения диагноза врач может назначить следующие виды обследования:
- Гастроскопия (эзофагогастродуоденоскопия, ЭГДС) при подозрении на гастроэзофагеальную болезнь и дискинезию пищевода.
- УЗИ щитовидной железы , анализ крови на гормоны щитовидной железы.
Что такое аутоиммунный тиреоидит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Сивова А. А., эндокринолога со стажем в 13 лет.
Над статьей доктора Сивова А. А. работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Хронический аутоиммунный (лимфоматозный) тиреоидит (ХАИТ) — хроническое заболевание щитовидной железы аутоиммунного происхождения, было описано Х. Хасимото в 1912 г. Заболевание чаще наблюдается у женщин и наиболее часто диагностируется среди известных патологий щитовидной железы. Аутоиммунный тиреоидит выявляется у одной из 10-30 взрослых женщин. [1]
Рассматриваемое заболевание аутоиммунной природы, и для него обязательно присутствие антител. Впервые опубликовали данные об обнаружении антител к ткани щитовидной железы в сыворотке у пациентов с аутоиммунным тиреоидитом в 1956 году. Впоследствии выяснилось, что аутоиммунный тиреоидит подразумевает наличие антител к тиреоглобулину, второму коллоидному антигену и тиреопероксидазе (микросомальному антигену).
Провоцирующие факторы
Сегодня принято считать, что апоптоз, то есть программируемая гибель фолликулярных клеток щитовидной железы — одна из главных причин аутоиммунного тиреоидита и других патологий щитовидной железы. [2] Предполагается, что запуску апоптоза способствуют вирусы и генетические нарушения.
Чем опасен тиреоидит во время беременности
Аутоиммунный тиреоидит у женщины никак не отражается на возможности забеременеть и родить здорового ребёнка при условии, что у пациентки нормальный уровень гормонов — тиреотропный гормон (ТТГ) до 2,5 мЕд/л, в том числе в первом триместре беременности.
При гормональном нарушении возможны следующие осложнения:
-
;
- выкидыш;
- преждевременные роды;
- проблемы со сном;
- поздний токсикоз; ;
- кровотечения после родов;
- гипоксия плода;
- неонатальный тиреотоксикоз.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы аутоиммунного тиреоидита
Изначально, на протяжении некоторого времени, больные не высказывают никаких жалоб. Постепенно с течением времени регистрируют медленное развитие клинической картины снижения функции щитовидной железы, вместе с тем в части ситуаций будет отмечаться прогрессирующее уменьшение размеров железы или же наоборот ее увеличение. [3]
Клинические проявления при хроническом аутоиммунном тиреоидите начинают появляться с нарушением функции щитовидной железы, но в части ситуаций симптомов может и не быть. Все симптомы аутоиммунного тиреоидита щитовидной железы неспецифические, т. е. могут быть при многообразных заболеваниях. Но несмотря на это, все же обозначим клинические проявления, имея которые следует обратиться к эндокринологу для обследования.

Патогенез аутоиммунного тиреоидита
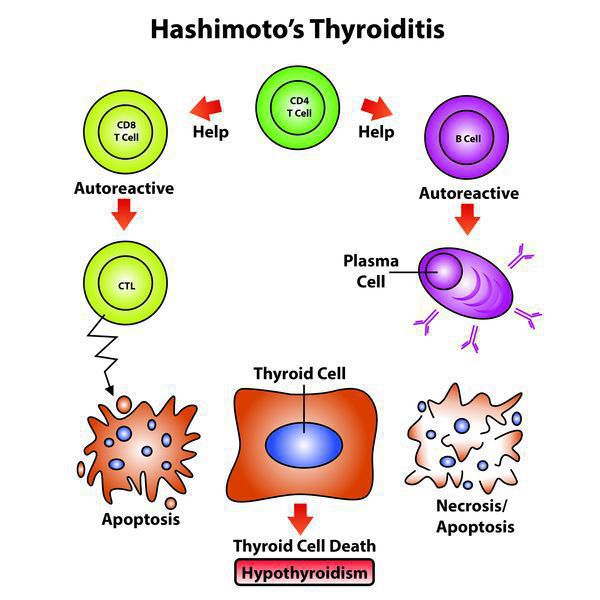
Эндогенный (внутренний) критерий наследования аутоиммунных заболеваний взаимосвязан с клонами Т-лимфоцитов.
- Чтобы произошло развитие хронического заболевания с учетом имеющейся наследственной предрасположенности, нужно влияние экзогенных факторов (вирусных и любых других инфекций, фармпрепаратов), которые способствуют активации Т-лимфоцитов, те впоследствии активируют В-лимфоциты, запуская цепную реакцию.
- Далее Т-клетки, кооперируясь с антитиреоидными антителами, воздействуют на эпителиальные клетки фолликулов, содействуя их деструкции, вследствие чего снижается численность правильно функционирующих структурных единиц щитовидной железы. [1][4]
Количество антитиреоидных антител при этом заболевании непосредственно отражает выраженность аутоиммунного процесса и иногда имеет склонность уменьшаться по мере увеличения продолжительности заболевания. Только присутствия антитиреоидных антител недостаточно, чтобы травмировать структурные элементы щитовидной железы.
Для реализации токсических свойств имеющимся антителам необходимо вступить во взаимодействие с Т-лимфоцитами, которые чувствительны к антигенам щитовидной железы при ХАИТ, чего не бывает при наличии обычного зоба или если патология щитовидной железы не выявлена.
В норме все клетки имеют иммунологическую нечувствительность к другим клеткам собственного организма, которая приобретается во время внутриутробного развития (еще до рождения), во время взаимодействия зрелых лимфоцитов со своими антигенами. Любые нарушения в данном взаимодействии и синтез особых клонов Т-лимфоцитов, которые вступают во взаимодействие со своими же антигенами, и могут стать той причиной, которая приводит к нарушению иммунологической нечувствительности и впоследствии привести к формированию любых аутоиммунных патологий, включая и ХАИТ.
Классификация и стадии развития аутоиммунного тиреоидита
Формы ХАИТ с учетом объема железы и данных клиники:
- Гипертрофическая (тиреоидит Хасимото). Наиболее распространена. Щитовидная железа отличается плотностью, увеличена до II или III степени. Функция железы чаще не изменена, однако в большинстве ситуаций регистрируют тиреотоксикоз или гипотиреоз. Встречается у 15-20% больных.
- Атрофическая. Щитовидная железа в норме или незначительно увеличена, а на момент осмотра может быть даже уменьшена. Функционально — гипотиреоз. Встречается у 80-85% пациентов.
Еще одна классификация аутоиммунного тиреоидита щитовидной железы: [2]
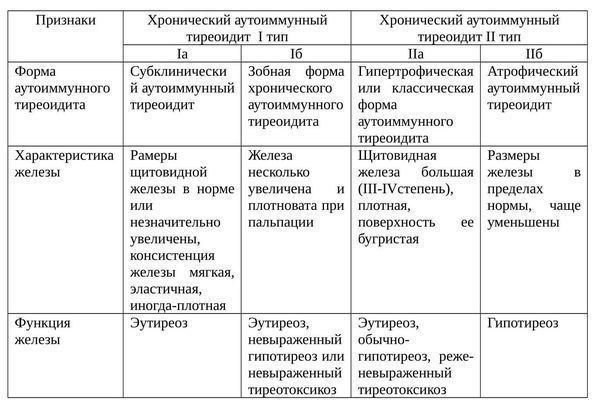
Фазы ХАИТ с учетом клинической картины заболевания:
- Эутиреоидная. Бессимптомное продолжительное (иногда пожизненное) течение, без изменений в функции щитовидной железы.
- Субклиническая. Если заболевание прогрессирует, то поскольку происходит деструкция клеток щитовидной железы и уменьшается уровень тиреоидных гормонов, повышается синтез тиреотропного гормона (ТТГ), который в свою очередь чрезмерно стимулирует щитовидную железу, благодаря чему организм поддерживает на нормальном уровне секрецию Т4.
- Фаза тиреотоксикоза. Поскольку заболевание продолжает развиваться, в кровь высвобождаются имеющиеся тиреоидные гормоны и формируется тиреотоксикоз. Не считая этого, в кровь попадают разрушенные части внутренних структур фолликулярных клеток, в результате образуются антитела к клеткам щитовидной железы. Когда при прогрессирующей деструкции щитовидной железы концентрация гормонопродуцирующих клеток снижается ниже допустимого предела, концентрация в крови Т4 стремительно уменьшается, развивается стадия явного гипотиреоза.
- Фаза гипотиреоза. Продолжается приблизительно в течение года, чаще всего после этого происходит восстановление функции щитовидной железы. Иногда гипотиреоидная фаза продолжается всю жизнь.
ХАИТ преимущественно протекает только с одной фазой заболевания. [5]
Осложнения аутоиммунного тиреоидита
ХАИТ — условно безопасное заболевание, не приводящее к осложнениям только при условии сохранения необходимой концентрации гормонов в крови, т. е. эутиреоидного состояния. И, соответственно, тогда никаких осложнений не развивается. Но при наступлении гипотиреоза могут наблюдаться осложнения. При отсутствии лечения гипотиреоза могут возникать осложнения: нарушение репродуктивной функции, выраженное снижение памяти, вплоть до слабоумия, анемия, но самое грозное и тяжелое осложнение гипотиреоза — гипотиреоидная или мексидематозная кома — возникает при резкой недостаточности гормонов щитовидной железы. [5] [6]
Диагностика аутоиммунного тиреоидита
Диагностика ХАИТ состоит из нескольких пунктов. Для определения данного заболевания у больного необходим минимум один большой критерий, если таких критериев не обнаружено, то диагноз лишь вероятен. [1]
Большие диагностические критерии:
- первичный гипотиреоз (причем возможен как манифестный, так и устойчивый субклинический);
- присутствие антител к ткани щитовидной железы;
- ультразвуковые критерии аутоиммунной патологии.
Пальпация щитовидной железы
Какие анализы нужны, чтобы определить АИТ
Для установления аутоиммунного тиреоидита необходимо сдать кровь на тиреотропный гормон ( ТТГ), тироксин свободный (Т4 свободный) и антитела к тиреопероксидазе (ТПО). Если антитела к ТПО повышены, но ТТГ в пределах нормы, то диагноз АИТ носит вероятный характер.
Нужно заметить, что при обнаружении у больного гипотиреоза манифестного или стабильного субклинического, диагностирование аутоиммунного тиреоидита важно для установления причины уменьшения функции железы, но несмотря на это постановка диагноза никак не меняет терапевтических методов. Лечение заключается в употреблении заместительной гормональной терапии препаратами тиреоидных гормонов.
Использование пункционной биопсии щитовидной железы не показано для установления хронического аутоиммунного тиреоидита. Ее необходимо проводить, только если имеются узлы щитовидной железы, более 1 см в диаметре.
Важно отметить, что нет надобности контролировать в течение болезни количество имеющихся антител к щитовидной железе, потому что данная процедура не имеет диагностической роли для анализа прогрессирования аутоиммунного тиреоидита. [7]
Лечение аутоиммунного тиреоидита
Терапия аутоиммунного тиреоидита щитовидной железы неспецифическая. При формировании фазы тиреотоксикоза достаточно применения симптоматической терапии. При формировании гипотиреоза главным вариантом медикаментозной терапии является назначение тиреоидных гормонов. Сейчас в аптечной сети РФ возможно приобрести только таблетки Левотироксина натрия (L-тироксин и Эутирокс). Применение таблетированных препаратов тиреоидных гормонов нивелирует клинику гипотиреоза и при гипертрофической форме аутоиммунного тиреоидита вызывает уменьшение объема щитовидной железы до допустимых значений.
В случае обнаружения у пациента манифестного гипотиреоза (повышение уровня тиреотропного гормона и снижение концентрации Т4 свободного) необходимо использование в лечении левотироксина натрия в средней дозе 1,6 – 1,8 мкг/кг массы тела пациента. Показателем правильности назначенного лечения будет являться уверенное удержание в пределах референсных значений тиреотропного гормона в крови больного.
Когда у больного диагностирован субклинический гипотиреоз (увеличена концентрация ТТГ в совокупности с неизмененной концентрацией Т4 свободного), необходимо:
- Спустя 3–6 месяцев вторично провести гормональное обследование для доказательства наличия изменения функции щитовидной железы;
- Когда в течение беременности у пациентки обнаружено увеличение уровня тиреотропного гормона, даже при сохраненной концентрации Т4 свободного, назначить левотироксин натрия в полной расчетной заместительной дозе сразу же;
- Лечение левотироксином натрия нужно при постоянном субклиническом гипотиреозе (увеличение концентрации тиреотропного гормона в крови свыше 10 мЕд/л, и еще в ситуациях не менее двукратного определения концентрации тиреотропного гормона между 5 – 10 мЕд/л), но если этим больным более 55 лет и у них имеются сердечно-сосудистые патологии, лечение левотироксином натрия назначается только при отличной переносимости лекарства и при отсутствии сведений о декомпенсации данных болезней на фоне приема тироксина;
- Показатель достаточности лечения субклинического гипотиреоза представляет собой стабильное удержание уровня ТТГ в пределах референсных значений в крови.
Если у женщин перед планированием беременности, выявлены антитела к ткани щитовидной железы и/или ультразвуковые признаки аутоиммунного тиреоидита, нужно определить гормональную функцию щитовидной железы (концентрацию тиреотропного гормона и концентрацию Т4 свободного) и обязательно определять уровень гормонов в каждом триместре беременности. [8]
Если поставлен диагноз аутоиммунный тиреоидит, но не выявляются изменения в работе щитовидной железы, применение препаратов левотироксина натрия не показано. [9] Оно возможно иногда в исключительных ситуациях внушительного увеличения объема щитовидной железы, спровоцированного аутоиммунным тиреоидитом, при этом решение принимается по каждому пациенту индивидуально. [10]
Физиологическое количество калия йодита (приблизительно 200 мкг/сутки) не могут спровоцировать формирование гипотиреоза и не осуществляют негативного воздействия на функцию щитовидной железы при ранее развившемся гипотиреозе, вызванном аутоиммунным тиреоидитом.
Питание при аутоиммунном тиреоидите
Продуктов, которые влияют на течение аутоиммунного тиреоидита, не существует. Глютен или лактоза не имеют отношения к гипотиреозу на фоне АИТ. Поэтому рекомендации по питанию для людей с аутоиммунным тиреоидитом такие же, как и для всех остальных: разнообразное сбалансированное питание с достаточным употреблением воды.
Существуют ли народные способы лечения
Аутоиммунный тиреоидит лечат только медицинскими препаратами, которые назначает эндокринолог. Отсутствие адекватной терапии может грозить опасными осложнениями: нарушением репродуктивной функции, выраженным снижением памяти (вплоть до слабоумия), анемией и комой, которая возникает при резкой недостаточности гормонов щитовидной железы.
Прогноз. Профилактика
Хронический аутоиммунный тиреоидит прогрессирует обычно крайне медленно, с развитием гипотиреоидного состояния спустя несколько лет. В отдельных ситуациях состояние и трудоспособность сохраняются в течение 15-18 лет, даже с учетом непродолжительных обострений. В фазе обострения тиреоидита регистрируются симптомы невыраженного либо гипотиреоза, либо тиреотоксикоза.
Сегодня методов профилактики хронического аутоиммунного тиреоидита не найдено.
Кожно-венерологический диспансер №16, Москва
Московский научно-практический центр дерматовенерологии и косметологии Департамента здравоохранения
ГКБ №14 им. В.Г. Короленко Департамента здравоохранения Москвы
Центр теоретических проблем физико-химической фармакологии РАН
Первый МГМУ им. И.М. Сеченова
Склеродермия у женщин
Журнал: Клиническая дерматология и венерология. 2016;15(4): 88‑92
Склеродермия — заболевание соединительной ткани неизвестной этиологии, которое характеризуется фиброзом кожи, поражением сосудов, воспалением, аутоиммунной и тканевой реконструкцией. Мы обследовали 89 пациенток, страдающих склеродермией и проходящих лечение в стационаре филиала «Клиника Короленко» в 2012—2013 гг. Мы обратили внимание на наличие сопутствующих заболеваний у наблюдаемых нами пациенток и сравнили их с описанными в специальной литературе.
Кожно-венерологический диспансер №16, Москва
Московский научно-практический центр дерматовенерологии и косметологии Департамента здравоохранения
ГКБ №14 им. В.Г. Короленко Департамента здравоохранения Москвы
Центр теоретических проблем физико-химической фармакологии РАН
Первый МГМУ им. И.М. Сеченова
Склеродермия является хроническим воспалительным заболеванием соединительной ткани с длительным и прогрессирующим течением, проявляющееся изменениями на коже и внутренних органах. Этиология данного заболевания до конца не изучена. Важное значение в развитии дерматоза играют иммунные и генетические факторы, поражение мелких сосудов, повышенный синтез коллагена фибробластами, а также прием некоторых лекарственных средств, наличие сопутствующих соматических патологий, например, онкологических заболеваний. Склеродермия статистически чаще встречается у женщин в возрасте 20—50 лет.
Мы обследовали 89 пациенток, страдающих склеродермией и госпитализированных для лечения в стационар филиала «Клиника Короленко» в 2012—2013 гг. Мы обратили внимание на наличие сопутствующих заболеваний у наблюдаемых нами пациенток и сравнили их с описанными в специальной литературе.
M. González-López и соавт. [1] проследили связь между системной склеродермией (СС) и первичным билиарным циррозом. В специальной литературе было описано только 6 таких случаев и все они наблюдались у женщин. Авторы описали случай 62-летнего мужчины с множественными воспалительными пятнами на туловище и конечностях, которые появились тремя годами ранее. Клинические и лабораторные данные, а также гистологические исследования соответствовали диагнозу С.С. Сосуществование у мужчины двух болезней, которые преимущественно поражают женщин, подтверждают гипотезу, что имеется патогенетическая связь между этими двумя состояниями. Авторы обращают наше внимание на тот факт, что первичный биллиарный цирроз следует искать у всех больных с С.С. Среди наших пациенток не было больных, страдающих первичным билиарным циррозом.
R. Ludwig и соавт. [3] в своей статье рассматривают хроническую венозную недостаточность (ХВН) как потенциальный триггерный фактор при развитии ограниченной склеродермии (ОС). Авторы, ссылаясь на авторитет других исследователей (Seifarth и соавт.) и собственный опыт, описывают случаи развития ОС в области ХВН. Лечение ХВН у таких больных привело к существенному улучшению клинической картины С в области пораженных вен, но не повлияло на высыпания в других местах. Хроническая венозная недостаточность отмечалась у одной нашей пациентки. Кроме того, у 11 обследованных нами больных встречалось варикозное расширение вен нижних конечностей, которое приводит к развитию ХВН.
В специальной литературе часто отмечается связь между аутоиммунными заболеваниями, такими как склеродермия, дискоидная или системная красная волчанка, витилиго, сахарный диабет (СД). M. Yamamoto и соавт. [4] описали случай 49-летней японки, страдающей дискоидной красной волчанкой (ДКВ) на лице. У нее также были отмечены синдром Рейно, припухлость пальцев, высокие титры антинуклеарных антител, а результаты биопсии показали наличие ограниченного типа С.С. Сочетание С.С. и ДКВ достаточно редки, хотя некоторые похожие случаи уже описывались в Японии. У пациентки также отмечался гепатит С. Среди наших пациенток не было больных, страдающих ДКВ и гепатитом С.
C. Bonifati и соавт. [5] описали случай 21-летнего мужчины, страдающего одновременно ЛС на левой верхней конечности и гомолатеральным сегментообразным витилиго на туловище. Так как эти заболевания появились одновременно, а в процесс была вовлечена одна сторона тела, авторы сделали вывод, что, возможно, связь этих двух заболеваний не случайна.
H. Zeglaoui и соавт. [6] описали случай сосуществования у 15-летней девочки четырех аутоиммунных заболеваний: СД, СС, целиакии и системной красной волчанки. Авторы в своей статье обсуждали этиопатогенез и связь между этими заболеваниями.
Существует большое количество работ, описывающих развитие склеродермии на фоне уже существующих онкологических заболеваний. Среди наших пациенток только у одной отмечался рак щитовидной железы в анамнезе.
A. Scope и соавт. [7] исследовали случаи всех больных склеродермией и раком груди, которые были госпитализированы в течение 1980—2002 гг. Полученные данные сравнивались с литературными данными о больных раком груди и склеродермией. Были суммированы клинические данные 65 женщин со злокачественным новообразованием молочной железы и склеродермией, из них 8 пациенток были госпитализированы, а клинические данные 57 больных описывались в литературе. У 29 (44%) женщин склеродермия развилась перед или одновременно с диагностированием рака груди. Хотя в данной группе больных отмечалась высокая частота СС, все-таки высокая частота ОС имела место в группе, где развитие кожного процесса следовало за диагностикой рака груди. Проведенное исследование подчеркивает связь между склеродермией и раком груди.
K. Kikuchi и соавт. [8] за период с 1994 по 2002 г. наблюдали 71 пациента со склеротическими кожными изменениями; у 66 (93%) из них диагностировали СС, а у 5 (7%) авторы диагностировали псевдосклеродермию, связанную с различными злокачественными новообразованиями. Длительность течения заболевания у этих 5 больных была короче, чем у больных с С.С. Наличие антинуклеарных антител, феномен Рейно или проблемы с пищеводом у больных с псевдосклеродермией проявлялись значительно слабее, чем у пациентов с СС. В сыворотке уровень базального фактора роста фибробластов (bFGF) у 5 больных с псевдосклеродермией был значительно повышен по сравнению с контрольной группой.
Случаи одновременного сосуществования ОС и плоскоклеточного рака были несколько раз описаны в специальной литературе. M. Gréco и соавт. [9] описали множественные очаги плоскоклеточного рака на коже ноги, которые появились у больного с ОС.
G. Androutsopoulos и соавт. [10] описали случай 43-летней нерожавшей гречанки в перименопаузе со склеродермией, у которой появились боли в брюшной полости и кровотечение из влагалища. Женщина перенесла гистерэктомию с двусторонним удалением придатков, полным иссечением сальника, удаление аппендицита и ревизию тазовых лимфатических узлов. Гистопатология показала синхронные первичные раковые образования оболочки матки и левого яичника. Пациентка подверглась послеоперационной химиотерапии и оставалась в хорошем состоянии без проявлений болезни спустя 25 мес после операции. Синхронные первичные раковые образования оболочки матки и яичника относительно редки в общей популяции населения. В специальной литературе сообщалось всего о нескольких случаях рака женского полового тракта у пациенток, страдающих склеродермией.
S. Nunez и соавт. [11] сообщили о пациенте со склеродермией, почечно-клеточным раком (ПКР) и мембранозной нефропaтией. Определенные клинические и лабораторные данные позволили предположить, что ПКР вызвал или облегчил развитие двух других состояний. Карцинома верхушки левой почки была удалена при помощи нефрэктомии. Мембранозная нефропaтия была найдена в почечной паренхиме рядом с удаленной опухолью. Через 3,5 года после хирургического вмешательства клинические проявления склеродермии приостановились, хотя количество лекарственных препаратов было сильно уменьшено. Данный случай служит примером развития трех редких заболеваний (склеродермии, ПКР и мембранозной нефропaтии) у одного человека, длительное улучшение проявлений склеродермии и мембранозной нефропaтии, наступившее после удаления ПКР, противопоставленное быстрому ухудшению этих состояний до операции. У пациента в сыворотке присутствовали аутоантитела, которые редко встречаются у больных со склеродермией, что, вероятно, связано со злокачественной опухолью и позволяет предположить патогенетическую связь между этими тремя состояниями.
A. Dancey и соавт. [12] проследили связь между радиоизлучением и развитием склеродермии. Впервые случаи развития склеродермии, вызванные радиоизлучением, были описаны в 1900 г. Случаи склеродермии, вызванные радиацией, встречаются с частотой 2:1000. Распространение процесса за пределы облученного участка наблюдается приблизительно в ¼ случаев. Авторы описали 2 случая склеродермии на коже молочной железы. У первой пациентки развитие склеродермии не было связано с патологией молочной железы. Больной провели операцию по Wise с удалением очага склеродермии в пределах здоровой кожи. У второй больной склеродермия развилась после курса радиотерапии по поводу рака молочной железы. Больная отказалась от хирургического вмешательства. В статье подчеркивается, что склеродермия является признанным осложнением радиотерапии, которое необходимо отличать от склеротического рецидива первичной опухоли.
S. Dubner и соавт. [13] описали случай 52-летней женщины, которой удалили опухоль молочной железы с последующей радиотерапией. Через 2 года после операции на коже в области облучения появились изменения в виде гиперпигментации, втягивания и уплотнения кожи. Клиническая и гистологическая картина позволили диагностировать ОС после облучения. Авторы подчеркнули, что важно помнить об этих редких осложнениях после радиотерапии.
K. Nakamura и соавт. [14] описали случай 65-летней женщины с хронической болезнью «трансплантат против хозяина», проявившейся склеротическими изменениями на коже верхних конечностей и туловища после трансплантации аутологических стволовых клеток переферической крови. Больная страдала раком груди. После хирургического вмешательства и химиотерапии у нее развилась панцитопения, по поводу которой была проведена трансплантация аутологических стволовых клеток периферической крови. Через 4 года после трансплантации у больной развился тяжелый склероз на коже верхних конечностей и туловища. Биопсия кожи показала истончение эпидермиса и пролиферацию коллагеновых пучков в дерме. Отмечалось отсутствие титров антинуклеарных ДНК в сыворотке. Больной был поставлен диагноз: хроническая болезнь «трансплантат против хозяина». Несмотря на лечение преднизолоном per os, кожные склеротические изменения продолжали развиваться и рак груди рецидивировал.
M. Juarez и соавт. [15] описали случай пациента со вторичной склеродермией как проявлением паранеопластического синдрома при волосато-клеточном лейкозе. Также у одной нашей больной в анамнезе имелся волосато-клеточный лейкоз.
Аутоиммунные болезни могут проявляться как паранеопластический синдром при онкологических заболеваниях, чаще всего как дерматомиозит/полимиозит. В данной статье G. Orphanos и соавт. [16] описали случай 56-летнего мужчины с раком прямой кишки и С.С. Развитие этих двух болезней было настолько связано, что склеродермию сочли паранеопластическим синдромом на фоне онкологического заболевания, а не сопутствующим заболеванием.
Среди форм заболевания, наблюдаемых нами у пациенток стационара Городской клинической больницы № 14 им. В.Г. Короленко, отмечались очаговая и линейная склеродермия, склероатрофический лихен, атрофодермия Пазини—Пьерини и синдром Тибьержа—Вейссенбаха.
Клиническая картина ОС представлена единичными или множественными пятнистыми элементами розово-сиреневого цвета с четкой границей округлой или овальной формы. С течением времени цвет элемента меняется с розово-сиреневого на желтовато-белый («цвет слоновой кости»), очаг уплотняется, а позже в нем развивается атрофия. По периферии очага отмечается розово-сиреневый ободок, который свидетельствует об активности процесса. В месте атрофии кожный рисунок сглаживается, чувствительность ослабевает, сало- и потоотделение отсутствуют. Очаг начинает блестеть и постепенно цвет очага меняется на коричневый. Кожа в очаге истончается. Высыпания развиваются на любом участке кожного покрова. Среди наших больных ОС отмечалась у 74 больных.
Линейная склеродермия чаще развивается у молодых женщин или детей. Высыпания чаще всего локализуются на коже головы или конечностей. Свое название данная форма дерматоза получила за форму высыпного элемента, который имеет линейную форму и напоминает рубец после удара сабли. У наблюдаемых нами пациенток очаги линейной склеродермии присутствовали на коже у 5 пациенток.
Клиническая картина склероатрофического лихена представлена мелкими пятнистыми высыпными элементами беловатого цвета, локализованными чаще всего на коже шеи и груди, а также в области половых органов. По периферии пятен может присутствовать венчик розово-сиреневого цвета. С течением времени отмечается западение центральной части пятен и развитие атрофии. Расширенные устья волосяных фолликулов и потовых желез могут быть заполнены роговыми пробками. Также для склероатрофического лихена характерно наличие петехий и телеангиэктазий. На гениталиях склероатрофический лихен представлен очагами сухости, истончения и атрофии кожи, вплоть до сужения входа во влагалище. Пациенток иногда беспокоит зуд. Заболевание чаще развивается у женщин в возрасте 50—60 лет, что, вероятно, связано с гормональными нарушениями и наличием большого количества сопутствующих патологий. Среди наблюдаемых нами пациенток у 8 присутствовали высыпания склероатрофического лихена.
Атрофодермия Пазини—Пьерини характеризуется несколькими пятнами розовато-синюшного цвета округлой или овальной формы. Данным заболеванием чаще страдают молодые женщины. С течением времени свойственное для склеродермии уплотнение не развивается. Очаг приобретает буровато-коричневый оттенок и отмечается атрофия. Венчик по периферии очага, сопутствующий склеродермии, также отсутствует. В связи с отсутствием этих двух симптомов, всегда сопутствующих склеродермии, по мнению некоторых авторов, данное заболевание может служить проявлением поздней стадии иксодового клещевого боррелиоза (М.А. Пальцев и соавт., 2004) [17]. Среди наших пациенток была одна больная с данным диагнозом. В то же время встречаются клинические случаи, когда у одного больного одновременно существуют очаги атрофодермии Пазини—Пьерини и ОС.
Синдром Тибьержа—Вейссенбаха является редким. Он характеризуется сочетанием склеродермии и кальциноза кожи. Среди наших больных только у одной отмечался синдромом Тибьержа—Вейссенбаха.
Среди 89 больных стационара филиала «Клиника Короленко» были женщины в возрасте от 23 до 80 лет. Распределение возраста пациенток представлено на рис. 1. В обследованной группе были 3 пациентки в возрасте от 20 до 30 лет, 7 больных — от 31 года до 40 лет, 6 — 41—50 лет, 23 — 51—61 год, 27 — от 61 года до 70 лет, 23 в возрастном промежутке 71—80 лет.

Рис. 1. Возраст пациенток.
Среди больных у 74 пациенток отмечалась ОС, 8 пациенток страдали склероатрофическим лихеном, 5 больным был выставлен диагноз линейная склеродермия. Одна больная страдала синдромом Тибьержа—Вейссенбаха и у одной пациентки была выявлена атрофодермия Пазини—Пьерини. Распределение форм заболевания представлено на рис. 2.

Рис. 2. Формы заболевания.
Длительность заболевания составляла от 1 мес до 35 лет. С длительностью заболевания до 1 года наблюдались 3 пациентки. У 63 больных длительность заболевания варьировала от 1 года до 5 лет, у 13 пациенток — от 6 до 10 лет, 7 больных — от 11 до 20 лет, 3 пациентки — более 20 лет, из них 1 считала себя больной 26 лет, 1 пациентка — 30 лет и 1 — 35 лет. Распределение длительности заболевания представлено на рис. 3.

Рис. 3. Длительность заболевания.
Сопутствующие патологические процессы отмечались у 89 (100%) человек: заболевания сердечно-сосудистой системы были обнаружены у 45 (50,6%), из них артериальной гипертензией страдали 45 (50,6%), 32 (35,9%) — ишемической болезнью сердца, 6 (6,7%) — нарушениями сердечного ритма. Со стороны желудочно-кишечного тракта (ЖКТ) жалобы поступали от 31 (34,8%) пациентки: у 2 (2,2%) — желчнокаменная болезнь, у 15 (16,9%) — холецистит, у 6 (6,7%) — жировой гепатоз, язвой желудка и двенадцатиперстной кишки страдали по одной (1,1%) пациентке, хронический гастрит отмечался у 30 (33,7%) больных, неспецифическим язвенным колитом страдала 1 (1,1%) пациентка. Заболеваниями почек страдали 11 (12,3%) пациенток: пиелонефритом — 8 (8,9%) пациенток, кистами почек — 5 (5,6%). Заболевания щитовидной железы отмечали у 31 (34,8%) больной: узловой зоб — у 17 (19,1%), гипотиреоз —у 10 (11,2%), аутоиммунный тиреоидит — у 8 (8,9%), рак щитовидной железы имелся в анамнезе у 1 (1,1%) пациентки. СД 2-го типа страдали 17 (19,1%) пациенток, при этом у 11 (12,3%) женщин отмечались осложнения СД, такие как диабетическая ретинопатия у 3 (3,3%), ангиопатия сетчатки у 8 (8,9%) пациенток и диабетическая полинейропатия у 2 (2,2%). Заболеваниями дыхательных путей страдали 10 (11,2%): хроническим бронхитом — 10 (11,2%) пациенток, бронхиальной астмой — 1 (1,1%) и хроническим тонзиллитом — 4 (4,5%). Волосато-клеточный лейкоз отмечался в анамнезе у 1 (1,1%) больной. Сопутствующие заболевания, наблюдаемые нами у обследованных больных, представлены на рис. 4.

Рис. 4. Сопутствующие соматические заболевания.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Аутоиммунный тиреоидит: причины появления, симптомы, диагностика и способы лечения.
Определение
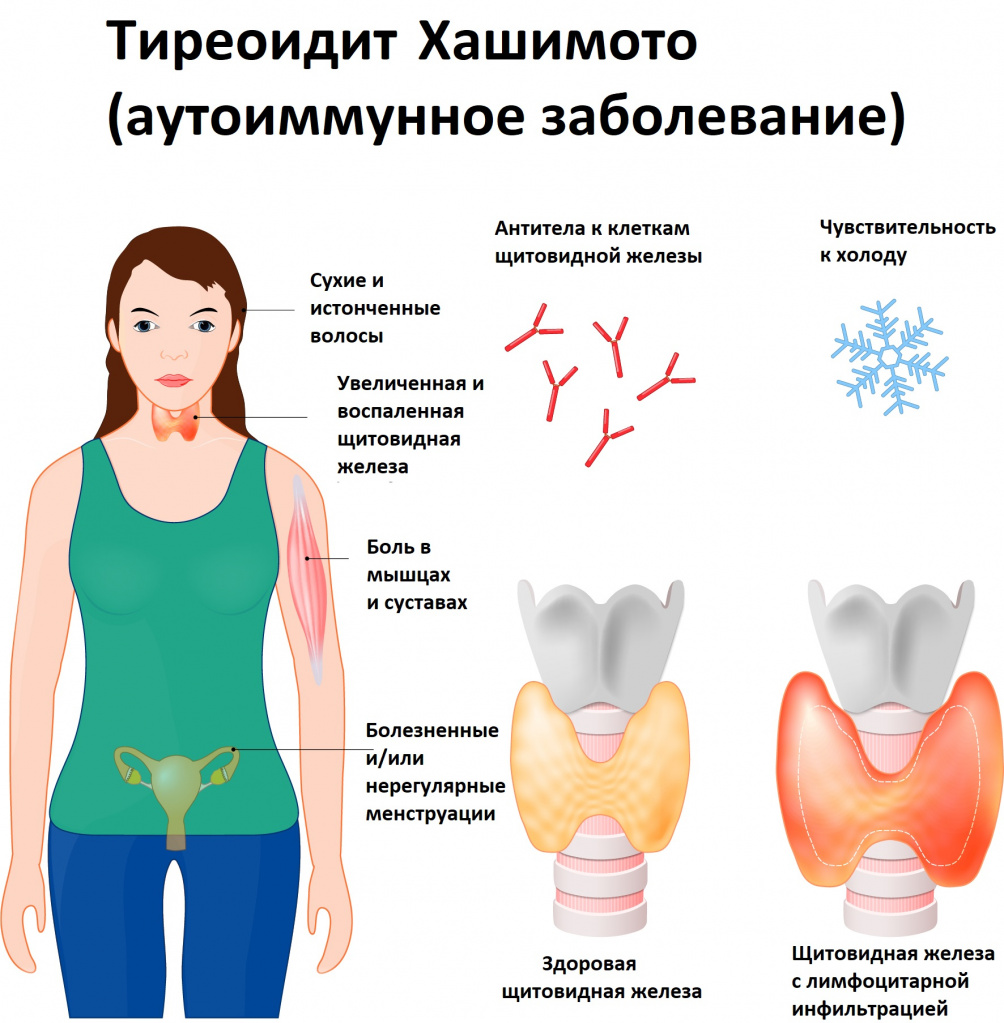
Аутоиммунный тиреоидит (другое название – тиреоидит Хашимото) – аутоиммунное заболевание с наследственной предрасположенностью, при котором в организме начинают вырабатываться антитела, «враждебные» к ткани щитовидной железы (ЩЖ), то есть разрушающие ее клетки – тиреоциты, которые отвечают за выработку тиреоидных гормонов.
Для заболевания характерно наличие лимфоцитарной инфильтрации щитовидной железы, разрушение фолликулов и разрастание соединительной ткани, со временем замещающей нормальную ткань ЩЖ.
Распространенность заболевания колеблется от 0,1-1,2% у детей до 6-11% у женщин старше 60 лет (женщины болеют примерно в 5-6 раз чаще мужчин).
Причины появления аутоиммунного тиреоидита
Основной причиной развития аутоиммунного тиреоидита (АИТ) являются антитела к тиреоидной пероксидазе (АТ-ТПО) и к тиреоглобулину (АТ-ТГ). Ученые до сих пор не пришли к единому мнению, что именно становится спусковым механизмом этого процесса. Однако принято выделять три основных фактора, которые могут увеличить риск развития АИТ:
- экзогенные (факторы внешней среды): стрессы и экологическая обстановка, приводящие к скачкам адреналина и кортизола, недостаточности надпочечников, к снижению адаптационных резервов организма, в результате чего фиксируется рост аутоиммунных заболеваний, включая АИТ; а также длительный прием йодсодержащих препаратов пациентами со спорадическим зобом щитовидной железы;
- эндогенные (факторы внутренней среды) – генетическая предрасположенность (в половине случаев у родственников пациентов с АИТ в сыворотке крови обнаруживаются антитела к щитовидной железе); для реализации предрасположенности к развитию аутоиммунного заболевания необходимы дополнительные внешние факторы (вирусы, различные инфекции, лекарственные и другие ксенобиотики – чужеродные для организма вещества);
- другие заболевания, на фоне которых может развиться аутоиммунный тиреоидит.
Аутоиммунный тиреоидит может считаться наследственным, если у близких родственников пациента диагностированы аутоиммунные заболевания (сахарный диабет, ревматоидный артрит и др.).
Классификация заболевания
Выделяют несколько типов аутоиммунного тиреоидита.
- Латентный АИТ – характеризуется отсутствием проявлений заболевания, в анализах может наблюдаться небольшой сбой выработки тиреоидных гормонов, щтовидная железа может быть незначительно увеличена.
- Гипертрофический АИТ, или зоб Хашимото (классический вариант заболевания) – характеризуется увеличением щитовидной железы; различают:
- диффузный зоб (равномерное увеличение щитовидной железы),
- узловой зоб (неравномерное увеличение железы с формированием узлов),
- диффузно-узловой зоб (равномерное увеличение щитовидной железы с формированием узлов).
Аутоиммунный тиреоидит развивается постепенно, а его симптомы зависят от стадии заболевания.
Эутиреоидная стадия АИТ.
Может протекать длительно (годы и десятилетия) и бессимптомно.
В некоторых случаях АИТ проявляется в виде тиреотоксикоза (хаши-токсикоза). Главным признаком этой стадии является увеличение щитовидной железы (зоб). В зависимости от объема зоба пациенты предъявляют жалобы на затруднения во время проглатывания пищи, чувство сдавливания в районе шеи. При пальпации щитовидная железа имеет плотную неоднородную структуру, безболезненна. Причиной хаши-токсикоза может быть как деструкция ЩЖ, так и ее стимуляция за счет выработки антител к ТТГ.
В большинстве случаев хаши-токсикоз не имеет выраженной клинической картины тиреотоксикоза и протекает по субклиническому типу (снижен уровень ТТГ при нормальных значениях Т3 и Т4). При манифестном хаши-токсикозе уровень Т4 повышается.
Субклиническая стадия гипотиреоза.
Отличается постепенной лимфоцитарной инфильтрацией щитовидной железы, продолжающимся разрушением фолликулов, отвечающих за синтез тиреоидных гормонов (Т4 и Т3), в результате чего их количество начинает снижаться. В ответ на это усиливается выработка тиреотропного гормона (ТТГ), который в свою очередь стимулирует продукцию тиреогормонов, поэтому долгое время (иногда многие годы) организму удается поддерживать нормальный уровень Т4.
Стадия манифестного гипотиреоза.
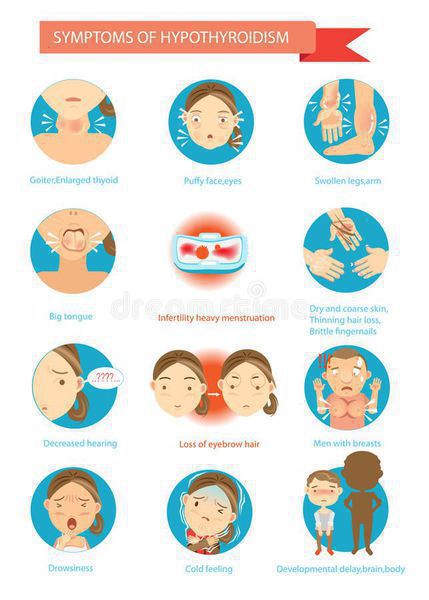
По мере разрушения фолликулов щитовидной железы количество тиреоцитов становится ниже критического уровня, возникают симптомы гипотиреоза: выпадение и сухость волос, ломкость и истончение ногтей, побледнение кожи, снижение частоты сердечных сокращений, слабость, сонливость, снижение концентрации внимания, отеки, запоры, избыточный вес при стабильном или даже плохом аппетите.
![Хашимото.jpg]()
Диагностика аутоиммунного тиреоидита
Диагностика аутоиммуного тиреоидита основывается на клинических и пальпаторных данных, исследовании функции щитовидной железы, ультразвуковой диагностике, определении наличия антител. Пункционная биопсия при АИТ не обязательна и проводится только при подозрении на онкологический статус заболевания (то есть для дифференциальной диагностики). Для постановки точного диагноза должны присутствовать сразу несколько признаков заболевания:
-
наличие первичного гипотиреоза или хаши-токсикоза, подтвержденное гормональным исследованием – для этого определяется уровень тиреоидного гормона Т4 свободного (при манифестном гипотиреозе показатели ниже референсных значений, при хаши-токсикозе – в норме или выше нормы) и уровень тиреотропного гормона (ТТГ при гипотиреозе повышен, при хаши-токсикозе снижен);
Свободный, не связанный с транспортными белками плазмы крови тироксин. Синонимы: Анализ крови на свободный тироксин. Free T4; Free Form of Thyroxin. Краткая характеристика определяемого вещества Тироксин свободный Тироксин (Т4) – один из двух основных тиреоидных гормонов щитовидной жел.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Тиреоидит: причины появления, симптомы, диагностика и способы лечения.
Тиреоидиты – это группа заболеваний щитовидной железы, различных по причине возникновения, но объединенных одним общим признаком – воспалением ткани железы. В данной статье не будут описаны аутоиммунные тиреоидиты.
Причины появления тиреоидита
Причины возникновения тиреоидита могут быть разными. Согласно литературным данным, существует связь развития заболевания с перенесенными ранее бактериальными, грибковыми, вирусными инфекциями ЛОР-органов (отитами, синуситами, тонзиллитами), пневмониями, описаны тиреоидиты у пациентов с ВИЧ, а также после трансплантации органов и химиотерапии.У взрослых заболевание может быть вызвано стафилококками, стрептококками, сальмонеллой, бруцеллой, клебсиеллой, синегнойной палочкой, кишечной палочкой и др. У детей заболевание чаще связано с α- и β-гемолитическими стрептококками и разнообразными анаэробными бактериями.
Инфекция попадает в щитовидную железу с током крови, по лимфатическим путям или в результате травмы, ранения, медицинских манипуляций. В результате развивается острый тиреоидит.
Вирусы (вирус Коксаки, аденовирусы, вирус эпидемического паротита, кори, ЕСНО-вирусы, вирусы гриппа и вирус Эпштейна–Барр) также рассматриваются в качестве причины воспалительного процесса в щитовидной железе. Проникая внутрь клетки, вирусы запускают синтез атипичных белков, на которые организм реагирует воспалительной реакцией. Развивается подострый тиреоидит.
Частота заболеваемости вирусным тиреоидитом возрастает в осенне-зимний период во время эпидемического подъема вирусных заболеваний.
Тиреоидит де Кервена – одна из наиболее распространенных форм подострого тиреоидита. Его причиной считают вирусную инфекцию, но конкретный возбудитель не выявлен. Обычно тиреоидит развивается через 5–6 недель после ОРВИ, паротита, инфекционного мононуклеоза. Женщины болеют в 4 раза чаще мужчин.
Тиреоидит Риделя - редкая форма хронического тиреоидита, характеризующаяся обширным фиброзом, помимо щитовидной железы поражающим и окружающие ее структуры. Причина заболевания неизвестна. Есть предположение, что тиреоидит Риделя может быть проявлением системного фиброза, связанного с продукцией иммуноглобулина подкласса IgG4.
В литературе также описаны случаи тиреоидита грибкового (возбудители - Сandida, Аspergillus, Pneumocystis, Histoplasma), паразитарного (Echinococcosis, Cysticercosis), туберкулезного и сифилитического происхождения, возникающие на фоне основного заболевания.
Тиреоидит может возникнуть на фоне приема препаратов лития, йодсодержащего рентгеноконтрастного вещества. Известен радиационно-индуцированный тиреоидит после применения I131.
В результате приема некоторых лекарственных средств (интерферонов, интерлейкинов, моноклональных антител для лечения онкологических, вирусных и аутоиммунных заболеваний) могут возникнуть медикаментозные тиреоидиты.
- Острые тиреоидиты:
- гнойный;
- негнойный.
- Подострые тиреоидиты:
- диффузный;
- очаговый.
- Хронические тиреоидиты:
- аутоиммунные (тиреоидит Хашимото, лимфоцитарный тиреоидит детей и подростков, послеродовой тиреоидит и др.);
- фиброзный тиреоидит Риделя (зоб Риделя) с отсутствием компрессионного синдрома или с наличием компрессионного синдрома;
- медикаментозные;
- специфические тиреоидиты (туберкулезный, сифилитический, септикомикозный).
![Воспаление щитовидной железы.jpg]()
Присоединение гнойного процесса проявляется дальнейшим повышением температуры до 39-40°С. Боль в области шеи при повороте головы или при глотании может распространяться в челюсть, ухо и/или плечо со стороны поражения. При гнойном воспалении тканей с их расплавлением и образованием гнойной полости (абсцесса) определяется размягчение тканей. Шейные лимфоузлы увеличены, болезненны.
Подострый тиреоидит на фоне вирусного заболевания протекает как типичное воспалительное заболевание: на фоне недомогания, субфебрильной лихорадки, общей слабости появляется умеренная или сильная боль в области щитовидной железы, часто иррадиирущая в уши, челюсть или горло. Иногда отмечается боль при глотании и поворотах головы. Щитовидная железа обычно несколько увеличена, болезненна при пальпации, фиброз железы (разрастание соединительной ткани) проявляется повышением ее плотности. Если поражается не вся железа, а ее участок, то говорят об очаговом подостром тиреоидите, который определяется на ощупь как болезненное уплотнение.
Тиреоидит Риделя характеризуется диффузным увеличением щитовидной железы с замещением ее паренхимы фиброзной тканью и формированием плотного зоба. В процесс вовлекается не только сама железа, но и окружающие анатомические структуры: трахея, пищевод, сосуды, нервы, мышцы. Тиреоидит Риделя часто сочетается с фиброзами другой локализации (ретроперитонеальным, медиастинальным, легочным, орбитальным). Заболевание развивается медленно, первоначально пациенты отмечают появление опухолевидного образования на передней поверхности шеи каменистой плотности. В дальнейшем отмечается нарушение глотания, связанное с вовлечением в процесс пищевода; изменения голоса (хрипота); одышка из-за поражения трахеи; вторичный экзофтальм при поражении мышц глазного яблока и ретробульбарных тканей; стридорозное дыхание (свистящее, шумное дыхание, вызванное турбулентным воздушным потоком при прохождении через суженный участок верхних дыхательных путей) при поражении возвратного гортанного нерва; тромбоз венозного синуса из-за вовлечения сосудистой сети.
Диагностика тиреоидита
При диагностике острого тиреоидита необходимо исключить следующие заболевания: подострый тиреоидит, флегмону шеи, анапластическую карциному, острое кровоизлияние в кисту щитовидной железы, аденому, инфекцию глубоких тканей шеи, фарингит, эзофагит, отит, пародонтальный или десневой абсцесс.
Кроме того, необходимо исключить начальную форму диффузного токсического зоба, аутоиммунный тиреоидит, карциному.
Хронический тиреоидит Риделя дифференцируют (различают) от рака щитовидной железы.
В диагностике тиреоидита помимо осмотра, во время которого выявляют признаки воспаления щитовидной железы, используют данные дополнительных лабораторных и инструментальных исследований.
Лабораторная диагностика тиреоидита включает:
-
клинический анализ крови: определение концентрации гемоглобина, количества эритроцитов, лейкоцитов и тромбоцитов, величины гематокрита и эритроцитарных индексов (MCV, RDW, MCH, MCHC), лейкоформулу и СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Читайте также: