Атопический дерматит при простатите
Обновлено: 26.04.2024
Новое крупномасштабное популяционное исследование было опубликовано в Британском журнале дерматологии.
В ходе исследования были использованы данные Национального реестра пациентов Шведского совета здравоохранения и социального обеспечения о диагнозах, поставленных в стационаре с 1964 года, и посещениях амбулаторных пациентов с 2001 года.
Исследователи включили всех пациентов в возрасте 15 лет и старше с диагнозом атопический дерматит (104832) и сопоставили их с контрольной группой из населения в (1 022 435).
Авторы отметили, что большое количество людей, включенных в анализ, позволило сделать надежные оценки, и подчеркнули, что у 80% включенных пациентов атопический дерматит был диагностирован в отделении дерматологии.
Исследователи обнаружили связь между атопическим дерматитом и аутоиммунными заболеваниями (скорректированное отношение шансов 1,97, 95% доверительный интервал, 1,93–2,01).
Связь присутствовала с несколькими системами органов, особенно с кожей и желудочно-кишечным трактом.
Атопический дерматит был связан с желудочно-кишечными заболеваниями такими, как целиакия (aOR, 1,96; 95% CI, 1,84-2,09), болезнь Крона (aOR 1,83; CI, 1,71-1,96) и язвенный колит (aOR 1,58; 95% CI, 1,49- 1,68).
Заболевания соединительной ткани, в значительной степени связанные с атопическим дерматитом: системная красная волчанка (aOR, 1,65; 95% ДИ, 1,42-1,90), анкилозирующий спондилит (aOR, 1,46; 95% ДИ, 1,29-1,66) и ревматоидный артрит (aOR, 1,44; 95%) (CI, 1,34-1,54).
Связи гематологических или аутоиммунных заболеваний печени с атопическим дерматитом не наблюдались.
Связь между атопическим дерматитом c ≥ 2 аутоиммунными заболеваниями была значительно сильнее, чем связь между атопическим дерматитом и наличием только одного аутоиммунного заболевания.
Например, OR для атопического дерматита среди людей с 3-5 аутоиммунными заболеваниями составило 3,33 (95% ДИ, 2,86-3,87) и было выше у мужчин (OR, 3,96; 95% ДИ, 2,92-5,37), чем у женщин (OR 3,14; 95% ДИ 2,63-3,74).
В целом в исследовании связь атопического дерматита и аутоиммунных заболеваний была сильнее у мужчин (aOR, 2,18; 95% ДИ, 2,10–2,25), по сравнению с женщинами (aOR, 1,89; 95% ДИ, 1,85–1,93), но эти половые различия были статистически значимыми только между атопическим дерматитом, ревматоидным артритом и глютеновой болезнью », - отметили они.
Связь между атопическим дерматитом и дерматомиозитом, системной склеродермией, системной красной волчанкой, болезнью Хашимото, болезнью Грейвса, рассеянным склерозом и ревматической полимиалгией была обнаружена только у женщин.
Диагноз атопического дерматита у лиц в возрасте 15 лет и старше, по сравнению с контрольной группой без атопического дерматита, почти в два раза чаще был связан с иным аутоиммунным заболеванием.
Атопический дерматит является системным заболеванием, опосредованным иммунной системой. Атопический дерматит связан с более высокой частотой развития коморбидных аутоиммунных заболеваний, например, псориаза и других хронических воспалительных кожных заболеваний.
Женщины в целом более склонны к развитию аутоиммунных заболеваний:80% пациентов с аутоиммунными заболеваниями – женщины.
Основным источником развития болезни служат патогенные микроорганизмы.

Причины заболевания
Причина бактериального простатита – поражение предстательной железы грамотрицательными микроорганизмами:
- chlamydia trachomatis – хламидии;
- streptococcus – стрептококки;
- staphylococcus aureus – стафилококк золотистый;
- klebsiella – клебсиеллы;
- pseudomonas aeruginosa – палочка синегнойная;
- enterobacter – энтеробактеры;
- trichomonas vaginalis – трихомонады;
- escherichia coli – кишечная палочка;
- neisseria gonorrhoeae – гонококки;
- proteus – протеи;
- enterococcus – энтерококки.
Такие микроорганизмы вызывают бактериальный простатит при наличии других предрасполагающих факторов. Хроническая форма заболевания обусловливается, как правило, полимикробностью.

Факторы, способствующие развитию простатита
Среди предрасполагающих обстоятельств отмечают следующие:
- регулярное переохлаждение организма;
- нерегулярность половой активности;
- заболевания, связанные с нарушениями иммунной системы;
- хронические патологии мочеполовой системы;
- малоподвижный образ жизни – отсутствие физических нагрузок, сидячая работа;
- травмы органов малого таза;
- другие хронические патологии ЖКТ, ЛОР органов и так далее.
Существует мнение специалистов, что риск развития симптомов бактериального простатита у мужчин повышается при факторах интоксикации. К ним относятся злоупотребление алкоголем, никотином, наркотическими веществами.
Разновидности болезни
Существует несколько типов классификации заболевания, в зависимости от симптомов, этиологии, характеру и длительности течения, рецидивов, других сопутствующих факторов.
При определении типа простатита бактериального у мужчин учитываются следующие параметры:
- причина – инфекция, бактерии;
- тип патогенного агента, вызвавшего воспаление;
- наличие застоя секрета и эякулята;
- фиброзные проявления;
- путь инфицирования;
- специфика течения – острая, хроническая, атипичная форма;
- фаза активности воспалительного процесса;
- стадия развития.
Чаще всего за основу классификации принимается алгоритм, предложенный американскими учеными из National Institutes of Health.
Наличие острого воспалительного процесса
Рецидивирующее течение заболевания
Синдром хронической тазовой боли
Наличие болевого синдрома на протяжении не менее 3 месяцев
Диагностика
Заболевание имеет характерную клиническую картину, поэтому постановка диагноза не представляет трудностей. Но уролог должен дифференцировать именно этот тип патологии от других, согласно классификации. Перед тем как лечить бактериальный простатит, проводится полное обследование, которое включает:
- опрос пациента;
- ректальное исследование простаты методом пальпации;
- общий клинический и бактериальный анализ мочи и крови;
- тест на ПЦР (полимеразную цепную реакцию) для выявления ДНК возбудителя и определения стадии заболевания;
- забор и посев секрета уретры для выявления тяжести воспаления и изучения внутренней флоры.
Могут потребоваться и дополнительные методики обследования:
- ПСА – тест на простат-специфический антиген с целью выявления онкологических процессов в предстательной железе;
- ТРУЗИ – трансабдоминальное УЗИ;
- спермограмма – при подозрении развития бесплодия;
- уродинамика – для определения источника нарушения процесса мочеиспускания.
Важную роль играют признаки бактериального простатита. Именно клиническая картина является для уролога основным фактором постановки диагноза и определения лечения.

Симптомы
Проявления острой и хронической формы заболевания могут отличаться. Во втором случае признаки выражены менее ярко или отсутствуют. При остром течении симптомы бактериального простатита:
- болевой синдром в области крестца и промежности;
- боль при мочеиспускании и опорожнении кишечника;
- учащенное мочеиспускание (особенно по ночам);
- выделения из уретры;
- жжение в области уретры.
В тканях простаты отсутствуют болевые рецепторы. Причиной развития дискомфорта становится вовлечение органов малого таза и нервных путей в воспалительный процесс. Боль может быть разной интенсивности – от ноющей до острой. Могут иррадиировать в мошонку, поясничную область.
Частые позывы к мочеиспусканию связаны с появлением отечности и увеличением объема простаты. Поскольку сужается просвет мочеточника, возникает чувство неполного опорожнения мочевого пузыря. Постепенно признаки дизурии могут ослабевать, но при декомпенсации возвращаются вновь.
На начальной стадии патологии наблюдается проблема с потенцией различного характера:
- ослабевание эрекции или учащение во время сна;
- стертый оргазм;
- болезненность при семяизвержении.
Незамедлительное лечение бактериального простатита требуется еще и по причине нарушений психического состояния пациента. Мужчины страдают от бессонницы, депрессий, раздражительности. Угроза импотенции, которая является осложнением заболевания, становится поводом для проблем с эмоционально-психическим фоном.

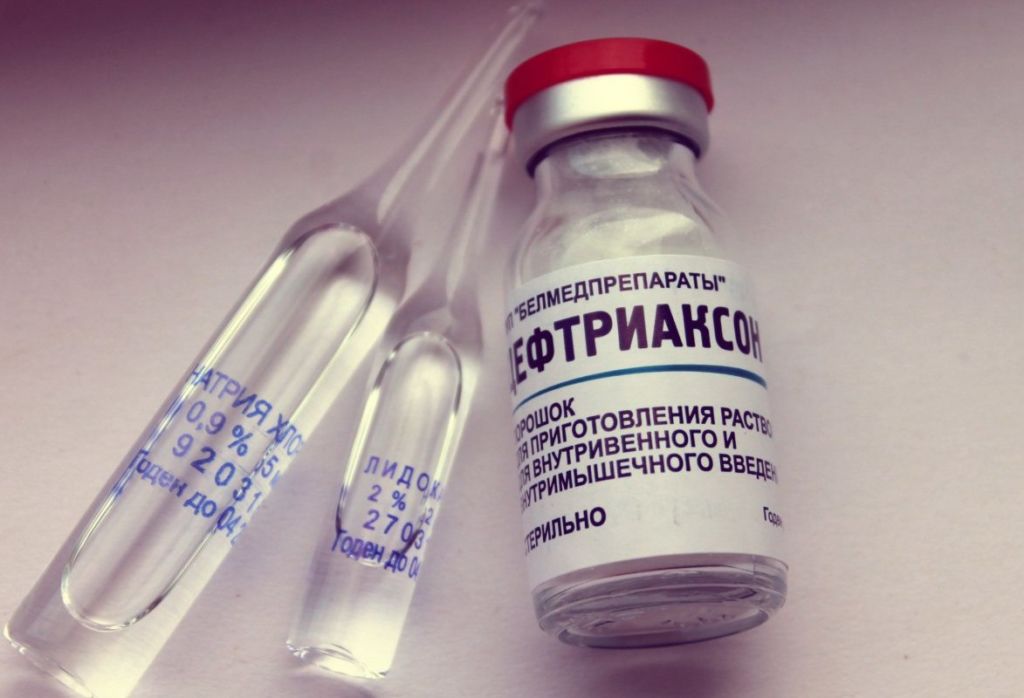
Антибиотики
Лечение бактериального простатита у мужчин основывается на комплексных схемах. Антибиотики – основная группа препаратов, входящая в программу терапии. Антибактериальные лекарственные средства подбираются с учетом чувствительности инфекционного агента. Препараты широкого спектра действия хорошо проникают в ткани простаты. К ним относятся:
- Фторхинолоновая группа – обладают выраженной противомикробной активностью, нарушают синтез ДНК бактерий, что приводит к их гибели. Существует 4 поколения препаратов. Чаще всего назначают Офлоксацин, Ципрофлоксацин и другие.
- Тетрациклины – активны в отношении грамположительных патогенов. Тетрациклин, Доксициклин.
- Группа макролидов – считаются наименее токсичными антибиотиками. Оказывают бактериостатическое действие, сохраняют высокую концентрацию в тканях. К ним относятся: Лейкомицин, Азитромицин и другие.
Кроме антибиотиков пациентам, страдающим от хронической формы патологии, назначают препараты:
- альфа-адреноблокаторы – нормализуют кровоток и лимфоток, снимают тонус сосудов;
- противоотечные – Омник и другие;
- обезболивающие;
- нестероидные противовоспалительные средства;
- для поддержания иммунитета – комплекс витаминов и иммуномодуляторы.
В комплекс лечения входит физиотерапия, часто используется массаж простаты для улучшения дренажа предстательной железы. Хороший результат показывает лазерная терапия.
Сколько лечить бактериальный простатит? Заболевание довольно сложное, требует длительного курса терапии – приема антибиотиков на протяжении 4 – 8 недель. После этого понадобится восстанавливающий период.
Питание
Этот фактор также играет большую роль, правильный рацион поможет быстрее восстановиться после болезни и снизить риск рецидивов. Питание рекомендуется подбирать, согласно следующим принципам:
- продукты с содержанием всех необходимых организму микроэлементов;
- пища должна хорошо усваиваться, не быть тяжелой;
- продукты с высоким содержанием клетчатки стимулируют процесс пищеварения и не допускают дисфункций кишечника;
- контроль питьевого режима поможет предотвратить обезвоживание.
Основная задача при составлении рациона – нормализовать работу кишечника, так как запоры являются одной из причин обострений простатита.

Диета
Существует перечень разрешенных и запрещенных продуктов. Строгую диету необходимо соблюдать при острой форме заболевания, но и впоследствии стоит придерживаться правильного рациона. В пищу можно употреблять:
- каши;
- отварное нежирное мясо, рыбу;
- морепродукты;
- овощи и фрукты;
- зелень;
- кисломолочные продукты.
Острые, копченые, жирные блюда – под запретом. Также важно отказаться от употребления алкоголя и ограничить курение.
Лишний вес – фактор, провоцирующий рецидивы бактериального простатита. Не обязательно постоянно держать строгую диету. Просто нужно выбрать для себя вариант питания с оптимальным балансом углеводов, белков и жиров.

Возможные осложнения
Один из главных вопросов урологу – можно ли вылечить бактериальный простатит? Если начать терапию своевременно и строго выполнять все рекомендации врача, добиться длительной ремиссии и даже полного излечения вполне возможно.
Но далеко не всегда пациенты обращаются к специалисту вовремя. Причиной может быть банальный стыд или отсутствие симптомов. При длительном развитии заболевания возникают осложнения:
- увеличение отека;
- абсцесс простаты;
- патологии яичек и придатков – везикулит, орхит;
- заболевания почек и мочевыводящих путей;
- гиперплазия простаты;
- онкология;
- бесплодие.
Распространение инфекции приводит к более серьезным проблемам и усугублению патологии.
Профилактика
При наличии симптомов бактериального простатита у мужчин лечение будет тем эффективнее, чем раньше пациент обратится к врачу. Но можно предпринять меры, чтобы не допустить патологии:
- не переохлаждаться;
- соблюдать правила личной гигиены;
- помнить о безопасном сексе;
- избегать сомнительных и беспорядочных интимных связей;
- полноценно питаться;
- не забывать о физической нагрузке;
- не допускать длительного сексуального воздержания;
- контролировать работу кишечника.
При обращении пациентов с характерными симптомами урологи клиники «Дезир» стремятся получить наиболее полную картину недомогания. Врачи не только проводят полномерное обследование, но и стараются охватить все аспекты развития патологии – от физических до психологических. Обращайтесь к нашим специалистам, записывайтесь на прием. Мы приложим все усилия, чтобы восстановить Ваше мужское здоровье.
Другие статьи:

Удаление излишней растительности на лице может проводиться разными способами. Но наиболее высокий и пролонгированный результат дает лазерная эпиляция верхней губы. Такой метод избавления от усиков безопасный и практически безболезненный. Кроме того, лазер оказывает благоприятное воздействие на кожу в целом. Методика способствует оздоровлению, омоложению кожного покрова и моментальной регенерации тканей.

Существуют разные косметологические методики, позволяющие улучшить состояние кожи, избавиться от дефектов, восстановить здоровый цвет и сияние. Одна из техник – кислотный пилинг, помогает перезапустить метаболические процессы дермы на клеточном уровне. Методика дает пролонгированный эффект, способствует ускоренной регенерации тканей.

Один из альтернативных медицинских методов лечения – гирудотерапия или дозированное кровопускание с помощью пиявок. Для этого используется специально выведенный вид кольчатых червей из класса поясковых (Clitellata). Методика имеет свои плюсы и минусы, перечень противопоказаний, показывает высокую эффективность при терапии различных заболеваний.

Студент медицинского факультета УЛГУ. Интересы: современные медицинские технологии, открытия в области медицины, перспективы развития медицины в России и за рубежом.
- Запись опубликована: 21.03.2021
- Reading time: 6 минут чтения
Гранулематозный простатит – необычная форма воспалительного состояния предстательной железы, которая редко встречается в урологической практике. Это заболевание чаще всего случайно диагностируется на основании гистопатологии и широко классифицируется как неспецифическое, специфическое, вторичное по отношению к другим гранулематозным заболеваниям.
Несмотря на современные достижения в области визуальных исследований (УЗИ, МРТ) и серологических исследований, с их помощью и по симптомам выявить гранулематозный простатит практически невозможно. Гистопатология остается золотым стандартом в диагностике этого заболевания.
Клинически эта патология имитирует рак предстательной железы, и поэтому крайне важно точно определить диагноз, чтобы избежать ненужных хирургических процедур. Гранулематозный простатит эффективно лечится консервативной, в первую очередь медикаментозной терапией. Подробно о симптомах и диагностике гранулематозного простатита рассказывает ведущий уролог сети Университетских клиник в Санкт-Петербурге Д. А. Демидов.
Основные сведения о гранулематозном простатите
Гранулематозный простатит – это воспалительное заболевание предстательной железы, гистологически характеризующееся наличием гранулем. По словам уролога Д. Демидова (Университетская клиника, Санкт-Петербург), это не отдельная нозология, а группа морфологически различных форм хронического простатита, которые часто случайно обнаруживаются при гистопатологии.
Хотя заболеваемость низкая, в настоящее время она диагностируется чаще из-за увеличения трансуретральной резекции простаты (ТУРП), процедур игольной биопсии и широкого использования внутрипузырных инстилляций Bacillus Calmette – Guerin (BCG) при неинвазивном раке мочевого пузыря Основная проблема заключается в том, что он имитирует злокачественное новообразование простаты как на клиническом, так и на радиологическом фронте, что приводит к чрезмерному лечению. Чаще всего проявляется субфебрильной лихорадкой, дизурией.
Гранулематозный простатит был впервые описан Таннером и Макдональдом в 1943 году, причем частота его встречаемости составляла 3,3% от всех доброкачественных воспалительных поражений предстательной железы.

Гранулематозный простатит
В 1984 году Эпштейн и Хатчинс классифицировали гранулематозный простатит на:
- неспецифический;
- специфический;
- послеоперационный (после трансуретральной резекции);
- вторичный по отношению к другим редким системным гранулематозным заболеваниям.
Неспецифический гранулематозный простатит и после ТУР вместе составляют максимальное количество случаев. Редкими формами заболевания являются ксантогранулематозный простатит и саркоидоз. Ксантогранулематозный простатит гистологически похож на гранулематозный простатит, основное отличие заключается в выражении пенистых гистиоцитов, которые составляют ксантоматозный компонент.
Распространенность гранулематозного воспаления простаты определить трудно. Имеются данные различных исследований, когда он составляет от 0,65% до 1,8%, принято среднее значение, согласно которому его частота составляет 1,5% случаев.
Возрастная заболеваемость колеблется от 18 до 86 лет, в среднем возраст развития гранулематозного простатита составляет 62 года.
Причины и механизм развития гранулематозного простатита
По мнению уролога Д. Демидова (Университетская клиника, Санкт-Петербург), точная причина гранулематозного простатита неясна, но в большинстве случаев он является идиопатическим и считается результатом реакции на “инородные тела”. Ими могут быть коллоидные вещества, бактериальные продукты, рефлюксная моча.
Механизм развития заболевания также неясен, считается, что он возникает в результате разрушения эпителия и экстравазации секрета предстательной железы в строму, что вызывает интенсивную локализованную воспалительную реакцию. Другие специалисты считают, что гранулематозный простатит возникает в результате иммунологического ответа на секрет предстательной железы, вытекающий из протоков, закупоренных гиперплазией.
Эти процессы могут происходить в нормальной, карциноматозной или чаще в узловой гиперпластической предстательной железе. В большинстве случаев очаг гранулематозного простатита располагается перигландулярно (вокруг желез) совместно с их деструкцией (разрушением/разложением).
В большинстве случаев отмечается перигландулярное распределение гранулем. Основные факторы риска или предрасполагающие события:
- ИМП (73%);
- хирургические вмешательства, включая ТУРП/открытую простатэктомию;
- тонкоигольную биопсию;
- инстилляцию БЦЖ в мочевой пузырь.
На основе этиологии гранулематозный простатит подразделяют на:
- типичный неспецифический гранулематозный простатит;
- ксантогранулематозный простатит.
- бактериальные: туберкулез, бруцеллез, сифилис;
- грибковые: кокцидиомикоз, криптококкоз, бластомикоз, гистоплазмоз, паракокцидиоидомикоз;
- паразитарные: шистосомоз, эхинококкоз, энтеробиоз;
- вирусные: вирус простого герпеса.
- послеоперационный;
- после лучевой терапии;
- БЦЖ ассоциированный.
Системные заболевания: саркоидоз, ревматоидный артрит, гранулематоз Вегенера, узелковый полиартериит, синдром Чарга – Стросса.
По словам уролога Д. Демидова (Университетская клиника, Санкт-Петербург), общие симптомы гранулематозного простатита включают:
- симптомы раздражения (жжение, дискомфорт) мочеиспускания;
- симптомы обструкции при мочеиспускании (вялая струя, прерывистость);
- лихорадку;
- озноб.
Повышение температуры, легкая гематурия и частое мочеиспускание особенно часто беспокоят при инфекционном и неспецифическом гранулематозном простатитах.
Идиопатический гранулематозный простатит
Наибольший интерес вызывает самая распространенная форма заболевания неспецифический гранулематозный простатит. Она наиболее хорошо изучена.
Типичный неспецифический (идиопатический) гранулематозный простатит (НГП) считается наиболее часто диагностируемым гранулематозным образованием (от 60% до 77,7%) в предстательной железе.
Морфологически он представляет собой диффузное хроническое воспаление, связанное с очаговым некрозом и многоядерными гигантскими клетками в отсутствие кислотоустойчивых бактерий или других специальных (патогенных, условно патогенных) микроорганизмов и без связи с предыдущей трансуретральной резекцией простаты (ТУРП) или системной гранулематозной болезни.
Точный патогенез неспецифического гранулематозного простатита все еще остается неизвестным. Предполагается, что обструкция и разрыв протока с последующим воспалительным/аутоиммунным ответом на просочившийся секрет предстательной железы является ведущим патогенетическим механизмом.
По словам уролога Д. Демидова (Университетская клиника, Санкт-Петербург), в настоящее время считается, что неспецифический гранулематозный простатит является аутоиммунным, основанным на HLA-DR15-связанном Т-клеточном ответе против белков в секрете предстательной железы, особенно ПСА.
Симптомы идиопатического гранулематозного простатита
Наиболее частые симптомы НГП (более 50% случаев) – дизурия, лихорадка, озноб. У некоторых пациентов наблюдаются симптомы обструкции мочевыводящих путей, гематурии. Более того, в некоторых исследованиях у 30% этих пациентов были выявлены симптомы инфекции мочевыводящих путей.
Диагностика идиопатического гранулематозного простатита
Гистология. Обычно гранулемы сосредоточены вокруг желез и их секрета. Эти гранулемы обычно плохо очерчены и не казеозны. Первоначальная картина поражения состоит из расширенных протоков и ацинусов, заполненных нейтрофилами, пенистыми гистиоцитами и слущенными эпителиальными клетками. Разрыв этих протоков и ацинусов приводит к локализованной гранулематозной и хронической воспалительной реакции.
Разорванные ацинусы окружают многоядерные гигантские клетки, лимфоциты, плазматические клетки, эпителиоидные гистиоциты и эозинофилы. Эти плотные узелки воспалительного инфильтрата затемняют и стирают протоковые и ацинарные элементы. Можно увидеть цитологическую атипию в реактивных железистых клетках, которые могут напоминать аденокарциному. В редких случаях аденокарцинома может сосуществовать с НГП.
Результаты пальцевого ректального исследования и уровни ПСА часто приводят к ошибочной интерпретации карциномы предстательной железы. При пальцевом ректальном исследовании обнаруживается болезненность простаты, неровные контуры, сама железа твердая и узловатая. Сывороточный ПСА часто повышен до 10-15 нг/мл. Было замечено, что повышение уровня ПСА носит преходящий характер, который уменьшается по мере разрешения воспаления.
Уролог Д. Демидов (Университетская клиника, Санкт-Петербург) рассказывает, что неспецифический гранулематозный простатит эффективно купируется антибиотиками с блокатором альфа-рецепторов. Также применяются стероиды.
Ксантогранулематозный простатит
Ксантогранулематозный простатит был впервые описан в 1943 году Tanner Mc Donald. Точная этиология и патогенез патологии неизвестны. Возможные причины развития: выделение измененного секрета предстательной железы из закупоренных протоков, рецидивирующие инфекции мочевыводящих путей, повторные инфекции кишечной палочки и других причин, включая аутоиммунные заболевания и гиперлипидемию.
По словам уролога Д. Демидова (сеть Университетских клиник, СПб), ксантогранулематозная форма воспаления хорошо известна при заболеваниях почек (ксантогранулематозный пиелонефрит), желчного пузыря (ксантогранулематозный холецистит), но менее известно при простате. Клинически ксантогулематозный простатит имитирует карциному при трансректальном УЗИ с повышенными уровнями ПСА.
Диагностика ксантогранулематозного простатита
Гистология. Гистопатологически ксантогулематозный простатит путают со светлоклеточной карциномой простаты. При микроскопическом исследовании выявляются очаговые диффузные пенистые макрофаги с темными эксцентрическими ядрами или локализованное скопление гистиоцитов, нагруженных холестерином. Это одиночное микроскопическое поражение в периферической или переходной зоне.
Иммуногистохимические маркеры эпителиальных и простатических клеток (цитокератин, PSA, PAP) и гистиоцитов (CD68) помогают дифференцировать ксантогранулематозный простатит от аденокарциномы.
Ксантогулематозный простатит лечится сначала консервативными методами, а затем хирургическим путем, если консервативное лечение неэффективно.
Специфический гранулематозный простатит
Специфический гранулематозный простатит обычно возникает в результате заражения микобактериями туберкулеза и называется туберкулезным простатитом. Другими необычными причинами являются вирусы, грибы, сифилис и паразиты.
Первичный туберкулез предстательной железы встречается редко, он может быть также вторичным по отношению к системному или мочеполовому туберкулезу или, чаще, как осложнение иммунотерапии БЦЖ при раке мочевого пузыря. Наиболее широко встречающийся способом распространения – гематогенный, хотя также сообщается о нисходящей инфекции и прямом интраканаликулярном расширении.
По словам уролога Д. Демидова (Университетская клиника, СПб), простата поражается у 3-12% больных системным туберкулезом, и более 90% из этих случаев имеют сосуществующий туберкулез легких. У больных мочеполовым туберкулезом предстательная железа поражена в 75-95% случаев.
Например, в одном исследовании из пяти случаев вторичный туберкулезный простатит наблюдался в четырех случаях (80%), тогда как первичное поражение предстательной железы было отмечено только в одном случае. В трех случаях первичный очаг туберкулеза находился в легких, а в одном – в желудочно-кишечном тракте.

Туберкулез легких
Диагностика при специфическом гранулематозном простатите
Гистология. Гистологически туберкулезные гранулемы возникают в строме и затем распространяются на ацинусы. Отличительной чертой этого поражения является наличие сливающихся очагов казеозного некроза, окруженных эпителиоидными гистиоцитами.
Эффективные инструменты в диагностике туберкулезного простатита – ПЦР-тестирование на микобактериальную ДНК, культура и методы окрашивания для кислотоустойчивых бацилл.
Для идентификации возбудителя инфекционного простатита применяются молекулярные методы, в первую очередь ПЦР, культуральное исследование (посев на чувствительные среды). Также используются для подтверждения инфекционной этиологии гистохимические окраски, такие как PAS или реактив Шиффа, окраска по Гомори и окраска по Цилю-Нильсону.
Лечение специфического гранулематозного простатита
Лечение этой формы патологии всегда начинается с медикаментозного метода. Выбор препаратов зависит от возбудителя заболевания. Так, при туберкулезном простатите назначается с противотуберкулезной терапии (рифампицин+этамбутол+изониазид) в течение 6 месяцев. При мочеполовом шистосомозе назначают празиквантел. При грибковых поражениях – антимикотические средства.
Ятрогенный гранулематозный простатит
В настоящее время частота послеоперационного (в первую очередь после ТУР простаты) гранулематозного простатита возросла. Он развивается как реакция на прижигание и термические изменения эпителия и стромы предстательной железы.
По словам уролога Д. Демидова (Университетская клиника, Санкт-Петербург), поражения напоминают ревматоидные узелки по результатам гистопатологии, также выявляются гистиоциты с очагами фибриноидного некроза. При этом образовавшиеся таким образом гранулемы демонстрируют тяжелую инфильтрацию эозинофилами. В большинстве случаев эта форма простатита проходит спонтанно.
Аллергический гранулематозный простатит
Аллергический гранулематозный простатит является чрезвычайно редкой разновидностью, которая предполагается только при наличии в анамнезе системных аллергических состояний, таких как астма и васкулит, а гистология выявляет обширную инфильтрацию эозинофилами в тканях. Кроме того клинические и лабораторные данные у этих пациентов подтверждают наличие системной аллергии.

Раздражающий дерматит на гениталиях (ирритативный дерматит) — это сыпь или покраснение на гениталиях, возникающая у чувствительных людей после контакта с определенным раздражителем. Раздражителями могут быть любые препараты, наносимые на кожу половых органов. Наиболее распространенными являются мыло, моющие средства и презервативы.
Сыпь выглядит как покраснение полового члена или покраснение вульвы (наружных половых органов женщины), которое вызывает зуд половых органов у мужчин или зуд половых органов у женщин, дискомфорт и боль. После покраснения на половых органах появляются волдыри и струпья — места, где может развиться генитальная инфекция.
Лечение ирритативного дерматита на половых органах основано на распознавании раздражителя и его избегании. Снимают симптомы крема с кортикостероидами и прохладные ванны.
Раздражающий дерматит половых органов — причины
Раздражающий контактный дерматит половых органов — это воспаление кожи. Оно проявляется покраснением (генитальная сыпь) и легким отеком кожи, возникающим в результате неспецифической реакции на прямое химическое повреждение. Агент, который действует как сильный раздражитель, вызывает повреждение эпидермальных клеток кожи и воспалительную реакцию, приводящих к покраснению, отеку и изъязвлению кожи.
Химические вещества, удаляющие липидный слой кожи или повреждающие клеточную мембрану, вызывают раздражение.
- мыло и моющие средства;
- средства гигиены (например, тампоны, гигиенические прокладки, влажные салфетки);
- ванны, гель для душа, масла, духи;
- туалетная бумага;
- презервативы (латекс);
- слишком частое мытье половых органов;
- ношение синтетического и цветного белья.
Раздражающий дерматит половых органов — симптомы
Симптомы могут появиться через несколько минут или часов после воздействия раздражителя. В редких случаях симптомы могут появиться даже через несколько недель или месяцев (кумулятивном контактном дерматите). Такой тип дерматита обычно возникает после контакта с легкими раздражителями, например, моющими средствами в течение длительного периода времени.
Больные жалуются на покраснения, зуд, жжение, боль и дискомфорт в половых органах.
Выделяют несколько стадий:
- Эритематозная стадия — покраснение половых органов;
- Везикулярная стадия — образование волдырей на половых органах;
- эрозивная стадия — появление язвы на половых органах;
- плоскоклеточная стадия — образование более толстого рогового слоя.
Типичная картина раздражающего контактного дерматита включает диффузное покраснение пораженной кожи с образованием корок.
На поврежденной коже могут образовываться борозды, вызывающие боль в половых органах и зуд.
Поврежденная кожа половых органов — это место, где легко развиваются воспаление и инфекция.
У мужчин заболевания половых органов не редкость. Воспаление головки полового члена чаще всего вызвано инфекцией или хроническими изменениями кожи, возникающими из-за плохой гигиены и раздражения. Незалеченные заболевания, передающиеся половым путем, могут привести к баланиту (воспалению головки пениса).
Раздражение головки полового члена может быть вызвано недостаточным смыванием мыла после душа, использованием гелей для мытья, не подходящих для половых органов, или других неподходящих препаратов (лосьонов, ароматизаторов).
- покраснение на крайней плоти вокруг головки;
- покраснение на половом члене,
- зуд половых органов у мужчин;
- уплотнение крайней плоти;
- белые круглые бляшки на головке пениса;
- болезненная кожа на половом члене;
- затрудненное мочеиспускание.
Лечение воспаления головки полового члена зависит от вызвавшей его причины.
Воспаление вульвы (вульвит) и влагалища (вагинит)
Вульвит — это воспаление вульвы, то есть воспаление наружных женских половых органов. Если поражено и влагалище, то речь идет о вульвовагините.
Причины вульвита — инфекции, раздражители, лекарства и гормональные изменения. Плохая интимная гигиена может способствовать размножению грибков и бактерий, а также вызывать раздражение.
По причинам возникновения вагиниты можно разделить на несколько групп:
- неинфекционный вагинит — следствие контактного дерматита;
- атрофический вагинит — у женщин в период менопаузы из-за недостатка эстрогена влагалище истончается и становится восприимчивым к инфекциям;
- инфекционный вагинит — заражение микроорганизмами;
- бактериальный вагиноз — следствие дисбаланса бактериальной флоры влагалища;
- грибковая инфекция половых органов — кандидоз влагалища.
Наиболее частыми симптомами у женщин являются необычные выделения, раздражение и зуд половых органов. Кожа краснеет и опухает. Из влагалища распространяется неприятный вагинальный запах, а при мочеиспускании чувствуется жжение.
Диагноз очень легко поставить на основании анамнеза и клинической картины.
Необходимо отличать аллергический контактный дерматит от контактного дерматита, вызывающего раздражение, и для этого проводится кожный эпикутанный тест на аллергены.
При диагностике ирритативного дерматита кожная проба отрицательная.
Причины, которые следует исключить при постановке диагноза раздражающий дерматит:
- аллергический контактный дерматит;
- генитальный псориаз;
- генитальный грибок у мужчин (грибок полового члена);
- генитальный грибок у женщин (вагинальный кандидоз);
- генитальный герпес;
- сифилис;
- воспаление головки полового члена (баланит);
- воспаление крайней плоти (баланопостит);
- воспаление влагалища (вагинит);
- воспаление вульвы (вульвит);
- воспаленные сальные железы;
- волосяной фолликулит.
Раздражающий дерматит на половых органах — лечение
Самый важный шаг в лечении ирритативного дерматита на гениталиях — распознать раздражитель и избегать его применения.
Холодные компрессы и ванны могут помочь облегчить симптомы, а местные кортикостероиды в виде кремов можно использовать в краткосрочной перспективе.
Пациент должен сократить частое мытье половых органов ароматизированным мылом и прекратить носить тесную синтетическую одежду, которая может вызвать раздражение. Женщинам надо отказаться от использования влажных гигиенических салфеток, ежедневных прокладок, а также ароматной и цветной туалетной бумаги.
Атопический дерматит — это хроническое аллергическое заболевание с периодами обострения и ремиссии. Наиболее характерными симптомами заболевания являются постоянный зуд кожи и красные поражения, напоминающие лишайник. Атопический дерматит чаще всего диагностируется у маленьких детей, взрослые болеют реже.
Другие термины для атопического дерматита, такие как атопическая экзема или ранее использовавшаяся чесотка, в самом названии сближают природу и специфические симптомы этого заболевания. Люди, страдающие АД, страдают хроническим зудом кожи. В результате царапин, которые трудно контролировать, кожа разрушается, ослабляя защитную барьерную функцию. Как следствие, происходит чрезмерная потеря воды из более глубоких слоев кожи (происходит ее высыхание), и аллергены имеют больше шансов проникнуть в организм.
Что такое атопия?
Атопия — это ненормальная реакция организма на аллерген, приводящая к перепроизводству антител IgE, ответственных за аллергическую реакцию. Атопический дерматит относится к группе атопических заболеваний, как и бронхиальная астма, крапивница и сенная лихорадка.
Пациенты, склонные к атопии, обычно имеют несколько аллергических заболеваний одновременно. Организм человека, страдающего AD, реагирует на очень низкие дозы аллергена (молекулы, которые могут вызвать иммунную реакцию) в окружающей среде. Болезнь может быть вызвана многими факторами, которые нас окружают: пылевыми клещами, пыльцой с цветов, животных и пищи.
Причины атопического дерматита
Первые симптомы атопического дерматита почти у половины пациентов появляются между третьим и шестым месяцем жизни, в большинстве случаев заболевание появляется в возрасте до пяти лет. Происхождение атопического дерматита является сложным, и его развитие представляет собой совокупность экологических, генетических, иммунологических и неиммунологических факторов.
У пациентов с БА существует генетический дефект в эпидермисе, который вызывает нарушения в составе поверхностного слоя кожи. В результате кожа пациента подвергается чрезмерному воздействию аллергенов, она становится сухой, чрезмерно чувствительной и зудящей.

Атопический дерматит
Заболевание является генетическим, что означает, что если у одного или двух родителей был атопический дерматит или любое другое атопическое заболевание, вероятность того, что дети унаследуют склонность к атопии, включая атопический дерматит, высока.
Каковы симптомы атопического дерматита (AD)?
Наиболее распространенным симптомом атопического дерматита является экзема, воспаление, которое проявляется в виде папул на покрасневшей коже. Повреждения кожи обычно появляются группами и выстраиваются в неправильные формы.
В результате царапин появляются повреждения кожи. Хронические поражения приводят к лихенизации (утолщению) кожи и ее гиперкератозу, то есть ихтиозу (кератоз пиларис, ихтиоз). В очень тяжелых условиях может возникнуть эритродемия, то есть общее воспаление кожи, увеличение лимфатических узлов и повышение температуры.
В зависимости от возраста пациента течение заболевания можно разделить на три фазы: детская, подростковая, взрослая. Локализация изменений отличается время от времени. У детей симптомы атопического дерматита часто видны на щеках и лбу, в то время как у взрослых он в основном виден в изгибах нижних и верхних конечностей. Кроме того, у взрослых могут развиться другие симптомы AD, такие как беловатая перхоть, которая не встречается у детей.
Как распознать атопический дерматит?
В диагностике часто используются тесты — кожные пробы и атопические пластыри, но отрицательный тест не всегда означает, что болезнь отсутствует, это может быть только то, что аллергенный аллерген еще не обнаружен.
Лаборатория также выполняет определения общего сывороточного IgE, которые определяют аллергию у пациента. Поскольку атопический дерматит является аллергическим заболеванием, мы не можем его полностью вылечить, мы лечим его только симптоматически. В некоторых случаях можно десенсибилизировать пациента.
Как предотвратить и лечить рецидивирующее воспаление при AD?
Лечение АД является комплексным и требует постоянного контроля состояния кожи. Это особенно важно для детей, которые чаще всего не могут определить, к каким продуктам они проявляют аллергию и в каких ситуациях. Пациенты должны минимизировать контакт с аллергенами, что нелегко из-за множественности аллергенов и их распространенности.
Симптомы атопического дерматита усиливаются в ответ на стресс, поэтому для предотвращения рецидивов рекомендуется избегать стрессовых ситуаций, особенно когда это хроническое течение.
Во время обострения симптомов необходимо проконсультироваться с дерматологом, который подберет подходящие антигистаминные препараты, которые также обладают противозудными свойствами, и другие лекарства, которые ингибируют развитие аллергии — для местного или общего применения (например, иммунодепрессанты).
Стоит позаботиться о том, чтобы исключить из рациона продукты, которые заставляют больных чувствовать себя плохо и дают сыпь. Избегание аллергенов в порошках и жидкостях для полоскания рта, которые сильно раздражают уже пораженную кожу, также играет ключевую роль.
Избегайте одежды из шерсти и других «едких» материалов. Важно качество постельного белья, на котором пациент спит. Оно также должно быть мягким и не раздражающим. Гигиенические и косметические процедуры также оказывают влияние на состояние кожи при AD. Избегайте отшелушивающих моющих средств и мыла, регулярно увлажняйте и слегка смазывайте кожу.
Атопия — болезнь не только организма
Атопический дерматит — это заболевание, которое может оказать негативное влияние на психику пациента. Дети и подростки, которым поставлен диагноз AD, чаще всего имеют проблемы с принятием в своей среде. Трудно объяснить своим сверстникам, откуда берутся красные пятна и шрамы после обострения заболевания.
К счастью, только около у 30% больных симптомы сохраняются в зрелом возрасте. В оставшиеся 70% симптомы полностью исчезают или проявляются в более мягкой форме, которую пациент может контролировать с помощью хорошего дерматолога.
Диагностика атопического дерматита (АД): кожные пробы
При диагностике атопического дерматита — в дополнение к анализу симптомов и лабораторных тестов — для выявления веществ, ответственных за чрезмерную аллергическую реакцию, проводится ряд кожных тестов, таких как кожные пробы, атопические пластыри или тесты на воздействие пищевых элементов на кожу.
Диагноз подтверждается иммунологическими лабораторными тестами — определением концентрации антител IgE — и рядом кожных тестов, которые позволяют выявить аллергены, ответственные за чрезмерную аллергическую реакцию.
Кожные пробы (STP)
В тестах на кожные пробы проводится тест на определенный аллерген. Этот тест основан на факте, что антитела IgE присутствуют на поверхности клеток иммунной системы. Цель теста — привести такие клетки в контакт с аллергеном.
Раствор, содержащий аллерген, наносится на кожу пациента, а затем ее прокалывают с помощью специального ланцета. Обычно во время такого теста одновременно тестируют несколько веществ, например, пыль, волосы или пыльцу.

Кожные пробы
Этот тест ничем не отличается от теста, определяющего аллергию на какое-либо вещество. Поэтому наличие положительной аллергической реакции не означает автоматически атопический дерматит. В дополнение к аллергенной реакции, должны появиться и другие симптомы, такие как сухость и зуд кожи. Кроме того, отрицательный результат теста не означает, что заболевание не является AD; это только означает, что данный набор веществ не вызывает аллергических реакций.
Атопические пластыри (АТФ)
Атопические пластыри — это тип эпидермальных пластырей, с помощью которых специально приготовленные аллергены наносятся на нетравмированную кожу спины пациента и заклеиваются. Они используются, чтобы обнаружить отсроченные аллергенные реакции, которые не могут быть обнаружены кожными пробами укола.
Атопические пластыри являются очень хорошим дополнением к диагностике АД с веществами, которые пациент должен исключить из жизни, чтобы уменьшить симптомы заболевания.

Атопические пластыри
Аппликация для кожи с тестом питания SAFT
SAFT — это метод тестирования пищевой аллергии, который в основном используется для маленьких детей. Методика включает в себя употребление пищи, которая, как подозревается, вызывает аллергию у ребенка, и отслеживание симптомов.
Если во время применения возникает эритема, зуд и отек кожи, это указывает на положительный результат, то есть аллергию. Чаще всего такой тест проводят на аллергенных фруктах, овощах, молоке, куриных яйцах и орехах.
Диагностические проблемы в диагностике АД
Атопический дерматит вызывает диагностические проблемы, так как некоторые из симптомов атопического дерматита характерны для других кожных заболеваний. Атопию иногда путают с псориазом, симптоматической чесоткой или легкой сыпью. Полезны при постановке диагноза наборы критериев для диагностики AD по Вильямсу или Ханифину и Райке.
Также не всегда легко определить аллергены, ответственные за возникновение неприятных симптомов. Отрицательный кожный тест не всегда означает, что болезнь отсутствует, это может говорить только о том, что сенсибилизирующий аллерген еще не обнаружен. Между тем именно правильный выбор веществ, которые пациент должен исключить из жизни, чтобы уменьшить симптомы заболевания, является ключом к улучшению его самочувствия.
Диагностика атопического дерматита (АД): лабораторные исследования
Атопический дерматит — это иммунное заболевание, при котором происходит перепроизводство антител в ответ на аллерген. Лабораторный анализ крови может измерять общую концентрацию антител IgE или концентрацию антител IgE против определенных аллергенов или всех их групп. Результаты этих тестов, превышающие норму, позволяют поставить диагноз АД.
Лабораторные тесты в диагностике AD
Диагностика AD направлена на выявление нарушений в функционировании иммунной системы, особенно при иммуноглобулиновых нарушениях IgE.
Определение общей концентрации IgE-антител
Самый простой тестом, выполняемый при диагностике AD, — определение общей концентрации IgE-антител в крови. Эта концентрация указывается в МЕ, а стандарт составляет 100 МЕ/мл. У пациентов с атопией общая концентрация антител IgE увеличивается на 80%. Часто существует связь между концентрацией IgE, превышающей норму в 10 раз, и клиническим состоянием кожи пациента. Чем выше концентрация антител, тем хуже и тяжелее изменения кожи.
Поэтому пациентов с атопическим дерматитом можно разделить на две группы: те, у кого повышенный уровень антител, и те, у кого нормальный уровень антител (около 20% пациентов).
- В первом случае мы говорим о внешнем атопическом дерматите (внешний атопический дерматит — EAD), потому что симптомы вызваны аллергенами, поступающими из окружающей среды.
- Реже мы имеем дело с внутренним AD (внутренний атопический дерматит — IAD), где симптомы появляются по неиммунным причинам, например, дефект кожи или неспецифический воспалительный ответ. Это означает, что результат IgE в пределах нормы не обязательно исключает атопический дерматит.
Определение концентрации специфических антител IgE
Разновидностью этого теста является определение специфических антител IgE, которые направлены против конкретных веществ или целых групп (например, пищевых продуктов). Такой тест особенно полезен, когда состояние кожи пациента или неспособность прекратить прием лекарств препятствует проведению кожных проб.
Как диагностируется атопический дерматит? Критерии диагностики АД
При постановке диагноза атопический дерматит, помимо иммунологических лабораторных анализов крови, ключевым является анализ состояния кожи пациента и ее симптомов в соответствии с критериями Уильямса и его коллег или критериями Ханифина и Райки.
Атопический дерматит (AD) является хроническим заболеванием со сложной причиной. На его появление влияют иммунологические, генетические, неиммунологические факторы и факторы окружающей среды. Поэтому это не просто аллергическая реакция. По этой причине основой правильной диагностики АД является общая картина заболевания, прежде всего внешний вид кожи.
Атопический дерматит представляет собой заболевание, которое вызывает диагностические проблемы — аналогичные симптомы могут возникать при других типах дерматита, например себорейном или потовом дерматите, контактной экземе, микозе или псориазе. Самым распространенным диагнозом атопического дерматита является так называемый Критерии Уильямса и его коллег или критерии Ханифина и Райке.
Читайте также:

