Атопический дерматит при почечной недостаточности
Обновлено: 19.04.2024
Атопический дерматит – это хроническое, рецидивирующее заболевание, сопровождающееся воспалением кожи.
Атопический дерматит преимущественно дебютирует в раннем детском возрасте, у большинства пациентов с атопическим дерматитом к 3-м годам отмечается стойкая ремиссия. Однако болезнь может дебютировать в подростковом возрасте и у взрослых, нередко после 3-х летнего возраста отмечается рецидивирующее течение болезни.
Атопический дерматит может быть первый ступенью в «атопическом марше», когда пациенты со временем развивают пищевую аллергию, бронхиальную астму и аллергический ринит.
Оставьте телефон –
и мы Вам перезвоним
Причины атопического дерматита
Наследственная предрасположенность играет ключевую роль в развитии аллергических заболеваний, в частности атопического дерматита
Если в семье аллергия есть хотя бы у одного родителя, вероятность дебюта атопического дерматита у ребенка составляет примерно 45%. В случае, если аллергической патологией страдают оба родителя, вероятность развития заболевания у ребенка составляет более 70%.
Общеизвестно, что кожа человека является важным органом, имея множество важных функций: терморегуляция, защитная функция, поддержание гидратации (баланс воды), выработка витамина D и др.
Кожа состоит из разных слоев (эпидермис, дерма и гиподерма). При атопическом дерматите в основном страдает эпидермис (верхний слой кожи).
Эпидермис также имеет разные слои: роговой слой, зернистый слой, базальный слой и др. При атопическом дерматите в основном страдает роговой слой эпидермиса.
Неповрежденная, «цельная» кожа служит механическим и иммунным защитным барьером против проникновения в нашу кожу различных чужеродных белков (аллергенов, разных микроорганизмов).
Существуют определенные белки, которые создают защитный барьер кожи (в основном это белок филаггрин). За счет генетического дефекта кодирующего белка филаггрин, а также за счет ряда других причин нарушается эпителиальный барьер кожи, кожа начинает терять воду (в медицине это называется «трансэпидермальная потеря воды»), становится сухой, уязвимой, легко ранимой.
Кожу с нарушенным липидным балансом легко раздражают аллергены, химические вещества, табачный дым, одежда из шерсти и др.
Также в развитии атопического дерматита важную роль играют такие факторы, как бактериальные и грибковые инфекции, стресс, сухость в помещении, повышенная влажность, потливость.
Новое крупномасштабное популяционное исследование было опубликовано в Британском журнале дерматологии.
В ходе исследования были использованы данные Национального реестра пациентов Шведского совета здравоохранения и социального обеспечения о диагнозах, поставленных в стационаре с 1964 года, и посещениях амбулаторных пациентов с 2001 года.
Исследователи включили всех пациентов в возрасте 15 лет и старше с диагнозом атопический дерматит (104832) и сопоставили их с контрольной группой из населения в (1 022 435).
Авторы отметили, что большое количество людей, включенных в анализ, позволило сделать надежные оценки, и подчеркнули, что у 80% включенных пациентов атопический дерматит был диагностирован в отделении дерматологии.
Исследователи обнаружили связь между атопическим дерматитом и аутоиммунными заболеваниями (скорректированное отношение шансов 1,97, 95% доверительный интервал, 1,93–2,01).
Связь присутствовала с несколькими системами органов, особенно с кожей и желудочно-кишечным трактом.
Атопический дерматит был связан с желудочно-кишечными заболеваниями такими, как целиакия (aOR, 1,96; 95% CI, 1,84-2,09), болезнь Крона (aOR 1,83; CI, 1,71-1,96) и язвенный колит (aOR 1,58; 95% CI, 1,49- 1,68).
Заболевания соединительной ткани, в значительной степени связанные с атопическим дерматитом: системная красная волчанка (aOR, 1,65; 95% ДИ, 1,42-1,90), анкилозирующий спондилит (aOR, 1,46; 95% ДИ, 1,29-1,66) и ревматоидный артрит (aOR, 1,44; 95%) (CI, 1,34-1,54).
Связи гематологических или аутоиммунных заболеваний печени с атопическим дерматитом не наблюдались.
Связь между атопическим дерматитом c ≥ 2 аутоиммунными заболеваниями была значительно сильнее, чем связь между атопическим дерматитом и наличием только одного аутоиммунного заболевания.
Например, OR для атопического дерматита среди людей с 3-5 аутоиммунными заболеваниями составило 3,33 (95% ДИ, 2,86-3,87) и было выше у мужчин (OR, 3,96; 95% ДИ, 2,92-5,37), чем у женщин (OR 3,14; 95% ДИ 2,63-3,74).
В целом в исследовании связь атопического дерматита и аутоиммунных заболеваний была сильнее у мужчин (aOR, 2,18; 95% ДИ, 2,10–2,25), по сравнению с женщинами (aOR, 1,89; 95% ДИ, 1,85–1,93), но эти половые различия были статистически значимыми только между атопическим дерматитом, ревматоидным артритом и глютеновой болезнью », - отметили они.
Связь между атопическим дерматитом и дерматомиозитом, системной склеродермией, системной красной волчанкой, болезнью Хашимото, болезнью Грейвса, рассеянным склерозом и ревматической полимиалгией была обнаружена только у женщин.
Диагноз атопического дерматита у лиц в возрасте 15 лет и старше, по сравнению с контрольной группой без атопического дерматита, почти в два раза чаще был связан с иным аутоиммунным заболеванием.
Атопический дерматит является системным заболеванием, опосредованным иммунной системой. Атопический дерматит связан с более высокой частотой развития коморбидных аутоиммунных заболеваний, например, псориаза и других хронических воспалительных кожных заболеваний.
Женщины в целом более склонны к развитию аутоиммунных заболеваний:80% пациентов с аутоиммунными заболеваниями – женщины.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Кожный зуд – одна из частых причин обращения к врачу. Подчас кожный зуд становится столь невыносимым, что приводит к повышению раздражительности, нарушению сна, снижению работоспособности. Все это значительно снижает качество жизни. Однако чувство дискомфорта – не единственная проблема, которая сопровождает зуд.
Расчесы зудящих мест становятся входными воротами для инфекции, что, в свою очередь, может привести к гнойно-воспалительным осложнениям.
- дерматологический, или пруритоцептивный зуд, возникающий при заболеваниях и патологических состояниях кожного покрова (например, зуд при чесотке, при укусах насекомых и т. д.);
- системный зуд, причиной которого становятся различные продукты метаболизма, циркулирующие в крови (например, зуд, возникающий под действием билирубина при желтухе или под действием продуктов азотистого обмена при почечной недостаточности);
- нейропатический, или нейрогенный зуд, возникающий при поражении нервной системы. При этом зуд начинается без воздействия какого-либо фактора, только вследствие поражения нервных волокон (например, зуд после опоясывающего лишая, причина которого – поражение вирусом герпеса нервных узлов);
- психогенный зуд. Его причиной является не реально существующий фактор (паразит при чесотке, вещество или поражение нерва), а расстройства исключительно в психической сфере человека (например, зуд при неврозах, истерии).
- локализованный, возникающий на определенном участке кожи;
- генерализованный, ощущаемый сразу по всей поверхности тела.
В зависимости от длительности ощущений выделяют зуд острый (возникает внезапно) и хронический (отличается продолжительностью).
Традиционно возникновение зуда объясняется раздражением нервных окончаний, локализованных в коже. Далее импульс по нервным волокнам поступает в сенсорную зону коры головного мозга.
Таким образом, наиболее частой причиной возникновения кожного зуда становится именно раздражение нервных окончаний факторами внешней среды или продуктами обмена собственного организма.
Тем не менее, поражение нервных волокон и расстройства психики, о которых упоминалось выше, тоже может приводить к возникновению зуда.
Среди множества заболеваний, которые сопровождаются возникновением кожного зуда, стоит отметить встречающиеся наиболее часто:
- атопический дерматит – воспалительное заболевание, возникающее в ответ на контакт организма с различными аллергенами и проявляющееся сыпью, покраснением, отечностью кожи и кожным зудом;
- псориаз – хроническое воспалительное заболевание кожи с характерными изменениями кожного покрова: бляшками розово-красного цвета, покрытыми серебристыми чешуйками;
- грибковые поражения кожи (микозы);
- чесотка и другие болезни, вызываемые кожными паразитами;
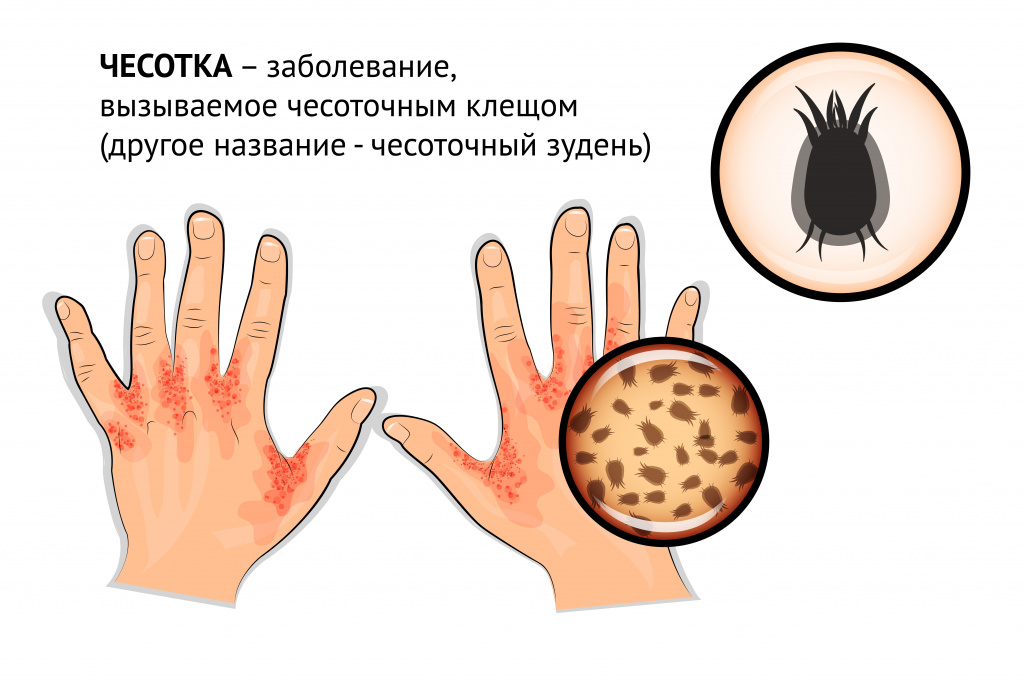
- кишечные гельминтозы (глистные инвазии);
- холестатическая (связанная с нарушением оттока желчи из печени и желчного пузыря) желтуха, возникающая при желчнокаменной болезни, циррозе печени;
- хроническая почечная недостаточность.
Определить возможную причину появления кожного зуда поможет терапевт или врач общей практики . В зависимости от выявленных отклонений терапевт направит вас на дополнительные лабораторно-инструментальные обследования и к более узким специалистам: дерматовенерологу, аллергологу-иммунологу, гастроэнтерологу , хирургу , нефрологу.
На приеме у врача необходимо максимально точно описать, когда и при каких условиях возник кожный зуд, что предшествовало его появлению.
Если ранее проводились какие-либо обследования, если вы наблюдались у специалистов по поводу хронических заболеваний, необходимо предоставить врачу эту информацию.
- клинический анализ крови с развернутой лейкоцитарной формулой (поможет выявить воспалительные изменения при различных инфекционно-воспалительных, аллергических заболеваниях);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
- общий анализ мочи (для выявления признаков хронической почечной недостаточности, поражения печени и желчевыводящих путей);
Метод определения Определение физико-химических параметров выполняется на автоматическом анализаторе методом «сухой химии». Аппаратная микроскопия проводится методом планарной цитометрии с использованием осевого гидродинамического фокусирования и автоматического распозна.
- анализ кала на яйца глист и соскоб на энтеробиоз (для выявления глистных инвазий);
Синонимы: Кал на яйца глист; Анализ кала на яйца глистов. Ova and Parasite Exam; O&P; Stool O & P test. Краткое описание исследования «Анализ кала на яйца гельминтов» Гельминты – это общее название паразитирующих в организме человека плоских и круглы.
Энтеробиоз — гельминтоз, клиническими проявлениями которого являются перианальный зуд и кишечные расстройства. Возбудитель - острица (Enterobius vermicularis или Охуuris vermicularis). Это мелкая нематода, которая обитает в толстом кишечнике, а выползая из прямой кишки, откладывает яйца.
- биохимический анализ крови (для выявления признаков хронических заболеваний печени, почек и других органов, воспалительных изменений);
- аллергологическое исследование (выявление наличия гиперчувствительности к определенным аллергенам);
Панель разные аллергены: Смесь аллергенов травы: колосок душистый; рожь многолетняя; тимофеевка; рожь культивированная; бухарник шерстистый (GP3) IgE Рожь многолетняя (G5) IgE Подорожник (W9) IgE Полынь обыкновенная (W6) IgE Соевые боб.
- ультразвуковое исследование органов брюшной полости (выявление поражения печени, желчевыводящих путей, почек).
Ультразвуковое сканирование печени, позволяющее оценить структуру органа, выявить изменения паренхимы (ткани органа) и другие патологические изменения.
Исследование желчного пузыря с целью диагностики состояния органа и наличия патологических изменений.
Ультразвуковое сканирование надпочечников и органов мочевыделительной системы для выявления органической патологии и функциональных нарушений.
Ультразвуковое сканирование желчного пузыря до и после нагрузки желчегонным завтраком с целью выявления функциональных нарушений.
Кожный зуд чаще всего выступает лишь симптомом, поэтому лечение направлено на терапию основного заболевания.
При аллергиях назначают гипоаллергенную диету, минимизируют контакт с бытовыми аллергенами, с животными, пыльцой. При необходимости назначают антигистаминные препараты, в более тяжелых случаях – гормональную терапию. При выявлении паразитов, как причины кожного зуда, будь то кишечные паразиты или чесоточный клещ, терапию проводят антипаразитарными средствами. В случае хронической почечной недостаточности лечение проводится совместно терапевтом , нефрологом, кардиологом и направлено на выведение продуктов азотистого обмена из организма, снижение артериального давления, защиту почек и сердца.
При возникновении зуда следует обратиться к врачу. Поскольку наиболее частой причиной является аллергия, исключите из питания такие продукты, как шоколад, цитрусовые, морепродукты, рыбу, мясо, цельное молоко, орехи.

Зачастую аллергическая реакция развивается в ответ на бытовую химию (например, новый стиральный порошок) и косметику. К сожалению, причина возникновения зуда не всегда очевидна. Часто необходимы дополнительные медицинские исследования, назначаемые врачом. Помните, что правильно поставленный диагноз является залогом эффективной терапии и приближает ваше выздоровление.
- Клинические рекомендации «Атопический дерматит». Разраб.: Российское общество дерматовенерологов и косметологов, Российская ассоциация аллергологов и клинических иммунологов, Союз педиатров России, Союз «Национальный альянс дерматовенерологов и косметологов». – 2021.
- Клинические рекомендации «Псориаз». Разраб.: Российское общество дерматовенерологов и косметологов. –2020.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Почечная недостаточность: причины появления, симптомы, диагностика и способы лечения.
Определение
Почечная недостаточность — состояние, при котором одна или обе почки не могут в полном объеме выполнять свои функции. Это происходит в результате какого-либо заболевания, когда почки перестают полноценно фильтровать кровь. Вещества, которые должны выводиться из организма, попадают обратно в кровоток. Нарушение функций почек может быть связано с уменьшением кровотока через них и резким снижением снабжения кислородом.
Основная функция почек – выделительная, то есть очищение организма от шлаков и токсинов, при этом почки отвечают за максимальную сохранность полезных веществ.
Почки принимают участие в фосфорно-кальциевом обмене и формировании костной ткани путем выработки кальцитриола (активной формы витамина D), поэтому у детей почечная недостаточность негативно влияет на рост костей и их аномальное развитие, а у взрослых может вызывать хрупкость.
Почки регулируют артериальное давление, поэтому почечная недостаточность приводит к его повышению.
Почки участвуют в образовании красных кровяных телец крови – эритроцитов. При почечной недостаточности снижается количество эритроцитов, развивается анемия.
Почки осуществляют регуляцию количества воды и солей – поддержание водно-солевого баланса.
Причины появления почечной недостаточности
Существует множество причин развития почечной недостаточности. Одни приводят к быстрому ухудшению функции почек, чаще всего ишемического или токсического генеза (острое повреждение почек, или острая почечная недостаточность). Другие - к постепенному ухудшению функции почек (хронической болезни почек, или хронической почечной недостаточности). Помимо неспособности почечной ткани фильтровать из крови метаболические продукты жизнедеятельности организма (в частности, креатинин и азот мочевины), снижается способность почек контролировать количество и распределение воды в организме (баланс жидкости) и уровень электролитов в крови.
Острое повреждение почек представляет собой внезапное снижение их функции в течение нескольких дней или недель, вызывающее накопление азотистых соединений в крови (азотемию).
Причины почечной недостаточности при острой форме заболевания:
- острые нарушения почечной гемодинамики (коллапс, шок);
- интоксикации различного генеза (лекарственные, укусы насекомых и змей, бытовые яды);
- острое инфекционное поражение почки;
- острые воспалительные заболевания почек (пиелонефрит, острый гломерулонефрит);
- травма почки или другого органа с большой потерей крови;
- непроходимость мочевыводящих путей;
- удаление почки.
- почечные заболевания — хронический пиелонефрит и гломерулонефрит;
- болезни обмена веществ: амилоидоз, подагра, сахарный диабет;
- врожденные почечные заболевания: сужения почечных артерий, недоразвитие почек, поликистоз;
- ревматические заболевания: геморрагические васкулиты, склеродермия, системная красная волчанка;
- серьезные нарушения работы сердечно-сосудистой системы: артериальная гипертония и болезни, приводящие к значительным изменениям в почечном кровотоке (сердечная недостаточность, нарушение ритма);
- заболевания, которые становятся причиной проблем с оттоком мочи.
Хотя снижение функции почек возможно в любом возрасте, хроническая почечная недостаточность и острое повреждение почек чаще возникают у пожилых людей. Многие заболевания, вызывающие ухудшение функции почек, поддаются лечению, в результате которого функция почек восстанавливается. Благодаря доступности диализа и трансплантации почки почечная недостаточность стала не смертельным, а управляемым заболеванием.
Классификация заболевания
В Международную классификацию болезней (МКБ) 10 были внесены изменения, касающиеся замены устаревшего термина «хроническая почечная недостаточность» на термин «хроническая болезнь почек» (код N18).
Современная классификация основана на двух показателях — скорости клубочковой фильтрации и признаках почечного повреждения (протеинурии, альбуминурии). В зависимости от их сочетания выделяют пять стадий хронической болезни почек.
Непосредственными причинами острой почечной недостаточности (код N17) являются низкая объемная скорость кровотока, острая деструкция клубочка с потерей приносящих и выносящих артерий и клубочковых капилляров, повреждение канальцев нефронов или нарушение оттока мочи от почки из-за обструкции. В зависимости от этого различают три формы острой почечной недостаточности:
- преренальную (70%),
- паренхиматозную (25%),
- обструктивную (5%).
У почечной недостаточности есть следующие основные признаки:
- уменьшение количества выделяемой мочи, расстройство мочеиспускания (олигоурия, дизурия);
- отеки;
- общая заторможенность, сонливость;
- тошнота, рвота, снижение аппетита;
- тахикардия, повышение артериального давления;
- вздутие живота, жидкий стул.
Часто доминирующими симптомами острой почечной недостаточности являются проявления основного заболевания или симптомы, вызванные хирургическими осложнениями операции, которая привела к нарушению функции почек.
Для хронической почечной недостаточности характерно малосимптомное начало заболевания. На этом этапе больные часто не предъявляют жалоб, в крайнем случае, говорят о повышенной утомляемости при умеренной физической нагрузке, а также о сухости во рту и слабости, проявляющейся ближе к вечеру. Далее обращают на себя внимание бледная кожа и дряблые мышцы, которые утрачивают тонус. Исходя из результатов биохимического анализа крови, больным часто сообщают о наличии белка в моче и незначительных сдвигах в электролитном составе крови.
Выраженность симптомов зависит от стадии хронической болезни почек. Заболевание имеет волнообразное течение: состояние пациента то улучшается, то снова ухудшается.
Чрезвычайно опасной является терминальная стадия хронической болезни почек, когда у пациента нарушаются эмоциональные реакции (апатия резко переходит в возбуждение, нарушается ночной сон, появляются признаки заторможенности). Появляется аммиачный запах изо рта, отеки, лицо приобретает одутловатость, желтоватую окраску, на коже видны следы расчесов, волосы становятся тусклыми, ломкими, усиливается дистрофия. Нарастают симптомы уремической интоксикации: асцит, плеврит, перикардит, уремическая кома. Нередко возникает тяжелая артериальная гипертензия.
Диагностика почечной недостаточности
Для диагностики почечной недостаточности назначают следующие обследования:
-
общий (клинический) анализ крови;
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий анализ, лейкоформула, СОЭ См. также: Общий анализ – см. тест № 5, Лейкоцит.
Метод определения Определение физико-химических параметров выполняется на автоматическом анализаторе методом «сухой химии». Аппаратная микроскопия проводится методом планарной цитометрии с использованием осевого гидродинамического фокусирования и автоматического распозна.
Метод определения клубочковой фильтрации (эффективного почечного кровотока). Клиренс эндогенного креатинина относится к геморенальным пробам, оценивающим очистительную способность почек. Метод основан на расчёте клубочковой фильтрации по скорости очищения плазм.
Комплексное ультразвуковое сканирование органов мочевыделительной системы, позволяющее обнаружить патологию на ранних стадиях развития.
Исследование, позволяющее получить данные о состоянии органов малого таза, выявить патологические изменения и опухоли.
Метод оценки состояния мочевыделительной системы с помощью компьютерной томографии.
К каким врачам обращаться
При обнаружении признаков заболевания следует обратиться к врачу-урологу или нефрологу. Лечение детей зависит от стадии заболевания и тяжести симптомов. Легкие формы заболевания контролирует врач-педиатр . В более тяжелых случаях потребуется помощь детского нефролога.
Лечение почечной недостаточности
Современная медицина может компенсировать последствия хронической почечной недостаточности, позволяя людям жить активной жизнью, несмотря на то, что жизненно важный орган больше не выполняет свои функции. Однако до сих пор нет возможности полностью вылечить это заболевание.
Основная цель всех врачебных манипуляций – устранение причины, вызывающей данное патологическое состояние. Для этого в повседневной медицинской практике используют привычные способы устранения интоксикации, гемолиза, обезвоживания и шока.
При острой почечной недостаточности больного необходимо срочно поместить в стационар, где лечение должно вестись по двум направлениям: устранение причин, вызвавших почечную недостаточность (например, большой кровопотери), и восстановление функций почек.
Лечение хронической почечной недостаточности направлено на замедление прогрессирования заболевания и коррекцию осложнений. В консервативной терапии используют препараты, улучшающие микроциркуляцию, обладающие нефропротективным действием. Для коррекции водно-электролитных нарушений, анемии индивидуально подбирается диета, режим инфузионной и трансфузионной терапии, препараты рекомбинантного эритропоэтина. Обычно необходимо назначение витамина D для улучшения костного обмена, а также солей кальция, которые связывают избыток фосфатов в крови. При почечной недостаточности на фоне сахарного диабета нужно постоянно следить за уровнем сахара, соблюдать строгую диету. При проблемах с давлением необходимо регулировать его уровень. Для стимуляции выделения мочи применяют диуретики.
Основными способами лечения почечной недостаточности повсеместно признаны диализ и трансплантация почки. Наиболее полное замещение почечной функции происходит в результате успешной трансплантации почки, а диализ замещает ее лишь частично. Во время гемодиализа происходит удаление из организма токсических продуктов обмена веществ для уменьшения биохимических аномалий, нормализации нарушений водного, электролитного баланса и кислотно-щелочного равновесия. Очищение крови производится путем снижения концентрации в ней вредных веществ.
Осложнения острой почечной недостаточности представляют угрозу жизни и здоровью пациента. Патология сопровождается сепсисом, солевой и водной сверхнагрузкой, изменениями в крови, нарушениями в мочевыводящих путях, сердечно-сосудистой и дыхательной системах.
Тяжелая форма патологии дополняется развитием уремического гастроэнтероколита, сопровождающегося кровотечением.
У пациентов с хронической формой заболевания могут развиваться различные осложнения, которые отражают нарушение эндокринной или экзокринной функции почек, - анемия, нарушение метаболизма костной ткани, ацидоз, повышенный риск развития сердечно-сосудистых заболеваний и заболевание периферических артерий.
Профилактика почечной недостаточности
Профилактика почечной недостаточности основывается на предотвращении причин, которые вызывают данную патологию. Особенно важно вовремя начать борьбу с такими заболеваниями как пиелонефрит, мочекаменная болезнь, гломерулонефрит.
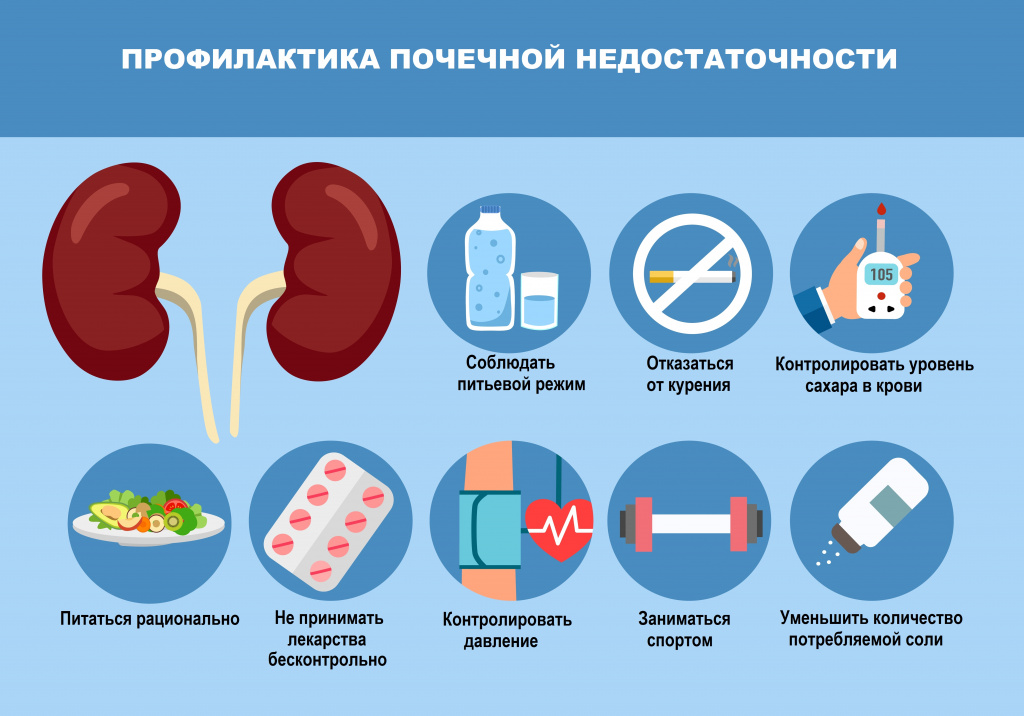
Важным направлением профилактики и лечения почечной недостаточности является коррекция образа жизни и характера питания с целью наиболее полного воздействия на модифицируемые факторы риска развития и прогрессирования заболевания:
- коррекция массы тела при ожирении за счет изменения калорийности рациона, достаточной физической активности и ограничения поваренной соли в пище;
- ограничение потребления алкоголя и исключение курения;
- санация хронических очагов инфекции;
- предупреждение лекарственной нефротоксичности – широкое информирование пациентов о вреде самолечения, отказ от бесконтрольного приема анальгетиков, антибиотиков, пищевых добавок и др.
- Клинические рекомендации. Хроническая болезнь почек (ХБП). Ассоциация нефрологов, 2021. – 233 с.
- Клинические рекомендации. Острое повреждение почек (ОПП). Ассоциация нефрологов, Научное общество нефрологов России, Ассоциация анестезиологов-реаниматологов России, Национальное общество специалистов в области гемафереза и экстракорпоральной гемокорреции, 2020. – 142 с.
- Kidney Disease: Improving Global Outcomes (KDIGO), KDIGO clinical practice guideline for the evaluation and management of chronic kidney disease, Kidney Int Suppl (2013); 3: 1-150.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Зуд (pruritus) относится к самым распространённым жалобам, касающихся кожи. И эта проблема является ключевой не только в дерматологии. Зуд кожи имеет огромное значение в своевременной диагностике соматических заболеваний. Формирование зуда кожи как симптома нейросоматической патологии возможно даже при наличии субклинических, латентных, асимптомных форм. При этом нет прямой корреляции между интенсивностью зуда и тяжестью общего заболевания. Зуд нередко предшествует болезни. Хронический зуд, как и боль, может существенно влиять на общее состояние пациента и в экстремальных случаях привести к угрозе самоубийства.
Раскрытие информации о конфликте интересов:
Авторы заявляют об отсутствии конфликта интересов.
Информация о статье:
Депонировано (дата): 05.06.2018
Все авторы прочитали и одобрили окончательную рукопись статьи.
Информация о рецензировании:
"Качественная Клиническая Практика" благодарит анонимного рецензента (рецензентов) за их вклад в рецензирование этой работы.
Комментарий редакции:
В случае возникновения разночтений в тексте или расхождений в форматировании между pdf-версией статьи и её html-версией приоритет отдаётся pdf-версии.
Для цитирования:
Зуд – субъективное ощущение, вызывающее рефлекс чесания или сбрасывания раздражителя, свойственное коже и реже – слизистым. Различают зуд физиологический (нормальный, возникающий в ответ на адекватные раздражения, например, укусы насекомых) и зуд патологический, который развивается также в ответ на действие пруритогенов, но в условиях изменённой реактивности нервной системы.
Острые приступы патологического зуда чаще связаны с повышенной чувствительностью к пищевым или лекарственным аллергенам. Хронический патологический зуд может быть обусловлен аутоинтоксикацией, возникающей при болезни печени, желудочно-кишечного тракта, обмена веществ и т.д. Кожный зуд может выступать в качестве симптома ряда дерматозов (болезнь Дюринга, крапивница, атопический дерматит, чесотка и др.), но может быть и моносимптомом. Нередко зуд служит одним из ранних симптомов болезней органов кроветворения, злокачественных новообразований, эндокринных, нервных и психических болезней [2, 4, 6].
Зуд классифицируется по степени распространённости – локализованный (ограничен определёнными участками кожного покрова) и диффузный (генерализованный), по интенсивности (оценивается по последствиям наносимой травмы кожи во время расчёсывания) – биопсирующий и небиопсирующий (зуд-парестезии и мигрирующий зуд). На коже в результате расчёсывания могут быть экскориации (линейные корочки), кровянистые корочки, пигментация, лихенификация. Вследствие расчёсов вторично могут развиваться пиодермиты (импетиго, фолликулиты, фурункулы).
Генерализованный зуд – частая и существенная проблема с точки зрения дифференциальной диагностики. Поскольку в его основе могут быть и такие банальные факторы, как сухость кожи, и такие серьёзные, как скрытая лимфома или эндокринные нарушения, то анализ состояния больного, жалующегося на зуд, требует клинического мышления того же уровня, что и знания и навыки исследования кожных проявлений. В большинстве случаев зуд не имеет каких-то особых признаков, позволяющих диагностировать конкретно общее заболевание, например обструктивную желтуху, гипертиреоз или лимфому. Для установления диагноза клиницист должен использовать данные анамнеза, клинических и лабораторных исследований 3.
Патогенез. При зуде и боли нейроанатомические пути проведения возбуждения общие, но сенсорные признаки различны. Свободные нервные окончания, играющие роль рецепторов при зуде, находятся в сосочковом слое дермы, рядом с дермоэпидермальной границей, и не относятся к специфическим. К периферическим и центральным механизмам зуда относится ряд растворимых медиаторов. Гистамин, трипсин, протеазы, желчные соли при внутривенном введении вызывают зуд. Простагландин Е снимает порог появления зуда при действии как гистамина, так и папаина. В воспалённой коже содержание простагландинов увеличивается и, таким образом, они могут определять интенсивность зуда при воспалительных дерматозах. В восприятии зуда принимают участие опиатные пептиды и рецепторы центральной нервной системы [4, 5].
Клиника. Кожный зуд может быть проявлением большого количества заболеваний. У больных, страдающих зудом, на фоне явных изменений кожи в виде, например, везикул и папул обычно обнаруживают первичное дерматологическое заболевание. Для диагностики часто оказывается необходимым использование специальных методов в дерматологии, особенно биопсии кожи.
Больные с зудом, но без очевидных кожных сыпей, со следами постоянного расчёсывания (экскориация) и растирания (лихенификация, полированные ногти) или без них представляют собой трудную задачу в отношении диагностики. Прежде всего, следует попытаться выявить первичные повреждения и некоторые свидетельства первичного кожного заболевания [1, 4].
Состояния, при которых генерализованный зуд может не сопровождаться поражением кожи:
- обменные и эндокринные нарушения (гипертиреоз, сахарный диабет, карциноидный синдром);
- злокачественные новообразования (лимфома и лейкоз, рак органов брюшной полости, опухоли ЦНС, множественная миелома, грибовидный микоз);
- медикаментозное лечение (производные опиума, субклиническая чувствительность к препаратам);
- инвазии (педикулёз, чесотка, нематодоз, онхоцеркоз, аскаридоз, трихиноз, некоторые зоонозы);
- болезни почек (хроническая почечная недостаточность);
- болезни крови (эритремия, парапротеинемия, железодефицитная анемия);
- болезни печени (внутри- или внепечёночный холестаз, беременность [внутрипечёночный холестаз, проходящий после родов]);
- психогенные состояния (транзиторные периоды эмоционального стресса), стойкие (мания паразитоза), психогенный зуд, невротические экскориации);
- разные состояния (сухость кожи (ксероз), сенильный зуд, мастоцитоз, беременность) [2, 4, 5].
Встречается психогенный зуд как реакция на стресс, но этот диагноз должен рассматриваться как исключительный, поскольку приступ интенсивного зуда сам по себе имеет характер стресса. Как правило, он наблюдается у больных старше 40 лет, чаще у женщин. Этот тип зуда часто ощущается на коже волосистой части головы (тактильный галлюциноз в виде жалоб на отчётливые ощущения ползанья, укусов насекомых и т.п.) и может сопровождаться другими жалобами на неприятные ощущения в виде горького привкуса во рту или жжения в языке. Некоторые больные при этом убеждены в том, что причиной зуда служат внедрившиеся в кожу паразиты, невидимые ни для них, ни для врача. Больной в этом случае может расчесать кожу до изъязвлений и считать, что зуд исчез в результате удаления паразита или микроба.
До 90% пациентов с хронической почечной недостаточностью жалуются на чувство зуда. Особенно беспокоит зуд большинство таких больных во время или непосредственно после сеанса гемодиализа.
Возникновение генерализованного зуда у некоторых пациентов, страдающих сахарным диабетом, объясняется снижением порога восприятия. Интенсивность зуда не коррелирует с тяжестью течения основного заболевания. При диабетической нейропатии может быть зуд волосистой части головы, уменьшающийся при нормализации уровня гликемии.
Зуд, обусловленный сухостью кожи, часто встречается у лиц пожилого возраста. Иногда у некоторых из них при отсутствии явной сухой кожи появляется генерализованный зуд, который не может быть объяснён эмоциональным стрессом или скрытым общим или кожным заболеванием. Этот так называемый сенильный зуд обычно обостряется, когда больной снимает одежду. Чаще он начинается в какой-то одной области, особенно на спине, распространяясь затем на всё тело. Причинами сенильного зуда могут быть выраженный атеросклероз, гипофункция эндокринных желёз, дисфункции кишечника и др. Поставить диагноз «сенильный зуд» можно только после основательного обследования пациента.
Ни психогенный, ни сенильный зуд не сопровождается бессонницей. Особой и существенной причиной зуда без видимых высыпаний может быть реакция на лекарственные препараты типа ацетилсалициловой кислоты, препаратов опия и их производных, хинидина. Некоторые препараты (аминазин) могут вызывать зуд в связи с холестазом.
Генерализованный зуд часто бывает первым проявлением гипертрофического билиарного цирроза печени и возникает порой за много месяцев до развития желтухи. Он может быть и первым проявлением лимфомы, редко рака. Зуд может начинаться внезапно и быть очень интенсивным. Он часто появляется вначале на ладонных и подошвенных поверхностях. Состояние часто облегчается при приёме внутрь холестирамина [2, 4-6].
Диагностика. Основной задачей врача является выяснение этиологии зуда, от успешности решения которой зависит результат проводимой терапии. При этом помнить, что кожный зуд – это симптом, а не заболевание или диагноз.
Если после сбора анамнеза и осмотра пациента (включая ректальное и гинекологическое обследование) диагноз остаётся неясным, необходимо проведение рутинных диагностических тестов:
- клинический анализ крови, СОЭ;
- общий анализ мочи с определением белка, сахара, осадка;
- биохимическое исследование крови:
= функциональные печёночные пробы – АЛТ, билирубин, щелочная фосфатаза;
= уровень глюкозы натощак;
= уровень мочевины, мочевой кислоты, креатинина, кислой фосфатазы;
= определение общего белка и белковых фракций;
= уровень железа и железосвязывающая способность сыворотки, насыщение эритроцитов железом;
- анализ кала на скрытую кровь, гельминты и их яйца;
- рентгенография органов грудной клетки;
- функциональное обследование щитовидной железы, уровень тироксина [2, 3].
В случае необходимости потребуется углублённое обследование пациента, страдающего зудом:
- исключение заболеваний печени: УЗИ, сканирование, биопсия печени;
- исключение заболеваний почек: пиелография, радиоизотопное исследование, биопсия почки;
- исключение заболеваний крови: уровень железа сыворотки, уровень вит. В12 и фолиевой кислоты сыворотки, стернальная пункция, биопсия лимфоузлов, рентгенография позвоночника и костей, лимфоангиография абдоминальных лимфоузлов;
- исключение злокачественных опухолей внутренних органов: УЗИ брюшной полости и малого таза, ирригография с барием, рентгенография желудка с контролем эвакуации бариевой взвеси, ФГДС, бронхоскопия, сканирование печени, рентгенография позвоночника и костей, диагностическая лапаротомия;
- исключение аутоиммунных заболеваний: определение антинуклеарного фактора, электрофорез белков сыворотки, латекс-тест, определение антител к митохондриям;
- исключение неврологических и психических заболеваний: исследование спинномозговой жидкости, психиатрическое обследование 5.
Противозудная терапия. Сложность патогенеза и многообразие местных и системных причин, лежащих в основе феномена зуда, определяют невозможность существования единого подхода к его лечению. Требуется дифференцированный и строго индивидуальный подход к каждому варианту зуда с назначением комплексных схем терапии.
Основной целью лечения является устранение провоцирующих зуд факторов окружающей среды, физических и психологических причин. При сборе анамнеза необходимо максимально подробно выяснить у пациента. При каких условиях у него возникает или усиливается кожный зуд.
К неспецифическим факторам, провоцирующим зуд, относятся:
- факторы, вызывающие сухость кожи (использование высокоактивных моющих средств, интенсивное протапливание помещений в зимнее время);
- механические (контакт с раздражающими тканями, такими как шерсть, полиэстер и др.);
- химические (например, нерационально применяемые средства наружной терапии);
- вазодилататоры, стимуляторы (алкоголь, кофе, специи, горячая пища);
- термические (изменения температуры окружающей среды, особенно её повышение);
- психологические (стрессы, тревожность, депрессия).
Зуд, связанный с сухостью кожи, облегчают смягчающие средства, восстанавливающие естественную гидролипидную плёнку и устраняющие раздражение кожи (например, липикар бальзам).
Местные анестетики облегчают зуд, но нередко вызывают сенсибилизацию.
При печёночной недостаточности благоприятно действует припудривание холестирамином, связывающим соли желчных кислот в коже.
Кортикостероиды местного действия редко снимают генерализованный зуд (в отсутствие дерматита). Однако могут оказаться полезными больным пожилого возраста с сухой кожей – в сочетании со смягчающими средствами.
Назначаются седативные, транквилизирующие, десенсибилизирующие (тиосульфат натрия, препараты кальция), антигистаминные препараты, топические ингибиторы кальциневрина (крем пимекролимуса, мазь такролимус), витамин В1, энтеросорбенты.
Применяются физиотерапевтические методы лечения: чрезкожная нервная стимуляция, акупунктура, фототерапия, диадинамические токи, рефлекторная лазеро- и магнитотерапия. Показан гипноз [2, 4-6].
Список литературы
1. .Адаскевич В. П. Диагностические индексы в дерматологии . — Москва: Медицинская книга, 2004 . 165 с .: ил .
2. .Бакстон П. Дерматология . Пер . с англ . М .: «Издательство БИНОМ», 2006 . — 176 с ., ил .
3. .Внутренние болезни . В 10 книгах . Книга 2: Пер . с англ ./Под ред . Е . Браунвальда, К . Дж . Иссельбахера, Р . Г . Петерсдорфа и др . — М .: Медицина . — 1993 . — 544 с .: ил .
4. .Дерматовенерология: учеб . для студ . высш . мед . учеб . заведений/[Е . В . Соколовский, Е . Р . Аравийская, К . Н . Монахов и др .]; под . ред . Е . В . Соколовского . — 2-е изд ., стер . — М .: Издательский центр «Академия», 2007 . — 528 с .
5. .Дядькин В. Ю. Справочник по кожным и венерическим болезням для врачей общей практики/В . Ю . Дядькин . — Казань: Медлитература, 2006 . — 320 с .
6. .Кожный зуд . Акне . Урогенитальная хламидийная инфекция . Серия: Библиотека практического врача-дерматовенеролога ./Под ред . Е . В . Соколовского — СПб .: Сотис . — 1998 . — 148 с .
Читайте также:

