Анализ крови при паховом лимфадените
Обновлено: 18.04.2024
Категории МКБ: Доброкачественное новообразование лимфатических узлов (D36.0), Другие неспецифические лимфадениты (I88.8), Неспецифический лимфаденит неуточненный (I88.9), Новообразование неопределенного или неизвестного характера лимфоидной, кроветворной и родственных им тканей неуточненное (D47.9), Отдельные болезни, протекающие с вовлечением лимфоретикулярной ткани и ретикулогистиоцитарной системы (D76), Саркоидоз лимфатических узлов (D86.1), Хронический лимфаденит, кроме брыжеечного (I88.1)
Общая информация
Краткое описание
Национальное гематологическое общество
НАЦИОНАЛЬНЫЕ КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ДИАГНОСТИКЕ ЛИМФАДЕНОПАТИЙ
2018
Лимфаденопатия (ЛАП) — увеличение лимфатических узлов любой природы в одной или нескольких анатомических зонах, относится к числу наиболее частых симптомов при многих заболеваниях и требует проведения тщательного диагностического поиска ее причины [1—7]. Этиология и патогенез ЛАП зависят от заболевания, симптомом которого она является.
Проблема дифференциального диагноза лимфаденопатий имеет большое значение для врачей многих специальностей: терапевтов, гематологов, онкологов, педиатров, хирургов, инфекционистов [8—11]. В большинстве случаев первичную диагностику проводит врач общей практики, направляющий больного к определенному специалисту. Приступая к диагностическому поиску, надо быть готовым к любому заболеванию [1—11].
Эффективный дифференциально-диагностический алгоритм предполагает знание по крайней мере основных причин увеличения лимфатических узлов. Основная проблема диагностики ЛАП состоит прежде всего в сходстве клинической картины опухолевых и неопухолевых ЛАП, которые занимают большое место в работе гематолога и онколога [9—11].
По данным исследования, проведенного в ФГБУ «НМИЦ гематологии», на неопухолевые ЛАП приходится 30% первичных обращений к гематологу по поводу увеличенных лимфатических узлов [5]. Результаты исследования 1000 больных с неопухолевыми ЛАП показали, что нозологический диагноз устанавливается всего в 50% случаев. Частота выполнения биопсий у больных с неопухолевыми лимфаденопатиями составила 46%. При этом только у трети подвергнутых биопсии больных с неопухолевыми ЛАП она имела решающее значение в постановке диагноза. В остальных случаях морфологическое исследование биопсированного лимфатического узла позволяло констатировать отсутствие опухоли, но не приводило к уточнению диагноза [5].
Спектры этиологической структуры при локальной и генерализованной ЛАП радикально отличаются. При локальной лимфаденопатии соотношение опухоль/не опухоль составляет 1:1 (48% и 52% соответственно), при генерализованной в 90% случаев выявляется опухоль и только в 10% подтверждается неопухолевый генез ЛАП [5]. У 10% больных с исходным диагнозом «неопухолевая лимфаденопатия» при повторной биопсии диагностируются опухоль или не классифицируемая редкая патология. Нередко разграничить лимфатическую опухоль и реактивный процесс не удается, особенно это касается диагностически трудных случаев, пограничных состояний, атипично протекающих лимфопролиферативных процессов. Диагноз в таких случаях устанавливается только со временем [5].
Анализ публикаций отечественных [1—5,8] и зарубежных [12—14] авторов, посвященных алгоритмам диагностики ЛАП, а также многолетний опыт работы «НМИЦ гематологии» [5] позволили разработать и внедрить протокол дифференциальной диагностики лимфаденопатий [15—17].
Лимфаденопатия - увеличение лимфатических узлов любой природы, относящееся к числу наиболее частых клинических симптомов, требующих проведения дифференциального диагноза.
D36.0 — доброкачественное новообразование лимфатических узлов (болезнь Кастлемана, локальные варианты);
D47.9 — новообразование неопределенного или неизвестного характера лимфоидной, кроветворной и родственных им тканей неуточненное;
D76 — отдельные болезни, протекающие с вовлечением лимфоретикулярной ткани и ретикулогистиоцитарной системы;
Лимфаденит (от лимфа и греч. aden - железа) - воспаление лимфатических узлов, нередко гнойное. Вызывается чаще стафило- и стрептококками, которые при лимфангите попадают в регионарные лимфатические узлы. Локализация большей частью в паху и подмышечной впадине.

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Специфический. Причиной его является какое-либо инфекционное заболевание, для которого характерно поражение лимфатических лимфоузлов (туберкулез, сифилис, актиномикоз, инфекционный мононуклеоз, туляремия, чума и др.)
Неспецифический. Чаще всего вызывается стафилококками и стрептококками, реже другими патогенными микроорганизмами или смешанной микрофлорой.
По длительности заболевания:
- Острый (до 2 недель)
- Подострый (от 2 недель до 1 месяца)
- Хронический (свыше 1 месяца)
По характеру экссудата:
- Серозный
- Геморрагический
- Фибринозный
- Гнойный
По характеру морфологических изменений:
- Инфильтративный (серозный)
- Гнойный
- Гнойно-некротический
- Некротический
- Аденофлегмона
Этиология и патогенез
Возбудителями лимфаденита являются гноеродные микроорганизмы, проникающие в лимфатические узлы по лимфатическим сосудам из очагов острого или хронического гнойного воспаления (флегмоны, панариции и т.д), с током лимфы, крови или путём непосредственного контакта.
Инфекция поступает в регионарные лимфатические узлы с током лимфы, оттекающей из первичных гнойных очагов. Лимфаденит может возникнуть и без предшествующего лимфангита, причем первичный очаг бывает настолько ничтожен и так быстро заживает, что к моменту возникновения лимфаденита обнаружить место вхождения инфекции уже не всегда удается. В редких случаях возможно попадание инфекции в лимфатические узлы вместе с кровотоком. Лимфаденит иногда возникает и вследствие непосредственного перехода воспалительного процесса с тканей, окружающих узел.
Лимфаденит следует рассматривать как проявление барьерной функции лимфатической системы, ограничивающей дальнейшее распространение инфекции и ее токсинов. Вместе с тем лимфаденит сам по себе может стать исходным пунктом для развития тяжелого гнойного процесса (аденофлегмона, сепсис).
При остром лимфадените, в начальной фазе, структурные изменения сводятся к покраснению кожи над увеличенным лимфатическим узлом, расширению синусов и слущиванию их эндотелия. Далее следует нарастающее серозное пропитывание паренхимы узла, разрастание элементов лимфоидной ткани и лейкоцитарная инфильтрация. В дальнейшем развитии воспалительного процесса жидкость может принять гнойный характер. В зависимости от интенсивности фактора, вызвавшего лимфаденит, от продолжительности его воздействия и от собственной реакции организма процесс быстро проходит все эти фазы либо ограничивается какой-либо. В соответствии с достигнутой фазой различают формы острого лимфаденита:
• простой или катаральный,
Некоторые особенности патологоанатомической картины обусловливают возникновение и других форм лимфаденита: при процессе, остановившемся в стадии экссудации, но с обильным пропотеванием фибрина - фибринозный лимфаденит; при быстром и обширном омертвении лимфатического узла - некротический лимфаденит.
В качестве особой формы выделяют геморрагический лимфаденит, при котором значительное нарушение проницаемости капилляров ведет к имбибиции (пропитыванию) лимфатического узла кровью (сибиреязвенный, чумной лимфаденит).
В начальных фазах, т. е. при менее тяжелых формах (простой и гиперпластический лимфаденит), воспалительный процесс способствует обратному развитию, но может принять и хроническое течение. При формах, характеризующихся преобладанием явлений повреждения (гнойный, некротический лимфаденит), наступает гибель лимфатического узла и его гнойное расплавление или, в зависимости от характера инфекции, гнилостный распад. Образовавшееся гнойное скопление может довольно длительно оставаться в пределах капсулы лимфатического узла и ограничиваться гнойной мембраной, образуя абсцесс. В других случаях происходит быстрое разрушение капсулы лимфатического узла и инфицированное содержимое прорывается в окружающую клетчатку. При начальных формах лимфаденита воспалительный процесс чаще не выходит за пределы капсулы лимфатического узла, ограничиваясь ее серозной инфильтрацией. При гнойном же лимфадените обычно развивается и периаденит - воспаление окружающей узел клетчатки, в которой наблюдается гиперемия (покраснение), отек, лейкоцитарная инфильтрация. Гнойный периаденит возникает главным образом как следствие прорыва гноя из лимфатического узла. В зависимости от длительного течения лимфаденита гнойный периаденит принимает форму либо абсцесса, окружающего остатки лимфатического узла, либо флегмоны, так называемой аденофлегмоны.
Клиническая картина
Клинические критерии диагностики
увеличение и болезненность регионарных лимфоузлов, локальная гиперемия и отек, симптомы интоксикации.
Cимптомы, течение
Острый лимфаденит
Острый лимфаденит начинается с боли в области пораженных регионарных узлов и их увеличения. При серозной и гиперпластической формах увеличенные лимфатические узлы хорошо прощупываются, болезненность их незначительна, общие явления могут отсутствовать или быть маловыраженными. При переходе процесса в нагноение боли увеличиваются, в области регионарного лимфатического узла появляется плотное болезненное уплотнение, повышается температура тела, исчезает аппетит. Малозаметная в начале заболевания покраснение и отек в этой области резко увеличиваются, контуры лимфатического узла утрачивают четкость, узел становится малоподвижен (периаденит).
Больной щадит пораженную область, т. к. движения усиливают боли (особенно сильной болезненностью отличается паховый гонорейный лимфаденит). Вскоре в области инфильтрата (воспалительного образования) начинается флюктуация вследствие гнойного расплавления лимфатического узла. Если абсцесс лимфатического узла не будет вскрыт вовремя, гной прорывается наружу или просачивается в глубину и по окружности, в процесс вовлекаются окружающие ткани. Возникает аденофлегмона, признаками которой служат быстро нарастающий плотный и болезненный инфильтрат в подкожной и межклеточной клетчатке, иногда с отдельными очагами размягчения, а при гнилостных формах - с газовой крепитацией (похрустыванием). Возможен переход нагноительного процесса на соседние лимфатические узлы. Высокая температура, учащенный пульс, озноб указывают на прогрессирующее гнойное воспаление. Общие явления особенно выражаются при стрептококковой и гнилостной инфекции.
Хронический лимфаденит
Хронический неспецифический лимфаденит развивается при инфекции, вызванной возбудителями со слабой способностью к заражению при инфицированной (импетигинизированной) экземе у детей, при кожных проявлениях экссудативного диатеза, пиодермии и др. Причиной развития заболевания также могут быть повторные слабые инфекционные раздражения регионарного лимфатического аппарата вследствие частых поверхностных повреждений кожи в связи с профессиональной травмой. Нередко хронический лимфаденит связан с хроническим воспалением слизистой носа или хроническим отитом. Хронический лимфаденит специфического происхождения обычно имеет туберкулезное происхождение и поражает чаще шейные лимфатические узлы; реже бывает универсальное поражение лимфатических узлов различных областей тела, включая бронхиальные и забрюшинные. Хроническое увеличение лимфатических узлов наблюдается при врожденном и приобретенном сифилисе. Клиническая картина хронического лимфаденита характеризуется увеличением лимфатических узлов различной консистенции и подвижности. При неспецифической инфекции преобладают отдельные, отчетливо прощупывающиеся подвижные увеличенные лимфатические узлы, обычно безболезненные при прощупывании. При туберкулезе чаще прощупываются пакеты средней плотности узлов; при сифилисе увеличенные лимфатические узлы вследствие склероза отличаются большей плотностью.
Диагностика
Распознавание острого неспецифического лимфаденита поверхностной локализации незатруднительно. При этом учитывается анамнез и совокупность клинических проявлений. Сложнее диагностируются осложненные формы лимфаденита, протекающие с периаденитом и аденофлегмоной, вовлечением клетчатки средостения и забрюшинного пространства. Во всех случаях необходимо установление первичного гнойного очага.
При хроническом лимфадените, как правило, требуется проведение пункционной биопсии лимфатического узла или его иссечения с гистологическим анализом. Это необходимо для различения хронической формы лимфаденита и системных заболеваний (саркоидоза),лимфогрануломатоза, лейкоза, метастатического поражения лимфоузлов при раковых опухолях и др.
При необходимости пациентам с лимфаденитом выполняется УЗДГ лимфатических сосудов, КТ, МРТ пораженных сегментов, лимфосцинтиграфия, рентгеноконтрастная лимфография.
Дифференциальный диагноз
Дифференциальную диагностику неспецифического лимфаденита следует проводить со специфическим лимфаденитом, системными заболеваниями крови (лейкозом, лимфогрануломатозом), болезнями накопления (Гоше, Нимана-Пика), иммунопатологическими заболеваниями (хроническая гранулематозная болезнь, ювенильный ревматоидный артрит, системная красная волчанка, дерматомиозит и др.), метастазами опухолей. Иногда приходится проводить дифференциальный диагноз м\у лимфаденитом и другими хиругическими заболеваниями, например:
У детей раннего возраста при поражении паховых узлов опухоль нередко принимают за ущемленную паховую грыжу. Внезапное начало заболевания, отсутствие стула, рвота, указание на наличие паховой грыжи в анамнезе позволяют отличить грыжу от лимфаденита.
Эпифизарный остеомиелит бедренной кости иногда приходится дифференцировать от воспаления глубоких тазовых лимфоузлов (высокая температура, боль, сгибательно-приводящая контрактура бедра). При обследовании ребенка удается установить, что в тазу над пупартовой связкой определяется болезненный инфильтрат, а в суставе сохраняются движения, хотя и в ограниченном объеме. Помогает диагностике ультразвуковое исследование малого таза.
Илеоцекальный мезаденит часто приходится дифференцировать с острым аппендицитом. Связь с вирусной инфекцией, регрессия клинико-лабораторных данных при динамическом наблюдении за больным на фоне применения спазмолитиков, дезинтоксикационной инфузионной терапии. В сомнительных случаях применяют ультразвуковое исследование, диагностическую лапароскопию.
Осложнения
Осложнениями гнойного лимфаденита могут стать тромбофлебит, лимфатические свищи, септикопиемия. Прорыв гноя из трахеобронхиальных лимфоузлов в бронхи или пищевод приводит к образованию бронхопульмональных или пищеводных свищей,медиастиниту. Исходом хронического лимфаденита становится сморщивание узлов вследствие замещения лимфоидной ткани соединительной. Иногда разрастание соединительной ткани вызывает расстройство лимфообращения: отеки, лимфостаз, слоновость.
Из осложнений острого гнойного лимфаденита, кроме периаденита, абсцесса и аденофлегмоны, возможно развитие общей инфекции, образование тромбофлебитов смежных вен, разъедание стенок кровеносных сосудов с последующим кровотечением.
Лечение
Лечение зависит от стадии процесса. Начальные формы лимфаденита лечат консервативно: покой для пораженного органа, УВЧ-терапия, активное лечение основного очага инфекции - заболевания (своевременное вскрытие абсцессов, флегмон, рациональное дренирование гнойника, вскрытие гнойных затеков), антибиотикотерапия с учетом чувствительности микробной флоры основного очага. Гнойные лимфадениты лечат оперативным методом: вскрывают абсцессы, аденофлегмоны, удаляют гной, раны дренируют. Дальнейшее лечение проводят по принципам лечения гнойных ран.
Прогноз
Профилактика
Профилактика лимфаденитов требует предупреждения микротравм, инфицирования ран и ссадин, потертостей кожи. Также необходимо своевременное лечение очагов инфекции (ангины, кариеса зубов), вскрытие гнойных образований ( панарициев , фурункулов).
Информация
Информация
1. Барыкина Н.В. Сестринское дело в хирургии: практикум. Ростов-на-Дону, 2005- 157с.
2. Максименя Г.В., Леонович С.И., Максименя Г.Г. Основы практической хирургии. Мн., 1998 – 321с.
3. Неотложная хирургия (справочное пособие для врачей)/ Под ред. А.А. Гринберга.-М.:Триада-Х., 2000 - 196с.
4. Чернов В.Н. Уход за хирургическими больными. М., 2004 – 78с.
Лимфаденит у детей – это воспалительная реакция лимфатических узлов в ответ на локальные или общие патологические процессы в организме. Серозный лимфаденит у детей протекает с увеличением, уплотнением, болезненностью лимфоузлов; гнойный лимфаденит сопровождается местными (гиперемией, отеком) и общими симптомами (резким ухудшением самочувствия, лихорадкой). Диагноз лимфаденита у детей устанавливается на основании клинического осмотра, общего анализа крови, УЗИ и пункции лимфоузлов. В лечении лимфаденита у детей применяется консервативная тактика (антибактериальная, десенсибилизирующая, дезинтоксикационная терапия, местные аппликации, УВЧ) или хирургическое вскрытие и дренирование гнойного очага с обязательной ликвидацией первичного источника инфекции.
МКБ-10
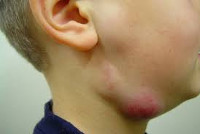
Общие сведения
Лимфаденит у детей – инфекционный или неинфекционный воспалительный процесс в периферических органах лимфатической системы – лимфоузлах. Лимфадениту принадлежит одно из ведущих мест по частоте встречаемости в педиатрической практике, что обусловлено морфофункциональной незрелостью лимфатической системы ребенка. Чаще всего лимфаденит наблюдается у детей в возрасте от 1 до 6 лет и имеет более бурное течение, чем у взрослых. Лимфаденит у детей развивается вторично, осложняя течение основных инфекционно-воспалительных заболеваний, поэтому увеличение лимфатических узлов у ребенка может обнаруживаться различными детскими специалистами: врачом-педиатром, детским отоларингологом, детским стоматологом, детским хирургом, детским иммунологом, детским ревматологом и др.

Причины
Рост и развитие лимфоидных образований у детей продолжается до 6-10 лет; этот период связан с повышенной восприимчивостью к различным инфекционным агентам и недостаточной барьерно-фильтрационной функцией. Лимфоузлы, как элементы иммунной защиты, вовлекаются во все патологические процессы, протекающие в организме: распознавая и захватывая чужеродные частицы (бактерии, токсины, продукты распада тканей), они препятствуют их распространению из местного очага и попаданию в кровь.
Лимфаденит у детей чаще всего имеет неспецифический генез, его основными возбудителями являются гноеродные микроорганизмы, в первую очередь, стафилококки и стрептококки. При лимфадените у детей обычно имеется первичный очаг острого или хронического гнойного воспаления, из которого инфекция попадает в лимфоузлы с током лимфы, крови или контактным путем.
Более 70% случаев лимфаденита у детей связано с воспалительными процессами ЛОР-органов - тонзиллитом, синуситом, отитом. Лимфаденит у детей часто сопутствует инфекциям кожи и слизистых оболочек: фурункулам, пиодермии, гнойным ранам, экземе, стоматиту. Лимфаденит может осложнять течение различных бактериальных и вирусных инфекций у детей - скарлатины, дифтерии, ОРВИ, гриппа, паротита, ветряной оспы, кори. Наибольшее количество лимфаденитов у детей отмечается в осенне-зимний период вследствие увеличения числа инфекционных и обострения хронических заболеваний.
Лимфаденит у детей старше 6-7 лет может быть связан с воспалительными заболеваниями зубо-челюстной системы (пульпитом, периодонтитом, остеомиелитом). При этом нарастание симптомов лимфаденита у детей может происходить после затухания патологического процесса в первичном очаге. Причиной специфического лимфаденита у детей являются инфекционные заболевания с типичным для них поражением лимфатических узлов - туберкулез, инфекционный мононуклеоз, бруцеллез, актиномикоз, сифилис и др.
В некоторых случаях лимфаденит у детей может быть связан с заболеваниями крови (острыми и хроническими лейкозами), опухолями лимфоидной ткани (лимфосаркомой, лимфогрануломатозом), а также травматическим повреждением самих лимфоузлов. Лимфаденит обычно наблюдается у детей с лимфатико-гипопластическим диатезом, часто болеющих ОРВИ, имеющих в анамнезе сопутствующие герпесвирусные инфекции (ЦМВ, вирус Эпштейна-Барра) и хронические заболевания ЖКТ.
Классификация
В зависимости от типа возбудителя выделяют неспецифический и специфический лимфаденит у детей, который может иметь острое (до 2-х недель), подострое (от 2-х до 4-х недель) или хроническое (более месяца) течение. По характеру воспалительных изменений лимфатических желез у детей различают серозные (инфильтрационные), гнойные, некротические (с расплавлением узлов) лимфадениты и аденофлегмоны.
По очагу поражения лимфадениты у детей разделяют на регионарные (шейные, подчелюстные, подмышечные, паховые и т. д.) и генерализованные; по этиологическому фактору - одонтогенные (связанные с патологией зубо-челюстной системы) и неодонтогенные.
Симптомы
Как правило, при лимфадените у детей поражаются лимфоузлы в области лица и шеи (наиболее часто - подчелюстные и шейные с одной или обеих сторон, реже - околоушные, щечные, затылочные, заушные), в отдельных случаях – подмышечные, паховые.
Серозная стадия острого неспецифического лимфаденита у детей (1-3 сутки заболевания) проявляется болезненными, заметно увеличенными в размерах и плотно-эластичными на ощупь регионарными лимфоузлами, без потери их подвижности и развития местной кожной реакции. Общее состояние ребенка не нарушено, температура колеблется от нормальных до субфебрильных значений.
Переход острого лимфаденита в гнойную стадию (3-6 сутки заболевания) протекает с ярко выраженными местными признаками и резким ухудшением самочувствия детей. Наблюдаются признаки интоксикации: озноб, высокая температура (до 40ºС), головная боль, сильная слабость, отсутствие аппетита и нарушение сна. В области пораженных лимфоузлов возникают интенсивные тянущие или стреляющие боли, явления периаденита, местная гиперемия и отек кожи. Возможно развитие аденофлегмоны с появлением очагов флюктуации и выходом гнойного воспаления за пределы лимфоузла. Аденофлегмоны челюстно-лицевой области могут осложниться тромбозом кавернозного синуса, медиастинитом, сепсисом.
Хроническая форма лимфаденита у детей может развиться первично, если возбудителями являются слабовирулентные микроорганизмы, или стать продолжением острой формы заболевания. При хроническом течении вне обострения лимфоузлы увеличены, ограничены в подвижности, достаточно плотные, но безболезненные; самочувствие ребенка не нарушено; нагноение развивается редко. При наличии у ребенка очага хронической инфекции, длительно поддерживающего вялотекущий лимфаденит, лимфоузлы постепенно разрушаются и замещаются грануляционной тканью.
Туберкулезный лимфаденит у детей имеет продолжительное течение, ограничивается обычно шейной группой лимфоузлов, собранных в плотный, безболезненный, значительный пакет, похожий на ошейник. Туберкулезный лимфаденит у детей может осложняться казеозным распадом, образованием свищевых ходов, рубцовыми изменениями кожи.
Специфический лимфаденит, связанный с вакцинацией против туберкулеза («бецежеит»), может развиться у детей с низкой и измененной общей реактивностью, проявляясь хроническим кальцинирующим казеозным поражением подмышечных лимфоузлов. Генерализованный лимфаденит у детей отмечается при диссеминированном туберкулезе легких и хронической туберкулезной интоксикации; сопровождается характерным фиброзированием узлов («железы-камушки»).
Диагностика
Диагностика лимфаденита у детей включает тщательный физикальный осмотр, оценку клинической картины и анамнеза заболевания, исследование клинического анализа крови, УЗИ лимфатических узлов и ряд дополнительных дифференциально-диагностических исследований. Выявление лимфаденита у детей может потребовать обследования у врачей различных специальностей: педиатра, инфекциониста, детского отоларинголога, гематолога, хирурга, фтизиатра.
В ходе диагностики необходимо установить этиологию лимфаденита у детей, выявить первичный очаг гнойного воспаления. Вспомогательными методами выявления туберкулезного лимфаденита у детей служат туберкулиновые пробы, рентгенография грудной клетки, диагностическая пункция и бактериологический посев материала. При подозрении на онкологический процесс выполняется биопсия лимфатических узлов с цитологическим и гистологическим исследованием ткани.
Дифференциальная диагностика лимфаденитов различной локализации у детей проводится с опухолями слюнных желез, метастазами злокачественных новообразований, флегмоной, ущемленной паховой грыжей, остеомиелитом, системными заболеваниями (саркоидоз, лейкоз), диффузными заболеваниями соединительной ткани (ювенильный ревматоидный артрит, системная красная волчанка, дерматомиозит).
Лечение лимфаденита у детей
Лечение лимфаденита у детей определяется стадией, типом заболевания, степенью интоксикации и направлено на купирование инфекционно-воспалительных процессов в лимфоузлах и устранение первичного очага инфекции.
При остром серозном и хроническом неспецифическом лимфадените у детей применяют консервативную терапию, включающую антибиотики (цефалоспорины, полусинтетические пенициллины, макролиды), десенсибилизирующие средства, местное лечение (сухое тепло, компрессы с мазью Вишневского, УВЧ). Показаны общеукрепляющие препараты – кальция глюконат, аскорутин, витамины, иммуностимуляторы.
При отсутствии эффекта терапии или переходе лимфаденита в гнойную стадию, ребенка госпитализируют и проводят экстренное вскрытие, дренирование и санацию гнойного очага. В случае некротического лимфаденита у детей выполняют тщательный кюретаж полости, при необходимости производят удаление лимфоузла. В послеоперационном периоде показана комплексная противовоспалительная и дезинтоксикационная терапия. Лечение специфического туберкулезного лимфаденита у детей проводят в специализированных лечебных учреждениях.
Прогноз и профилактика
Прогноз лимфаденита у детей при своевременном адекватном лечении – благоприятный, при длительном хроническом течении возможно замещение лимфоидной ткани на соединительную; иногда в области пораженных лимфоузлов развивается нарушение лимфооттока (лимфостаз).
Предупреждение лимфаденита у детей заключается в устранении источников хронической инфекции, своевременном лечении зубов, травматических и гнойных поражений кожи и слизистых оболочек, повышении общей и местной сопротивляемости организма.
1. Лечение острых лимфаденитов шеи в детской хирургической практике: Автореферат диссертации/ Джабарова Е.В. - 2012.
2. Оптимизация диагностики и лечения лимфаденита лица и шеи у детей: Автореферат диссертации/ Анохина И.В. - 2013.
3. Лимфадениты, лимфангоиты, лимфоаденопатии челюстно-лицевой области: учеб.-метод. пособие/ Н.Н. Черченко. – 2007.
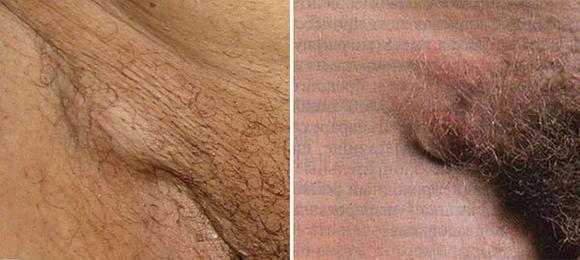
Воспаление лимфоузлов в паховой области называется паховый лимфаденит.
Этот процесс практически всегда сигнализирует об остром воспалении в районе наружных и внутренних половых органов.
Наличие клинических признаков такого воспаления (плотные болезненные узлы внизу живота в области паховых связок) требует углубленного обследования, установления причин лимфаденита и их лечения.
Он в большинстве случаев он является следствием патологического процесса в области наружных и внутренних половых органов.
Наличие клинических признаков такого воспаления (плотные болезненные узлы внизу живота в области паховых связок) требует углубленного обследования, установления причин лимфаденита и их лечения.
С целью выявления причин и последующего эффективного лечения, направленного на устранение воздействия основного этиологического фактора.
Основные причины воспаление паховых лимфоузлов
Лимфатические узлы представлены лимфоидной тканью, которая содержит клетки иммунной системы.
Они выполняют защитную функцию, собирая и очищая лимфу, которая по лимфатическим сосудам оттекает от определенных областей тела.
То есть эти важные органы лимфатической системы служат чем-то вроде фильтров, которые не дают патогенным агентам распространяться по органам и системам тела.
Воспаление паховых лимфоузлов развивается вследствие наличия чужеродных агентов (бактерии, вирусы, простейшие одноклеточные микроорганизмы, раковые клетки) или токсинов в лимфе, отток которой происходит из:
- органов малого таза, в первую очередь – из внутренних половых органов
- прямой кишки
- тканей области паха (наружные половые органы, кожа, подкожная клетчатка и соединительнотканная клетчатка)
Частой причиной воспалительного патологического процесса тканей и органов такой локализации является инфекция с половым путем передачи.
Очаг заражения может находиться на любом участке половых органов, в прямой кишке, в области паха, бедер.

Воспаление паховых лимфоузлов может быть вызвана несколькими группами возбудителей венерических инфекций:
- Специфические бактерии – хламидии, бледные трепонемы, микоплазмы, уреаплазмы.
- Вирус простого герпеса, вирус папилломы человека.
- Простейшие одноклеточные микроорганизмы – трихомонады.
- Грибки, в частности – дрожжевые, кандиды.
Особенностью этих болезнетворных микроорганизмов является их локализация в структурах урогенитального тракта.
Кроме таких микробов, воспаление в паху вызывается и неспецифической флорой – стрепто и стафилококками, кишечной и синегнойной палочками, клебсиеллой, протеем и другими.
В процессе их жизнедеятельности токсины, а также сами микроорганизмы, могут с током лимфы попадать в паховые лимфатические узлы, вызывая их воспаление.
Паховый лимфаденит может быть результатом инфекционного процесса, вызванного неспецифической бактериальной инфекцией (стафилококки, стрептококки, кишечная палочка).
Которая не имеет строгой специфичности в отношении органов мочеполовой системы.
Иногда воспаление лимфатических узлов развивается вследствие онкологического процесса (формирование злокачественного новообразования) в органах урогенитального тракта.
Клинические проявления
Паховый лимфаденит, как правило, протекает остро. Процесс может быть одно и двусторонним.
При этом воспаление лимфоузлов сопровождается такими симптомами:
- Появление в районе паха под кожей увеличенных образований.
- Размер разный – от крупной фасолины до голубиного яйца.
- Болезненность при движениях бедрами, прощупывании лимфоузлов.
- Покраснение кожи над увеличенными лимфоузлами.
- Может меняться общее состояние – повышается температура, появляется слабость.
При тяжелом течении воспаление приводит к тому, что эти иммунные фильтры спаиваются между собой в крупные конгломераты.
Затем следует их абсцедирование и формирование полостей, заполненных гноем.
Иногда воспаление паховых лимфоузлов отмечается раньше, чем появляются признаки самой инфекции, такое характерно для сифилиса и герпеса.
Но чаще все происходит наоборот – в области паха, промежности или бедер возникает очаг инфекции, который затем приводит к развитию пахового лимфаденита.
Венерические инфекции
Это – наиболее частая причина появления описанных выше симптомов.
Паховые лимфоузлы воспаляются при таких венерологических заболеваниях:
- Первичный сифилис с локализацией на наружных половых органах.
- Генитальный герпес.
- Трихомонозный вульвит у женщин.
- Гонорея.
- Кандидозные поражения.
- Гарднереллезные баланопоститы у мужчин.
Неспецифические инфекции
Область паха далеко не стерильна.
Поэтому воспаление лимфоузлов в этом районе может вызываться «обычной» гноеродной флорой.
Паховый лимфаденит сопровождает:
- Гнойные инфекции кожи (стрептодермию и пиодермию) паха.
- Фурункулы лобка, промежности.
- Карбункулы.
- Вросшие волосы.
Нельзя забывать о неспецифических инфекциях половых органов.
Гноеродная флора у женщин приводит к воспалению желез преддверия влагалища (бартолиниту), у мужчин – вызывает инфекционные поражения крайней плоти, венечной борозды.
Для неспецифических инфекций практически всегда характерно, что симптомы воспаления паховых лимфоузлов появляются уже после или одновременно с развитием острого процесса – ранки, язвы, гнойника.
Неинфекционные процессы
Иногда в паху появляются увеличенные подкожные образования без видимой внешне причины, более того – часто отсутствуют болевые или воспалительные явления.
Такое бывает при патологических состояниях, которые не связаны с активным инфекционным процессом:
- Опухолевые процессы половых органов, прямой кишки и нижних конечностей.
- Имуннопролиферативные (онкологические) болезни кроветворной системы.
- Паховая грыжа.
- Тромбозы вен.
Каждая из этих патологий – очень серьезная и требует немедленной врачебной консультации.
Опухоли проявляют себя одно или двусторонним лимфаденитом, лимфаденопатией.
Воспаление паховых лимфоузлов на фоне болезней крови сопровождается подобными симптомами и в других областях – в подмышечной впадине, на шее.
Паховая грыжа отличается тем, что появляется одномоментно, может вправляться. Всегда является единичным образованием, хотя бывает и двухсторонней.
Спутать ее с воспалением лимфоузла можно при ущемлении – когда возникает резкая боль и отек.
В таких случаях нужна экстренная помощь.
Так же настороженно нужно относиться к тромбозам паховых вен.
При облитерации этих сосудов возникают симптомы, схожие с воспалением паховых лимфоузлов.
Воспаление лимфоузлов в паху называется паховым лимфаденитом.
Лимфатические узлы в организме человека представляют собой образования, участвующие в ликвидации чужеродных агентов.
Посредством лимфатических сосудов лимфа циркулирует по организму.
Она транспортирует токсины, бактериальные и вирусные частицы в лимфоузлы для их обезвреживания и удаления.
Увеличение лимфоузлов встречается при различных состояниях и заболеваниях.

В этой статье мы разберем все возможные причины такого явления, как воспаление лимфоузлов.
Расскажем про методы диагностики и лечение всех заболеваний, которые вызывают данный признак.
Вы узнаете, какой врач занимается диагностикой и лечением патологии.
Воспаление паховых лимфоузлов - это далеко не безобидные симптомы.
Причиной подобного явления может быть инфекционный или злокачественный процесс. Именно поэтому очень важно пройти полный комплекс диагностических мероприятий, если Вы наблюдаете воспаление паховых лимфоузлов.
Это поможет вовремя выявить проблему и начать лечение.
Важно! Если наблюдается воспаление лимфоузлов, лечение будет направлена на причину, но не на следствие.
Очень редко причина остается невыясненной после проведенного обследования.
Как правило, в таких случаях следует сдать тест на скрытые инфекции.
Носительство может сыграть свою роль и вызвать увеличение лимфоузлов.
Воспаление лимфоузлов в паховой области может возникнуть у человека, вне зависимости от возраста и половой принадлежности.
Разберем подробнее, как протекает данное состояние у мужчин и женщин.
Воспаление паховых лимфоузлов у женщин
Воспаление паховых лимфоузлов у женщин, не должно остаться без внимания.
Лечение и диагностику такой патологии следует проводить незамедлительно.
Давайте перечислим основные причины, которые вызвать воспалительный процесс лимфоидной ткани.
Лимфоузлы увеличиваются при:
- Гнойном процессе в малом тазу.
- Нарушение функции репродуктивных органов.
- Инфицирование.
- Заражение крови.
- Онкологических процессах.
- Ослабление иммунитета.
Это далеко не все причины, по которым может наблюдаться воспаление лимфоузлов в паховой области у женщин.
Если Вы заметили или почувствовали изменение лимфоузла, следует пройти тщательное обследование у специалиста.
Воспаление паховых лимфоузлов у мужчин
У представителей сильного пола тоже могут воспаляться лимфоузлы.
В молодом возрасте наиболее частые причины этому инфекции.
Если вы наблюдаете увеличение лимфоузлов у пожилого человека, следует задуматься.
Основные причины и здесь могут быть онкологические заболевания.
Особенно следует обратить внимание, если у человека пропал аппетит и изменился вес.
Мужчины как правило обращают меньше внимания на собственное здоровье.
Именно поэтому они не часто обнаруживают увеличенные лимфоузлы.
Для предотвращения заболевание, мужчине следует проходить ежегодный профилактический осмотр у врача уролога.
Именно он обычно первым обращает внимание на увеличение лимфоузлов.
При такой ситуации он назначит все необходимые диагностические мероприятия и лечение.
Воспаление паховых лимфоузлов причины могут иметь различные.
Давайте рассмотрим основные из них.
Увеличение лимфоузлов в паху чаще является следствием ЗППП.
Однако, причины все-таки разнообразны, и лечение в каждом индивидуальном случае уникально.
Лимфатические узлы в норме либо не прощупываются.
Либо определяются как подвижные образования, плотные на ощупь, размерами не больше фасолины или горошины.
Они безболезненны, между собой не сливаются.
Наиболее часто прощупываются паховые, подмышечные, поднижнечелюстные лимфоузлы.
Вследствие перенесенных заболеваний узлы могут сохранять увеличенные размеры на протяжении всей жизни.
Постепенно замещаясь рубцовой тканью, но даже в таком случае их размер не превышает 2 см.
Часто увеличение передне-шейных и поднижнечелюстных лимфоузлов происходит после переохлаждения, воздействия холодного воздуха на область лица и шеи.
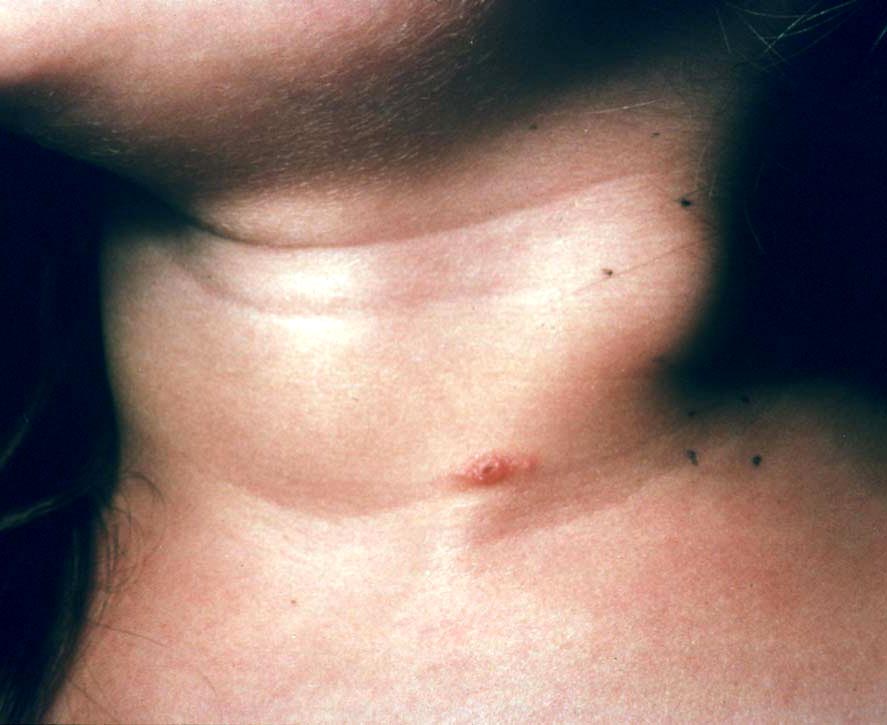
Происходит активизация микрофлоры миндалин, "просыпаются" хронические очаги инфекции, и лимфатические узлы реагируют на начинающийся воспалительный процесс.

О причинах воспаления
лимфоузлов в паху
рассказывает подполковник
медицинской службы, врач
Ленкин Сергей Геннадьевич
Содержание данной статьи проверено и подтверждено на соответствие медицинским
стандартам врачем дерматовенерологом, урологом, к.м.н.
Ленкиным Сергеем Геннадьевичем
| Наименование | Срок | Цена |
|---|---|---|
| Прием венеролога | 900.00 руб. | |
| Микрореакция на сифилис качественно (RPR) | 1 д. | 500.00 руб. |
| ВИЧ (антитела и антигены) | 1 д. | 450.00 руб. |
Каковы причины воспаления лимфоузлов в паху?
У женщин и мужчин этот процесс чаще связан со следующими факторами:
- воспалительные заболевания мочеполовой системы :
орхоэпидидимит или орхит, везикулит у мужчин, аднексит у женщин.
Чаще лимфоузлы реагируют на острое воспаление.
Особенно если в нем задействована неспецифическая флора (стрептококк, стафилококк, кишечная палочка).
При этом температура тела повышается, человек чувствует сильное недомогание.
Это случается при гнойных абсцессах, флегмонах. - Заболевания, передаваемые половым путем (хламидиоз, трихомониаз, гонорея, сифилис, ВИЧ-инфекция).
В ряде случаях паховые лимфоузлы увеличиваются при первичном заражении каким-либо ЗППП.
Затем размеры их могут уменьшиться.
Венерологические заболевания и воспаление паховых лимфоузлов
Рассмотрим, каковы особенности увеличенных лимфатических узлов при различных венерологических заболеваниях.
Помните и лимфоузлы могут быть первым и единственным признаком инфекциям, которое больше себя никак не проявляет.
Инфекции и воспаление паховых лимфоузлов очень часто связаны между собой.

При хроническом течении большинства ЗППП лимфоузлы прощупываются как плотноэластические безболезненные подвижные образования.
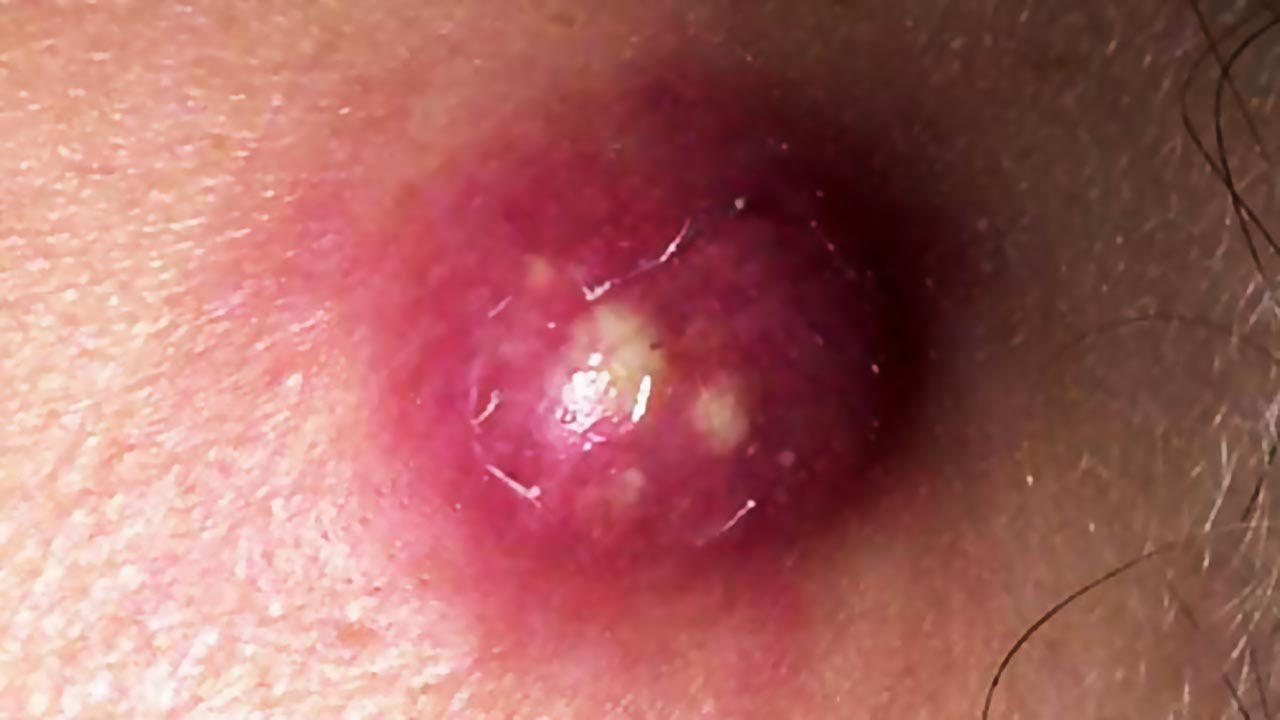
- При сифилисе и ВИЧ-инфекции размер лимфоузлов увеличен более чем на 2 см в диаметре.
Однако, они безболезненны и могут по-прежнему оставаться подвижными.
Иногда вместе с плотными увеличенными лимфоузлами прощупываются лимфатические сосуды, с виду напоминающие тяжи (регионарный лимфангиит). - Кожные заболевания (фурункулез) и инфицированные раны нижних конечностей или паховой области.
Это довольно частые причины воспаления лимфоузлов.
Когда кожа над узлами становится багрово-красной, сами узлы могут увеличиться до размеров гусиного яйца, крайне болезненны при пальпации. - Злокачественные заболевания лимфатической системы (лимфогранулематоз, лимфомаХоджкина и др.) характеризуются увеличением не только периферических, но и внутренних лимфатических узлов.
Которые недоступны для прощупыванию.
Часто реагируют надключичные и шейные лимфоузлы, а также паховые.
Они плотные на ощупь, иногда имеют бугристую поверхность, трудно смещаются и склонны сливаться в конгломераты.
При этом чаще безболезненны. - Метастатические поражения лимфоузлов встречаются при злокачественных опухолях разной локализации.
Если речь идет о паховых лимфоузлах, то злокачественный процесс, вероятнее всего, располагается в малом тазу (рак яичников, рак шейки матки или эндометрия, рак простаты, яичек, мочевого пузыря и т.д.).
По свойствам метастатические лимфоузлы чаще такие же, как и при злокачественных заболеваниях лимфатической системы.
Гнойные инфекции кожи и воспаление паховых лимфоузлов
Очень часто лимфоузел реагирует и на инфицирование кожных покровов.
Врачи описывают даже так называемый «симптом кошачьей царапки».
При этом лимфоузел увеличивается после того как человека поцарапала
Экзема, гнойничковые высыпания и фурункулез могут быть основной причиной того, что лимфоузлы в паху увеличились.
После правильного лечения этих патологий, лимфоузлы обретают свой обычный размер и не доставляют больше беспокойства.
Болезни крови и воспаление паховых лимфоузлов
Основной причиной воспаления лимфоузла может быть заболевание крови.
Для того чтобы его исключить, следует выполнить один простой анализ.
Общий анализ крови с лейкоформулой поможет разобраться.
Большинство заболеваний крови, которые вызывают увеличение лимфоузла, может быть выявлено при исследовании количества лейкоцитов и их формы.
Следует помнить, что такие заболевания сейчас не редкость.
Успех их лечения полностью зависит от того, на какой стадии обнаружена болезнь.
Лечение воспаления паховых лимфоузлов проводит только специалист.
Как отличить паховую грыжу от воспаления лимфоузла?
Часто может возникать вопрос, что за образование возникло в паху.
Иногда на глаз невозможно отличить лимфоузел от паховой грыжи.
Давайте разберем, какие у них отличия.
Грыжа может иметь различные размеры, от небольших до значительных.
Отличительным признаком является то, что при натуживании или изменении положения тела она увеличивается.
С течением времени грыжа может значительно вырасти в объемах и причинять неудобства.
Грыжа может исчезать (вправляться), а, затем появляться вновь.
Паховая грыжа - это довольно неприятное и опасное явление.
Если происходит ее ущемлением мышцами, человек чувствует нестерпимую боль.
Помните! Такое состояние является показанием для немедленной госпитализации в хирургический стационар.
Промедление с операцией в таком случае может быть опасным для жизни.
В отличие от грыжи лимфоузел будет достаточно плотным.
Он никуда не исчезает и не появляется вновь.
Лимфоузел конечно увеличивается постепенно, его размеры, как правило не превышают 2 и 3 см.
Огромные лимфоузлы могут наблюдаться при злокачественных заболеваниях или при сифилисе.
Узлы чаще могут быть болезненные при пальпации, они могут быть в спаяны друг с другом.
В любом случае, для точной дифференциальной диагностики образования в области паха, следует выполнить ультразвуковое исследование.
Обратитесь за консультацию к врачу, он подскажет точный порядок действий при вашей патологии.
Диагностика при увеличении лимфатических узлов в паху
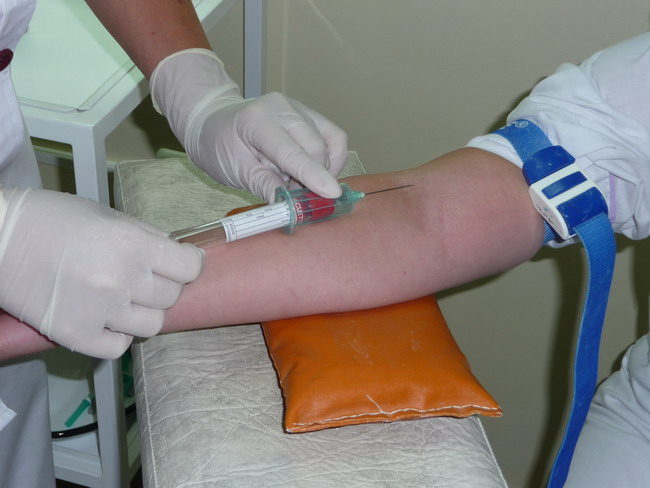
Диагностика при увеличении лимфатических узлов в паху состоит в следующем:
-
.
- Клинический анализ крови: с его помощью выявляются возможные болезни крови и лимфатической системы, а также признаки острого воспалительного процесса.
- УЗИ лимфатического узла помогает определить структуру и точные размеры узла.
- Пункция: проводится с целью определения структуры и происхождения клеток, из которых состоит лимфоузел. Это наиболее точный метод диагностики причин появления лимфаденита.
Врач сможет оценить структуру и подвижность лимфатических узлов с помощью пальпации. – мазки и кровь.
Увеличенные лимфатические узлы, вне зависимости от сопутствующих симптомов, необходимо показать врачу.

Какие таблетки помогают при воспалении паховых лимфоузлов?
А еще пациенты часто спрашивают, чем бы помазать лимфоузел, чтобы он не болел.
Задавая такой вопрос, следует помнить, что в 99 процентах случаев, воспаление лимфоузла это только симптом.
А причиной может быть опасная инфекция или неприятное заболевание.
Именно поэтому не стоит пить таблетки без проведения точных диагностических мероприятий.
Воспаление паховых лимфоузлов у мужчин: лечение
Лечение воспаленных лимфоузлов будет зависеть от причины, которая вызвала их увеличение.
Симптоматическое лечение здесь малоэффективно
Если выявлен инфекция, врач назначит комплексную терапию.
Лечение включает прием антибиотиков иммуномодулирующих препаратов, инстилляции, препараты местного действия.
В зависимости от клинической ситуации, врач может назначить лечение в виде таблеток или инъекций.
После того как проведено качественное лечение инфекции, воспаление лимфоузлов в паховой области у мужчин регрессирует.
Важно! Очень важно вовремя лечить инфекцию у мужчин.
Это поможет избежать осложнений.
Самолечение в виде приема каких-либо препаратов или прогревания может спровоцировать опасные осложнения, вплоть до летального исхода.
При воспалении лимфоузлов в паху обращайтесь к автору этой статьи – венерологу, урологу в Москве с 15 летним опытом работы.
Читайте также:

