Аллергия при давлении на кожу
Обновлено: 18.04.2024
Аллергия, вызванная физическими факторами – состояние, при котором симптомы аллергии развиваются в ответ на какие-либо физические стимулы. Это могут быть холод, солнечный свет, высокая температура, тепло, незначительное повреждение, вода, давление, вибрация и даже прикосновение.
Самыми распространенными симптомами такой аллергии являются зуд, пятна на коже и крапивница – зудящие плоские волдыри, похожие на ожог крапивы. Эти явления возникают в ответ на воздействие холода или, наоборот, солнечного света. Сильная реакция на солнечный свет (фоточувствительность) может быть следствием использования некоторых лекарств или средств по уходу за кожей, повышающих ее чувствительность к ультрафиолету.
У людей, чувствительных к холоду, при его воздействии могут развиваться крапивница, астма или насморк и заложенность носа (аллергический ринит).
У некоторых людей в ответ на воздействие физических раздражителей сужаются дыхательные пути, дыхание становится затрудненным – возникает бронхоспазм. Также крапивница может сопровождаться отеком Квинке.
Холинергическая крапивница – чувствительность к высокой температуре. Характеризуется появлением небольших, интенсивно зудящих отдельных элементов крапивницы с покраснением по краю. Усиливают ее проявления физические упражнения, эмоциональное напряжение, стресс, повышенная нервозность или любая активность, которая сопровождается потоотделением.
Причины развития аллергии на физические факторы кроется в самом организме. Как и любая аллергия, это неадекватный ответ на раздражитель. Однако механизмы развития этого вида аллергии досконально пока не изучены.
Существуют наследственные формы крапивницы, возникающей в ответ на холод.
Контактная крапивница может быть обусловлена как неиммунной активацией тучных клеток (при которой происходит их дегрануляция, что проявляется зудом), так и аллергическими реакциями немедленного типа.
При холодовой крапивнице также происходит дегрануляция тучных клеток и повышение уровня гистамина в крови. Также отмечается агрегация (склеивание) тромбоцитов, повышение уровня фактора 4 тромбоцитов и фактора активации тромбоцитов, что повышает свертываемость крови.
При крапивнице, возникающей в ответ на воздействие воды, определенную роль в патогенезе, по-видимому, играет раздражение нервных окончаний кожи. Уровень гистамина в крови повышается, но дегрануляция тучных клеток выражена слабо.
А вот при тепловой крапивнице наблюдается выброс гистамина тучными клетками кожи.
Заподозрить заболевание можно по данным опроса пациента и осмотра пораженных областей.
Диагностику различных видов крапивницы проводят с помощью различных провокационных проб: холодовых, контактных, солнечных (при которых используют ультрафиолетовое излучение разной длины волны), тепловых, вибрационных, водных.
Лучший способ борьбы с аллергией, вызванной физическими факторами, состоит в ее профилактике. Люди с симптомами аллергии должны на некоторое время отказаться от косметики и кремов, лосьонов и масел для кожи, чтобы выяснить, не может ли одно из этих веществ усугублять аллергию. Антигистаминные препараты, например дифенгидрамин (димедрол) или гидроксизин (атаракс), обычно уменьшают зуд. Ципрогептадин (перитол) наиболее эффективен для лечения крапивницы, вызванной холодом, а гидроксизин – крапивницы, вызванной физическим или нервным напряжением. Людям, чувствительным к солнечному свету, надо использовать солнцезащитные кремы и меньше бывать на солнце.
К острым аллергическим заболеваниям относят анафилактический шок, обострение (приступ) бронхиальной астмы, острый стеноз гортани, отек Квинке, крапивницу, обострение аллергического конъюнктивита и/или аллергического ринита. Считается, что аллергическими
К острым аллергическим заболеваниям относят анафилактический шок, обострение (приступ) бронхиальной астмы, острый стеноз гортани, отек Квинке, крапивницу, обострение аллергического конъюнктивита и/или аллергического ринита. Считается, что аллергическими заболеваниями страдает в среднем около 10% населения земного шара. Особую тревогу вызывают данные ННПО скорой медицинской помощи, согласно которым за последние 3 года число вызовов по поводу острых аллергических заболеваний в целом по РФ возросло на 18%.
Основные причины возникновения и патогенез
Патогенез аллергических реакций на сегодняшний день достаточно полно изучен и подробно описан во многих отечественных и зарубежных монографиях по аллергологии и клинической иммунологии. Центральная роль в реализации иммунопатологических реакций принадлежит иммуноглобулинам класса Е (IgE), связывание которых с антигеном приводит к выбросу из тучных клеток медиаторов аллергии (гистамина, серотонина, цитокинов и др.).
Наиболее часто аллергические реакции развиваются при воздействии ингаляционных аллергенов жилищ, эпидермальных, пыльцевых, пищевых аллергенов, лекарственных средств, антигенов паразитов, а также при укусах насекомых. Лекарственная аллергия чаще всего развивается при применении анальгетиков, сульфаниламидов и антибиотиков из группы пенициллинов, реже цефалоспоринов (при этом следует учитывать риск перекрестной сенсибилизации к пенициллину и цефалоспоринам, составляющий от 2 до 25%). Кроме того, в настоящее время возросло число случаев развития латексной аллергии.
Клиническая картина, классификация и диагностические критерии
С точки зрения определения объема необходимой лекарственной терапии на догоспитальном этапе оказания помощи и оценки прогноза острые аллергические заболевания можно подразделить на легкие (аллергический ринит — круглогодичный или сезонный, аллергический конъюнктивит — круглогодичный или сезонный, крапивница), средней тяжести и тяжелые (генерализованная крапивница, отек Квинке, острый стеноз гортани, среднетяжелое обострение бронхиальной астмы, анафилактический шок). Классификация и клиническая картина острых аллергических заболеваний представлены в табл. 1.
При анализе клинической картины аллергической реакции врач СМП должен получить ответы на следующие вопросы (табл. 2).
При начальном осмотре на догоспитальном этапе следует оценить наличие стридора, диспноэ, свистящего дыхания, одышки или апноэ; гипотензии или синкопе; изменений на коже (высыпаний по типу крапивницы, отека Квинке, гиперемии, зуда); гастроинтестинальных проявлений (тошноты, болей в животе, диареи); изменений сознания. Если у больного отмечаются стридор, выраженная одышка, гипотензия, аритмия, судороги, потеря сознания или шок, то данное состояние рассматривается как угрожающее жизни.
Лечение острых аллергических заболеваний
При острых аллергических заболеваниях на догоспитальном этапе неотложная терапия строится по следующим направлениям:
Прекращение дальнейшего поступления в организм предполагаемого аллергена.
Например, в случае реакции на лекарственный препарат, введенный парентерально, или при укусах насекомых — наложение жгута выше места инъекции (или укуса) на 25 мин (каждые 10 мин необходимо ослаблять жгут на 1-2 мин); к месту инъекции или укуса прикладывается лед или грелка с холодной водой на 15 мин; обкалывание в 5-6 точках и инфильтрация места инъекции или укуса 0,3-0,5 мл 0,1%-ного раствора адреналина с 4,5 мл изотонического раствора хлорида натрия.
Противоаллергическая терапия (антигистаминными препаратами или глюкокортикостероидами).
Введение антигистаминных препаратов (блокаторов Н1-гистаминовых рецепторов) показано при аллергическом рините, аллергическом конъюнктивите, крапивнице. Выделяют классические антигистаминные препараты (например, супрастин, димедрол) и препараты нового поколения (семпрекс, телфаст, кларотадин и др.). Необходимо отметить, что для классических антигистаминных препаратов в отличие от препаратов нового поколения характерно короткое время воздействия при относительно быстром наступлении клинического эффекта; многие из этих средств выпускаются в парентеральных формах. Антигистаминные препараты нового поколения лишены кардиотоксического действия, конкурентно влияют на гистамин, не метаболизируются печенью (например, фармакокинетика семпрекса не меняется даже у больных с нарушенными функциями печени и почек) и не вызывают тахифилаксии. Эти препараты обладают длительным воздействием и предназначаются для приема внутрь.
При анафилактическом шоке и при отеке Квинке (в последнем случае — препарат выбора) внутривенно вводится преднизолон (взрослым — 60-150 мг, детям — из расчета 2 мг на 1 кг массы тела). При генерализованной крапивнице или при сочетании крапивницы с отеком Квинке высокоэффективен бетаметазон (дипроспан в дозе 1-2 мл внутримышечно), состоящий из динатрия фосфата (обеспечивает быстрое достижение эффекта) и дипропионата бетаметазона (обусловливает пролонгированное действие). Для лечения бронхиальной астмы, аллергического ринита, аллергического конъюнктивита разработаны топические формы глюкокортикостероидов (флутиказон, будесонид). При отеке Квинке для предупреждения влияния на ткани гистамина необходимо комбинировать антигистаминные препараты нового поколения (семпрекс, кларитин, кларотадин) с глюкокортикостероидами (ГКС).
Побочные эффекты системных ГКС — артериальная гипертензия, повышенное возбуждение, аритмия, язвенные кровотечения. Побочные эффекты топических ГКС — осиплость голоса, нарушение микрофлоры с дальнейшим развитием кандидоза слизистых, при применении высоких доз — атрофия кожи, гинекомастия, прибавка массы тела и др. Противопоказания: язвенная болезнь желудка и 12-перстной кишки, тяжелая форма артериальной гипертензии, почечная недостаточность, повышенная чувствительность к глюкокортикоидам в анамнезе.
Симптоматическая терапия.
При развитии бронхоспазма показано ингаляционное введение b2-агонистов и других бронхолитических и противовоспалительных препаратов (беродуала, атровента, вентолина, пульмикорта) через небулайзер. Коррекцию артериальной гипотонии и восполнение объема циркулирующей крови проводят с помощью введения солевых и коллоидных растворов (изотонического раствора хлорида натрия — 500-1000 мл, стабизола — 500 мл, полиглюкина — 400 мл). Применение вазопрессорных аминов (допамина — 400 мг на 500 мл 5%-ной глюкозы, норадреналина — 0,2-2 мл на 500 мл 5%-ного раствора глюкозы, доза титруется до достижения уровня систолического давления 90 мм рт. ст.) возможно только после восполнения ОЦК. При брадикардии допускается введение атропина в дозе 0,3-0,5 мг подкожно (при необходимости инъекцию повторяют каждые 10 мин). При наличии цианоза, диспноэ, сухих хрипов показана также кислородотерапия.
Противошоковые мероприятия (см. рисунок).
При анафилактическом шоке больного следует уложить (голова ниже ног), повернуть голову в сторону (во избежание аспирации рвотных масс), выдвинуть нижнюю челюсть (при наличии съемных зубных протезов их нужно удалить).
Адреналин вводят подкожно в дозе 0,1-0,5 мл 0,1%-ного раствора (препарат выбора), при необходимости инъекции повторяют каждые 20 мин в течение часа под контролем уровня АД. При нестабильной гемодинамике с развитием непосредственной угрозы для жизни возможно внутривенное введение адреналина. При этом 1 мл 0,1%-ного раствора адреналина разводится в 100 мл изотонического раствора хлорида натрия и вводится с начальной скоростью 1 мкг/мин (1 мл в минуту). При необходимости скорость может быть увеличена до 2-10 мкг/мин. Внутривенное введение адреналина проводится под контролем частоты сердечных сокращений, дыхания, уровня артериального давления (систолическое артериальное давление необходимо поддерживать на уровне более 100 мм рт. ст. у взрослых и более 50 мм рт. ст. у детей).
Побочные эффекты адреналина — головокружение, тремор, слабость; сильное сердцебиение, тахикардия, различные аритмии (в том числе желудочковые), появление болей в области сердца; затруднение дыхания; увеличение потливости; чрезмерное повышение артериального давления; задержка мочи у мужчин, страдающих аденомой предстательной железы; повышение уровня сахара в крови у больных сахарным диабетом. Описаны также случаи развития некрозов тканей при повторном подкожном введении адреналина в одно и то же место вследствие местного сужения сосудов. Противопоказания — артериальная гипертензия; выраженный церебральный атеросклероз либо органическое поражение головного мозга; ишемическая болезнь сердца; гипертиреоз; закрытоугольная глаукома; сахарный диабет; гипертрофия предстательной железы; неанафилактический шок; беременность. Однако даже при этих заболеваниях возможно назначение адреналина при анафилактическом шоке по жизненным показаниям и под строгим врачебным контролем.
Типичные ошибки, допускаемые на догоспитальном этапе
Изолированное назначение Н1-гистаминовых блокаторов при тяжелых аллергических реакциях, равно как и при бронхообструктивном синдроме, не имеет самостоятельного значения, и на догоспитальном этапе это лишь приводит к неоправданной потере времени; использование дипразина (пипольфена) опасно усугублением гипотонии. Использование таких препаратов, как глюконат кальция, хлористый кальций, вообще не показано при острых аллергических заболеваниях. Ошибочным следует считать также позднее назначение ГКС, необоснованное применение малых доз ГКС, отказ от использования топических ГКС и b2-агонистов при аллергическом стенозе гортани и бронхоспазме.
Показания к госпитализации
Пациенты с тяжелыми аллергическими заболеваниями должны быть обязательно госпитализированы.
А. Л. Верткин, доктор медицинских наук, профессор
А. В. Тополянский, кандидат медицинских наук
В обзоре приводятся современные сведения по диагностике и терапии дермографической крапивницы (ДК). Антигистаминные препараты 2-го поколения являются средствами выбора для терапии ДК. К возможным альтернативным и потенциально эффективным средствам относят
The overview gives the modern data on diagnostics and therapy of dermographic nettle rash (DNR). 2nd generation antihistamin preparations are choice options for DNR therapy. Omalizumab and phototherapy are considered alternative and potentially effective preparations.
Хроническая крапивница сопровождается появлением зудящих волдырей и/или ангиоотеков в течение более 6 недель. Она может быть спонтанной или индуцированной. К последней относятся симптоматический/уртикарный дермографизм (син. urticaria factitia, механическая крапивница, дермографическая крапивница (ДК)), холодовая, отсроченная от давления, солнечная, тепловая, холинергическая, контактная крапивница и вибрационный ангиоотек.
В широком понимании дермографизм — это локальная реакция сосудов кожи в виде полос разного (обычно красного или белого) цвета на месте штрихового механического раздражения кожи. Изменение цвета кожи в месте механического воздействия при дермографизме обусловлено реакцией (спазмом или расширением) артериальных и венозных сосудов кожи.
Говоря о дермографизме по отношению к крапивнице, подразумевается состояние, при котором зуд и волдыри возникают в течение нескольких минут после механического раздражения кожи, например, тупым предметом или одеждой. Принято разделять дермографизм на уртикарный, т. е. симптоматический с развитием реакции «волдырь–эритема–зуд» в области раздражения кожи, и неуртикарный (белый, красный и черный).
Отдельно рассматривается простой дермографизм, который возникает у 2–5% здоровых лиц в ответ на значительное (среднее и сильное) механическое раздражение кожи в виде эритемы и волдырей в области контакта. Несмотря на отсутствие зуда (важный диагностический признак состояния), реакция может быть достаточно заметной. Предполагают, что такой ответ связан с физиологической гиперреакцией кожи. Лечение в данном случае, как правило, не требуется.
В отличие от простого дермографизма при ДК практически всегда наблюдаются как зуд, так волдыри и эритема, а для появления реакции часто требуется раздражение кожи слабой силы.
ДК считается самой частой формой индуцированной крапивницы с распространенностью 4,2–17% и средней продолжительность около 6 лет. ДК наиболее часто встречается в молодом возрасте, может протекать вместе с другими видами заболевания, например хронической спонтанной крапивницей, и может приводить к значительному снижению качества жизни.
Как и при других видах крапивницы, патогенез ДК связан с дегрануляцией тучных клеток и высвобождением биологически активных веществ, в первую очередь гистамина, что приводит к симптомам заболевания. В настоящее время предполагается, что к дегрануляции тучных клеток приводит образование антигена («аутоаллергена»), выделяющегося при механической стимуляции кожи, что вызывает образование специфических IgE-антител, направленных против этого антигена. Обсуждается роль IgG/IgM-антител.
ДК, как правило, носит идиопатический характер. В других случаях заболевание может возникать в преходящей непродолжительной форме после приема некоторых лекарств, например пенициллина и фамотидина, при чесотке, мастоцитозе, дерматомиозите, травмах, например от кораллового рифа, в местах укуса/ужаления насекомых.
ДК проявляется в виде типичных волдырей и зуда, повторяющих след раздражающего объекта. Проявления реакции нарастают в течение 5–10 мин после воздействия стимула и разрешаются за 30–60 мин (рис. 1). Иногда пациент может жаловаться на выраженный зуд даже при отсутствии видимых высыпаний и отеков на коже. Волдыри могут быть различной формы: продолговатыми, линейными, квадратными, в форме бриллианта и т. п. Часто высыпания появляются в местах трения, сдавления одеждой (например, нижним бельем), при ношении часов, носков, а также вокруг пояса и иногда при купании под душем или при последующем вытирании полотенцем. Прикосновение к лицу, расчесывание, трение слегка зудящих век или губ могут приводить к дермографическому ангиоотеку.
_575.jpg)
Диагностика
Для подтверждения диагноза необходимо провести провокационный тест. Желательно, чтобы пациент прекратил прием антигистаминных препаратов (АГП) не менее чем за 2–3 дня до исследования.
Для точной диагностики дермографизма применяется откалиброванный инструмент — дермографометр. Он имеет вид ручки со стальным гладким наконечником 0,9 мм в диаметре (рис. 2). Давление на наконечнике можно изменять с помощью поворота винта на верхушке инструмента. Значения шкалы от 0 до 15 равны соответствующим значениям давления наконечника от 20 до 160 г/мм 2 .
С помощью дермографометра осуществляется штриховое раздражение кожи в области верхней части спины в виде трех параллельных линий (до 10 см длиной) с давлением 20, 35 и 60 г/мм2 соответственно. Положительный результат в случае ДК будет появляться в области провокации в течение 10–15 мин в виде линейных зудящих волдырных высыпаний и эритемы при давлении 36 г/мм 2 (353 кПа) или менее. Уртикарная реакция без зуда при провокации 60 г/мм 2 (589 кПа) или более свидетельствует о простом дермографизме. Результат оценивается через 10 мин после тестирования.
Когда дермографометр недоступен, тест можно провести, используя любой гладкий тупой предмет, например шариковую ручку или деревянный шпатель (рис. 3). Комбинация зуда, волдыря и эритемы подтверждает диагноз. Недавно был разработан новый прибор для провокационного тестирования — FricTest®. Этот простой и недорогой инструмент позволяет достоверно подтвердить диагноз ДК.
.jpg)
Обзор современных методов лечения
После установления диагноза нужно объяснить пациенту механизм развития заболевания, рекомендовать исключение провоцирующих факторов, таких как механическое раздражение кожи, и уточнить возможность снижения выраженности стресса, тревожности.
Гистамин — главный медиатор, который участвует в развитии симптомов ДК, поэтому заболевание обычно хорошо поддается терапии антигистаминными препаратами (АГП), как и другие формы крапивницы. Цель лечения — снизить выраженность зуда и высыпаний, насколько это возможно, хотя даже на фоне терапии незначительные эритема и зуд могут сохраняться.
Желательно начинать терапию со стандартных суточных доз неседативных АГП 2-го поколения (препараты выбора), от применения которых в большинстве случаев наблюдается хороший эффект. Schoepke и соавт. отметили улучшение течения ДК у более 49% больных, получающих АГП. Препараты можно назначать на несколько месяцев, если заболевание течет длительно, или по потребности при эпизодическом появлении симптомов. Поскольку зуд, как правило, усиливается в определенное время суток, чаще к вечеру, можно рекомендовать прием антигистаминного препарата за 1 ч до его пика, в т. ч. АГП 1-го поколения, обладающих седативным эффектом, таких как гидроксизин. При более тяжелом течении заболевания возможно применение off-label высоких суточных доз АГП (в этом случае препараты назначаются с интервалом 12, а не 24 ч). Может потребоваться комбинация двух и более АГП.
Дополнительный эффект может появиться при добавлении к лечению блокаторов Н2-рецепторов гистамина, таких как ранитидин, фамотидин или циметидин. Тем не менее, эффективность такого лечения показана не во всех исследованиях.
Омализумаб, моноклональные анти-IgE-антитела успешно применяли для лечения больных индуцированной крапивницей, включая ДК, в дозе 150–300 мг. Многие пациенты отметили полное разрешение симптомов заболевания в течение нескольких дней после первой инъекции. Значимых побочных эффектов выявлено не было.
Есть положительный опыт применения кетотифена. В отдельных исследованиях ученые отметили эффективность ультрафиолетового облучения и ПУВА-терапии. Тем не менее, у большинства пациентов улучшение было кратковременным и симптомы ДК возобновлялись через 2–3 дня после прекращения фототерапии.
Lawlor и соавт. не отметили значимого улучшения течения ДК при лечении блокатором кальциевых каналов нифедипином.
Эффективность антилейкотриеновых препаратов, циклоспорина и в/в иммуноглобулина, которые применяются при других видах крапивницы, пока неизвестна.
Заключение
Таким образом, ДК может приводить к снижению качества жизни, но не является жизнеугрожающим заболеванием и имеет благоприятный прогноз. Диагноз заболевания выставляется на основании клинической картины и результатов провокационных тестов. При отсутствии видимой причины ДК важно подобрать и продолжать адекватную терапию до наступления спонтанной ремиссии. Препаратами выбора являются АГП 2-го поколения с возможным увеличением их дозы и/или назначением альтернативного лечения (например, омализумаб, блокаторы Н2-рецепторов гистамина) в устойчивых и тяжелых случаях. Необходимы дальнейшие исследования для разработки патогенетически обоснованных методов лечения ДК.
Литература
- Zuberbier T., Aberer W., Asero R., Bindslev-Jensen C., Brzoza Z., Canonica G. W., Church M. K., Ensina L. F., Gimenez-Arnau A., Godse K., Goncalo M., Grattan C., Hebert J., Hide M., Kaplan A., Kapp A., Abdul Latiff A. H., Mathelier-Fusade P., Metz M., Nast A., Saini S. S., Sanchez-Borges M., Schmid-Grendelmeier P., Simons F. E., Staubach P., Sussman G., Toubi E., Vena G. A., Wedi B., Zhu X. J., Maurer M. The EAACI/GA (2) LEN/EDF/WAO Guideline for the definition, classification, diagnosis, and management of urticaria: the 2013 revision and update // Allergy. 2014; 69: 868–887.
- Донцов Р. Г., Урываев Ю. В. Дермография у здоровых: зависимость типов реакций кожных сосудов от силы раздражения // Рос. физиол. журн. 2006: 232–237.
- Taskapan O., Harmanyeri Y. Evaluation of patients with symptomatic dermographism // J Eur Acad Dermatol Venereol. 2006; 20: 58–62.
- Breathnach S. M., Allen R., Ward A. M., Greaves M. W. Symptomatic dermographism: natural history, clinical features laboratory investigations and response to therapy // Clin Exp Dermatol. 1983; 8: 463–476.
- Silpa-archa N., Kulthanan K., Pinkaew S. Physical urticaria: prevalence, type and natural course in a tropical country // J Eur Acad Dermatol Venereol. 2011; 25: 1194–1199.
- Humphreys F., Hunter J. A. The characteristics of urticaria in 390 patients // Br J Dermatol. 1998; 138: 635–668.
- Kozel M. M., Mekkes J. R., Bossuyt P. M., Bos J. D. The effectiveness of a history-based diagnostic approach in chronic urticaria and angioedema // Arch Dermatol. 1998; 134: 1575–1580.
- Schoepke N., Mlynek A., Weller K., Church M. K., Maurer M. Symptomatic dermographism: an inadequately described disease // J Eur Acad Dermatol Venereol. 2015; 29: 708–712.
- Zuberbier T., Grattan C., Maurer M. Urticaria and Angioedema // Dordrecht: Springer. 2010: 1 online resource (156 p.).
- Horiko T., Aoki T. Dermographism (mechanical urticaria) mediated by IgM // Br J Dermatol. 1984; 111: 545–550.
- Grimm V., Mempel M., Ring J., Abeck D. Congenital symptomatic dermographism as the first symptom of mastocytosis // Br J Dermatol. 2000; 143: 1109.
- Rahim K. F., Dawe R. S. Dermatomyositis presenting with symptomatic dermographism and raised troponin T: a case report // J Med Case Rep. 2009; 3: 7319.
- Колхир П. В. Крапивница и ангиоотек. М.: Практическая медицина, 2012.
- James J., Warin R. P. Factitious wealing at the site of previous cutaneous response // Br J Dermatol. 1969; 81: 882–884.
- Borzova E., Rutherford A., Konstantinou G. N., Leslie K. S., Grattan C. E. Narrowband ultraviolet B phototherapy is beneficial in antihistamine-resistant symptomatic dermographism: a pilot study // J Am Acad Dermatol. 2008; 59: 752–757.
- Schoepke N., Abajian M., Church M. K., Magerl M. Validation of a simplified provocation instrument for diagnosis and threshold testing of symptomatic dermographism // Clin Exp Dermatol. 2015; 40: 399–403.
- Колхир П. В., Кочергин Н. Г., Косоухова О. А. Антигистаминные препараты в лечении хронической крапивницы: обзор литературы // Лечащий Врач. 2014: 25.
- Boyle J., Marks P., Gibson J. R. Acrivastine versus terfenadine in the treatment of symptomatic dermographism — a double-blind, placebo-controlled study // J Int Med Res. 1989; 17 Suppl 2: 9B-13B.
- Matthews C. N., Boss J. M., Warin R. P., Storari F. The effect of H1 and H2 histamine antagonists on symptomatic dermographism // Br J Dermatol. 1979; 101: 57–61.
- Sharpe G. R., Shuster S. In dermographic urticaria H2 receptor antagonists have a small but therapeutically irrelevant additional effect compared with H1 antagonists alone // Br J Dermatol. 1993; 129: 575–579.
- Metz M., Altrichter S., Ardelean E., Kessler B., Krause K., Magerl M., Siebenhaar F., Weller K., Zuberbier T., Maurer M. Anti-immunoglobulin E treatment of patients with recalcitrant physical urticaria // Int Arch Allergy Immunol. 2011; 154: 177–180.
- Vieira Dos Santos R., Locks Bidese B., Rabello de Souza J., Maurer M. Effects of omalizumab in a patient with three types of chronic urticaria // Br J Dermatol. 2014; 170: 469–471.
- Metz M., Ohanyan T., Church M. K., Maurer M. Retreatment with omalizumab results in rapid remission in chronic spontaneous and inducible urticaria // JAMA Dermatol. 2014; 150: 288–290.
- Cap J. P., Schwanitz H. J., Czarnetzki B. M. Effect of ketotifen in urticaria factitia and urticaria cholinergica in a crossover double-blind trial // Hautarzt. 1985; 36: 509–511.
- Logan R. A., O’Brien T. J., Greaves M. W. The effect of psoralen photochemotherapy (PUVA) on symptomatic dermographism // Clin Exp Dermatol. 1989; 14: 25–28.
- Lawlor F., Ormerod A. D., Greaves M. W. Calcium antagonist in the treatment of symptomatic dermographism. Low-dose and high-dose studies with nifedipine // Dermatologica. 1988; 177: 287–291.
О. Ю. Олисова, доктор медицинских наук, профессор
Н. Г. Кочергин, доктор медицинских наук, профессор
О. А. Косоухова,
П. В. Колхир 1 , кандидат медицинских наук
ГБОУ ВПО Первый МГМУ им. И. М. Сеченова МЗ РФ, Москва
Крапивница – это группа заболеваний (в основном аллергической природы), характерным симптомом которых является сыпь на коже в виде красных волдырей.
В России крапивница очень распространена – от 10 до 20% населения как минимум один раз в жизни наблюдали у себя ее проявления. При этом у большинства она проходит в острой форме (70-75%), у остальных принимает хроническое течение. ВОЗ (Всемирная организация здравоохранения) прогнозирует, что XXI век станет веком аллергии. Каждый год число пациентов с той или иной формой аллергии увеличивается на 5%.
Симптомы и механизмы развития крапивницы

Появление основных симптомов крапивницы – волдырей и покраснений – связано с механизмом развития заболевания. Это повышение проницаемости сосудов и острый отек в тканях, которые окружают сосуды.
Ведущую роль в развитии крапивницы играет тучная клетка. Это специальные иммунные клетки, в гранулах которых содержатся особые биологически активные вещества (медиаторы). Самый изученный из них – гистамин. Именно из-за его действия и возникают симптомы крапивницы – высыпания, краснота, отек, кожный зуд.
Сыпь в виде волдырей появляется внезапно на любой части тела, быстро и без следа проходит в течение 24 часов, а затем возникает в другом месте. При надавливании по центру покраснения видно белое пятно.
Зуд начинается одновременно с сыпью. Так проявляется действие гистамина на нервные окончания.
В зависимости от фактора, который активировал высвобождение гистамина из гранул тучных клеток, выделяют различные виды крапивницы.
У детей при крапивнице может наблюдаться ухудшение общего состояния: повышение температуры тела, нарушением работы пищеварительной системы (диарея).
Виды крапивницы
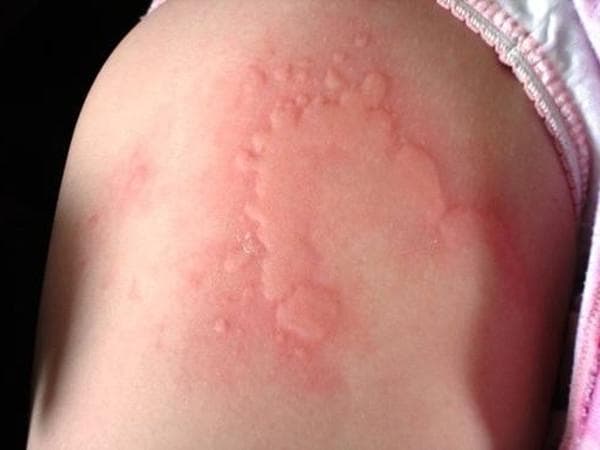
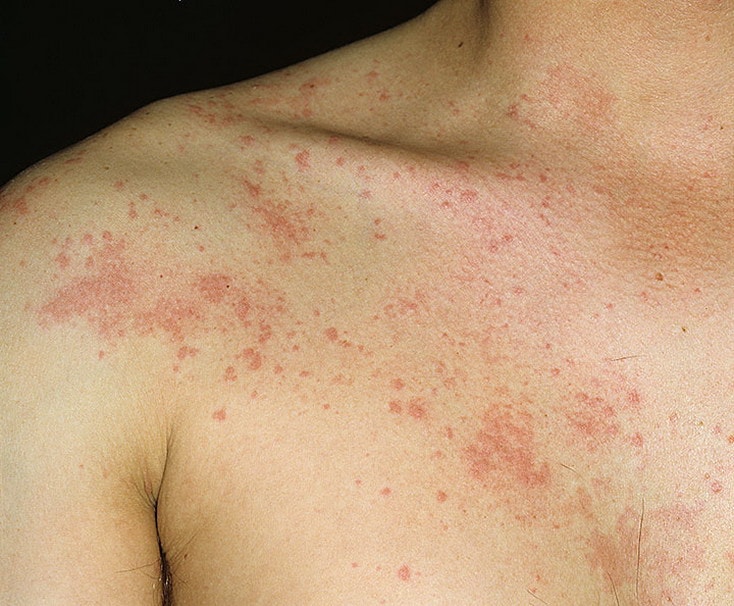
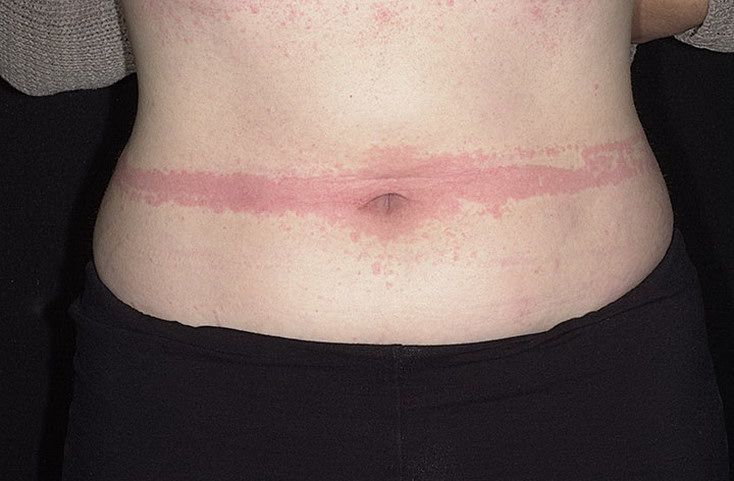
Существует несколько классификаций крапивницы.
1. По времени:
острая – длится до 6 недель;
хроническая – более 6 недель.
2. По природе:
аллергическая (иммунная) – реализуется через развитие иммунной реакции, часто сочетается с другими аллергозаболеваниями (бронхиальная астма, ринит, конъюнктивит, дерматит и т.д.);
неаллергическая – через прямое высвобождение гистамина.
3. По причине:
- аллергическую крапивницу могут вызвать:
прием лекарственных препаратов;
аллергены насекомых (инсектная аллергия);
- неаллергическая форма заболевания возникает из-за прямого влияния на тучную клетку:
физических факторов – таких, как холод, тепло, ультрафиолет, радиация, вибрация, сдавливание;
химических (провоцирующими факторами являются растворители, кислоты, щелочи и другие химические вещества);
некоторых лекарственных средств, например, аспирина;
инфекционных агентов – вирусов (аденовирусов, вируса Эпштейна-Барр, энтеровирусов), стрептококков, гельминтов, Helicobacter pylori;
при системных и других хронических заболеваниях (ревматоидный артрит, системная красная волчанка);
при резком увеличении уровня гистамина и других активных веществ в крови из-за большого употребления в пищу продуктов с их высоким содержанием: баклажаны, консервы, орехи, бананы, шоколад и другие.
Возможна также наследственная, психогенная, а также идиопатическая крапивница (так называют заболевание, причину которого установить не удалось).
Большое разнообразие факторов и схожие механизмы развития отдельных видов затрудняют поиск причины. Чаще всего для этого необходима помощь специалиста.
Оставьте телефон –
и мы Вам перезвоним
Когда и к какому врачу обращаться
Обычно к врачу обращаются:
если сыпь распространяется на большой площади;
при нарастании симптомов;
при присоединении признаков общей интоксикации;
если крапивница не проходит самостоятельно после устранения фактора, который ее вызвал;
если заболевание переходит в хроническую форму или часто рецидивирует,
Желательно не затягивать с визитом к доктору и прийти, когда возникли первые проявления заболевания. Тогда установить причину будет проще, а лечение займет меньше времени. Кроме того, врач порекомендует, что делать для профилактики крапивницы.
Оказать помощь при крапивнице могут терапевт или педиатр, дерматолог, а прицельной диагностикой и лечением занимается врач-аллерголог.
Диагностические процедуры при крапивнице
Обычно диагностика острой крапивницы довольно проста. Достаточно осмотра и расспроса пациента об истории его болезни. Выяснить же причину бывает не так легко, и для этого проводят дополнительные исследования:
1. Лабораторные анализы:
биохимия крови (печеночные пробы – АлАТ, АсАТ, билирубин, ревмопробы, глюкоза крови);
Аллергия - это патологическая (отличная от нормальной) реакция иммунной системы.

Функция иммунной системы состоит в защите от чужеродного проникновения, способного принести нашему организму вред.
Для чего в организме вырабатываются антитела, связывающие проникшие в нас вирусы и микробы, а также переродившиеся (раковые) клетки. Обезвреженные таким образом вредоносные агенты (их называют антигенами) выводятся из организма. Защищённый иммунной системой организм оказывается способен длительное время не поддаваться инфекции. Эта способность противостоять болезни называется иммунитетом.
Но если иммунная система работает неправильно, она может увидеть угрозу в веществах, которые для организма опасности не представляют. Посчитав их антигенами, организм начинает активно вырабатывать к ним антитела, в результате мы чувствуем, что организм борется с болезнью, хотя настоящих возбудителей болезни нет есть лишь воздействие какого-то внешнего фактора, часто самого обыденного. Такая повышенная чувствительность к воздействию отдельных веществ называется аллергией, а вещества, на которые организм отвечает аллергической реакцией аллергенами.
Виды аллергии
В зависимости от того, что провоцирует аллергическую реакцию и какими путями аллергены попадают в наш организм, могут быть выделены различные виды аллергии:
Пищевая аллергия это аллергия на пищевые продукты и их компоненты. В качестве аллергенов могут выступать молоко, куриный белок, рыба, белковые компоненты ячменя, ржи, пшеницы и другие продукты. Аллергию также могут вызывать пищевые добавки и консерванты.
Аллергия на лекарства наиболее заметна, когда проявляется немедленно после приёма или введения препарата, но реакция на лекарство может быть и замедленной. Наиболее часто аллергическую реакцию вызывают анальгин, сульфамидные препараты и антибиотики.
Чтобы снизить риск аллергической реакции рекомендуется не вводить более одного нового препарата сразу и принимать новый препарат, начиная с малых доз. При появлении реакции на препарат следует немедленно прекратить приём и обратиться к врачу. Если аллергическая реакция протекает в острой форме необходимо немедленно принять антигистаминный препарат, который есть под рукой.
Аллергия на прививки это аллергическая реакция на компоненты вакцин. При наличии реакции на определённые аллергены, например, антибиотики, куриный белок или пекарские дрожжи, следует ожидать аллергическую реакцию на вакцину, содержащую данное вещество. Поскольку аллерген в случае прививки попадает непосредственно в кровь, реакция может быть, с одной стороны, замедленной, а с другой более тяжёлой.
Аллергия на укусы насекомых возникает как патологическая иммунная реакция на яд, выделяемый насекомыми при укусе. При нормальной реакции место укуса может немного опухнуть, покраснеть, обычно чувствуется зуд, но эти симптомы быстро проходят. Из тех насекомых, которые обитают в средней полосе России, наиболее тяжелые формы аллергической реакции вызывают укусы пчёл, ос и муравьёв.

Аллергия на животных один из самих распространённых видов аллергии. Аллергию могут вызывать как домашние животные (собаки, кошки, грызуны, птицы), так и фермерские (лошади). Аллергенами являются шерсть, перхоть, слюна и моча животных, перья и экскременты птиц. Аллергическую реакцию обычно вызывает вдыхаемая пыль, содержащая эти аллергены.
Аллергия на пыльцу (поллиноз) обычно имеет сезонный характер. Как правило, аллергию вызывает пыльца растений, которые опыляются ветром. Пора цветения соответствующих видов весна, лето является самой проблемной для людей, страдающих поллинозом.
Аллергия на пыль. Пыль может содержать различные аллергены (частички пищи, перхоть животных, споры грибков), однако основным аллергеном является микроскопическое паукообразное пылевой клещ. Пылевые клещи питаются частичками отшелушившейся человеческой кожи. Их особенно много в матрасах кроватей, подушках, одеялах, мягких игрушках, коврах спален и занавесках. Белковая структура пылевых клещей близка к белковой структуре паразитов (например, глистов). Нарушение работы иммунной приводит к тому, что на пылевых клещей начинают вырабатываться те же антитела, что и на паразитов. В результате развивается аллергическая реакция.
Аллергия на холод. В этом случае уместнее говорить о псевдоаллергии, ведь вещества, вызывающего аллергию аллергена при аллергической реакции на холод нет. Под воздействием холода белки наших тканей видоизменяются, и неадекватно реагирующая иммунная система вдруг распознаёт в них чужеродных агентов и начинает с ними бороться.
Фотодерматит. Его ещё называют аллергией на солнце, но это не очень правильно. Ультрафиолетовые лучи воздействуют на те вещества, которые находятся на нашей коже, в результате чего они начинают распознаваться иммунной системой как антигены. Это так называемый экзогенный (т.е. внешнего происхождения) фотодерматит. Его причиной могут быть нанесенный на кожу крем для загара, дезодорант, духи. Подобный эффект вызывают также некоторые лекарства, неизбежно попадающие на кожу в капельках пота.
Выделяют также луговой дерматит. В период цветения многие луговые растения выделяют особые вещества фукрокумарины. Они оседают на коже и под воздействием ультрафиолета провоцируют аллергическую реакцию.
Наряду с экзогенным бывает и эндогенный фотодерматит. В этом случае иммунная система реагирует на изменение тканей кожи под воздействием солнечных лучей. Подобные заболевания встречаются достаточно редко.
Аллергия при беременности. Признаки аллергии во время беременности обнаруживает у себя примерно каждая третья женщина, ранее с аллергией не сталкивавшаяся. Основная причина неизбежные в этот период гормональные изменения.
Непосредственной угрозы для плода аллергия не представляет, поскольку ни аллергены, ни антитела не проникают через плаценту. Главная проблема в том, что во время беременности противопоказаны практически все антигистаминные препараты. Поэтому без консультации с врачом пытаться снять у себя аллергическую реакцию нельзя. В острых случаях надо вызывать скорую помощь, а в остальных идти на приём к аллергологу.
Читайте также:

